Уплотнение под кожей в районе копчика что это может быть
Обновлено: 17.04.2024
Боль в копчике – это проявление патологических процессов в области копчика, крестцово-копчикового сочленения и окружающих тканей. Причиной болевого синдрома становятся воспалительные или дегенеративные изменения, травматическое повреждение, аномалия развития либо новообразование. Боли в копчике нередко имеют отраженный характер, провоцируются патологиями вышележащих отделов позвоночника и болезнями органов малого таза. Боль может усиливаться в определенном положении тела или при совершении каких-либо действий, иногда иррадиирует в ягодицы, поясницу, промежность и внутренние органы. Причину болей устанавливают с помощью наружного и ректального осмотра, аппаратных исследований (рентгенографии, КТ, МРТ, УЗИ и пр.). До уточнения диагноза рекомендуют покой, разгрузку копчика, анальгетики.
Причины болей в копчике
Травматические повреждения
Обычно возникают в быту в результате падения на ягодицы из положения стоя. Могут диагностироваться у всех категорий населения, но чаще выявляются у женщин среднего и пожилого возраста. Количество повреждений резко увеличивается в зимнее время, особенно в период гололеда. Проявляются острой болью при падении. В последующем боли становятся менее интенсивными, приобретают разлитой характер. Иногда в области ягодиц и копчика обнаруживаются кровоподтеки, отечность мягких тканей. Отдельной категорией травм копчика являются повреждения во время родов.
- Ушиб копчика. В момент травмы пострадавший чувствует резкую простреливающую или жгучую боль в ушибленном копчике. В течение нескольких часов боль уменьшается. На протяжении 1-2 недель человека могут беспокоить постепенно стихающие умеренные, тупые, давящие либо распирающие боли при движениях, попытке сесть на ягодицы, сексуальном контакте, акте дефекации. Боли могут иррадиировать в промежность, прямую кишку, ягодицы и нижние конечности. Нередко пациент старается сидеть «боком», чтобы уменьшить болевые ощущения. При прощупывании копчика чувствуется сильная, но обычно выносимая боль, иногда определяется незначительный или умеренный локальный отек.
- Перелом копчика. По проявлениям перелом копчика напоминает ушиб, но симптомы выражены ярче. Во время падения боль может достигать такой интенсивности, что пострадавшие описывают ее как «что-то взорвалось», «прострелило так, что потемнело в глазах». Затем болевой синдром несколько уменьшается, но остается достаточно интенсивным для того, чтобы существенно ограничить активность пациента. Из-за боли человек не может сидеть, ходит, наклоняется и поворачивается медленно, аккуратно, порой воздерживается от акта дефекации. При ощупывании копчика боль резкая, нередко невыносимая, малейшее прикосновение к зоне повреждения заставляет больного отдергиваться или отводить руку врача. Отек окружающих тканей обычно умеренный.
- Вывих копчика. Отмечаются те же симптомы, что при переломе. В момент падения боль острая, пронзительная, стреляющая или жгучая, иногда невыносимая, затем – умеренная, но достаточно интенсивная, резко усиливающаяся при попытке сесть, акте дефекации, любых видах физической активности. Поскольку копчик небольшой, расположен в глубине мягких тканей, его смещение относительно крестца невозможно определить при ощупывании. Единственным признаком травмы, кроме характерного болевого синдрома, является отек мягких тканей.
- Травмы копчика в родах. Во время движения плода по родовым путям копчик сначала вмещается кпереди, затем – кзади. При стремительных родах, узком тазе, крупном плоде и недостаточной подвижности копчика возможны травмы: переломы, вывихи, растяжения связок. Клинические проявления аналогичны обычным бытовым травмам – наблюдается жгучая либо распирающая боль в копчике, сопровождающаяся отеком, усиливающаяся при сидении, движениях, акте дефекации. Болевой синдром постепенно исчезает через несколько недель после родов.
Воспалительные процессы
Обычно имеют инфекционный характер, могут поражать сам копчик или близлежащие мягкие ткани, протекать остро или хронически. Чаще проникновение патогенных микроорганизмов в область копчика происходит контактным способом (снаружи через дефект кожных покровов или с соседних структур), реже наблюдается гематогенное распространение инфекции. Богатая иннервация данной зоны объясняет выраженность болевого синдрома. Из-за близости внутренних органов, в первую очередь - прямой кишки, распространение воспалительного процесса может быть чревато опасными осложнениями.
- Нагноившийся эпителиальный копчиковый ход.ЭКХ представляет собой бессимптомный врожденный свищ в клетчатке копчиковой области, чаще встречается у мужчин. При закупорке свища в его полости развивается воспаление, образуется абсцесс. Вначале в межъягодичной области появляется давящая или распирающая боль. Ее интенсивность нарастает, боль становится дергающей или пульсирующей, усиливается при малейших движениях, лишает сна, сопровождается слабостью, разбитостью и лихорадкой. Зона копчика отечная, горячая, резко болезненная. При прорыве абсцесса выделяется гнойное содержимое, все симптомы стихают.
- Ретроректальный парапроктит. Редкая форма парапроктита с поражением клетчатки, расположенной по задней поверхности прямой кишки. Проявляется сильной глубокой болью в копчике, прямой кишке. Боль вначале распирающая, затем дергающая, пульсирующая, ее интенсивность быстро увеличивается. Болевые ощущения изматывают пациента, нарушают сон, резко усиливаются при дефекации и в положении сидя, сопровождаются интоксикационным синдромом. Внешние признаки парапроктита (резкий отек и гиперемия в зоне промежности) определяются только на поздних стадиях болезни.
- Остеомиелит.Гематогенный остеомиелит возникает у детей после ушиба или без предшествующих травм. Обычно поражает копчик, крестец и крестцово-копчиковое сочленение. Манифестирует симптомами общей интоксикации, сильной болью в крестце, копчике. Интенсивность боли уменьшается через 1-2 суток после прорыва гнойника в поднадкостничное пространство. Посттравматический остеомиелит может развиваться у людей любого возраста после открытых повреждений крестцово-копчиковой зоны. Проявляется усилением болей в области раны, нарастанием отека и признаков интоксикации, формированием плотного очага в пораженной зоне. После завершения острого периода и образования свища боли ноющие, давящие или распирающие умеренной или незначительной интенсивности.

Опухоли и опухолеподобные образования
Боли в копчике могут вызываться кистами, доброкачественными и злокачественными опухолями копчика и окружающих мягких тканей. Первичные новообразования копчиковой области у детей (за исключением новорожденных) и взрослых обнаруживаются редко, обычно имеют доброкачественное течение. Злокачественные поражения копчика чаще обусловлены местным распространением неоплазий соседних органов.
- Эмбриональные опухоли. Крестцово-копчиковые тератомы возникают внутриутробно, в большинстве случаев диагностируются при рождении. Небольшие тератомы могут оставаться невыявленными, долгое время протекают бессимптомно. При росте опухоли отмечаются незначительные тупые боли в крестце и копчике, сочетающиеся с болевыми ощущениями нечеткой локализации в промежности и нижней части живота. По мере увеличения неоплазии болевой синдром усиливается, появляются запоры и/или частые позывы на дефекацию, нарушения мочеиспускания. При отсутствии лечения возможно нагноение и образование свища, открывающегося на кожу, в прямую кишку или влагалище.
- Доброкачественные опухоли. В основном представлены липомами, хондромами и гломусными неоплазиями (скоплениями сосудов неправильной формы). Склонны к длительному бессимптомному течению. При увеличении размера опухоли возникают неинтенсивные и непостоянные боли в копчике или околокопчиковой области. По мере роста новообразования боли становятся более продолжительными, что обусловлено сдавлением близлежащих нервных волокон, в пораженной области прощупывается плотное (хондрома) или эластичное (липома, гломусная опухоль) образование.
- Злокачественные опухоли. Могут обнаруживаться остеосаркомы и хондросаркомы. В ряде случаев наблюдается озлокачествление ранее доброкачественно протекавших тератом. Возможно распространение опухолевого процесса с соседних анатомических структур (прямой кишки, крестца). Вначале болевые ощущения неясные, тупые, непостоянные, иногда усиливающиеся в ночное время. В последующем интенсивность и продолжительность болей быстро нарастает, боли становятся разлитыми, жгучими, пекущими, режущими или дергающими, сопровождаются слабостью, отсутствием аппетита, похуданием. На поздней стадии болевой синдром изматывающий, невыносимый, лишающий сна, не купируемый обычными обезболивающими препаратами.
Боль при кокцигодинии
Кокцигодиния – общее название группы состояний, при которых наблюдается стойкая хроническая копчиковая боль. Патологией чаще страдают женщины в возрасте 30-60 лет. Непосредственными причинами развития болевого синдрома при кокцигодинии являются воспалительные и дегенеративные изменения костно-хрящевых структур, недостаточное кровоснабжение и механическое сдавление нервных сплетений, рефлекторный спазм мышц. Из-за общего механизма характер болей не зависит от патологии, провоцирующей кокцигодинию, что делает невозможным определение ее первопричины на основании жалоб больного.
Причиной постоянных болей в копчике может стать старая травма (болевой синдром обычно возникает после безболевого промежутка продолжительностью несколько месяцев или лет), в том числе – травма в родах. Из-за нарушения соотношений между частями скелета кокцигодиния провоцируется остеохондрозом, посттравматическими деформациями, врожденными аномалиями позвоночника и таза. У некоторых людей патология развивается из-за длительного сдавления области копчика при сидячей работе. Более половины случаев болей в зоне копчика потенцируется проктологическими, урологическими и гинекологическими заболеваниями. Некоторые исследователи отмечают связь с психоэмоциональными нарушениями.
Характерной особенностью кокцигодинии является упорный болевой синдром, зачастую трудно поддающийся описанию. Наиболее распространенными являются тупые, тянущие, ноющие либо распирающие болевые ощущения, реже больные жалуются на жгучие либо стреляющие боли. Боль может локализоваться глубоко или поверхностно, определяться четко в проекции копчика или быть разлитой, захватывать пах, промежность, анус, поясницу, задневнутренние поверхности бедер.
Боли обычно уменьшаются либо исчезают в положении стоя, усиливаются в положении лежа на спине и сидя, при ходьбе, наклонах, кашле, во время дефекации и сексуального акта. Люди сидят боком, опираясь на одну ягодицу, двигаются плавно, медленно. В тяжелых случаях интенсивность болей в копчике настолько велика, что пациенты не могут присесть на корточки или развести ноги, передвигаются, согнувшись, маленькими шажками. Возможны сезонные обострения, типично усиление боли при переутомлении, переохлаждении, стрессах, обострении терапевтической патологии, после проктологического или гинекологического осмотра.
Обследование
- Общий осмотр. Специалист обнаруживает крепитацию при переломах, признаки воспаления (отек, гипертермию и гиперемию), флюктуацию, свидетельствующую о скоплении жидкости, объемные образования и свищевые ходы. Врач определяет точную локализацию боли, уточняет, с какими структурами она связана – с самим копчиком или мягкими тканями.
- Ректальный осмотр. Производится при отсутствии интенсивного болевого синдрома, обусловленного нагноением в зоне прямой кишки и близлежащих тканей. В ходе ректального осмотра выявляются опухоли и инфильтраты при воспалительных заболеваниях, оценивается расположение и структура копчика, определяются уплотненные связки при кокцигодинии.
- Рентгенологическое исследование.Рентгенография копчика является базовой диагностической методикой, рекомендуется всем пациентам с болями характерной локализации. Для улучшения визуализации снимки выполняют после очищения толстого кишечника. При наличии свищей показана контрастная фистулография.
- Ультрасонография. УЗИ мягких тканей копчиковой области является недорогим доступным методом диагностики, позволяющим оценивать состояние мягких тканей, выявлять участки с измененной структурой, кисты, полости абсцессов и воспалительные инфильтраты.
- КТ и МРТ. При неопределенных данных рентгенографии для уточнения состояния твердых структур больным с подозрением на травматическое повреждение, новообразование или дегенеративный процесс выполняют КТ копчика. Для углубленного исследования мягких тканей при воспалительных процессах и опухолях проводят МРТ.
Перечень остальных методов существенно варьируется. Диагностический поиск может включать ректороманоскопию, УЗИ органов брюшной полости и малого таза, ирригоскопию, проктодефекографию и электрофизиологические исследования. При обнаружении опухолей требуется биопсия. По показаниям назначают общие анализы крови и мочи, биохимию крови и другие исследования.

Симптоматическое лечение
Тактика лечения определяется индивидуально с учетом выявленной причинной патологии. Общим мероприятием, позволяющим уменьшить боль в копчике, является режим покоя. Следует отказаться от пребывания в сидячем положении и по возможности ограничить физическую активность, особенно – наклоны вперед, подъем тяжестей и быструю ходьбу. Лежать лучше на животе. Для кратковременного уменьшения сильной боли после травмы можно использовать хлорэтил. Умеренные боли устраняются таблетированными и местными формами анальгетиков, при интенсивной боли применяют препараты для внутримышечного введения. Следует помнить, что обезболивающие средства устраняют боль, но не воздействуют на причину ее появления, их нельзя употреблять постоянно и бесконтрольно.
До визита к врачу копчик нельзя массировать, греть или парить в горячей ванне – это может стимулировать развитие воспаления, ускорить рост опухоли или усилить кровоизлияние при травме. Наличие нарастающего или упорного болевого синдрома, появление болезненной припухлости, свища или опухолевидного образования в копчиковой области, нарушение акта дефекации, обнаружение патологических примесей в кале, повышение температуры тела и признаки интоксикации при болях в копчике являются показаниями для срочной консультации специалиста.
Что такое кокцигодиния? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гавриловой Татьяны Александровны, проктолога со стажем в 14 лет.
Над статьей доктора Гавриловой Татьяны Александровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Кокцигодиния, или анокопчиковый болевой синдром — это группа заболеваний, объединённых таким симптомом, как боль в заднем проходе, области промежности и копчике, которая может иррадиировать в крестец, ягодицы и половые органы. Эти боли могут беспокоить человека в течение всей жизни, временно пропадая и возвращаясь. Заболевание часто является хроническим.
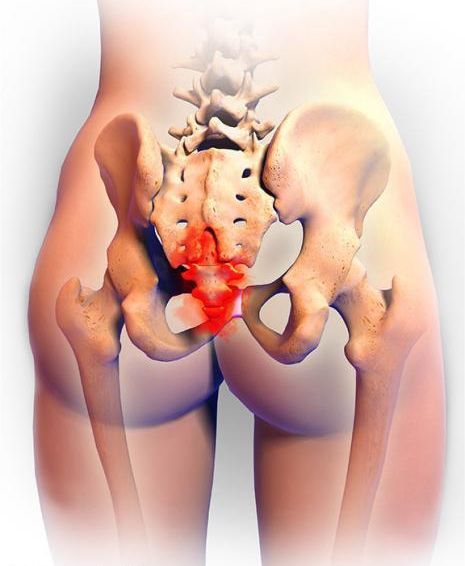
Копчик — самый нижний конечный фрагмент позвоночника. Он представляет собой слияние 4-5 позвонков, прикреплённых к крестцовому отделу посредством хрящевого диска. Особенностью это соединения является отсутствие между позвонками желеобразной структуры — пульпозного ядра. Поэтому в норме движение в суставе отсутствует, а основная причина проявлений болей при данном заболевании — повреждение, ущемление нервов, расположенных в копчиковой и крестцовой зоне.
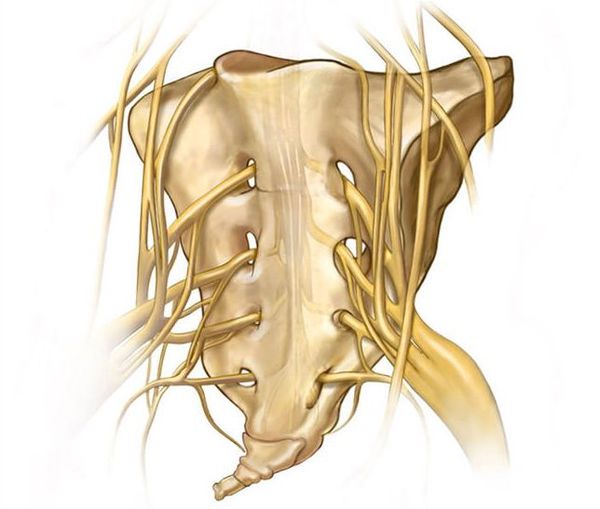
Характер причин данной патологии до сих пор неточен [1] . Пусковыми механизмами кокцигодинии могут быть:
- опухолевый процесс в крестцово-копчиковой области: метастазы опухоли , первичный рак, доброкачественные опухоли по типу хондромы, пресакральная киста;
- роды, осложнённые крупным плодом;
- ортопедические дефекты малого таза: врождённые патологии развития спинного мозга (незарастание дужки позвонка, дисплазия тазовых костей), а также приобретённые, т. е. посттравматические;
- ишемизация (уменьшение кровоснабжения) копчикового, пресакрального нервного сплетения;
- артрит, остеохондроз , возникновение кальцификатов (отложений солей кальция) в крестцово-копчиковом сочленении [5] ;
- воспалительные процессы в пространстве малого таза: проктиты, уретриты , простатиты , сальпингоофориты (воспаление яичников и маточных труб );
- хирургическое вмешательство на органах малого таза и промежности [2] .
Выделяют также идиопатическую кокцигодинию, т.е. не связанную с другими патологическими состояниями. Важную роль в её возникновении играет эмоциональное напряжение и стрессы.
Кокцигодиния чаще встречается у женщин, что можно объяснить гендерными особенностями строения (широкий таз и большая его ротация), а также детородными функциями (осложнённые роды). Она часто сочетается с заболеваниями органов малого таза, такими как простатит, эндометриоз , цистит и др. Данные пациенты длительное время наблюдаются у уролога, гинеколога, проктолога и хирурга.
Часто боли возникают у людей, вынужденных длительное время находиться в положении сидя: бухгалтеров, программистов, офисных работников. Это связано с дегенеративными изменениями и статической деформацией копчика.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кокцигодинии
Проявляется кокцигодиния болевым синдромом тупого, ноющего, распирающего, тянущего, монотонного характера в области копчика с иррадиацией в ягодицы, промежность, половые органы и крестец. Сила боли может меняться в зависимости от положения тела больного: усиливается при положении сидя (особенно на жёсткой поверхности), уменьшается при ходьбе, проявляется порой в положении лёжа, в ночное время, при чихании, кашле, физических нагрузках, занятиях спортом или сексе. Часто проявляется при дефекации в связи с растяжением ампулы прямой кишки газами и каловыми массами. Иногда пациент испытывает временное облегчение после опорожнения кишечника [3] .
Больной становится осторожным в движениях, в положении сидя чаще перемещает вес тела на одну ягодицу, передвигается плавно. Такие изменения при нагрузке на мышцы и суставы влекут за собой сколиотические изменения позвоночника, деформацию суставов, перенапряжение мышц.
Из-за постоянного болевого синдрома меняется и настроение человека, появляется страх, депрессия , раздражительность, бессонница , утомляемость, снижение трудоспособности. Нередко проявление болей сопровождается вегетативными реакциями: повышением потоотделения, периферическим приходящим ангиоспазмом (спазмом сосудов), диареей, рвотой.

Заболевание носит хронический характер, обострения провоцируются стрессовыми ситуациями, общим переохлаждением, чрезмерной или непривычной физической нагрузкой. Существует сезонность заболевания.
Патогенез кокцигодинии
Слово "копчик" происходит от древнегреческого слова "κόκκυξ" — "кукушка", что говорит о его клювовидной форме. Ранее в области копчика был хвост, с помощью которого человек мог цепляться за ветви. Также хвост служил органом равновесия, с его помощью распределялась нагрузка на кости и мышцы таза. Человеческие эмбрионы до сих пор на определённом этапе развития имеют хвост, который потом перестаёт выступать над поверхностью тела.
Основные роли копчика:
- Крепление мышц и связок, которые принимают участие в работе органов малого таза: мочевого пузыря, влагалища, прямой кишки, матки, предстательной железы. К ним относятся прямокишечно-копчиковая, крестцово-седалищная связки, несколько крестцово-копчиковых связок, копчиковая мышца, мышца, поднимающая анус, волокна ягодичной мышцы, элементы тазового апоневроза. Опосредовано копчик связан с твёрдой мозговой оболочкой, а непарный вегетативный ганглий расположен на уровне крестцово-копчикового соединения.
- Крепление ягодичных мышц, которые участвуют в разгибательно-сгибательном движении, подвижность тазобедренных суставов.
- Участие в родовом процессе женщины: расхождении тазового дна и формировании родового пути.
- Опора для позвоночного столба.
Особенностью крестца и копчика является губчатое строение их костной ткани. Она состоит из разнонаправленных костных пластинок с обильным кровоснабжением. Это строение обеспечивает лёгкость конструкции, поддерживающей все органы малого таза.
Боли в копчике возникают при спастических и тонических изменениях в мышцах малого таза. Происходит это из-за патологии крестцово-копчикового сплетения, изменений в области суставов, мышц и костей. Часто это связано с прежним травмированием, которое ведёт к развитию фиброзных процессов (образованию рубцов) и миозиту леваторов — мышц, поднимающих задний проход [4] . Данные изменения провоцируют причины, указанные выше:
- крупный плод во время родов травмирует крестцово-копчиковый сустав;
- ортопедические дефекты малого таза приводят к изменению осевой нагрузки скелета;
- нарушение кровоснабжения копчикового, пресакрального нервного сплетения ведёт к спастическим и тоническим изменениям мышц малого таза;
- появление остеохондроза и кальцификатов в крестцово-копчиковом соединении ведёт к нарушению мобильности [5] ;
- воспаление в области малого таза ведёт к нервальным раздражениям и тоническим реакциям в мышцах малого таза. Появляется гипертонус мышц, триггерные точки;
- операция, связанная с органами малого таза или промежности, может привести к фиброзу и, как следствие, кокцигодинии.
Существует процент пациентов, у которых появление анокопчикового болевого синдрома не связано ни с одним из перечисленных патогенетических процессов. В связи с этим вопрос проявления кокцигодинии до сих пор актуален, а этиопатогенитические факторы изучены не полностью.
Классификация и стадии развития кокцигодинии
Единой классификации кокцигодинии на сегодняшний день не существует. Мы рассмотрим самые распространённые из них.
Аминев А. М. в 1969 году составил классификацию кокцигодинии, основанную на причинах её возникновения [11] . Он выделил четыре группы заболевания:
- идиопатическая кокцигодиния — нет чёткой связи с патологическими процессами в тканях в области крестца и копчика;
- посттравматическая кокцигодиния — падения на копчик, переломы, смещение;
- вторичная кокцигодиния — связана я воспалительными процессами в органах малого таза;
- спинальная кокцигодиния — возникает при поражениях в спинном мозге и его оболочках.
Через шесть лет Перов Ю. А. предложил классификацию, которая стала пользоваться большей популярностью, особенно среди врачей общей практики [4] . Он также разделял болезнь по этиопатогенетическим признакам:
- травматическая кокцигодиния — возникает при падении на копчик, переломах, смещениях;
- воспалительно-токсическая кокцигодиния — является следствием воспаления органов малого таза;
- нейродистрофическая кокцигодиния — проявляется при поражениях в спинном мозге и его оболочках;
- идиопатическая кокцигодиния — нет чёткой связи симптомов болезни с патологическими процессами в тканях крестцово-копчиковой области.
Антадзе А. А. в 1986 году структурировал данное заболевание по-иному, предложив объединить некоторые группы причин:
- нейродистрофическая кокцигодиния — является последствием травм, остеохондроза, врождённых пороков развития;
- воспалительно-токсическая кокцигодиния — разнообразные патологические процессы, протекающие в органах малого таза;
- сосудистая кокцигодиния — возникает при ишемизации, атеросклерозе , сахарном диабете;
- идиопатическая кокцигодиния — нет чёткой связи с патологическими процессами в тканях крестцово-копчиковой области [4] .
Существенных отличий в предложенных классификациях нет. В настоящее время доктор на своё усмотрение определяет, какой из них пользоваться.
Осложнения кокцигодинии
Частота осложнений при кокцигодинии составляет не более 5 % [4] . Длительный ноющий болевой симптом заставляет пациентов обращаться за медицинской помощью, не доводя ситуацию до пика. Однако на фоне доминанты боли могут возникать функциональные расстройства органов малого таза и порой даже брюшной полости, такие как поллакиурия (учащённое мочеиспускание ) , запоры, диарея, рвота.
В связи с неравномерным распределением веса при опоре в положении сидя возникает асимметрия, ведущая к сколиотическим изменениям позвоночника (сколиозу), идёт нагрузка на суставы малого таза и нижних конечностей.
На фоне длительного болевого синдрома возникает депрессия и страх "неизлечимого заболевания". Периодически возникающие фобические состояния порой требуют специализированной психотерапии.
В литературе зафиксированы случаи образования хронических язв на ногах на фоне ангионевроза (нарушение иннервации сосудистой стенки) нижних конечностей, причём боли, начинаясь в крестцово-копчиковой области, распространялись на стопы.
У пациента меняется характер передвижения в пространстве, меняется походка. Человек передвигается в полусогнутом положении мелкими шагами, будто между ног он несёт какой-то предмет. Описаны случаи настолько выраженной острой и длительной боли, что пациент не мог передвигаться, приседать, сгибать нижние конечности [10] .
Диагностика кокцигодинии
Для диагностики кокцигодинии крайне важно собрать анамнез, уточнить характер болей. Часто выявляются давние забытые травмы, падение на копчик, трудные роды крупным плодом, хирургические вмешательства в малом тазу (например, удаление кисты яичника, устранение опущения влагалища и множество других). Эти данные позволяют предположить патогенез процесса и в дальнейшем выбрать точки воздействия на симптом боли [6] .
В обязательный перечень исследования входит ректальный пальцевой осмотр. При кокцигодинии проявляется болезненность при исследовании в области копчика, определяется тугой тяж (шнуровидное уплотнение) крестцово-остистой связки. Данное исследование позволяет оценивать состояние мышц малого таза, присутствие в них гипертонуса (перенапряжения).
Также всем назначается ректороманоскопия — исследование слизистой оболочки прямой кишки и иногда части сигмовидной кишки с помощью ректороманоскопа. Его проведение необходимо для исключения патологии прямой кишки, а также определения наличия опухолей. Ректороманоскопия должна выполняться на пустой желудок. Перед исследованием кишечник нужно очистить с помощью клизм.
Кроме того, пациентам назначается рентгенография крестцово-копчикового отдела позвоночника в двух проекциях. Часто с помощью данного метода визуализации можно определить посттравматический подвывих копчика, дегенеративные изменения в крестцово-копчиковом диске, склероз или спондилёз [7] . Для более точной диагностики выполняется КТ или МРТ малого таза, которые позволяют выявить отёк тканей у копчика.
В неясных случаях возможно дополнительно привлечение других методов диагностики. К ним можно отнести:
- ирригографию — рентгенологическое исследование кишечника с введением в него контрастного вещества;
- дефекографию — оценка процесса дефекации путём введения в кишечник контрастного вещества под рентген-контролем;
- манометрию — измерение давления в исследуемых органах пищеварительного тракта.
Диагноз кокцигодинии порой требует исключения заболеваний органов малого таза, поэтому пациент консультируется с урологом, гинекологом на наличие хирургических вмешательств, миомы тела матки, а также с ревматологом на наличие коксартрозов (воспаления тазобедренных суставов ) , синовитов малого таза (множественного воспаления суставов ) . Также в обязательном порядке проводится ультразвуковое исследование.
Лечение кокцигодинии
Данное заболевание крайне плохо поддаётся лечению. Результат терапии часто зависит от причины проявления болей. Хороший эффект даёт именно комплексная терапия.
К формам лечения можно отнести:
- медикаментозную терапию;
- мануальную терапию;
- физиотерапию;
- оперативное лечение [9] .
Медикаментозная терапия
Основная группа препаратов данного вида лечения — это нестероидные противовоспалительные средства (НПВС). Они не только борются с воспалением, но и позволяют устранить боль. Их желательно вводить ректально, т. е. использовать в виде свечей или микроклизм.
Не последнее место в лечении кокцигодинии занимают препараты группы миорелаксантов. Они позволяют снизить тонус мышц. Применяют антидепрессанты, так как они пролонгируют и усиливают действие обезболивающих средств. Также их принимают в связи с тем, что на фоне постоянной боли возникают фобии и депрессивный синдром.
Мануальная терапия
Определённой эффективностью обладает массаж спазмированных мышечных структур, в том числе и через прямую кишку, определение триггерных точек. Мануальные врачебные манипуляции направлены на снятие спастических явлений. Хороший результат даёт акупунктура (иглорефлексотерапия). Её лечебный эффект связан с непосредственным влиянием на иннервацию и кровоснабжение мышц путём воздействия на тонус сосудов [8] .

Физиотерапия
В комплексной терапии кокцигодинии также широко используются физиотерапевтические методики [8] . К ним относятся:
- электрофорез с новокаином — введение в организм лекарственного средства путём воздействия на кожу слабого электрического тока;
- ректальная дарсонвализация — воздействие высокочастотного тока на триггерные зоны;
- лазеротерапия.
При системном подходе они ускоряют процесс расслабления тонической мускулатуры мышц тазового дна.
Хирургическое лечение
Операция при кокцигодинии проводится только в случае перелома или вывиха копчика, а также при неэффективности консервативной терапии. Видов оперативного лечения существует несколько. Самые распространённые — кокцигэктомия (удаление копчика) и ламинэктомия (удаление части копчика). В последнее время операции проводятся путём локального радиочастотного воздействия (радиочастотной абляции).
Лечение кокцигодинии, особенно хронической, протекающей длительное время, требует большого терпения от больного и от врача. Многое зависит от доверия пациента: ему необходимо объяснять, что процесс является доброкачественным, призвать к спокойствию и терпению.
Прогноз. Профилактика
Проблема кокцигодинии на современном уровне решена не полностью. Часто результаты лечения многофакторны и зависят от причины возникновения заболевания.
Так как болезнь является хронической, сезонной, провоцируется физическим воздействием или стрессовой ситуацией, пациентам требуется наблюдаться у проктолога, невролога и время от времени проходить курс назначенной терапии [10] .
Порой длительный болевой синдром и стойкие спастические, а затем и дегенеративные изменения в структурах малого таза меняют осевую нагрузку, влияют на органы не только малого таза, но и брюшной полости. Лечение, не приносящее эффекта продолжительный период, может привести к изменениям в личности: возникают фобии , проявляется депрессия, страдает вегетативная нервная система, что сказывается на работе всего организма.
В профилактике заболевания большую роль играет образ жизни. Необходимо донести до больного о необходимости соблюдения правильного расположения при положении сидя, а также перерывов в работе. Большую роль играет лечебная физкультура, которая правильно задействует мышцы скелета.
Своевременное обращение к доктору при падениях, травмах в области малого таза ведёт к быстрому купированию процессов локального воспаления, и, как следствие, уменьшает возможность образования рубцов и спастических изменений в малом тазу.
Правильное ведение родов и беременности, умение вовремя распознать клинически узкий таз минимизирует возможность травматизации тканей копчика.
Профилактические беседы о правильной осевой нагрузке на позвоночник, проводимые в школе и на больших предприятиях, могут помочь людям сформировать правильные привычки, а значит снизить вероятность развития дегенеративных процессов в малом тазу и предотвратить возникновение кокцигодинии.
Над описанием клинического случая, представленного доктором Левченко Игорем Игоревичем, работали литературный редактор Елизавета Цыганок , научный редактор Сергей Федосов и шеф-редактор Маргарита Тихонова

Вступление
3 октября 2017 года в Детскую краевую больницу в Краснодаре на плановую операцию по поводу кисты крестцово-копчиковой области поступил 17-летний подросток.
Жалобы
Парень жаловался на зуд, мокнущие высыпания, гной, стреляющую, местами тупую боль в области крестца и плотные тяжи под кожей в крестцово-копчиковой области. Подросток уточнил, что симптомы появились зимой после падения во время гололёда.
Боль усиливалась, когда пациент долго сидел на корточках, на твёрдой или холодной поверхности. Обезболивающие препараты помогали на несколько часов, но полностью боль не устраняли. Как правило, она исчезала или снижалась во время сна.
Анамнез
В 2013 году подростку удалили кисту в эпителиально-копчиковом ходе (патологическом узком канале под кожей), после чего его наблюдал хирург поликлиники по месту жительства. Рана зажила хорошо, осложнений не было. В течение четырёх лет после операции мальчика ничего не беспокоило.
В январе 2017 года парень подскользнулся и упал, ударившись зоной копчика. Травматолог не нашёл никакой травмы и назначил мазь Долобене, курс физиотерапии и нестероидное противовоспалительное средство. Боль и воспаление прошли, но спустя 2 месяца у подростка появился зуд, болезненное уплотнение и гнойные выделения.
Хирург по месту жительства очистил очаг воспаления и направил на УЗИ мягких тканей крестцово-копчиковой области. УЗИ выявило основной свищевой ход с дополнительными кистообразными отхождениями, после чего подростка направили на консультацию к детскому хирургу Детского диагностического центра, где ему назначили операцию на 4 октября.
Пациент родился от второй беременности при естественных родах, по росту и весу был в пределах нормы. Сразу после рождения чувствовал себя хорошо. Рос и развивался соответственно возрасту.
В 2015 году ему удалили воспалённый аппендикс. Также перенёс ОРВИ, трахеит, бронхит и ветряную оспу. Травм, переломов, переливания крови и плазмы отрицают. На диспансерном учёте у узких специалистов не состоял.
Семейный анамнез не отягощён. Венерическими болезнями, вирусным гепатитом, ВИЧ-инфекцией, СПИДом и туберкулёзом никто из родственников не болел.
Обследование
При прощупывании межъягодичной зоны в области перехода крестца к копчику, а также в левой и правой ягодицах определялись плотные тяжи. Область выхода подкожного канала покраснела и отекла. При внимательном осмотре стали заметны враставшие волосы на 2 см выше анального сфинктера (клапана).
- вытянутое неоднородное анэхогенное образование длиной 5 см;
- гиперэхогенные включения — волосяные луковицы;
- свищевые ходы продолговатой формы, отходящие от образования, — до 1 см справа и до 3,5 см слева.
Диагноз
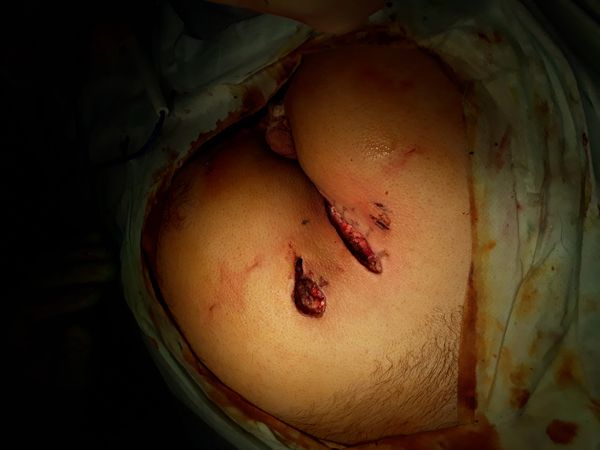
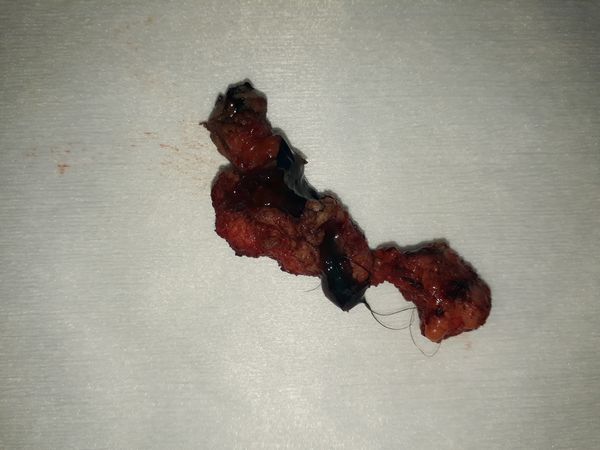
Лечение
Было принято решение провести операцию с помощью электрокоагуляции под эндотрахеальным наркозом, в течение которой:
- положили пациента на живот, обработали операционное поле и в патологическое отверстие на правой ягодице (эпителиально-копчиковый ход) ввели 1,5 мл контрастного вещества;
- сделали разрез около 7 см через межъягодичную область до правой ягодицы с окаймлением отверстия на копчике;
- вырезали из подкожно-жировой клетчатки прокрашенный свищевой ход диаметром 1 см и протяженностью около 5 см от правой ягодицы до копчика;
- в левой ягодице вырезали свищевой ход, переходящий в кистообразное образование размером до 3,5 см;
- проверили свёртываемость крови и убедились, что внутри нет инородных тел;
- убрали всю лишнюю жидкость из ложа удалённых кист и установили в левой ягодице перчаточный дренаж;
- наложили съёмные швы и асептическую повязку.
Через 7 дней после операции подростку удалили дренажи, сделали контрольную перевязку, оценили линию швов и выписали из детского хирургического стационара. Пациенту рекомендовали продолжать наблюдаться у хирурга в поликлинике по месту жительства.
Послеоперационное лечение включало антибиотики широкого спектра в течение 5 – 7 дней и физиотерапию, которая способствовала быстрому заживлению раны.
Чтобы исключить возможность повторного рецидива, подростку необходимо было через 2 месяца после операции сделать УЗИ мягких тканей крестцово-копчиковой области, МСКТ и МРТ. Обследования не выявили никаких нарушений и признаков мягкотканных образований.
Линия швов сформировалась полностью. Боли, свищевых ходов, отделяемой жидкости и дискомфорта в крестцово-копчиковой области не было.
Заключение
Этот клинический случай доказывает, что эпителиальный копчиковый ход необходимо лечить только хирургическим путём. Оперативное вмешательство подразумевает удаление патологического канала с первичными отверстиями. В более сложном случае также вырезают патологически изменённые окружающие ткани и гнойные свищи.
Чтобы предупредить послеоперационные рецидивы, необходимо удалять волосы вокруг раны, а затем и вокруг рубца. Также лечение в специализированных отделениях проктологии увеличивают шансы на благоприятный прогноз без осложнений.
Если произошёл рецидив, это может свидетельствовать о неполном удалении инфекционных очагов, гнойных затёков, первичных отверстий и свищей.

Появление шишки на копчике всегда пугает и заставляет без промедления обратиться к врачу. Это может быть серьезная патология, требующая незамедлительного лечения, фурункул, киста или последствие старой травмы. Установить точную причину должен специалист, после визуального осмотра и комплексного обследования. В зависимости от причины новообразования, выбирается подходящий способ борьбы с проблемой. Чаще всего единственным эффективным способом является хирургическая операция.
Какие бывают шишки на копчике
Шишка на копчике у мужчин представляет собой достаточно распространенное явление, особенно при повышенном оволосении кожи у представителя сильного пола. Наблюдается новообразование в самых разных местах нижнего отдела спины. Именно от локализации зависит, какое заболевание послужило причиной появления проблемы:
- Над копчиком. Чаще всего там образуются гнойники. Они отличаются плотной структурой, и сильной болью при надавливании. Фурункул сначала имеет красный оттенок, но по мере развития кожа вокруг него отекает и в центре появляется белый шарик, скопление гноя. Выдавливать его категорически запрещено.
- Под копчиком. Развивается шишка в таком низком положении в результате воспаления волосяного фолликула, или является результатом развития дермоидной кисты. Отличительной особенностью является плотная структура и наличие нагноения. Сам копчик в процесс не вовлекается, хотя пациент и чувствует в нем умеренную болезненность. Проблема решается только хирургическим путем.
- Возле копчика (слева, справа). Иногда так проявляется эпителиальный копчиковый ход. Встречается он у многих людей. Патология носит врожденный характер, но проявляется не сразу. Если шишка в нижней части спины воспаляется, доставляет сильный дискомфорт, назначается лечение. Сама по себе она не опасна, но требует хирургического вмешательства. Чем раньше пациент обратится к врачу, тем выше результативность выбранной тактики терапии.
- Ниже копчика. Проявляется так киста, которая возникает на фоне старых травм. Если в костной структуре имеется трещина, то постепенно в ней начинается скапливаться гной. Устраняется все только хирургически.
Небольшое уплотнение в нижней части спины носит название эпителиальная копчиковая киста и является врожденной патологией, для которой характерно узкое строение канала, расположенного в мягких тканях крестца. Встречается преимущественно у мужчин, но иногда диагностируется и у женщин. Основной возраст группы пациентов – 15-26 лет. Развивается патология постепенно, и проявляется сильными болезненными ощущениями в нижней области.
Причины
Если на копчике появилась шишка, основной задачей специалиста является установление причины и местоположения. Появляется патологический процесс под влиянием различных негативных факторов. Основными из них выделяют:
- Травмы в анамнезе.
- Воспалительный процесс в мягких тканях.
- Патологии костных структур.
- Остеомиелит.
- Геморрой.
- Проктит.
С высокой точностью определить, по какой причине появилась шишка в области копчика, может только врач, на основе предоставленного анамнеза и проведенных результатов исследования. Чаще всего проблема возникает как следствие травмы или перенесенного заболевания.

Шишки часто образуются в районе копчика в результате переохлаждения
Как проявляется
Появившаяся шишка около копчика может никак не проявлять себя или очень сильно болеть, особенно при надавливании. В некоторых случаях из образования выделяется жидкость, что также позволяет специалисту поставить диагноз. Кроме этого, могут наблюдаться и другие симптомы:
- Появление острой боли или дискомфорта во время дефекации.
- Появление гематомы рядом с шишкой.
- Частые судороги ягодичной мышцы.
- Повышение температуры тело до отметки 38С.
- Усиление боли, даже при незначительной физической нагрузке.
- Ощущение жжения в районе копчика или всей нижней части спины.
- Отечность и воспалительный процесс в месте поражения.
- Болезненность полового акта или сильный дискомфорт сразу после его окончания.
Пациент может случайно нащупать образование между ягодицами, или заметить усиление неприятных ощущений в области после похода в туалет. Нарастают они при длительном пребывании в сидячем положении, или попытке резко наклониться. Даже непродолжительный отдых приносит облегчение.
Разновидности
Шишки на копчике одинаково часто появляются как у мужчин, так и у женщин. Причины появления и разновидности заболевания бывают самые разные. К какому врачу следует обращаться? Если болит в области копчика, и ощущается там уплотнение, то следует проконсультироваться у хирурга-ортопеда и нейрохирурга. Дополнительно может потребоваться посещение вертебролога, сосудистого хирурга, онколога или дерматолога. Основной задачей является определение разновидности патологии. Рассмотрим подробнее, какого вида бывают шишки выше или ниже копчика.
Фурункул
Появиться шишка на копчике моет в виде нарыва, наполненного гнойным содержимым. Наличие боли и воспалительного процесса позволяет говорить о фурункулезе. Главной причиной развития проблемы является несоблюдение правил личной гигиены, ношение тесного или некачественного белья. Появляются фурункулы также в результате микротравм кожи, нарушения обмена веществ, системных инфекционных заболеваний.
Лечение назначается консервативное, но в некоторых случаях нельзя обойтись без хирургического вмешательства. Операция направлена на устранение гнойного содержимого, если высок риск осложнения у лиц со сниженным иммунитетом, или при наличии серьезных хронических заболеваний.
Карбункул
Карбункул представляет собой гнойную шишку, которая нередко локализируется в районе копчика. Это объясняется большим скоплением волосяных луковиц в этом месте. Для патологического процесса характерно наличие воспалительного процесса, затрагивающего область вокруг сальной железы. Причиной образования является несоблюдение правил личной гигиены, повышенное потоотделение, а также скопление грязи в нижней части спины.
Проявляется патология острым нагноением, покраснением кожи вокруг нарыва и формированием отверстий в коже по типу мелких воронок. Кроме боли, у пациента могут наблюдаться признаки интоксикации, головная боль, потеря аппетита, тошнота или рвота.
Спинномозговая грыжа
Если шишка внизу спины болит, то легко можно заподозрить спинномозговую грыжу. Это выпячивание грыжевого мешка, наполненного спинномозговой жидкостью. На фоне патологического процесса могут наблюдаться нарушения работы органов малого таза, проявляются парезы, дисфункция кишечника или мочевого пузыря. При пальпации обнаруживается неподвижное твердое уплотнение.
Выявляется проблема при помощи рентгеновского снимка. Терапия назначается комплексная, направленная на подавление воспалительного процесса и облегчения состояния. Что делают, если она не дает нужного результата? Врачи прибегают к хирургическому вмешательству.
Гематома с образованием абсцесса
Шишка на копчике может не болеть, но доставлять массу неудобств. Часто она формируется из-за механического повреждения. Если гематома небольшая, то за ней просто наблюдают. В большинстве случаев она проходит самостоятельно. Если появляется нагноение, выделяется жидкость, то требуется хирургическое вмешательство.

Диагностика шишки на копчике начинается с визуального осмотра проблемной области
Остеомиелит
Появление шишки в области копчика также характерно для остеомиелита. Отличительной особенностью патологии является наличие скопления гноя в очаге. Диагностируется заболевание при первичном обследовании. Врач назначает комплексное антибактериальное лечение препаратами широкого спектра действия. Недопустимо самостоятельно пытаться вскрыть образование, отменять препараты, менять или снижать дозировку. В противном случае заболевание легко осложняется.
Эпителиальная копчиковая киста
Это врожденная аномалия, которая появляется в период эмбрионального развития. Проявляется значительно позже после рождения, когда образуется нагноение. Температура тела может подниматься до показателей в 39С. Вскрывается такое уплотнение самостоятельно, что приносит больному существенное облегчение. Но самостоятельно такой свищ не проходит, требуется комплексное лечение и консультация специалиста.
Диагностические процедуры
Уплотнение в нижней части спины требует консультации врача. Он проведет пальпацию и визуальный осмотр, определит структуру и степень развития патологического процесса. При наличии гнойного очага дополнительно назначается анализ, определяющий в крови глюкозу. Это необходимо для определения наличия инфекционной процесса и степени стерильности биологической жидкости. Кроме этого, проводятся следующие виды инструментальных исследований:
- Рентген. С его помощью определяется наличие травмы или трещины в костной структуре, межпозвоночная грыжа или остеомиелит. На снимке легко рассмотреть пораженный участок, поэтому делается он в нескольких проекциях.
- Фистулография. Применяется с задействованием контрастного вещества. Является одной из разновидностей рентгеновского исследования. Снимок позволяет выявить разветвленность свища, и наличие повреждений в соседних органах. Перед процедурой ход тщательно очищается и промывается, заполняется контрастным веществом на основе йода и бария. Количество зависит от его длины. Назначается процедура преимущественно перед оперативным вмешательством.
- Ректороманоскопия. Методику применяют для выявления свищей. Специальный прибор позволяет осмотреть полость прямой кишки, выявить опухоль или абсцесс, сделать забор материала для дальнейшего исследования в лаборатории.
- УЗИ. Диагностика позволяет определить состояние мягких тканей, выявить кисты или опухоль. Она безболезненная и к ней можно прибегать нужное количество раз, для уточнения состояния.
Назначается при недостаточной картине в качестве дополнительной методики МРТ. Способ исследования дорогостоящий, но высокоинформативный. С его помощью выявляется состояние тазовых костей, позвоночных дисков, сосудистые повреждения, инфаркт спинного мозга.

Для устранения острого болевого синдрома врач назначает обезболивающие средства
Методики лечения
Выбор методики лечения напрямую зависит от разновидности шишки и причины ее появления. В первую очередь пациенту рекомендуется постельный режим, коррекция питания, прием медикаментозных препаратов. Самостоятельно пытаться вылечить проблему народными способами нельзя, так как в большинстве случаев это провоцирует стремительное прогрессирование заболевание и появление осложнений.
Медикаментозная терапия
В первую очередь пациенту назначаются группы препаратов, направленных на подавление воспалительного процесса, обеззараживание области. Подбираются медикаменты индивидуально, в зависимости от стадии развития процесса, наличия выраженной симптоматики и полученных результатов анализов. Обычно задействуются такие лекарства:
- «Аспирин», «Траумель», «Ибупрофен», «Пироксикам». Они назначаются при выраженном болевом синдроме, для облегчения состояния. Дополнительно некоторые из них оказывают противовоспалительное и антипиретическое действие.
- «Новокаин», «Лидокаин». Околокопчиковые блокады используются нечасто, только если таблетки и капсулы не справляются с поставленной задачей и не устраняют выраженный болевой синдром.
- «Баралгин» и «Дексалгин». Используются при наличии спазмов мышечной ткани.
- «Нимид» и «Диклофенак». Назначаются при выраженном воспалительном процессе.
- «Долобене». Применяется в виде геля, если пациент перенес травму или сильный ушиб области.
Антибиотики и иммуностимуляторы применяется при остеомиелите и других патологических нарушениях. Дополнительно применяются бактерицидные средства, перекись водорода, масло облепихи или настойка софоры.

При ушибах и грыжах особенно эффективна УВЧ-терапия в составе комплексного лечения
Физиотерапия
В качестве дополнения к основной терапии назначаются физиотерапевтические методики. Они направлены на укрепление организма, а также запуска регенерирующих процессов. Задействуются обычно такие способы восстановления повреждённой ткани:
- Фонофорез.
- Парафинотерапия.
- Диадинамотерапия.
- Ультразвуковая терапия.
- Дарсонвализация.
- УВЧ-терапия.
Все они эффективны при доброкачественных образованиях, ушибах, грыжах. За короткий промежуток времени они позволяют активизировать метаболизм в пораженном участке, ускорить восстановление пациента, нормализовать кровоток. Многие методики обладают иммуностимулирующим, спазмолитическим и противовоспалительными свойствами.
Хирургическое вмешательство
Шишка на копчике размером больше 1 см, которая не рассасывается долгое время, может начать сдавливать спинной мозг. Чтобы не допустить тяжелых последствий, ее удаляют хирургически. Такое же решение применяется при фурункулезе, который дополняется абсцессом. Решение принимает врач, после комплексного обследования пациента. Проводится операция в несколько этапов:
- Из шишки устраняется гнойное содержимое. Делает это медицинский персонал при помощи шприца.
- Нарыв вскрывается, полость тщательно дренируется.
- По мере стихания воспаления проводится вторая часть операции, которая предполагает иссечение копчикового хода.
Назначается хирургическое вмешательство также при хондроме. Используется для этого эндоскопический метод, стереотаксическая терапия или радиохирургия.
Возможные осложнения
Если в нижней части спины появилась шишка, то не следует откладывать визит к врачу. Попытка решить проблему дома и заниматься самолечением может привести к серьезным последствиям. Возможные осложнения:
- Доброкачественное образование, если его не лечить, быстро перерождается в злокачественное.
- Разрушение стенки прямой кишки из-за воздействия гноя.
- Прорыв гнойника и вытекание жидкости из него в мочевой пузырь или во влагалище.
- Заражение крови из-за попадания в кровоток гноя (самое опасное состояние).
- Осложнение воспалительного процесса, развитие инфекции при попытке выдавить фурункул самостоятельно.
Если шишка наблюдается у ребенка, то обратиться за медицинской помощью требуется незамедлительно. Иммунитет у детей обычно хуже, и поэтому патологический процесс протекает более стремительно.
Шишка на копчике появляется в результате воздействия ряда негативных факторов или как врожденная патология. Определить причину и разновидность заболевания может только врач. К нему потребуется обратиться незамедлительно, особенно если присутствует воспаление, отечность, острая боль. Только своевременное комплексное лечение позволяет замедлить процесс, и избежать развития серьезных осложнений.
Читайте также:

