Уплотнение под кожей около анального отверстия что это
Обновлено: 26.04.2024
Полипы и папилломы заднего прохода (другие названия – анальные полипы и папилломы, полипы и папилломы прямой кишки) – это новообразования, месторасположение которых способно серьёзно ухудшить качество жизни.
Оставьте телефон –
и мы Вам перезвоним
Причины полипов и папиллом заднего прохода
Задний проход – область, в которой довольно часто наблюдается рост новообразований. Внутри прямой кишки могут образоваться полипы. В перианальной области (вокруг анального отверстия) могут появиться кондиломы (разновидность папиллом, напоминающая своим внешним видом цветную капусту). В некоторых случаях кондиломы могут встречаться и внутри анального канала.
Иногда можно и не подозревать о существовании у себя подобных образований. Распространена ситуация, когда их наличие устанавливается на осмотре (или в процессе эндоскопического обследования) при обращении по поду других заболеваний.
Полип – это разрастание слизистой оболочки в виде грибовидного тела. Своей тонкой ножкой полип сохраняет контакт со стенкой прямой кишки, а само тело свободно свисает внутри канала.
Папилломы (остроконечные кондиломы) вызываются вирусом папилломы человека (ВПЧ). ВПЧ является широко распространённым заболеванием, по разным данным эту инфекцию в себе носит от 70 до 90% людей. Однако в большинстве случаев вирус «спит», а активизируется при снижении иммунитета. Именно тогда происходит активный рост папиллом.
В перианальной области ВПЧ проявляется в виде остроконечных кондилом, которые обычно также поражают и половые органы человека. Нередко кондиломы травмируются, кровоточат. С кровью из поврежденных кондилом может передаваться вирус.
Симптомы полипов и папиллом заднего прохода
Полипы, остроконечные анальные кондиломы и другие доброкачественные новообразования, возникшие в прямой кишке и в области промежности, могут преобразоваться в злокачественные. Вероятность перерождения возрастает, если образование постоянно травмируется, как это часто бывает при данной локализации.
Следует учитывать, что в начальной стадии развития подобные образования могут никак не проявляться, а выявить их можно только эндоскопически (при проведении рекотороманоскопии или колоноскопии). Тем более важно обращать внимание на симптомы, способные указать на наличие образований.
Субъективно крупный полип может ощущаться как инородное тело в заднем проходе. Могут быть болевые с различной локализацией внизу живота.
Присутствие полипа в просвете кишечника, нарушает его работу. Кишечник пытается постоянно освободиться от содержимого – таким образом стимулируются поносы.
Большой полип препятствует прохождению каловых масс и вызывает запоры.
При обнаружении даже незначительного кровотечения из заднего прохода следует обязательно обратиться к врачу-проктологу.
Методы диагностики полипов и папиллом заднего прохода
Важно обращать внимание на симптомы, способные указать на наличие образований: ощущение дискомфорта или инородного тела в прямой кишке, жжение, слизеподобные выделения из заднего прохода – это серьёзный повод для обращения к врачу-проктологу.
Следует учитывать, что в начальной стадии развития подобные образования могут никак не проявляться, а выявить их можно только эндоскопически (при проведении рекотороманоскопии или колоноскопии).
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения полипов и папиллом заднего прохода
Лечение полипов и кондилом, как правило, заключается в их удалении.
Удаление кондилом в «Семейном докторе» осуществляется с применением лазера или радиоволнового аппарата «Сургитрон». Удаление полипов прямой кишки может быть произведено во время эндоскопии, если расположение и размер полипа это позволяют. В сложных случаях для удаления полипа проводится плановая госпитализация в хирургический стационар.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
На сервисе СпросиВрача доступна консультация проктолога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Владислав, температуры нет, да все хорошо у меня) шишку потрогал когда нажимаешь на нее больно, не понимаю какая она, плотная или мягкая)

Похоже на тромбированный наружный геморроидальный узел. Ваша задача сейчас: диета без острого копчений перченного и алкоголя добавить фрукты и овощи чтобы не было запоров. Мазь Релиф есть отлично 2-3 раза в день намазывать. Плюс так же 2-3 раза гепариновую мазь на этот узел. Детралекс 1000 мг таблетки или аналоги (флебодиа) по 1 т 1 раз в день 1 месяц . В горячую ванну не ходить обмывать там летней водой. Вместо туалетной бумаги использовать влажные салфетки или лучше подмываться. Ограничить тяжёлые физические нагрузки. Шишки эти должны потихоньку уменьшаться в размере и перестать болеть. Планово потом покажитесь проктологу. Если образ жизни сидячий то каждые час полтора вставать и заниматься ЛФК. Будьте здоровы!
Владислав, благодарю вас! Но это не серьезное что то? Типо рак и т д? И еще вопрос , свечи релиф вставлять или нет? И релиф я мажу на сам узел , а не туда. Это неправильно? Нужно туда?

Фото не совсем четкое , должны понимать что очный осмотр ничего не заменит.если вокруг там нет покраснения и в туалет ходить не больно и нет температуры значит и не парапроктит Рак и тд не так проявляется. Узел наружный можно просто мазать. Если вдруг чувствуйте что и внутри есть подобная шишка тогда можно конечно ставить свечи . Потом планово не забудьте показаться хирургу или проктологу лучше для определения дальнейшей тактики. Удачи !





Это наружний геморроидальный узел. Венарус(детралекс) 1000мг 1-2дн по 1 к 3р/д, 3-4дн по 1к 2р/дн, с 5го дня по 1к один раз в дн до конца упаковки. Свечи натадьсид по 2св 2р/д 7дней. Диета ограничить сладкое, жирное, острое. По возможности забыть про туалетную бумагу замена- душ. Выздоравливайте.

Здравствуйте, это острый наружный геморрой. Избегать запоров. Есть достаточной пиши богатой клетчаткой, плюс питьевой режим 1,5-2,0 л/сутки. Убрать из диеты на время обострения, а далее ограничивать острую, маринованную, жареную пищу, алкогольные напитки.
2. Медикаментозной лечение: Проктозан 2-3 раза в сутки ректально 7 дней или свечи Релиф 3-4 раза в сутки 7 дней; Мазь Гепатромбин Г 3-4 раза в сутки; Флебодиа 600 по 2 к. 3 раза в сутки в т.ч. 7 суток далее можно продолжить по 1 табл. В сутки с профилактической целью в течение 2-х месяцев;
3. Если беспокоят запоры можете в качестве легкого слабительного на период обострения использовать препарат Мукофальк 1 п./сутки.
4. Не используйте туалетную бумагу, перейдите на гигиенический душ или влажные салфетки.

Это как автодетали, Детралекс оригинал ( дороже и лучше) Флебодиа ( хороший аналог , немного дешевле, тоже хорош). Остальные китайские дубликаты , в тч якобы российской сборки

Первые четыре дня по 3 грамма в сутки, затем неделю по 2 г в сутки. Детралекс бывает по 500 мг , либо 1000. Сэ

Здравствуйте, Антон !
Это не геморрой , а именно тромбоз геморроидальной вены !
Правильное его лечение заключается в том, что в первые же дни возникновения сделать операцию : ПОД МЕСТНЫМ ОБЕЗБОЛИВАНИЕМ , НЕБОЛЬШИМ РАЗРЕЗОМ ВСКРЫТЬ ПРОСВЕТ ТРОМБИРОВАННОЙ ВЕНЫ, ВЫДАВИТЬ ОТТУДА ТРОМБ И НАЛОЖИТЬ 1 - 2 ШВА !
Операция эта несложная, опытный хирург мог бы это сделать в поликлинике и в этот же день Вас отпустить домой, на амбулаторное лечение !
Но сейчас , в условиях карантина, во первых сложно попасть к проктологу или хирургу, а если и попадёте, то не исключаю ,что они могут просто назначить Вам консервативное лечение не удалив тромб, оставив его на самостоятельное рассасывание в течение длительного времени !
Когда рассосётся тромб без операции , сказать трудно , но как правило это длится от 3 - х недель до 2 - х месяцев !
Так что , если нет возможности обращаться , то необходимо проводить длительное лечение :
- ФЛЕБОДИА (или Венарус, - раз Вы его начали принимать ) ПО 1 ТАБЛЕТКЕ 1 РАЗ В ДЕНЬ , 1 МЕСЯЦ (схема приёма, применяемая при геморрое ,- не нужна);
- ПРОМЫВАНИЕ ЗАДНЕГО ПРОХОДА РАСТВОРОМ МИРАМИСТИНА 2 РАЗА В ДЕНЬ ;
- ПРОКТОГЛИВЕНОЛ , СВЕЧИ , ПО 1СВЕЧЕ 2 РАЗА В ДЕНЬ,НЕПОСРЕДСТВЕННО ПОСЛЕ ПРОМЫВАНИЯ МИРАМИСТИНОМ 5 ДНЕЙ ;
- ЧЕРЕДОВАТЬ ПРИМЕНЕНИЕ ГЕПАРИНОВОЙ МАЗИ(ПОСЛЕ 7ДНЕВНОГО ПРИМЕНЕНИЯ ПРОКТОСЕДИЛ, В ТЕЧЕНИЕ 10 ДНЕЙ ) И МАЗИ ПРОКТОСЕДИЛ (ПЕРВЫЕ 7 ДНЕЙ ) ;
- КАК ТОЛЬКО ПОЯВИТСЯ ВОЗМОЖНОСТЬ , ОБРАТИТЕСЬ К ПРОКТОЛОГУ ОЧНО !
Повода для тревоги и паники нет !
Удачи Вам !
Возникнут вопросы, - напишите !
На сервисе СпросиВрача доступна консультация проктолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Лариса, доброе утро!
На представленном фото нет наружного геморроя.На фото представлена анальная бахрома, образующаяся после острого приступа геморроя(т. к спавшиеся узелки после излечения геморроя).
Расскажите пожалуйста про ваши боли? Боль локализуется именно в прямой кишке или давит весь малый таз? Температуры нет? Боли в поясничной области?

Лариса, под кожей снаружи возле ануса, если я правильно поняла?
Уплотнение болезленное? Твёрдое или размягченное?Горячее на ощупь?

Лариса, это уплотнение под анусом нужно смотреть, т к может оказаться начинающимся парапроктитом.
Когда появилось данное уплотнение?



Лариса, спасибо, посмотрела. Там действительно, если присмотреться имеется уплотнение возле самого ануса, слегка розоватое.
Думаю на фоне длительного лечения(также могла от каловых масс) присоединилась инфекция и образовался воспалительный инфильтрат (подострый парапроктит).
Рекомендую
1. Супракс 400мг по 1т*1р в день 7дней(антибиотик)
2. Нимесулид по 1т*2рв день 5 дней после еды под защитой омепразола (противовоспалительное)
3. На инфильтрат гепатромбин мазь, выдавить на бинт и приложить к инфильтрату и стараться так день ходить с ним/держать на инфильтрате.
Во внутрь вставлять Релиф Про. Все после гигиенических процедур.
4. Острого, солёного, специй не кушать.
5. Не пользоваться туалетной бумагой, подмываться после дефекации.
Обязателен осмотр хирурга или проктолога!

Лариса, можно попробовать применить мазь с антибиотиком местно.
Вы можете поступить так - на день приложить к инфильтрату мазь с антибиотиком(обычно берут офломелид, Левомеколь) , а на ночь прикажите гепатромбин. Таким образом 2 мази будут работать (и противомикробное действие , чтобы не нагноилось , и рассасывающее действие).
Так будете спасаться до очного осмотра доктора!

Да, можете пару дней попробовать применить его местно и наблюдать изменения в динамике, если боли уменьшается, то так и продолжить.


Здравствуйте, Лариса.
По фото ничего критичного нет и не связано с Вашими жалобами. Это анальные бахромки-перерастянутая анодерма после перенесенного геморроя.
Как у Вас со стулом? Акт дефекации болезненный? Примесь крови, слизи в кале присутствует? Боли в животе не беспокоят?

В таком случае можно предположить, что внутренние геморроидальные узлы полнокровные. Застой венозной крови в них может давать чувство распирания.
Но это только предположение, обязательно необходимо смотреть очно, поскольку беспокоит это Вас уже долгое время. Рекомендую Вам обратиться к проктологу или хирургу очно, пройти ректороманоскопию.
Сейчас можно начать Детралекс по схеме , 1000мг 3р.д с 1по 4дн,1000мг 2р.д с 5по7дн,1000мг 1 р. Д до 30 дн.
Свечи в прямую кишку - релиф ПРО 1СВ 2Р.Д 7ДН, Затем перейдите на свечи постеризан 1св 2р.д 14дн в прямую кишку.
Соблюдайте диету без острого, копченостей, жирного, жареного, алкоголя.

Температуры на протяжении последних 3х мес не было? Когда появилась такая острая боль? Над уплотнением кожа не гиперемирована?

Ольга, сфотографировала боль и уплотнение ближе к влагалищу, по ощущениям все твёрдое возле ануса как в напряжении

Лариса, попробуйте мазь релиф ПРО 2р.д тонким слоем 7дн на анус и перианальную область, дать впитаться, затем сверху салфетка с мазью офломелид 2р.д (мазь содержит антибиотик).10дн. Есть подозрение, что у Вас хронический парапроктит с инфильтратом.
Нимесил1п 2р.д 5дн с омепразолом 20мг 2 р д внутрь.
Если лучше не станет, тогда необходимо обратиться к проктологу очно.
Спасибо да боль не такая у
Меня как
Раньше при таких шишках, щас все давит как
Под кожей что то сидит , щас пойду за мазями этими Ольга,

Полечитесь.
Но в плановом порядке или если почувствуете ухудшение, не откладывайте, обратитесь к хирургу или проктологу, надо обязательно очно смотреть, пальпировать.
Выздоравливайте!


Более эффективна в рассасывании инфильтрата, отека - релиф ПРО.
Я Вам выше расписала, как лечить. Антибиотик системно не нужен. У Вас температура нормальная


Ольга, здравствуйте! Сегодня была у врача , обнаружен внутренним Геморой 2 стадии и одна
Папиллома но это неточно сказал врач…. Сказал надо лагерем удалить! А надо ли ? Мой дискомфорт он сказал не знает чем вызван что узлы синие но небольшие не должны так влиять…..остались одни вопросы. Назначил. Сечи проктогливенол, ванны, гель метронидащол, детралекс. Когда спросила моет ли эта папиллома вызывать дискомфорт он не мог дать точного ответа, сказал надо в е удалять и узлы тоже

Здравствуйте.
В таком случае надо сделать узи органов малого таза +уздг вен малого таза или в идеале мрт органов малого таза с контрастом.

Покажет, что Вам давит на промежность настолько интенсивно, если геморрой не выраженный.
Папиллому надо удалить

Это может давить как геморрой 2ст, так и необходимо исключить образования в малом тазу. Узи органов малого таза



Здраввтуйте. Учитывая что уже 3 месяца симптомы я бы лучше сходил к специалисту на осмотр и принял какое либо решение возможно в пользу оперативного лечения, 3 месяца не дело мучаться. Лечение правильно но рекомендую свечи кетонал или релиф адванс с целью противовоспалительного и обезболивающего эффекта. Так же следует диету держать исключать острое копченое жирное жареное алкоголя. Избегать стрессов переохлаждений длительных физ и статических нагрузок. Пить больше жидкости и обиваться мягкого стула можно принимать слабительные. Из флеботоников рекомендую детралекс принимать по 1000 мг 1 раз в сутки. Стоит подмываться после акта дефекации и стараться не тужиться во время. Так же рекомендую ванночки со слабым раствором ромашки или марганцовки. будьте здоровы
Парапроктит – это воспаление ткани (жировой клетчатки), окружающей прямую кишку.
Парапроктит – одно из тех заболеваний, которые не поддаются лечению в домашних условиях. Можно снять остроту симптомов парапроктита, но проблемы останутся (в виде хронического парапроктита или его осложнений). Лечение парапроктита, как и других проктологических заболеваний, порою откладывают, стесняясь обращаться к врачу. Этого делать не следует. Своевременная врачебная помощь позволит Вам вернуть утраченное качество жизни.
Оставьте телефон –
и мы Вам перезвоним
Причины парапроктита
В большинстве случаев воспаление вызывают условно-патогенные бактерии и грибы, которые в норме присутствуют в кишечнике человека; однако, если им удаётся преодолеть слизистую оболочку и попасть в ткань, окружающую прямую кишку, в условиях отсутствия кислорода они начинают стремительно размножаться и вызывают острый воспалительный процесс. Как правило, парапроктит вызывается сразу комплексом возбудителей, в число которых может входить стрептококки, стафилококки, кишечная палочка.
Спусковым механизмом развития парапроктита может быть любое повреждение слизистой прямой кишки. Поэтому в число факторов риска парапроктита входят:
-
;
- проктит (воспаление слизистой оболочки прямой кишки);
- запоры (плотные каловые массы могут травмировать слизистую);
- диарея (длительное расстройство стула приводит к повреждению слизистой оболочки); (лопнувшие геморроидальные узлы образуют открытые ранки).
Часто инфекция проникает через анальные железы. Данные железы предназначены для выделения ферментов, способствующих перевариванию пищи, и слизи, облегчающей прохождение каловых масс. Анальные железы выходят в прямую кишку в криптах – тканевых карманах, открытых навстречу движения каловых масс. В случае нарушения процесса опорожнения прямой кишки или при травме крипты (даже незначительной), крипта может закупориться. В результате в железе развивается воспалительный процесс, и инфекция по её протоку попадает в клетчаточные пространства.
Иногда инфекция может попасть в околопрямокишечные ткани с током крови. В этом случае источником инфекции могут быть воспалительные процессы в других органах.
Виды парапроктита
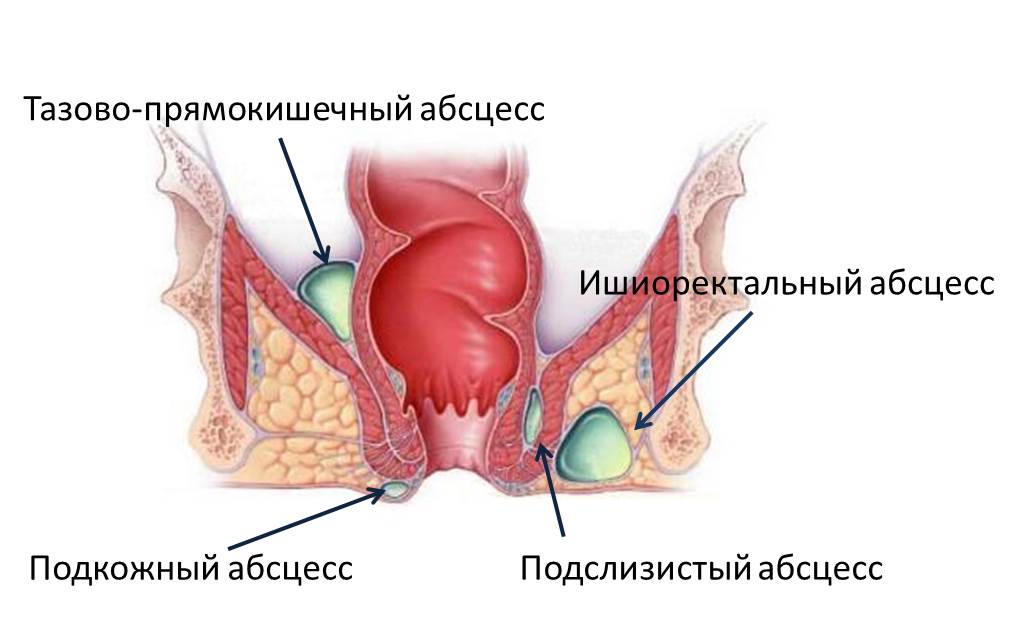
В области прямой кишки выделяют несколько клетчаточных пространств. Воспаление клетчатки, как правило, развивается изолированно в каком-либо одном пространстве, в зависимости от этого различают следующие виды парапроктита:
- подкожный (параректальный абсцесс);
- седалищно-прямокишечный (ишиоректальный абсцесс);
- тазово-прямокишечный (пельвиоректальный);
- подслизистый.
Подкожный парапроктит наиболее просто диагностируется и сравнительно легко лечится. Самой опасной формой является пельвиоректальный парапроктит (заболевание встречается редко) – его симптомы неспецифичны, а очаг воспаления располагается глубоко в области малого таза.
В зависимости от характера течения заболевания парапроктит может быть острым и хроническим.
Симптомы парапроктита
Начало воспалительного процесса может отмечаться незначительным повышением температуры (до 37°C). При переходе воспаления в клетчаточное пространство, т.е. развитии собственно острого парапроктита, одномоментно проявляется комплекс симптомов. В первую очередь, это:
-
до 38°C (и выше);
- озноб;
- боль в области прямой кишки, не связанная с дефекацией.
Подкожный парапроктит свои ярко выраженные симптомы: область воспаления, находящаяся рядом с анальным отверстием выделяется покраснением, отеком и уплотнением тканей. При ощупывании испытывается резкая боль.
При других видах парапроктита могут наблюдаться расстройство мочеиспускания, задержка стула, ложные позывы к дефекации.
Воспаление приводит к расплавлению клетчаточной ткани и накоплению гноя. При отсутствии своевременного лечения возникший гнойник прорывается и образуется свищевое отверстие – или наружу (в области промежности, на передней брюшной стенке или бедре), или в просвет кишки. У женщин гнойник может вскрываться, образовав свищевое отверстие во влагалище. Самый опасный вариант – открытие свищевого отверстия в брюшную полость.
После образования свища основная масса гноя выходит, и острота симптомов снижается. Однако гнойные процессы продолжаются, болезнь переходит в хроническую форму.
При хроническом парапроктите боль и дискомфорт ощущаются лишь в том случае, если выход гноя через свищ по какой-либо из причин затруднён. Обычно боли наблюдаются только при внутреннем свище. Боль усиливается во время дефекации, а потом затихает, поскольку растяжение кишечника во время прохождения каловых масс способствует выходу гноя. Гной или сукровица выделяются постоянно. При прямокишечном свище, имеющем наружное отверстие в области промежности, выделения раздражают кожу, вызывая зуд.
Для хронического парапроктита характерно волнообразное течение болезни. Свищевой канал время от времени перекрывается грануляциями, забивается отмершими тканями, в результате в очаге воспаления опять начинает накапливаться гной и возвращаются симптомы острого парапроктита. Потом гнойник снова прорывается и острота симптомов исчезает.
Методы лечения парапроктита
Единственный метод лечения парапроктита – операция.
Квалифицированные хирурги-проктологи «Семейного доктора» имеют богатый опыт лечения парапроктита любой степени сложности и иссечения параректальных свищей различной локализации. Операции проводятся в операционном блоке на базе комфортабельного стационара под местной или общей анестезией.
При остром парапроктите обнаруживается и вскрывается скопление гноя.
При хроническом парапроктите также вскрываются зона образования гноя, обеспечивается тщательный его отток и очищение раны. После чего осуществляется иссечение свища.
Очень важно, чтобы операцию проводил опытный и квалифицированный хирург, поскольку анальные свищи при хроническом парапроктите могут давать рецидивы, то есть возникать повторно. Это бывает, если воспалительный процесс полностью прекратить не удалось, например, по причине некачественного дренажа области воспаления.
При обнаружении свища не следует откладывать визит к врачу, поскольку в любой момент может случиться рецидив воспаления и нагноения с возвращением остроты симптомов. Самостоятельно свищ зажить не может.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Что такое анальный полип? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Анальные полипы (АП) — сборное понятие, применяемое для обозначения новообразований в пределах анального канала. Это не самое частое проктологическое заболевание, но оно присоединяется к прочим хроническим воспалительным состояниям терминального отдела толстого кишечника. При постановке диагноза «Анальный полип» пациенты часто пугаются последствий в виде раковых опухолей. Это вполне оправдано. Поэтому заболевание требует тщательной диагностики и своевременного лечения.
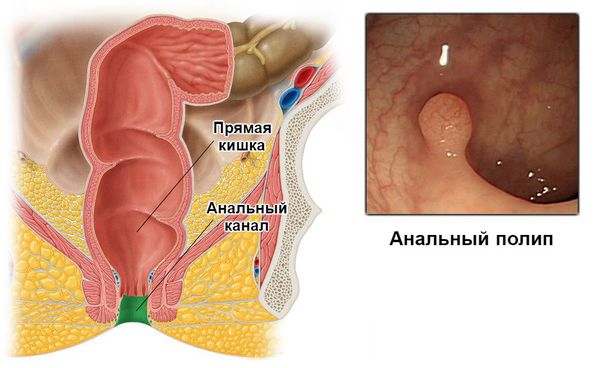
Полипами анального канала принято называть всевозможные объёмные образования в пределах анального канала, выступающие в просвет кишки. Источниками образования полипов могут служить любые клетки из тканей, расположенных в анальной зоне.
Клиническая картина
Основные клинические симптомы анального полипа: стул с примесями крови, жжение, зуд и болезненность в области ануса. Более редкие проявления: мокнутие в перианальной области и выделение слизи из прямой кишки [12] .
Этиология
Причинами образования АП являются довольно много факторов, что объясняется большим разнообразием их происхождения и гистологического строения. Однозначно можно сказать, что эти полипы сопровождают (или осложняют) течение хронических воспалительных заболеваний и в аноректальной зоне, и в кишечном тракте в целом.
Для уточнения границ анального канала Российское общество колопроктологов рекомендует формулировку: "Анальный канал — это терминальная часть пищеварительного тракта, начинающаяся от места аноректального соединения у верхней границы тазового дна и заканчивающаяся наружным отверстием — анусом, границей которого является место перехода непигментированной анодермы в пигментированную (истинную) кожу" [11] .
Факторы риска возникновения анального полипа:
- длительные воспалительные процессы в кишечнике и аноректальной зоне (хронические трещины, хронический геморрой, колиты, в том числе болезнь Крона, неспецифический язвенный колит);
- регулярная травматизация слизистой анального канала (хронические запоры, длительная диарея, практика нетрадиционных видов секса, злоупотребление крепким алкоголем, острыми блюдами);
- генетическая предрасположенность к образованию опухолей (семейный полипоз и т.п.).
Эпидемиология
Истинная распространённость полипов анального канала не известна, потому что "анальным полипом" называют любое образование анального канала. Известно, что анальный полип встречается у 30 % пациентов с хронической анальной трещиной и у 10 % пациентов с пролапсом (выпячиванием) слизистой прямой кишки [12] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы анального полипа
Проявления болезни напрямую связаны с гистостроением опухоли, её формой и размерами. Например, полипы на ножке часто выпадают из анального канала, ущемляются мышцами сфинктера и потому проявляются довольно интенсивными болями и кровотечениями.
Другие полипы дают симптомы в виде безболезненного выделения крови и слизи (железистая аденома).
Когда нужно обратиться к врачу
Многие анальные полипы протекают бессимптомно [1] . Часто их случайно диагностируют при профилактических обследованиях или при проведении ректороманоскопии по поводу других заболеваний. Учитывая, что полипы часто сопровождают хронические заболевания прямой кишки, их проявления могут быть замаскированы симптомами основного заболевания (геморроя, трещины, колита и т.д.).
К врачу следует обратиться при появлении следующих симптомов:
- выпадение полипа из просвета анального канала при натуживании или дефекации;
- ощущение жжения, зуда, дискомфорта в области заднего прохода;
- кровянистые выделения, в том числе вне дефекации;
- выделение слизи (реже);
- нарушения процессов пищеварения (запор, понос);
- боли в области заднего прохода, в животе;
- затруднение при отхождении кала вплоть до непроходимости кишечника при крупных размерах полипа;
- проявления анемии при значительной кровопотере из опухоли;
- ощущение инородного тела в заднем проходе [4] .
Патогенез анального полипа
Было бы неправильным выводить единый механизм образования анальных полипов. Учитывая многообразие видов полипов анального канала, патогенез следует определять для каждого их вида.
«Истинные» полипы, представляющие собой доброкачественные опухоли, развиваются по сходным для всех опухолей стадиям: хроническое воспаление → дисплазия (патологические изменения) клеток слизистой → появление атипичных клеток с высоким индексом малигнизации.
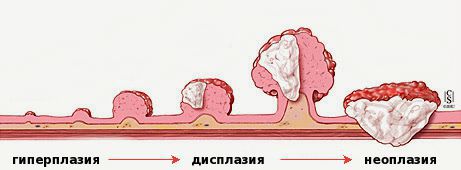
Эпителий кишечника довольно интенсивно обновляется на клеточном уровне. При полном здоровье в стенках кишки идёт «правильное» и своевременное чередование фаз:
- пролиферации (увеличения количества);
- дифференцировки (созревания и появления специфических для данного типа эпителия свойств);
- апоптоза (гибели).
Универсальный патогенез при дисплазии ткани
При любых повреждениях эпителия активируются процессы пролиферации и миграции клеток. Эта регенерация способствует приведению тканей в исходное состояние. При наличии хронического воспаления присутствует постоянная мононуклеарная и нейтрофильная инфильтрация тканей. Из-за чего здесь появляется большое, даже избыточное количество провоспалительных агентов (интерлейкинов 8, фактора некроза опухоли, HLA). Полиморфизм генов цитокинов при дисрегенераторных процессах изменяет выраженность воспалительной реакции [4] . Всё вышеперечисленное приводит к дисбалансу в появлении, созревании и гибели клеток. Происходит сбой в нормальном течении обновления тканей.
Клетки эпителия из генеративной зоны слишком рано перемещаются в верхние слои эпителия, они могут быть недостаточно дифференцированы. Это ведёт к появлению клеток с изменённой гистоархитектоникой (клеточной атипией). Частота мутаций генов возрастает, что тоже может способствовать повышенному риску появления злокачественных свойств у них. При неизменённой базальной мембране в атипичных клетках отмечаются:
- повышенный полиморфизм и размер клеток;
- увеличение числа фигур митоза;
- появление атипичных митозов;
- увеличение размера ядер, их гиперхромия.
Степени атипии (дисплазии) условно подразделяются на три степени:
- I — лёгкая (малая);
- II — умеренная (средняя);
- III — тяжёлая (значительная). Иногда эту стадию трудно отличить от карциномы 0 ст. (т.н. рак на месте).
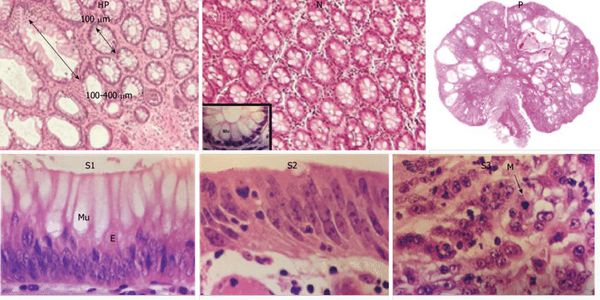
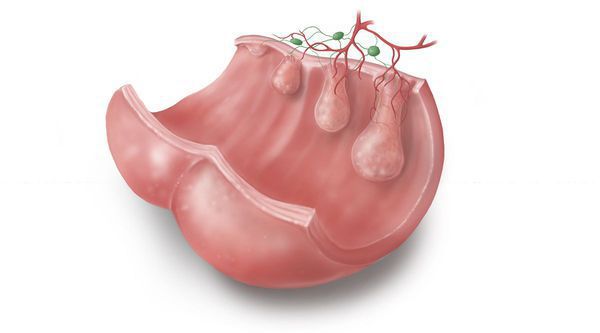
Гиперпластические полипы появляются из-за дисбаланса в стадиях дифференцировки и апоптоза клеток. При значительном удлинении этих фаз появляется избыточное количество ткани с формированием гиперпластического полипа.
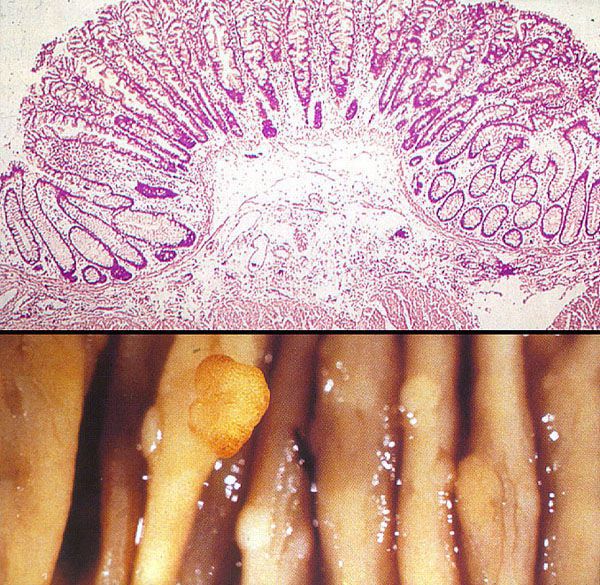
Неэпителиальные полипы могут появиться в результате нарушений эмбрионального развития, когда гетеротопированная эмбриональная ткань остаётся в слизистой оболочке анального канала.
Гамартомы, которые часто упоминаются при наследственных полипозах (синдром Пейтса — Егерса, ювенильный полипозный синдром, болезнь Коудена), появляются в результате генетически обусловленных особенностей строения кишечной стенки: нарушено соотношение её структурных элементов — стромы и мышечных волокон — и имеет место их необычное расположение/сочетание. При этом нет клеточной атипии эпителия и нарушения процессов пролиферации. При гамартомах строма пролабирует мышечный слой кишечной стенки, в ней аномально разветвляются гладкомышечные волокна, что создаёт видимость инвазивного прорастания эпителия в толщу кишки [5] .
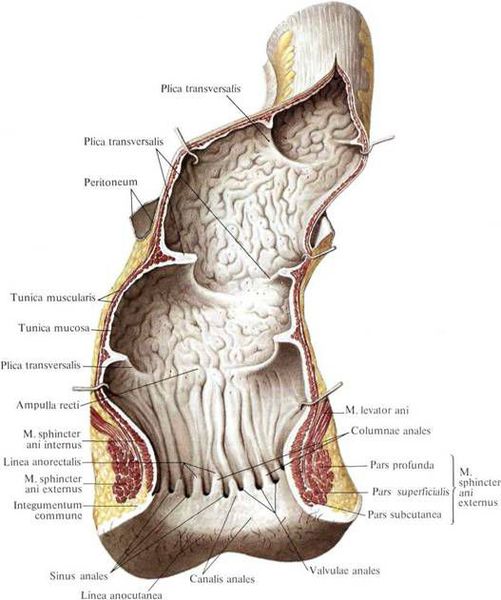
Гипертрофированные анальные сосочки, которые часто принимают за полипы, являются всего лишь аномально большими (до 4 см) выростами на полулунных клапанах морганиевых столбиков и крипт (трубчатых врастаний эпителия). Крипты расположены в самом дистальном отделе ампулы прямой кишки. Патогенез появления гипертрофии ткани в этой области точно не установлен, но в большинстве источников указывается наличие хронического воспаления слизистой [6] , что, вероятно, приводит к сбою процессов пролиферации, репарации в целом и к разрастанию в итоге избыточной ткани на полулунных клапанах.
Классификация и стадии развития анального полипа
Очень удобная классификация, вносящая ясность в диагностику болезни — это разделение полипов на:
- «истинные» полипы (эпителиальные и неэпителиальные);
- образования неопухолевой природы, визуально похожие на полипы анального канала [2] .
Эпителиальные полипы подразделяются на:
- фиброзные полипы (образовавшиеся из соединительнотканных клеток);
- аденоматозные полипы (из железистых клеток эпителия слизистой);
- слизисто-кистозные полипы (смешанные).
Образования неэпителиальной природы — лейомиомы, липомы, гемангиомы.
Ко второй категории (неопухолевым образованиям) могут быть отнесены «неопасные» в плане малигнизации гамартомы, воспалительные полипы и гипертрофированные анальные сосочки. Последние являются источником наиболее частых диагностических ошибок. Описаны единичные экзотические случаи обнаружения в полипах паразитов Schistosoma mansoni (гранулематозные разрастания вокруг яиц паразитов в стенке кишки) [3] .
С практической точки зрения рациональна классификация по морфогистологическому типу полипа [6] . Она позволяет прогнозировать течение заболевания и формировать тактику лечения. Согласно этой классификации, выделяют два типа полипов:
- аденома (ворсинчатый или тубулярный полип);
- гиперпластический полип.
По форме и характеру прикрепления к стенке чаще выделяют:
- плоские полипы;
- полипы на ножке (на широком основании или «тонкой» ножке).
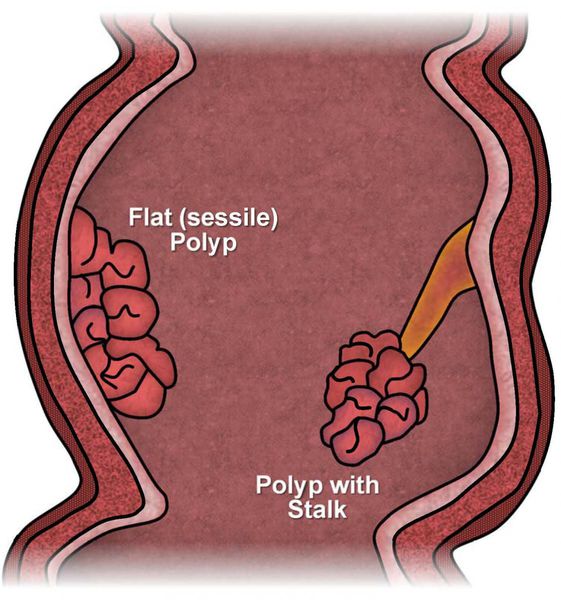
По числу полипы бывают одиночными или множественными.
При размере полипов более 3 см они считаются крупными, в них высока вероятность нахождения атипичных клеток.
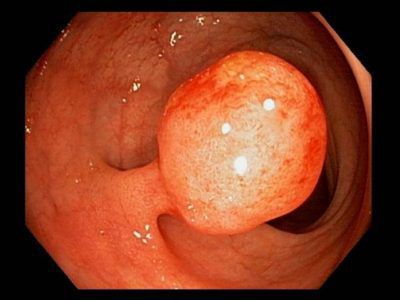
Осложнения анального полипа
- Малигнизация, перерождение в злокачественную опухоль. Высокий индекс (частоту озлокачествления) имеют аденоматозные полипы. До 15 % раков анального канала являются аденокарциномами. Поэтому удаление эпителиальных полипов после их выявления проводится в обязательном порядке [6] .
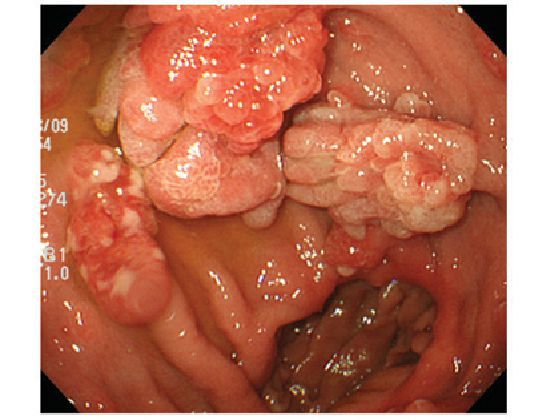
- Воспалительные изменения в стенке анального канала и подлежащих тканях (проктит,парапроктит). Причиной может стать хроническая травматизация поверхности полипа. Слизистая становится рыхлой, отёчной, подверженной чрезмерному повреждению. Присутствие огромного количества бактерий способствует быстрому инфицированию микроповреждений. Инфекционное воспаление отсюда распространяется на расположенные рядом участки слизистой и далее вглубь тканей [7] .
- Кровотечение. Часто клоакогенные полипы сопутствуют солитарным язвам прямой кишки, дополнительно являющимися источниками кровотечений [9][10] .
- Анемия. К этому приводит длительное и обильное кровотечение при полипах.
- Ущемление, перекрут и некроз тела полипа. Особенно часто подобное осложнение появляется при полипах на тонкой ножке или больших гипертрофированных анальных сосочках.
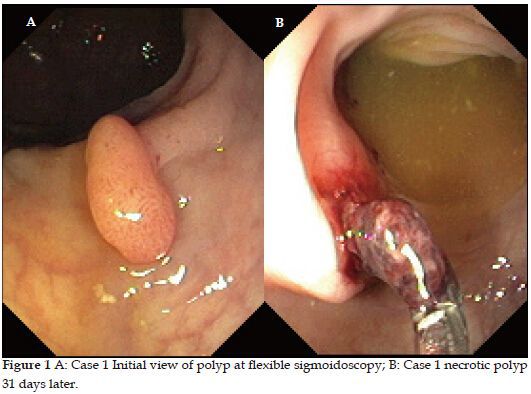
- Инвагинация. Патологическое выпячивание стенки толстого кишечника может стать причиной кишечной непроходимости, а также некроза (отмирания) участка прямой кишки. Наиболее часто осложнение появляется при гамартомах.
Не все полипы анального канала могут приводить к осложнениям. Всё зависит, опять же, от их морфогистологического строения. Некоторые виды полипов могут приводить к весьма серьёзным последствиям. Особенно это касается эпителиальных полипов и случаев семейного полипоза.
Диагностика анального полипа
Анальный канал доступен для тщательного визуального и инструментального осмотра, поэтому в большинстве случаев сложных диагностических процедур не требуется. Достаточно следовать простому алгоритму:
- сбор жалоб и анамнеза заболевания и семейного анамнеза;
- физикальное обследование — врач проведёт пальцевое обследование прямой кишки, обратит внимание на состояние кожных покровов, форму ануса, его зияния, наличия деформации и рубцовых изменений;
- проведение рутинных анализов — общего анализа крови, исследования на антитела к вирусным гепатитам, MRs;
- инструментальная диагностика: аноскопия; ректороманоскопия; УЗИ с ректальным датчиком — проводится при выявлении полипа на широком основании [6] ; колоноскопия — часто данное исследование необходимо для выявления сопутствующих заболеваний толстого кишечника (неспецифический язвенный колит, болезнь Крона) [9][10] ;
- забор биоптата (участка полипа) — проводится при необходимости в ходе ректоскопии для гистологического исследования.
Иногда для выявления сопутствующих заболеваний и уточнения диагноза может потребоваться проведение:
- эзофагодуоденоскопии;
- рентгенографии органов грудной клетки;
- УЗИ или МРТ малого таза и органов брюшной полости;
- других исследований по необходимости.
Дифференциальная диагностика проводится со следующими заболеваниями:
- выпадением прямой кишки, слизистой оболочки прямой кишки и геморроидальных узлов;
- язвенным колитом и болезнью Крона;
- опухолями и новообразованиями анального канала и прямой кишки;
- травмами и язвами прямой кишки;
- болевым синдромом в области прямой кишки или анального отверстия, вызванным спазмом мышц;
- идиопатическим анокопчиковым болевым синдромом; ;
- синдромом раздражённой толстой кишки [12] .
Лечение анального полипа
Выявленные анальные полипы лечат хирургически. Способы удаления полипа анального канала — традиционные или современные методики — выбираются лечащим хирургом в зависимости от его предпочтений, индивидуальных особенностей больного и оснащения клиники. В большинстве случаев применяется местная анестезия.
Современные методы и оборудование при адекватном их использовании позволяют значительно уменьшить зону резекции (удаления), минимизировать объём кровотечения и снизить послеоперационные риски.
- применение электроскальпеля (радиоволнового ножа);
- коагуляция диодным лазером.
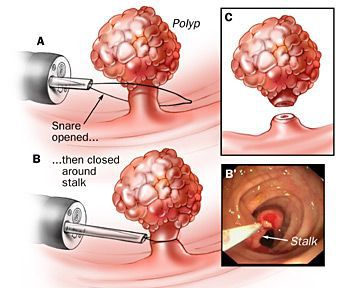
Эти методики позволяют сократить восстановительный период, сделать его малоболезненным, что очень важно для больных.
Диспансерное ведение
Если патологические образования в толстой кишке отсутствуют, то обследование пациентов после удаления полипа анального канала рекомендовано проводить не реже одного раза в три года в течение пяти лет [12] .
Почему полипы нужно удалять
Анальные полипы рекомендуется удалять, потому что сложно однозначно определить, переродятся ли они в злокачественную опухоль или нет [13] . Также анальные полипы могут стать причиной воспалительных изменений в стенке анального канала и подлежащих тканях, приводить к кровотечениям, анемии и кишечной непроходимости.
Прогноз. Профилактика
Прогноз при своевременном выявлении и лечении анального полипа благоприятный, учитывая доброкачественную природу опухоли.
Аденоматозные полипы необходимо удалять с последующим исследованием резецированного участка. Той же тактики придерживаются при гиперпластических полипах, полипах неэпителиальной природы (липомах, лейомиомах) и т.д.
Гипертрофированные анальные сосочки, ошибочно называемые полипами анального канала, по рекомендациям Общества колопроктологов следует удалять, если их размеры более 5 мм или есть симптомы, причиняющие больному неудобства. Бессимптомные маленькие анальные сосочки подлежат только динамическому наблюдению [6] .
Читайте также:

