Уход за стопами как избавиться от натоптышей и грибка
Обновлено: 01.05.2024
Натоптыши – это область затвердевшей, ороговевшей кожи, которая образовалась вследствие постоянного или частого трения и давления, чаще всего на руках и на ногах. Эти образования безвредны и обычно безболезненны.
Мозоли кожные – это желтоватые образования, обычно на кончиках пальцев ног, где они сильнее всего трутся о поверхность обуви. Если трение продолжается, мозоль может покраснеть, воспалиться и начать причинять боль. Мозоли обычно проходят в результате самолечения и не доставляют особых неприятностей.
Причины появления натоптышей
Постоянное трение, связанное с новой или неудобной обувью, частое хождение босиком, тяжелый ручной труд, постоянное ношение тяжелых предметов и т.д.
Cимптомы
При постоянно повторяющихся или не проходящих в результате самолечения мозолях следует обратиться к врачу.
Что можете сделать Вы
Делайте ванночки из теплой воды и соли для ног или рук на 15 минут. Затем аккуратно высушите и нанесите увлажняющее средство. Используйте чистую пилку для ногтей или пемзу, для того чтобы сделать поверхность мозоли более гладкой. Повторяйте процедуру каждый день, пока мозоль не пройдет. Никогда не пытайтесь отрезать или сбрить мозоль, это может привести к воспалению или возникновению рубца. Купите специальные ортопедические подушечки в форе бублика, не пропитанные никакими лекарствами. Расположив мозоль в области дырки этого «бублика», вы сможете облегчить боль и давление на мозоль. Будьте осторожны с подушечками, пропитанными лекарственными препаратами. Они могут вызвать раздражение кожи, особенно у людей с сахарным диабетом или нарушениями кровообращения. Некоторые подушечки содержат салициловую кислоту, которая устраняет омертвевшие клетки. Это может помочь избавиться от натоптыша. Если же ничего не помогает, и мозоль остается на месте, обратитесь к дерматологу или ортопеду. Специалист сможет ускорить процесс лечения.
Профилактика натоптышей
Носите удобную, подходящую по размеру обувь, достаточно широкую в области пальцев. Старайтесь не носить обувь на высоких каблуках и с острыми носами.
Если вы переносите тяжелые предметы или инструменты, надевайте перчатки. Делайте небольшие перерывы во время ручного труда. Регулярно используйте ланолин, вазелин или увлажняющий крем для смягчения кожи.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]

Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
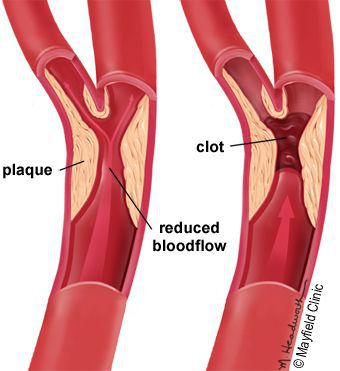
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
Классификация Вагнера
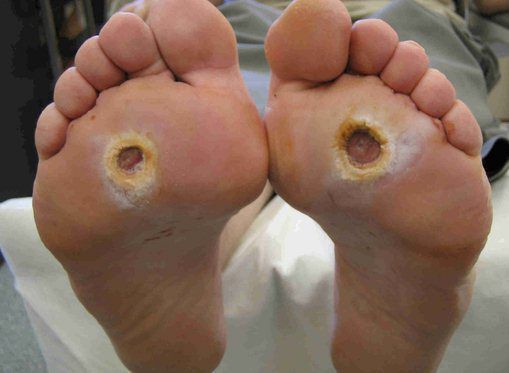
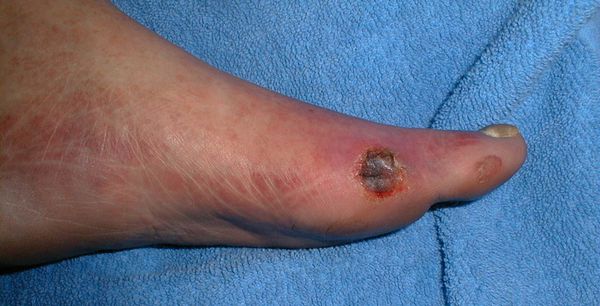
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.

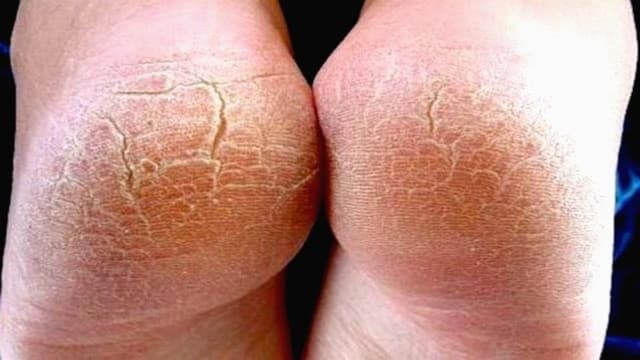
Трещины на ступнях – это частичное нарушение целостности кожного покрова на подошвенной части стопы. Чаще образуются на пятках, более подвержены их возникновению женщины. Глубокие трещины неприятны тем, что вызывают боль, долго заживают, затрудняют ходьбу, физические нагрузки. Как другие повреждения они облегчают проникновение в кожу патогенных бактерий, грибка и чреваты инфекционным воспалительным процессом. Почему они возникают?
Нарушение целостности кожного покрова бывает разной глубины. Если трещины задевают только верхние слои кожи или эпидермис, то их называют поверхностными. Они быстро заживают, не оставляя следов. Повреждения, которые затрагивают не только эпидермис, но и верхние слои дермы, относят к глубоким. Они довольно болезненны. При их заживлении нередко формируются рубцы.
Появляются обычно трещины стопы между пальцами, в области суставов больших пальцев, пяток, плюсны.
Почему образуются?
Многие уверены, что трещины на стопах бывают только у пожилых людей. Действительно, у 25 – 30 % людей старше 40 лет они присутствуют. Но также встречаются у мужчин, женщин моложе этого возраста и даже у ребенка.
Причины трещин на стопах состоят в нарушении гидролипидного баланса кожи, снижении выработки коллагена, эластина, уменьшении защитной жировой прослойки. Внешне это проявляется в сухости, утолщении, потере эластичности, упругости. Каждый день стопы испытывают огромное давление, удерживая тело в положении стоя, контролируя баланс при ходьбе или беге. При такой нагрузке кожа неизбежно растягивается, расширяется. Если она будет сухой, утратит эластичность, то вероятность разрыва при растяжении под весом тела повысится.
- ношение тесной обуви;
- грибковые инфекции, дерматиты;
- деформации стопы, плоскостопие, пяточная шпора;
- неправильная гигиена, недостаточное увлажнение или питание;
- контакт кожи с сухим, жарким воздухом, солёной морской или хлорированной водой в бассейне, ультрафиолетовыми лучами;
- неправильное питание, приводящее к дефициту важных для здоровья кожи витаминов A, E, группы B, микроэлементов;
- эндокринные расстройства, включающие болезни щитовидной железы, сахарный диабет;
- нарушения обмена веществ;
- избыточный вес, подвергающий кожу подошвенной части стопы чрезмерному давлению, растяжению;
- проблемы с кровообращением в нижних конечностях, провоцирующие недостаток питания тканей;
- ходьба босиком по жесткой поверхности (песок, камни, асфальт).
Трещины на ступнях – это следствие сухой и утолщенной кожи или по-другому кератоза. Кератоз развивается, когда ороговевшие или отмершие клетки верхнего слоя кожи не успевают отшелушиваться, наслаиваются друг на друга. В тяжелых случаях пласт утолщенной кожи составляет 1 – 2 см.
Какие симптомы трещин на стопах и на пятках?
Кроме очевидного симптома – больших щелей, окруженных толстым слоем сухой, потрескавшейся, шелушащейся кожи, трещины на ступнях ног вызывают боль при ходьбе. Боль локализуется в области повреждения, имеет жгучий характер, усиливается при надавливании. Некоторые испытывают психологический дискомфорт, так как такие ранки, особенно если их много, портят вид стоп.
Трещины на пятках отличаются по глубине, длине. Бывают единичными или множественными, на одной пятке или одновременно на обоих. Обычно все начинается с появления сухости, отвердения, утолщения кожи по краю пятки. Такие участки выглядят как мозоль, по цвету желтые, темно-коричневые или серо-белые. Вначале видны небольшие трещинки. Но если их не лечить и дальше нагружать пятку, они будут углубляться, начинают кровоточить.
При болезнях, приводящих к снижению притока крови к стопам, высок риск инфекционных осложнений, воспаления, формирования долго незаживающих язв.
Как лечить трещины на ступнях?
- выяснение причины появления трещин на стопах ног;
- правильный уход;
- подбор смягчающих, питательных мазей, кремов для стоп от трещин;
- ванночки для ног, парафинотерапию;
- кератолитические средства для удаления омертвевшей кожи;
- аппаратный педикюр.
Часто трещины на стопах – это результат неполадок внутри организма. Например, эндокринных, сосудистых или нервных нарушений, недостатка витаминов, минералов. Важно установить и по возможности устранить причины трещин на ступнях ног вначале лечения. Это облегчит восстановление здоровой структуры кожи, поможет предупредить формирование новых разрывов в будущем. Если трещины на стопах появляются регулярно, нужно проверить состояние здоровья.
Одно из основных лечений – аппаратный педикюр.
- без травм удалит ороговевшие участки;
- истончит жесткие края трещин;
- ускорит регенерацию тканей;
- сделает кожу мягче, эластичнее.
Рекомендуется выполнять процедуру регулярно, раз в 3 – 4 недели.
Для лечения трещин на стопах и подошвах ног как вспомогательные средства используют парафинотерапию, ванночки для ног. Парафин создает на поверхности кожи пленку, которая обеспечивает защиту, увлажнение. Ванночки способствуют размягчению загрубелой кожи, но возможность их применения и состав надо обсудить с врачом, так как не всегда они разрешены.
Для ухода за кожей несколько раз в день наносят питательные, увлажняющие, лечебные кремы от трещин в ступнях. Отзывы о таких средствах разных фирм есть в интернете, но выбирать их нужно по совету врача. В сложных случаях рекомендуют купить мази и кремы от трещин в ступнях с заживляющим, противовоспалительным, антисептическим, регенерирующим действием. При инфекции применяют антибактериальную или противогрибковую терапию в зависимости от типа возбудителя.
При слишком толстом слое грубой, сухой кожи, распространяющейся на большие участки стопы, применяют средства с ретиноидами, кератолитиками. Они удаляют омертвевшие частицы кожи, ускоряют ее обновление.
- мочевина;
- салициловая, молочная кислота;
- альфа-гидроксикислоты;
- фруктовые кислоты.
При глубоких трещинах нужно временно ограничить ходьбу, занятия спортом, чтобы уменьшить давление, трение, которое оказывается на травмированный участок. Если ограничить физическую активность не получается, используют ортезы, супинаторы, стельки или пластыри. Они помогают перераспределить нагрузку, защитить проблемную зону.
Как предупредить?
Если у вас сухие стопы вероятность трещин высока, поэтому позаботьтесь об их профилактике.
- раз в месяц посещать подолога для аппаратной обработки кожи стоп, удаления потенциально опасных зон – утолщений, натоптышей, мозолей, на которых формируются разрывы;
- позаботиться о полноценном рационе с достаточным содержанием витаминов, минералов;
- ежедневно после мытья ног перед сном наносить на кожу стоп увлажняющие, питательные кремы;
- регулярно делать массаж стоп для улучшения кровообращения, обменных процессов;
- контролировать вес;
- использовать специальные стельки, супинаторы, ортопедическую обувь, если есть плоскостопие или другие деформации стопы;
- периодически обрабатывать стопы пемзой с мелким абразивом для удаления отмерших клеток.
При появлении трещин не стоит пытаться устранить их самостоятельно, так как это может ухудшить ситуацию, привести к осложнениям. Здесь важен грамотный подход, который включает не только лечение трещин на ступнях, но и анализ возможных причин, рекомендации по профилактике рецидива. Если вы столкнулись с такой проблемой, обратитесь к подологу. Это специалист узкого профиля, который занимается лечением болезней ногтей и кожи стоп.
Центр Подологии Евы Корнеевой занимается лечением грибка на ногах, удалением вросшего ногтя, мозолей, натоптышей, обработкой диабетической стопы и медицинским педикюром в г. Москва.
Как избавиться от натоптышей? С этой проблемой сталкиваются люди в любом возрасте, считая, что бороться с ними необязательно. Однако со временем ходьба может стать болезненной, а при запущенных случаях придется обращаться к врачу.
Содержание:
Что такое натоптыши
Под натоптышами подразумевается утолщение кожи на ступне. Иногда их также называют сухими мозолями. Они появляются из-за механического воздействия, благодаря которому нарушается кровообращение, а клетки отмирают, перестают отшелушиваться и нарастают на подошве ног.
Мозоли появляются на ступнях, пальцах ног или под ними. Обычно они поражают только верхние слои кожи, но иногда у огрубений образовывается стержень: тогда от них еще труднее избавиться.
.jpg)
Причины их появления
В коже ног очень мало сальных желез, из-за чего она подвержена сухости. Также на ороговение кожи влияют постоянные нагрузки. Как итог — сильное огрубение, трещины и натоптыши.
Иногда огрубения появляются из-за некоторых заболеваний. Однако зачастую проблемы связаны с механическим воздействием и касаются конкретных людей:
Натоптыши на ногах чаще всего появляются у женщин из-за выбора неудобной, но красивой обуви. Высокие каблуки и неудобная колодка дают сильную нагрузку на ступни.
Также от них страдают люди, которые регулярно испытывают большие нагрузки на ноги: любители походов, танцоры, спортсмены.
Толщина жирового слоя кожи снижается с возрастом, поэтому в группу риска попадают пожилые люди. Однако у молодых людей активнее работают потовые железы, что тоже влияет на образование мозолей.
Виды натоптышей и места их локализации
Появление натоптышей трудно заметить сразу. Первый признак — болезненные ощущения, затем — краснота и припухлость. После этого кожа грубеет и уплотняется, теряет чувствительность. Иногда на ногах появляются трещины. От этого становится тяжело передвигаться, даже в самой удобной обуви.
Как лечить натоптыши
Лечение натоптышей на ногах должно быть своевременным. Если не обращать на них внимание, уплотнение разрастется, и у него появится стержень. Вылечить его будет гораздо труднее.

Профилактика натоптышей
Чтобы у вас не появились натоптыши на стопах, нужно не допускать огрубения кожи. Для этого следует соблюдать простые правила:
Выбирайте удобную обувь из натуральных материалов, с качественной подошвой средней или высокой толщины. Такая обувь создает для ног ровную поверхность и защищает их от неправильных сгибов, давления. Подбирайте обувь по размеру и форме ноги, с широким носом и невысоким каблуком.
Чтобы давление на ступни было не таким сильным, используйте гелевые подушечки или стельки из деликатных материалов.
Также надевайте носки и колготки из натуральных тканей. Так ноги не будут потеть и создавать ненужное трение.
Чем больше вес человека, тем сильнее нагрузка на стопы. Это приводит к огрубению кожи и появлению мозолей, так что лучше держать вес в пределах нормы.
Регулярно ухаживайте за ногами: смазывайте их кремом, чтобы не вызвать лишней сухости. Используйте средства с увлажняющими компонентами: глицерином, церамидами, мочевиной.
Ультраувлажняющий крем для сухих, огрубевших и потрескавшихся пяток и кожи ног Ceramed поможет предотвратить образование натоптышей на пятках и ступнях. Средство одобрено дерматологами и является гипоаллергенным, поэтому не вызовет раздражения даже у самой чувствительной кожи. Кокосовое масло в составе снижает испарение жидкости из верхних слоев эпидермиса, а глицерин увлажняет кожу.
Цера-крем содержит 10% мочевины: в таком объеме она оказывает увлажняющее действие, а также обеспечивает мягкое отшелушивание ороговевших клеток. Также мочевина обладает гигроскопическими свойствами и удерживает влагу в эпидермисе, смягчая кожу.
Церамиды — важная часть липидного слоя — помогают удержать влагу на поверхности кожи и защитить её от воздействия внешних факторов. Благодаря своей насыщенной формуле цера-крем восстановит гидро-липидный баланс, поможет устранить трещины и мозоли на начальной стадии, увлажнит и смягчит огрубевшую кожу уже за три дня. Эффективность продукта подтверждена клиническими исследованиями на базе Медицинского Научно-практического центра по экспертной оценке и питания и косметики «КосмоПродТест».
Главное — регулярное использование: нанесите крем на чистые ноги перед сном и спокойно ложитесь в постель - цера-крем впитывается практически моментально. Обязательно делайте это каждый вечер, и тогда мозоли точно не станут для вас проблемой.
Гиперкератоз стоп представляет собой избыточное ороговение и утолщение эпидермиса в области подошвы. В результате кожа становится грубой и сухой, могут появиться мозоли и даже кровоточащие трещины. Именно поэтому такой патологический процесс относится не только к косметическим проблемам.
Если и вам знакомо такое состояние дермы, затрудняющее ношение легких босоножек и сланцев в летнюю жару, возможно, стоит уделить повышенное внимание своим ножкам. Диагностику заболевания можно пройти у подолога, дерматолога или ортопеда. А вот о способах лечения и профилактике гиперкератоза стоп вы узнаете из нашей статьи.
Причины гиперкератоза стопы

Гиперкератоз стоп – это натоптыш, который возникает из-за разрастания рогового слоя до 1 см и более. Данное заболевание может иметь и осложнения, которые проявляются в виде мозолей (мягких либо твердых), язвенных образований из-за чрезмерного давления на стопу, а также кровоизлияний. Все это не представляет никакой угрозы здоровью человека, но выступает неприятным косметическим дефектом, мешающим нормально передвигаться. Для того чтобы от него избавиться, проводятся различные мероприятия. Чаще всего патология появляется у тех, кто страдает диабетом, поэтому в данном случае, кроме процедур, направленных на устранение внешних симптомов, требуется лечение самого заболевания.
Нередко при гиперкератозе стоп возникают трещины, которые приносят больному довольно сильный дискомфорт. Однако подобное явление необязательно связано с отвердением ороговевшего слоя кожи, поскольку причиной может быть просто плохой уход за ногами.
Гиперкератоз можно разделить на следующие группы в соответствии с клинической картиной:
В этом случае заболевание появляется по причине нехватки в организме витамина А и плохой гигиены. Из-за ороговевшего слоя происходит закупорка волосяных фолликулов, что в итоге приводит к образованию мелких прыщей.
Самыми распространенными местами появления данной формы патологии являются бедра, локти, ягодицы и колени.
При несвоевременно начатом лечении или его отсутствии недуг может распространиться дальше, и прыщей станет больше. Данную форму болезни нередко можно встретить у детей, и поражает она чаще руки, ноги, лицо.
Рекомендуемые статьи по теме:
В данном случае заболевание проявляется в виде образований желтого цвета, напоминающих бородавки. Основным местом локализации становятся стопы и ладони.
Бородавчатый гиперкератоз наблюдается чаще всего из-за недостаточной выработки кератина или чрезмерной нагрузки на стопы.
Основной симптом этого вида гиперкератоза – наличие обширных шелушащихся участков кожного покрова. Может наблюдаться на локтях, голове, руках, лице, ногах и т. д. Встречаются случаи, когда заболевание поражает всю кожу на теле человека.
Этим видом недуга чаще всего страдают взрослые мужчины. У женщин он практически не встречается.
Для диагностики болезни достаточно осмотра. На коже можно наблюдать коричневые или желтые папулы большого размера (0,1–0,5 см). Основными местами поражения становятся голени и бедра. При отсутствии лечения гиперкератоз может перейти на слизистую рта, а также уши.
Независимо от форм заболевания чаще всего они появляются из-за проблем с синтезом кератина.
Причины развития гиперкератоза стоп (фото выше) могут быть разными, но все они делятся на внешние и внутренние.
Влияние на развитие патологии, которая представляет собой разрастание рогового слоя, оказывают:
Длительная нагрузка на отдельные участки стопы может привести к возникновению недуга. Дело в том, что при постоянном давлении начинается ускоренное размножение ростковых клеток. Когда у человека все в порядке со здоровьем, обновление верхнего слоя эпидермиса происходит методично, то есть старый отшелушивается, образуется новый. Но когда начинается слишком быстрое деление клеток, этот процесс нарушается, поскольку поверхностный слой не успевает слущиваться, а роговой все также растет, что в итоге приводит к гиперкератозу.
Ношение обуви не по размеру тоже является распространенным внешним фактором, который и становится причиной данной патологии. Причем давление на подошву оказывают не только очень тесные или узкие туфли, но и слишком свободные и стоптанные. Дело в том, что в такой обуви нет необходимой фиксации ноги, что приводит к трению и повышенной нагрузке на стопу, а затем к патологическому изменению.
Не менее распространенным внешним фактором является большая масса тела или высокий рост, что тоже способствует избыточному давлению на нижние конечности. Причиной гиперкератоза может также быть деформация стопы врожденная (в виде косолапости или плоскостопия) либо приобретенная (операции, травмы). Нагрузка сверх физиологической нормы, оказываемая на некоторые участки, приводит к повышенному на них давлению.
Гиперкератоз возникает достаточно часто из-за заболеваний, связанных с кожей или эндокринной системой. Когда у человека имеется сахарный диабет, в организме начинаются проблемы с обменом углеводами. В результате чувствительность ног (болевая и тактильная) меняется, происходит нарушение трофики тканей и кровообращения, дерма сохнет, появляются язвы и другие факторы, способные привести к развитию гиперкератоза.
Проблемы, связанные с кожей, к примеру, ихтиоз, псориаз, ладонно-подошвенная кератодермия (ЛПК), осложнения с кератиновым синтезом (врожденные) тоже нередко становятся причиной возникновения этого дефекта.
Вероятность появления болезни с последующим ее прогрессированием увеличивается в несколько раз в том случае, если происходит сочетание внешних и внутренних факторов. Если человек, страдающий сахарным диабетом, будет носить слишком тесную обувь, то прогноз в отношении жесткого рогового слоя (ЖРС) для него будет совсем неблагоприятным.
Как проявляется гиперкератоз кожи стоп
Симптоматика заболевания может быть различной в зависимости от его формы и степени тяжести.
Читайте также:

