Удаление мозолей при сахарном диабете
Обновлено: 24.04.2024
У пациентов с сахарным диабетом достаточно часто возникают различные патологические изменения стоп, причем даже обычные проблемы (например, мозоли или трещины) могут привести к серьезному осложнению — синдрому диабетической стопы (язва на стопе, гангрена стопы).
Основными причинами развития поражений стоп при сахарном диабете являются:
- повреждение периферических нервных волокон — нейропатия («нейро» — нерв, «патия» — болезнь), которое приводит к снижению периферической чувствительности;
- нарушение кровотока в артериях ног вследствие атеросклероза (чаще встречается при сахарном диабете 2-го типа);
- деформация свода стопы.
Периферическая нейропатия
С одной стороны, симптомами периферической нейропатии могут быть боль, ощущение ползания мурашек, судороги, с другой — пораженные нервные волокна теряют чувствительность к боли, теплу и холоду, давлению. Это значит, что вы можете не почувствовать травму: например, вы можете не заметить инородный предмет в ботинке или ожог при согревании ног около камина или батареи до тех пор, пока уже не образуется рана.
Деформация пальцев и свода стопы
Поражение нервных волокон может привести к деформации пальцев и свода стопы, что, в свою очередь, также может закончиться язвенными дефектами стоп. Если у вас есть какие-либо изменения: «косточки», плоскостопие, деформация пальцев — спросите своего врача, где можно заказать или приобрести ортопедическую обувь. Ношение индивидуальной ортопедической обуви — обязательная профилактика возникновения язв стопы.
Снижение кровотока в артериях нижних конечностей (атеросклероз артерий нижних конечностей)
Основными причинами развития атеросклероза при сахарном диабете являются:
- плохой гликемический контроль;
- высокое артериальное давление;
- атерогенные нарушения липидного спектра (дислипидемии);
- курение.
Таким образом, для профилактики развития атеросклероза надо контролировать все эти факторы. Основным клиническим симптомом атеросклероза артерий нижних конечностей является возникновение боли при ходьбе — так называемая перемежающаяся хромота, которая проходит через некоторое время после остановки. Если у вас есть этот симптом, вы незамедлительно должны бросить курить. Также необходимо регулярно принимать препараты, контролирующие артериальное давление и снижающие уровень атерогенных липидов в крови. В некоторых случаях могут быть эффективны препараты, улучшающие периферический кровоток.
При плохом кровообращении ваши ноги могут постоянно мерзнуть. Помните, что нельзя согревать ноги на батарее, у открытого огня, парить в горячей воде — это может привести к образованию ожогов и язвенных дефектов, поскольку у вас также может быть нейропатия, т.е. вы не будете чувствовать высокую температуру. Лучший способ согреть ноги — носить теплые носки.
Как возникают проблемы с ногами?
Повреждения кожи
Кожа при сахарном диабете становится очень сухой, что может привести к ее шелушению и появлению трещин. Все дело в том, что поражаются нервные волокна, отвечающие за водный и липидный баланс кожи. Повреждения заживают длительно, а кроме того, могут инфицироваться. Вероятность этого особенно велика при высоком уровне глюкозы в крови. Для профилактики трещин и шелушения после ванны ноги тщательно вытирают, уделяя особое внимание межпальцевым промежуткам. Для предотвращения появления трещин необходимо мазать подошвы и пятки увлажняющим кремом, при этом нельзя втирать крем в межпальцевые промежутки.
Мозоли и натоптыши
При сахарном диабете мозоли встречаются гораздо чаще и нарастают гораздо быстрее, чем у остальных людей. Это обусловлено деформацией пальцев и свода стопы, а также перераспределением зон высокого давления. Таким образом, мозоли могут являться свидетельством того, что вам необходимы ортопедические корректоры или обувь.
Если своевременно не удалять мозоли, то они будут трескаться и инфицироваться, приводя к развитию язвенных дефектов. Однако самим удалять большие и старые мозоли опасно. Лучше обратиться в кабинет «Диабетической стопы», где опытный персонал при помощи специального аппарата обработает вам ноги.
Ежедневная обработка натоптышей и мозолей с помощью пемзы поможет предотвратить их нарастание, причем лучше всего использовать пемзу после душа или ванны, пока кожа еще влажная. Ни в коем случае нельзя пользоваться бритвенными лезвиями или терками, а также какими-либо химическими растворами — это может привести к повреждению или ожогам и дальнейшему инфицированию. После обработки мозолей пемзой необходимо смазывать их кремом.
Синдром диабетической стопы
Иногда пациенты говорят: «У меня диабетическая стопа», подразумевая, что так называется нога при сахарном диабете. На самом деле синдром диабетической стопы — это очень серьезное осложнение сахарного диабета, проявляющееся наличием язвы на стопе.
Язвенные дефекты чаще всего образуются в местах наибольшего давления: головки плюсневых костей, межфаланговые сочленения при деформации пальцев. Язвенные дефекты на боковых поверхностях стоп чаще всего свидетельствуют о тесной обуви.
Даже если язва никак вас не беспокоит, вы немедленно должны проконсультироваться с вашим лечащим врачом или врачом кабинета «Диабетическая стопа».
В зависимости от состояния вашей язвы, врач:
- может провести рентгенографию стопы, чтобы убедиться, что не инфицированы кости стопы;
- проведет необходимую обработку язвенного дефекта, удалив некротизированные (мертвые) и инфицированные ткани, а также наложит специальные повязки, которые будут способствовать заживлению. Возможно, вы будете должны регулярно приходить на перевязки в кабинет «Диабетической стопы» или даже лечь в стационар для лечения;
- может взять посев из раны для определения микроорганизма, вызвавшего воспаление и подбора антибиотика;
- порекомендует вам наиболее эффективный способ разгрузки поврежденной конечности — это может быть специальная обувь или каст (что-то наподобие гипса). Разгрузка имеет принципиальное значение для заживления: продолжение ходьбы с опорой на поврежденную ногу только увеличит зону поражения;
- в случае плохого кровотока в ноге направит вас к сосудистому хирургу для проведения операции с целью восстановления кровотока;
- произведет необходимые изменения в инсулинотерапии, поскольку для оптимального заживления язвенного дефекта необходим хороший гликемический контроль.
После заживления язвенного дефекта вы должны соблюдать правила ухода за ногами и при необходимости носить ортопедическую обувь.
Почему диабетикам нужно внимательно относиться к мозолям?
Мозоль на подошве стопы, пальцах или в межпальцевых пространствах между ними представляет собой участок плотной, огрубевшей кожи, возникший в результате длительного трения или давления.
Образование мозоли является своего рода защитной реакцией для того, чтобы уберечь кожу от дальнейшего повреждения.
При диабете возникновение мозолей на стопе сопровождается повышенным риском образования диабетической (трофической) язвы. Этому способствует нарушение обмена веществ, сниженный иммунитет и долгое заживление любых повреждений.
У диабетиков мозоли часто инфицируются, а длительное незаживание раны вместе с нарушениями чувствительности вызывает дискомфорт и постоянную боль. Обращение к подологу еще на стадии формирования сухой мозоли при диабете просто необходимо для предотвращения осложнений, устранения проблемы и повышения качества жизни.
У пациентов с сахарным диабетом снижена чувствительность нижних конечностей. Из-за ношения неудобной обуви в местах наибольшего трения образуются сначала очаги гиперкератоза, далее процесс усугубляется. Диабетики боли не чувствуют из-за сниженной чувствительности и обращаются к специалистам, как правило, уже в запущенной стадии.
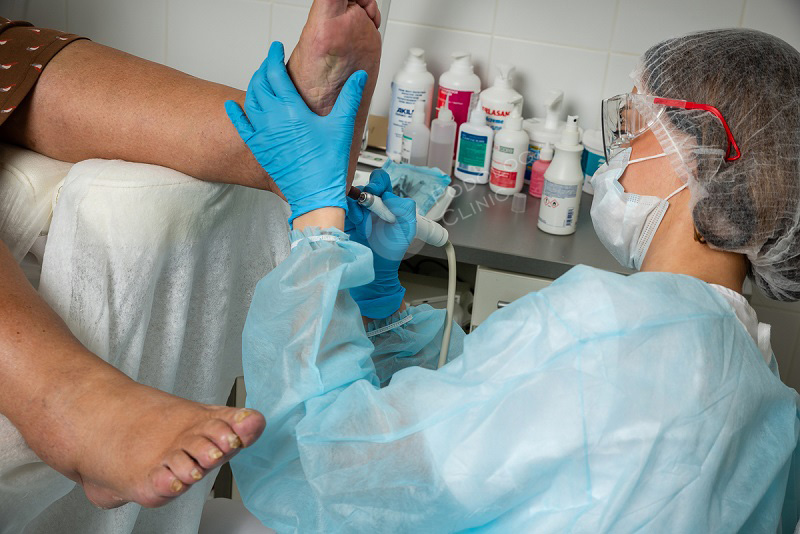
Лечение мозолей при диабете в Клинике Подологии
Самое главное с чего начинать лечение – это коррекция уровня глюкозы крови под контролем эндокринолога.
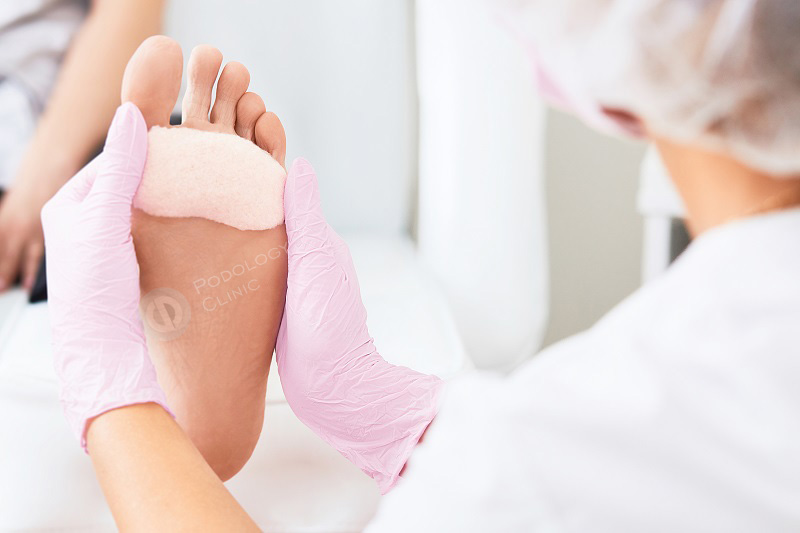
В клинике Подологии для лечения мозолей используют следующие методики:
- Консервативная терапия. В комплекс консервативного лечения входят кремы и мази, смягчающие кожу стопы, защитные пластыри, разгрузочные повязки.
- Обязательно проводится удаление мозоли – при сухом наросте это абсолютно безболезненная и бескровная процедура, так как эти ткани не имеют нервных окончаний и сосудов. Но для того, чтобы не повредить здоровые ткани и не допустить кровотечения, требуется определенный опыт и профессионализм. Поэтому распаривать и удалять мозоль в домашних условиях, особенно при сахарном диабете, категорически не рекомендуется. При несоблюдении правил асептики и антисептики можно своими руками создать входные ворота для инфекции.
В качестве завершающего пункта лечения специалист наносит на кожу подологические средства, обладающие противовоспалительным и антибактериальным эффектом. Пациент получает подробные рекомендации по уходу за кожей стопы, соблюдение которых предостерегает его от повторного появления сухих мозолей при сахарном диабете.
Рекомендуется приобрести ортопедические стельки и ортезы, изготовленные по индивидуальным параметрам. При этом учитываются все анатомические особенности стопы, обувь становится удобной и не вызывает какого-либо дискомфорта при ношении.
Также необходимо отказаться от тесной и узкой обуви, которая является главной причиной возникновения мозолей. При диабете важно держать под контролем уровень сахара крови, следить за своим питанием: это помогает сохранить иммунную защиту организма и избежать других грозных последствий данной патологии.
Фото до и после лечения
Пациентка 63 лет обратилась в клинику с жалобами на болезненное образование на коже 4-го пальца левой стопы в области дистальной фаланги. В анамнезе сахарный диабет II типа.

Врачами клиники выставлен диагноз - мягкая мозоль с выраженным воспалительным процессом и гнойным отделяемым.

Выполнена обработка раневой поверхности. Экссудат эвакуирован. Даны рекомендации на дом.

Через 3 недели после обработки раневой дефект купирован. Воспаление, болевой синдром отсутствуют. Лечение завершено.
Пациентка 72 лет. Обратилась в клинику с жалобами на омозоленность 3го пальца левой стопы, болезненность при ходьбе после самостоятельной обработки дома. У пациента диабет более 17 лет.

Наблюдается открытая раневая поверхность, воспалительный процесс с отеком, гиперемия, присутствует гнойное отделяемое.

После обработки раны пациентке даны рекомендации на дом по наружному лечению и назначена антибиотикотерапия.

Спустя 4 недели после первичного обращения. Отмечается выраженная положительная динамика. Раневой дефект эпителизировался на 90%.

Признаки воспаления, гиперемия, отек уменьшены, субъективные ощущения купированы полностью.
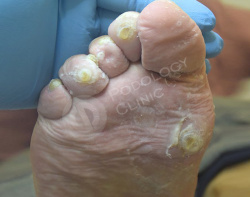
Пациент 86 лет обратился в клинику с жалобами на болезненные образования на коже стоп и пальцев. Беспокоят около 3 лет.
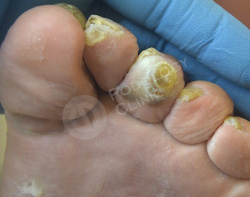
Известно, что пациент наблюдается у эндокринолога по поводу сахарного диабета. Врачами клиники выставлен диагноз - стержневые мозоли, натоптыши.
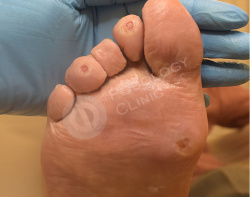
Выполнен аппаратный медицинский педикюр с акцентом на удаление гиперкератоза. Даны рекомендации на дом по профилактике образования мозолей.
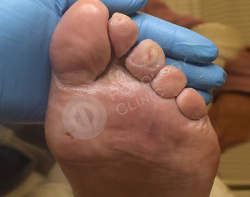
Кожный рисунок восстановлен, гиперкератоз в областях избыточного давления нормальной толщины.
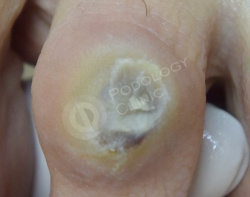
Пациентка 55 лет. В анамнезе сахарный диабет 2 типа. Жалобы на острую боль в области второго межфалангового сустава, тыльная поверхность 3 пальца левой стопы.

Назначено удаление мозоли, изготовление индивидуального ортоза.

После обработки проводится антибактериальная фототерапия системой PACT.

Через 2 недели на повторном приеме наблюдается положительная динамика, раневой дефект купирован, боль отсутствует, отек отсутствует.

Изготовление индивидуального ортоза для защиты и выпрямления пальцев стоп во избежание рецидивов.
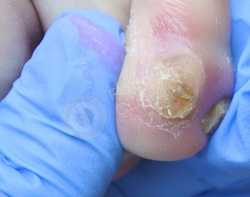
Болезненное образование на коже 4-го пальца левой стопы с медиальной стороны беспокоит 60-летнюю пациентку в течение 2 месяцев. Известно, что с детства пациентка страдает сахарным диабетом I-типа.
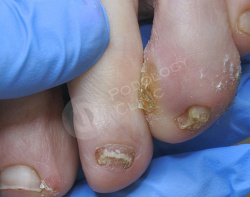
Самостоятельно прикладывала пластырь для мозолей (Салипод), от которого не было эффекта.
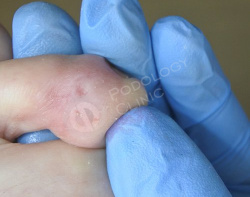
Подологом произведена обработка мозоли с удалением ее стержня. Рекомендовано ношение межпальцевого корректора.
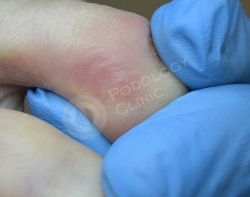
На контрольном осмотре через месяц мозоль регрессировала, формируется нежная здоровая кожа. Пациентка соблюдает все рекомендации.
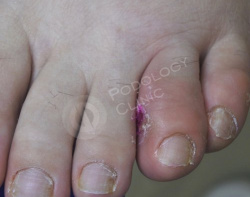
Пациентка 43 лет обратилась с жалобами на болезненную мозоль 4-го пальца левой стопы. Наблюдается гиперемия, отек, острая боль при пальпации.
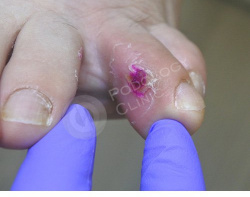
Образование беспокоит около 1,5 месяцев. У пациентки в анамнезе сахарный диабет.
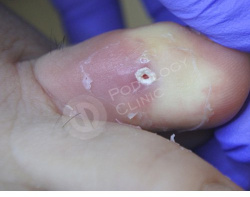
Врачами клиники проведена обработка мозоли, наложена антибактериальная подсушивающая мазь. Назначена антибиотикотерапия.
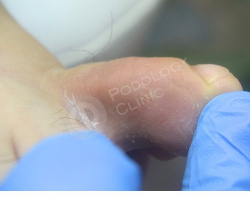
Через 1 месяц наблюдается положительная динамика, раневой дефект полностью купирован. Воспаление, гиперемия, отек и боль отсутсвуют.
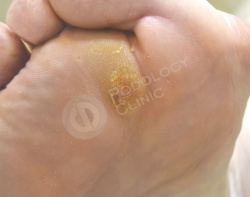
В результате поперечного плоскостопия и давления просевшей головки 2-ой плюсневой кости на коже стопы у пациентки 70 лет, страдающей сахарным диабетом, сформировалось болезненное плотное гиперкератическое образование.
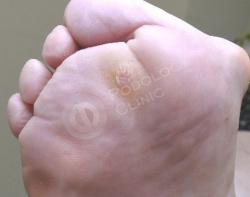
Врачами клиники была проведена дерматоскопия образования, выставлен диагноз - натоптыш. Выполнена обработка у подолога.
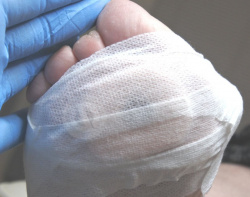
Для разгрузки участка кожи с избыточным давлением на плюсне была наложена разгрузочная повязка. Рекомендована консультация ортопеда, изготовление и ношение индивидуальных ортопедических стелек.
Пациент 50 лет. Диабет II типа с 2002 года. Обратился с жалобами на пульсирующую боль на внутренней поверхности 5-го пальца правой стопы более двух недель. Около 1,5 месяцев назад в этом месте образовался межпальцевой мозоль.

Наблюдается воспалительфный процесс с гноем и язвой. Проведено удаление мозоля и противомикробная фотодезинфекция системой ПАКТ. В дальнейшем рана будет подвергаться перевязке через 1 день.

Спустя 4 месяца после первичного приёма. На фото признаков мозоли нет, ткань сформировалась полностью. Пациенту даны рекомендации по профилактике образования мозолей.
Пациентка 75 лет, страдающая сахарным диабетом, обратилась в клинику с жалобами на болезненную мозоль с образованием гематомы в области 1-го межпальцевого пространства на 2-ом пальце правой стопы. Беспокоит длительно.

Врачами клиники проведена обработка мозоли. Наложена антибактериальная подсушивающая мазь. Назначена антибиотикотерапия.

Через 2 месяца на месте удаленной мозоли раненого дефекта нет. Сформировался участок гиперкератоза нормальной толщины в зоне избыточного давления без стрежневой мозоли. Пациентке даны рекомендации на дом, направленные на профилактику рецидива.
У пациентов с сахарным диабетом достаточно часто возникают различные патологические изменения стоп, причем даже обычные проблемы (например, мозоли или трещины) могут привести к серьезному осложнению — синдрому диабетической стопы (язва на стопе, гангрена стопы).
Основными причинами развития поражений стоп при сахарном диабете являются:
- повреждение периферических нервных волокон — нейропатия («нейро» — нерв, «патия» — болезнь), которое приводит к снижению периферической чувствительности;
- нарушение кровотока в артериях ног вследствие атеросклероза (чаще встречается при сахарном диабете 2-го типа);
- деформация свода стопы.
Периферическая нейропатия
С одной стороны, симптомами периферической нейропатии могут быть боль, ощущение ползания мурашек, судороги, с другой — пораженные нервные волокна теряют чувствительность к боли, теплу и холоду, давлению. Это значит, что вы можете не почувствовать травму: например, вы можете не заметить инородный предмет в ботинке или ожог при согревании ног около камина или батареи до тех пор, пока уже не образуется рана.
Деформация пальцев и свода стопы
Поражение нервных волокон может привести к деформации пальцев и свода стопы, что, в свою очередь, также может закончиться язвенными дефектами стоп. Если у вас есть какие-либо изменения: «косточки», плоскостопие, деформация пальцев — спросите своего врача, где можно заказать или приобрести ортопедическую обувь. Ношение индивидуальной ортопедической обуви — обязательная профилактика возникновения язв стопы.
Снижение кровотока в артериях нижних конечностей (атеросклероз артерий нижних конечностей)
Основными причинами развития атеросклероза при сахарном диабете являются:
- плохой гликемический контроль;
- высокое артериальное давление;
- атерогенные нарушения липидного спектра (дислипидемии);
- курение.
Таким образом, для профилактики развития атеросклероза надо контролировать все эти факторы. Основным клиническим симптомом атеросклероза артерий нижних конечностей является возникновение боли при ходьбе — так называемая перемежающаяся хромота, которая проходит через некоторое время после остановки. Если у вас есть этот симптом, вы незамедлительно должны бросить курить. Также необходимо регулярно принимать препараты, контролирующие артериальное давление и снижающие уровень атерогенных липидов в крови. В некоторых случаях могут быть эффективны препараты, улучшающие периферический кровоток.
При плохом кровообращении ваши ноги могут постоянно мерзнуть. Помните, что нельзя согревать ноги на батарее, у открытого огня, парить в горячей воде — это может привести к образованию ожогов и язвенных дефектов, поскольку у вас также может быть нейропатия, т.е. вы не будете чувствовать высокую температуру. Лучший способ согреть ноги — носить теплые носки.
Как возникают проблемы с ногами?
Повреждения кожи
Кожа при сахарном диабете становится очень сухой, что может привести к ее шелушению и появлению трещин. Все дело в том, что поражаются нервные волокна, отвечающие за водный и липидный баланс кожи. Повреждения заживают длительно, а кроме того, могут инфицироваться. Вероятность этого особенно велика при высоком уровне глюкозы в крови. Для профилактики трещин и шелушения после ванны ноги тщательно вытирают, уделяя особое внимание межпальцевым промежуткам. Для предотвращения появления трещин необходимо мазать подошвы и пятки увлажняющим кремом, при этом нельзя втирать крем в межпальцевые промежутки.
Мозоли и натоптыши
При сахарном диабете мозоли встречаются гораздо чаще и нарастают гораздо быстрее, чем у остальных людей. Это обусловлено деформацией пальцев и свода стопы, а также перераспределением зон высокого давления. Таким образом, мозоли могут являться свидетельством того, что вам необходимы ортопедические корректоры или обувь.
Если своевременно не удалять мозоли, то они будут трескаться и инфицироваться, приводя к развитию язвенных дефектов. Однако самим удалять большие и старые мозоли опасно. Лучше обратиться в кабинет «Диабетической стопы», где опытный персонал при помощи специального аппарата обработает вам ноги.
Ежедневная обработка натоптышей и мозолей с помощью пемзы поможет предотвратить их нарастание, причем лучше всего использовать пемзу после душа или ванны, пока кожа еще влажная. Ни в коем случае нельзя пользоваться бритвенными лезвиями или терками, а также какими-либо химическими растворами — это может привести к повреждению или ожогам и дальнейшему инфицированию. После обработки мозолей пемзой необходимо смазывать их кремом.
Синдром диабетической стопы
Иногда пациенты говорят: «У меня диабетическая стопа», подразумевая, что так называется нога при сахарном диабете. На самом деле синдром диабетической стопы — это очень серьезное осложнение сахарного диабета, проявляющееся наличием язвы на стопе.
Язвенные дефекты чаще всего образуются в местах наибольшего давления: головки плюсневых костей, межфаланговые сочленения при деформации пальцев. Язвенные дефекты на боковых поверхностях стоп чаще всего свидетельствуют о тесной обуви.
Даже если язва никак вас не беспокоит, вы немедленно должны проконсультироваться с вашим лечащим врачом или врачом кабинета «Диабетическая стопа».
В зависимости от состояния вашей язвы, врач:
- может провести рентгенографию стопы, чтобы убедиться, что не инфицированы кости стопы;
- проведет необходимую обработку язвенного дефекта, удалив некротизированные (мертвые) и инфицированные ткани, а также наложит специальные повязки, которые будут способствовать заживлению. Возможно, вы будете должны регулярно приходить на перевязки в кабинет «Диабетической стопы» или даже лечь в стационар для лечения;
- может взять посев из раны для определения микроорганизма, вызвавшего воспаление и подбора антибиотика;
- порекомендует вам наиболее эффективный способ разгрузки поврежденной конечности — это может быть специальная обувь или каст (что-то наподобие гипса). Разгрузка имеет принципиальное значение для заживления: продолжение ходьбы с опорой на поврежденную ногу только увеличит зону поражения;
- в случае плохого кровотока в ноге направит вас к сосудистому хирургу для проведения операции с целью восстановления кровотока;
- произведет необходимые изменения в инсулинотерапии, поскольку для оптимального заживления язвенного дефекта необходим хороший гликемический контроль.
После заживления язвенного дефекта вы должны соблюдать правила ухода за ногами и при необходимости носить ортопедическую обувь.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 37 лет.
Над статьей доктора Есипенко И. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [10]

Главная причина ДС — это сахарный диабет (СД). И хотя синдром диабетической стопы не развивается с первого дня увеличения уровня глюкозы в крови более 7,0-8,0 ммоль/л, каждый пациент с диагнозом «сахарный диабет» должен помнить о таком грозном возможном осложнении.
Хронические раны на ногах у людей с сахарным диабетом встречаются в 4-15 % случаев. В некоторых случаях они становятся первым признаком развившегося диабета [10] .
Основные «пусковые механизмы» развития язв при СДС:
1. Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
2. Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
3. Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
4. Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
5. Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
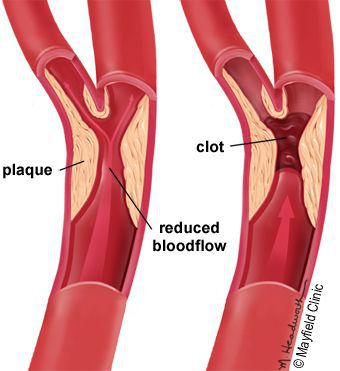
6. Условно патогенная или патогенная микрофлора. Активизация флоры (микробов и других микроорганизмов) на поверхности кожи в условиях СД приводит к воспалению кожного покрова, а в условия ишемии или микротравмы значительно ускоряется развитие гангрены.

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической стопы
Отправной точкой развития СДС считается не дата установления диагноза «Сахарный диабет», а время, когда были выявлены первые симптомы СД (однократные подъёмы глюкозы крови, сухость во рту и другие).
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);

- утолщение, расслаивание, изменение формы и цвета ногтевых пластинок;
- кровоизлияния под ногтевой пластинкой в виде «синяков» под ногтями;

- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую последовательность нарушений:
- Снижается выработка гормона инсулина.
- Увеличивается уровеь глюкозы в крови — развивается гипергликемия.
- Блокируется кровоток в мелких сосудах, через сосудистую стенку перестаёт поступать кислород и другие микроэлементы.
- Разрушаются нервные волокна и рецепторы.
- Наступает микро- и макроишемия тканей стопы.
- Образуются трофические язвы.
Таким образом, при СДС происходит повреждение всех тканей ноги.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
Классификация I Международного симпозиума по диабетической стопе
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
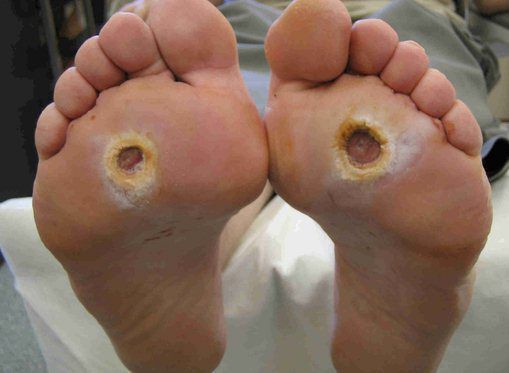
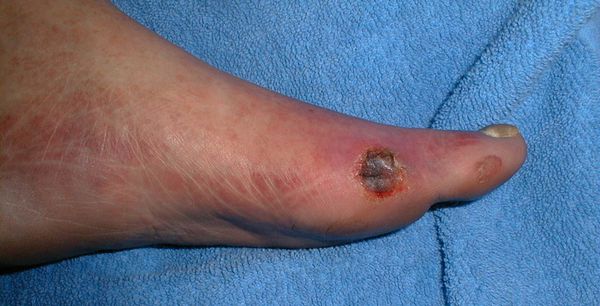
Классификация Вагнера
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Классификация Техасского университета
Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Что такое сухая гангрена? Причины возникновения, диагностику и методы лечения разберем в статье доктора Манасяна К.В., сосудистого хирурга со стажем в 10 лет.
Над статьей доктора Манасяна К.В. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Гангрена — это некроз (омертвление) тканей живого организма, связанных с внешней средой, например, кожи, лёгких, кишечника и других. С древнегреческого данный термин переводится как "разъедающая язва".
Сухая гангрена — это опасное заболевание, требующее незамедлительного лечения. При этой патологии отмирание ткани происходит без выраженного инфекционного и воспалительного процесса. Иначе такой характер течения заболевания называют мумификацией, т. е. отсыханием органа.
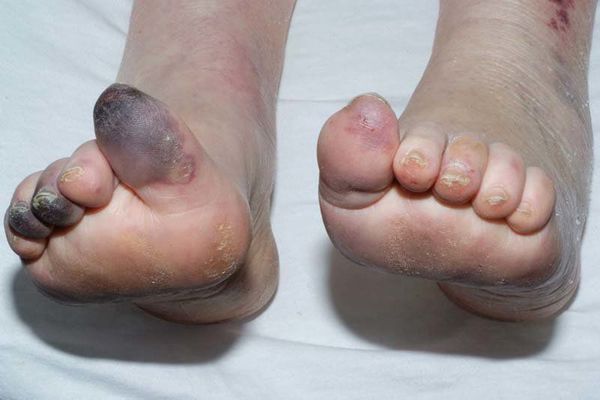
Механизмы возникновения гангрены бывают двух типов:
- прямыми (травматическими и токсическими) — появляются по причине непосредственного повреждения, иногда даже незначительного;
- непрямыми (ишемическими, аллергическими, трофоневрологическими) — происходит опосредованное отмирание тканей через анатомические каналы, в частности, при поражении сосудистой системы.
Исходя из этого факторы риска развития сухой гангрены можно также разделить на две группы:
- Внешние (экзогенные):
- переохлаждение (обмоорожение);
- химический ожог;
- удар током высокого напряжения.
- Внутренние (эндогенные): артерий нижних конечностей; ;
- курение;
- воспалительные заболевания артерий (васкулиты, в частности тромбангиит). [4][5][6]
Зачастую гангрена возникает при совокупности факторов, например, в результате механического повреждения кожи пациента с сахарным диабетом. По статистике, доля людей с мумификацией, развившейся на фоне подобных факторов и приведшей к ампутации конечности, составляет 4,2-6,4 на одну тысячу человек в год. В связи с этим люди с диабетической стопой относятся к группе риска развития гангрены. [10]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы сухой гангрены
К симптомам сухой гангрены относятся:
- потемнение кожного покрова (вначале кожа бледнеет, приобретает синюшный оттенок, затем постепенно становится чёрной);
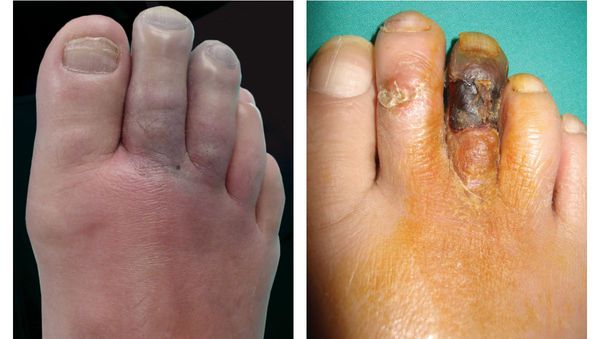
- уменьшение кожи в объёме, её высыхание, сморщивание и уплотнение;
- отслаивание эпидермального слоя кожи;
- снижение температуры конечности (зависимость от температуры окружающей среды);
- снижение чувствительности поражённых тканей (онемение);
- наличие специфического запаха отмирающего участка (хоть и не столь сильного);
- ощущение боли (простреливающие, жгучие и ноющие болевые ощущения, которые могут носить постоянный характер, а также усиливаться при минимальной нагрузке);
- покалывание, жжение или зуд в области поражения;
- нарушение функционирования конечности.
Болевой синдром отражает то, насколько сильно страдают окружающие ткани: чем сильнее боль в зоне некроза, тем больше в этой области живых клеток. Ослабление болезненных ощущений или их исчезновение указывает на прогрессирование заболевания, так как чувствительность отмирающей ткани пропадает в результате гибели нервных окончаний. В это время анатомические области, граничащие с сухой гангреной, остро нуждаются в артериальном кровотоке, которого им не хватает. В итоге в этих тканях вырабатываются продукты метаболизма и болевые импульсы.
Сухая гангрена начинается с появления небольшого очага на конечности (как правило, расположенного на пальце). Далее она распространяется на прилегающие пальцы, подошвенную и тыльную поверхность стопы, захватывая всё больше тканей конечности.
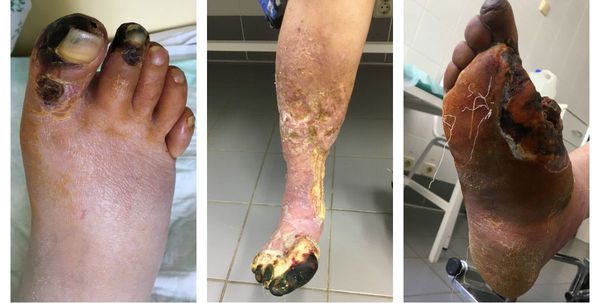
Изменения цвета отмирающих участков кожи связано с накоплением в них гемоглобина и выделением эритроцитарного железа, которое в результате соединения с сероводородом воздуха превращается в сульфид железа.
Зона, которая находится на границе гангрены и здоровой ткани называется демаркацией. Обычно она не оформлена. В исключительно редких случаях при естественном течении болезни она может самостоятельно ограничиться, что приведёт к самоампутации отмирающей конечности. [3] [5] [6]
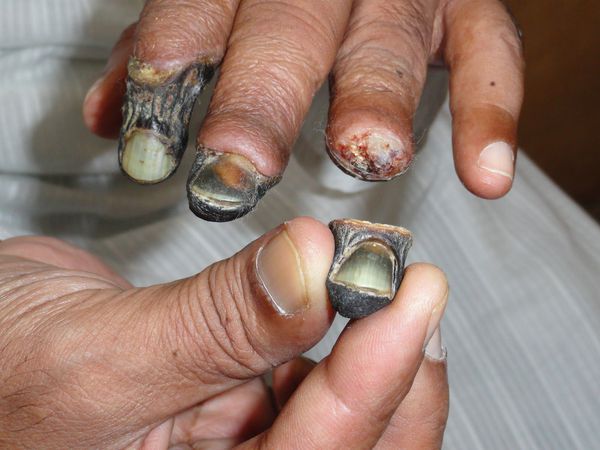
К первым признакам сухой гангрены относятся следующие состояния:
- замерзание конечности даже в тепле;
- боль в ногах и утомляемость после длительной ходьбы;
- наличие долго не заживающих ран и язв на коже конечности.
ВАЖНО: Возникновение одного из этих проявлений при наличии таких предрасполагающих факторов, как сахарный диабет или атеросклероз, — веский повод для скорейшего обращения к врачу-флебологу или хирургу. Промедление как минимум может обернуться для пациента утратой конечности.
Патогенез сухой гангрены
Процесс возникновения и развития сухой гангрены конечностей можно условно разделить на семь этапов:
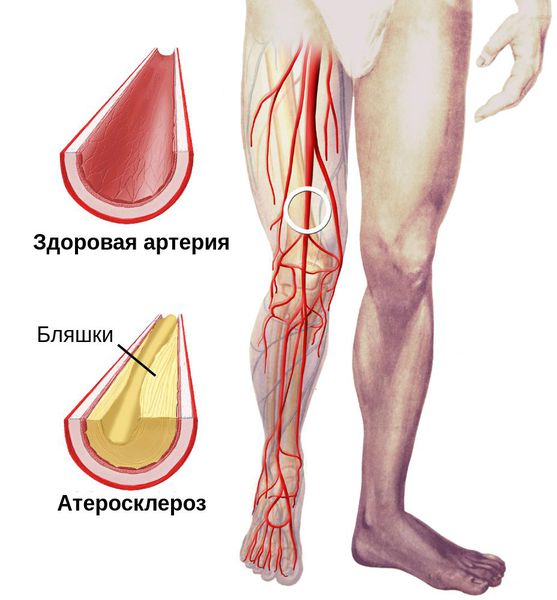
При естественном течении сухой гангрены признаков инфекции не наблюдается (в отличие от влажной гангрены), однако в омертвевших тканях не исключено наличие возбудителей условно-патогенной инфекции. При этом в зонах некроза не происходит бурного развития инфекции.
Процесс развития сухой гангрены ног и рук может длится от нескольких дней до нескольких месяцев в зависимости от уровня поражения артерий и компенсаторных механизмов саморегуляции. [3] [4] [5] [6] Если некроз уже развился, то заживление без удаления некоторой части конечности невозможно.
Классификация и стадии развития сухой гангрены
В зависимости от распространения некроза на конечности можно выделить следующие виды заболевания:
- гангрена пальцев;
- гангрена дистального сегмента стопы (кисти);
- гангрена пяточной области;
- тотальная гангрена стопы (кисти) или голени (предплечья);
- гангрена бедра (встречается крайне редко, так как пациенты просто не доживают до столь массивного гангренозного поражения). [3][5][6]
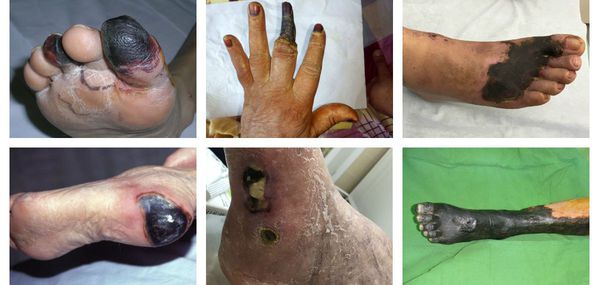
По механизму развития различают два вида гангрены:
- Первичная гангрена — это некроз, развившийся в результате ишемии тканей. Иначе говоря, она связана с нарушением проходимости артериального сосуда, кровоснабжающего определённый участок организма.
- Вторичная гангрена — это некроз тканей, возникающий в результате острого гнойного воспаления клетчаточных пространств и фасциальных футляров. Чаще всего развивается при флегмоне стопы, затрагивая пальцы, а также при или глубоком абсцессе на фоне нейроптической формы синдрома сахарного диабета.
По распространённости выделяют три степени гангрены:
- поверхностную — поражается лишь дерма;
- глубокую — проникает в сухожилия, полости суставов, фасции и кости;
- тотальную — затрагивает все отделы органа или конечности.
Помимо сухой гангрены существует ещё влажная и газовая.
Влажная гангрена протекает с преобладанием инфекционного компонента, т. е. гнилостного расплавления. В процесс вовлекаются все без исключения ткани — кожа, подкожно-жировая клетчатка, фасции, связки, мышцы, сухожилия и кости. Кожные покровы местами приобретают багрово-синюшный, чёрный или серо-зелёный цвет. Характерно появление эпидермальный пузырей, наполненных вначале бурым, а затем зеленоватым содержимым с выраженным неприятным гнилостным запахом.
В отличие от сухой гангрены при влажной ткани не уплотняются, а распадаются, становятся рыхлыми и разжижаются. Отёк и гиперемия кожи быстро распространяются. Кожа голени может быть напряжена, лосниться. Без активного лечения демаркационная линия не появляется, так как процесс стремится к генерализации.
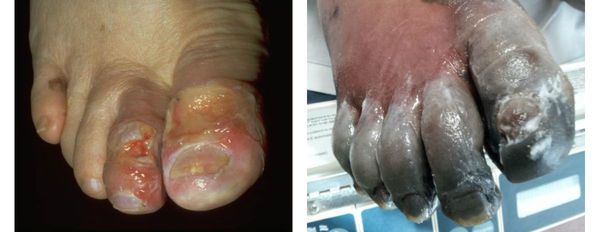
Газовая гангрена отличается возникновением вокруг очага некроза лёгкой крепитации газа под кожей, т. е. ощущением хруста, которое появляется из-за лопающихся пузырьков газа в тканях. Крепитация не слышна, но осязается пальцами как "скрип" крахмала или снега под ногами. Объективно газ в мягких тканях может быть обнаружен при рентгенографии конечности на достаточно "мягких" снимках. [11]
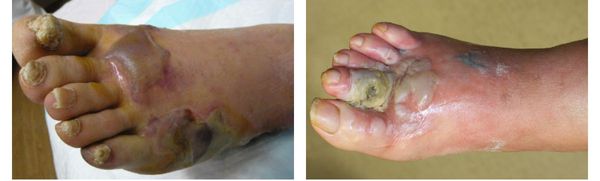
Осложнения сухой гангрены
Само по себе наличие гангрены указывает на полную нежизнеспособность и омертвление тканей, предполагая крайнюю степень патологического процесса. Поэтому отсутствие своевременного лечения может привести к потере поражённой конечности.
Сухая гангрена не может перерасти во влажную или газовую гангрену, как ошибочно утверждают многие источники, потому что изначально при возникновении некроза становится очевиден механизм развития гангрены. [1] [2] [3] [4] [7]
Редкими осложнениями сухой гангрены являются сепсис и септический шок. Они возникают в связи с токсическим действием продуктов распада при проникновении их в системный кровоток. Данные осложнения способны привести к полиорганной недостаточности и, как следствие, летальному исходу.
К проявлениям сепсиса относятся:
- ознобы;
- высокая или очень низкая температура тела (больше 38°C или меньше 36°C);
- одышка (частота дыхания более 20 в минуту);
- артериальная гипотензия (пульс более 90 ударов в минуту);
- аритмия;
- олигурия (объём мочи менее 0,5 мл/кг/ч);
- вялость, заторможенность;
- наличие различных лабораторные показания, не поддающаяся коррекции — низкий уровень белка, тромбоцитов и красных кровяных телец, а также высокий уровень билирубина, остаточного азота, мочевины, сахара в крови и ацетона в моче.
В случае септического шока давление становится крайне низким, даже на фоне интенсивного вливания внутривенных растворов. В связи с этим около 30-40 % пациентов умирает несмотря на оказываемое лечение. [12]
Диагностика сухой гангрены
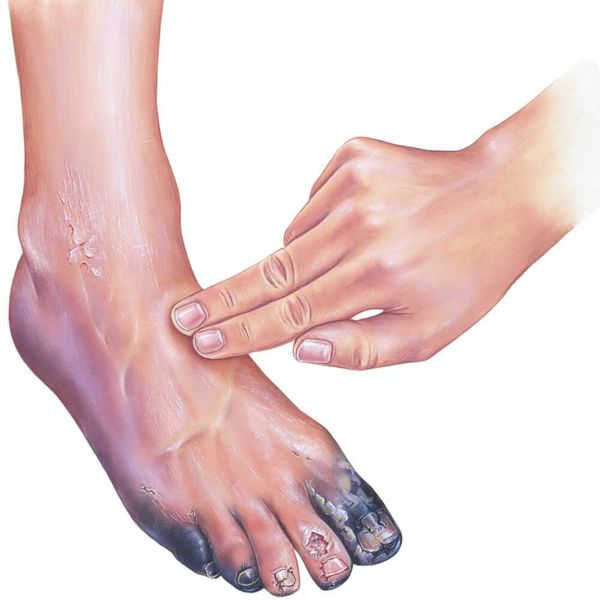
Диагностика сухой гангрены достаточно проста, так как на некроз указывает внешний вид поражённого органа:
- его сухость;
- уменьшение участка кожи в объёме;
- тёмный, вплоть до чёрного, цвет кожи;
- наличие слабого неприятного запаха и болей непосредственно в мёртвом участке;
- наличие прохладных на ощупь окружающих тканей с выраженным болевым синдромом в них. [1][2][3][4][7]
При осмотре необходимо диагностировать причину сухой гангрены (например, атеросклероз артерий и тромбангиит). Для этого нужно проверить пульсацию артерий как поражённой, так и здоровой ноги на уровне паховых и подколенных областей, позади медиальной лодыжки и на тыле стопы. В дальнейшем необходимо подтвердить причинный диагноз с помощью ультразвукового исследования.
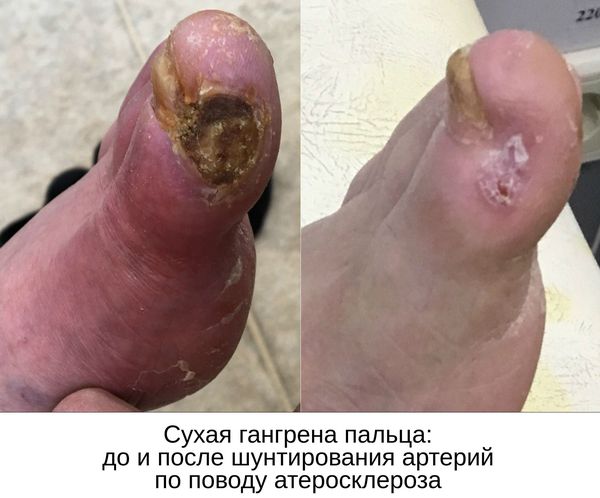
В качестве предоперационной подготовки для определения вида оперативного лечения выполняется ангиография нижних конечностей:
- при протяжённых поражениях артерий выполняется хирургическая операция — аутовенозное шунтирование;
- при коротких поражениях более предпочтительно выполнить эндоваскулярную операцию (наименее травматичное лечение). [1][2]
Для предоперационной подготовки нужно сдавать общий и биохимический анализ крови, а также бактериальный посев. Эти лабораторные исследования помогут выяснить, не является ли причиной сухой гангрены сахарный диабет.
Лечение сухой гангрены
С целью предотвращения гангрены и максимально возможного сохранения конечности требуется восстановить кровоток в тканях, окружающих гангренозный участок.
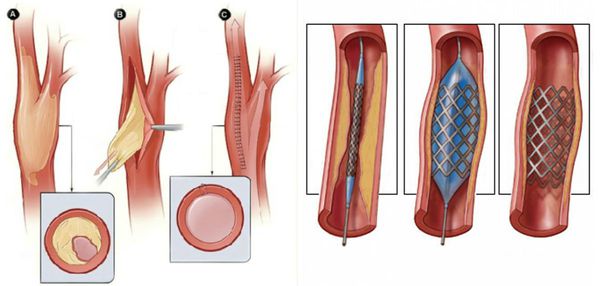
Нормализовать кровообращение в органе можно при помощи оперативного вмешательства:
- Реконструктивные операции на артериях конечности (как правило, руки):
- аутовенозное шунтирование;
- эндартерэктомия (удаление закупорки артерии) с аутовенозной пластикой;
- шунтирование артерий аорто-подвздошно-бедренного сегмента синтетичсекими протезами.
- Рентгенэндоваскулярные операции (не показаны пациентам с тромбангиитом):
- стентирование;
- баллонная ангиопластика артерий.
Паллиативные операции (поясничная симпатэктомия и остеотрепанация), проводящиеся для улучшения качества жизни, и другие нехирургические методы лечения (генная и физиотерапия) не способны предотвратить прогрессирование сухой гангрены.
Саму гангренозную ткань необходимо убрать. Для этого проводят:
- малые ампутации — удаление пальцев или части стопы с некрозом;
- некрэктомию — поверхностное удаление некротического струпа до пределов тканей с удовлетворительным кровотоком.
В случаях обширного гангренозного поражения с потерей опороспособной стопы прибегают к ампутации голени либо бедра. Чтобы избежать подобного печального исхода, важно при первых же признаках гангрены без промедления обратиться к врачу: потерять конечность куда страшнее, чем её лечить. Особенно это относится к людям с сахарным диабетом и атеросклерозом: нельзя ждать, когда гангрена начнёт прогрессировать, иначе удаление поражённой конечности будет неизбежным.
Если всё же обширная гангрена стопы привела к потере её опороспособности, то в таких случаях целесообразно выполнение ампутации голени на уровне границы средней и верхней трети. В дальнейшем это позволит подобрать и использовать удобный протез.
Даже после ампутации гангрены, возникшей из-за закупорки артерий ноги, необходимо выполнить реконструктивную (шунтирующую) или рентгенэндоваскулярную операцию на артериях нижней конечности. Делается это с целью обеспечения кровотока для успешного заживления постампутационной культи голени.
При физических причинах гангрены (отморожение) или химических (внутриартериальное введение синтетичсеких наркотиков) лечение заключается в нормализации вязкости крови. Для этого проводится:
- антикоагулянтная и инфузионная терапия;
- профилактика синдрома полиорганной недостаточности;
- хирургическое удаление участка, поражённого сухой гангреной. [1][2][3]
Прогноз. Профилактика
Прогноз зависит от степени гангренозного поражения:
- при гангрене пальцев или небольших участков стопы конечность можно восстановить при реставрации кровотока, удалении омертвевших тканей и создании благоприятных условий для заживления;
- при тотальной сухой гангрене стопы показана ампутация на уровне голени, но с условием, что кровоток в голени достаточен для заживления постампутационной культи;
- при обширной гангрене голени пациенту показана ампутация ноги на уровне бедра.
Пятилетняя выживаемость при сухой гангрене сравнима с выживаемостью при злокачественных новообразованиях (например, раковой опухолью кишечника): к концу первого года после подтверждения диагноза "Критическая ишемия" (критическое снижение кровоснабжения) лишь 45 % пациентов имеют шанс сохранения конечности, а около 30 % продолжают жить после ампутации бедра или голени, а 25 % — умирают.
Тем не менее число больших ампутаций остаётся высоким, а их исходы — крайне тяжёлыми. Риск смертности в течение 30 дней после таких ампутаций составляет 4-30 %, а риск развития осложнений, таких как инфаркт миокарда, инсульт, инфекция, — 20-37 %. [1] [7] [10]
Реабилитация и протезирование
Трудности в реабилитации пациентов после ампутаций и протезирования у многих пожилых пациентов отрицательно влияют на отдалённые результаты и качество их жизни.
Период реабилитации зависит от объёма гангренозного поражения, качества заживления дефекта, сопутствующих соматических заболеваний, возраста пациента и его желания вернуться к полноценной жизни. Как правило, при успешном лечении и соблюдении всех рекомендаций врача длительность реабилитации составляет 3-6 месяцев.
На качество реабилитации также влияет питание. Поэтому в период восстановления рацион должен состоять из белковой и калорийной (но не жирной) пищи: из мяса индейки, рыбы, фасоли, творога и яиц. От жирной пищи во время реабилитации лучше отказаться.
Первичный протез подбирается после заживления раны культи. Затем, когда сформирована мышца культи, пациенту подбирают вторичный протез. Этим занимается врач-реабилитолог совместно с протезистом. [7] [8] [9]
Профилактика
Для предупреждения развития гангрены у предрасположенных к этому людей (например, лиц с сахарным диабетом, атеросклерозом), важно соблюдать меры профилактики:
- отказ от курения — эта пагубная привычка может привести к ухудшению кровообращения и закупорке сосудов;
- контроль уровня сахара в крови;
- проверка тела на наличие повреждений, их лечение и ежедневное наблюдение за их заживлением;
- незлоупотребление алкоголем.
Также для профилактики гангрены нужно избегать обморожений и иных внешних причин образования некроза.
Читайте также:

