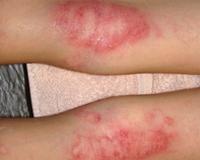
У ребенка прыщик мокнет и не заживает чем полечить
Обновлено: 19.04.2024
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте. Местно-мирамистин, затем порошок банеоцин. Внутрь цетиризин 15 капель 1 раз в день 5-7 дней

Здравствуйте, Ольга. На данный момент у ребенка стрептодермия. Обрабатывайте зеленкой или фукорцином, спрей неотанин, крем фуцидин или мазь мупироцин 2 раза в день 10 дней. Стараться не тереть, не чесать, не мочить

Здравствуйте.это стрептодермия.не мочите 7 дн.наружно р р фукорцина 2 р в день 10дн,крем фуцидин 2 р в день 14дн.ежедневная смена нательного белья.можно пока мокнет под бинт с ежедневной сменой

Здравствуйте, Ольга.
Это стрептодермия.
Не мочить.
Наружно рр фукорцина 2 раза в день 7дней. Крем фуцидин 3 р в день 10дней. Поменять полотенце и постельное белье.

Здравствуйте.
Клинически-это стрептодермия.
Рекомендации:
*исключить контакт с водой,не чесать
*фукорцин местно 2 раза в сутки в течение 7-10 дней
*крем фуцидин 2% -местно 2 раза в день-14 дней

Метилурацил мазь заживляющая, Пантенол мазь заживляющая чередовать с антибиотиками или Банеоцин мазь или Левомеколь мазь

Здравствуйте. Имеет место импетиго. Исключить контакт с водой, не срывать корки. Обработка смесью настойки календулы и спирта левомицетинового 3-4 раза в день.

Здравствуйте. Это стрептодермия. наружно р-р хлоргексидина или фукорцина 2 раза в день и мазь мупироцин (супироцин бондерм бактробан) или фуцидин 3 раза в день 10 дней. Не мочить высыпания. Внутрь от зуда можно капли зодак или зиртек.

Здравствуйте Ольга.
Не согласен с коллегами, что это стрептодермия.
Учитывая зуд, я бы думал о микробной экземе.
Зеленку отменить. Наружно фукорцин 1 раз в день на 7 дней. Наружно крем Акридерм ГК 2 раза в день на 7 дней.

Напоминаем, что консультации специалистов сайта даются исключительно в справочных целях и не являются постановкой диагноза или основанием
для назначения лечения. Необходима очная консультация специалиста, в том числе для выявления возможных противопоказаний.


Анна, это стрептодермия. Заразное заболевание. Очень важно не мочить для избежания распространения инфекции(. ). Детские коллективы посещать запрещено. Для лечения используйте раствор фукорцина, линкомициновую мазь, цинковую пасту( друг на друга) 2 раза в день. Лечение 14-21 день.
Марина, спасибо. а от куда это могло появиться? Я вот уточнила, что ранки не гноятся, не чешутся, и просто похоже что ободралась кожица.

Если было травмирование какое то на коже -царапина или ссадина, присоединяется инфекция или можно заразиться от другого ребенка. Пузыри быстро лопаются, их можно и не увидеть.
Марина, нет пузырей однозначно не было! 200%!! Я вижу и наблюдаю за этими ранками постоянно. Любой волдырь увидела бы. Я думала сначала ее ободрала младшая сестра. Уже была такая ссадинка. Но она говорит нет, и они стали каждый день появляться.


Больше всего похожа на пиодермию, кожу не мочить, купить Банеоцин мазь, можно аккуратно прижигать элементы фукорцином или обрабатывать хлоргексидином
Наталья, здравствуйте. А откуда она могла появиться? Это инфекция какая-то могла попасть через ранку? Или возможно на витамины? Сейчас пьём витамин д3 в дозировке 5000. И мультивитамины.

Сдайте общий анализ крови, Возможно понадобится пропить курс Антибиотика, потому что это действительно бактериальный заразные заболевания, зуда при этом не будет
Наталья, мы сдали анализ крови недавно. Могу прикрепить, но так как мы удалили аденоиды недавно, врач сказал что это нормальные анализы…. А антибиотик мы пропили вот нежели три назад после операции. Аденотонзиллэктомия была.

Вы отменили антибиотик 3 дня назад? Выпили вместе с антибиотиком пробиотик Линекс, Аципол или что-то подобное? Во время приёма Антибиотика такие элементы на лице были?

Здравствуйте, это стрептодермия, не мочить и отдельное полотенце, заразное заболевание!
Фукорцин 2 раза в день, фуцидин мазь 3 раза в день до полного разрешения элементов

Здравствуйте, это стрептодермия. Наружно фукорцин раствор, мазь бактробан или крем фуцидин 2 раза в день 10 дней. Стараться не тереть, не мочить высыпания. Заболевание заразное

СОЭ повышено,это говорит о воспалении, скорее всего это следствие перенесенной недавно тонзиллэктомии. Эозинофилы повышаются при аллергии или гельминтозах, так как стрептодермия относится к инфекционно-аллергическим дерматозам, то возможно в этом дело. Можно к лечению добавить капли зодак в возрастной дозировке

Рекомендации соблюдали?Не мочили высыпания? Если да, то обратитесь очно на прием для назначения системной антибиотикотерапии
Александра, у неё в уголке рта ранка большая, и начало по губам распространяться. Конечно там мокнет, так как она и кушает и пьёт и зубы чистит.. но по другому чтобы ее не мочить совсем не получится.

Анализ крови повышение эозинофилов тромбоцитов, и СОЭ, он воспалительный его пересдавать надо. Также При таком количестве эозинофилов если будет столько же или больше необходимо сдать ПЦР кала на паразитов.
Наталья, ну вот как нам лор сказал, мы длящегося сдавали, что после операции это нормально. Что ранка заживает ещё….

8 эозинофилов, это Явный аллергические или паразитарные проблемы, тромбоциты повышенные соэ, Да, но я бы на вашем месте сейчас ещё раз пересдал анализ крови

Здравствуйте Анна.
Это стрептодермия.
Не мочить
Протирать очаги Хлоргексидином 3 раза в день 7 дней
Наружно мазь Супироцин 3 раза в день 7 дней
Перед применением прочитайте инструкцию и убедитесь, что нет противопоказаний к применению препаратов.
Заболевание заразное. Передается контактным путем. Необходимо иметь отдельное полотенце.
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Добрый вечер. Похоже на стрептодермию. Обрабатывайте мирамистином 2 раза в сутки, далее тушировать Фукорцином и присыпка Банеоцин. Белье обязательно проглаживать. Стрептоцид отменить.
Лариса, спасибо большое. Подскажите какое время нужно обрабатывать миромистином? Можно ли ему купаться?


Добрый день, обработка 7 дней, купаться, к сожалению, нельзя на море, ибо это будет способствовать распространению заболевания.





Если стрептоцид не помог, возможно аллергический компонент присутствует. Не вижу гнойного содержимого, характерного для бактериальной инфекцией. Содержимое пузырьков прозрачное?


Добрый день.
Обычная бактериальная инфекция, обрабатывайте любым антисептиком, если ситуация не изменится, либо усугубится, обратиться за помощью всё-таки придётся. Как раз эти 5 дней на мониторинг, далее визит к врачу и контроль, это обязательно.


В аптеке обязательно будет что-то, а может и всё, на выбор. И купание запрещено, думаю сами понимаете, если хотите решить проблему, а не усугубить.

Юлия, зеленку можно вместо фукорцина, если она у вас уже есть. Но предварительно обработать антисептиком: мирамистин или хлоргексидин

Юлия, на данном этапе этого будет вполне достаточно, больше препаратов - не всегда означает лучше. Тут самое важное перекрыть путь для распространения инфекции, далее иммунитет сделает своё дело, Вы заметите по заживлению.

Банальное Impetigo circinatae. Мочить, купать нельзя, иначе будет распространяться. Протирать салициловым или борным спиртом и не только ранки, но и в пределах здоровой кожи, что будет предупреждать распространение. Далее тушируем ранки или зеленкой или фукорцином и затем наносим на ранку пасту Лассара ( цинк-салициловую пасту), можно и просто цинковую мазь, но лучше пасту. И в таком порядке каждый день. Как только образуются корочки из пасты, снимаете их ваткой пропитаной заранее прокипяченым и остуженым подсолнечным маслом. Через несколько дней все уйдет.
Мокнущая экзема — это острая форма экземы, которая протекает с выраженным экссудативным компонентом. Она проявляется отечностью, гиперемией кожи, образованием множественных везикулярных высыпаний и эрозий, сливающихся в очаги мокнутия. Для диагностики дерматоза проводится комплексное лабораторное обследование, гистологическое исследование биоптатов пораженных участков кожи, консультации смежных специалистов. Для купирования острой формы мокнущей экземы показано местное применение вяжущих препаратов, системное лечение антигистаминными, гипосенсибилизирующими, противовоспалительными средствами.
МКБ-10
Общие сведения
Экзема — самое распространенное кожное заболевание, на долю которого приходится 25-40% всех кожных патологий. Термин «мокнущая экзема» не используется в официальных классификациях, поскольку он отражает один из этапов островоспалительной кожной реакции, которая возникает при острой стадии различных клинических форм патологического процесса. Лечение дерматоза представляет сложную задачу ввиду хронического течения, частых рецидивов, сложного этиопатогенеза, поэтому болезнь не теряет своей актуальности в практической дерматологии.

Причины
Конкретные этиологические факторы болезни до сих по не установлены. Согласно современной общепринятой концепции, мокнущая экзема представляет собой мультифакториальное кожное поражение, протекающее с нарушениями функций эпидермиса. Она развивается при сочетании эндогенных и экзогенных провоцирующих факторов, основными из которых являются следующие:
- Генетическая предрасположенность. Если патология диагностирована у одного из родителей, риск заболеть составляет 40%, при наличии заболевания у обоих родителей — повышается до 50-60%. Отягощенная наследственность проявляется определенными генами HLA, которые контролируют иммунный ответ.
- Экзогенные факторы. Заболевание провоцируется негативным воздействием химических веществ (бытовая химия, профессиональные вредности), физических факторов (повышенная инсоляция, температурные перепады), аллергизацией при употреблении некоторых продуктов питания, лекарственных препаратов.
- Инфекционно-аллергические факторы. Дерматоз может возникать при попадании в организм бактериальных или грибковых агентов извне. Нередко он начинается на фоне хронических очагов инфекции, особенно при отсутствии адекватного лечения. Во втором случае появления экзематозных симптомов вызвано хронической сенсибилизацией организма к антигенным детерминантам микробов.
- Неврологические нарушения. Функциональные нервные расстройства с преобладанием парасимпатических влияний повышают вероятность появления мокнущих высыпаний. Патология периферических нервов, сопровождающаяся ухудшением микроциркуляции, провоцирует возникновение клинических симптомов в пораженной зоне.
- Соматические заболевания. Стимулируют развитие кожного поражения и отягощают его течение при несоблюдении схемы лечения многие патологии внутренних органов: желудочно-кишечного тракта, панкреатобилиарной системы, мочевыделительной системы. Важная роль отводится нейроэндокринным нарушениям, метаболическим расстройствам, возникающим вследствие поражения желез внутренней секреции.
Патогенез
Основной патогенетический компонент мокнущей экземы — иммунное воспаление в коже, протекающее по типу реакции замедленного типа. В его формировании выделяют 4 предрасполагающих фактора: нарушения клеточного и гуморального иммунитета, сенсибилизация к эндо- или экзоантигенам, изменение функции ЦНС, генетически обусловленные особенности иммунного ответа.
Образование типичных мокнущих поражений кожного покрова связывают с дисфункцией Т-лимфоцитов, которые выделяют в ткани провоспалительные вещества: интерлейкины, интерферон, фактор некроза опухолей. Одновременно усиливается выброс лейкотриенов, простагландинов, гистамина, что завершается острой воспалительной реакцией с преобладаем экссудативного компонента.
В патогенезе дерматоза немаловажную роль играют иммунологические расстройства, ассоциированные с конкретными антигенами главного комплекса гистосовместимости. У пациентов снижается активность Т-лимфоцитов хелперов и супрессоров, что проявляется угнетением иммунологической реактивности. Вследствие этого происходит активация хронической инфекции, замедляется выведение антигенов из организма.
Также в механизме развития мокнущей экземы выделяют снижение активности неспецифических защитных факторов — комплемента, лизоцима, фагоцитов. При этом повышается риск присоединения вторичной инфекции, осложненного течения болезни. Отягощает ситуацию аллергическая перестройка организма, из-за которой кожа приобретает повышенную поливалентную чувствительность к антигенам.
Классификация
На сегодня отсутствует общепринятая систематизация, что обусловлено разнообразием клинических вариантов патологии, разными точками зрения экспертов на причины и механизмы формирования дерматоза, подбор схем лечения. Практикующие дерматологи используют несколько вариантов классификации, при которых учитываются следующие признаки:
- По течению процесс бывает острым, подострым, хроническим.
- По клиническим проявлениям болезнь подразделяется на истинную, микробную, детскую, профессиональную, варикозную формы.
- По классификации Хорнштейна существует экзогенная, эндогенная, дисрегуляторная экзема.
- По классификации Американской академии дерматовенерологии выделяются конкретные нозологические единицы дерматоза (астеатотическая экзема, нумулярный дерматит, белый питириаз и т. д.).
Симптомы мокнущей экземы
Мокнущая экзема манифестирует покраснением и отечностью кожи с последующим появлением высыпаний в виде мелких пузырьков. При механическом воздействии или самопроизвольно везикулы лопаются, обнажая эрозии с интенсивным мокнутием. Характерным симптомом острой формы дерматоза являются «серозные колодцы» — эрозии, из глубины которых выделяется прозрачная или слегка желтоватая жидкость.
Постепенно мокнущие поверхности подсыхают с образованием тонких корок. Одновременно с этим на пораженных участках могут появляться папулы — мелкие розовые узелки, пустулы со стерильным содержимым. Присутствие на кожном покрове различных морфологических элементов называется истинным полиморфизмом сыпи, этот признак считается типичным для истинной (идиопатической) экземы, не встречается при других формах дерматоза.
Из субъективных ощущений без лечения на первое место выходит сильный кожный зуд, вследствие которого больные расчесывают кожу до крови, усугубляя течение процесса. Зачастую в результате интенсивного зуда возникают нарушения работоспособности, раздражительность, сон становится прерывистым и не снимает усталость. Обширные мокнущие эрозии сопровождаются болезненностью, которая усиливается при соприкосновении пораженной кожи с одеждой.
В клинической картине мокнущего дерматоза выделяют особенности, связанные с конкретной формой. Истинная экземы характеризуется симметричным расположением элементов с их локализацией на коже туловища, верхних и нижних конечностей. Для микробного поражения типичны асимметричные очаги мокнущих высыпаний на нижних конечностях. При детской форме очаги мокнутия имеют блестящую, гиперемированную поверхность.
Осложнения
В периоде мокнутия пораженная кожа представляет открытую раневую поверхность, которая становится хорошими входными воротами для патогенных микроорганизмов. Поэтому самым распространенным осложнением в остром периоде без лечения является присоединение вторичной бактериальной инфекции, наиболее часто вызванной стафилококками или стрептококками. В тяжелых случаях возникает флегмона, регионарный лимфаденит.
У больных с длительным стажем патологии мокнущие элементы и расчесы приводят к утолщению кожи, усилению кожного рисунка, гиперпигментации, повышенной сухости. Такие дерматологические изменения приносят дискомфорт, поскольку кожа теряет эластичность, формируется значимый косметический дефект, что особенно беспокоит женщин.
Диагностика
Данные анамнеза и кожные проявления дерматоза дают врачу-дерматологу ценную информацию для постановки диагноза и выбора лечения. Наличие множественных эрозий, серозного отделяемого, сероватых корок является подтверждением мокнущей стадии экземы. В сомнительных случаях, а также для выявления возможных первопричин болезни показаны:
- Гистологический анализ. На мокнущей стадии в биоптатах кожи определяется спонгиоз, мелкие везикулы, внутриклеточный отек эпидермиса. В структуре дермы наблюдается лимфоидно-клеточная инфильтрация вокруг сосудов, расширение поверхностной сети капилляров.
- Анализы крови. Для подтверждения инфекционно-аллергической этиологии измеряется уровень иммуноглобулина Е, производится аллергологическое исследование для обнаружения антител к специфическим антигенам. Чтобы оценить общее состояние здоровья, назначается клинический, биохимический анализ крови.
- Микробиологические исследования. При подозрении на микробную экзему, осложнении процесса вторичной инфекцией необходим бакпосев отделяемого кожных элементов. По его результатам устанавливают точный вид патогенного возбудителя, чувствительность к антибактериальным препаратам, подбирают подходящее для лечения средство.
- Консультации специалистов. Если при первичной диагностике у человека присутствуют признаки поражения внутренних органов, которые потенциально могли стать провоцирующим фактором мокнущего дерматоза, дальнейшее обследование и лечение проводится с участием профильных врачей. Чаще всего требуется помощь гастроэнтеролога, психоневролога, эндокринолога.
Лечение мокнущей экземы
Системная терапия
Терапия мокнущей экземы подбирается индивидуально с учетом предположительных причин развития заболевания, степени тяжести клинических проявлений, наличия у больного сопутствующих патологий или осложнений. Для уменьшения сенсибилизации организма больным рекомендуется соблюдать гипоаллергенную диету, из которой исключают жирные сорта рыбы и мяса, устрицы и другие морепродукты, кофе и какао-продукты, цитрусовые, томаты, бобовые.
Если обострение болезни связано с воздействием экзогенных факторов, их устранение является необходимым условием для успешности лечения. Учитывая конкретную ситуацию, пациентам может потребоваться сменить место работы, исключить бытовые аллергены, переехать в более подходящие климатические условия. Комплексное лечение мокнущего аллергодерматоза требует применения ряда препаратов:
- Антигистаминные средства. Для ликвидации кожного зуда в острой фазе применяются гистаминоблокаторы первого поколения, а после купирования симптоматики возможно продолжение лечения медикаментами второго и третьего поколения.
- Десенсибилизирующие препараты. Используются растворы кальция, натрия тиосульфат. Лечение уменьшает проницаемость сосудов, оказывает противовоспалительный эффект, нормализует метаболические реакции в дерме.
- Стабилизаторы клеточных мембран. Чтобы усилить эффективность антигистаминных препаратов, показано лечение стабилизаторами мембран тучных клеток. Некоторые авторы советуют применять полиненасыщенные жирные кислоты омена-3 для нормализации структуры мембран клеток.
- Глюкокортикостероиды. При генерализованных формах мокнущей экземы, отсутствии эффекта от других вариантов лечения применяются гормоны в режиме пульс-терапии или длительного приема.
- Иммунокорригирующие средства. Рациональная иммунокоррекция назначается для облегчения состояния при непрерывно рецидивирующей форме мокнущей экземы. Лечение включает препараты тимуса, стимуляторы лейкопоэза.
- Антибиотики. Лечение антибактериальными средствами требуется при микробной форме дерматоза и доказанной инфекционно-аллергической природе болезни.
Поскольку в патогенезе мокнущей экземы играют роль различные соматические нарушения, лечение включает коррекцию этих патологий. Чтобы нормализовать работу пищеварительного тракта, целесообразно использовать заместительную ферментную терапию, пробиотики и синбиотики, витаминно-минеральные комплексы. Чтобы сбалансировать состояние центральной нервной системы, в схему лечения включаются легкие седативные средства, по отдельным показаниям назначаются транквилизаторы, антидепрессанты.
Местная терапия
В фазе мокнутия используются примочки с вяжущими препаратами, которые уменьшают экссудацию, способствуют более быстрому появлению корочек и регрессу болезни. В острой стадии назначаются ежедневные процедуры длительностью 1-1,5 часа, которые предполагают постоянную смену повязок по мере их подсыхания. Затем переходят к нанесению мазей с топическими кортикостероидами, антисептиками, ингибиторами кальциневрина.
Из физиотерапевтических методов лечения наибольшую результативность показывает селективная ультрафиолетовая терапия, во время которой облучение проводится светом узкого диапазона (311 нм). Также выполняется низкоинтенсивное лазерное облучение красного или инфракрасного спектра, электропунктура биологически активных точек, локальная гипертермия. На этапе ремиссии хороший эффект дает озонотерапия, бальнеотерапия, пелоидотерапия.
Прогноз и профилактика
Правильное лечение мокнущей острой экземы дает возможность быстро купировать кожную симптоматику и улучшить состояние пациентов в целом, поэтому прогноз благоприятный. Спустя 5-6 дней интенсивной терапии уменьшается выраженность зуда, сокращается объем кожных поражений, а выздоровление в неосложненных случаях наступает спустя 3-4 недели. Менее оптимистичный прогноз при развитии экземы у страдающих иммуносупрессией, хроническими патологиями.
Профилактика болезни предполагает соблюдение личной гигиены, исключение типичных пищевых, бытовых и профессиональных аллергенов. Пациентам с экземой в ряде случаев помогает молочно-растительная диета. Обязательными превентивными мерами являются лечение сопутствующих расстройств и правильный уход за кожей тела: применение смягчающих кремов, мягких очищающих продуктов, избегание массажа сухой щеткой и других агрессивных воздействий.
2. Экзема в практике семейного врача: клинические формы, дифференциальный диагноз, лечение/ Е.А. Бардова// Клиническая иммунологии, аллергологии, инфектологии. — 2013. — №1.

Фурункул – это гнойное воспаление волосяного фолликула, затрагивающее также окружающие ткани. Заболевание чаще всего возникает на фоне снижения иммунитета. Без своевременного лечения фурункул у ребенка может стать причиной опасных осложнений, особенно если он расположен на лице (в носу, на губе, на щеке, на лбу, подбородке и т. п.) или шее.
Описание заболевания
Фурункулы могут встречаться как у маленьких детей, так и у подростков. На сегодняшний день они являются самым распространенным гнойным поражением кожи. Воспаление может затронуть любой участок, где имеются волосяные фолликулы. Наиболее часто фурункулы появляются на голове и шее ребенка, реже на теле (в паху, на спине или животе, под мышкой), на ногах и руках. Главная особенность течения этой патологии у детей – высокий риск перехода воспаления на соседние ткани и структуры, а также распространение его с током крови, приводящее к развитию опасных осложнений.
Причины появления фурункулов у детей
Наиболее часто воспаление развивается из-за поражения тканей золотистым стафилококком, реже возбудителем являются другие группы стафилококков или стрептококки. Все они находятся на коже практически постоянно, но при нормальном состоянии иммунитета не могут вызвать заболевание. Патологический процесс запускается при воздействии тех или иных неблагоприятных факторов:
- ранки, царапины на коже;
- кожные заболевания (экзема, атопический дерматит);
- снижение иммунитета на фоне ОРВИ, операций, травм, обострения хронических заболеваний);
- врожденные иммунодефицитные состояния;
- сахарный диабет и нарушения обмена веществ (нередко становятся причиной постоянного появления фурункулов у ребенка);
- хронические инфекции: туберкулез, пиелонефрит, синусит и т. п.
Патогенез и стадии развития

В процессе развития фурункул проходит через три последовательные стадии:
- начальная (инфильтрация): воспалительный процесс начинается в устье фолликула и постепенно распространяется;
- некротическая (созревание): воспаление захватывает всю полость фолликула, вызывая омертвение и гнойное расплавление тканей; процесс длится от нескольких дней до 2 недель и заканчивается разрывом кожи над центром фурункула;
- стадия заживления: после истечения гноя и очистки полости очага происходит ее постепенное рубцевание с образованием шрама.
Симптомы фурункула у ребенка
Основные симптомы фурункула у годовалого ребенка, детей дошкольного и школьного возраста одинаковы и зависят от стадии развития заболевания. На начальном этапе на коже появляется участок покраснения, который постепенно увеличивается, но практически не вызывает неприятных ощущений. По мере прогрессирования патологии в центре очага появляется гнойный участок, а зона воспаления увеличивается в размерах и становится резко болезненной. Затем внутри полости формируется некротический стержень, который со стороны выглядит как темная точка в самом центре фурункула. Через несколько дней гнойник прорывается, его содержимое выходит наружу, после чего начинается процесс заживления.
Небольшой фурункул, особенно если он расположен на руке, ноге или пальце ребенка, редко вызывает общие симптомы. При множественных воспалительных очагах, а также при локализации в области с большим количеством кровеносных и лимфатических сосудов (лицо, шея, пах, подмышечные впадины), у малыша может повыситься температура, появиться слабость, недомогание и другие признаки общей интоксикации.
Осложнения
Фурункулы опасны как для грудного ребенка, так и для подростка и даже для взрослого. Инфекция может легко распространиться на соседние органы и ткани, вызывая гнойные осложнения: флегмоны, лимфадениты, синуситы, менингиты и даже сепсис. Именно поэтому категорически запрещается выдавливать гнойники или пытаться вскрыть их самостоятельно!
Диагностика фурункулов у детей

Диагностикой и лечением фурункулов у детей занимается дерматолог, нередко требуется помощь хирурга и/или оториноларинголога. Постановка диагноза не представляет затруднений, поскольку образование хорошо видно при обычном осмотре. Если фурункулы появляются у ребенка слишком часто и/или в большом количестве, требуется более детальное обследование для уточнения причины этого состояния. В зависимости от ситуации назначается:
- микроскопия и бакпосев содержимого гнойника;
- общий и биохимический анализ крови;
- глюкозотолерантный тест при подозрении на сахарный диабет;
- исследование состояния иммунитета;
- УЗИ внутренних органов, обследование полости носа и носовых пазух, рентген органов грудной клетки и другие исследования, направленные на поиск хронических очагов воспаления.
Нередко к обследованию присоединяются детские врачи других специальностей: эндокринологи, пульмонологи, гастроэнтерологи и иммунологи.
Кроме того, при подозрении на развитие фурункула, необходимо в обязательном порядке подключить к диагностике детского хирурга. Его вмешательство поможет своевременно заметить образование абсцесса и принять необходимые меры (вскрытие гнойника, промывание полости, перевязки).
Лечение фурункулов у детей
Если фурункул у ребенка имеет небольшой размер и расположен не на лице, шее или колене, допускается лечение в домашних условиях. При обширном поражении или множественных гнойных очагах требуется госпитализация.
При относительно легком течении заболевания достаточно консервативного лечения, которое зависит от стадии развития заболевания:
- на начальной стадии используются спиртовые растворы и сухое тепло для ускорения созревания;
- на некротической стадии необходимы антибактериальные средства, протеолитические препараты и регулярное промывание раны;
- на стадии заживления используются средства, ускоряющие регенерацию в сочетании с антибактериальным лечением.
В более тяжелых случаях местное лечение дополняется препаратами системного действия: антибиотиками, противовоспалительными препаратами, иммуностимуляторами и т.п. Если инфекция распространяется на соседние ткани с развитием абсцессов или флегмон, требуется хирургическая помощь: вскрытие и дренирование гнойника.
Прогноз и профилактика
Единичные фурункулы, протекающие без осложнений, полностью проходят в течение 2-3 недель. При относительно частых рецидивах (обострения раз в год или чаще) вероятность осложнений намного выше. В этом случае требуется регулярное наблюдение, иммуностимулирующие процедуры, лечение фоновых заболеваний.
Профилактика развития фурункулов у детей включает тщательный уход за кожей, регулярное закаливание и укрепление иммунитета, своевременное лечение острых и хронических заболеваний.
Фурункул – это не просто прыщ. Гнойник может стать причиной тяжелых осложнений вплоть до сепсиса и менингита, вот почему любое подобное образование на теле ребенка или подростка требует тщательного контроля. Специалисты клиники «СМ-Доктор» подберут оптимальный способ лечения и профилактики этой проблемы.
Врачи:

Детская клиника м.Войковская (Клары Цеткин)






Детская клиника м.Марьина Роща

Детский хирург, детский уролог-андролог, оперирующий специалист. Заместитель главного врача по хирургии в «СМ-Доктор» в Марьиной Роще

Детский хирург, детский уролог-андролог, детский проктолог, оперирующий специалист, врач высшей категории






Детский хирург первой категории. Заведующий хирургическим отделением стационара в детском отделении в Марьиной Роще


Детская клиника м.Новые Черемушки




Детская клиника м.Текстильщики




Детская клиника м.Молодежная





Детская клиника м.Чертановская



Детская клиника в г.Солнечногорск, ул. Красная
Читайте также:

