У ребенка появились болячки в виде ожогов что это
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ожоги: причины появления, симптомы, диагностика и способы лечения.
Определение
Ожоги - это травмы, возникающие в результате высокотемпературного, химического, электрического или радиационного воздействия, которое повреждает кожу и подлежащие ткани. Ингаляционной травмой называют повреждение слизистой оболочки дыхательных путей и/или легочной ткани за счет воздействия термических и/или токсикохимических факторов.
Причины появления ожогов
К наиболее частым относят термические ожоги, которые связаны с воздействием высоких температур. Обычно это ожоги горячими жидкостями и паром, реже – открытым пламенем. Контактные термические ожоги развиваются при контакте с горячими предметами или веществами, например, раскаленным металлом, горячей смолой, битумом, асфальтом и т.д.
Химические ожоги возникают вследствие агрессивного воздействия на кожу или слизистые оболочки химических веществ. Кроме ожогов эти вещества вызывают и другие поражения кожи - контактные дерматиты и экземы.
Электротравма (травма в результате действия на организм электрического тока) также может привести к ожогу и сопровождаться местной и общей реакцией. У взрослых электротравмы, как правило, связаны с профессиональной деятельностью, у детей - с использованием домашних электроприборов.
Поражения молнией встречаются с одинаковой частотой у лиц всех возрастных групп, чаще это происходит за городом у жителей сельской местности.
Лучевые ожоги вызывает ультрафиолетовое, инфракрасное и ионизирующее излучение. Солнечные ожоги кожи знакомы многим, они обусловленные чрезмерным воздействием на нее солнечных лучей. Ионизирующее излучение приводит как к местным, так и к общим изменениям в организме, получившим название «лучевая болезнь».
Ингаляционные травмы происходят при вдыхании горячего воздуха, пара и/или под действием токсичных химических соединений (продуктов горения), попадающих в дыхательные пути вместе с дымом.
Классификация ожогов
По этиологии (причинам) формирования:
- Термические ожоги (пламенем, кипятком, контактные).
- Электрические ожоги.
- Химические ожоги.
- Лучевые ожоги.
- Смешанные ожоги.
- Ингаляционные травмы:
- термические (термоингаляционное поражение дыхательных путей);
- токсикохимические (острые ингаляционные отравления продуктами горения);
- термохимические (смешанные).
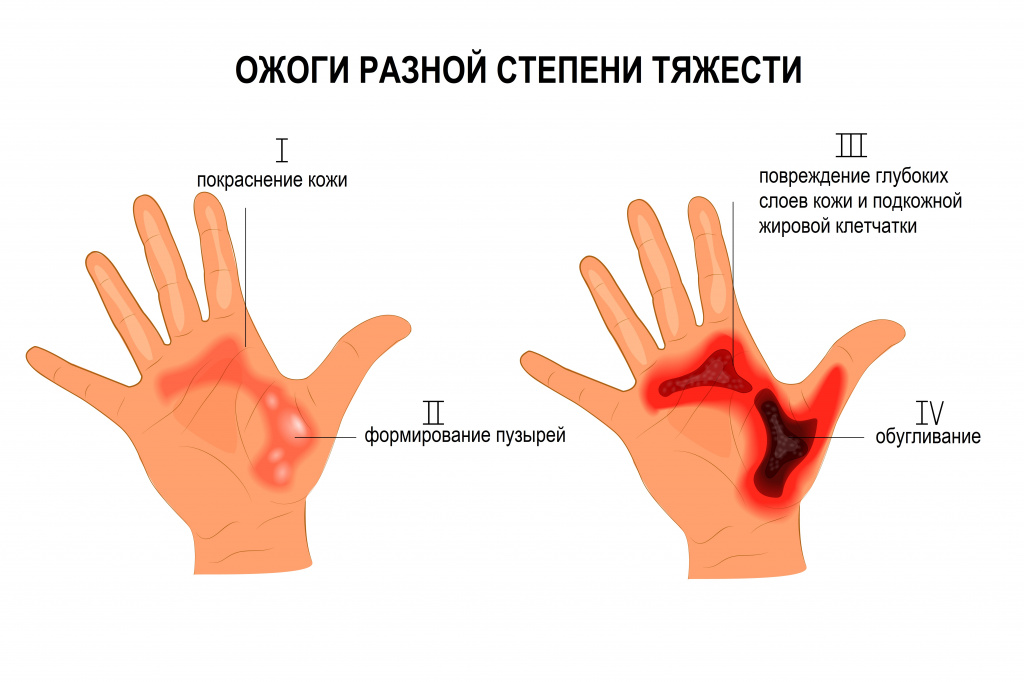
- I степень – ожоги на уровне верхних слоев эпидермиса.
- II степень – поражение на всю глубину эпидермиса.
- III степень – некроз (омертвление) поверхностных и/или глубоких слоев кожи, включая дерму.
- IV степень – некроз всех слоев тканей (обугливание).
По площади повреждения ожоги делятся на ограниченные (локальные) и обширные.
![Степени ожогов.jpg]()
Симптомы ожогов
Клиническая картина ожоговых состояний зависит от глубины и площади поражения и включает местные и общие проявления. Для поверхностных ожогов, площадь которых составляет менее 10% поверхности тела, характерны только местные проявления. Ожоги I степени проявляются отечностью, гиперемией (покраснением) кожи, выраженной болезненностью. При II степени образуются пузыри, заполненные прозрачной жидкостью. Для ожогов III и IV степени характерно появление пузырей с геморрагическим (кровянистым) содержимым, обугливание кожи, подкожной жировой клетчатки и подлежащих тканей вплоть до костей; болевая и тактильная чувствительность отсутствуют.
При поражении органов зрения больной жалуется на сильную резь в глазах, светобоязнь, отек и покраснение век и конъюнктивы.
При ингаляционных ожогах отмечается осиплость голоса, кашель со скудной вязкой, возможно, черной мокротой (копотью). Часто сопровождаются ожогами лица, шеи, передней поверхности грудной клетки.
Распространенные поверхностные ожоги (более 30% поверхности тела у взрослых) и глубокие ожоги (более 10% поверхности тела у взрослых), а также ожоги меньшей площади и глубины у детей и пожилых людей или у лиц с хроническими заболеваниями сопровождаются развитием ожоговой болезни.
Выделяют несколько стадий этого состояния.
Ожоговый шок продолжается от 12 до 72 часов и связан с нарушением кровообращения и водно-солевого баланса. Сразу после травмы пострадавший возбужден, у него может повышаться давление, учащаться пульс и дыхание, через 1-2 часа возбуждение сменяется заторможенностью, наблюдаются озноб, мышечная дрожь, повторяющаяся рвота, температура тела может как повышаться, так и снижаться. Отмечается уменьшение количества мочи, при этом моча приобретает темный цвет.
Следующая стадия – острая токсемия, которая развивается вследствие всасывания в кровь продуктов распада поврежденных тканей и длится до 10-15 дней. Эта стадия проявляется самыми разнообразными нарушениями психики (возбуждением, спутанностью сознания, галлюцинациями, нарушениями сна), а также поражением внутренних органов (сердца, легких, органов желудочно-кишечного тракта), поэтому у пациента наблюдаются перебои в работе сердца, кашель, одышка, боль в животе. Третий период – септикотоксемия, продолжающаяся от 2-3 недель до 2-3 месяцев. Проявления связаны с гнойными осложнениями (обильным гнойным отделяемым из раны, плохо заживающей раной), пациент испытывает вялость, отсутствие аппетита, снижается вес.
Прогноз в каждом конкретном случае определяется распространенностью поражения, исходным состоянием здоровья пострадавшего и адекватностью проводимого лечения.
Диагностика ожогов
Постановка диагноза, как правило, затруднений не вызывает. Для определения тактики лечения врач оценивает выраженность болевого синдрома, площадь и глубину ожогов, наличие признаков сочетанной травмы, поражения дыхательных путей, ожогового шока.Поскольку при обширных, глубоких ожогах в той или иной степени страдают все органы и системы организма, проводится расширенная лабораторная и инструментальная диагностика.
Лабораторная диагностика может включать самый разнообразный спектр анализов.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Ирина, я склоняюь, что это ссадина, ребенок мог не обратить внимание, как будто свезла. Наносите местно пантодерм.
![фотография пользователя]()
![фотография пользователя]()
![фотография пользователя]()
Ирина , по фото похоже на ссадину , обработайте очаг хлоргексидином , можно крем комфодерм 2 раза в день тонким слоем, 5-7 дней, постепенно пройдёт
![фотография пользователя]()
Здравствуйте Ирина.
Похоже на острый контактный дерматит.
Можно начать с применения спрэя Неотанин 3-4 раза в день на 2-3 дня. Затем перейти на крем Комфодерм К 1 раз в день на 7 дней.![фотография пользователя]()
![фотография пользователя]()
Здравствуйте! Похоже больше на дерматит в результате механического воздействия . Может на качелях или во время игры натерла кожу. Протирайте хлоргекседином, скоро пройдёт самостоятельно
![фотография пользователя]()
Здравствуйте Ирина, по фото похоже на ссадину, рекомендую обработать кожу ребёнка мирамистином 2-3 р в день, 5-7дн и мажьте бипантеном. Будьте здоровы!
![фотография пользователя]()
Здравствуйте, похоже на проявления аллергического дерматита . Наружно используйте крем Адвантан 1 раз в день тонким слоем
![фотография пользователя]()
По внешним признакам и описанию это проявление аллергического дерматита.
Наружно крем Комфодерм К вечером 7 дней.
![фотография пользователя]()
Здравствуйте, это не кожное заболевание, скорее всего это травматическое повреждение (ссадина) с явлениями вторичного инфицирования. Применяйте мазь Левосин или Фуцидин 2 раза в день в течение 7-10 дней.
![фотография пользователя]()
добрый день
у вас аллергический контактный дерматит
используйте крем комфодерм к 2 раза в день 14 дней
внутрь таблетки дезлоратадин по 1 таблетке на ночь 14 дней
старайтесь использовать гипоаллергенное мыло и порошок![оценка]()
Напоминаем, что консультации специалистов сайта даются исключительно в справочных целях и не являются постановкой диагноза или основанием
для назначения лечения. Необходима очная консультация специалиста, в том числе для выявления возможных противопоказаний.![фотография пользователя]()
![фотография пользователя]()
Не мочить водой и не раздражать.
Наружно мазь Мупироцин утром и вечером 5 дней.
Максим, подскажите это не заразно? И чем это грозит? пройде бесследно? И из-за чего такое может быть?
![фотография пользователя]()
Необходимо иметь отдельное полотенце.
![фотография пользователя]()
Максим, чтобы не заразится достаточно иметь отдельное полотенце и носить одежду прикрывая место поражения?
![фотография пользователя]()
![фотография пользователя]()
Здравствуйте Светлана.
Это буллезное импетиго.
Не мочить! Это важно.
Наружно очаг обрабатывайте Фукорцином 1 раз в день на 7 дней + продолжайте обработку мазью Левомеколь 2 раза в день на 7 дней.![фотография пользователя]()
Здравствуйте, это стрептодермия, не мочить! Фукорцин 2 раза в день, супироцин мазь 3 раза в день 7 дней
![фотография пользователя]()
![фотография пользователя]()
![фотография пользователя]()
Добрый день. Это стрептодермия. Заразное заболевание. Очень важно не мочить, иначе распространяется молниеносно. Наносите наружно раствор фукорцина, линкомициновую мазь, цинковую пасту( друг на друга 2 раза в день) 14-21 день.
![фотография пользователя]()
Здравствуйте. Это стрептодермия, высыпания не мочить, наружно р-р фукорцина 2 раза в день и мазь мупироцин или фуцидин 3 раза в день на 7-10 дней.
![фотография пользователя]()
Здравствуйте! Это импетиго. Бактериальная инфекция. Заразная. Смазывайте фукорцином и фуцидином.
Старайтесь не мочить![фотография пользователя]()
Здравствуйте, на фото импетиго. Для вас главное не мочить очаг. Обрабатывать раствором фукорцина или метиленовым синим 1 раз в день 7 дней + мазь левомеколь 2 раза в день 7 дней.
![оценка]()
Напоминаем, что консультации специалистов сайта даются исключительно в справочных целях и не являются постановкой диагноза или основанием
для назначения лечения. Необходима очная консультация специалиста, в том числе для выявления возможных противопоказаний.Ожоги у детей – разновидность травмы, возникающей при поражении тканей физическими и химическими факторами (тепловой энергией, электричеством, ионизирующим излучением, химикатами и др.). Клиника ожогов у детей зависит от воздействовавшего фактора, локализации, глубины, обширности повреждения тканей и включает местные (боль, гиперемию, отек, образование пузырей) и общие проявления (шок). Главными задачами диагностики ожогов у детей является определение характера ожоговой травмы, глубины и площади повреждения, для чего используются инфракрасная термография, измерительные методики. Лечение ожогов у детей требует проведения противошоковой терапии, туалета ожоговой поверхности, наложения повязок.
![Ожоги у детей]()
Общие сведения
Ожоги у детей – термическое, химическое, электрическое, лучевое повреждение кожных покровов, слизистых оболочек и подлежащих тканей. Среди общего числа лиц с ожоговой травмой дети составляют 20–30%; при этом почти половина из них – это дети до 3-х лет. Уровень летальности в связи с ожогами среди детей достигает 2-4%, кроме этого около 35% детей ежегодно остаются инвалидами. Высокая распространенность ожогов в детской популяции, склонность к развитию ожоговой болезни и тяжелых послеожоговых расстройств ставят вопросы предупреждения и лечения ожоговой травмы у детей в число приоритетных в детской хирургии и травматологии.
Особенности детской анатомии и физиологии таковы, что кожа у детей тоньше и нежнее, чем у взрослых, имеет развитую кровеносную и лимфатическую сеть и, следовательно, обладает большей теплопроводностью. Эта особенность способствует тому, что воздействие химического или физического агента, который у взрослого вызывает лишь поверхностное поражение кожи, у ребенка приводит к глубокому ожогу. Беспомощность детей во время травмы обусловливает более длительную экспозицию поражающего фактора, что также способствует глубине повреждения тканей.
Кроме этого, несовершенство компенсаторных и регуляторных механизмов у детей может привести к развитию ожоговой болезни даже при поражении 5-10%, а в грудном возрасте или при глубоком ожоге – всего 3-5% поверхности тела. Таким образом, любые ожоги у детей протекают тяжелее, чем у взрослых, поскольку в детском возрасте быстрее наступают расстройства кровообращения, обмена, функционирования жизненно важных органов и систем.
![Ожоги у детей]()
Причины и классификация ожогов у детей
В зависимости от повреждающего агента ожоги у детей делятся на термические, химические, электрические и лучевые.
Возникновение термических ожогов у детей в большинстве случаев обусловлено контактом кожи с кипятком, паром, открытым огнем, расплавленным жиром, раскаленными металлическими предметами. Дети раннего возраста чаще всего обвариваются горячими жидкостями (водой, молоком, чаем, супом). Нередко ожоги у детей возникают вследствие небрежности родителей, когда они погружают ребенка в слишком горячую ванну или надолго оставляют согреваться грелками.
В школьном возрасте особую опасность для детей представляют различные пиротехнические забавы, разжигание костров, «эксперименты» с горючими смесями и т. д. Подобные шалости с огнем, как правило, заканчиваются плачевно, поскольку нередко приводят к обширным термическим ожогам. При термических ожогах у детей обычно поражаются покровные ткани, однако также могут отмечаться, ожоги глаз, дыхательных путей и пищеварительного тракта.
Химические ожоги встречаются реже и обычно случаются при неправильном хранении бытовых химических средств в доступном для детей месте. Маленькие дети могут нечаянно пролить на себя кислоту или щелочь, просыпать порошкообразное вещество, распылить аэрозоль с опасным химикатом, по ошибке выпить едкую жидкость. При приеме агрессивных химических веществ внутрь ожог пищевода у детей сочетается с ожогом полости рта и дыхательных путей.
Причинами электрических ожогов у маленьких детей становятся неисправность электроприборов, их неправильное хранение и эксплуатация, наличие в доме доступных для ребенка электророзеток, торчащих оголенных проводов. Более старшие дети обычно получают электрические ожоги, играя рядом с высоковольтными линиями, катаясь на крышах электричек, прячась в трансформаторных будках.
Лучевые ожоги у детей чаще всего связаны с попаданием на кожу прямых солнечных лучей в течение длительного периода времени. В целом на термические ожоги у детей приходится около 65-80% случаев, на электрические – 11%, на остальные виды – 10-15%.
В рамках данной темы будут рассмотрены особенности термических ожогов у детей.
Симптомы термических ожогов у детей
В зависимости от глубины поражения тканей термические ожоги у детей могут быть четырех степеней.
- Ожог I степени (эпидермальный ожог) характеризуется поверхностным повреждением кожи вследствие кратковременного или слабого по интенсивности воздействия. У детей отмечается локальная болезненность, гиперемия, отек и чувство жжения. В месте ожога может наблюдаться небольшое шелушение эпидермиса; поверхностные ожоги у детей заживают через 3-5 дней самостоятельно совершенно бесследно или с образованием небольшой пигментации.
- Ожог II степени (поверхностный дермальный ожог) протекает с полным омертвением эпидермиса, под которым скапливается прозрачная жидкость, образующая пузыри. Припухлость, боль и покраснение кожи выражены сильнее. Спустя 2–3 дня содержимое пузырей становится густым и желеобразным. Заживление и восстановление кожного покрова длится около 2-х недель. При ожогах II степени у детей возрастает риск инфицирования ожоговой раны.
- Ожог III степени (глубокий дермальный ожог) может быть двух видов: IIIа степени – с сохранением базального слоя кожи и IIIб степени – с некрозом всей толщи кожи и частично подкожного слоя. Ожоги III степени у детей протекают с образованием сухого или влажного некроза. Сухой некроз представляет собой плотный струп бурого или черного цвета, нечувствительный к прикосновениям. Влажный некроз имеет вид желтовато серого струпа с резким отеком клетчатки в зоне ожога. Через 7-14 дней начинается отторжение струпа, а полный процесс заживления затягивается на 1-2 месяца. Эпителизация кожи происходит за счет сохранившегося росткового слоя. Ожоги IIIб степени у детей заживают с образованием грубых, неэластичных рубцов.
- Ожог IV степени (субфасциальный ожог) характеризуется поражением и обнажением тканей, залегающих глубже апоневроза (мышц, сухожилий, сосудов, нервов, костей и хрящей). Визуально при ожогах IV степени виден темно коричневый или черный струп, через трещины которого проглядывают пораженные глубокие ткани. При таких поражениях ожоговый процесс у детей (очищение раны, образование грануляций) протекает медленно, часто развиваются местные, прежде всего гнойные, осложнения – абсцессы, флегмоны, артриты. Ожоги IV степени сопровождаются быстрым нарастанием вторичных изменений в тканях, прогрессирующего тромбоза, повреждением внутренних органов и может закончиться гибелью ребенка.
Ожоги I, II и IIIа степени у детей расцениваются как поверхностные, ожоги IIIб и IV степени – как глубокие. В педиатрии, как правило, встречается сочетание ожогов различных степеней.
Ожоговая болезнь у детей
Кроме местных явлений, при ожогах у детей нередко развиваются тяжелые системные реакции, которые характеризуются как ожоговая болезнь. В течении ожоговой болезни выделяют 4 периода - ожогового шока, острой ожоговой токсемии, ожоговой септикопиемии и выздоровления.
Ожоговый шок длится 1-3 суток. В первые часы после получения ожога дети возбуждены, остро реагируют на боль, кричат (эректильная фаза шока). Отмечается озноб, повышение АД, учащение дыхания, тахикардия. При тяжелом шоке температура тела может понижаться. Через 2–6 часа после ожога у детей наступает торпидная фаза шока: ребенок адинамичен, заторможен, не предъявляет жалоб и практически не реагирует на окружающую обстановку. Для торпидной фазы характерна артериальная гипотония, частый нитевидный пульс, выраженная бледность кожных покровов, сильная жажда, олигурия либо анурия, в тяжелых случаях – рвота «кофейной гущей» из-за желудочно-кишечного кровотечения. Ожоговый шок I степени развивается у детей при поверхностном поражении 15-20% площади тела; II степени – при ожогах 20-60% поверхности тела; III степени - более 60% площади тела. Быстро прогрессирующий ожоговый шок приводит к гибели ребенка в первые сутки.
При дальнейшем развитии период ожогового шока сменяется фазой ожоговой токсемией, проявления которой обусловлены поступлением продуктов распада из поврежденных тканей в общий кровоток. В это время у детей, получивших ожоги, возможна лихорадка, бред, судороги, тахикардия, аритмия; в отдельных случаях коматозное состояние. На фоне токсемии может развиться токсический миокардит, гепатит, острый эрозивно-язвенный гастрит, вторичная анемия, нефрит, иногда - острая почечная недостаточность. Длительность периода ожоговой токсемии составляет до 10 дней, после чего при глубоких или обширных ожогах у детей наступает фаза септикотоксемии.
Ожоговая септикотоксемия характеризуется присоединением вторичной инфекции и нагноением ожоговой раны. Общее состояние детей с ожогами остается тяжелым; возможны осложнения в виде отита, язвенного стоматита, лимфаденита, пневмонии, бактериемии, ожогового сепсиса и ожогового истощения. В фазу выздоровления преобладают процессы восстановления всех жизненных функций и рубцевания ожоговой поверхности.
Диагностика ожогов у детей
Диагностика ожогов у детей производится на основании анамнеза и визуального осмотра. Для определения площади ожога у детей младшего возраста используются таблицы Лунда-Браудера, учитывающие изменение площади различных частей тела с возрастом. У детей старше 15 лет пользуются правилом «девятки», а при ограниченных ожогах - правилом ладони.
Детям с ожогами необходимо исследовать гемоглобин и гематокрит крови, общий анализ мочи, биохимический анализ крови (электролиты, общий белок, альбумин, мочевину, креатинин и др.). В случае нагноения ожоговой раны производится забор и бактериологический посев раневого отделяемого на микрофлору.
Обязательно (в особенности при электротравме у детей) выполняется и повторяется в динамике ЭКГ. В случае химического ожога пищевода у детей необходимо проведение эзофагоскопии (ФГДС). При поражении дыхательных путей требуется выполнение бронхоскопии, рентгенографии легких.
Лечение ожогов у детей
Первая помощь при ожоге у детей предполагает прекращение действия термического агента, освобождении пораженного участка кожи от одежды и его охлаждении (с помощью обмывания водой, пузыря со льдом). Для профилактики шокового состояния на догоспитальном этапе ребенку можно ввести анальгетики.
В медицинском учреждении проводится первичная обработка ожоговой поверхности, удаление инородных тел и обрывков эпидермиса. Противошоковые мероприятия при ожогах у детей включают адекватное обезболивание и седацию, проведение инфузионной терапии, антибиотикотерапии, оксигенотерапии. Детям, не получавшим соответствующих профилактических прививок, проводится экстренная иммунизация против столбняка.
Местное лечение ожогов у детей осуществляется закрытым, открытым, смешанным или хирургическим путем. При закрытом способе ожоговая рана закрывается асептической повязкой. Для перевязок используют антисептики (хлоргексидин, фурацилин), пленкообразующие аэрозоли, мази (офлоксацин+лидокаин, хлорамфеникол+метилурацил и др.), ферментные препараты (химотрипсин, стрептокиназа). Открытый способ лечения ожогов у детей предполагает отказ от наложения повязок и ведение больного в условиях строгой асептики. Возможен переход от закрытого метода к открытому для ускорения восстановительного процесса либо от открытого к закрытому – при развитии инфекции.
При глубоких, но небольших по площади ожогах у детей выполняется иссечение некротизированных тканей с последующей аутодермопластикой. В случае образования шрамов производится иссечение рубца с наложением косметического шва. Способ лечения ожогов у детей определяется комбустиологом или детским травматологом.
Прогноз и профилактика
При ожогах I-II степени практически всегда исход бывает благоприятным. При обширных и глубоких ожогах у детей прогноз всегда серьезен. Для детей раннего возраста критическими являются ожоги более 30 % поверхности тела; для более старших детей - 40% площади тела и более. Причиной гибели детей в большинстве случаев становится вторичная инфекция.
Профилактика ожогов у детей, прежде всего, требует повышенной ответственности со стороны взрослых. Нельзя допускать контакта ребенка с огнем, горячими жидкостями, химическими веществами, электричеством и пр. Для этого в доме, где есть маленькие дети, должны быть предусмотрены меры безопасности (хранение бытовой химии в недоступном месте, специальные заглушки в розетках, скрытая электропроводка и т. д.). Необходим постоянный присмотр за детьми, наложение строгого запрета на прикосновение к опасным предметам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Язвы на теле: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Язва – это глубокий дефект кожи, поражающий не только ее верхний слой (эпидермис), но и сосочковый, а иногда и подкожную жировую клетчатку, и нижележащие ткани. Язва представляет собой открытую рану, которая может иметь различную величину, глубину и форму. Остро развивающиеся язвы обычно небольшие, а язвы, сопровождающие хронические патологические процессы, могут достигать значительных размеров.
На ранних стадиях формирования язвы кожа становится красной и горячей на ощупь, далее появляется дефект в форме «кратера», из него может сочиться прозрачное или кровянистое отделяемое. Границы язвы могут быть отвесными, подрытыми, мягкими и т.д.
Формирование язвенного дефекта может сопровождаться отеком, зудом, болезненностью, изменением текстуры кожи.
При инфицировании язвы из нее отделяется желтый или зеленый гной. Язва длительно не заживает, а после заживления на ее месте всегда формируется рубец.
Разновидности язв на теле
Язвы классифицируют с учетом глубины поражения (поверхностные в пределах дермы, достигающие подкожной жировой клетчатки, пенетрирующие (проникающие) до фасций и субфасциальных структур) и площади (малые, средние, обширные).
Кроме того, классификация язв предполагает разделение в зависимости от причины, вызвавшей язвенный дефект:
- венозные;
- артериальные;
- диабетические;
- гипертонические (при синдроме Мартореля — локальные артериовенозные шунты);
- нейротрофические;
- рубцово-трофические;
- фагеденические (прогрессирующая эпифасциальная гангрена);
- застойные;
- пиогенные;
- специфические и инфекционные;
- малигнизированные (новообразования кожи);
- при токсическом эпидермальном некролизе Лайелла;
- при врожденных пороках развития сосудистой системы — ангиодисплазиях;
- лучевые;
- язвы, развившиеся в результате воздействия физических факторов (ожогов и отморожений).
- Пролежни – язвы, вызванные постоянным давлением на кожу или трением. К группе риска по развитию пролежней относятся люди с ограниченной подвижностью вследствие заболеваний или травм спинного мозга, параличей, комы, онкологической патологии, длительного послеоперационного периода, продолжительного пребывания в отделениях реанимации и интенсивной терапии. К факторам, предрасполагающим к развитию пролежней, относятся пожилой возраст, дефицит питания, атрофия мышц, курение, недержание мочи или кала, а также такие заболевания, как сахарный диабет или облитерирующий атеросклероз.
Длительно незаживающие раневые поверхности становятся причиной хронической интоксикации, могут инфицироваться и привести к развитию сепсиса.
Предрасполагают к развитию венозных язв избыточная масса тела и ожирение, длительные статические нагрузки и подъем тяжестей, а также климат – холодный влияет на появление язв, а теплый – на их прогрессирование.
Любая травма с нарушением целостности кожи на фоне нейропатии в сочетании с заболеваниями артерий может сопровождаться формированием инфекционного воспаления и язвы.
Заболевания, при которых могут появиться язвы на теле
Ишемические язвы возникают при таких заболеваниях как облитерирующий атеросклероз (особенно у пациентов, страдающих сахарным диабетом), облитерирующий тромбангиит, хроническая артериальная недостаточность нижних конечностей, тяжелая артериальная гипертензия с гиалинозом артериол, аневризма аорты или других артерий, на фоне фибрилляции предсердий в результате закупорки сосуда тромбом.
Венозные язвы возникают вследствие хронической венозной недостаточности, при варикозной болезни и/или посттромботической болезни. Диабетические язвы стоп появляются на фоне диабетической микро- и макроангиопатии и нейропатии.Формированием язв сопровождается ряд системных заболеваний: болезни крови, обмена веществ, коллагенозы, васкулиты, например, ливедо-васкулит или кожная некротизирующая форма криоглобулинемического васкулита.
Нейротрофические язвы возникают при денервации на фоне заболеваний или травм нервных стволов в зонах избыточного давления. Рубцово-трофические язвы образуются на поверхности послеоперационных или посттравматических рубцов. Застойные – на фоне недостаточности кровообращения и отечного синдрома при заболеваниях сердечно-сосудистой системы (при хронической сердечной недостаточности).
При несоблюдении правил личной гигиены могут формироваться заболевания кожи с наличием гнойников, которые легко изъязвляются.
Отдельный вид язв – специфические и инфекционные. Образование характерных язв сопровождает сибирскую язву, сифилис, может быть симптомом туберкулеза (болезни Базена), лепры, инфекционной тропической болезни (язва Бурули), лейшманиоза, риккетсиоза и др.
К каким врачам обращаться при появлении язв на теле
Для постановки предварительного диагноза можно обратиться к врачу терапевту , который определит, консультация какого профильного специалиста показана в конкретном случае – дерматолога, эндокринолога , кардиолога , инфекциониста, сосудистого хирурга, флеболога и др.
Диагностика и обследования при язвах на теле
Диагностика язвенных поражений на теле включает:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Синонимы: Анализ крови на гликированный гемоглобин. Glycohemoglobin; HbA1c; Hemoglobin A1c; A1c; HgbA1c; Hb1c. Краткая характеристика определяемого вещества Гликированный гемоглобин Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, со.
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total. Краткая характеристика определяемого вещества Холестерин общий Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%.
Синонимы: ЛПНП; Липопротеины низкой плотности; ЛНП; ХС ЛПНП; Холестерин липопротеинов низкой плотности; Холестерол бета-липопротеидов; Бета-липопротеины; Бета-ЛП. LDL; LDL-C; Low-density lipoprotein cholesterol; Low density lipoprotein. Краткая характеристика определяемого вещества.
Синонимы: Липопротеиды высокой плотности; ЛПВП; ЛВП; ХС ЛПВП; альфа-холестерин; α -холестерин. High-density lipoprotein cholesterol; High density lipoprotein; Alpha-Lipoprotein Cholesterol; α-lipoprotein cholesterol; α-Lp cholesterol; HDL; HDL-C; HDL Cholesterol. Краткая.
Синонимы: Липиды крови; нейтральные жиры; ТГ. Triglycerides; Trig; TG. Краткая характеристика определяемого вещества Триглицериды Триглицериды (ТГ) – источник получения энергии и основная форма ее сохранения в организме. Молекулы ТГ содержат трехатомный спирт глицерол и остатки жирных кис.
Синонимы: Гемостазиограмма, коагулограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма), скрининг» Включает следующие показатели: Протромбин (протромбиновое время, протромбин (по Квику), МН.
Современный метод исследования венозного оттока нижних конечностей, позволяющий диагностировать нарушение кровотока, варикозных изменений вен и тромбообразования.
Ультразвуковое сканирование, необходимое для контроля состояния артерий нижних конечностей, с целью оценки кровоснабжения конечностей.
Что делать при появлении язв на теле
Появление язв на теле требует всестороннего осмотра, оценки общего состояния пациента с привлечением профильных специалистов. Ценную информацию о причине возникновения язвы врач может получить, оценив ее внешний вид, вид ее дна и краев, а также образовавшихся в результате заживления рубцов. Самолечение язв неприемлемо.
Лечение язв на теле
Выбор лечения язв зависит от причинного фактора. Важно воздействовать не только непосредственно на язвенный дефект, но и на вызвавшее его заболевание, иначе вылечить язвы невозможно. Для наружной терапии язв используется широкий арсенал наружных средств, назначаемых с учетом стадии язвенного процесса, сопутствующих осложнений, а также индивидуальной переносимости препаратов.
При наличии артериальных язв назначают средства, снижающие уровень глюкозы и холестерина в крови, и дезагрегантную терапию, цель которой – разжижение крови. Для расширения сосудов по назначению врача применяются препараты простагландинов. При тяжелых поражениях артерий проводится оперативное лечение – балонная ангиоплатика, стентирование, шунтирование или протезирование артерий, эндартерэктомия – хирургическое удаление холестериновых бляшек из просвета артерий.
Для эффективного лечения венозных язв необходимо соблюдать режим труда и отдыха с ограничением пребывания в вертикальном положении, показано ношение специального компрессионного трикотажа.
Лечение язв в рамках синдрома диабетической стопы обязательно включает в себя, наряду с воздействием на раневой дефект, снижение уровня сахара в крови и лечение сопутствующей сердечно-сосудистой патологии. Рекомендуется максимально разгружать пораженную конечность при помощи ношения специального разгрузочного полубашмака, индивидуальной разгрузочной повязки или использования костылей. Для лечения раневого дефекта проводят хирургическую обработку раны (удаляют некротизированные ткани и очищают рану), назначают антибактериальную терапию, накладывают атравматичные повязки с учетом стадии раневого процесса и состояния локального кровоснабжения.
Лечение пролежней остается сложной задачей. Проводится лечение, направленное на устранение основной причины и факторов, способствующих развитию пролежней, а также на профилактику их прогрессирования. Для уменьшения воздействия повреждающих факторов (давления) пациента необходимо переворачивать каждые два часа, либо использовать приспособления для уменьшения давления на ткани – специальные кровати, матрасы, подушки. Важно поддерживать чистоту и следить за состоянием кожи больного. Местная обработка пролежней зависит от стадии и тяжести процесса.
- Ахтямова Н.Е. Лечение пролежней у малоподвижных пациентов // РМЖ. 2015. № 26. С. 1549–1552.
- Круглова Л.С., Панина А.Н., Стрелкович Т.И. Трофические язвы венозного генеза // Российский журнал кожных и венерических болезней. – 2014. – Т. 17. – №1. – C. 21-25.
- Клинические рекомендации «Синдром диабетической стопы». Разраб.: Российская ассоциация эндокринологов, Московская ассоциация хирургов. – 2015.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также: