У ребенка на коже ступней как дырочки
Обновлено: 25.04.2024
Подошвенная бородавка у ребенка — это доброкачественное новообразование кожи стоп в виде узелка, которое спровоцировано заражением вирусом папилломы человека (ВПЧ). Нарост выглядит как ограниченное разрастание рогового слоя эпидермиса с ворсинчатым стержнем в центре, которое вызывает боль и дискомфорт при ходьбе. Для диагностики папилломавирусной инфекции применяются анализ гистологических препаратов бородавки, лабораторные методы обнаружения ДНК вируса. Лечение проводится малоинвазивными методами (лазеротерапия, криодеструкция, радиокоагуляция) в сочетании с иммуномодулирующей терапией.
МКБ-10

Общие сведения
Распространенность подошвенных бородавок в детском возрасте составляет 7-10%, а максимальная частота их выявления приходится на средний школьный и подростковый возраст. В младенчестве и раннем детстве наросты образуются крайне редко. В современной педиатрии разработаны разные способы терапии болезни, но они не могут дать 100% результата и не исключают риска рецидива, чем обусловлена высокая клиническая значимость папилломатоза у детей.

Причины
Заболевание вызвано инфекционным возбудителем — вирусом папилломатоза человека. Существует более 120 вариантов папилломавирусов, но возникновение подошвенной бородавки в основном встречается при инфицировании ВПЧ 1 (mupapillomavirus), 2 (alphapapillomavirus) и 4 (gammapapillomavirus) типами. Микроорганизм содержит ДНК, относится к семейству паповавирусов.
Заражению способствуют микротравмы кожи подошв, через которые возбудитель легко достигает нижних слоев эпидермиса. Провоцирующие факторы образования бородавок — любые причины, которые снижают естественный иммунитет. Множественные и рецидивирующие формы подошвенных наростов чаще поражают детей с врожденным иммунодефицитом и хроническими соматическими болезнями, пациентов, получающих иммуносупрессивную терапию.
Патогенез
Заражение обычно происходит контактным путем от человека к человеку. Дети инфицируются при общении с членами семьи или сверстниками в школе, детском саду. Другой путь проникновения возбудителя — ходьба босиком в раздевалках, общественных бассейнах, где присутствуют частицы вируса. У подростков ВПЧ также передается половым путем. Вероятность инфицирования при однократном контакте ребенка с вирусом достигает 90%, но зачастую происходит бессимптомная элиминация.
Вирус длительное время находится в клетках базального слоя эпидермиса, а при наличии провоцирующих факторов начинает размножаться. При этом нарушаются образование и дифференцировка клеток кожи, происходит избыточное ороговение, формируется патологически измененная ткань, которая медленно увеличивается в размерах. Для бородавок нехарактерен инвазивный рост, поскольку это доброкачественные новообразования.
Симптомы
На начальной стадии развития бородавки на подошвенной поверхности стопы возникает участок избыточного ороговения, который светлее, чем окружающая кожа. Постепенно его размеры увеличиваются, он становится твердым на ощупь. Внешне бородавка имеет вид плоского узелка, по центру может определяться ворсинчатый стержень. Образование приобретает грязно-желтый или коричневый цвет, а в середине можно увидеть черные точки — тромбированные капилляры.
Наиболее распространенная локализация бородавок у ребенка — подушечка большого пальца и пятка, подвергающиеся давлению при ходьбе. Наросты бывают единичными, но при длительном существовании вблизи первого узелка возможно образование новой подошвенной бородавки. Пациент жалуется на локальную болезненность при ходьбе, причем ощущения могут быть настолько интенсивными, что провоцируют хромоту. В отличие от мозоли, бородавка чаще болит при сжатии нароста, а не при прямом давлении.
Осложнения
Опасность подошвенной бородавки крупного размера заключается в возможной деформации стопы и нарушении походки, поскольку ребенок старается щадить поврежденное место, начинает хромать или волочить ногу. Наросты подвержены постоянной травматизации, поэтому есть риск мацерации кожи, присоединения вторичной инфекции и гнойного поражения стопы.
В толще подошвенной бородавки есть капилляры с тромбами, которые при механическом трении могут повреждаться, вызывая кровотечение. Длительное существование нароста и его мацерация — предрасполагающие факторы к малигнизации клеток с развитием рака кожи. Еще одно осложнение подошвенного выроста — эпидемиологическая опасность: инфицированный ребенок становится источником заражения для родственников, одноклассников.
Диагностика
Обнаружение подошвенной бородавки не представляет труда для детского дерматолога при стандартном осмотре ребенка. Внешне наросты отличаются от мозолей, поэтому врач их быстро дифференцирует. Высокоспециализированные методы исследования назначаются для подтверждения вирусной этиологии процесса и уточнения морфологии кожного поражения подошвенной части стопы, чтобы исключить малигнизацию. В диагностический план включают:
- Гистологическое исследование. При окраске по Папаниколау лаборант видит патогномоничный признак инфицирования папилломатозным вирусом — наличие койлоцитарной атипии клеток, пораженных вирусом. В неспецифическим проявлениям инфекции относят гиперплазию рогового эпидермального слоя, активную пролиферацию базальных клеток.
- Определение ДНК ВПЧ. Для верификации папилломатоза и идентификации типа возбудителя проводятся амплификационные (ПЦР, ЛЦР), неамплификационные (дот-блот, саузерн-блот) и сигнальные амплификационные (система гибридной ловушки) методики. В качестве материала для исследования берут пораженную ткань.
- Консультация иммунолога. Дополнительное обследование ребенка необходимо при подошвенных наростах более 2 см2, образовании 5 и более бородавок одной локализации либо частом рецидивировании процесса. Врач назначает иммунограмму и другие специальные методы для исключения иммунодефицита.
Лечение подошвенных бородавок у детей
Консервативная терапия
Медикаментозное лечение папилломатозного процесса у детей недостаточно эффективно, поскольку препараты прямого токсического действия на вирусную оболочку отсутствуют. Используются иммунокорригирующие средства, которые повышают собственную резистентность организма ребенка и устраняют клинические симптомы инфекции. В педиатрии назначают стимуляторы образования интерферона, однако сами интерфероны противопоказаны из-за высокой аллергенности.
Среди топических медикаментов рекомендованы растворы для химического разрушения подошвенных бородавок, которые содержат уксусную, молочную или щавелевую кислоты в безопасных концентрациях. Метод широко применяется в связи с тем, что процесс удаления нароста можно визуально контролировать, заживление происходит быстро, а осложнения практически отсутствуют. Для ребенка химическая деструкция проходит безболезненно.
Хирургическое лечение
При сильных болевых ощущениях, быстром разрастании бородавок и риске распространения вируса папилломатоза педиатры рекомендуют удалять новообразование. Манипуляцию, как правило, проводят детям после 10 лет, что вызвано лучшей переносимостью процедуры и большей частотой встречаемости патологии в этой возрастной группе. В детской дерматовенерологии используется 4 малоинвазивных способа деструкции подошвенного нароста:
- Лазеротерапия. При воздействии углекислотным лазером удается удалить бородавку за 1 сеанс без боли и кровотечения. Методика выполняется бесконтактно, поэтому отсутствует риск инфицирования тканей и развития осложнений.
- Электрокоагуляция. Прижигание электродом показано при единичных новообразованиях диаметром не более 10 мм. Метод сопровождается выделением ДНК вируса вместе с дымом, поэтому применяются адекватные защитные меры.
- Криодеструкция. Область подошвенной бородавки замораживают с помощью криозонда для полного разрушения патологической ткани. Со временем корочка отпадает, а под ней формируется нормальная кожа, которая закрывает дефект без рубца.
- Радиокоагуляция. Современные аппараты (Сургитрон) применяются для точечного и контролируемого удаления глубоких или крупных бородавок. Манипуляция проходит без осложнений, а на месте воздействия не остаются шрамы.
Прогноз и профилактика
В 28% случаев наблюдается спонтанный регресс клинических проявлений подошвенной бородавки даже без терапии. В остальных ситуациях выздоровление достигается при сочетании местных малоинвазивных вмешательств и иммунотерапии, поэтому прогноз благоприятный. Вызывают опасения рецидивирующие и крупные наросты, ассоциированные с врожденными иммунными нарушениями у ребенка.
Неспецифические профилактические меры включают соблюдение гигиены ног, исключение прямого контакта кожи с поверхностями в бассейнах общего пользования и других местах, где потенциально могут заразиться ВПЧ. Если у члена семьи выявили папилломавирусную инфекцию, для предупреждения заражения вещи ребенка (носки, полотенца) нужно стирать отдельно в горячей воде для уничтожения возбудителя. Специфическая профилактика — вакцинация от ВПЧ детей в возрасте 9 лет и старше.
1. Вирусные бородавки. Клинические рекомендации Российского общества дерматовенерологов и косметологов. — 2016.
2. Вирус папилломы человека. Эпидемиология, лабораторная диагностика и профилактика папилломавирусной инфекции/ О.В. Нарвская// Инфекция и иммунитет. — 2011.
3. Клинико-эпидемиологические особенности течения папилломавирусной инфекции у детей/ Т.В. Проценко, Я.А. Гончарова// Здоровье ребенка. — 2008.
4. Особенности клинического течения, диагностика и подходы к терапии папилломавирусной инфекции в детском возрасте/ Л.П. Мазитова, Л.К. Асламазян, Л.С. Намазова, Т.С. Шаипов// Педиатрическая фармакология. — 2006.
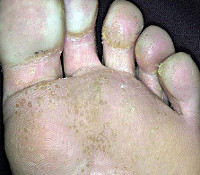
Мелкоточечный кератолиз – малоизученное инфекционное заболевание кожи стоп, возникающее на фоне гипергидроза. Клинически характеризуется появлением безболезненных точечных воронкообразных эрозий размером до 8 мм. Эрозии образуют сливные очаги, занимающие значительную поверхность стопы и источающие неприятный запах. Высыпания могут сопровождаться чувством жжения и зудом. Типичными локализациями считаются область пятки, межпальцевые промежутки и подушечки пальцев стопы. Диагностируют клинически, микроскопически и гистологически, проводят посев материала на питательные среды. Лечение комплексное антибактериальное и антигипергидрозное. Результат зависит от точности диагностики.
Общие сведения
Мелкоточечный кератолиз – инфекция кожи стоп, вызываемая кокковой флорой и синегнойной палочкой и проявляющаяся поражением рогового слоя эпидермиса с формированием эрозий со зловонным запахом. Предполагается, что запах является следствием образования соединений серы на фоне потливости и высокой влажности воздуха. Глубина первичных эрозивных элементов зависит от толщины рогового слоя. Впервые заболевание описано в начале ХХ столетия под названием «чёрный кератомикоз», с тех пор понимание сути дерматоза в корне изменилось. Научно доказано, что мелкоклеточный кератолиз не имеет отношения к дерматомикозам, но порочное восприятие нозологии в качестве микотической сохраняется, чему способствует частое сочетание мелкоклеточного кератолиза с разными видами микоза стоп.
Мелкоклеточный кератолиз стоп обладает эндемичностью, встречается преимущественно в странах с жарким климатом. По большей части поражает молодых мужчин. Сезонность отсутствует. В отечественной дерматологии данной нозологии не уделяют достаточного внимания, хотя в России на долю мелкоточечного кератоза приходится более 10% всех инфекционных заболеваний стоп. Особенно часто страдают спортсмены и военные. Из-за схожести клинических симптомов практикующие дерматологи часто принимают мелкоточечный кератолиз за микоз стоп, что приводит к ошибочной диагностике и некорректно назначенной терапии. Актуальность проблемы связана с распространённостью заболевания в социально значимых группах населения: среди военнослужащих, спортсменов.

Причины мелкоточечного кератолиза
Возбудителем мелкоклеточного кератолиза становятся кокки, синегнойная палочка или (чаще) ассоциация этих микроорганизмов. Микрококки – очень маленькие грамположительные микробы, которые поодиночке или группами повсеместно распространены в природе, в воздухе, в пищевых продуктах и на коже. Не являются патогенными микроорганизмами. Не неся в себе прямой угрозы для кожного покрова, микрококки продуцируют на поверхности рогового слоя эпидермиса специфические протеолитические ферменты типа кератиназы, способные легко растворять роговые клетки с образованием отчётливо заметных точечных эрозий. После формирования дефектов микрококки, являющиеся крайне малоподвижной разновидностью кокков, заполняют собой эрозивные поверхности, тем самым препятствуя их заживлению.
Механизм развития мелкоточечного кератолиза, вызванного синегнойной палочкой, отличается от описанного выше. Эта бактерия очень подвижна и нуждается в обязательном присутствии кислорода для своего развития. Выделяя фермент, который лизирует роговой слой эпидермиса и провоцирует образование кратерообразной точечной эрозии, синегнойная палочка не поселяется на поврежденном участке на постоянной основе, а мигрирует от дефекта к дефекту, не давая эрозиям эпителизироваться. При длительном существовании эрозий присоединяется воспаление, в котором принимают участие дермальные клетки, лимфоцитарные клетки общего и местного иммунитета. Лимфоциты иммунной системы частично корректируют возникшее во время течения дерматоза снижение иммунитета и стимулируют развитие воспалительного процесса в дерме. Дермальные клетки активно участвуют в процессе фагоцитоза возбудителей и тканевой пролиферации для замещения дефектов кожного покрова.
В результате перечисленных процессов старые дефекты затягиваются, но рядом появляются новые, получается своеобразный замкнутый круг, который можно разорвать только при проведении специальной антибактериальной терапии. Течение мелкоточечного кератолиза усугубляет гипергидроз, который является компенсаторной реакцией организма на температурные условия окружающей среды. При пребывании пациента в условиях повышенной температуры центр терморегуляции подает сигналы потовым железам, железы продуцируют влагу, создавая на поверхности кожи защитную плёнку. При продолжительном повышенном потоотделении и наличии дефектов изменяется состояние кожи, снижаются её барьерные свойства, присоединяется вторичная инфекция, чаще всего микотическая.
Симптомы мелкоточечного кератолиза
Клинические проявления мелкоклеточного кератолиза очень напоминают микотическое поражение стоп. Первичным элементом заболевания является конусообразная точечная эрозия, глубина которой зависит от толщины рогового слоя подошв (обычно 1-8 мм). Элементы симметрично располагаются в местах омозолелостей, на участках стопы, подверженных постоянному давлению, и на трущихся поверхностях между пальцами ног. Иногда к высыпаниям присоединяются зуд и жжение кожи. Если эрозии сопровождаются повышенным потоотделением, то есть, располагаются внутри водной защитной плёнки, они подвергаются мацерации, приобретают белесый оттенок.
Точечные эрозии имеют тенденцию к слиянию и со временем образуют эрозивные поверхности до нескольких сантиметров в диаметре. Дефекты кожи обычно не доставляют особых неудобств, поскольку не вызывают болевых ощущений. Поводом для обращения к врачу, как правило, становится неприятный запах. Источником запаха являются бактерии, активно размножающиеся на поверхности кожи стоп в тёплой и влажной среде. Необходимо отметить, что при отсутствии лечения мелкоточечный кератолиз может длиться неопределённо долгое время. При продолжительном течении описаны казуистические случаи поражения кожи ладоней.
Диагностика мелкоточечного кератолиза
Диагностику мелкоточечного кератолиза осуществляет дерматолог на основании клинических данных, осмотра поражённых участков под лампой Вуда (люминесцентная диагностика), контрольного соскоба кожи в области дефектов для исключения микотической инфекции, посева на питательные среды для выявления сочетанной кокковой и псевдомонадной (синегнойной) инфекции. Гистоморфология даёт картину точечного кератолиза эпидермиса и колонизации возбудителями точечных микроэрозий. Мелкоточечный кератолиз дифференцируют с микозом стоп, подошвенными бородавками, базальноклеточным невусом, отравлением мышьяком, кандидозом, эритразмой и межпальцевой мацерацией.
Лечение мелкоточечного кератолиза
В основе успешной терапии лежит правильная диагностика заболевания с исключением микотической природы заболевания. В лечении патологии принимают участие дерматолог, физиотерапевт и косметолог. Терапия мелкоточечного кератолиза комплексная, приоритет отдаётся патогенетическим мероприятиям. Прежде всего, необходимо устранить причину, спровоцировавшую возникновение заболевания. Для этого проводят курс терапии антибиотиками из группы макролидов. Средства применяют внутрь и наружно. Используют мази, растворы и присыпки с тем же активным началом, а также препараты бензоилпероксида. Особое внимание уделяют гипергидрозу. Для устранения повышенной потливости в область потовых желез выполняют точечные инъекции нейротоксинового комплекса ботулотоксина типа А, способного парализовать работу железистого аппарата. При наличии противопоказаний к проведению данной манипуляции её заменяют физиолечением: ионофорезом, электрофорезом с препаратами на основе серебра или хлорида алюминия.
Требуется каждодневное соблюдение определенных правил. Необходимо как можно чаще мыть ноги дезодорирующим мылом, отказаться от ношения тесной обуви, использовать при ношении обуви адсорбенты на основе активированного угля, никогда не надевать обувь из синтетических материалов, выбирать хлопковые носки и дышащие стельки. Летом в качестве профилактики приветствуется ходьба босиком по траве для устранения герметичной среды размножения бактерий. Пациентам с мелкоточечным кератолизом противопоказан жаркий влажный климат. Не исключён переезд в умеренные широты. При соблюдении перечисленных рекомендаций прогноз мелкоточечного кератолиза благоприятный.
Гиперкератоз стоп - чрезмерное ороговение и утолщение эпидермиса в области подошвенной поверхности стоп. Гиперкератоз стоп характеризуется огрубением и сухостью кожи, появлением омозолелостей, болезненных и кровоточащих трещин. Диагностика гиперкератоза основывается на внешнем осмотре стоп дерматологом, подологом или ортопедом; результатах биопсии кожи с последующим гистологическим исследованием материала. Лечение гиперкератоза стоп проводится комплексно: с этой целью эффективны ванночки для ног, пилинги стоп, проведение аппаратного медицинского педикюра, использование специальных косметических средств.



Общие сведения
Гиперкератоз стопы (жесткий роговой слой, сокращенно ЖРС) представляет собой патологическое разрастание рогового слоя эпидермиса, достигающего толщины до одного сантиметра и более. Осложнения гиперкератоза могут проявляться в виде мелких точечных геморрагий (кровоизлияний), мягких (межпальцевых, ногтевых) и твердых (корневых) мозолей, язв от повышенного давления на стопы. Кровоизлияния и мозоли неопасны для здоровья в целом, но представляют косметический дефект и доставляют неудобства при ходьбе. Они требуют удаления с помощью специальных процедур. Язвы стоп часто возникают у больных сахарным диабетом и помимо применения косметических методик требуют лечения основного заболевания.
Часто на фоне отвердение рогового слоя возникают трещины стопы, доставляющие немалый дискомфорт. Но их развитие не всегда напрямую связано с гиперкератозом, они могут являться и следствием недолжного ухода за кожей стоп.

Причины развития гиперкератоза стоп
В возникновении гиперкератоза выделяют две группы факторов:
Экзогенные факторы (внешние)
В данном случае причиной, обусловливающей развитие гиперкератоза, является повышенная и длительная нагрузка на некоторые участки стопы. Под воздействием давления ростковые клетки кожи начинают быстро размножаться. В норме верхние клетки эпидермиса постепенно отшелушиваются, уступая место вновь образованным. В случае чрезмерно активного деления клеток, верхние не успевают слущиваться, из-за чего роговой слой эпидермиса утолщается. Возникает гиперкератоз.
Одним из самых распространенных экзогенных факторов, вызывающих гиперкератоз, является неправильно подобранная обувь. Не только ношение узкой и тесной обуви оказывает избыточное давление на стопы, не менее коварна и стоптанная обувь, или туфли размером больше. В слишком свободной обуви нога внутри не фиксирована и подвижна при ходьбе, что вызывает давление и трение стопы и, как следствие, её патологические изменения.
Еще одной причиной избыточного давления на стопы служит конституция человека: повышенная масса тела и высокий рост. Также к гиперкератозу приводят и различные виды деформации стопы, как врожденного характера (плоскостопие или косолапость), так и приобретенные в процессе жизни (вследствие травм или операций). При этом нагрузка на некоторые участки стопы оказывается превышающей физиологическую норму в несколько раз и подвергает эти зоны чрезмерному давлению.
Эндогенные факторы (внутренние)
К ним относятся, прежде всего, эндокринные и кожные заболевания. При сахарном диабете в организме человека нарушается углеводный обмен. Это, в свою очередь, приводит к изменению болевой и тактильной чувствительности нижних конечностей, нарушению кровообращения и трофики тканей, сухости кожи, язвенным поражениям и другим факторам риска развития гиперкератоза.
Причиной гиперкератоза могут служить и различные заболевания кожи, среди которых псориаз, кератодермии ладонно-подошвенной области, ихтиоз, врожденные нарушения синтеза кератина.
Сочетание сразу нескольких факторов (эндо- и экзогенных) увеличивает риск образования и прогрессирования гиперкератоза. Например, ношение тесной обуви человеком, страдающим сахарным диабетом, может иметь самые неблагоприятные последствия в развитии ЖРС.
Способы лечения гиперкератоза стоп
Лечение в домашних условиях

Гиперкератоз стоп, помимо салонных процедур, требует тщательного домашнего ухода за ногами.
Врагами гиперкератоза являются регулярные гигиенические процедуры и препараты смягчающего действия. В качестве «домашнего доктора» рекомендуется использовать масляные препараты лаванды, горной сосны, розмарина и др. Наилучший результат дает комплексный уход за кожей ног, включающий в себя нанесение основного лекарственного средства на ночь, специальный тоник или лосьон – утром и ванночку для ног 1-2 раза в неделю.
Гигиенический уход за стопами дома должен включать в себя механическое удаление огрубевшей кожи пемзой различной степени жесткости. Ежедневное использование пемзы позволяет своевременно удалять наросший роговой слой. Для предупреждения гиперкератоза достаточно всего нескольких движений пемзой по всей поверхности стопы. Перед использованием пемзы ноги следует вымыть, но не высушивать, так как пемза «любит» влажную поверхность кожи.
Следуя этим несложным правилам домашнего ухода за стопами, вы сможете избежать образования гиперкератоза или существенно облегчить его течение.
Лечение в кабинете подолога

Лечением гиперкератоза стоп занимаются специалисты-подологи, имеющие медицинское образование. Схема лечения отработана многолетним опытом и включает в себя несколько этапов: размягчение огрубевшей кожи стопы, удаление жесткого рогового слоя и последующая шлифовка кожи.
Существует несколько способов размягчения жесткого рогового слоя. Классический способ предполагает использование в качестве размягчителя воды, иногда с добавлением солей или ароматизаторов - это доступно и приятно. В современной косметологии все чаще используются химические размягчители в виде растворов, гелей или пенящихся средств. Их неоспоримыми преимуществами являются обеззараживающее действие, экономичность и высокая эффективность.
Удаление ЖРС проводится одноразовым инструментарием: скальпелем и съемными лезвиями разного размера. Зоны поражения гиперкератозом, расположенные на подошве стопы, в межпальцевых промежутках или на плюсне-фаланговых суставах напоминают узкие ленты или рисовые зерна. Снятие жесткого рогового слоя на этих участках успешно проводится полыми лезвиями.
Мастер-подолог снимает огрубевшие слои кожи очень осторожно под тщательным визуальным контролем, чуть-чуть не доходя до молодой розовой кожи. При технически грамотном выполнении процедуры целостность мягких тканей не нарушается, а жесткий роговой слой удаляется бесследно.
Заключительным этапом подологического лечения гиперкератоза является шлифовка кожи. Она может проводиться как при помощи традиционных пилок, так и аппаратным методом при помощи керамических насадок одноразового применения. Аппаратные методики педикюра имеют преимущества в быстроте, гигиеничности и большей эффективности.
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
Гиперкератоз стоп представляет собой избыточное ороговение и утолщение эпидермиса в области подошвы. В результате кожа становится грубой и сухой, могут появиться мозоли и даже кровоточащие трещины. Именно поэтому такой патологический процесс относится не только к косметическим проблемам.
Если и вам знакомо такое состояние дермы, затрудняющее ношение легких босоножек и сланцев в летнюю жару, возможно, стоит уделить повышенное внимание своим ножкам. Диагностику заболевания можно пройти у подолога, дерматолога или ортопеда. А вот о способах лечения и профилактике гиперкератоза стоп вы узнаете из нашей статьи.
Причины гиперкератоза стопы

Гиперкератоз стоп – это натоптыш, который возникает из-за разрастания рогового слоя до 1 см и более. Данное заболевание может иметь и осложнения, которые проявляются в виде мозолей (мягких либо твердых), язвенных образований из-за чрезмерного давления на стопу, а также кровоизлияний. Все это не представляет никакой угрозы здоровью человека, но выступает неприятным косметическим дефектом, мешающим нормально передвигаться. Для того чтобы от него избавиться, проводятся различные мероприятия. Чаще всего патология появляется у тех, кто страдает диабетом, поэтому в данном случае, кроме процедур, направленных на устранение внешних симптомов, требуется лечение самого заболевания.
Нередко при гиперкератозе стоп возникают трещины, которые приносят больному довольно сильный дискомфорт. Однако подобное явление необязательно связано с отвердением ороговевшего слоя кожи, поскольку причиной может быть просто плохой уход за ногами.
Гиперкератоз можно разделить на следующие группы в соответствии с клинической картиной:
В этом случае заболевание появляется по причине нехватки в организме витамина А и плохой гигиены. Из-за ороговевшего слоя происходит закупорка волосяных фолликулов, что в итоге приводит к образованию мелких прыщей.
Самыми распространенными местами появления данной формы патологии являются бедра, локти, ягодицы и колени.
При несвоевременно начатом лечении или его отсутствии недуг может распространиться дальше, и прыщей станет больше. Данную форму болезни нередко можно встретить у детей, и поражает она чаще руки, ноги, лицо.
Рекомендуемые статьи по теме:
В данном случае заболевание проявляется в виде образований желтого цвета, напоминающих бородавки. Основным местом локализации становятся стопы и ладони.
Бородавчатый гиперкератоз наблюдается чаще всего из-за недостаточной выработки кератина или чрезмерной нагрузки на стопы.
Основной симптом этого вида гиперкератоза – наличие обширных шелушащихся участков кожного покрова. Может наблюдаться на локтях, голове, руках, лице, ногах и т. д. Встречаются случаи, когда заболевание поражает всю кожу на теле человека.
Этим видом недуга чаще всего страдают взрослые мужчины. У женщин он практически не встречается.
Для диагностики болезни достаточно осмотра. На коже можно наблюдать коричневые или желтые папулы большого размера (0,1–0,5 см). Основными местами поражения становятся голени и бедра. При отсутствии лечения гиперкератоз может перейти на слизистую рта, а также уши.
Независимо от форм заболевания чаще всего они появляются из-за проблем с синтезом кератина.
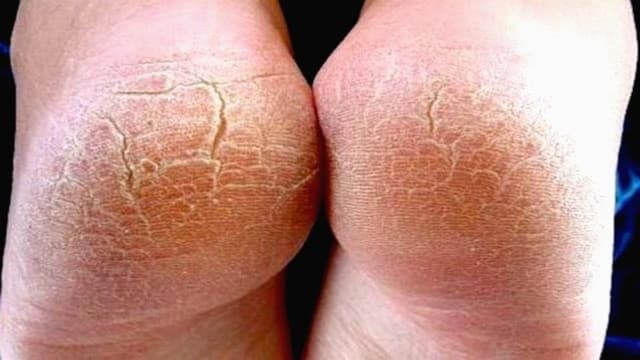
Причины развития гиперкератоза стоп (фото выше) могут быть разными, но все они делятся на внешние и внутренние.
Влияние на развитие патологии, которая представляет собой разрастание рогового слоя, оказывают:
Длительная нагрузка на отдельные участки стопы может привести к возникновению недуга. Дело в том, что при постоянном давлении начинается ускоренное размножение ростковых клеток. Когда у человека все в порядке со здоровьем, обновление верхнего слоя эпидермиса происходит методично, то есть старый отшелушивается, образуется новый. Но когда начинается слишком быстрое деление клеток, этот процесс нарушается, поскольку поверхностный слой не успевает слущиваться, а роговой все также растет, что в итоге приводит к гиперкератозу.
Ношение обуви не по размеру тоже является распространенным внешним фактором, который и становится причиной данной патологии. Причем давление на подошву оказывают не только очень тесные или узкие туфли, но и слишком свободные и стоптанные. Дело в том, что в такой обуви нет необходимой фиксации ноги, что приводит к трению и повышенной нагрузке на стопу, а затем к патологическому изменению.
Не менее распространенным внешним фактором является большая масса тела или высокий рост, что тоже способствует избыточному давлению на нижние конечности. Причиной гиперкератоза может также быть деформация стопы врожденная (в виде косолапости или плоскостопия) либо приобретенная (операции, травмы). Нагрузка сверх физиологической нормы, оказываемая на некоторые участки, приводит к повышенному на них давлению.
Гиперкератоз возникает достаточно часто из-за заболеваний, связанных с кожей или эндокринной системой. Когда у человека имеется сахарный диабет, в организме начинаются проблемы с обменом углеводами. В результате чувствительность ног (болевая и тактильная) меняется, происходит нарушение трофики тканей и кровообращения, дерма сохнет, появляются язвы и другие факторы, способные привести к развитию гиперкератоза.
Проблемы, связанные с кожей, к примеру, ихтиоз, псориаз, ладонно-подошвенная кератодермия (ЛПК), осложнения с кератиновым синтезом (врожденные) тоже нередко становятся причиной возникновения этого дефекта.
Вероятность появления болезни с последующим ее прогрессированием увеличивается в несколько раз в том случае, если происходит сочетание внешних и внутренних факторов. Если человек, страдающий сахарным диабетом, будет носить слишком тесную обувь, то прогноз в отношении жесткого рогового слоя (ЖРС) для него будет совсем неблагоприятным.
Как проявляется гиперкератоз кожи стоп
Симптоматика заболевания может быть различной в зависимости от его формы и степени тяжести.
Читайте также:

