У ребенка на голове красные пятна расчесывает их что это может быть
Обновлено: 19.04.2024
Зуд волосистой части головы отмечается при перхоти, себорее, педикулезе, некоторых видах лишая, гиповитаминозах, аллергических реакциях, соматических и эндокринных заболеваниях, сопровождающихся сухостью кожи и нарушением обменных процессов. В число физиологических причин входят несоблюдение правил окрашивания и ухода за волосами, слишком тугая прическа. Симптом часто сопровождается ухудшением состояния волос. Причину патологии устанавливают на основании жалоб, данных трихологического осмотра и дополнительных исследований. Лечение производится с использованием местных средств. Реже применяются препараты общего действия, проводятся физиотерапевтические процедуры.
Почему возникает зуд волосистой части головы
Физиологические причины
Зуд нередко вызывается сухостью эпидермиса, обусловленной частым мытьем, использованием слишком горячей воды, злоупотреблением феном и другими приспособлениями для тепловой укладки, длительным пребыванием на солнце. Симптом также появляется из-за несоблюдения правил гигиены – скопления жира, пыли и кожного сала при редком мытье. У женщин с густыми длинными волосами причиной становится недостаточно тщательное промывание головы с оставлением остатков шампуня и бальзама на коже.
Зудящие ощущения могут возникать на фоне микротравматизации кожи, обусловленной использованием острой расчески, большого количества средств для укладки, агрессивных и неподходящих шампуней либо нарушением правил окрашивания. Провоцирующим фактором зуда, стягивания, жжения и дискомфорта становятся тугие прически: стянутые хвосты и пучки, африканские косички и пр. Иногда неприятные ощущения объясняются длительным пребыванием в вынужденной позе, сопровождающимся нарушениями микроциркуляции в шейно-воротниковой зоне.
Болезни волос
Волосистая часть головы чешется при следующих патологиях:
- Перхоть. Считается наиболее распространенной причиной симптома, периодически обнаруживается у 70% людей. Проявляется образованием белых чешуек, тусклостью и повышенной ломкостью волос.
- Сухая себорея. Наблюдается нарастающий кожный зуд, шелушение с симметричным распространением воспаления по затылку и границе роста волос, последующим переходом на гладкую кожу, появление бляшек, пятен, расчесов.
- Жирная себорея. Чешуйки плотно покрывают всю волосистую часть, волосы сальные, слипшиеся, быстро загрязняются, со временем истончаются, расслаиваются, становятся ломкими. Зуд и ощущение стягивания усиливаются после мытья.
- Себорейный дерматит. Характеризуется образованием четко очерченных красных воспалительных очагов, покрытых чешуйками, склонных к увеличению размера и слиянию между собой. Наряду с волосистой частью головы, поражает лицо и верхние отделы туловища. Волосы выпадают. Из-за сильного зуда возникают расчесы, наблюдается присоединение вторичной инфекции, развитие пиодермий.

Педикулез
Развивается при заражении через предметы (расческу, шапку, полотенце) или напрямую от больного. Сопровождается зудом, который наиболее сильно выражен в местах скопления вшей (затылок, заушные области), усиливается по ночам. При большом количестве паразитов возможны субфебрилитет и регионарный лимфаденит. В местах укусов образуются папулы с воспаленной основой. Пациенты с педикулезом страдают от нервозности, раздражительности и нарушений сна, обусловленных постоянным зудом.
Лишай
Лишаи представляют собой группу кожных заболеваний, провоцируемых грибками и вирусами. Зудом волосистой части головы сопровождаются лишь некоторые разновидности патологии:
- Микроспория. Диагностируется у детей 5-12 лет. У взрослых не выявляется. Наблюдается обламывание волос. Зуд возникает у пациентов, зараженных антропофильным вариантом возбудителя, беспокоит при присоединении воспаления. Эпицентр неприятных ощущений находится в зоне поражения – на границе между гладкой кожей и волосами. При другом виде стригущего лишая (трихофитии) зудящие ощущения отсутствуют.
- Розовый лишай. Чаще встречается у людей 20-40 лет, но зудом, как правило, сопровождается у детей, поскольку в этом возрасте протекает с более выраженной воспалительной реакцией. Поражает туловище, реже – голову (лицо и волосистую часть). Проявляется образованием крупного округлого или овального пятна, покрытого чешуйками, от которого в дальнейшем распространяются более мелкие высыпания.
- Отрубевидный лишай. Чаще обнаруживается на спине и груди, у детей может располагаться на волосистой части головы. Сопровождается появлением многочисленных округлых мелких пятен, склонных к слиянию. Зуд незначительный, беспокоит преимущественно при вторичном инфицировании очагов.
Демодекоз
Провоцируется микроскопическим клещом. Демодекоз поражает гладкую кожу, иногда – волосистую часть головы. При локализации на голове вызывает припухлость кожи, зуд, жжение, появление перхоти, быстрое загрязнение и потускнение волос. Возможно образование гнойничков, окруженных зоной отека, или пузырьков и плотных узелков. Иногда перечисленные виды высыпаний сочетаются между собой.
Другие причины
Зуд кожи головы может развиваться на фоне следующих состояний:
- Гиповитаминозы. Дефицит витаминов А, В и С вызывает сухость кожи, негативно влияет на состояние ее придатков. В результате повышается чувствительность кожных покровов, возникает зуд.
- Аллергия. Симптом чаще всего наблюдается при использовании уходовых средств с аллергенными компонентами. Может отмечаться при других вариантах контакта с аллергеном, сочетаться с крапивницей, конъюнктивитом, ринитом.
- Экзогенные интоксикации. При хроническом отравлении ртутью, бериллием, алюминием и некоторыми другими токсичными веществами обнаруживаются изменения кожи и ее придатков, сочетающиеся с зудом головы.
- Эндокринные и соматические патологии. Причиной появления симптома становятся болезни с накоплением определенных веществ в организме (цирроз, хронические гепатиты, холестаз) или сухостью кожных покровов (гипотиреоз). Неприятные ощущения беспокоят не только на волосистой части головы, но и по всему телу.
- Частые стрессы. Повышение уровня адреналина сопровождается сужением периферических сосудов. Питание эпидермиса ухудшается, кожа головы становится сухой или слишком жирной, что проявляется зудом.

Диагностика
При поражении волос диагностические мероприятия проводит врач-трихолог. Для установления причины развития заболевания больных направляют на консультации к неврологу, гастроэнтерологу, иммунологу и другим специалистам. Пациентов с болезнями кожи обследует дерматолог. Перечень дополнительных методик при зуде волосистой части головы может включать следующие процедуры:
- Осмотр кожи головы. В большинстве случаев позволяет определить болезнь волос. Является основным методом обследования при педикулезе, дает возможность выявить экскориации, типичные макулы и папулы. Вычесывание волос на лист бумаги подтверждает наличие подвижных паразитов.
- Дерматоскопия. При трихологических патологиях могут обнаруживаться перхоть, раздражение, воспаление, избыточное количество кожного сала, гиперкератоз. У больных микроспорией определяются нити мицелия и изменения, характерные для грибкового поражения.
- Другие аппаратные методы. При подозрении на педикулез в сомнительных случаях волосы осматривают с помощью лампы Вуда для визуализации флюоресцирующих гнид. Люминесцентное исследование используется для оперативной диагностики микроспории и исключения заражения контактных лиц, благодаря характерному зеленому свечению мицелия.
- Лабораторные анализы. Микроскопия соскоба является основным способом, применяемым для подтверждения демодекоза. Информативна при микроспории, однако не позволяет дифференцировать данную патологию от трихофитии. При необходимости уточнения диагноза и подбора более эффективных лекарственных средств выполняют посев на питательные среды.
Лечение
Требуется консервативная терапия, включающая медикаментозные и немедикаментозные мероприятия. Пациентам с заболеваниями волос рекомендуют ограничить количество сладкого, жирного и острого в рационе, добавить в меню достаточно продуктов, богатых витаминами. Следует отказаться от применения агрессивных шампуней, сушки феном, окрашивания, использования расчесок с острыми зубьями. Список лечебных процедур при зуде головы зависит от особенностей дерматологической или трихологической патологии:
Розовый лишай у ребенка — это кожное заболевание инфекционно-аллергической природы, которое принадлежит к группе папулезно-сквамозных дерматозов. Патология проявляется зудящими красными высыпаниями на туловище, лице и волосистой части головы, которые покрыты тонкими чешуйками и напоминают папиросную бумагу. Для диагностики заболевания проводится тщательный осмотр кожных покровов, назначаются лабораторные тесты (гемограмма и биохимический анализ крови, микроскопия чешуек, серологические исследования). Лечение включает рациональный уход за поврежденной кожей, местные средства с гормонами и антигистаминными препаратами для снятия зуда и дискомфорта.
МКБ-10
Общие сведения
Розовый лишай (болезнь Жибера, питириаз розовый, розеола шелушащаяся) по клинической классификации в дерматологии относят к папулосквамозным дерматозам, к той же группе, что и псориаз. Патология составляет до 3,5% среди всех случаев дерматозов детского возраста. Она встречается с одинаковой частотой у мальчиков и девочек, пик заболеваемости приходится на возраст 10-18 лет. Младших школьников и дошкольников розовый лишай поражает редко, а случаи болезни у малышей до 2 лет не зафиксированы.

Причины
Этиология заболевания до сих пор не установлена. Большинство ученых сходятся во мнении, что питириаз провоцируется у ребенка вирусами герпеса 6 и 7 типа, но убедительные научные доказательства этого факта отсутствуют. Другая теория причиной болезни называет аллергизацию организма, вызванную хроническими инфекционными очагами. Среди предрасполагающих факторов лишая у детей называют вирусные кишечные и респираторные инфекции, склонность к аллергическим реакциям.
Основной провоцирующий фактор развития заболевания — снижение иммунитета, что обуславливает высокую частоту встречаемости розового лишая весной и осенью, в периоды сезонных авитаминозов. Риск появления дерматоза увеличивается при острых травмах кожи (порезах, ссадинах, ушибах), при неправильном уходе за телом (несоблюдении гигиены, использовании слишком грубых мочалок и полотенец, косметики с аллергенами и вредными синтетическими компонентами).
Патогенез
Механизм развития болезни Жибера окончательно не изучен. Предположительно, розовый лишай имеет инфекционно-аллергическую природу. Типичные кожные изменения вызваны воспалительными изменениями в толще эпидермиса и дермы, образованием цитокинов, иммунных комплексов и иммуноглобулинов. Эти реакции приводят к нарушению процессов кератинизации, избыточному образованию ороговевших клеток.
Симптомы
Розовый лишай преимущественно дебютирует продромальными расстройствами, которые включают головные боли, ломоту в теле, недомогание и слабость. Они возникают за 1-3 дня до специфических кожных очагов. Большинство детей не замечает этих признаков или не акцентирует на них внимание, считая обычной усталостью, поэтому симптомы выявляются только при подробном опросе ребенка и родителей на приеме у врача.
В 80% случаев дерматоз проявляется материнской бляшкой — большим красным пятном округлой или овальной формы, края которого слегка возвышаются над поверхностью кожи. Эпидермис в области поражения покрыт небольшими беловатыми чешуйками, которые внешне напоминают папирусную бумагу. Бляшка имеет типичную локализацию: спина, живот или грудь, иногда у ребенка поражается лицо и волосистая часть головы. На ногах розовый лишай не возникает.
Постепенно происходит распространение кожных поражений от первичного очага в разные стороны. Вокруг большой бляшки появляются небольшие красные пятна и волдыри, внешне напоминающие крапивницу, которые имеют четкие границы и округлые очертания. По форме они похожи на «медальоны», располагаются по линиям Лангера. Высыпания покрываются такими же чешуйками, как и материнская бляшка. Иногда образуются крупные пузыри, наполненные прозрачным содержимым.
В детском возрасте розовый лишай Жибера характеризуется более активным воспалительным процессом и инфильтрацией, по сравнению со взрослыми, поэтому элементы сыпи сопровождаются интенсивным зудом и дискомфортом. Неприятные кожные и субъективные симптомы сохраняются у ребенка в течение 4-8 недель. В большинстве случаев питириаз возникает один раз в жизни, но бывают случаи рецидива дерматоза.
Осложнения
Если лечение не проводится, ребенок может расчесывать кожу до крови, что является входными воротами для бактериальной инфекции. При этом развивается пиодермия — множественные гнойничковые высыпания на коже, сопровождающиеся болезненностью, зудом, жжением. Еще одно возможное осложнение дерматоза — экзематизация, которая характеризуется появлением типичных для экземы поражений кожи на участках, где возник розовый лишай.
Диагностика
Для постановки предварительного диагноза достаточно клинического осмотра у детского дерматолога, который выявляет материнскую бляшку, «медальоны» и другие характерные проявления розового лишая. Диагностическую ценность имеет установление связи между началом сыпи и перенесенной вирусной инфекцией, переохлаждением, снижением иммунитета. Чтобы верифицировать диагноз и обосновать лечение, назначаются лабораторные методы:
- Анализы крови. В показателях гемограммы врач обращает внимание на уровень лейкоцитов и соотношение разных форм, что может указать на существующий вирусный или иммунный воспалительный процесс в организме ребенка. По показаниям рекомендуют биохимическое исследование крови, оценку острофазовых белков и расширенную иммунограмму.
- Микроскопия соскоба кожи. Некоторые элементы розового лишая напоминают микотическую инфекцию. Чтобы правильно подобрать лечение, врач исследует образец чешуек под микроскопом: если мицелий грибов при диагностике не обнаружен, подтверждается диагноз болезни Жибера.
- Серологические реакции. У детей из групп риска необходимо исключить сифилитическую розеолу, для чего применяют ряд лабораторных методов. Для скрининговой диагностики используется РИФ, а при сомнительных результатах исследование дополняют реакцией Вассермана (РСК) и реакцией иммобилизации бледных трепонем.
Лечение розового лишая у ребенка
Лечение начинается с адекватных гигиенических мер, модификации диеты и образа жизни. Чтобы не провоцировать новые высыпания, необходимо максимально ограничить травматизацию кожи. Поэтому врачи разрешают короткий гигиенический душ 1 раз в день с использованием гипоаллергенного мыла или геля. После купания нельзя растирать тело ребенка полотенцем. Одежда должна быть из натуральных тканей, не вызывающих потливость и раздражения.
Поскольку розовый лишай может быть связан с аллергизацией организма, лечение дополняют гипоаллергенной диетой. Из рациона исключают мед, цитрусовые, орехи и другим продукты, которые чаще всего приводят к сенсибилизации ребенка. Детям запрещают загорать и длительное время находится на солнце. Поскольку кремы с SPF могут вызвать дополнительное раздражение кожи, их не применяют; если лишай возник летом, то воздерживаются от длительных прогулок на открытом солнце.
Зачастую заболевание не требует медикаментозных мероприятий, самостоятельно разрешается спустя 1-1,5 месяца. Медикаментозное лечение требуется при интенсивных субъективных симптомах лишая или в случае обширного поражения кожного покрова. Для терапии болезни Жибера детям назначают препараты из нескольких фармакологических групп:
- Кортикостероиды. Лечение дискомфорта и зуда, связанных с дерматозом, проводится с помощью кремов и мазей с топическими противовоспалительными гормонами. Детям наносят невсасывающиеся составы с минимальной концентрацией глюкокортикоидов.
- Антигистаминные средства. Таблетированные лекарства рекомендованы при сильном отеке кожи и мучительном зуде, который не купируется местными средствами. Обычно используют современные медикаменты 2-3 поколения, которые хорошо переносятся ребенком и не вызывают сонливости.
- Гипосенсибилизирующие препараты. В детской дерматологии вводят тиосульфат натрия в виде перорального раствора или внутривенных инъекций. Он обладает высокой способностью к детоксикации, эффективен для купирования активного иммунного воспалительного процесса.
- Антибиотики. Противомикробное лечение назначается по строгим показаниям, если у ребенка диагностированы хронические очаги инфекции (тонзиллит, риносинусит, холецистит). Подбор терапии осуществляют эмпирическим путем, в основном применяют макролиды и пенициллины.
Прогноз и профилактика
У большинства детей выздоровление занимает 1-2 месяца, а своевременно начатое лечение ускоряет этот процесс. Осложнения при розовом лишае отмечаются редко, они не опасны для жизни, поэтому прогноз для всех вариантов течения розового лишая благоприятный. Учитывая неясные этиопатогенетические особенности питириаза, меры специфической профилактики не разработаны. Рекомендуются предупреждение вирусных болезней и санация хронических очагов инфекции.
1. Способ дифференциальной диагностики микроспории гладкой кожи и розового лишая Жибера у детей/ М.А. Уфимцева// РМЖ. — 2018.
2. Лишай розовый Жибера. Клинические рекомендации Российского общества дерматовенерологов и косметологов. — 2016.
3. Дифференциальная диагностика инфекционных экзантем у детей/ Д.Ю. Овсянников// Детские инфекции. — 2015.
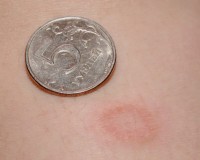
По фотографии видны только линейные участки покраснения. Но, я так понимаю, это царапины. Поэтому сказать что-то объективно невозможно относительно вашего вопроса, к сожалению.

Если эти пятна были с рождения, сейчас стали менее заметными при этом они не зудят не увеличиваются в размере и с возрастом бледнеют и постепенно в спокойном состоянии становятся совсем не заметными тогда это тот доброкачественный невус о котором говорила, если что то иное, то есть- появились после перемены подушки, белья , шампуня, зудят, имеют шероховатую поверхность, меняют форму цвет местоположение то нужна очная консультация.
Елена, у нас есть этот невус на спине ближе к шеи. На голове вроде заметно не было. Но появились давно. Я бы так и думала, смущает что когда они краснеют то чешутся

Царапины вижу, пятна - подозреваю, что да, но не уверена. И девочка их расчесывает? И появляются после ванной? после каких то шампуней/мыла?
Елена, ребенок чешет их. Но они вне зависимости от ванны появляются и не на долго. Просто уже давно так.

Уберите стиральные порошки, шампуни. Все с маркой гипоаллергенно должно быть . Не допускать перегрева, контакта с синтетикой .

Здравствуйте! По фото сложно сказать, пятен четко не видно. Понаблюдайте, если есть зуд, можно использовать пантенол. Может будет возможность сделать лучше фото.

По фото тяжело понять , но если есть зуд , то больше думаю в сторону аллергического дерматита . Наружно крем Циновит или Цинокап

Елена, спасибо за ответ. Вот связи вообще ни с чем нет, это может чесаться вне зависимости от чего либо. Могу предположить, что если вспотеет может чесать, но пятна одни и те же появляются и на потничку не похоже. Они не часто возникают, просто давно уже.
Когда ребенок рождается с красным пятном на затылке или задней поверхности шеи, говорят, что его неаккуратно нес аист, а само пятно называют укусом аиста. Понятно, что это шуточное объяснение. Но откуда же тогда отметины, если аист здесь ни при чем? Ответ нужно искать не в народных преданиях, а в медицинских источниках.
Пятно аиста. Что это и почему оно образуется?

В медицинской литературе у пятна аиста есть совсем не сказочное научное название: невус Унны или простой невус. Он может располагаться не только на затылке или сзади на шее, но и на лбу, веках малыша. В этом случае его называют “поцелуем ангела”.
Можно встретить мнение, что эти пятна – следствие травматичных родов, в которых голова ребенка долго была сдавлена, но ученые его опровергают. Они говорят, что простой невус закладывается еще внутриутробно. Он образуется из-за сбоя в закладке сосудов: на этом участке они немного расширены и в них усилен кровоток, поэтому кожа здесь более розовая. Еще одна версия – пятно аиста образуется в том месте, которым голова ребенка прижата к крестцу матери на поздних сроках. Из-за давления капилляры расширяются и получается пятно: случалось вам просыпаться с красными отметинами от подушки на лице? Здесь примерно то же самое.
Как бы то ни было, с простым невусом на лице рождается почти половина малышей. Пугаться его не стоит. Это не болезнь. Вины мамы в том, что ребенок рождается с отметиной на затылке, нет, и как-либо предупредить ее появление она не может.
Пройдет ли пятно на затылке само?
Простой невус – самое безобидное отклонение в формировании кожных капилляров. В течение первого года жизни малыша пятно начинает светлеть, пока не сравняется по цвету с обычным тоном кожи. Какое-то время оно еще может проявляться после интенсивного крика или сильного напряжения, а к двум годам обычно проходит.
Но если говорить конкретно о пятне аиста – простом невусе, расположенном на затылке или задней поверхности шеи, – то оно может до конца не исчезнуть, а только побледнеть. К счастью, так как находится оно не на самом заметном участке, урон внешности при этом минимальный.
Надо ли лечить?

Как мы помним, простой невус не болезнь, а значит и лечения он не требует. Наберитесь терпения, и пятно аиста исчезнет само по себе или как минимум сильно побледнеет. Нет никаких кремов, мазей или примочек, которые бы ускорили этот процесс, поэтому врач вам ничего не порекомендует, кроме наблюдения. А без назначения применять любые лекарственные средства, как и рецепты народной медицины, когда речь идет о детях раннего возраста, категорически запрещено.
Когда стоит обратиться к врачу?
Если пятно на затылке у ребенка – это простой невус, обращения к врачу он не потребует. Скорее всего, его вам покажут еще в роддоме и объяснят, что беспокоиться не нужно.
Другое дело, если за пятно аиста ошибочно приняли другую патологию развития сосудов: пламенеющий невус или гемангиому. Эти состояния требуют другого подхода к наблюдению и иногда их нужно лечить.
Если состояние пятна вас по какой-то причине беспокоит: например, оно долгое время не бледнеет или, наоборот, стало темнеть, увеличиваться в размерах, шелушиться, воспаляться – обязательно покажите ребенка врачу, чтобы уточнить диагноз и при необходимости назначить лечение.
Ветрянка, или ветряная оспа, – это острая вирусная инфекция. Чаще всего ветрянкой болеют в детстве, но ей можно заразиться в любом возрасте, если человек еще не переболел и не был привит.
Как выглядит ветрянка?

Хотя ветрянка и называется "ветряной оспой, к оспе она не имеет никакого отношения, у неё другой возбудитель. Заболевания схожи лишь высыпаниями, которые могут оставлять после себя характерные следы. Однако при ветрянке таких последствий можно избежать, если не допустить осложнений.
Сыпь при ветрянке проходит несколько стадий:
- Сначала появляется мелкое розово-красное пятно, а затем выпуклый “узелок” – папула.
- Через несколько часов узелок превращается в “пузырёк” с прозрачной жидкостью внутри – везикулу. Пузырьки могут быть диаметром 0,2-0,5 см., округлой или овальной формы. Отдельные пузырьки сыпи могут быть со вдавленным центром (по виду напоминать пупок).
- В конце первых или, реже, на вторые сутки от начала высыпания пузырьки подсыхают и превращаются в коричневые корочки, которые отпадают на первой-третьей неделе заболевания. На месте корочек долго остается легкая пигментация – потемнение кожи. Но если ребенок расчесывает кожу и сдирает корочки, под ними могут остаться ямки-оспинки.
При ветрянке высыпания могут располагаться на лице, на голове под волосами, на туловище, руках и ногах, иногда на слизистых оболочках во рту, на слизистой глаз – конъюнктиве. Реже высыпания появляются в гортани и на половых органах. На ладонях и подошвах сыпи обычно не бывает.
Появляются высыпания не одновременно, а волнообразно, с промежутками в 1-2 дня. Из-за этого во время болезни на коже могут быть рядом и пятна, и узелки, и пузырьки, и корочки.
Это важно!
За день-два до появления сыпи или одновременно с ней у ребенка может подняться температура тела до 37,5-38,5°С, иногда до 39°С. Даже если высыпаний еще нет, в это время ребенок уже может заразить ветрянкой окружающих.
Как можно заразиться ветрянкой?

Ветрянка передается воздушно-капельным путем, реже контактным. То есть заразиться можно просто находясь в одном помещении с больным, не касаясь его кожи и вещей.
Заболевание может передаваться на большом расстоянии. Например, вирус может “путешествовать” по вентиляционной системе, лестничным клеткам с этажа на этаж.
Инкубационный период заболевания составляет от 10 до 21 дня. Если в группе детского сада заболевает ребенок, то всю группу закрывают на карантин на три недели, то есть на максимальный срок, в который могут проявиться симптомы. В среднем же от момента заражения до первых признаков ветрянки проходит 14 дней.
Это важно!
Больной остаётся заразным еще в течение 5 суток с момента появления последних высыпаний.
Вирус может передаваться внутриутробно от матери плоду, если женщина заразится ветрянкой во время беременности. Дети первых 2-3 месяцев жизни редко болеют ветряной оспой, но при отсутствии иммунитета у матери могут заболеть и новорожденные.
После ветрянки остается стойкий пожизненный иммунитет. Случаи повторного заражения встречаются, но редко.
Как лечить ветрянку у детей?

Лечение ветрянки симптоматическое. Нужно следить за температурой тела, ухаживать за кожей и снимать зуд.
При повышении температуры выше 38,5 нужно дать ребенку жаропонижающее – препараты на основе парацетамола или ибупрофена.
Сыпь необходимо обрабатывать антисептическими препаратами рекомендованными педиатром. Раньше педиатры рекомендовали смазывать высыпания 1%-ным раствором бриллиантового зеленого, сегодня есть более современные препараты, например, фукорцин, каламин.
Если у ребенка сыпь во рту, то после еды нужно полоскать рот дезинфицирующими растворами. Использование антисептиков подсушивает пузырьки, помогает предотвратить осложнения.
Если ребенка мучает сильный зуд, могут быть рекомендованы антигистаминные препараты.

К.М.Н, врач-педиатр высшей категории, врач-диетолог
О купании при ветрянке
“Мамы сомневаются, можно ли купать малыша, если у него ветрянка. Раньше на купание во время ветрянки был строгий запрет. Считалось, что сыпь при этом сильнее распространяется по всему телу. Сейчас купание в умеренно теплой воде наоборот рекомендуют для снятия зуда - если нет температуры и ветрянка протекает в неосложненной форме. Но кожи нужно касаться осторожно, не пользоваться жесткой мочалкой, не тереть. После купания лишь слегка промокнуть кожу полотенцем и обработать элементы сыпи антисептическим раствором”.
Нужно использовать чистую одежду и постельное бельё из натуральных тканей, без грубых швов.
Если ветрянка протекает тяжело, врач может назначить противовирусный препарат. При легком течении болезни принимать противовирусные не нужно
Прививка от ветрянки. Стоит ли ставить?
Ветрянка, сколько не пытайся от неё защититься, остаётся высокозаразным заболеванием. Вероятность заболеть при контакте с больным составляет до 90%. При этом болезнь опасна осложнениями, среди которых пневмония, менингоэнцефалит, менингит, поражение глаз, миокардит, сепсис.
Прививка – это надежное средство профилактики ветрянки, поэтому если нет противопоказаний, стоит её сделать.
- всем детям с возраста 12-15 месяцев 2 дозами с интервалом 3 месяца между прививками;
- детям и взрослым групп риска, а также молодым людям, подлежащим призыву на военную службу, ранее не привитым и не болевшим ветряной оспой.
В группу риска входят женщины детородного возраста, работники дошкольных и медицинских учреждений, члены семей иммунодефицитных больных и семей, где ожидается рождение малыша, больные муковисцидозом.
Читайте также:

