У новорожденного под кожей на голове жидкость что это
Обновлено: 15.04.2024
– Все шунтирующие системы могут одинаково выходить из строя. Силиконовые катетеры стареют и рвутся со временем. Дети начинают ходить и падать – если удар приходится на катетер, он может повредиться. Нарушение целостности системы ведет к плохому состоянию, и нужно быстро что-то делать.
Еще одна сложность: маловесным детям много катетера в брюшную полость поставить нельзя, т.к. могут быть проблемы с кишками. Дети растут, запас этого катетера заканчивается. Если это новорожденный малыш, мы стараемся, чтобы следующая операция была в 5-7 лет. В этом возрасте уже ставится большой запас катетера. И дальше уже зависит от того, как будет стареть силикон и как организм будет реагировать на него.
– Существует такая штука как ликворная подушка в районе помпы. Многие родители детей, которым ставили шунты, с этим сталкиваются. Есть ли какие-то способы этого избежать?
– Ликворное скопление вокруг помпы говорит о том, что есть какая-то неполадка в работе системы. Если мы имеем недостаточную функцию шунта, он работает неправильно и давление в голове повышается, ликвор вдоль катетера, который стоит в голове, вытекает под кожу. Либо в этой области есть нарушение целостности шунта – маленький разрыв катетера – и ликвор начинает из него набегать под кожу.
И третий момент – дырочка, которая делается для того, чтобы катетер погрузить, должна соответствовать диаметру катетера. Если она чуть больше, герметичность нарушается, и ликвор начинает подтекать.
И четвертый момент – толщина мозга у всех детей разная, в зависимости от степени выраженности гидроцефалии. Если случилась катастрофа и мозг пострадал очень сильно, то он истончается. И этой толщины становится недостаточно, чтобы прижать катетер к голове.
Наличие ликворной подушки требует хирургической помощи. Либо это восстановление целостности шунтирующей системы. Либо укрепление отверстия, чтобы оттуда ничего не вытекало.
– Поставили шунт ребенку. Как родителям с ним жить дальше?
– Мы учим родителей общаться с помпой, рассказываем и показываем, как она должна работать. Дальше, так как ребенок растет и у него меняется давление в голове, нужно контролировать изменения, периодически проводя КТ или МРТ. Это нужно для того, чтобы вовремя при необходимости изменить положение катетера либо помпы. Также периодически мы контролируем запас катетера в животе.
В остальном: не рекомендуется посещение бани, сауны, потому что идет выраженный перепад атмосферного давления, формируется довольно массивные гематомы в голове. И еще нужно избегать травматизации шунтирующей системы.
В остальном все можно: летать, нырять.
– А с точки зрения реабилитации есть какие-то ограничения?
– Нет. Единственное, нельзя трогать шунт. Реабилитолог должен знать, где идет шунт, чтобы не затрагивать его во время работы.
И второй момент – нельзя проводить магнитотерапию, если стоит регулируемая шунтирующая система. Так как под воздействием магнитных полей может происходить нарушение параметров шунта.
– А в аэропорту через рамки можно проходить?
– Можно, если установлена современная регулируемая шунтирующая система – выдерживают довольно мощные МРТ и не сбиваются. А в рамках магнитное поле маломощное. Однако, шунтирующие системы предыдущего поколения сбиваются. Мы всем пациентам выдаем бумагу о том, какая у них стоит шунтирующая система.
– Насколько часто нужно проходить МРТ после шунтирования?
– Пока ребенок маленький и родничок не закрылся, можно контролировать все ультразвуком. Дальше делается МРТ – обычно через полгода после первоначальной установки шунтирующей системы. А дальше – в зависимости от ситуации: раз в год-два.
И пожалуйста, прислушивайтесь к рекомендациям вашего врача, потому что ни один нейрохирург не хочет никому навредить. Очень сложно, когда пациенты пропадают из виду. Если врач просит показаться через полгода, это не просто так. Это позволяет планово подойти к каким-то экстренным ситуациям.
– Красные флаги: на что нужно обращать внимание родителям детей, у которых стоит шунтирующая система? Когда ребенку становится плохо.
– Если ребенок маленький, у него еще есть большой родничок – если он вспучивается, как банка консервов, нужно срочно звонить врачам. В этом случае состояние ребенка страдает.
Также предвестниками того, что что-то не так, становятся: нарушения сна, плач, учащение срыгиваний. Всегда можно подъехать посмотреть, даже по видеосвязи показать ребенка и понять, что происходит.
Также родителю важно понимать, как работает шунтирующая система. Для этого нужно нажать на область помпы и рассказать свои ощущения. Она может либо не нажиматься. Либо нажали – она не будет возвращаться в свое исходное состояние. Тогда нужно сразу бежать к врачам.
У более старших детей при проблемах с шунтирующей системой появляется головная боль и неукротимая рвота, повышенная сонливость (днями и ночами спит, не добудишься), отказ от еды. Рвота зачастую происходит по утрам и приносит на какое-то время облегчение. Головная боль в основном локализуется в области лба . Предвестник того, что что-то не так – скопление жидкости по ходу шунта.
Также когда врач устанавливает катетер, он мягкий и практически не ощущается под кожей. Со временем он начинает грубеть, и его можно прощупать в зоне шеи и над ключицей. То есть, катетер начинает стареть и рвется сам по себе. Этого допускать нельзя. Малейшие нагрубания катетера на шее являются поводом для обращения к врачу, даже при наличии большого запаса катетера в животе.
– Гидроцефалия (от др.-греч. ὕδωρ «вода» + κεφαλή «голова») – это избыточное скопление спинномозговой жидкости – ликвора – внутри головного мозга. В народе это заболевание еще называют водянкой головного мозга.
Ликвор вырабатывается постоянно в желудочках головного мозга, циркулирует внутри черепа, а потом всасывается на поверхности головного мозга мелкими венами в ток крови.
Ликвор предохраняет головной и спинной мозг от внешних механических воздействий, а также выводит из мозга вредные вещества и доставляет полезные. В норме количество вырабатываемого ликвора должно равняться количеству всасываемого. Но так бывает не всегда.
Существуют два больших вида гидроцефалии:
Первый – окклюзионная гидроцефалия, когда отток ликвора нарушается из-за какого-то механического препятствия.
Второй вид – арезорбтивная гидроцефалия, при которой снижена способность к всасыванию ликвора.
У многих недоношенных младенцев случаются внутрижелудочковые кровоизлияния. Кровь попадает внутрь ликвора, образует тромбы, и они механически могут закупоривать узкие места внутри полостей головного мозга – желудочков. Эти узкие места – так называемый водопровод мозга и выход из 4 желудочка.
При этом ликвор продолжает вырабатываться, а вышележащие отделы начинают расширяться. Это окклюзионные формы гидроцефалии. В результате возникает сдавление мозга, бесконтрольный рост головы, нарушается развитие малыша.

Арезорбтивная гидроцефалия возникает в результате нарушения всасывания. Одной из причин этого тоже могут являться внутрижелудочковые кровоизлияния: кровь попадает в ликворные пространства вокруг головного мозга. Происходит гибель образований, которые всасывают ликвор. Недостаток кислорода тоже может вызывать гибель структур, которые отвечают за всасывание.
В этом случае также наблюдается типичная картина гидроцефалии: рост головы, нарушение развития. Но к какому-то моменту жизни, в возрасте от 6 до 9 месяцев, ситуация нормализуется и часто не требует хирургического лечения, в отличие от окклюзионной формы гидроцефалии.
Также механическое нарушение оттока ликвора вызывают воспалительные процессы – менингит, менингоэнцефалит, вентрикулит, которые приводят к формированию спаек внутри ликворной системы.
– Внутрижелудочковое кровоизлияние – это то, с чем чаще всего сталкиваются недоношенные дети. Есть ли возможность этого избежать?
– Существует 4 степени внутрижелудочкового кровоизлияния. 1 степень – самая благоприятная – это кровоизлияние без прорыва в желудочковую систему. Она не приводит к механической закупорке ликворных путей и формированию гидроцефалии. Чаще всего протекает бессимптомно, ее находят по ультразвуку – практически никаких последствий это не несет.
Остальные формы опасны тем, что происходит прорыв крови в желудочки мозга с формированием тромбов внутри желудочков и механическая закупорка этими тромбами узких отверстий. В результате расширяется либо 3 либо 4 желудочка (можно встретить термин тривентрикулярная или тетравентрикулярная гидроцефалия – в зависимости от количества расширенных полостей).
Единственное, что врач может сделать, чтобы препятствовать возникновению внутрижелудочковых кровоизлияний – ввести ребенку препарат Викасол. Есть некоторые реанимационные приемы, которые могут вести к повышению внутричерепного давления и повышать риск разрыва мелких сосудиков – это тоже может играть роль. В остальном избежать довольно сложно.
– Обычно на 3-5 сутки делают детям УЗИ и диагностируют кровоизлияние 2-3 степени. Что происходит дальше? Когда принимают решение о хирургическом вмешательстве?
– Допустим, мы делаем ультразвук на третьи сутки жизни и видим, что есть внутрижелудочковое кровоизлияние второй степени. Начинается массивная гемостатическая (кровоостанавливающая) терапия, идет терапия, которая препятствуют отеку головного мозга и снижает венозное давление. Дальше мы продолжаем наблюдать ультразвуком ситуацию (на мой взгляд, это безопасный метод, УЗИ можно делать ежедневно и несколько раз в день). Если мы видим, что тромбы не увеличиваются в размерах, то мы продолжаем ту же терапию и дальше наблюдаем.
Если мы видим нарастание степени кровоизлияния, расширение желудочков мозга – это кровоизлияние 3 степени. При 4 степени происходит тампонада желудочков – все желудочки забиты кровью, имеются внутримозговые гематомы, то есть кровь изливается не только в желудочки, но и в сам мозг. Эта ситуация требует быстрого хирургического решения по удалению гематомы и отмыванию этих сгустков.
При 2-3 степени выжидательная тактика идет, наблюдаем – если гидроцефалия нарастает, мы можем избрать активную хирургическую тактику по отмыванию сгустков. Не все этим владеют. Должна быть хорошая детская эндоскопическая техника, навыки. Заграницей довольно часто пользуются этим методом. Если хорошо быстро все отмыть, то можно избежать возникновения гидроцефалии.
Также если гидроцефалия развивается, рассматривается вопрос о временном отведении ликвора, чтобы снизить давление в голове и нагрузку на головной мозг. Нейрохирург может поставить так называемый наружный дренаж – трубочку, которая будет отводить ликвор наружу в специальный мешочек-ликвороприемник.
То есть вся эта лишняя жидкость течет наружу. Мы удаляем излишки крови, продуктов распада крови из ликвора – это раз. Имеем возможность контролировать анализ ликвора – это два. Если нужно, по дренажу в обратную сторону мы можем вводить кровоостанавливающие препараты и антибиотики, если вдруг не дай бог у нас присоединяется какая-то инфекция. Да, антибиотики напрямую в голову – в некоторых случаях мы практиковали такие вещи, и это помогало. Особенно когда дети переводились из других стационаров, где уже долго шла антибактериальная терапия, их давно лечили и уже лечить нечем.

Источник: Журнал «Нейрохирургия и неврология детского возраста» №2 2014г.
– Мы знаем, что крайний этап лечения гидроцефалии – это шунтирование. А для чего нужен этот промежуточный этап с кармашком под кожей и ликвороприемником?
– Что такое шунт? Это способ отведения лишней спинномозговой жидкости из головы в брюшную полость. В брюшной полости жидкость должна всосаться в венозное русло. Если в ликворе имеются продукты распада крови или вообще чистая кровь, если высоко содержание белка, брюшина эту жидкость не всосет, поэтому шунтирующая система работать не будет.
Также шунтирующая система внутри себя имеет тонкие канальцы, и если кровь попадет в них, эти же тромбы будут образовываться внутри системы, забивая ее проходимость – работать она не будет. Поэтому шунтирующая система ставится в том случае, когда нет никаких противопоказаний со стороны спинномозговой жидкости. Это отсутствие признаков воспаления, отсутствие крови в ликворе и нормальный уровень белка.
Если ситуация не позволяет провести шунтирующую операцию, то делаются временные манипуляции, чтобы стабилизировать состояние малыша, очистить ликвор, побороть воспалительный процесс в ликворе – выиграть время и уже потом поставить шунтирующую систему.
– Расскажите пожалуйста о последствиях гидроцефалии.
– Чем больше степень внутримозгового кровоизлияния, тем тяжелее последствия. Это можно сравнить с губкой, которую мы положим под шкаф и достанем через 3 месяца – она не расправится до своего первоначального вида. Это грубое сравнение, но оно хорошо иллюстрирует то, что происходит с мозгом. Происходит разрастание соединительной ткани внутри мозга, он теряет свои эластические свойства, нарушается микрокровообращение. В зависимости от локализации кровоизлияния, могут выпадать довольно серьезные функции. Это приводит к развитию гемипарезов, тетрапарезов, зрительных нарушений, довольно часто мы наблюдаем сходящееся косоглазие.
Выраженное сдавление затылочных долей ведет к нарушениям зрения. При большом повышении давления развивается отек зрительного нерва, с исходом в частичную атрофию. Об общей задержке развития тоже нельзя забывать. В довольно большом проценте случаев у этих детей в последующем возникает эпилепсия. Чем позднее происходит нейрохирургическое вмешательство, тем выше риски.
Но последствия не у всех: есть дети, которые пережили гидроцефалию, а потом выросли, женились, детей родили, и все у них хорошо. То есть, дети абсолютно разные, и прогнозировать в общей массе очень трудно.
– Это правда, что компенсаторные возможности мозга недоношенного ребенка гораздо выше, чем у ребенка доношенного, который переживает такую же катастрофу после рождения?
– Да, конечно. Взрослый человек от того, что переживают дети, вообще бы погиб. Ни для кого не секрет, что мы не используем на полную мощность резервы своего мозга. То же самое происходит у малышей – у них резервное состояние гораздо выше, ввиду того, что мозг еще продолжает развиваться. Если помогают нейрохирурги, неврологи, можно добиться очень хороших результатов. А если еще родители активно участвуют в дальнейшей реабилитации, то вообще замечательно.
Во следующих материалах – подробно о шунтировании и особенностях жизни с шунтом.
Что такое кефалогематома? Причины возникновения, диагностику и методы лечения разберем в статье доктора Месяцева Сергея Олеговича, остеопата со стажем в 18 лет.
Над статьей доктора Месяцева Сергея Олеговича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Актуальной темой на сегодняшний день остаются осложнения перинатального (околородового) поражения плода. Одним из осложнений родовой деятельности является родовой травматизм, в частности — кефалогематома.
Кефалогематома — это кровоизлияние, локализованное в своде черепа, возникающее под надкостницей в результате сдавления и смещения тканей и костей черепа во время родов.
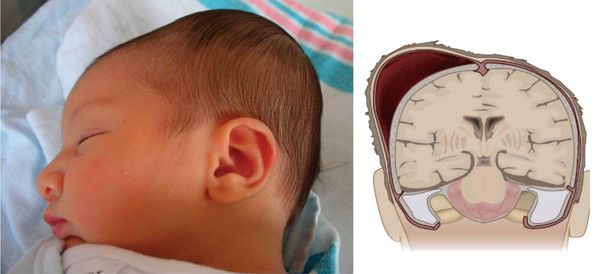
Эпидемиология
Кефалогематома у новорождённых возникает в 1-3,2% случаях, в зарубежной литературе такой показатель достигает 4%. [1] Вопрос об истинной причине возникновения кефалогематомы остаётся открытым и носит мультифакторный характер.
Причины кефалогематомы
Внутриутробные факторы и осложнения беременности. Немаловажные причины образования кефалогематом (согласно результатам отечественных исследований) — совокупность следующих внутриутробных (пренатальных) факторов:
- угроза прерывания беременности и УЗИ-признаки врождённой инфекции;
- умеренная преэклампсия и уреаплазмоз;
- умеренная преэклампсия и хроническая плацентарная недостаточность.
Приём препаратов. Существует предположение о влиянии на образование кефалогематом определённых препаратов, которые беременные принимают по профилактическому назначению в женской консультации или по собственному усмотрению. [2]
Другие заболевания. К другим причинам возникновения кефалогематомы относятся сочетания болезней и синдромов, которые возникают при беременности, но не относятся к гинекологическим патологиям:
- хронический пиелонефрит и врождённые пороки развити (ВПР) мочеполовой системы у матери;
- хронический бронхит и хроническая железодефицитная анемия;
- тромбофилия и хронический пиелонефрит;
- анемия при беременности и ВПР мочеполовой системы у матери.
Факторы риска кефалогематомы во время родов. Помимо дородовых причин существуют факторы, увеличивающие риск появления кефалогематомы во время родовой деятельности:
- первые роды;
- быстрые и стремительные роды;
- обвитие шеи плода пуповиной [3] ;
- узкий таз;
- применение экстракторов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы кефалогематомы
Кефалогематома проявляется как безболезненное образование на костях свода черепа с валикообразным уплотнением по переферии. Возникшей гематоме характерен симптом флюктуации — скопления крови в полости. Данное образование не пульсирующее, однако при нажатии на него ощущается пульсация и перемещение крови. Гематома имеет чёткие границы в пределах одной кости. При пальпации — упругая. Реже возможно появление у новорождённых множественных кефалогематом, которые поражают несколько участков головы.
Появляются данные симптомы в течение 2-3 часов после рождения либо в течение 2-3 суток. Они обнаруживаются неонатологом или педиатром в первые дни патронажа.
Патогенез кефалогематомы
Травма возникает в связи одновременным смещением (отслойкой) кожи и надкостницы, а также разрывом сосудов в момент прохождения головы ребёнка через родовые пути. В результате возникает кровотечение, которое постепенно заполняет образовавшуюся полость. В связи с таким характером кровотечения опухоль может увеличиваться в размерах на протяжении 2-3 дней независимо от того, проявилась она до или после рождения.
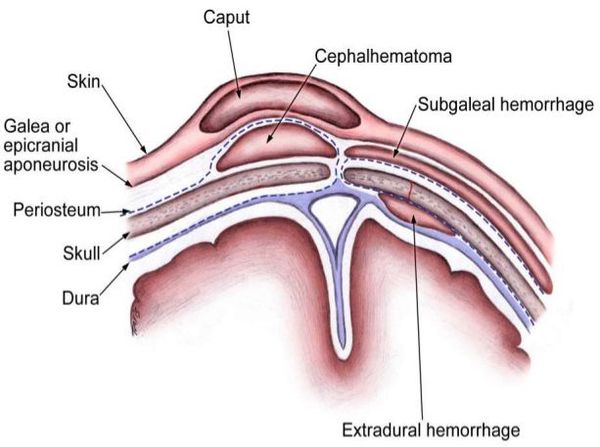
Основной причиной травмирования головки ребёнка является асинклитизм — неправильное положение головки плода относительно входа или полости малого таза. В таком случае головка (по стреловидному шву) отклонена от срединной линии таза к крестцу (передний асинклитизм) или лону (задний асинклитизм). При этом теменные кости расположены одна ниже другой.
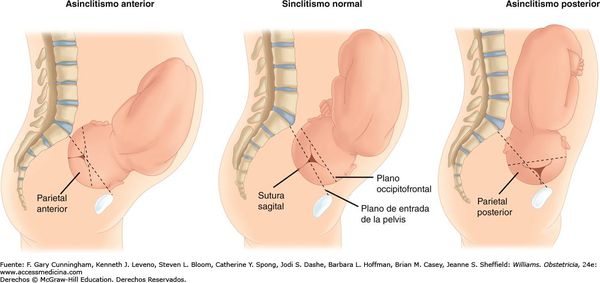
Данная аномалия может возникнуть по причине расслабленного состояния брюшной стенки и нижней части матки, а также её появление зависит от размера готовки плода и состояния таза матери (суженный, плоский таз) и его угла наклонения.
Классификация и стадии развития кефалогематомы
Код кефалогематомы по МКБ-10: P12.0 Кефалогематома при родовой травме.
По количеству возникших гематом различают:
- одиночную кефалогематому;
- множественные кефалогематомы.
По размеру кефалогематомы бывают (при множественных образованиях их объём суммируется):
- гематомы I степени — диаметром до 4 см;
- гематомы II степени — 4,1-8 см;
- гематомы III степени — от 8,1 см.
По локализации образования выделяют:
- лобную гематому;
- теменную гематому;
- височную гематому;
- затылочную гематому.
По наиболее частым вариантам повреждения выделяют кефалогематомы:
- с переломом костей черепа (подлежащим и отдалённым);
- с повреждением головного мозга;
- с неврологической симптоматикой (очаговой и общемозговой). [4]
Осложнения кефалогематомы
Кефалогематома может осложниться инфицированием, нагноиться и стать причиной остеомиелита, менингита, менингоэнцефалита, эпидурального абсцесса, субдуральной эмпиемы и даже смерти ребёнка. Симптомы инфицированной кефалогематомы: раздражительность, повышенная возбудимость, нежелание брать грудь, сонливость, увеличение опухоли и колебание жидкости в ней (флюктуация), покраснение кожи над гематомой и повышение температуры тела.
Для установки диагноза нагноения проводится аспирация, т. е. удаление содержимого кефалогематомы с помощью шприца, и последующее лабораторное исследование. Аспирацию проводят по строгим показаниям, когда исключены другие возможные источники инфекции. Не следует выполнять её, чтобы ускорить рассасывание кефалогематомы: при пункции инфекция может попасть в изначально стерильную среду.
Инфицирование гематомы при аспирации возникает очень редко в связи с нечастым проведением данной операции. Последствия кефалогематом у таких детей в неонатальном периоде — желтуха и анемия. [5]
Одно из осложнений кефалогематомы — это кальцификация. Кальций в кефалогематоме начинает откладываться обычно через четыре недели с момента её возникновения. Кальцификация связана с неспособностью организма растворить кровь, находящуюся в гематоме. Этот процесс может привести к изменению формы головы ребёнка, что иногда требует специального лечения. Предполагается, чем больше объём крови в кефалогематоме, тем сложнее организму её растворить.
Хирургическое лечение кефалогематом диаметром более 6 см показано из‑за опасности в дальнейшем оссификации гематомы, что может привести к деформации черепа.
Крайне редким последствием кефалогематомы является остеолизис костей черепа новорождённого — проявляется разрушением костной ткани [6] и считается показанием к проведению хирургического вмешательства.
Диагностика кефалогематомы
Диагностика кефалогематом не представляет сложности и выявляется, как описывалось выше, в течение 2-3 часов или двух суток после рождения. Подтверждается с помощью УЗИ мягких тканей головы, при котором выявляется наличие крови между надкостницей и костями свода черепа.
Возможные очаги повреждения в мозге и эхонегативную зону определяют с помощью нейросонографии.
К методам первичной диагностики относится рентгенологическое исследование костей черепа без введения контрастного вещества кефалогематома — краниография. С её помощью можно исключить костные повреждения и переломы.
Также проводится мультиспиральная КТ, при которой диагностируются явления оссификации кефалогематомы или остеолизиса с образованием дефекта кости.
МРТ с контрастированием при кефалогематоме считается одним из наиболее чувствительных диагностических методов, позволяющих заподозрить признаки воспаления в надкостнице — предвестники инфицирования кефалогематомы.
Допплерография для диагностики кефалогематомы не проводится.
Как отличить кефалогематому от родовой опухоли
Родовая опухоль — это скопление тканевой жидкости в области макушки. Её обнаруживают сразу после родов, и через несколько дней опухоль исчезает. При ощупывании она мягкая, дряблая, обычно безболезненная, иногда с кровоизлияниями на коже. При перемене положения головы опухоль обычно смещается в противоположную сторону.
Кефалогематома — это скопление крови между надкостницей и костями черепа. Она, как правило, отсутствует при родах и становится видна только через несколько часов либо даже дней. Рассасывается такая гематома за 2–6 недель. Проявляется выраженным уплотнением с одной или двух сторон, цвет кожи при этом не меняется, кровоизлияний на ней нет. Ребёнок может реагировать на ощупывание кефалогематомы, особенно если она сопровождается переломом кости черепа.
Дифференциальная диагностика также проводится с субгалеальным кровоизлиянием, энцефалоцеле, менингоцеле и опухолями, например гемангиомой.
Лечение кефалогематомы
Консервативное лечение
Лечение кефалогематомы носит в большинстве случаев охранительный характер и предполагает:
- кормление ребёнка сцеженным молоком около 3-4 дней;
- назначение противовоспалительной терапии — трёхдневный приём глюконата кальция и витамина К на 3 дня, способствующий более быстрому разрешению гематомы.
Показания к госпитализации: нагноение кефалогематомы и кальцификация, которая может привести к значительной деформации черепа.
Хирургическое лечение
При отсутствии выраженного уменьшения кефалогематомы у новорождённого на протяжении 10-12 дней его должен быть осмотрен детским хирургом (но не позднее 15 дней с момента рождения). Осмотрев пациента и оценив состояние гематомы, врач принимает решение о дальнейшей тактике лечения. Если же кефалогематома уменьшилась, то хирургическое вмешательство не требуется.
Хотя возникновение кефалогематом — достаточно распространённое явление, всё же на сегодняшний день не существует единой схемы и единого представления при определении показаний к применению хирургического (пункционного) метода лечения. Несмотря на это данная терапия является весьма эффективным способом избавления от кефалогематом, так как препятствует оссификации и дальнейшему осложнению образования. [7]
Перед началом операции проводят общеклиническое обследование, краниографию, нейросонографию. В случае отсутствия противопоказаний согласно результатам обследований проводится пункция кефалогематомы.
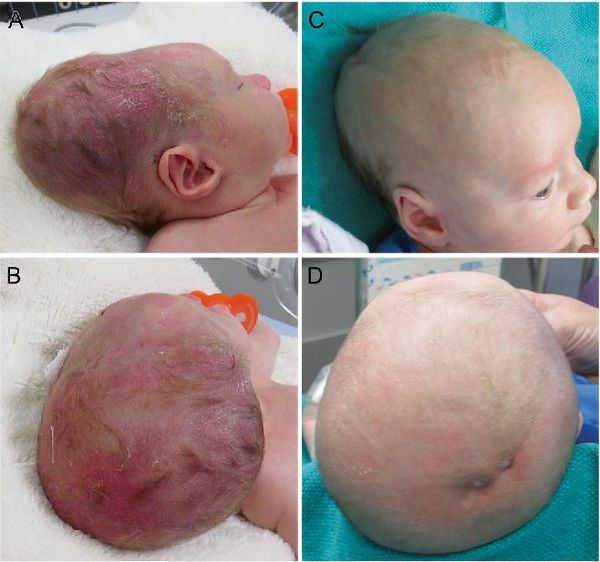
Лечение кефалогематомы при болезнях крови и нагноении
Основная цель лечения при болезнях крови — компенсация показателей формулы крови, восстановление баланса свёртывающей и противосвёртывающей системы.
При инфицировании кефалогематомы назначаются антибиотики широкого спектра действия. Их применяют внутривенно до двух недель. После выделения микроорганизма, вызвавшего нагноение, антибиотик можно сменить, ориентируясь на чувствительность возбудителя. Если на фоне приёма антибиотиков состояние ребёнка не улучшается, то вскрывают полость абсцесса, удаляют гной и проводят дренирование. Чтобы исключить воспаление в спинномозговой жидкости, выполняется диагностическая люмбальная пункция.
Питание и уход за ребёнком при кефалогематоме
Специальный уход не требуется, вскармливание обычное. Если повреждена кожа, то могут применяться мази с антибиотиками.
После того, как пациента выписали, на следующие сутки участковый педиатр посещает его. Спустя 7-10 дней необходимо пройти контрольный осмотр у детского хирурга в поликлинике. В дальнейшем диспансерном наблюдении дети с кефалогематомой после пункционного лечения не нуждаются. [8]
Однако бывают случаи, когда заболевание обнаруживается только после выписки из род. дома. В таком случае следует обратиться к педиатру и придерживаться выжидательной тактики.
Прогноз. Профилактика
В большинстве случаев прогноз благоприятный, особенно при малых размерах кефалогематомы у новорождённого. Единственный возможный дефект — косметический — может возникнуть в связи с оссификацией содержимого. Однако со временем он будет незаметен, так как его можно будет обнаружить только при прощупывании (незначительные бугры).
Профилактика возникновения кефалогематом у новорождённых заключается прежде всего в профилактике осложнений и заболеваний у женщин в период беременности и их подготовке к родам. Это связано с тем, что процент рождаемости детей с такими травмами как кефалогематома достаточно велик по причине патологии беременности и родов. [9]
Применением антитромботических средств при риске невынашивания беременности, плацентарной недостаточности, позднем гестозе следует проводить курсами, а не беспрерывно, с отменой этих препаратов в 36 недель. [5]
За дополнение статьи благодарим Петра Галкина — нейрохирурга, научного редактора портала «ПроБолезни».
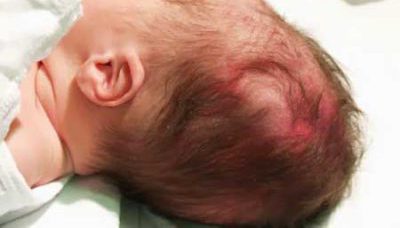
Кефалогематома – это состояние, при котором происходит кровоизлияние, локализующееся между надкостницей и наружной поверхностью костей черепа. Эта опухоль образуется сразу после рождения малыша, ограничивается краями определенной кости черепа и исчезает, в зависимости от индивидуальных особенностей, через 3-8 недель. Это состояние относят к родовым травмам младенца. Внешне выражена припухлостью в области головы. Случается подобное, по статистике, в 3-5 случаях на 1000 младенцев. Код болезни по МКБ-10 — Р12.0.
Образуется кефалогематома во время порождения через родовые пути головки младенца в связи со смещением кожи с надкостницей. Как следствие, разрываются сосуды, которые располагаются между кожей и надкостницей, и образуется участок, заполненный кровью. В этом «кармане» может быть от 5 до 150 мл крови, которая долго остается в жидком состоянии, так как для ее сворачивания у новорожденного не хватает факторов свертывания.
Патогенез
Кефалогематома – последствие повреждения мягких тканей в процессе родов. Суть механизма этой травмы в том, что в процессе прохождения по родовым путям головки ребенка кости его черепа сдавливаются, мягкие ткани смещаются, и сосуды подкостницы разрываются. Когда сухожильный шлем вместе с кожей двигается, происходит натяжение фиброзных волокон, которые соединяют его с надкостницей. Сильное механическое воздействие провоцирует повреждение мелких сосудов надкостницы, и кровь из них изливается в поднадкостничное пространство. Как следствие, образуется кефалогематома.
Еще недавно специалисты полагали, что главная причина этого состояния у младенцев – это патологические роды. Однако медицинская статистика фиксирует увеличение количества случаев этого диагноза в последние годы, причем, это происходит и у детей, появившихся на свет в физиологических родах. Поэтому развитие кефалогематомы в настоящее время связывают с разными факторами, в частности с неправильным положением и предлежанием плода, его крупными размерами, диабетической фетопатией. Также эта патология может быть связана с разнообразными осложнениями течения беременности, наложением во время родов акушерских щипцов и применением вакуум-экстракции.
Классификация
Кефалогематомы подразделяются по некоторым критериям.
По размеру поднадкостничного кровоизлияния:
- Первая степень– диаметром 4 см и менее.
- Вторая степень – диаметром от 4,1 до 8 см.
- Третья степень – более 8 см.
Если у младенца диагностированы множественные кефалогематомы, то специалист оценивает общую площадь кровоизлияний.
По сочетанию с другими возможными повреждениями:
- с повреждением головного мозга (отек мозга или кровоизлияние в мозг, эпидуральная гематома);
- с переломом костей черепа;
- с неврологическими симптомами (очаговая и общая мозговая симптоматика).
По локализации кефалогематомы:
- теменная– встречается чаще всего;
- лобная и затылочная – встречаются реже;
- височной кости – в очень редких случаях.
С точки зрения положения:
- очаговая– выглядит как поднадкостничное возвышение, может иметь разные размеры;
- распространенная– распространяется на одну кость черепа и за линию швов не выходит;
- смешанная– у одного пациента сочетается несколько кефалогематом.
Причины
Образование кефалогематомы может быть связано и с плодом, и с матерью.
Причины, связанные с плодом:
- диабетическая фетопатия;
- крупный плод;
- предлежание плода, его неправильное положение;
- пороки развития (гидроцефалия);
- переношенный плод – кости в таком случае становятся слишком твердыми и не позволяют головке трансформироваться в процессе родов.
Причины, связанные с матерью:
- вакуум-экстракция плода и наложение акушерских щипцов – подобные методы применяются очень редко;
- дискоординация родовых сил;
- затяжной или стремительный родовой процесс;
- слишком узкий таз матери и широкая головка плода;
- перенесенные травмы таза, экзостозы тазовых костей;
- возраст роженицы старше 35 лет.
Возможно и гипоксическое происхождение кефалогематомы – она может возникнуть вследствие обвития или передавливания пуповиной, большого количества слизи в дыхательных путях ребенка, западения языка.
Симптомы
Кефалогематома у новорожденных становится заметной на второй-третий день, когда спадает родовая опухоль.

Фото кефалогематомы у новорожденных
С первого дня размеры кровоизлияния увеличиваются, так как у новорожденных недостает свертывающих факторов крови, следовательно, на протяжении длительного времени она остается жидкой, и поврежденные сосуды не тромбируются кровяными сгустками. Как отмечает педиатр Комаровский о кефалогематоме на голове у новорожденных, ее размеры зависят от того, насколько сильным было кровотечение.
Особенно выражены симптомы кефалогематомы на второй-третий день после того, как младенец появился на свет. Ее отличительной особенностью является именно постепенное увеличение в эти дни. Головка у ребенка становится асимметричной ввиду появления образования.
Если попробовать это образование на ощупь, оно будет упругим, а при несильном давлении на него чувствуется, как перемещается жидкость. Кожа над ним не изменена, упругая.
Под надкостницей может быть от 5 до 150 мл крови. Соответственно, если кефалогематома маленькая, то она уменьшается примерно через неделю после появления, при этом никаких вмешательств не требуется.
Если кефалогематома изолированная, самочувствие ребенка остается нормальным. Если же она сочетается с другой патологией, то у младенца отмечается неврологическая симптоматика. В большинстве случаев отмечается угнетение функции ЦНС, что проявляется вялой реакцией на действие возбудителей, плохой выраженностью рефлексов.
В некоторых случаях возможно проявление сильного возбуждения ЦНС по типу гидроцефального или гипертензивного комплекса симптомов.
Если размер образования большой или у ребенка нарушена свертываемость крови, и самостоятельное уменьшение кефалогематомы не происходит, вероятна анемия, оссификация, резорбционная гипербилирубинемия, инфицирование гематомы.
При кефалогематомах больших размеров происходит быстрый гемолиз эритроцитов, вследствие чего наблюдается желтоватый оттенок кожи и слизистых в первые дни жизни малыша. Желтуха в таком случае сохраняется в течение 10 и больше дней.
Иногда там, где локализируется образование, отмечается перелом (трещина) кости.
Анализы и диагностика
В процессе установления диагноза проводят дифференциальную диагностику с родовой опухолью, мозговой грыжей, кровоизлиянием под апоневроз. Если речь идет о неосложненной кефалогематоме, врач, прежде всего, руководствуется данными осмотра. В таком случае установить диагноз несложно, если провести осмотр головы и обнаружить характерные признаки заболевания.
Клиническая картина кефалогематомы неспецифична, более выраженными являются симптомы поражения нервной системы.
Кроме того, в процессе диагностики при необходимости применяются следующие методы:
- компьютерная томография – применяют, если есть подозрение на повреждение тканей головного мозга;
- ультразвуковое исследование – дает возможность узнать, нет ли перелома черепной кости, мозговой грыжи, а также определить размеры опухоли;
- краниография в прямой и боковой проекциях – позволяет исключить повреждения костей;
- мультиспиральная КТ;
- нейросонография– позволяет определить наличие повреждений в головном мозге.
Лечение кефалогематомы

Лечение кефалогематомы у новорожденного проводит неонатолог или, при необходимости удалить образование, детский хирург. Если размеры кровоизлияния небольшие, пункция не требуется. При размерах образования 8 см и более проводится пункция кефалогематомы.

Гидроцефалия или водянка головного мозга (ГМ) – патология, которая сопровождается накоплением спинномозговой жидкости в желудочках, иногда в субарахноидальном пространстве, что может провоцировать у ребенка нарушения физического и нервно-психического развития. Состояние сопровождается повышением внутричерепного давления и может возникать как самостоятельное заболевание, так и в качестве осложнения после черепно-мозговых травм и инфекций головного мозга. Диагностикой, наблюдением и лечением гидроцефалии занимаются неврологи.
Описание заболевания
Гидроцефалия является достаточно редким состоянием, которое может встречаться и у взрослых, но детей поражает в несколько раз чаще. Мозг малышей продолжает формироваться, и наличие патологического процесса в нем тормозит развитие, сказываясь на физическом и психоэмоциональном здоровье. При отсутствии лечения заболевание способно нанести непоправимый вред организму вплоть до летального исхода.
Виды гидроцефалии
Различают несколько вариантов заболевания в зависимости от причины появления и локализации. По происхождению выделяют врожденную форму, которая развивается вследствие проблем, перенесенных малышом во внутриутробном состоянии, и приобретенную, спровоцированную уже после рождения факторами внешнего характера (травмами, инфекциями).
По типу расположения различают:
- наружную гидроцефалию, когда у ребенка спинномозговая жидкость накапливается в основном в пространстве под оболочками головного мозга;
- внутреннюю форму, при которой ликвор стекается в желудочки головного мозга, вызывая их расширение;
- смешанную или общую гидроцефалию, которая характеризуется сочетанием наружной и внутренней формы заболевания.
Симптомы гидроцефалии головного мозга у ребенка

Классическими признаками гидроцефалии у детей старше 1–3 лет являются симптомы повышенного давления на мозг, к которым относятся:
- интенсивная головная боль;
- тошнота и приступы рвоты;
- спастические парезы, когда мышцы непроизвольно напрягаются, а движения конечностей становятся вялыми;
- постоянная усталость;
- недержание мочи;
- нарушения походки;
- судороги;
- косоглазие;
- нистагм;
- отставание в развитии.
Гидроцефалия, возникшая как последствие травмы или инфекции головного мозга, может вызывать у ребенка более старшего возраста ухудшение памяти и внимания, снижение остроты зрения, раздражительность, головокружения и боль в голове, которая не проходит после приема обезболивающих препаратов.
Заподозрить гидроцефалию у грудных детей помогают следующие симптомы:
- выбухание и пульсация родничка;
- расхождение швов черепа;
- деформация головы с преобладанием мозговой области над лицевым отделом;
- быстрое увеличение окружности головы со значительным отклонением от нормы;
- повышенная возбудимость, капризность;
- плохой аппетит;
- частые объемные срыгивания, похожие на рвоту;
- расходящееся косоглазие;
- синдром Грефе;
- отчетливый рисунок подкожных вен на голове.
В некоторых случаях дополнительным признаком может стать замедление сердцебиения, тремор (дрожание) подбородка и конечностей, сохраняющийся продолжительное время.
Причины развития гидроцефалии у детей
Факторами, которые могут привести к возникновению внутренней формы заболевания, являются:
- аномалии и пороки развития плода в период внутриутробного формирования, сопряженные с инфекциями, травмами, влиянием вредных привычек матери;
- различные родовые травмы;
- недоношенность и преждевременное появление на свет с низкой массой тела.
Причинами приобретенной гидроцефалии у ребенка могут послужить инфекционные заболевания головного мозга и его структур: менингит, злокачественные и доброкачественные новообразования, энцефалит. В некоторых случаях стартовым механизмом выступают черепно-мозговые травмы и ушибы, полученные в результате падений, ударов, аварий и других повреждений.
Диагностика водянки головного мозга

В младенческом возрасте для определения характера патологии иногда достаточно визуального осмотра: врач, исследуя физиологические параметры малыша и выслушивая жалобы родителей, может поставить предварительный диагноз на первичном приеме. Для уточнения заболевания у детей с открытым родничком, в том числе для выявления патологии в период внутриутробного развития, используется УЗИ, позволяющее оценить степень увеличения желудочков.
Дополнительными методиками выступают:
- рентгеноскопия;
- компьютерная и магнитно-резонансная томография;
- люмбальная пункция, необходимая для детального анализа спинномозговой жидкости.
Ребенка с подозрением на гидроцефалию в обязательном порядке осматривает офтальмолог, педиатр, при необходимости и сопутствующих заболеваниях может потребоваться консультация кардиолога, хирурга, онколога и других специалистов.
Лечение гидроцефалии у детей
В зависимости от вида и характера патологии терапия водянки головного мозга может быть консервативной или оперативной. Консервативная тактика показа только в случаях с непрогрессирующей открытой формой заболевания, которая вызвана внешними факторами. Она предполагает медикаментозное воздействие для облегчения симптоматики и устранения причины.
Во всех остальных ситуациях рационально использовать хирургические методики лечения, которые направлены в первую очередь на ликвидацию препятствия, затрудняющего отток ликвора (опухоли, абсцесса, внутричерепной гематомы, аномалий развития). В случае, когда устранить причину патологии не представляется возможным, проводят специальную операцию – шунтирование. Методика предполагает внедрение в головной мозг системы из трубок и клапанов, которые будут отводить избыток спинномозговой жидкости в другие отделы организма.
В ситуациях, угрожающих жизни ребенка, когда требуется немедленная помощь, проводится наружное вентрикулярное дренирование – операция, в ходе которой с помощью дренажной системы из желудочков головного мозга быстро откачивают излишки ликвора.
При своевременной диагностике и адекватном лечении ребенок после гидроцефалии растет и развивается в соответствии с нормами, перенесенное заболевание никак не сказывается на умственном или психическом состоянии.
Профилактика заболевания
В перечень мероприятий, способных предотвратить развитие патологии, входят:
- планирование беременности;
- предупреждение родовых повреждений;
- отказ от вредных привычек перед зачатием малыша и в период вынашивания плода;
- вакцинопрофилактика инфекционных заболеваний головного мозга (менингита, энцефалита);
- ранняя перинатальная диагностика;
- регулярное наблюдение детей, входящих в группу риска, педиатром и неврологом;
- своевременное прохождение профилактических осмотров до года;
- обеспечение ребенку безопасных условий проживания для предупреждения бытовых черепно-мозговых травм.
Родителям необходимо внимательно следить за развитием и состоянием маленьких детей, своевременно обращаясь к врачам в случае инфекционных заболеваний, падений и травм, затрагивающих область головы и шеи.
Специалисты клиники «СМ-Доктор» проведут подробную диагностику при подозрении на гидроцефалию, спланируют лечение и будут наблюдать ребенка на всем протяжении терапии и реабилитации.
Врачи:

Детская клиника м.Войковская (Клары Цеткин)







Детская клиника м.Марьина Роща



Детская клиника м.Новые Черемушки



Детская клиника м.Текстильщики


Детская клиника м.Молодежная

Детская клиника м.Чертановская
Читайте также:

