У мужа витилиго отразится ли на ребенке
Обновлено: 25.04.2024
В статье представлены современные данные о роли ультрафиолетового (УФ) облучения в восстановлении пигментации при витилиго и влиянии фототерапии на биохимические процессы в меланоцитах. Приведен обзор отечественных и зарубежных методик использования средневолнового узкополосного УФ-облучения в сочетании с местными средствами. Целью работы стала разработка алгоритма использования УФ-терапии при витилиго на основании собственного клинического опыта.
В статье представлены современные данные о роли ультрафиолетового (УФ) облучения в восстановлении пигментации при витилиго и влиянии фототерапии на биохимические процессы в меланоцитах. Приведен обзор отечественных и зарубежных методик использования средневолнового узкополосного УФ-облучения в сочетании с местными средствами. Целью работы стала разработка алгоритма использования УФ-терапии при витилиго на основании собственного клинического опыта.
В последнее время отмечается рост заболеваемости витилиго. Частота его распространенности среди населения земного шара составляет 0,14–8,8%. Иными словами, этим заболеванием страдают около 40 млн человек. Витилиго возникает в любом возрасте, встречается как у мужчин, так и у женщин, обычно проявляется в возрастной группе от 10 до 30 лет у людей с темной кожей. Имеются данные об увеличении заболеваемости витилиго среди детей. При этом в 25% случаев дерматоз начинается в первые 12 лет жизни, в 50% – до 20 лет [1, 2].
Восстановление пигмента и замедление темпов его потери – основные терапевтические задачи в лечении витилиго. При средневолновом ультрафиолетовом излучении (УФИ) спектра В и длинноволновом ультрафиолетовом облучении (УФО) спектра А на коже появляются эритема и гиперпигментация. Более длительное и избыточное воздействие УФИ вызывает старение и способствует развитию на коже новообразований [3]. Восстановление естественного окрашивания кожи невозможно без функционально активных меланоцитов, что требует поиска источников образования новых пигментных клеток при витилиго. Такими источниками являются волосяные фолликулы, границы участка депигментации и единичные стволовые клетки в очаге витилиго. Наиболее важным источником пигментных клеток признаны стволовые клетки меланоцитов из ниши волосяного фолликула. Известны не только случаи репигментации за счет волосяных фолликулов, но и случаи репигментации ладоней [4]. Особый интерес представляют исследования, авторы которых указывают на возможность восстановления пигмента при различных заболеваниях кожи за счет миграции меланоцитов [5].
Если по каким-либо причинам использовать местные или системные средства не представляется возможным, а также если они недостаточно эффективны или высок риск развития побочных эффектов, в качестве метода лечения целесообразно рассмотреть фототерапию. На сегодняшний день в спектре УФИ используется широкополосное УФ-B (290–320 нм), узкополосное УФ-B-облучение (311–313 нм), эксимерный лазер 308 нм, УФ-A-1 (340–400 нм), УФ-A совместно с фотосенсибилизаторами псораленом (PUVA – Psoralen + UltraViolet A) и келлином (KUVA – Khellinum + UltraViolet A). Механизм действия разных видов излучения зависит от глубины проникновения лучей. УФ-A-лучи, проникая наиболее глубоко в дерму, способны ускорять процессы фотостарения кожи за счет распада коллагеновых волокон и стимулирования процессов апоптоза, саморазрушения клеток. УФ-B-лучи оказывают воздействие на уровне эпидермиса, обладают иммуномодулирующим, чаще супрессивным эффектом, что особенно важно при терапии иммунозависимых дерматозов. На молекулярном уровне эффекты УФИ полностью не раскрыты, но многочисленные работы говорят об эффективности этих видов фототерапии при псориазе, атопическом дерматите и витилиго [6].
В простом слепом сравнительном исследовании участвовали случайным образом отобранные 20 больных витилиго с наличием симметричных участков поражения. На участки витилиго с одной стороны наносили местное средство, содержащее супероксиддисмутазу высокой концентарции (50 000 ЕД/г), на аналогичные участки с противоположной стороны – нейтральный гель. Местное средство применяли два раза в день в течение десяти недель. Каждому пациенту на две указанные стороны три раза в неделю на протяжении десяти недель проводили УФО с длиной волны 311 нм с использованием стационарного переносного источника УФО.
Фотоиммунологический эффект УФ-лучей обусловлен глубиной проникновения. Средневолновые УФ-лучи (УФ-B) в основном воздействуют на эпидермальные кератиноциты и клетки Лангерганса, в то время как длинноволновые УФ-лучи (УФ-A) проникают в более глубокие слои кожи, воздействуя на дермальные фибробласты, дендритические клетки, эндотелиоциты и клетки воспалительного инфильтрата (Т-лимфоциты, тучные клетки, гранулоциты). Фотоиммунологическое воздействие обусловлено влиянием на продукцию медиаторов воспаления (цитокинов), обладающих противовоспалительным и иммуносупрессивным действием, экспрессию молекул на поверхности клеток, индукцию апоптоза клеток, вовлеченных в патогенез заболевания.
Механизм действия УФИ заключается в поглощении ультрафиолетовых лучей внутриклеточной ДНК. Абсорбция ультрафиолета нуклеотидами приводит к образованию фотопродуктов ДНК, в основном пиримидиновых димеров. Терапевтический эффект УФИ можно объяснить такими факторами, как иммуносупрессия, изменение экспрессии цитокинов и клеточного цикла.
Благодаря новым технологиям стало возможным использование действительно селективного электромагнитного излучения – с максимумом эмиссии при определенной длине волны, например узковолновой УФ-B-терапии с длиной волны 311 нм. Узкополосная УФ-B-терапия 311 нм в настоящее время наиболее предпочтительна, поскольку может применяться и на ограниченных участках кожи, и при обширных нарушениях пигментации. Эффективность и безопасность фототерапии зависит от фототипа кожи (ее реакции на солнечное излучение), интенсивности излучения УФ-ламп, дозы облучения и методики лечения.
Средневолновое УФИ широкого спектра осуществляется с помощью аппаратов, в которых используются УФ-лампы с длиной волны 285–350 нм, а также УФ-лампы с длиной волны 360–370 нм. При дозировке УФИ следует ориентироваться на измерение УФ-B-лучей, поскольку их активность превосходит в 500–1000 раз таковую УФ-A-лучей. Чувствительность кожи к УФ-лучам у пациентов неодинакова: у одних сначала появляется краснота, затем загар, у других – сразу загар. Имеют также значение цвет волос, глаз, наличие веснушек. Эти признаки легли в основу классификация типов кожи. УФИ в современных приборах строго контролируется и измеряется в мВт/см². Для этого существуют приборы (УФ-метры), измеряющие интенсивность излучения ламп в различных диапазонах УФИ [7].
- глаукома;
- катаракта;
- гипертоническая болезнь II и III стадии;
- эндокринопатии;
- диагностированные доброкачественные или злокачественные опухоли [3].
Кроме того, несмотря на имеющиеся данные о безопасном применении узкополосной терапии УФ-Б у детей старше пяти лет с диагнозом генерализованного витилиго в течение 12 месяцев три раза в неделю (в сумме не более 162 сеансов) [8], к участию в исследовании были допущены только пациенты старше 18 лет. Беременные не участвовали в исследовании, поскольку существуют данные только о лечении псориаза во время беременности УФ-B-терапией широкого спектра. Данных о применении узкополосного УФ-B 311 нм в терапии витилиго во время беременности в современной литературе найти не удалось.
Отсутствие контроля за интенсивностью излучения чревато неэффективностью проводимой терапии и возникновением побочных эффектов. В ряд аппаратов для фототерапии встроены датчики, фиксирующие интенсивность излучения и автоматически рассчитывающие дозу облучения. Для учета отпускаемых процедур введена специальная единица – доза облучения в Дж/см². Она зависит от интенсивности излучения и времени облучения. Существуют две методики установления режима дозирования УФ-B:
- с определением минимальной эритемной дозы (МЭД);
- без определения МЭД.
В первом случае в качестве критерия начальной дозы облучения используется МЭД, то есть доза УФ-B-лучей, вызывающая на следующий день минимальное покраснение или гиперпигментацию кожи. Для определения МЭД испытательные поля облучают возрастающими дозами УФ-B-лучей.
Определив МЭД, лечение начинают с дозы на 50% меньше МЭД, и каждую последующую процедуру увеличивают на 25–50% МЭД (в зависимости от реакции кожи и переносимости лечения).
Согласно второй методике при 1-м фототипе кожи лечение начинается с дозы 0,05 Дж/см², при 2-м и 3-м фототипах – с дозы 0,05–0,1 Дж/см² [7].
Максимальная длительность курса фототерапии узкополосным УФ-B, представленная в Европейских рекомендациях по лечению витилиго, не превышает одного года (200 процедур).
При работе с любыми источниками УФИ необходимо помнить, что передозировка способна привести к ожогам кожи, конъюнктивиту и кератиту. Во время процедуры оператор облучения и пациент должны использовать специальные УФ-защитные очки, поскольку кожа век не предохраняет сетчатку глаза от проникновения УФ-лучей. Руки желательно защищать перчатками, кожу лица, не предназначенную для облучения, закрывать элементами одежды.
Чтобы оценить эффективность терапии витилиго, перед началом работы фотографировали выбранный участок кожи вместе со стандартной меткой (монетой, линейкой определенного цвета).
Учитывая практическую сложность расчета эритемных доз в Дж/см², мы использовали методику определения МЭД по времени облучения в секундах. Для определения МЭД испытательные поля облучали 30 секунд на первом сеансе. На облученном участке оценивали появление гиперемии/покраснения или гиперпигментации кожи сразу после облучения, спустя 2–3 часа или на следующий день (до 24 часов). Обычно спустя 2–3 часа эти явления исчезали. Если после сеанса кожа оставалась без изменений, на следующий день длительность сеанса увеличивали на 50% – 45, 60 и 90 секунд соответственно. Если изменения появлялись, зафиксированное время считалось индивидуальной МЭД, рассчитанной в секундах. МЭД определяли каждый день (в данной схеме три дня). Если реакция кожи была более длительной, подбор дозы продолжали после исчезновения реакции. Отсроченный эффект УФО может возникнуть максимум в течение суток. Подобные реакции по проявлениям и механизмам аналогичны реакциям гиперчувствительности замедленного типа и идентичны МЭД. Если после третьего сеанса (90 секунд) эритемных реакций не возникало, процедуры фототерапии проводили по расписанию, представленному в таблице.
Определив МЭД, лечение начинали с дозы на 50% меньше МЭД, и каждую последующую процедуру увеличивали относительно предыдущей на 15–20 секунд. Фототерапия средневолновым излучением широкого спектра, как правило, проводится три раза в неделю.
При проведении терапии на эритемных дозах на фоне депигментированных участков отмечались эритема и появление очагов пигментации. Из 20 пациентов у двоих были достигнуты эритемные дозы.
18 из 20 пациентов не достигли эритемной дозы и получали УФ-терапию в субэритемных дозах, то есть время облучения никогда не превышало время появления эритемы на протяжении всех десяти недель исследования.
По окончании назначенного терапевтического курса фотографировали выбранный очаг с меткой стандартного размера и цвета.
Результаты исследования подтвердили возможность появления репигментации при витилиго на фоне монотерапии УФО 311 нм более чем у 50% пациентов на 15-м сеансе, к концу пятой недели. При этом участки гипопигментации на тыльной поверхности кистей и стоп были менее чувствительны к терапии, чем участки витилиго на туловище или других участках рук и ног, что соответствовало опубликованным данным [9].
Данные литературы говорят о возможности получения более быстрого и клинически значимого результата при комбинации узкополосного УФ-B-излучения с наружными средствами. В качестве этих средств рекомендованы местные средства лечения, декоративный камуфляж или защита от солнца SPF (Sun Protection Factor – фактор защиты от солнца) 50+ [10].
В комбинированной терапии Европейские рекомендации допускают использование УФ-B-терапии совместно с такими активными веществами, как псевдокаталаза, витамин E, витамин C, убихинон, липоевая кислота, каталаза/супероксиддисмутаза, два растительных экстракта гингко билоба и флебодиум золотистый. Это список компонентов, официально признанных эффективными антиоксидантами. По поводу применения псевдокаталазы совместно с УФ-B существует одно описательное исследование, показавшее полную репигментацию на спине и лице у 90% пациентов с витилиго. Два других аналогичных исследования не продемонстрировали положительного результата [11].
В комплексном лечении витилиго в комбинации с УФ-B 311 нм три раза в неделю пациенты получали доступную в России форму супероксиддисмутазы в концентрации 50 000 ЕД/г (Витискин) в течение десяти недель. Чтобы исключить взаимодействие активного вещества и УФИ на поверхности кожи, пациентам проводили фототерапию не ранее чем через четыре часа после нанесения местного средства. В результате терапии активность заболевания существенно снизилась. У больных витилиго регистрировалось более раннее начало репигментации кожи в очагах витилиго на стороне с нанесением активного действующего вещества. Контрольная сторона с нанесением нейтрального геля (в качестве сравнения) не показала ярких положительных изменений [12]. Облучение век при витилиго не проводилось, что не исключало применения препаратов супероксиддисмутазы на коже век при тщательном избегании контакта со слизистыми глаз.
Апробированный в течение десяти недель алгоритм применения супероксиддисмутазы в концентрации 50 000 ЕД/г и узкополосной УФ-B-терапии при генерализованном витилиго продемонстрировал высокую эффективность. Этот способ можно применять более продолжительно у больных разных возрастных групп.
— Витилиго у меня с рождения. Лет до шести меня водили по врачам, мы перепробовали все народные средства и даже ездили к бабке снимать порчу. В итоге родные смирились, поняв, что это все бесполезно, и перестали меня мучить.
Мне, можно сказать, повезло: кисти рук, лицо витилиго не затронуло, но есть светлые пряди на голове — такая белая челка. На руках пятна идут от запястья до локтя, также они есть на животе и на ногах. В школе учителя возмущались, зачем мама покрасила мне челку в светлый, но она им все объяснила, и это закончилось. Какой-то реакции от одноклассников я не помню.
Конечно, в подростковом возрасте было неприятие внешности, были комплексы. Я старалась носить максимально закрытую одежду, чтобы не было видно пятен, пользовалась автозагаром. Витилиго еще отражается на образе жизни — лучше не загорать, потому что можно моментально получить ожоги. В детстве я вечно ходила обгоревшая.
В личной жизни, с друзьями проблем не было. Напрягали только незнакомые люди, которые могли рассматривать меня на улице. Но чем старше становишься, тем меньше волнует, что там подумают другие. Раньше я прятала пятна при взгляде посторонних, а сейчас, когда меня разглядывают, смотрю прямо в глаза — интерес ко мне моментально отпадает.
Теперь у меня другая проблема: я переживаю за дочку, как она будет справляться с теми же ситуациями, которые были у меня. Она родилась тоже с белой челочкой. Пока ей четыре года, и она не задает никаких вопросов, только говорит: «У мамы белая челочка — и у меня». Муж на все это реагирует спокойно: говорит, что ему две такие красотки достались.
«Механизм появления витилиго связан с тем, что меланоциты — клетки, которые производят меланин, — разрушаются организмом вследствие аутоиммунной реакции», — объясняет к.м.н. доцент кафедры кожных болезней и косметологии ФДПО РНИМУ им. Н.И. Пирогова, председатель общества по изучению витилиго Валентина Петунина. Сами причины возникновения заболевания до конца не изучены. Среди главных факторов, которые могут спровоцировать развитие витилиго, — генетическая предрасположенность. «Наука еще не выделила конкретные гены, конкретную мутацию, отвечающую за развитие витилиго, — рассказывает Петунина. — Тем не менее у многих наших пациентов — семейный анамнез заболевания. Необязательно витилиго будет передаваться от родителей к детям, оно может проявляться и через поколение. Одним из триггеров развития витилиго является стресс. Также триггером заболевания может послужить какая-то травма — опять же, если есть генетическая предрасположенность. Поэтому людям с витилиго не рекомендованы некоторые косметологические манипуляции, использование бытовой химии без перчаток, немедицинские татуировки».

Валентина Петунина, к.м.н. доцент кафедры кожных болезней и косметологии ФДПО РНИМУ им. Н.И. Пирогова, председатель общества по изучению витилиго
Также дерматологи крайне не рекомендуют людям с витилиго находиться на солнце. Петунина подчеркивает: «У пациента отсутствуют меланоциты в очагах витилиго, то есть эта область беззащитна перед солнечными лучами. Максимально вредное воздействие пациент получает именно в этих зонах».
«При нахождении на солнце белые пятна на коже начинают сгорать, происходит гиперемия. Даже с солнцезащитным кремом идти на солнышко и загорать все равно нежелательно. Просто на улицу ходить с солнцезащитным кремом можно, но лежать на солнце — противопоказано», — рассказывает врач-дерматолог МСЧ АО «Международный аэропорт “Внуково”» Виктория Горбачева. Еще один фактор развития витилиго может быть связан с щитовидной железой, а предвестником дебюта заболевания может быть необычная родинка, объясняет Горбачева: «В большой части случаев витилиго предшествуют заболевания эндокринной системы. Еще бывает, что при осмотре мы можем увидеть у пациентов специфическую родинку — вокруг обыкновенной коричневой родинки образуется белое пятно. Это называется „галоневус“. Чаще всего он проявляется перед витилиго».
Если заболевание проявилось у ребенка, Третьякова советует родителям быть рядом в моменты адаптации и напоминать о недопустимости нарушения границ: «Самое главное — говорить ребенку, что никто не имеет права осуждать его за внешность, напоминать, что он может не отвечать на неудобные вопросы окружающих, может говорить им, что не готов рассказывать свою историю. Дети могут быть жестоки и с причиной, и без нее. Важно, чтобы родители были рядом в сложные моменты адаптации, а также чтобы социальная система — сад и школа — брала курс на толерантность».
«Конечно, придется учиться жить с этим заново»
Дарья, 31 год
— Витилиго появилось у меня 14 лет назад. Мне было 17, я поступала на первый курс института. Было непонятно, из-за чего это началось — просто появились пятна на бедрах, которые начали разрастаться. Сейчас витилиго у меня даже на лице, вокруг глаз.
Врач сказал мне, что об этом заболевании очень мало информации. Я покупала какую-то мазь в аптеке и пробовала лечиться народными средствами, но потом перестала чем-либо пользоваться — ничего не помогало.
Конечно, появились комплексы. Я плакала, очень сильно переживала, пользовалась тональником, чтобы все это замазать. Некоторые невоспитанные однокурсники спрашивали меня: «Ты что, в очках загорала? Что у тебя за пятна?» Конечно, мне было неловко, хотелось отвернуться, спрятаться… Просто это такая ситуация: вот ты живешь 17 лет с одной внешностью, а потом раз — и она меняется совсем не по твоему желанию. Конечно, придется учиться жить с этим заново.
Принять себя мне помог мой парень. Когда я начала с ним общаться, он дал мне возможность поверить, что я особенная, что в моих пятнах нет ничего такого. Первое фото с витилиго в Instagram я выложила в 2018 году, когда мне кто-то написал в директ: «Что у вас с лицом?» И я решила выставить фотографию без фильтров, без всего, и подписать, что у меня витилиго и что это не заразно. Многие знакомые, увидев фото, писали мне, что даже не замечали моих пятен и не обращали на них внимания. В общем, все отреагировали адекватно.
Сейчас ко мне обращаются многие люди с такой же проблемой, как у меня, особенно те, у кого это недавно: «Вы такая жизнерадостная девушка, как вы справляетесь? Вот у меня депрессия из-за этого…» Мне приятно, что я делюсь опытом: может, это кому-то поможет. А если мне пишут что-то о том, что появилось какое-то новое лечение от витилиго, я сразу закрываю диалог. Я уже приняла этот факт и лишнюю надежду себе давать не хочу.
Только время поможет принять себя. «Смириться» здесь слово неподходящее, именно принять. Мне на это понадобилось пять лет.

Анастасия Третьякова, клинический психолог Медико-психологического центра индивидуальности
«Конечно, так, как, например, артериальная гипертония, витилиго не влияет на состояние здоровья. Но это серьезное нарушение качества жизни. Витилиго может являться также маркером каких-то других аутоиммунных заболеваний у пациентов. Если витилиго только появилось у человека, это повод пройти полноценное обследование и регулярно следить за своим здоровьем, — обращает внимание Валентина Петунина. — В последние пять лет проводятся исследования в области новых препаратов от витилиго. Это связано с тем, что в дерматологию приходит новый класс лекарств — применение ингибиторов янус-киназ (JAK). Сейчас опубликованы результаты международных исследований фазы IIB, их проводила компания Pfizer. Мы надеемся, что в следующей фазе испытаний примет участие и Россия». Как говорит Валентина Петунина, фармакологическое лечение витилиго может быть гораздо успешнее, чем существующие сейчас механические способы воздействия на участки кожи для уменьшения яркости пятен, так как лекарственные препараты могут влиять непосредственно на природу заболевания.
«Что касается народных средств при лечении кожных заболеваний — это больше как самовнушение, — указывает Горбачева. — Народная медицина при лечении витилиго, мне кажется, совершенно неэффективная история».

Виктория Горбачева, врач-дерматолог МЧС АО «Международный аэропорт “Внуково”»
Людям, которых беспокоят взгляды окружающих, клинический психолог Медико-психологического центра индивидуальности Анастасия Третьякова советует научиться отстаивать свои границы: «Необходимо научиться самому воспринимать свое тело как полноценное и уникальное. Самое важное — понять, что окружающих не должно волновать тело других». Построение самооценки — сложная внутренняя работа, говорит Третьякова: «Это связано не только с витилиго. Это связано с любыми отклонениями от стандарта. Сейчас есть большое количество направлений, в том числе и бодипозитив, которые говорят нам, что все наши пятнышки, все какие-то родинки — это все делает нас особенными. Надо постоянно говорить себе: „Несмотря на то, что мое тело неидеально, я чувствую себя хорошо, я чувствую себя счастливой“. Пациентам с витилиго я могу еще посоветовать посмотреть биографии известных людей с этой проблемой — что они говорили о своем заболевании. На самом деле, самый сложный навык — умение в любом состоянии чувствовать себя хорошо».

Елена Анюхина, клинический психолог ГБУ «Московская служба психологической помощи населению»
«Психотерапия в случае неприятия себя при витилиго направлена на поиск уникальности пациента, — рассказывает клинический психолог ГБУ “Московская служба психологической помощи населению” Елена Анюхина. — Вместе с человеком мы ищем, в чем уникален именно он, без сравнения с другими людьми. Возможно, у людей с подобным заболеванием возникают и социальные фобии, когда человек считает, что другие думают о нем как-то не так, что он какой-то не такой из-за своего заболевания. Мы начинаем эти мифы убирать. Проводим социальные эксперименты, предлагаем клиенту знакомиться с другими людьми, общаться с ними. Это как коучинговая работа. Через практику человек сталкивается с источником страха и понимает, что люди оценивают не только внешнее, но и внутреннее. И также мы занимаемся реализацией: где этот человек может себя проявить? Некоторые занимаются фотографией или идут в модели, потому что это что-то интересное, особенное. Либо этот человек может реализовать какой-то проект по поддержке — обычно, если есть какая-то проблема, то здорово транслировать истории преодоления: я смогла вот это принять и научу вас, как это делать».
«Когда я перестала замечать свои пятна, окружающие тоже как будто перестали их замечать»
Мария Внукова
— Витилиго проявилось у меня в восемь лет. Я тогда очень сильно переживала из-за развода родителей — на этом фоне и возникли пятна. Когда поставили диагноз, никто из родных не знал, что делать: это и сейчас малоизученная болезнь, а тогда тем более. В Украине и странах постсоветского пространства никакого лечения не было.
В подростковом возрасте пробовала лечиться сама, используя народные средства — их я находила в интернете. У меня были очень сильные комплексы по поводу внешности, я думала, что не смогу рассказать о витилиго кому-то постороннему. В школе у меня была единственная подруга, которая знала об этой проблеме, а если кто-то из непосвященных замечал мои пятна, мне хотелось просто провалиться сквозь землю.
В какой-то момент я начала работать над собой. Я поняла, что хочу быть счастливой. Не просто быть «как все», обычной, а именно счастливой. Я начала слушать лекции по психологии, углубляться в эту тему. Меня поддерживали мои друзья, знающие о проблеме, они говорили мне, что витилиго — это красиво. Потом я открыла для себя, что как мы к себе относимся, так к нам относятся и другие. Когда я перестала замечать пятна, все окружающие тоже как будто перестали их замечать. Для меня это было немного шоком: оказывается, всем все равно, у всех свои проблемы. Я поняла, что нужно жить полноценной жизнью — так, как хочется тебе.
Мария Внукова
Когда во взрослом возрасте я стала носить открытые вещи и перестала стесняться себя, не было ни одного случая, чтобы кто-то подошел и что-то спросил о моих пятнах. Новые знакомые могут поинтересоваться, что это, — тогда я в шутку отвечаю, что у меня ген пантеры, поэтому я в пятнах. Если продолжают расспрашивать, то, конечно, объясняю, что это витилиго.
С детства я мечтала быть моделью, но думала, что пятна станут преградой. Когда мне было 22 года, я решила записаться в модельную школу. Я просто поняла, что если я не сделаю это сейчас, то в 40 лет я точно пожалею. Так как была зима, поначалу мне удавалось скрывать пятна — я еще немного переживала из-за них. Все поменяла одна съемка: в Москве родители девочки с витилиго организовали фотосессию для нее и пригласили меня тоже поучаствовать. Это была моя первая открытая съемка с витилиго. И с того момента мне стало еще легче, еще свободнее.
Я все равно долго думала перед тем, как выложить фотографии с той съемки в Instagram. А когда я решилась, мир перевернулся — но в хорошем смысле слова. Я ожидала негатива от подписчиков, но было столько комментариев — и все хорошие, — что я была просто в шоке. Это было стимулом продолжать дальше любить себя и учиться жить.
Для цитирования: Дворянкова Е.В., Корсунская И.М. Современная концепция наследуемости витилиго // Эффективная фармакотерапия. 2020. Т. 16. № 9. С. 32–35.
- Аннотация
- Статья
- Ссылки
- Английский вариант
Витилиго – аутоиммунный гипомеланоз со сложным механизмом наследования. На сегодняшний день определено 54 локуса генов, ответственных за его развитие. Согласно результатам современных исследований, наследуемость отмечается у 40% пациентов. Однако генетический фактор присутствует приблизительно в 80% случаев. Остальные 20% случаев предположительно обусловлены воздействием внешних факторов.
Дальнейшее исследование модели генетической обусловленности витилиго послужит инструментом для изучения других аутоиммунных заболеваний с полигенным риском наследования и развития персонализированной медицины.
- КЛЮЧЕВЫЕ СЛОВА: витилиго, генетическая обусловленность, аутоиммунный синдром, дерматоз
Витилиго – аутоиммунный гипомеланоз со сложным механизмом наследования. На сегодняшний день определено 54 локуса генов, ответственных за его развитие. Согласно результатам современных исследований, наследуемость отмечается у 40% пациентов. Однако генетический фактор присутствует приблизительно в 80% случаев. Остальные 20% случаев предположительно обусловлены воздействием внешних факторов.
Дальнейшее исследование модели генетической обусловленности витилиго послужит инструментом для изучения других аутоиммунных заболеваний с полигенным риском наследования и развития персонализированной медицины.
Витилиго – одно из первых заболеваний кожи, описанное в «Трактате о цвете кожи человека» французским хирургом Клодом-Николя Ле Кат (1765 г.). Несмотря на столь давнее знакомство медицинского сообщества с данным дерматозом, причины и механизмы его развития остаются недостаточно изученными.
Генетическое подтверждение аутоиммунной теории развития
Одной из основных теорий развития витилиго является генетическая обусловленность. Впервые о наследовании витилиго было сообщено в 1950 г.: G. Stüttgen и H. Teindel одновременно описали случаи развития заболевания у нескольких близких родственников в нескольких семьях [1, 2]. В частности, G. Stüttgen отметил, что помимо витилиго несколько членов наблюдаемых семей страдали аутоиммунными заболеваниями щитовидной железы. Он также предположил, что наследование витилиго может зависеть как от доминантных, так и от рецессивных факторов.
В середине 1960-х гг. появились новые методы изучения генетической основы витилиго и выявления генов, обусловливающих его развитие.
На сегодняшний день с помощью метода полигеномного поиска ассоциаций (Genome-Wide Association studies, GWA study – GWAS), позволяющего установить связь между геномными вариантами и фенотипическими признаками, определено 54 локуса генов, ответственных за развитие витилиго. В данном случае речь идет о методе поиска связи между однонуклеотидными полиморфизмами и заболеваниями человека.
В ходе таких исследований помимо генетических факторов риска развития витилиго были определены биологические основы восприимчивости к болезни. Это в свою очередь позволило начать разработку новых методов лечения.
Установлено, что большинство выделенных локусов генов являются регулярными [4]. Так, варианты с наибольшим общим влиянием на риск развития витилиго в масштабах всего генома находятся на хромосоме 6, в областях основного комплекса гистосовместимости I и II классов [5, 6]. Около 85% идентифицированных генов кодируют белки, участвующие в иммунных реакциях и апоптозе [7].
Кроме того, в ходе независимых генетических исследований других аутоиммунных заболеваний было идентифицировано около половины генов, которые эпидемиологически связаны с витилиго, что также поддерживает концепцию общей аутоиммунной предрасположенности к развитию данного гипомеланоза [8].
Наследуемость
Необходимо отметить, что при применении разных аналитических подходов для оценки риска развития витилиго вследствие генетической изменчивости (наследуемости) учитывалось, что другим фактором может быть воздействие окружающей среды. Большинство аналитических подходов основаны на оценке наличия заболевания у членов семьи больного либо в парах близнецов. Эти данные сравнивали с генетическими маркерами, полученными от субъектов без витилиго [9]. Количество таких субъектов варьировалось от сотен тысяч до нескольких миллионов. Такой анализ позволяет получить реальные величины наследуемости конкретного заболевания. Установлено, что в европейской популяции общая наследуемость витилиго достигает практически 40% [10], среди близнецов – 75–84% [7], в зависимости от типа изучаемых родов. В других популяциях встречаемость данного дерматоза среди близнецов колебалась от 50 до 80% [10, 11].
Полученные результаты свидетельствуют, что различие по заболеваемости в разных популяциях невелико. Однако она выше среди близнецов. Аналогичный показатель для других заболеваний с полигенным наследованием в данной когорте составляет 30–50% [12].
Таким образом, в европейской популяции риск развития витилиго в 80% случаев связан с генетическими факторами. Остальные 20% случаев наследуемости, а также 23% общего риска развития витилиго приходятся на редкие варианты (частота минорных аллелей от 0,01 до 0,0001).
Согласно результатам последних исследований, общие генетические варианты (частота обнаружения аллелей риска – более 0,01) составляют около 71% общей наследуемости витилиго и около 53% общего риска развития витилиго, причем значительная доля приходится на 50 общегеномных значимых локусов, идентифицированных с помощью GWAS [6].
Полученные данные позволяют предположить, что генетическая архитектура витилиго может быть менее полигенной, чем у других генетически сложных заболеваний.
Оценка риска полигенного наследования витилиго имеет высокую прогностическую ценность. Относительный риск (ОР) составил 8,79, что существенно выше, чем при оценке полигенного риска других генетически сложных заболеваний, таких как ишемическая болезнь сердца (ОР – 4,83), сахарный диабет 2-го типа (ОР – 3,30), воспалительные заболевания кишечника (ОР – 3,87), рак молочной железы (ОР – 3,36) [13].
Крупномасштабные эпидемиологические исследования наследуемости показали, что подавляющее большинство (91%) клинических случаев являются симплексными, то есть когда близкие родственники, страдающие витилиго, неизвестны, около 9% – мультиплексными семейными кластерами, когда известно несколько близких родственников с данной патологией [14]. Полигенный риск витилиго у пробандов таких мультиплексных семейств значительно выше, чем в симплексных случаях. Кроме того, в мультиплексных семьях общий полигенный риск развития заболевания наиболее часто передается от родственников с визуально неизмененной кожей, без явных признаков депигментирующего заболевания.
Таким образом, полигенное наследование витилиго выявляется как в симплексных, так и в мультиплексных случаях, с участием одних и тех же локусов генов, которые были обнаружены с помощью GWAS преимущественно в симплексных случаях. Подавляющее большинство мультиплексных семейств несут и передают большое количество общих аллелей предрасположенности к заболеванию, но с относительно низким процентом случаев его клинического проявления.
Особенности дебюта
Витилиго считается заболеванием молодых, так как его дебют приходится преимущественно на возраст моложе 20 лет. Однако эпидемиологический анализ, проведенный в европейской популяции, свидетельствует о бимодальном распределении дебюта витилиго [6], так же как при некоторых других аутоиммунных заболеваниях, например при сахарном диабете 1-го типа и ревматоидном артрите.
Согласно результатам эпидемиологического исследования возраста начала витилиго у европейцев, в последнее время наблюдается значимая тенденция к увеличению такового [15]. Ретроспективно были проанализированы данные 4406 больных с 1951 по 2013 г. Средний возраст дебюта за указанный период повысился в два раза. Изменение было наиболее выраженным с 1973 и 2000 г. Так, до 1970 г. начало заболевания приходилось на возраст 14,6 ± 9,4 года. С 1973 г. возраст дебюта витилиго увеличивался примерно на четыре месяца в год и стабилизировался только в 2004 г. Таковой составлял 30,2 ± 17,3 года. Аналогичная ситуация прослеживалась как в Европе, так и в Северной Америке. Поскольку генетика не изменилась, возрастной сдвиг дебюта заболевания свидетельствовал о том, что с 1973 и 2000 г. либо уменьшилось воздействие триггерных факторов, либо изменилась биологическая реакция на них. Наиболее очевидной причиной, по мнению авторов исследования, является увеличивающаяся из года в год частота применения солнцезащитных средств.
Последние данные указывают на то, что средний возраст дебюта витилиго составляет 25,9 ± 16,6 года и, по-видимому, включает две пересекающиеся возрастные группы: ранняя группа (около 38% случаев) – средний возраст начала заболевания 10,3 ± 5,6 года, поздняя группа (примерно 62% случаев) – 34,0 ± 14,5 года [6]. Отдельные генетические анализы в данных группах показали, что известные локусы, определенные с помощью GWAS, вносят одинаковый вклад в развитие заболевания. Тем не менее стратифицированный анализ, проведенный в ранней группе, позволил выявить новую, очень сильную специфическую ассоциацию с необычным инсерционно-делеционным полиморфизмом в области II класса MHC на хромосоме 6, так называемый гаплотип МНС enhancer. Гаплотип, который содержит два варианта MHC enhancer, специфически связан с очень высоким риском развития витилиго (ОР – 8,1) и ранним началом заболевания, преимущественно в возрасте от пяти до девяти лет.
Функциональные исследования доказали, что гаплотип раннего витилиго высокого риска ассоциируется с повышенной экспрессией как мРНК HLA-DQB1, так и общего белка HLA-DQ на моноцитах и дендритных клетках в периферической крови. Повышенная экспрессия HLA II класса может способствовать презентации триггерных антигенов на поверхности этих антигенпрезентирующих клеток, увеличивая вероятность аутореактивной активации Т-клеток.
Расширенный гаплотип MHC enhancer с высоким риском раннего развития также несет классические аллели HLA: HLA-DRB1*13:01, HLA-DRB3*01:01, HLA-DQA1*01:03, HLA-DQB1*06:03. Генетический анализ свидетельствует, что сами по себе данные классические аллели HLA не обусловливают риск развития витилиго. Скорее всего, они являются некодирующей вариацией enhancer, которая и предрасполагает к возникновению витилиго. Это согласуется с повышенной экспрессией гена HLA-DQB1 при раннем дебюте заболевания. Тем не менее распространенность других ассоциированных аутоиммунных заболеваний в ранней группе была ниже, чем в поздней группе, – 17,0 против 22,4% случаев.
При этом HLA-DRB1*13:01, который находится на гаплотипе MHC II класса, ассоциированном с очень высоким риском развития раннего витилиго, был связан с очень низким риском развития системной красной волчанки, ревматоидного артрита и сахарного диабета 1-го типа. Таким образом, рассматриваемый гаплотип может одновременно создавать высочайший риск для развития витилиго с ранним началом и обеспечивать относительную защиту от возникновения других аутоиммунных заболеваний, которые часто эпидемиологически связаны с данным гипомеланозом.
Факторы риска
Как было указано выше, в 80% случаев развитие витилиго обусловлено генетически. В 20% случаев оно является следствием воздействия негенетических факторов, среди которых наиболее распространенным и доказанным является феномен Кебнера. Предполагают, что повреждение кожи, возможно осложненное субклинической инфекцией, играет ключевую роль в инициации витилиго. Однако до сих пор неизвестно, индукция витилиго способна включать только один триггер или несколько. В последнем случае кумулятивный эффект с течением времени может привести к потере толерантности к аутоантигенам меланоцитов.
За последние пять лет достигнут значительный прогресс в понимании биологических основ витилиго. Это позволило с достаточной точностью оценить относительное влияние генов и факторов окружающей среды на риск развития заболевания. Генетический риск развития заболевания как на фоне общих, так и на фоне редких вариантов наследования, по-видимому, является аддитивным и полигенным по своей природе, и риск от 50 общих вариантов, идентифицированных с помощью GWAS, может быть объединен в группу полигенного риска, которая в некоторой степени уже может предсказать возможность развития витилиго у конкретного индивида. Прогностическая эффективность оценки полигенного риска витилиго, несомненно, требует дальнейшей разработки и может существенно повыситься с открытием и включением в анализ дополнительных вариантов риска.
До настоящего времени не были точно определены генетически обусловленные подгруппы витилиго, которые имеют разную базовую полигенную патобиологию. Возможность правильно распределять конкретные клинические случаи витилиго в генетически определенные полигенные подгруппы способна улучшить определение специфичных для подгрупп показателей полигенного риска, которые включают локусы, соответствующие каждой подгруппе.
Все локусы генов, ответственные за развитие витилиго, были выявлены путем сравнения биологического материала, полученного от больных европейцев, с контрольными образцами, взятыми у лиц с визуально неизмененной кожей либо у ближайших родственников больных без признаков данной патологии. Таким образом, все эти локусы ассоциированы со статусом «случай против контроля» или, для гаплотипа MHC высокого риска, с ранним началом витилиго. Однако до сих пор неизвестно, влияет ли какой-либо из этих локусов или все они на клиническое течение витилиго и прогноз заболевания.
Важно отметить, что оценка полигенного риска развития витилиго, основанная на результатах генетических исследований суперпопуляции европеоидной расы, может быть неприменима к другим суперпопуляциям, в которых могут преобладать иные этиологически значимые локусы и аллели.
В настоящее время витилиго расценивается как заболевание с полигенным наследованием множественных аллелей риска, которые, однако, вызывают относительно небольшие клинические проявления. Поэтому рассматривать только вариант полигенного наследования не представляется верным. Редкие случаи развития витилиго могут быть результатом передачи только одного или нескольких редких локусов, которые еще не были обнаружены, как это имеет место при редких менделевских множественных аутоиммунных синдромах, к которым иногда относят витилиго. Соответственно геномный анализ мультиплексных семейств больных витилиго, которые передают низкий полигенный риск развития заболевания посредством известных локусов, может позволить обнаружить редкие либо частные варианты, которые имеют чрезвычайно высокий генетический риск. И наоборот, некоторые мультиплексные семьи с низким полигенным риском могут подвергаться воздействию необычного либо чрезвычайно сильного внешнего фактора. В любом случае исследование причин возникновения семейных кластеров с явно низким полигенным риском развития витилиго представляется многообещающим для установления новых генетических и негенетических причин развития заболевания.
На сегодняшний день получено недостаточно данных о факторах экологического риска или триггерах витилиго. Прежде всего это связано с трудностями в реализации надежных методов их выявления, регистрации и отслеживания. В то же время тенденция к повышению возраста дебюта витилиго при неизменности генетических триггеров свидетельствует о значимом влиянии потенциальных экологических триггеров.
Учитывая, что наследуемость витилиго довольно высока, риск витилиго в основном полигенный (54 локуса, выявленные с помощью GWAS), оценка полигенного риска, аддитивно сочетающая эти локусы, достаточно точна, данное заболевание можно считать идеальной моделью для проверки общих гипотез генетической архитектуры и наследования сложных заболеваний.
Оценка полигенного риска развития витилиго была использована для изучения природы наследования сложных заболеваний в мультиплексных семьях по сравнению с симплексными случаями. В обоих отмечен полигенный риск из одних и тех же локусов.
Таким образом, витилиго можно рассматривать как модель для исследования генетической архитектуры ряда болезней, а также для прогностических аспектов персонализированной медицины.
Что такое очаговая алопеция? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ерёминой Татьяны Александровны, дерматолога со стажем в 14 лет.
Над статьей доктора Ерёминой Татьяны Александровны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Выпадение волос (алопеция) — это патология, которая характеризуется воспалением в волосяных фолликулах и иногда ногтевых пластинах, а также стойкой или временной нерубцовой потерей волос.
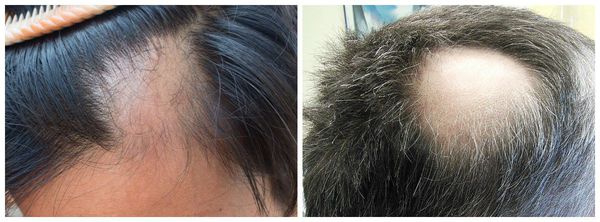
Алопеция по актуальности не уступает многим дерматологическим проблемам. Волосы — придаток кожи, они придают человеку определённый эстетический вид, из-за отсутствия волос возникает косметический дефект, который влечёт за собой снижение качества жизни пациента и проблемы с социальной адаптацией.
Выпадение волос бывает врождённым и приобретённым. Наиболее часто регистрируется приобретённая форма выпадения волос — очаговая, или гнёздная, алопеция (ГА). Гнёздная алопеция также известна как частичное или точечное облысение, волосы могут выпадать не только на голове, но и на теле, бровях и ресницах [1] . Как правило, она возникает спонтанно на фоне полного здоровья.

Алопеция развивается у обоих полов. Определённая роль в развитии патологии отводится факторам риска, к ним относятся:
- заболевания пищеварительного тракта: синдром нарушенного кишечного всасывания, хронический гастрит, ассоциированный с бактерией Helicobacter pylori ;
- инфекции: ОРВИ, грипп, кишечные инфекции и т. д.;
- приём медикаментов: антибиотиков, противовирусных препаратов, нестероидных противовоспалительных препаратов, витаминов группы В и т. д.);
- наследственность, хронические патологии (хронический синусит, тонзиллит, гайморит, хронический кариес и т. д.);
- вредные привычки, недостаток витаминов и микроэлементов (цинка, селена, меди, железа, молибдена и т. д);
- стрессы, депрессия, изменение в мочеполовой системе (воспалительные гинекологические заболевания, приводящие к изменению гормонального обмена): эндометриоз, поликистоз яичников, мультифолликулярные яичники;
- плохое питание, аутоиммунные заболевания (эутериоз, аутоиммунный токсический зоб, заболевания соединительной ткани) [2] .
Очаговая алопеция не заразна. Семейные случаи возможны, если у кого-то из первой линии родства было данное заболевание [6] . Убедительные доказательства взаимосвязи генетики и повышенного риска развития генёздной алопеции были найдены при изучении семей, где двое или более родственников страдали от выпадения волос. Это исследование выявило, по крайней мере, четыре области в геноме, которые, вероятно, содержат эти гены [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы очаговой алопеции
Клиническая картина специфична и имеет непосредственную связь с клиническими разновидностями форм очаговой алопеции. Типичными первыми симптомами являются небольшие залысины в виде одного или нескольких чётко очерченных очагов, которые чаще появляются в затылочной области. Количество очагов и их величина могут быть самыми различными (от одного небольшого очага до полной потери волос). На поредевших участках кожа не повреждена и внешне выглядит здоровой. Пятна могут быть различной формы, обычно они круглые или овальные [8] .
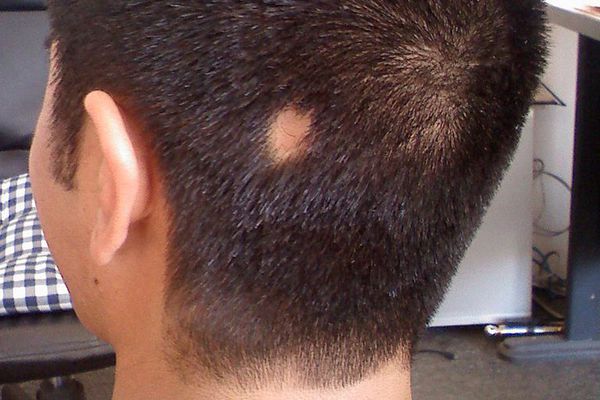
Следующие очаги возникают в отдалении от первого и нередко носят симметричный характер. Они имеют склонность к периферическому росту (увеличению очага по краям), очаги сливаются и образуют большие участки облысения. Выпадение чаще всего наблюдается на коже головы и бороды, но может возникать на любой части тела с волосами [9] .
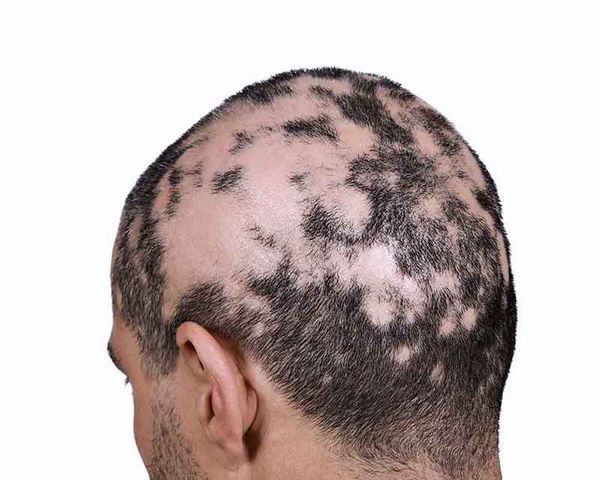
Область выпадения волос иногда сопровождается субъективными симптомами: покалыванием или болезненностью [10] . Волосы обычно выпадают в течение короткого периода времени, причём обычно с одной стороны выпадает больше волос, чем с другой. В очагах часто присутствуют так называемые "конические волоски" с более узким стержнем у корня, этот трихоскопический симптом еще называют "восклицательный знак" [9] . Такие волосы очень короткие (3-4 мм) и могут находиться вокруг проплешин [10] .
Болезнь может перейти в ремиссию на некоторое время или может быть постоянной. Патология имеет доброкачественное волнообразное течение (обратимый характер), волосы, как правило, отрастают на фоне лечения. Но при длительном существовании очагов без терапии волосяные фолликулы (луковицы) атрофируются и процесс приобретает злокачественную затяжную форму (необратимый характер). Зачастую выпадение волос появляется в тандеме с дистрофическими изменениями ногтевых пластин и носит название "трахионихия".
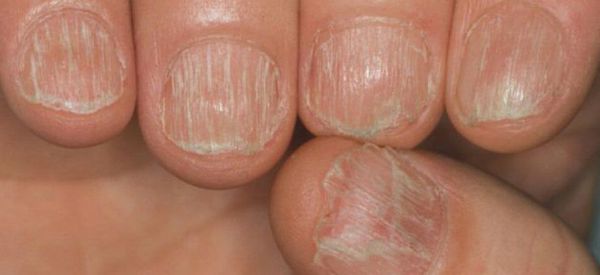
Патогенез очаговой алопеции
Основной механизм патогенеза очаговой алопеции включает разрушение луковиц волоса собственными иммунными клетками [2] . Организм ошибочно атакует собственные анагенные (находящиеся в фазе роста) волосяные фолликулы и подавляет или останавливает рост волос [9] . Например, Т-клеточные лимфоциты (клетки, отвечающие за защитную функцию организма) скапливаются вокруг поражённых фолликулов и в дерме, вызывая воспаление и последующее выпадение волос.
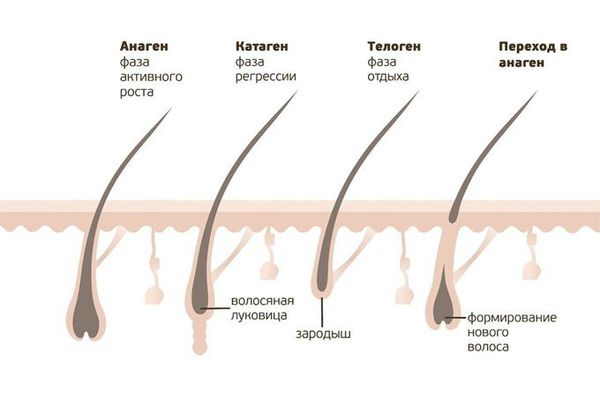
Запускается каскад цепных реакций: нарушение процессов кератинизации (шелушения), деструкция и гибель стержней волос, истощение репаративного (восстановительного) потенциала, затем при длительном течении алопеции (более двух лет) процесс репарации волосяного фолликула сопровождается его атрофией с развитием склеротических изменений (заменой нормальной ткани на соединительную) и склерозированием микрососудов. Было высказано предположение, что волосяные фолликулы в здоровом состоянии защищены от иммунной системы так называемой "иммунной привилегией" [4] [19] .
Развитие алопеции также связано с нарушением усвоения организмом серосодержащих соединений, которые изменяют процесс кератинизации волос и приводят к патологическим изменениям в их структуре [11] .
Классификация и стадии развития очаговой алопеции
Как правило, гнёздная потеря волос включает в себя следующие клинические разновидности:
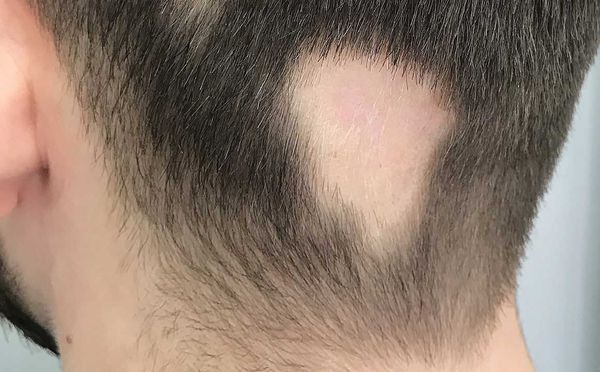
- Локальная (ограниченная) форма описывает облысение только в одном месте [9][12] . Это может произойти на любом участке волосистой части головы.
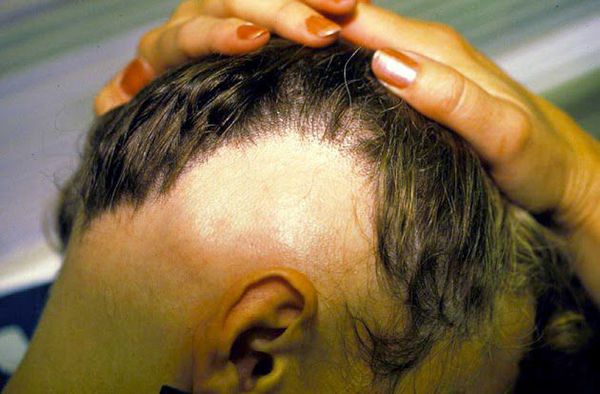
- Субтотальная форма — на голове отсутствует более 40 % волос. При офиазисе (отсутствии волос полностью по краевой зоне роста волос) очаги имеют лентовидную форму, затрагивают всю краевую зону роста волос в затылочных и височных областях по форме волны. При инверсном офиазисе очаги лентовидной формы распространяются на лобно-теменную и затылочные области.
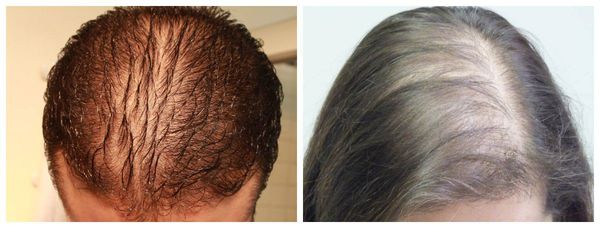
- Диффузная алопеция — волосы выпадают более рассеянно, рассредоточено по всей коже головы [9] .
- Alopecia areata barbae — форма заболевания, при которой выпадение волос ограничивается только бородой [9] .

- Тотальная алопеция (areata totalis, или облысение) — характеризуется полной потерей терминальных (тёмных, жёстких и длинных) волос на волосистой части головы [2] .

- Alopecia areata universalis (универсальная) — такой диагноз ставится, если выпадают все волосы на теле, включая лобковые волосы [2] .
Тотальная и универсальная формы встречаются редко [13] .
Заболевание имеет несколько стадий.
- Активная стадия (проградиентная, прогрессирующая). Во время активной стадии типичные очаги поредения представляют собой участки нерубцового облысения округлой или овальной формы с неизменённым цветом кожи. Для оценки состояния волос проводится тест на натяжение волос. Н еобходимо захватить небольшой пучок волос (50-60 волос) между большим и указательным пальцами и с некоторым усилием, но не очень резко, потянуть волосы. Если в руках остаётся больше 10 % волос (более 6 волос), тест свидетельствует о наличии патологического выпадения волос (положительный тест). Меньшее количество извлечённых волос (до 2 шт.) свидетельствует о физиологическом выпадении волос. Процедуру следует провести в 4 зонах: в теменной области слева и справа, в лобной и затылочной области. В активной фазе заболевания на границах поражений тест на натяжение волос может быть положительным — это зона "расшатанных волос" . На начальном этапе выпадение не затрагивает седые волосы.
- Стационарная стадия — просуществовав 4–6 месяцев, процесс слияния мелких очагов в крупные приостанавливается.
- Стадия регресса — в очагах облысения восстанавливается нормальный рост волос.
Осложнения очаговой алопеции
На сегодняшний день гнёздная алопеция имеет доброкачественное течение. Она не влечёт за собой потерю работоспособности, нарушения общего состояния, инвалидизацию, не требует длительного нахождения в стационарах, но значительно сказывается на качестве жизни и психоэмоциональном состоянии пациентов. Необходимо понимать, что процесс обратим, так как волосяные фолликулы остаются жизнеспособными [15] .
Чаще всего врач трихолог-дерматолог сталкивается с нозогенными реакциями (психогенными расстройствами) своих пациентов: людей с алопецией беспокоит изменение своего внешнего вида и потеря собственной привлекательности, жалость в глазах окружающих; пациенты часто страдают депрессивными, тревожными, социофобическими расстройствами и сенситивными (фобическими) идеями. Чаще всего депрессивные расстройства у пациентов с алопецией проявляются лёгкими формами. Кроме того, у больных могут наблюдаться тревожные расстройства с опасениями возможного прогрессирования облысения и суицидальными наклонностями [16] . Все эти состояния не зависят напрямую от степени выраженности облысения, однако они заслуживают внимания специалистов.
Диагностика очаговой алопеции
Очаговая алопеция обычно диагностируется на основании клинических признаков.
Трихоскопия (исследование волос при помощи трихоскопа, который многократно увеличивает волосы) является основным методом установления данного диагноза. Трихоскопия показывает регулярно распределённые "жёлтые точки" (гиперкератотические пробки), небольшие "восклицательные знаки" и "чёрные точки" (поражённые волоски в отверстии волосяного фолликула) [17] . Для клинической диагностики ГА часто достаточно клинических проявлений в виде очагов выпадения волос и наличия волос, обломанных по типу "восклицательных знаков". Иногда в области облысения может появиться покраснение кожи (эритема) [5] . При эффективном лечении и возобновлении роста волос появляются пушковые волосы.

В редких случаях для постановки диагноза и помощи в лечении облысения требуется биопсия. Она применяется в спорных ситуациях для дифференциальной диагностики с другими заболеваниями и когда лечение не приносит результата. Биопсия позволяет определиться с тактикой лечения и прогнозом заболевания.
Результаты гистологических исследований показывают наличие перибульбарного лимфоцитарного инфильтрата (скопления лимфоцитов) по типу "рой пчёл". Иногда в неактивных зонах облысения воспалительные инфильтраты не обнаруживаются. Ещё одним характерным признаком является недержание пигмента в луковице волоса и фолликулярных стелах (анатомической структуре волосяного фолликула), а также сдвиг в соотношении анаген-телоген в сторону телогена (стадии выпадения волос).
Определённая роль отводится клиническим лабораторным и инструментальным методам исследования. Клинический минимум должен содержать:
- Общий анализ мочи.
- Биохимический анализ крови (АЛТ, АСТ, ГГТ, щелочная фосфатаза, глюкоза, билирубин общий, билирубин прямой, общий белок, холестерин (ЛПВН, ЛПНП), триглецириды, мочевина, креатинин, мочевая кислота, коэфициент атерогенности, гликированный гемоглобин, С-реактивный белок, ревматоидный фактор, С-пептид).
- Определение антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека.
- Определение антигена HBsAg (позволяет выявить гепатит Б).
- Определение антител классов M, G к вирусу гепатита С.
- Проведение реакции Вассермана (анализ крови на сифилис).
- Анализ крови на волчаночный антикоагулянт (специфический маркер такого заболевания, как дискоидная красная волчанка).
- Определение антинуклеарных антител.
- Анализ крови на железо, ферритин, трансферрин, гомоцистеин, фолиевую кислоту, цинк, селен, медь, магний, витамин В12, витамин Д.
- Анализ крови на гормоны: инсулин, гормоны щитовидной железы (ТТГ, Т3 свободный, Т4 свободный, антитела к тиреопераксидазе, антитела к тиреоглобулину).
Такой большой список показателей нужен для того, чтобы разобраться, что именно вызывает потерю волос. Необходимо исследовать каждый обмен веществ: липидный, углеводный, гормональный, белковый и исключить все метаболические нарушения.
По показаниям проводятся:
- Трихологический генетический тест (делается соскоб эпителиальных клеток слизистой полости рта с области щеки в специальную пробирку, где анализируется геном).
- Спектральный анализ волоса на микроэлементы (производится забор волоса с области затылка и отправляется в лабораторию на исследование нехватки или переизбытка микроэлементов).
- Соскоб на грибы с кожи волосистой части головы.
- УЗИ щитовидной железы.
- УЗИ сосудов шеи.
- МРТ головного мозга.
По мере необходимости для исключения очагов хронической инфекции пациент направляется на консультации к смежным специалистам [14] .
Лечение очаговой алопеции
При отсутствии на голове более 25 % волос необходимо осматривать состояние волосяного покрова на туловище и конечностях. Если в данных областях тоже наблюдается выпадение, это необходимо учитывать при выборе метода лечения. Также выбор терапии формируется с учётом формы, стадии, длительности процесса и возраста больного.
Сложность патологии в том, что ни один из существующих терапевтических вариантов не является на 100 % эффективным [18] , но если назначена адекватная терапия, то волосы во многих случаях могут самопроизвольно отрасти.
В некоторых случаях выпадения волос успеха можно достичь при помощи стероидных препаратов (кортикостероидов) в виде крема, мази, лосьона клобетазол, мометазон фуроат и инъекций кортикостероидов. Применение только кортикостероидных кремов на коже в области выпадения не так эффективно и требует больше времени для получения результатов. Стероидные вещества топического (местного) применения обычно используются на небольших зонах выпадения волос. Раствор биматопроста 0,03 % применяется только для бровей и ресниц. Препарат хорошо переносятся, он безопасен и эффективен при выпадении бровей и ресниц [20] [21] .
У применения кортикостероидов есть и недостатки: они часто не могут проникнуть в кожу достаточно глубоко, чтобы повлиять на луковицы волоса [7] . Пероральные кортикостероиды могут уменьшить выпадение волос, но только на период, в течение которого они принимаются, кроме того, эти препараты могут вызвать серьёзные побочные эффекты [7] .
При выпадении волос применяют также миноксидил, различные раздражители (пентоксифиллин, раствор никотиовой кислоты, красный перец), пептидные комплексы, средства стимулирующие рост волос, но только не в прогрессирующую стадию. В более тяжёлых случаях и при отсутствии эффективности лечения топическими стероидами назначают иммунотерапию циклоспорином и/или метотрексатом, иногда их применяют в различных комбинациях.
Физиотерапевтические методы лечения имеют определённую роль в лечении гнёздной алопеции, их применяют для лучшего проникновения лекарственных препаратов к волосяному сосочку. С этой целью назначают электрофорез (лечение микротоками), лазерную терапию, узкополосную фототерапию (лечение узкополосным светом).
Необходимо отметить, что ни одно лечение не является эффективным во всех случаях, и иногда ответа на лечение вообще может не быть. С чем это связано неизвестно.
Прогноз. Профилактика
В большинстве случаев, когда болезнь начинается с небольшого количества участков выпадения волос, волосы отрастают через несколько месяцев, иногда в течение года [8] . Если поражения более обширные, волосы либо отрастают в ответ на лечение, либо продолжают выпадать, вплоть до тотальной или, в редких случаях, универсальной алопеции [8] .
Особенность патологии в том, что спустя какое-то время после успешного лечения, волосы снова могут выпадать. У 85 % больных отмечается более одного эпизода заболевания, периоды ремиссии различны. Эпизоды очаговой алопеции до наступления полового созревания предрасполагают к хроническому течению заболевания [7] . Алопеция иногда становится причиной психологического стресса. Поскольку выпадение волос может привести к значительным изменениям во внешности, люди могут испытывать социальную фобию, тревогу и депрессию. Пациенты с выпадением волос требуют немедленного назначения лечения.
Специфической профилактики алопеции не существует. Рекомендуется вести здоровый образ жизни, правильно питаться, своевременно лечить хронические заболевания. По показаниям следует принимать витаминно-минеральные комплексы. Важно подобрать качественные средства для ухода за волосами, также в качестве метода профилактики можно посоветовать отказаться от плетения тугих косичек.
Читайте также:


