У мальчика красная сыпь на половых органах что это может быть
Обновлено: 25.04.2024
Ежедневно с организмом детей контактирует множество вирусов. Большая их часть безвредна, и проходят незамеченными. Но есть и такие вирусы, которые могут привести к серьезным последствиям.
После проникновения в клетки они остаются там навсегда. Генитальный герпес у детей – это инфекционное заболевание воспалительного характера, провоцирует его развитие второй тип герпеса.
Долгое время вирус может не давать о себе знать, но при определенных обстоятельствах начнет активироваться.

Что такое генитальный герпес?
Половой или генитальный герпес – это серьезное инфекционное заболевание. Центр недуга находится в нервных клетках практически всех органов. Патология считается распространенной, относится к венерологической группе. По наследству заболевание не передается.
Главный путь передачи недуга – при половом контакте, через поцелуи, а также через предметы общего пользования, то есть игрушки, посуду, полотенца и прочее.
Интересно! Согласно статистике, больше 70% людей не знают о том, что являются носителями заболеваниями. Тем самым они несут опасность для окружающих, сами того не подозревая.
Инкубационный период составляет от шести до восьми дней. Однако пика инфекция достигает только лишь спустя полтора месяца.
Заболевание опасно тем, что постоянно может рецидивировать. Сыпь появляется отдельно или сгруппировано. Пузырьки небольшого размера, появляются на коже и слизистых оболочках.

Половой герпес у детей
Иммунитет у новорожденных детей ослабленный. Именно поэтому уже через неделю после рождения могут появляться первые симптомы заболевания.
Главный симптом заболевания – кровоизлияния напоминающие точки на слизистых оболочках, пузырьки с содержимым внутри, покраснение на коже. Возможно повышение температуры тела, диарея, рвота.

Симптомы, перечисленные выше, считаются опасными. Такое состояние часто становится причиной обезвоживания, внутренние органы начинают работать плохо, страдает головной мозг.
Если развивается генитальный герпес у детей, лечение нужно начинать своевременно, в противном случае могут появиться многочисленные неприятные осложнения.
Способы передачи
Герпес половой у детей имеет иные пути передачи, нежели у взрослых.
Как показывает практика, чаще заражение происходит следующим образом:
- Восходящее инфицирование. Вирус постепенно перемещается от половых органов больной матери к околоплодным водам, вскоре затрагивает и сам плод. Возможно это при отслойке плаценты или дефектам на ней.
- Внутриутробное. Вариант заражения возможен только в том случае, если концентрация вирусных единиц в организме матери высока. Данный путь инфицирования может стать причиной того, что произойдет прерывание беременности.
- Антенатальное. Ребенок, при прохождении по родовым путям, получает вирусные частицы. При прикосновении к слизистой оболочки родового канала малыш, так или иначе, контактирует с инфекцией. Для того чтобы произошло заражение достаточно латентной или вялотекущей формы заболевания.
- Заражение при контакте с очагами инфицирования. Самый частый путь заражения у детей от пяти месяцев до трех лет. Организм в этом возрасте восприимчив к герпесу, а окружающие люди не всегда понимают, что, будучи больными, не нужно целовать малыша.
- Бытовой путь заражения. Дети инфицируются, дотрагиваясь до тела матери, где есть высыпания, при использовании чужих предметов личной гигиены.
- При половом контакте – путь заражения присущ не маленьким детям, а подросткам.

Генитальный герпес у ребенка может проявляться не сразу, а только после того как защитные силы организма будут ослаблены. На видео в этой статье более подробно рассказывается о том, как происходит заражение.
Симптомы заболевания у детей
Не заметить внешние симптомы заболевания невозможно.
Выражаются они следующим образом:
- участки со скоплениями крови;
- лимфоузлы в паху увеличиваются в размере;
- область места поражения краснеет;
- на гениталиях образуются волдырики с содержимым внутри.
Условно заболевание делится на несколько форм.
Причем при переходе в более тяжелую стадию симптомы начинают усиливаться и присоединяются новые:
- из-за наличия вирусов при мочеиспускании сильная боль;
- частая отрыжка молоком, спустя время может переходить в рвоту;
- температура тела повышается;
- стул становится жидким;
- сокращение мышц с болью.
Ребенок при появлении подобных симптомов становится капризным, раздражительным, плохо спит.

Диагностика
Первое, что должен сделать врач – составить анамнез герпетической инфекции. Следует учесть возраст больного ребенка, спросить у родителей, когда они заметили первые симптомы, а также узнать, кто из близких страдает от подобного заболевания.
Врач на осмотре оценивает состояние кожных покровов, слизистых оболочек. Проводится вирусологическое обследование, для этого берется жидкость из пузырьков, соскоб из влагалища, слизистой мочеиспускательного канала.
Применяются иные методы диагностики:
- Иммуноферментный анализ крови. Результаты позволяют выявить специфические белки, их соотношение. Специалист может точно узнать насколько активен герпес.
- Метод прямой иммунофлюоресценции. Анализируемый материал обрабатывается специальной жидкостью.
- ПЦР диагностика – результаты имеют точность от 97%. В исследуемом материале можно обнаружить ДНК вируса.
На фото ниже пример того, как проходит диагностика.

Методы лечения
Если развивается генитальный герпес, лечение у детей назначается врачом с учетом тяжести развития заболевания. Самая эффективная терапия – местная, а также внутреннее применение противовирусных средств. Чаще всего назначается Зовиракс, в среднем курс лечения составляет до десяти дней.
Детям в более старшем возрасте назначаются иные препараты, например, рибавирин, ацикловир, вацикловир, фамцикловир. Но необходимо учесть, что все препараты, перечисленные выше, обладают исключительно вирусостатическим эффектом и не более того.
Местное лечение

Лечение генитального герпеса у детей проводится местными средствами. После их применения наступает облегчение, симптомы становятся менее выраженными.
Важно! Родители должны помнить, что самолечение может нанести вред ребенку, а значит проводить его нельзя. Разработать план лечения и назначить препараты для этого может только врач.
Местная терапия – это применение кремов, мазей, спреев и иных средств с помощью которых будет снято воспаление и ускорен процесс регенерации тканей. Мази втираются в проблемные места. В сутки выполняется до шести таких манипуляций.
Правила нанесения следующие:
- теплой водой с мылом помойте пораженный участок;
- пузырьки смазывайте ватной палочкой, на руки необходимо надевать перчатки;
- после процедуры помойте руки.
Полностью вылечить герпес местными средствами не получится. Главная цель – восстановить защитные силы организма, в противном случае терапия не будет эффективной.
Лечение системными препаратами
Для лечения герпеса применяются противовирусные препараты, иммуностимуляторы, интерфероны. Лечение следует начинать сразу после того как были обнаружены первые симптомы заболевания. Снять боль и жжение можно противовирусными препаратами.
Ацикловир – лекарственное средство, вводится внутривенно, дается в форме таблеток. Способ введения зависит от того, какова тяжесть заболевания, а также от формы вируса.
Применять препарат можно и наружно, пораженные участки смазываются до пяти раз в день. Для предупреждения размножения вирусов и их полного уничтожения дается интерферон.

Важно! Контролировать лечение у детей должен иммунолог, он определяет дозировку препаратов.
Народные методы лечения
Лечение генитального герпеса у ребенка можно проводить своими руками, для этого существует множество народных методов. Но, несмотря на эффективность, следует предварительно консультироваться с лечащим врачом.
Относят к таким средствам:
- Пихтовое масло. Им обрабатываются проблемные места на теле. Повторять процедуру следует один раз в три часа. Ребенок может ощущать незначительно жжение, положительная динамика будет наблюдаться уже через несколько дней.
- Чистотел с медом. Возьмите 50 грамм травы и пропустите через мясорубку, в таком же количестве добавьте мед, хорошо перемешайте. Полученным средством несколько раз обрабатывайте кожу.
- Настойка из лекарственных трав: чабрец, можжевельник, листья малины, ромашка, мелисса, пустырник. Возьмите по три ложки каждой травы, перемешайте, отделите от сбора две ложки и залейте двумя стаканами кипятка. Дайте настойке настояться один час, процедите. По ½ стакана давайте пить ребенку несколько раз в день.
- Сок каланхоэ. Ватный тампон смочите в соке, обработайте им высыпания на теле.
- Для лечения можно применять пакетик черного чая, предварительно залейте его кипятком и дайте настояться. На проблемные места прикладывайте чай.
- Целебные ванны. В ванну, где собираетесь купать малыша, добавьте что-то антисептическое: масло эвкалипта, эфирное масло, масло чайного дерева. Принимать такую ванную можно не более 15 минут, следите за температурой воды.

Инструкция по приготовлению настоек и иных народных средств должна соблюдаться в обязательном порядке. При правильном выполнении процедур можно быстро добиться положительного результата.
Рецидивы герпеса у детей
Рецидивы случаются не часто, но они имеют место быть. Предварительно можно заметить симптомы-предвестники, выражаются в виде отеков в области гениталий, жжения, боли и прочим дискомфортом. Спустя время появится сыпь на коже, внутри которых жидкость.
После вскрытия пузырьков на их месте останутся язвочки, заживают они самостоятельно спустя несколько дней, следов на коже нет.
Спровоцировать рецидивы могут многие факторы:
- ребенок пережил стрессы, депрессии;
- иммунитет был ослаблен;
- несоблюдение правил личной гигиены.
Главный провоцирующий фактор – контакт с носителем вируса.

Профилактика
Гораздо проще предупредить появление герпеса у детей, нежели потом вести с ним борьбу.
Отнести к профилактическим мероприятиям можно следующее:
- Герпес у беременной женщины несет опасность для плода. Проходите предварительное обследование на стадии планирования беременности, контролируйте свое состояние. При появлении первых подозрительных симптомов следует обратиться за помощью в больницу.
- Самая эффективная профилактика после появления ребенка на свет – длительное вскармливание грудью.
- Если на губах у женщины появился герпес, ни в коем случае нельзя целовать ребенка. Перед каждым контактом с ним тщательно мойте руки.
- Если женщина в прошлом переболела инфекций, в будущем нужно вести здоровый образ жизни. Не перегревайте организм, не допускайте переохлаждения. Деток следует как можно чаще выгуливать на улице, следите за питанием.
С особой осторожностью нужно отнестись к предупреждению герпеса у подростков. Родители должны проводить профилактические беседы.
Ребенок должен знать, что вступать в сексуальные контакты рано может быть опасно. Объясните подростку, что даже если на теле партнёра нет признаков заболевания это вовсе не говорит о том, что он не является заразным.

Возможные осложнения
Герпес является опасным заболеванием, при отсутствующем лечении могут возникнуть многочисленные осложнения, например:
- неприятные ощущения в виде боли в нижней части живота, периодически они отдают в поясницу;
- трудности, возникающие при попытке сходить в туалет по-маленькому;
- у девочек могут срастаться половые губы;
- развиваются вторичные инфекционные заболевания;
- развитие злокачественных образований на шейке матки или в простате у мальчиков.
На фоне плохого самочувствия могут развиваться неврозы, приспособиться к условиям жизни не просто.

Цена лечения не высока, но даже эта сумма не может стоить тех осложнений, которые могут развиваться. Помните, нельзя самостоятельно лечить детей, и даже народные методы, какими бы эффективными они не были, не могут стать полной заменой традиционного лечения.
Частые вопросы к врачу
Длительность заживления
Скажите, через сколько пройдет герпес половой?
Многие специалисты придерживаются мнения, что в легкой форме от момента возникновения до заживления проходит до десяти дней. Более сложные стадии требуют длительного лечения.
Беременность и герпес
Генитальный герпес и зачатие ребенка – насколько это опасно?
Забеременеть, конечно же, можно, но предварительно нужно учесть все возможные последствия и риски:
- при наличии герпеса в организме может возникнуть выкидыш;
- плод может родиться с аномалиями;
- после рождения малыш может отставать в развитии;
- и без того ослабленный иммунитет женщины станет еще слабее;
Так называемым красным светом к зачатию можно считать ситуации, когда развивается герпес на гениталиях или губах. Если у одного из партнеров инфекция протекает в активной форме, то стоит повременить с созданием нового члена семьи.

Баланопостит– это воспаление тканей головки пениса и крайней плоти. Состояние сопровождается отеком , покраснением и появления выделений из препуциального мешка. Детские урологи клиники «СМ-Доктор» в Москве проводят диагностику и лечение баланопостита у мальчиков любого возраста, максимально быстро устраняя неприятные симптомы.
Общие сведения

Баланопостит – распространенная проблема в детской практике. Практически каждый мальчик сталкивался с этим заболеванием. Оно проявляется одновременным воспалением крайней плоти и головки пениса. Чаще всего патология развивается при нарушении правил гигиены интимной зоны. Поэтому статистически болезнь встречается преимущественно в возрасте до 12-14 лет.
Непосредственно локальный воспалительный процесс не представляет прямой угрозы здоровью ребенка. Однако опасность кроется в осложнениях, которые возникают на фоне перехода острого процесса в хронический. При отсутствии целенаправленного и вовремя проводимого лечения между крайней плотью и головкой полового члена образуются спайки – развивается фимоз.
Классификация: виды баланопостита у детей
В зависимости от клинических проявлений баланопостит у детей делится на 3 формы:
- Катаральный. Этот вариант заболевания встречается в 70-80% случаев. Характеризуется умеренной выраженностью симптоматики и хорошо поддается лечению.
- Эрозивный. Более тяжелая форма болезни. На головке члена образуются дефекты тканей. В эти участки легче проникает инфекция, обуславливая развитие осложнений.
- Гангренозный. Особо тяжелая форма заболевания, которая характеризуется резким ухудшением состояния ребенка.
Баланопостит может протекать остро или хронически. Более благоприятным является первый вариант, поскольку его можно достаточно быстро вылечить. Главное – не оттягивать с визитом к врачу при выявлении характерных симптомов заболевания.
Симптомы баланопостита у мальчиков

Клиническая картина заболевания обусловлена образованием локального очага воспаления в области полового члена. Выраженность симптомов баланопостита у детей зависит от формы заболевания, его запущенности, а также индивидуальных особенностей организма мальчика.
Основные признаки патологии включают:
- покраснение зоны крайней плоти;
- отек тканей вокруг головки пениса;
- зуд и болевые ощущения, которые усиливаются при касании к пенису или мочеиспускании;
- капризность, нарушение сна, которые являются следствием постоянного дискомфорта;
- увеличение паховых лимфатических узлов;
- повышение температуры тела до 38 градусов.
Стоит отметить, что в 80% случаев общее состояние ребенка меняется слабо. Он продолжает активно играть, нормально ест. Выраженность лихорадки может варьировать в зависимости от напряженности защитных сил организма и активности воспалительного процесса.
Хроническая форма баланопостита характеризуется чередованием эпизодов обострения и ремиссии. Дискомфорт в области головки пениса, отечность и покраснение выражены не так сильно. В зоне препуциального мешка образуются белые выделения (смегма), которые являются благоприятной средой для развития бактерий с последующим формированием спаек.
Причины баланопостита у детей

Патогенетической основой баланопостита является локальное воспаление, спровоцированное проникновением бактерий. Это стафилококки, стрептококки, кишечные палочки. Эти микроорганизмы запускают каскад биохимических реакций, которые ответственны за развитие характерной клинической картины.
Существует большое количество причин, которые могут спровоцировать развитие острого или хронического баланопостита у ребенка.
- Длительное без замены ношение подгузников у новорожденных и грудничков. Из-за скопления мочи возникают благоприятные условия для развития бактерий в области препуциальной зоны.
- Недостаточная гигиена половых органов в дошкольном и подростковом возрасте. Мальчикам важно объяснять, что во время принятия душа или ванны нужно отдвигать крайнюю плоть и промывать зону препуциального мешка. В противном случае в этой области застаивается природный секрет желез, который со временем также становится питательной средой для бактерий.
- Травматические повреждения. При нарушении целостности кожи в области крайней плоти и недостаточной обработке антисептиками, туда могут проникать бактерии и грибки.
- Ношение слишком тесного нижнего белья. Нарушение микроциркуляции становится причиной снижения местного иммунитета.
- Аллергия на стиральный порошок или отдельные пищевые продукты. Развивающийся иммунный дисбаланс создает условия для травмирования кожи и слизистой с последующим проникновением патогенов.
Некоторые авторы указывают на связь баланопостита с частой мастурбацией мальчиков в подростковом периоде.
Мнение эксперта
Баланопостит у детей – частая проблема в педиатрии. Болезнь не является опасной и не угрожает здоровью ребенка. Однако при игнорировании клинических признаков банальный дискомфорт в области паха может стать причиной серьезных проблем у мальчика во взрослом возрасте. Поэтому рекомендуется обращаться за помощью к специалисту при выявлении покраснения и зуда в области крайней плоти.
Диагностика баланопостита у детей

Диагностика баланопостита у детей базируется на анализе жалоб пациента, сборе анамнеза и осмотре наружних половых органов . В 95% случаев детский уролог еще на первой консультации правильно устанавливает причину характерных симптомов.
Для подтверждения диагноза и исключения других возможных болезней врач назначает комплексное обследование:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мочи;
- бактериологическое исследование выделений из препуциального мешка; (ВИЧ, сифилис, вирусные гепатиты В, С).
При необходимости ребенка осматривают смежные специалисты (педиатр, гастроэнтеролог) для исключения соматических заболеваний.
Лечение баланопостита у мальчиков
Выбор метода лечения баланопостита у детей зависит от возраста ребенка, формы заболевания и особенностей его течения (острое или хроническое), выраженности основных симптомов и признаков, а также индивидуальных особенностей организма. В большинстве случаев достаточно консервативной терапии, однако при переходе патологии в хроническую форму с образованием спаек между головкой пениса и крайней плотью может понадобиться оперативное вмешательство.
Консервативное лечение
Суть терапии заключается в подавлении очага локального воспаления и уничтожении патогенных микроорганизмов. С этой целью детский уролог назначает:
- антибактериальные мази, которые вводятся в препуциальный мешок;
- ванночки с антисептиками – легкий раствор марганцовки, ромашка, фурацилин;
- жаропонижающие лекарства при повышении температуры тела.
В 70-85% случаев катаральных форм баланопостита устранить симптоматику с помощью подобной терапии удается в течение 2-3 дней. Врач обучает ребенка и родителей правилам ухода за половыми органами, указывает на важность подбора свободного нижнего белья.
При эрозивной и гангренозной форме болезни дополнительно назначаются заживляющие мази, системные антибиотики. Подбор медикаментов проводится индивидуально в зависимости от особенностей клинического случая.
Хирургическое лечение
При хронической форме баланопостита между тканями пениса и крайней плоти образуются плотные тяжи (спайки), которые делают освобождение головки невозможным. Консервативная терапия в данном случае не помогает. Для устранения проблемы больному рекомендуется проведение обрезания крайней плоти. Операция способствует полному освобождению головки полового члена и является оптимальным методом профилактики будущих рецидивов. Если крайняя плоть иссекается, исключается риск скопления бактерий в области препуциального мешка.
Вмешательство проводится под общим наркозом. Длительность процедуры – до 30 минут. Послеоперационное восстановление занимает 1-2 недели.
Профилактика баланопостита у детей
В основе профилактики баланопостита лежит соблюдение правил интимной гигиены. Родители должны научить мальчика, как и когда нужно мыться. Рекомендуется избегать ношения слишком тесного нижнего белья.
В подростковом возрасте важно проводить беседы о необходимости избегания хаотичных половых контактов и правильном использовании презервативов.
Родителям мальчиков важно знать, как выглядит баланопостит у детей и при появлении первых признаков заболевания не затягивать с обращением к врачу. Своевременная помощь поможет быстро снять все неприятные симптомы и предотвратить развитие осложнений. Опытные врачи клиники «СМ-Доктор» помогут решить деликатный вопрос быстро.
Вопросы
Источники
- Тарусин Д.И. Факторы риска репродуктивных расстройств у мальчиков и юношей-подростков: Автореф. дисс. … докт. мед. наук. М., 2005.
- Douglas Gairdner. The fate of the foreskin. BMJ. 1949; 12: 1433–1437.
- Оперативная урология. Н.А. Лопаткин, И.П. Шевцов, ред. Л.: Медицина, 1986: 479.
Врачи:

Детская клиника м.Войковская (Клары Цеткин)






Детская клиника м.Марьина Роща

Детский хирург, детский уролог-андролог, оперирующий специалист. Заместитель главного врача по хирургии в «СМ-Доктор» в Марьиной Роще

Детский хирург, детский уролог-андролог, детский проктолог, оперирующий специалист, врач высшей категории





Детская клиника м.Новые Черемушки


Детская клиника м.Текстильщики



Детская клиника м.Молодежная


Детская клиника м.Чертановская

Благодаря анатомическому строению, внешние половые органы мужчин подвержены регулярному контакту с окружающей средой, что значительно повышает риск инфекционного заражения и последующего распространения сыпи на крайней плоти.
Поражение грибком может сопровождаться острыми болевыми ощущениями в области полового члена, жжением при мочеиспускании и повышенной температурой тела.
Подобные проявления способны спровоцировать более серьезные заболевания в хронической форме, способные нанести значительный урон репродуктивной системе. Поэтому требуется своевременное обращение за медицинской помощью с целью прохождения соответствующей диагностики и определения причины образования высыпаний на крайней плоти.
Причины сыпи на крайней плоти
Патологическое состояние, охарактеризованное высыпаниями в области крайней плоти полового члена, может быть вызвано множеством факторов. Симптоматика с внешними проявлениями характерна как для поражения инфекцией, грибком, так и для аллергических реакций организма на средства бытовой химии по уходу за личной гигиеной.
К основным причинам появления сыпи на крайней плоти относятся:
- несоблюдение должных мер по уходу за интимной зоной;
- поражение грибковой инфекцией или вирусом папилломы;
- частая смена половых партнеров;
- снижение иммунитета на фоне длительного приема медикаментозных препаратов, оказывающих побочное воздействие на репродуктивную мужскую систему;
- воспаление сальных желез;
- механические травмы, в том числе нанесенные перетиранием головки полового члена неудобным нижним бельем.
При обнаружении характерных высыпаний на крайней плоти исключается любое самолечение с применением различных кремов и мазей, способствующих временному снятию симптомов патологического состояния. Своевременная диагностика причин образования сыпи, способствует назначению эффективного курса терапии на ранних стадиях развития заболевания, что позволяет избежать серьезных осложнений.
Какие анализы необходимо сдать при сыпи на крайней плоти
На образование нехарактерных высыпаний на различных участках крайней плоти влияет множество факторов, мешающих при визуальном осмотре диагностировать причину появление подобной симптоматики.
Для точного определения возбудителя, спровоцировавшего сыпь, проводится ряд определенных исследовательских действий и лабораторных анализов:
- для определения наличия воспалительного процесса берется мазок из уретры, для последующего микроскопического исследования на повышенный уровень лейкоцитов;
- при подозрениях на наличие инфекционных патологий, производится забор естественных выделений из мочеиспускательного канала;
- забор материалов с крайней плоти с целью проведения бак посева и определения присутствия вредоносных микроорганизмов;
- тест крови на количество лейкоцитов и гемоглобина, способствует выявлению воспалительных процессов, протекающих скрытно; может потребоваться при подозрении на онкологию и развитие других опасных заболеваний.
В процессе сдачи анализов, для большей информативности и точности результатов, необходимо выполнять все рекомендации врача. При смывах с области поражения нельзя смазывать сыпь кремами и другими мазями, исключается употребление алкоголя накануне и любые сексуальные контакты.
Сыпь на крайней плоти у ребенка
У мальчиков высыпания на крайней плоти наблюдаются значительно реже, нежели у взрослых. Наиболее распространенной причиной проявления сыпи выступает недостаточное соблюдение личной гигиены и возрастные изменения у подростков. В некоторых ситуациях может происходить бактериологическое поражение, на фоне которого развивается воспалительный процесс.
Основными причинами, влияющими на проявление характерной симптоматики, являются:
- механическая травма при оголении головки полового члена и образование ранок с занесением грязи;
- аллергические проявления;
- раздражение восприимчивых слизистых оболочек средствами бытовой химии, что способствует развитию раздражения с мелкими красными прыщиками;
- реакция на определенный ряд медикаментозных препаратов.
Порой появление подобных симптомов объясняется развитием у ребенка фимоза, в силы физиологического развития, который определяется у детей в младшем возрасте. Довольно часто родители сами становятся виновниками поражения крайней плоти. Так при попытках насильно оголить головку ребенку для проведения гигиенических процедур, возникает вероятность попадания патогенной флоры в препуциальный мешок и последующему развитию патологического процесса.
Родителям следует более внимательно прислушиваться к жалобам малыша и своевременно обращаться за консультацией к дерматологу. В раннем возрасте на первый взгляд безобидные высыпания могут оказаться предвестниками серьезного заболевания органов репродуктивной системы, что окажет свое негативное влияние на формирование еще неокрепшего организма.
При каких заболеваниях возникает сыпь на крайней плоти
Особое внимание требуется уделить заболеваниям, которые передаются посредством полового контакта с непроверенным партнером. Сыпь на крайней плоти при поражении венерическими инфекциями, может быть единственным признаком их наличия.
Наиболее распространенные заболевания:
-
, проявляется в виде язв ярко-красного цвета с уплотненными краями и шероховатостью по центру, по форме высыпания могут напоминать красные мелкие точки, более крупные пятна и эрозии; , инфекционное поражение, приводящее к формированию плотных узелков, со временем покрывающимися плотными чешуйками и сливающимися в одно пятно; или трихомониаз, на первый взгляд разные патологии, но объединены едиными симптомами в виде красной сыпи на крайней плоте и головке полового члена;
- герпес, сопровождается болезненными маленькими пузырьками с мутным наполнением и постоянным зудом; , спровоцирована микроскопическими клещами и может проявляться на любом участке кожного покрова, в том числе и под крайней плотью.
Дерматологические заболевания так же могут сопровождаться подобной симптоматикой с характерными внешними признаками в виде мелких прыщей или колец. В определенных ситуациях проявление сыпи на крайней плоти свидетельствует о развитии онкологии.
Более поздние стадии охарактеризованы незаживающими язвами и структурным изменением тканей.
Герпес и папилломавирус
Довольно важно отметить возможные причины возникновения сыпи на крайней плоти. Из основных причин можно отметить:
- Герпес.
- Папилломавирус.
- Грибок
- Аллергию.
Когда сыпь на крайней плоти оказывается вызванной половым герпесом, наверняка, это случается через сексуальный контакт с носительницей данной болезни. Причем герпесу стоит лишь единожды оказаться в эпителиальных клетках, и он там остается до конца жизни, обостряясь периодически.
Вместе с высыпанием появляется отек, а также покраснение. Могут возникать пузыри, содержимое которых является прозрачным. Затем они лопаются и формируют небольшие по размеру язвы. Когда язвы исчезают, никаких следов не остается, но проходит определенное время и снова случается обострение. Герпес тоже случается из-за ухудшения человеческого иммунитета.
Что касается папилломавирусной инфекции, она тоже может передаваться через сексуальный контакт и обладает непосредственной связью с ухудшенным человеческим иммунитетом. Проявление такой инфекции возможно в форме остроконечных кондилом, которые располагаются на кожном покрове. По своей расцветке эти кондиломы одинаковы с кожей. Поначалу разрастания могут быть единичными, но затем их общее число начинает увеличиваться.
Если говорить об удалении кондилом, то нередко приходится прибегать к хирургическому методу. Необходимо делать это вовремя, так или иначе, пока они не соединились между собой, образовав трудноизлечимые и причиняющие серьезный дискомфорт конгломераты. К тому же подобные образования чреваты риском онкологических заболеваний.
- Высыпания на коже
- Вызов дерматолога на дом
- Зуд в уретре
- Кожный зуд
- Кожная сыпь
- Профилактика случайных половых связей
- Новообразования кожи
- Пиодермия
- Розовый лишай
- Стрептодермия
- Чесотка
- Шелушение кожи
- Грибковые инфекции
- Кожная инфекция
- Гной на коже
- Пузыри на коже
- Папилломы на крайней плоти
- Венерические болезни
- Строение кожи
Сыпь из-за молочницы

В качестве возбудителей грибковой инфекции рассматривают грибки Candida. Сама болезнь обычно именуется кандидозным баланопоститом (проще - молочницей). У представительниц женского пола такой недуг встречается гораздо чаще и все же его возникновение у мужчин вполне возможно.
Как правило, появление такой сыпи непосредственно связано с ухудшением иммунитета. Сами грибки могут обитать на половых членах многих мужчин, но только те из них начинают развиваться, которые получают для этого благоприятную среду. В качестве основного признака данной болезни наряду с высыпанием можно отметить чувство жжения.
По внешнему виду кожа крайней плоти становится покрасневшей и даже несколько отечной. На ней могут появиться белые налеты, трансформирующиеся иногда в белые пленки. При снятии подобной пленки можно обнаружить язвы. Случается иногда так, что молочница поражает канал, ответственный за мочеиспускание. В результате, мочиться становится больно, и появляются белесоватые выделения вместе с мочой.
Иногда молочница маскирует другие серьезные инфекции. Вот почему необходимо обратиться к медицинскому специалисту, прежде чем самостоятельно диагностировать болезнь и определять курс лечения. Наверняка, понадобятся анализы и лабораторные исследования.
Заразна ли сыпь на крайней плоти
В зависимости от причины, по которой были обнаружены высыпания, локализованные на крайней плоти, патологическое состояние может передаваться при непосредственном контакте больного со здоровым человеком. Ярким примером являются венерические заболевания, которые сопровождаются характерной сыпью.
В таких ситуациях требуется соблюдение мер предосторожности:
- не использовать чужие полотенца и прочие личные предметы;
- применять только собственные средства по уходу за интимной зоной;
- быть предельно осторожным в общественных банях, бассейнах и саунах;
- в общих душевых обязательно одевать резиновые тапочки.
Если высыпания были спровоцированы аллергической реакцией или подростковыми изменениями, то риски по заражению окружающих исключены.
Какой врач лечит сыпь на крайней плоти
Профилактикой и диагностикой заболеваний, которые провоцируют образование высыпаний различного характера, с местом локализации на крайней плоти, занимается дерматолог. В обязанности врача входит сбор анамнеза и первичный визуальный осмотр пораженных участков, с целью определения дальнейших исследовательских мероприятий или направления к более узким специалистам.
Игнорирование патологического состояния с высыпаниями на крайней плоти может привести к хроническим формам заболеваний и серьезным осложнениям. В нашей клинике работают врачи с большим практическим опытом работы в различных отраслях дерматологии и урологии, которые способно точно диагностировать причину образования сыпи и составить подходящий терапевтический курс на основании индивидуальных показателей пациента.
- К какому врачу необходимо обратиться при кожной сыпи?
- Заразна ли кожная сыпь?
- Какая диета необходима при кожной сыпи?
- Какая необходима диагностика при кожной сыпи?
- Чем опасна кожная сыпь?
- Почему необходимо сдавать анализы при кожной сыпи?
- О каких заболеваниях говорит кожная сыпь?
- Какое обследование необходимо при кожной сыпи?
- Какая кожная сыпь является опасной?
- Как отличить аллергическую сыпь от инфекционной
- Как избавиться от сыпи на коже?
- Как избавиться от зуда при кожной сыпи?
- Какие органы поражаются при кожной сыпи?
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
Куда обратиться с сыпью на крайней плоти
В нашей клинике трудится опытный врач дерматолог, готовый принять пациента с характерными симптомами уже в день обращения. На приеме будет проведен сбор анамнеза, визуальный осмотр, вынесен предварительный диагноз и выписано направление на дальнейшие лабораторные и аппаратные исследования, если таковые требуются.
Записаться на прием можно одним из следующих способов:
- позвонить по указанному номеру с кратким описанием причины обращения и беспокоящих симптомов;
- заполнить электронную анкету на сайте клиники с уточнением к какому врачу требуется визит и указанием телефона для обратной связи с целью подтверждения заявки и согласования наиболее удобного времени для посещения врача;
- самостоятельный визит в клинику и запись в регистратуре.
Выбор любого метода записи на прием к дерматологу подразумевает указание определенных личных данных. Вся переданная персональная информация, по желанию пациента может сохраняться в конфиденциальности, а лечение будет полностью анонимное.
Лечение сыпи на крайней плоти
Определение методов терапии при патологических высыпаниях на крайней плоти составляется по результатам первичного осмотра, лабораторных тестов анализов и аппаратной диагностики.
Выделяются следующие способы лечения заболеваний, не связанных с аллергическими проявлениями:
- гнойные прыщи обрабатываются антисептическими средствами с последующим соблюдением правильной гигиены половых органов;
- при выявлении инфекционного характера прыщей, назначается лечение хирургическим путем посредством удаления или прижигания остроконечных кондилом;
- проявления герпеса подвергаются лечению при помощи мази с противовирусным эффектом, при обостренной или хронической форме заболевания выписываются специальные препараты для приема внутрь;
- терапия сыпи, вызванной микроскопическими паразитами, основывается на тщательном соблюдении гигиенических мероприятий и применения местных средств.
Безболезненные прыщи, вызванные закупоркой выводных точек сальных желез, убираются посредством тщательного ухода за интимной зоной. Рекомендуется регулярное принятие душа без обязательного использования мыло и других средств бытовой химии.
Мази от сыпи на крайней плоти
При формировании курса лечения, дерматолог руководствуется причиной, по которой была вызвана сыпь на крайней плоти. В качестве обязательных действий при половых инфекциях отмечаются ежедневные ванночки в теплой воде с раствором фурацилина. Подобная процедура должна повторяться несколько раз в день.
При образовании гнойничков используются мази на основе антисептических и антибактериальных компонентов, например:
- оксолиновая или ихтиоловая мазь;
- левомеколь;
- зовиракс;
- клотримазол.
Мазь наносится непосредственно на сами прыщи регулярно в течение нескольких дней. Сам курс лечения может длиться от недели до нескольких месяцев, в зависимости от характера возбудителя патологии.
Профилактика сыпи на крайней плоти
Лучшим способом борьбы с высыпаниями на крайней плоти является их профилактика. Имеется ряд общих советов, соблюдение которых способно значительно снизить риски образования подобного патологического состояния:
- проводить регулярный туалет половых органов;
- менять нижнее белье ежедневно;
- для гигиенических процедур использовать сугубо личные средства и предметы, такие как полотенце, губка, бритвенные принадлежности и прочие;
- избегать случайных половых связей с не проверенными партнерами;
- при сексуальном контакте пользоваться средствами контрацепции, которые способны воспрепятствовать поражению венерической инфекцией;
- укреплять иммунитет, принимая специальные витаминные препараты.
При проявлении характерной симптоматики сыпи в паху, требуется незамедлительное обращение в нашу клинику, с целью диагностирования возбудителя.
Возможно, это простая аллергическая реакция и беспокойства напрасны, но порой прыщи, и другие высыпания могут свидетельствовать о серьезной патологии. В таких ситуациях терапия на начальных этапах развития минимизирует риски осложнений.
Дата публикации: 2019-12-11
- Диагностика кожных заболеваний
- Диагностика кожных заболеваний на дому
- Диагностика аллергических заболеваний кожи
- Диагностика бактериальных заболеваний кожи
- Диагностика вирусных заболеваний кожи
- Диагностика заболеваний волос
- Диагностика заболеваний ногтей
- Диагностика новообразований на коже
- Соскоб с кожи
- Пузыри на коже
- Дерматоскопия
- Анализы на демодекс
- Диагностика половых инфекций
- Анализы на грибы
- Соскоб с кожи
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Что такое баланопостит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ахмерова Надира Минисалимовича, уролога со стажем в 28 лет.
Над статьей доктора Ахмерова Надира Минисалимовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Баланопостит — это воспаление крайней плоти и головки полового члена, чаще всего инфекционного характера. Проявляется покраснением, отёком, зудом и жжением поражённой области.
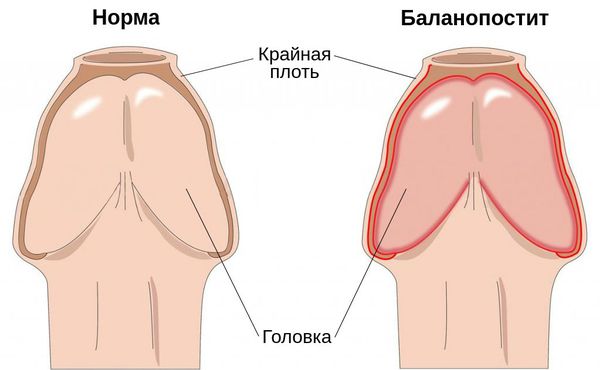
Заболевание является распространённым и встречается в любой возрастной группе. На его долю приходится 47 % случаев среди всех поражений кожи полового члена и 11 % случаев среди всех обращений в кабинеты уролога и венеролога [1] .
Причина болезни — инфекционные агенты, проникшие в кожу головки и крайней плоти. Причём инфекция может быть как банальной (стафилококки, стрептококки и др.), так и связанной с заболеваниями, передающимися половым путём.
Часто баланопостит возникает как осложнение основного заболевания (например уретрита или простатита ). Также он может являться индикатором наличия серьёзной эндокринной патологии (сахарного диабета) или приобретённого иммунодефицита, в том числе заболеваний, ассоциированных с ВИЧ-инфекцией ( наркомании и вирусного гепатита и др.).
Лёгкому проникновению инфекции и быстрому развитию воспаления способствуют определённые анатомические и физиологические особенности поражаемой области:
- относительно тонкий эпидермис (наружный слой кожи);
- выраженное кровоснабжение;
- рыхлость подлежащего соединительнотканного слоя;
- наличие препуциального мешка, который содержит выделения смегмальных (сальных) желёз, необходимых для сохранения эластичности головки полового члена.
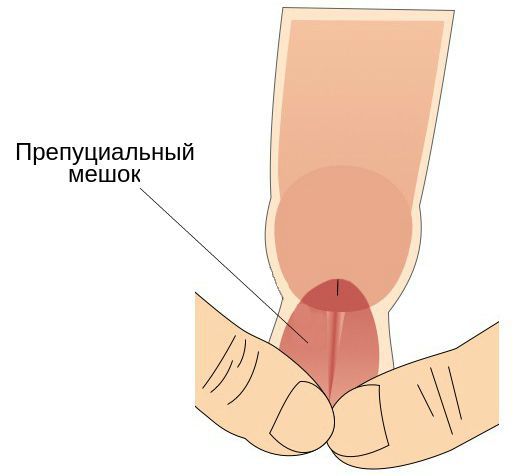
Также имеет значение недостаточная или избыточная гигиена половых органов, частые незащищённые половые контакты, наличие сопутствующих заболеваний (например атеросклероза или дерматитов) и работа в тяжёлых условиях (связанная с высокой температурой и загрязнениями) [2] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы баланопостита
Проявления баланопостита в целом не отличаются от воспалительных симптомов других локализаций. Чаще всего заболевание характеризуется триадой признаков воспаления : отёком, болью и покраснением. Однако вместо болевого синдрома при баланопостите обычно появляется зуд и жжение в поражённой области. На месте воспалительных очагов очень часто образуются эрозии (поверхностные раны), покрытые выделениями и налётом белого или жёлто-зелёного цвета [3] .
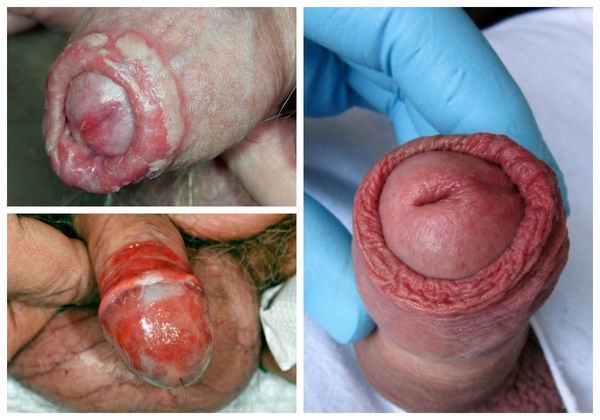
Один из важных диагностических признаков болезни — усиление симптомов во время и после полового акта . За счёт механического раздражения воспалённой кожи возникает покраснение, налёт или зуд. Также симптомы баланопостита могут усиливаться во время и после мочеиспускания.
Серьёзным симптомом выраженной воспалительной реакции является затруднённое и болезненное обнажение головки. Оно связано не только с самим воспалением, но и с осложнениями в виде воспалительных спаек и фимоза (сужения крайней плоти). Чаще всего спайки возникают у детей. Они образуются через несколько дней после начала заболевания и прогрессируют в случае позднего обращения к врачу.
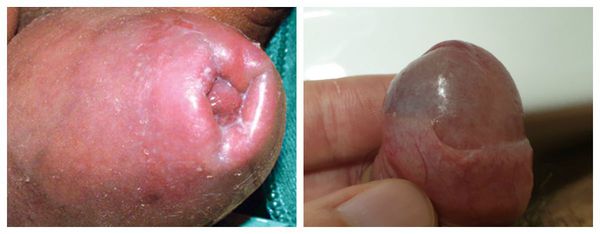
Патогенез баланопостита
Головка, внутренний листок крайней плоти и образуемый ими препуциальный мешок являются единым анатомическим образованием. В состоянии покоя у необрезанных мужчин головка находится внутри препуциального мешка, который защищает её от внешних травматических и температурных факторов [4] . Во внутреннем листке крайней плоти содержится большое количество сальных желёз. Секрет, который они вырабатывают, увлажняет и смазывает головку для её беспрепятственного обнажения при потребности. Во время эрекции за счёт увеличения полового члена и расправления крайней плоти головка обнажается, а препуциальный мешок исчезает.
Такие о собенности строения полового члена у необрезанных мужчин способствует развитию баланопостита [5] . Также к предрасполагающим факторам относятся суженное отверстие препуциального мешка и избыточная (удлинённая) крайняя плоть, которая даже при максимальной эрекции покрывает головку полностью или частично. Несмотря на отсутствие перечисленных факторов, у обрезанных мужчин также возникает баланопостит , хотя реже, чем у необрезанных.
Другим фактором, способствующим развитию болезни, является плохая гигиена. При этом в полости препуциального мешка скапливается так называемая смегма. Она является смесью выделений сальных желёз, лейкоцитов и слущенного эпителия. В норме смегма постоянно обновляется за счёт гигиены или регулярной половой жизни. При нарушении процессов обновления она скапливается и становится прекрасной средой для размножения микроорганизмов и развития воспаления окружающих тканей.
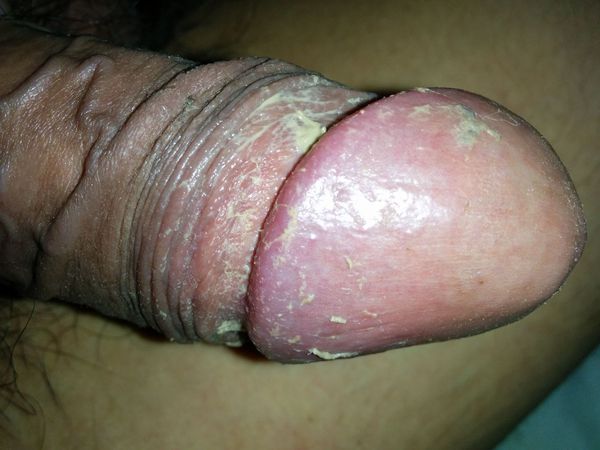
Процесс в оспаления в итоге приводит к нарушению функции полового члена. В начале болезни возникает покраснение, которое сопровождается зудом или жжением, в некоторых случаях — появлением налёта. Затем присоединяется отёк, возникает боль. В итоге заболевание приводит к невозможности вести половую жизнь, а при самом неблагоприятном развитии — к острой задержке мочеиспускания.
Классификация и стадии развития баланопостита
Классификаций баланопостита довольно много, так как исследованием этого заболевания занимаются врачи нескольких специальностей: урологи, андрологи, дерматовенерологи, хирурги и педиатры. Наиболее полно этиологическую и клиническую картину болезни отображает классификация, представленная Британской ассоциацией сексуального здоровья и ВИЧ (BASHH). Она рекомендована для практического применения в странах Европы [6] .
Согласно классификации BASHH, выделяют два типа баланопостита: инфекционный и неинфекционный . Инфекционный баланопостит, в зависимости от причинного фактора, разделяют на восемь подтипов:
- Candida albicans. Грибы этого рода являются частой причиной баланопостита ввиду их широкого распространения у женщин, нерационального применения антибиотиков и увеличения частоты вторичных иммунодефицитов . Обычно Candida albicans передаются половым путём. Но бывают случаи заражения, не связанные с сексуальной активностью: при сахарном диабете или после антибиотикотерапии [10][12] .
- Trichomonas vaginalis . Трихомонады являются простейшими микроорганизмами. Они паразитируют в половых органах как мужчин, так и женщин. Передаются половым путём [13] .
- Streptococcus (A, B). Стрептококки могут бессимптомно присутствовать в половой сфере, но при заболевании их концентрация резко увеличивается [15] .
- Anaerobes (бактероиды, фузобактерии, актиномицеты, клостридии). Обнаружение анаэробов на коже головки полового члена часто ассоциируется с хроническим неспецифическим уретритом и баланопоститом. Причём в основном развитие этих заболеваний связано не с одним видом возбудителей, а сразу с несколькими (т. е. с микст-инфекцией).
- Gardnerella vaginalis . Гарднереллёз довольно часто становится причиной воспалительных реакций половых органов. Распространённость G. vaginalis среди урологических больных в целом составляет 8 %, а при баланопостите, не обусловленном Candida — до 31 % [14] .
- Staphylococcus aureus . Наличие золотистого стафилококка часто не вызывает никаких симптомов, но в некоторых случаях может стать причиной болезни [16] .
- Treponema pallidum . При локализации первичного очага инфекции на головке или крайней плоти бледная трепонема вызывает баланопостит, но уже специфический — ассоциированный с сифилисом .
- Herpes simplex virus . Вирус простого герпеса 1-го и 2-го типа тоже может быть причиной воспаления [18] .
Неинфекционные баланопоститы делятся на два подтипа:
- обусловленные заболеваниями кожи — склеротическим лихеном, баланопоститом Зуна, красным плоским лишаём , контактным аллергическим дерматитом , псориазом и др.;
- обусловленные другими причинами — травмами, раздражением, несоблюдением гигиены и др.
Осложнения баланопостита
К осложнениям баланопостита относятся:
-
; ; ;
- некроз головки полового члена;
- паховый лимфангиит и лимфаденит.
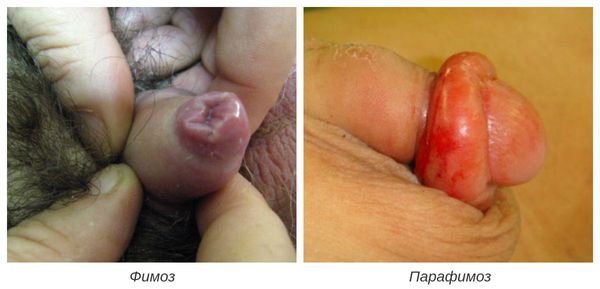
Фимоз — кольцевидное сужение крайней плоти, препятствующее обнажению головки. Его развитие связано с образованием рубцовой ткани и потерей эластичности крайней плоти. Особенно часто он возникает при рецидивирующем или торпидном (вялотекущем, длительном) течении баланопостита, а также при его сочетании с системными заболеваниями (в частности с сахарным диабетом). В редких случаях при выраженном сужении крайней плоти возникает хроническая задержка мочеиспускания, требующая неотложного лечения.
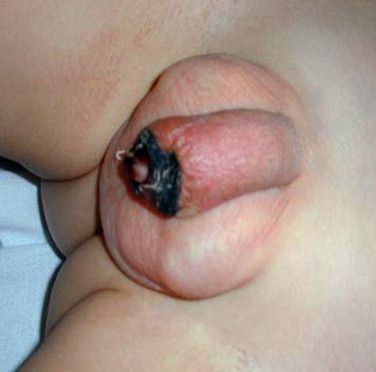
Некроз головки полового члена — р едкое, но грозное осложнение. Чаще всего связано с наличием анаэробной инфекции, в частности фузобактерий [17] . Молниеносное течение этого осложнения, так называемая гангрена Фурнье , может привести к гибели пациента. На начальной стадии гангрена Фурнье проявляется в виде обычного баланопостита. Её особенностью является быстрое распространение воспаления в виде покраснения, отёка и крепитации тканей (их потрескивания при нажатии), а также образование массивного некроза гениталий. Она возникает, как правило, на фоне выраженных иммунодефицитных состояний (в т. ч. хронического алкоголизма , ВИЧ-инфекции ) и сопровождается мощнейшей интоксикацией.
Стриктура уретры — сужение мочеиспускательного канала. Возникает при длительно протекающем баланопостите либо в связи с наличием специфического возбудителя, вызывающего активное деление клеток. Проявляется затруднённым мочеиспусканием и неполным опорожнением мочевого пузыря. Способствует развитию хронической инфекции мочевыводящих путей (циститу, пиелонефриту, гидронефрозу) и даже хронической почечной недостаточности.
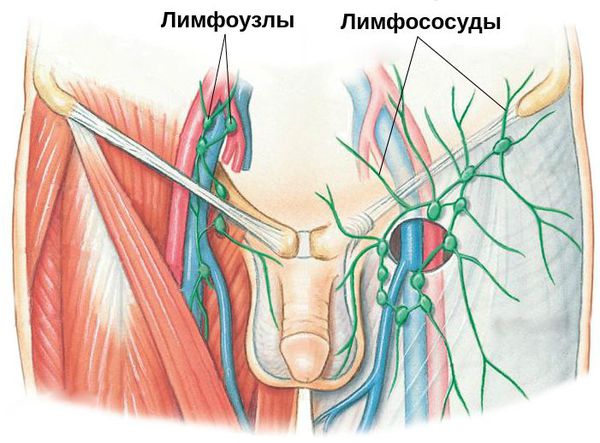
Паховый лимфаденит и лимфангиит — воспаление паховых лимфатических узлов и сосудов. Данное осложнение свидетельствует о распространении инфекции за пределы поражённого органа. Как правило, оно требует коррекции проводимых лечебных мероприятий.
Диагностика баланопостита
Постановка первичного диагноза на основе жалоб, данных анамнеза и визуального осмотра обычно не вызывает затруднений. Самыми частыми симптомами баланопостита являются: покраснение и отёк головки и крайней плоти, зуд и жжение в месте поражения. Иногда отмечается боль, появление налёта или выделений на головке, болезненное мочеиспускание, затруднение или невозможность обнажения или вправления головки полового члена. Также могут присутствовать язвенные дефекты, болезненность и покраснение в проекции паховых лимфоузлов. В редких случаях отмечается ухудшение общего самочувствия, повышение температуры от 37,0-37,9 ℃ и выше с присоединением озноба.
Для выявления причинного фактора и состояний, способствующих развитию или рецидивированию заболевания, требуются дополнительные методы обследования [16] .
Основные :
- бактериологический анализ отделяемого из головки или крайней плоти на аэробную флору и грибы рода Candida (бакпосев);
- скрининговое исследование методом ПЦР (полимеразной цепной реакции) на инфекции, передаваемые половым путём;
- анализы крови и мочи на глюкозу для исключения или подтверждения сахарного диабета;
- клинический анализ крови;
- серологическая диагностика сифилиса — поиск антител к бледной трепонеме.
Дополнительные :
- консультация дерматолога для исключения дерматитов или аллергических заболеваний, сопровождающихся высыпаниями на головке полового члена;
- консультация эндокринолога при выявлении повышенного уровня глюкозы;
- биопсия кожи головки или крайней плоти в случае подозрения на злокачественный процесс или при торпидном течении заболевания.
Лечение баланопостита
Тактика лечения зависит от стадии развития процесса, наличия осложнений или сопутствующих заболеваний.
При неосложнённом баланопостите, который возник впервые, показана местная терапия в виде нанесения растворов или лечебных мазей на место поражения. Выбор лекарственного средства зависит от вида предполагаемого или подтверждённого возбудителя [9] [11] . Это могут быть антибактериальные, противогрибковые или противовирусные препараты.
В случае рецидива заболевания или выраженной воспалительной реакции, особенно при повышении температуры тела, показано назначение соответствующих лекарств в виде таблеток, капсул или инъекций. При этом необходимо учитывать результаты обследований по определению вида возбудителя. В случае выявления сахарного диабета обязательно назначение препаратов, снижающих уровень глюкозы в крови.
Некоторые осложнения баланопостита требуют операционного лечения. При развитии фимоза показана циркумцизия, или обрезание. При этом вмешательстве удаляется рубцово-изменённая крайняя плоть, после чего накладываются швы. В результате головка становится полностью обнажённой. Эту же операцию рекомендуют при большом количестве рецидивов. Эффективность циркумцизии доказана в ряде исследований [19] [20] [21] [22] .
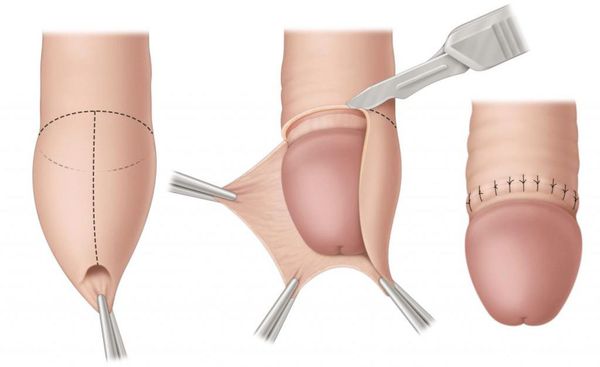
В случае парафимоза проводится операция по рассечению ущемляющего кольца и вправлению головки.
Тактика лечения стриктуры уретры зависит от расположения и размеров стеноза. Для расширения уретры потребуется меатотомия — рассечение наружного отверстия мочеиспускательного канала с наложением швов. При большой протяжённости стриктуры показана пластика уретры.
Однако большинство осложнений и рецидивов заболевания удаётся избежать благодаря своевременному обращению к врачу и проведённому медикаментозному лечению.
Прогноз. Профилактика
Прогноз чаще всего благоприятный. В случае точного выяснения причины заболевания и вовремя начатой терапии наступает полное излечение. Однако при отсутствии лечения или наличии сопутствующей патологии (например сахарного диабета) не исключается появление осложнений, которые потребуют коррекции, в частности оперативного вмешательства. При развитии такого осложнения, как гангрена Фурнье, летальность составляет, по данным разных авторов, от 4 до 54 % [23] .
Профилактика баланопостита, как ни странно, начинается с младенчества. Она заключается в гигиене наружных половых органов. В первые годы жизни ребёнка она проводится родителями, затем прививается детям в виде соблюдения элементарных санитарно-гигиенических правил.
Также нужно уделять внимание вопросам раскрытия головки. Дело в том, что у младенцев кожа крайней плоти недостаточно растяжима, поэтому до 5-6-летнего возраста головка раскрывается не у всех мальчиков [8] . Данный физиологический фимоз не является заболеванием. Однако если в дальнейшем головка по-прежнему не раскрывается — это повод обратиться к врачу.
После начала половой жизни микрофлора половых органов может измениться. Любые новые бактерии, грибки и вирусы, проникающие в организм мужчины во время незащищённых половых актов, способствуют истощению его защитных сил и возникновению инфекции. Поэтому важным средством профилактики баланопостита, равно как и инфекций, передающихся половым путём, является использование презервативов.
Не менее важным средством профилактики баланопостита является соблюдение гигиенических правил у взрослых. Так называемая "болезнь грязных рук" возможна в любом возрасте. Чтобы избежать занесения инфекции, нужно не только мыть руки перед мочеиспусканием (особенно если приходится работать в антисанитарных условиях), но и регулярно принимать душ или ванну, тщательно промывая головку и крайнюю плоть.
Так как баланопостит является первым проявлением некоторых соматических заболеваний, необходимо не реже одного раза в год осуществлять контроль общего холестерина и глюкозы в крови для исключения скрытых микрососудистых нарушений.
Читайте также:

