Трихлордифенил при попадании на кожу
Обновлено: 28.04.2024
Отравление веществами удушающего действия - хлорпикрином, фосгеном и дифосгеном
К удушающим относятся вещества, поражающие главным образом легочные ткани и вызывающие отек легких. Речь идет о следующих соединениях: CG — фосген (карбонилхлорид, дихлорангидрид угольной кислоты); DP — дифосген (трихлорметилхлорформиат, трихлорметилхлоркарбонат); CL — хлор; PS — хлорпикрин.
Лучше всего среди них известен фосген. Вещества этой группы раздражают бронхи, трахею, гортань, глотку и нос, а это вместе с острым отеком легких приводит к ощущению удушья.
Хлор рассмотрен также в отдельной статье о загрязнении воздуха.
а) Отравление хлорпикрином. Хлорпикрин (CCl3NО2) — это бесцветная, слегка маслянистая жидкость, применяемая в качестве фумиганта для обработки зерна, почвенного инсектицида и БОВ. Она вызывает сильное раздражение глаз, слизистых оболочек и легких. Летальная экспозиция для человека соответствует примерно 119 млн-1 в течение 30 мин, а смерть наступает от отека легких. Остатки аэрозоля на объектах могут вызывать сухой кашель.
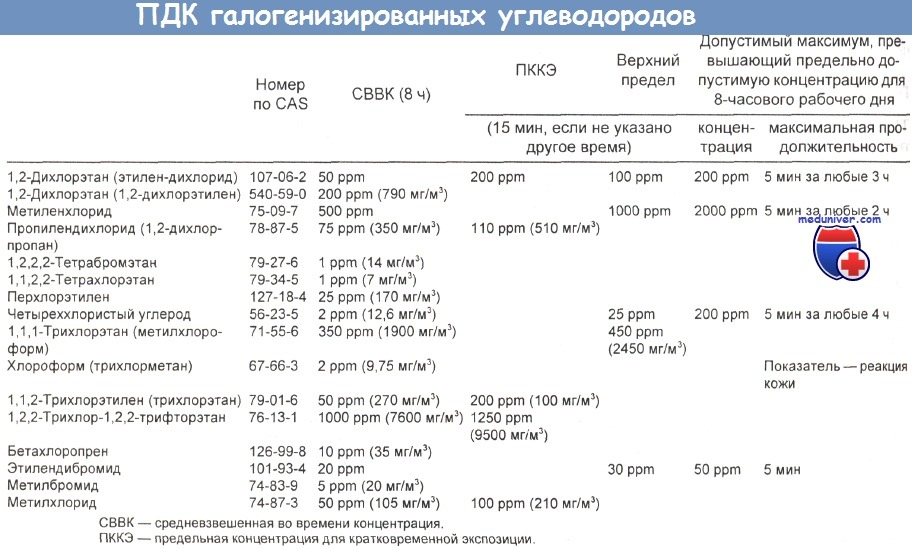
б) Предельно допустимые концентрации. В США Национальный институт техники безопасности и гигиены труда/Управление по технике безопасности и гигиене труда (NIOSH/OSHA) установили следующие средневзвешенные по времени производственные ПДК:
Хлор 0,15 млн -1 (1,5 мг/м 3 );
Хлорпикрин 0,1 млн -1 (0,7 мг/м 3 );
Фосген 0,1 млн -1 (0,4 мг/м 3 ).
- История вопроса. Хлор — первое вещество, использованное в качестве наступательного оружия и открывшее саму эру химических войн: 22 апреля 1915 г. германская армия накрыла войска Антанты зеленовато-желтым облаком, убившим 5000 человек и уложившим в госпитали еще 10 000. Под Ипром 22 декабря 1915 г. немцы применили второе в истории БОВ — фосген, отравив им 1069 человек, из которых 116 умерли от острого отека легких.
Более 80 % всех жертв БОВ в первую мировую войну вызвано именно этим веществом. Дифосген, в принципе представляющий собой соединение фосгена с хлороформом, разработан уже после ее окончания с целью "улучшения" фосгена, но в 30-е годы его производство было свернуто с появлением веществ нервно-паралитического действия. Хлорпикрин применяли во время первой мировой войны как БОВ, раздражающее кожу и слизистые.
в) Отравление фосгеном и дифосгеном:
- Физические свойства. Фосген при комнатной температуре и атмосферном давлении представляет собой бесцветный газ с запахом свежего сена. Он тяжелее воздуха, поэтому в зависимости от погодных условий может скапливаться на некоторое время в траншеях, низинах и древесно-кустарниковых зарослях.
- Защита. Адекватную защиту против веществ удушающего действия обеспечивает стандартный полевой противогаз или пылеулавливающий фильтр.
- Дозы:
1. Уровень экспозиции ниже 25 млн-1/мин считается безвредным.
2. Экспозиция к низким дозам (50—150 млн-1/мин) требует ингаляционного или системного введения стероидов пострадавшим и наблюдения за ними как минимум в течение 8 ч, после чего, если рентгенограмма грудной клетки нормальная, их можно выписывать. Если рентгеновское оборудование недоступно, наблюдение продлевают до 24 ч.
3. Экспозиция к уровням фосгена выше 150 млн-1/мин индуцирует клинический отек легких, а выше 300 млн -1 /мин опасна для жизни.
- Механизм действия фосгена и дифосгена:
Дыхательная система. Массивному отеку легких предшествуют поражение бронхиального эпителия, развитие эмфизематозных очагов, дольковых ателектазов и отек околососудистой соединительной ткани. Трахея и бронхи после экспозиции к фосгену обычно выглядят нормально. Это резко контрастирует с картиной отравления хлором или хлорпикрином, когда эпителиальная выстилка обеих этих структур бывает сильно повреждена и слущивается.
- Клиника отравления фосгеном и дифосгеном:
1. Начальный период. Сначала бывает слабое раздражение глаз и глотки с кашлем, нехваткой воздуха, чувством стеснения в груди, тошнотой, иногда рвотой, головной болью и слезотечением.
2. Латентный период. Затем следует латентный период продолжительностью от 30 мин до 48 ч, когда пациент относительно бессимптомен и при объективном обследовании грудной клетки признаков поражения не выявляется.
3. Отек легких. Затем, если отравление сильное, быстро развивается отек легких с учащенным поверхностным дыханием, цианозом и болезненным приступообразным кашлем, приводящим к отхаркиванию обильной пенистой, белой или желтоватой жидкости. Обследование грудной клетки демонстрирует прогрессирующее ослабление дыхательных шумов с булькающими хрипами по всей области легких. Усиливаются общее недомогание, состояние тревоги, одышка и цианоз. Гиповолемия, гипоксия и недостаточность кровообращения могут привести к летальному исходу.
Рентгенограмма грудной клетки примерно в середине клинического латентного периода иногда позволяет выявить начало токсического отека легких гораздо раньше, чем он станет симптоматическим. В фирме Bayer в Германии используют персональные фосгеновые дозиметры.
- Диагностика. Раздражение носа и глотки фосгеном можно спутать с инфекцией верхних дыхательных путей. Затрудненное дыхание и жалобы на стеснение в груди позволяют также подозревать отравление нервно-паралитическим веществом или острый приступ астмы. Некардиогенный отек легких можно принять за отек, связанный с сердечной недостаточностью. Диагноз зависит от подтверждения экспозиции к фосгену в анамнезе. Клиническое состояние коррелирует с газовым составом артериальной крови. Ранняя диагностика промышленной передозировки фосгена затруднительна. Обоняние выявить такую экспозицию не позволяет.
Существенные изменения уровня гемоглобина, гематокрита, РаО2, РаСО2 и рН часто появляются только ближе к концу клинически латентного периода.
- Лечение отравления фосгеном и дифосгеном: Поддерживающая терапия:
1. Показаны покой и тепло: покой во время латентной стадии очень важен, поскольку любая активность в период между экспозицией и появлением легочной симптоматики повышает вероятность летального исхода.
2. При кашле: кодеина фосфат (30—60 мг).
3. Кислород: по возможности увлажненный. Своевременное использование перемежающегося положительного давления, положительного давления в конце выдоха (ПДКВ), маски ("ПДКВ-маски") или, если необходимо, интубации с дыхательным аппаратом или без него может отсрочить или свести к минимуму отек легких и облегчить гипоксемию.
4. Седатация: не применяйте седативных средств, пока не обеспечена адекватная оксигенация и не подготовлено оборудование для вспомогательного дыхания на случай необходимости. Атропин, барбитураты, аналептики и антигистаминные средства противопоказаны.
5. Антибиотики: используются только при развитии бактериального бронхита или пневмонита, но не профилактически.
6. Диуретики при токсическом отеке легких малоэффективны, но они бывают полезны в сочетании с ПДКВ в плане уменьшения интерстициального отека.
Специфические средства. Стероиды, примененные вскоре (желательно в течение 15 мин) после экспозиции, могут уменьшить тяжесть отека. Когда он уже начал развиваться, они гораздо менее эффективны. Первая доза в 5 раз выше обычно используемой при астме. Затем в течение 12 ч применяют половину этой дозы, а в следующие 72 ч, пока риск отека легких не исчезнет, — стандартную противоастматиче-скую дозу.
Рекомендуются: бетаметазона валерат, беклометазона дипропионат или дексаметазона натрия фосфат.
Схема применения стероидов:
1. Ингаляция (дексаметазона натрия фосфата): 4 дозы-нажима (на головку аэрозольного баллончика) сразу, а затем по одному каждые 3 мин, пока не пройдет чувство раздражения. После этого по 5 нажимов с интервалом 15 мин, пока не кончится содержимое стандартного ингалятора. Затем в течение дня 1 нажим в час и по 5 нажимов каждые 15 мин до 30 нажимов в сумме перед отходом ко сну.
Такую схему повторяют ежедневно как минимум в течение 5 сут или дольше, если возникают аномалии, например признаки отека легких или инфильтраты на рентгенограмме грудной клетки, после чего ингаляции можно отменить. Если выздоровление идет медленно, свести дозу к 6 нажимам в день до полной нормализации состояния.
2. Если используется беклометазона или бетаметазона дипропионат, как можно быстрее проводят ингаляцию 10 доз-нажимов "разбрызгиваний" стероида из аэрозольного ингалятора. Следующие 10 ч применяют по 5 нажимов 1 раз в час, затем в течение как минимум 5 сут — 1 нажим ежечасно круглосуточно. Системная терапия: сначала внутривенно 20 мг бетаметазона или эквивалент этой дозы; повторяют внутривенно или внутримышечно каждые 6 ч в течение 24 ч и снижают дозу на протяжение следующих 5 сут.
3. Системная стероидная терапия.
Начинают как можно быстрее после экспозиции с 2 г метилпреднизолона внутривенно или внутримышечно (или с эквивалента этой дозы), повторяют через 6 и 12 ч. Затем вводят эту дозу с интервалом 12 ч от 1 до 5 сут в зависимости от тех же критериев, что и при стероидной ингаляционной терапии. Можно назначить антибиотики и противогрибковые средства для предупреждения инфекции и грибковой суперинфекции. Альтернативная схема системного лечения следующая:
День 1 1000 мг преднизолона внутривенно;
День 2 и 3800 мг преднизолона внутривенно;
День 4 и 5700 мг преднизолона внутривенно;
День 6 Если рентгенограмма грудной клетки остается нормальной, начинают быстро снижать дозу.
В острой стадии бронхоспазма могут потребоваться адреналин и кислород. Применяют также отхаркивающие средства.
Антидоты. Антидоты для фосгена не известны.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Рожистое воспаление кожи, в народе просто «рожа» – острое воспалительное поражение кожных покровов инфекционного происхождения. Болезнь вызывается агрессивной разновидностью стрептококка: бета-гемолитическим стрептококком группы A.
Недугом страдают чаще взрослые люди, но вероятность заболеть есть даже у младенцев.
Еще столетие назад рожа считалась крайне опасной и часто приводила к летальному исходу. В настоящее время благодаря появлению антибактериальных препаратов, она стала относиться к излечимым болезням. Однако продолжает оставаться серьезной инфекцией, требующей своевременной эффективной терапии, и пристального внимания врачей.
Причины возникновения рожи
Стрептококк может долгое время находится в организме в «спящем» состоянии, когда его активное размножение подавляется иммунной системой. В этом случае заболевание развиваться не будет. Но одновременное воздействие нескольких неблагоприятных факторов может привести к болезни.
Для возникновения воспалительного процесса необходимо совпадение сразу нескольких обстоятельств:
- повреждение кожных покровов любого типа: аллергического, травматического или ожогового;
- понижение иммунитета в результате хронических заболеваний, грибковых инфекций, авитаминоза или истощения организма;
- инфицирование травмированных кожных участков бета-гемолитическим стрептококком.
Немаловажную роль играет гигиена тела – рожа возникает значительно чаще в регионах с плохими санитарно-гигиеническими условиями.
Имеются наблюдения, что заболевание более типично для людей белой расы.
Симптомы рожистого воспаления
Заболевание начинается резко и протекает остро. Пациенты, как правило, могут указать даже час его возникновения.
Начало схоже с тяжелым ОРВИ – быстро поднимается температура, возникает общая интоксикация организма. Наблюдается озноб (нередко сотрясающий), головные боли, тошнота, рвота, боли и ломота в спине и суставах. При тяжелом течении возможно возникновение судорог и бреда.
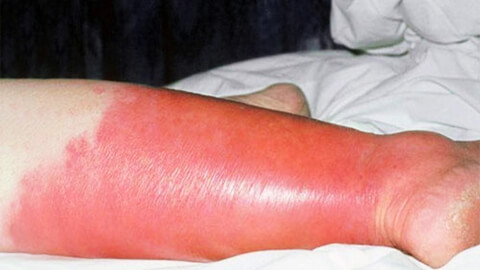
Поражение кожных покровов начинает развиваться через 10-20 часов с момента возникновения общих симптомов. Начинается с зуда кожи, ощущения ее стянутости, потения. Затем кожа в месте заражения начинает краснеть и отекать, возникает выраженная эритема.
Характерным признаком рожи является очень яркая гиперемия (краснота) пораженного участка с четкими неровными границами, которые называют «языками пламени» или «географической картой». Края участка приподняты в виде инфильтрационного валика. Воспаленная область горячая на ощупь, отечная, уплотненная, лоснящаяся. При надавливании на нее возникает легкая болезненность, после надавливания краснота под этими участками пропадает на несколько секунд.
Также характерен лимфаденит – уплотнение лимфатических узлов, снижение их подвижности и болезненность при надавливании. У некоторых больных на коже возникает розовая полоса, которая соединяет воспаленный участок с ближайшей группой лимфоузлов.
Классификация
Рожистое воспаление кожи обычно классифицируют по нескольким параметрам.
По кратности возникновения рожи ее делят на 3 вида:
- Первичная–первый случай возникновения заболевания.
- Повторная–возникает обычно через какой-то период (год и более).
- Рецидивирующая–возникает периодически с неопределенными интервалами от нескольких недель до нескольких лет, с той же локализацией, что и предыдущая, и обычно связана с иммунодефицитными состояниями организма.
Классификация по распространению на теле:
- Локализованная – имеет четкий очаг локализации в пределах анатомической области тела (лица, ноги, спины).
- Распространенная – проявлена на нескольких близлежащих участках тела (например, одновременно на бедре и голени).
- Мигрирующая (ползучая) – после излечения на одном участке тела рецидив возникает на другом.
- Метастатическая – очаги локализации располагаются на удаленных друг от друга участках тела (например, лицо и голень).
Также могут встречаются смешанные формы. Особо неприятным является рожистое воспаление кожи лица. Оно причиняет не только физическое, но и моральное страдание из-за ухудшения внешнего вида больного.
По характеру проявления на кожных покровах:
- Эритематозная – наблюдается покраснение участка кожи, зуд, жжение и отечность.
- Эритематозно-буллезная – к предыдущим симптомам добавляется возникновение пузырьков с прозрачной жидкостью, которые потом растрескиваются, и заболевание переходит в следующую форму.
- Эритематозно-гемораргическая – на воспаленном участке появляются пятна подкожного кровоизлияния, которые причиняют больше дискомфорта и требуют больше времени на излечение.
- Эритематозно-буллезно-гемораргическая – самая тяжелая форма, при которой кожный участок поражается максимально глубоко.
Наибольшую опасность для пациента представляет последняя форма заболевания.
По тяжести протекания болезнь делится на 3 формы:
- Легкую – температура повышается незначительно, напоминая обычную простуду, длится недолго (1-3 дня) при этом поражается незначительный участок кожи чаще всего без глубоких структурных изменений (эритематозное проявление).
- Средней тяжести – лихорадка длится более 3-х дней, температура повышается значительно, возможны головные боли, боли в суставах и другие симптомы, напоминающие грипп, поражаются большие участки кожи.
- Тяжелую – лихорадка проявлена очень высокими температурами, длится более 5 дней, поражаются обширные участки тела с геморрагическими и буллезными проявлениями.
Халатное отношение к легкой стадии и отсутствие адекватного лечения приводит к прогрессированию недуга и возникновению тяжелых форм заболевания.
Поэтому при подозрении на рожистое воспаление необходимо срочно обратиться к врачу.
Какие части тела чаще всего поражает рожа
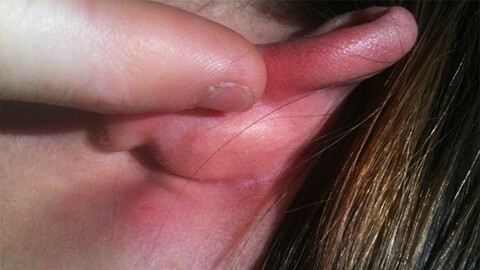
Рассмотрим на каких участках тела наиболее часто возникает воспалительный процесс:
- Ноги в районе голени. Из-за плохого кровообращения или недостаточного оттока лимфы в этой части тела возникают застойные явления, и происходит скопление инфекции. Поэтому рожистое воспаление ноги относится к наиболее распространенным его видам.
- Кожа лица и головы. Данной локализации способствуют застойные явления, вызванные ЛОР-заболеваниями.
- Туловище. Риск рожистого воспаления повышается в местах повышенной потливости и потертостей, а также на поверхности шрамов.
- Руки. Наиболее редко поражение, так как это самая подвижная часть человеческого тела, что препятствует возникновению застойных явлений.
Диагностика
Так как симптоматика рожистого воспалительного процесса ярко проявлена и специфична, врач может поставить даже при первичном осмотре, исходя из следующих симптомов:
- внезапное проявление болезни в виде лихорадочного состояния с признаками острой интоксикации организма;
- характерные кожные проявления;
- увеличение лимфоузлов;
- приглушенность сердечных тонов, учащенное сердцебиение;
- снижение давления.
Специальная лабораторная диагностика не нужна. Но для подтверждения диагноза следует обратить внимание на следующие параметры общего анализа крови:
- СОЭ, как при любом остром воспалительном процессе, более 20 мм/час;
- возросшее количество лейкоцитов;
- пониженное количество эритроцитов;
- пониженный гемоглобин, особенно при геморрагических проявлениях.
Также рекомендуется определить лабораторно штамм стрептококка, для подбора наиболее эффективной схемы лечения.
Рожистое воспаление кожи – лечение
Основной метод терапии этой болезни – медикаментозный.
Применяются такие препараты:
- Антибактериальные (антибиотики) – являются главным элементом терапии. Принимаются около 2-х недель.
- Противовоспалительные и жаропонижающие – необходимы для снижения лихорадки.
- Обезболивающие – используются, как местно, так и перорально.
- Противогистаминные – нужны для купирования аллергоподобных реакций в очаге воспаления.
- Нестероидные противовоспалительные препараты – для снижения интенсивности воспаления и обезболивания.
- Мази и кремы непосредственно в местах выраженных кожных повреждений.
- Антисептические повязки – необходимы при глубоком поражении кожи;
- Стероидные или иммуномодулирующие препараты – назначают при тяжелом течении болезни.
Чаще всего назначаются сразу несколько классов лекарств, так как для полного излечения необходим комплексный подход.

Для купирования острой фазы необходимо до 2-х недель. Но и после этого не следует прекращать лечение.
Кожа в местах, подвергавшихся воспалению, очень уязвима в ближайшие несколько недель, возможно ее шелушение. Ни в коем случае нельзя подвергать интенсивному воздействию солнечных лучей пострадавшие места минимум месяц после снятия острой фазы. Также необходимо дополнительное увлажнение специальными мазями и кремами для полного восстановления структуры кожи.
После прохождения острой фазы рекомендуется физиотерапия.
- ультрафиолетовое излучение – для угнетения роста стрептококков;
- электрофорез – для более эффективного введения препаратов;
- УВЧ – для улучшения лимфотока, кровообращения и местного иммунитета.
Изредка приходится прибегать к хирургическому методу лечения. Он становится необходим при глубоких поражениях кожных покровов.
Особое внимание следует уделить рецидивирующей роже. Лечение острой её фазы не отличается от лечения при первичном заболевании. После снятия острых симптомов необходим дополнительный курс для восстановления иммунитета и избавления от стрептококковой инфекции.
Лечение неосложненных форм заболевания проводится амбулаторно, под наблюдением лечащего врача. Тяжелое течение может потребовать госпитализации пациента.
Самолечение может быть смертельно опасным из-за вероятности тяжелых осложнений.
Осложнения
Рожистое воспаление относится к излечимым недугам, однако без адекватного лечения, и при сопутствующих заболеваниях, оно может приводить к тяжелым осложнениям.
Типичные виды осложнений при роже:
- Некроз – отмирание кожных покровов в местах поражения. Если некротизированные участки обширны, может понадобиться хирургическое вмешательство.
- Абсцесс – гнойное воспаление. Бывает при буллезной форме, проявляется в возникновении подкожных гнойных очагов. Обязательно их оперативное удаление.
- Флегмона – большой гнойный очаг. Также требует хирургического вмешательства.
- Гнойный флебит – образование гнойных очагов вокруг сосудов конечности. В результате давления на сосуд снижается кровоток, что приводит к кислородному голоданию окружающих тканей. Может стать причиной обширных некрозов.
- Сепсис – попадание большого количества стрептококков в кровоток. Смертельно опасное состояние.
- Поражения сердечной мышцы – возникает при попадании стрептококков в миокард.
- Гнойный менингит – если участок воспаления расположен на голове, и перешел в гнойную стадию, стрептококки могут попасть в спинной мозг и вызвать менингит.
- Ухудшение зрения – при локализации рожистых поражений в районе глаз из-за отечных явлений происходит нарушение увлажнения и кровоснабжения глазного яблока. Может привести к необратимому падению остроты зрения.
Риск осложнений значительно повышают следующие факторы:
- грибковые инфекции;
- сахарный диабет;
- лимфостаз;
- варикозное расширение вен;
- отеки различного происхождения;
- гиповитаминоз или истощение организма;
- иммунодефицит;
- сильная интоксикация организма.
Если есть хоть один из факторов риска, требуется более серьезное отношение к лечению и более внимательный контроль лечащего врача.
Профилактика осложнений и рецидивов
Заболевание имеет явно выраженную симптоматику. При обнаружении двух и более симптомов необходимо срочно обратиться к врачу и незамедлительно начать лечение. Строгое соблюдение рекомендаций и выполнение всех необходимых процедур позволит избежать осложнений.
Важно довести лечение до конца даже после устранения острых проявлений заболевания. Особенно важно не прекращать курс антибиотиков раньше установленного времени, так как это ведет к хронизации заболевания и выработке привыкания к данному виду антибактериальных препаратов – в следующий раз они могут оказаться для вас бесполезными.
Чтобы не случилось рецидива важно поддерживать хороший кровоток и лимфоток в местах воспаления, и следить за чистотой и сухостью кожных покровов.
Клиника отравления галогенизированными углеводородами (фреоном)
1. Острая токсичность галогенизированных углеводородов:
а) Неврологические симптомы. Вдыхание индуцирует угнетение центральной нервной системы в пределах нескольких минут. Изменяются психомоторные функции. Наблюдались краниальные невропатии.
Cherry и соавт. проводили проспективное исследование с участием реальных пострадавших и контрольных лиц, и, по их наблюдениям, профессиональная экспозиция к растворителю в сочетании с потреблением алкоголя может быть серьезной причиной органического поражения мозга.
По данным неопубликованного исследования, лица, которые в течение 10 или большего числа лет подвергались из-за своей профессии воздействию растворителей в ограниченном пространстве, могут страдать от целого спектра неврологических заболеваний, сходных с теми, которые обнаруживаются у лиц, злоупотребляющих растворителями.
б) Кожные симптомы. Незначительное проникновение через кожу человека.
в) Пероральный прием. Через несколько дней после такой экспозиции наступают генаторенальная недостаточность и смерть.
г) Желудочно-кишечные симптомы. Гепатотоксичность и раздражение желудочно-кишечного тракта.
2. Хроническая интоксикация галогенизированными углеводородами. Изъяны в планировании исследований и неудовлетворительный уровень нейропсихиатрического тестирования не позволили получить убедительные доказательства хронической неврологической интоксикации. Наблюдался центродолевой некроз печени. Индуцированное этанолом расширение поверхностных сосудов кожи может вызвать внезапный прилив крови. Это явление проходит примерно через 1,5 ч.
а) Синдром художника. Хотя синдром художника (головные боли, утомляемость, трудности с концентрированием внимания, проблемы с кратковременной памятью, раздражительность, депрессия и непереносимость алкоголя) был классифицирован как профессиональное заболевание, а в Скандинавских странах является основанием для преждевременного ухода на пенсию, в обзорах литературы сообщалось, что несовершенная методика и невнимание к дополнительным переменным могла привести к ошибочному заключению, что хроническая экспозиция к растворителям вызывает органическое поражение центральной нервной системы.
В число потенциальных факторов, вносящих путаницу, входят возраст, пол, интеллект, потребление алкоголя, профессиональная экспозиция к другим нейротоксинам и состояние здоровья.
б) Токсическое действие на почки. Галогенизированные растворители обладают слабой нефротоксичностью.
Неопубликованные данные нескольких исследований позволяют сделать вывод о том, что может существовать связь между профессиональной экспозицией к органическим растворителям и болезнями почек — злокачественными заболеваниями и гломерулонефритом. Два исследования случаев рака почек и гломерулонефрита, проводившихся с участием больных и контрольных лиц, не подтвердили предположения о существовании какой-либо связи этих заболеваний с экспозицией к растворителям.
Показатели почечной дисфункции, на основании которых можно было бы судить о целостности почечных клубочков [альбуминурия, антигены БМК (базальной мембраны клубочка) в крови и моче, циркулирующие анти-БМК антитела] и тубулярной функции (присутствие в моче белков низкой молекулярной массы, гиперфосфатемия, ацетилглюкоаминидаза, экскреция тубулярных антигенов, экскреция простагландинов), нашли ограниченное применение в промышленных исследованиях.
в) Действие на сердечно-сосудистую систему. Гипотензия, аритмии.
г) Легкие. Раздражение верхних дыхательных путей. Незначительное поражение альвеол.
3. Беременность и репродуктивная функция. Не выявлено определенной связи между галогенизированными растворителями и тератогенностью.
4. Канцерогенность. Предположительными канцерогенами являются тетрахлорметан, 1,2-дихлорэтан, дихлорметан, тетрахлорэтилен и трихлорметан.
5. Лабораторные данные отравления галогенизированными углеводородами:
- Вспомогательные исследования. О гепатотоксичности, сопряженной с гепаторенальной недостаточностью, может свидетельствовать повышенное содержание печеночной аминотрансферазы, билирубина, щелочной фосфатазы, аммиака, креатинина и лактата свинца в сыворотке. Кроме того, возможны увеличение продолжительности протромбинового времени и гипогликемия. Через несколько недель эти показатели обычно нормализуются. Почечной дисфункции могут сопутствовать повышение уровня креатинина в сыворотке и уменьшение объема мочи.
- Аналитические методы. Для определения концентрации галогенизированных растворителей в биологических пробах применим метод газовой хроматографии с электронной детекцией.
- Аномалии. Метаболизм трихлорэтилена, тетрахлорэтилена и трихлорэтана может обусловить наличие в моче трихлорацетона и трихлоруксусной кислоты (ТХУК). Другие химические вещества, например хлоральгидрат, тоже могут метаболизироваться с образованием ТХУК. Экспозиция к трихлорэтилену способна привести к повышению концентрации трихлорэтанола в воздухе, крови и моче.
- Интерпретация. Данные, полученные в исследованиях на людях, недостаточны для установления зависимости между концентрацией растворителей в тканях и дозой химического вещества.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
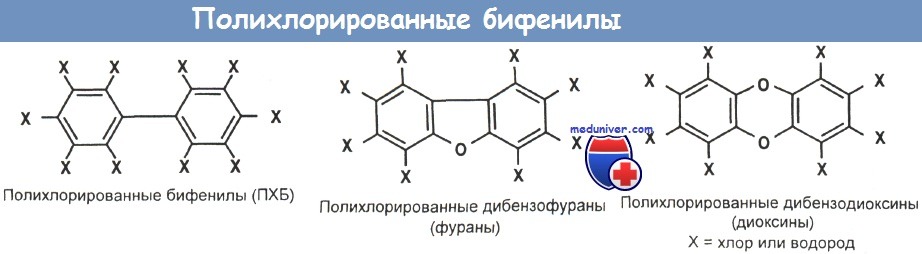
Отравление полихлорированными бифенилами и его лечение
В связи с тем что полихлорированные бифенилы (ПХБ) обладают изоляционными свойствами и не воспламеняются, их используют в качестве жидких теплоносителей и диэлектрических жидкостей в трансформаторах и конденсаторах, в качестве гидравлических и смазочных жидкостей, смазочного масла для диффузионных насосов, пластификаторов, наполнителей для пестицидов и в качестве ингредиентов замазки для уплотнения, красок, адгезивов и ингибиторов воспламенения. ПХБ используют также в чернилах и при изготовлении копировальной бумаги, не содержащей пигмента.
Фирменные названия полихлорированных бифенилов (ПХБ): Aroclor, Askarel, Eucarel, Pyranol, Dykanol, Clorphen, Asbestol, Diaclor, Nepolin и EEC-18.
В число занятий, сопряженных с риском экспозиции к полихлорированным бифенилам (ПХБ), входят (но не исчерпываются ими) следующие: ремонт электрических кабелей, гальванопокрытие, реагирование на аварийные ситуации, противопожарные мероприятия, транспортировка опасных отходов и/или обработка места их сброса, ремонт теплооборудования, поддержание чистоты, обработка металлов, мощение и кровельные работы, слесарно-водопроводное дело, производство изделий из древесины, ремонт трансформаторов и конденсаторов, переработка использованного масла.
а) Влияние полихлорированных бифенилов на плод и новорожденных. Плод и новорожденные дети более чувствительны к полихлорированным бифенилам (ПХБ), чем взрослые, в связи с трансплацентарным распределением и физиологическими различиями. У них отсутствуют гепатические микросомальные ферментные системы, которые облегчают метаболизм и выведение ПХБ.
Кроме того, полихлорированные бифенилы (ПХБ) аккумулируются в грудном молоке. Грудным младенцам грозит дополнительная опасность из-за того, что материнское молоко содержит стероиды, которые ингибируют соединение ПХБ с глюку-ронидами и их экскрецию.
Хлоракне — единственный очевидный признак экспозиции человека к ПХБ, но отсутствие хлоракне не исключает факта экспозиции. Хлоракне, как правило, развивается через несколько недель или месяцев после экспозиции. Эти поражения часто не поддаются лечению и могут длиться годами.
б) Лечение отравления полихлорированными бифенилами (ПХБ):
- Острая экспозиция. При попадании брызг ПХБ в глаза следует немедленно начать промывать их теплой водой в течение по меньшей мере 15 мин, затем необходимо провести офтальмологическое обследование. Следует снять загрязненную одежду и выбросить ее. Осторожно мыть пораженные участки кожи мылом и теплой водой в течение по меньшей мере 15 мин.
Если были проглочены вещества, содержащие ПХБ, следует вызвать рвоту, когда пациент находится в сознании. Нет данных, подтверждающих целесообразность применения активированного угля, но нет и противопоказаний.
- Хроническая экспозиция. Не существует специального метода лечения больных, пострадавших от интоксикации ПХБ. Первоначальное лечение хлоракне основывается на прекращении экспозиции, тщательном уходе за кожей и применении дерматологических мер, как при обыкновенных угрях.
Поскольку неизвестны методы, которые позволили бы уменьшить количество отложений ПХБ в жировых тканях, не следует пытаться применять слабительные средства. Сауны и диетотерапия не дали положительных результатов. Диета, рассчитанная на достижение скорого эффекта, сопряжена с риском мобилизации отложений ПХБ в жировых тканях. Пациентов следует убедить в необходимости избегать экспозиции к другим гепатотоксинам, таким как антибиотики или лекарственные средства, заведомо токсичные для печени, алкоголь и хлорированные растворители.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
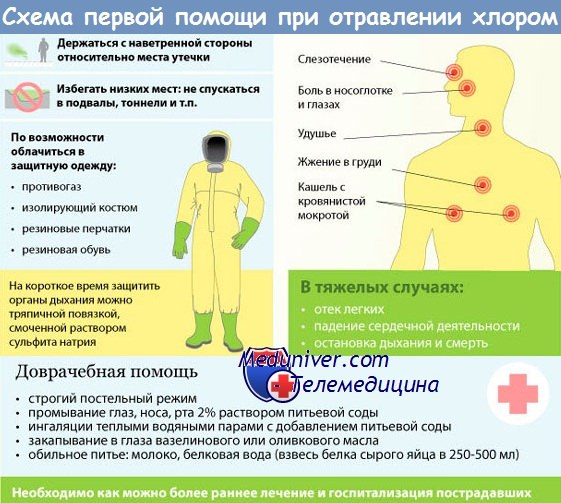
Отравление хлором – острая интоксикация, возникающая при нахождении пострадавшего в зоне с концентрацией газа выше 8 мг/м3. Признаки поражения развиваются при вдыхании токсиканта и его попадании на незащищенную кожу. Основные симптомы: боль в груди, кашель без отделения мокроты, слезотечение, признаки конъюнктивита, нарушение координации. Возможно развитие токсического отека легких. Диагностируется по данным анамнеза и клинической картине. Лабораторные и аппаратные способы имеют вспомогательное значение. Первая помощь: введение натрия гидрокарбоната, темная повязка на глаза, чистый воздух. Лечение симптоматическое. Специфический антидот отсутствует.
МКБ-10

Общие сведения
Отравление развивается при превышении предельно допустимой концентрации хлора в окружающем пространстве. ПДК для жилых комнат составляет 0,03 мг/кубический метр, для производственных помещений – 1 мг/м3. Раздражающей дозой считается 10 мг/метр в кубе, смертельной – 100-200 мг при воздействии на протяжении часа. Концентрация 2500 мг/м3 приводит к гибели пострадавшего уже спустя 5 минут. Хлор относится к категории нестойких быстродействующих аварийно-химических отравляющих веществ (АХОВ). При утечке образует облако с высокой концентрацией, которое сохраняется 10-30 минут, после чего рассеивается. Времени существования подобной зоны достаточно, чтобы спровоцировать у пострадавшего симптомы острого химического поражения.

Причины
Отравление хлором чаще всего возникает при утечках этого компонента во время аварий на промышленных предприятиях. Первая категория опасности присваивается организациям, на территории которых хранится 250 и более тонн сжиженного Cl. Повреждение больших емкостей с токсикантом приводит к массовому поражению сотрудников, химическому загрязнению расположенных поблизости водоемов, населенных пунктов, природных ресурсов. Площадь подобных территорий зависит от объема выброса, температуры окружающего воздуха, скорости ветра. Другие возможные причины:
- Лабораторная утечка. Накопление хлора может происходить при научных опытах, сопровождающихся выделением этого газа. Провоцирующие факторы подобных интоксикаций: отсутствие средств защиты органов дыхания и изолирующей одежды, плохая вентиляция в помещении, отказ от применения аппаратуры, сигнализирующей о превышении ПДК отравляющих веществ.
- Посещение бассейна. При использовании старой технологии обеззараживания стенок газообразным хлором возможно отравление работников. Если как антисептик применяются высокие дозы гипохлорита, существует риск поражения посетителей. Наибольшее количество ксенобиотика скапливается у поверхности воды или в ее верхних слоях.
- Использование хлорсодержащих моющих средств. Симптомы отравлений возникают у уборщиц, санитаров в больницах, где применяются хлорные таблетки. Основная причина поражения – превышение рекомендованных дозировок и несоблюдение правил работы с антисептическими составами. При длительном пребывании в комнатах, где производилась обработка, могут пострадать пациенты.
- Военные действия. Соединения хлора использовались как боевое отравляющее вещество во время первой мировой войны. Обладали низкой результативностью, т.к. создать на земле облако с концентрацией, достаточной для проникновения через фильтры противогаза, технически сложно. Сегодня подобные методы ведения боя иногда используются в странах третьего мира.
К числу факторов риска относится длительное пребывание в медицинских учреждениях, посещение бассейнов и аквапарков, работа в лабораториях и на производствах, использующих хлор. Поражению подвержены люди, страдающие постоянными болезнями дыхательной системы: хроническим обструктивным бронхитом, атопической бронхиальной астмой. Дети более чувствительны к воздействию токсиканта, чем взрослые. Признаки интоксикации у них возникают даже при сравнительно малом содержании отравляющей субстанции.
Патогенез
Хлор относится к группе удушающих и метаболических ядов. При воздействии малых доз газообразного токсиканта у пострадавшего возникают признаки химического раздражения слизистой оболочки глаз, дыхательных путей. При концентрации выше 40-80 мг/м3 развивается спазм респираторного тракта и рефлекторная остановка дыхания. Отмечается поражение трахеи, бронхов, гортани, что создает механическое препятствие потоку воздуха. В тяжелых случаях у пациента определяются симптомы альвеолярного отека легких.
Недостаточность газообмена провоцирует возникновение дыхательного ацидоза. Продукция углекислоты при этом превышает уровень ее удаления через легкие. Нарушается работа всех рецепторных систем организма, отмечаются значительные отклонения гомеостаза от нормальных показателей. Первой страдает деятельность сердечно-сосудистой и центральной нервной системы. Часто наступают необратимые изменения головного мозга, связанные с длительным кислородным голоданием.
Классификация
По причинам отравление хлором подразделяется на боевое, промышленное, бытовое, случайное. Большого практического значения этот критерий не имеет. Он важен исключительно как статистический показатель, который оценивается при разработке мер профилактики. Значимой клинически считается пятиступенчатая классификация отравления, в основе которой лежит тяжесть поражения:
- Легкое. Возникает при нахождении на участках с содержанием газа до 0,012 г/м3. Уровень сознания пострадавшего сохранен, первичные признаки выражены слабо или отсутствуют. Госпитализация не требуется. Симптомы исчезают самостоятельно через 24-48 часов после прекращения контакта с ксенобиотиком.
- Среднее. Содержание Cl не более 0,09 г/м3. Сознание не нарушено, есть умеренные системные и местные признаки интоксикации. Самочувствие ухудшается. Присутствуют специфические жалобы, которые исчезают на протяжении 72 часов. Решение о необходимости доставки в стационар принимает врач, которым была оказана первая помощь.
- Тяжелое. Концентрация 0,1-0,5 г/м3. Отмечается психомоторное возбуждение, которое позднее сменяется сопором или комой. Присутствуют признаки выраженной дыхательной недостаточности, ларингоспазма. Спустя 3-8 часов могут возникать симптомы отека легких. Первая помощь должна быть оказана незамедлительно, госпитализация является обязательной.
- Смертельное. Объем хлора на окружающем пространстве - 0,51–1,2 г/кубический метр. Гибель пострадавшего наступает через 10-15 минут после отравления. Отмечается стойкий ларингоспазм, снять который медикаментами не удается, выраженная дыхательная недостаточность, кома. Причина смерти – нарастающая асфиксия.
- Молниеносное. Отравление хлором, протекающее в особой форме. Резкое поступление большого объема токсиканта вызывает рефлекторную остановку дыхательной и сердечной деятельности. Со времени вдыхания яда до наступления летального исхода проходит 30-60 секунд, иногда 2-4 минуты. Мероприятия сердечно-легочной реанимации безуспешны в 98% случаев.
Симптомы отравления хлором
Клиническая картина зависит от степени интоксикации. При легком поражении отмечается жжение в глазах, першение горла, острый ринит. Возможны головные боли, субъективное ощущение удушья. При осмотре – слюнотечение, слезотечение. Общее состояние удовлетворительное. Отравление хлором средней тяжести характеризуется появлением лающего кашля. Присутствует осиплость голоса, психомоторное возбуждение, рвота, тошнота, болезненность в эпигастральной области. Объективно: дыхание учащено, при аускультации – сухие рассеянные хрипы. Температура тела снижена, зев отечен.
Тяжелое отравление на начальной стадии протекает так же, как интоксикация среднего уровня. Симптомы выражены сильнее. Через некоторое время наступает период ремиссии, который продолжается от 2-3 до 8 часов. Кашель прекращается, пострадавший успокаивается. После окончания этого этапа у больного усиливаются признаки одышки, возобновляются сухие и влажные хрипы, развивается тахикардия. Изо рта выделяется пенистая мокрота, иногда розовой окраски. Определяется снижение артериального давления. Развивается токсический альвеолярный отек легких.
Смертельные отравления приводят к возникновению судорог клонического типа. Происходит непроизвольное мочеиспускание, дефекация. При осмотре – диффузный цианоз, вздутие вен шеи, экзофтальм, конвульсии конечностей, утрата сознания. Первая помощь с применением бронхолитиков не позволяет купировать ларингоспазм. Смерть наступает спустя несколько минут. Причина – прогрессирующая асфиксия, сердечно-легочная недостаточность. При молниеносной разновидности признаки гипоксии и судороги отсутствуют. На момент осмотра – асистолия, отсутствие сознания, дыхания.
Осложнения
Отравление хлором тяжелой степени приводит к развитию отека легких в 75-80% случаев. Это обусловлено раздражающим влиянием токсиканта, который при контакте со слизистыми оболочками распадается на соляную кислоту и кислород. Проявляется характерной симптоматикой: одышка, пена изо рта, влажные хрипы, потливость, синеватый оттенок кожи. Представляет собой непосредственную угрозу жизни пациента. Требуется неотложная первая помощь на месте с последующей госпитализацией в стационар. 30% пациентов, перенесших отек легких, в дальнейшем страдают эмфиземой или пневмосклерозом.
Отсроченное осложнение хлорных интоксикаций – постгипоксическая энцефалопатия. Встречается у 25-30% больных, перенесших тяжелые отравления. Основная симптоматика: ослабление умственных способностей, головные боли, парезы, параличи, нарушение функции внутренних органов, рассеянность, отсутствие концентрации внимания. Плохо поддается коррекции, обычно является необратимой или частично обратимой.
Диагностика
Диагноз ставит врач или фельдшер, первым прибывший на место происшествия. Как правило, это делает сотрудник СМП или штатный медик организации, на территории которой произошла утечка газа. После того, как будет реализована первая помощь, больного доставляют в ОРИТ. Здесь предположение подтверждает токсиколог, анестезиолог-реаниматолог. Может потребоваться консультация пульмонолога, невролога. Дифференциальная диагностика производится с отравлением другими АХОВ, в первую очередь, аммиаком. Применяются методы обследования:
- Физикальные. При легкой интоксикации АД 140/90 или выше, пульс более 90 ударов/минуту, кожа нормальной окраски или бледная. Человек несколько возбужден, однако адекватен. Выраженные хрипы при аускультации отсутствуют. При тяжелых отравлениях АД снижено на 20 и более единиц от привычного, присутствует брадикардия, цианоз кожи.
- Лабораторные. В крови определяется электролитный дисбаланс, pH внутренней среды менее 7,3. Количество кислорода резко уменьшено, углекислого газа – повышено. Увеличивается гематокрит, объем жидкой фракции крови становится недостаточным. Регистрируется коагулопатия, усиленная свертываемость.
- Аппаратные. Показатель сатурации, определяемый с помощью внешнего пульсоксиметра, менее 94-95%. На фоне резко выраженной недостаточности дыхания он может снижаться до 60-80%. На ЭКГ: сокращение интервала RR при тахикардии и его рост при брадикардии, полная или частичная AV-блокада. При молниеносной форме – мелковолновая фибрилляция или асистолия.
Лечение отравления хлором
Хлорную интоксикацию лечат в несколько этапов: первая помощь, стационарная терапия, реабилитация. Это занимает около 1,5-2 недель при среднетяжелых поражениях и до 1 месяца при тяжелых. Молниеносные формы имеют 100% летальность за исключением казуистических ситуаций. Спасти подобных пациентов не удается. Во всех случаях до приезда медиков следует удалить пострадавшего из очага химического загрязнения, расстегнуть одежду, обеспечить приток свежего воздуха.
Первая помощь
Признаки конъюнктивита купируют с использованием 2% раствора натрия гидрокарбоната. Им обильно промывают глаза. Аналогичным образом обрабатываются пораженные участки кожи, подвергшиеся контакту с токсикантом высокой концентрации. При затруднении дыхания соду ингалируют с применением небулайзера. Для устранения бронхоспазма назначаются ингаляции с сальбутамолом, беродуралом. Допускается внутривенное вливание эуфиллина. Введение кислорода через назальные канюли или лицевую маску на начальном этапе противопоказано.
Отравление хлором сопровождается болевым синдромом. Для его устранения в глаза закапывают дикаин, внутримышечно вводят ненаркотические анальгетики. При выраженной болезненности может быть использован морфин или промедол. Применять их следует с осторожностью, под контролем дыхания. Человеку дают выпить щелочную минеральную воду или молоко с добавлением столовой соды. При психомоторном возбуждении показаны седативные средства. Транспортировка осуществляется на носилках, самостоятельное перемещение запрещено независимо от самочувствия.
Терапия в стационаре
В условиях стационара пациент получает антибиотики, спазмолитики, бронходилататоры, отхаркивающие медикаменты, гормоны. Показано проведение щелочных ингаляций. Рекомендовано назначение глюконата кальция внутривенно, антигистаминных средств. Для коррекции водно-солевого баланса проводится инфузия кристаллоидных растворов. При отеке легких применяются диуретики, отвлекающие препараты, альбумин. Необходим перевод пострадавшего на ИВЛ. Отдельные клиники применяют магнитогематерапию, ультрафиолетовой облучение крови, инфузию гипохлорита натрия.
Реабилитация
После исчезновения симптомов экзотоксикоза и выписки из стационара пациенту назначается курс реабилитации. Для ускорения регенеративных процессов вводят ноотропные лекарства, антиагреганты, медикаменты, улучшающие микроциркуляцию. С учетом возможных осложнений показаны ежемесячные визиты к врачу на протяжении 6-12 месяцев. Рекомендовано посещение санаториев, лечебно-восстановительных учреждений. При тяжелых постгипоксических нарушениях больного следует разместить в специализированном реабилитационном центре.
Прогноз и профилактика
Отравления хлором легкой и умеренной степени имеют благоприятный прогноз. Состояние пострадавшего восстанавливается через несколько дней даже без медицинской помощи. При тяжелых поражениях летальность в течение начальных 1-2 часов достигает 27-34%. На поздних сроках погибает около 8% пострадавших. Своевременно и грамотно оказанная первая помощь позволяет значительно снизить этот показатель. Те или иные остаточные изменения отмечаются более чем у половины выживших больных.
Профилактика заключается в соблюдении техники безопасности при работе с хлором. Во время пребывания на участках, загрязненных АХОВ, рекомендуется использовать изолирующие средства защиты. Их эффективность значительно выше, чем у фильтрующих противогазов. Цистерны с Cl нельзя нагревать до высоких температур. Емкости не должны содержать более 1,25 кг жидкого вещества на 1 дм3 объема. Во время обработки бассейнов и поверхностей хлорными антисептиками нужно придерживаться рекомендованных СанПиНом дозировок.
1. Медицинские аспекты ликвидации аварий, вызванных некоторыми химически опасными веществами/ Остапенко Ю.Н., Дмитриев А.В. – 2008.
3. Особенности диагностики, организационных и лечебных мероприятий при ингаляционных отравлениях токсичными химическими веществами в аварийных ситуациях/ Гольдфарб Ю.С., Простакишин Г.П., Остапенко Ю.Н. – 2008.
Читайте также:

