Типовой плоский и цервикальный эпителий шейки матки что это такое
Обновлено: 18.04.2024
Мазки - один из самых распространенных методов диагностики инфекций у женщин. Этот анализ совершенно безопасен и безболезнен для пациентки и определенно информативен для врача гинеколога. На его основе могут проводиться два основных теста: исследование состава микробной флоры и определение степени чистоты влагалища.
Результаты мазка на инфекции у здоровых женщин и девушек подразумевают наличие следующих показателей:
Плоский эпителий - слой клеток, выстилающий влагалище и шейку матки. В нормальном мазке эпителий должен присутствовать. Если же мазок эпителий не содержит, то у врача-гинеколога есть основание предположить недостаток эстрогенов, избыток мужских половых гормонов. Отсутствие плоского эпителия в мазке свидетельствует об атрофии эпителиальных клеток.
Лейкоциты - в норме до 15 единиц в поле зрения. Небольшое количество лейкоцитов выполняют защитную функцию, препятствуют проникновению инфекции в половые органы женщины. Повышенное их число наблюдаются при воспалении влагалища (кольпит, вагинит). Чем больше их в мазке, тем острее протекает заболевание.
Золотистый стафилококк в небольших количествах - норма мазка. Значительное повышение стафилококка в мазке, как и повышение лейкоцитов в мазке, может быть симптомом воспалительного процесса во влагалище (кольпит), слизистой оболочки матки (эндометрит).
Палочки в мазке составляют нормальную микрофлору влагалища. Кроме палочек в мазке в норме не должно быть других микроорганизмов.
Норма мазка у женщин - таблица
| Показатели | Влагалище | Шейка матки | |
|---|---|---|---|
| лейкоциты | 0-15 | 0-25 | |
| эпителий | зависит от фазы менструального цикла | ||
| слизь | умеренно | умеренно | |
| гонококки | нет | нет | |
| трихомонады | нет | нет | |
| ключевые клетки | нет | нет | |
| кандиды | нет | нет | |
| микрофлора | много грам+ палочек | отсутствует | |
Ниже в таблице приведен пример нормального женского мазка на флору. Обращаем Ваше внимание на то, что приведенные цифры являются лишь иллюстрацией одного из возможных многочисленных вариантов "здорового" мазка. Конечная интерпретация результатов гинекологических исследований, установление диагноза в соответствии с Федеральным законом № 323-ФЗ «Об основах охраны здоровья граждан. » от 21.11.2011г, может производиться только врачом соответствующей специализации.
Что такое эктопия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пенкиной Анны Евгеньевны, гинеколога со стажем в 26 лет.
Над статьей доктора Пенкиной Анны Евгеньевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
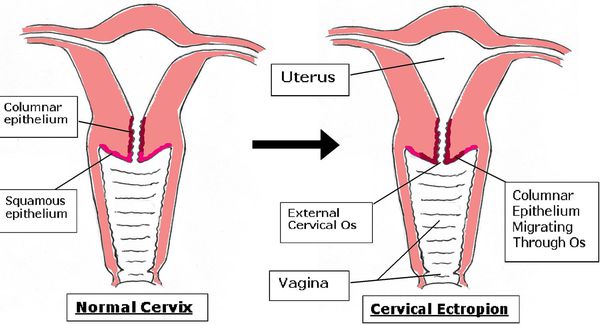
Эктопия шейки матки — состояние шейки матки, которое характеризуется смещением кнаружи границы между цилиндрическим и многослойным плоским эпителием.
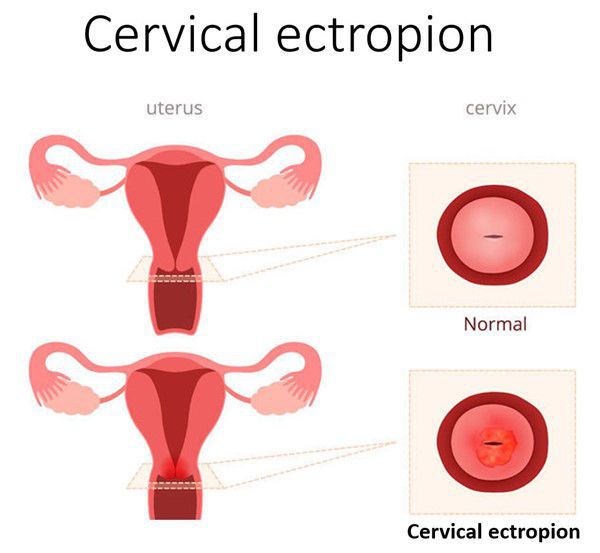
В норме цилиндрический эпителий выстилает канал шейки матки изнутри, а многослойный плоский должен покрывать видимую часть шейки матки. При эктопии цилиндрический эпителий в той или иной степени выходит на поверхность влагалищной части шейки матки. Такое расположение для него нетипично. Цилиндрический эпителий плохо приспособлен к кислой вагинальной среде, что вызывает ряд проблем. Данное состояние иногда называют ложной, железистой или псевдоэрозией, а также эндоцервикозом или железисто-мышечной гиперплазией [3] [9] [13] .
У молодых нерожавших девушек до 25 лет эта патология встречается более чем в 50 % случаев [8] . Женщины старше 40 с ней практически не сталкиваются. Сейчас считается, что неосложнённая эктопия у девочек-подростков, женщин раннего репродуктивного возраста, а также у беременных является вариантом физиологической нормы.
В иных случаях приобретённую эктопию расценивают как фоновое заболевание половой сферы, имеющее мультифакторную природу и потенциально способное при определённых предрасполагающих условиях спровоцировать развитие злокачественноного новообразования (рака шейки матки) [6] .
Факторы, способствующие развитию эктопии.
- наследственная предрасположенность;
- раннее начало менструаций (в возрасте моложе 12 лет);
- сбои менструального цикла;
- неправильное половое развитие;
- хронические болезни, в том числе воспалительные заболевания репродуктивной сферы;
- эндокринная патология [17] ;
- нарушения функции иммунной системы.
- инфекции, передающиеся половым путём, особенно вирус папилломы человека, а также хламидийная, микоплазменная, герпесвирусная инфекции и др. [2][12] ;
- травматизация шейки матки (аборты, осложнённые роды, частое и длительное применение химических методов контрацепции);
- нерациональное использование гормональных противозачаточных средств;
- профессиональные вредности, неблагоприятные экологические факторы, вредные привычки.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эктопии шейки матки
Неосложнённая эктопия не даёт каких-либо субъективных симптомов и обычно обнаруживается гинекологом в ходе профилактического осмотра в зеркалах. Выглядит она как бледно-розовое или ярко-красное пятно неправильной формы с зернистой поверхностью, располагающееся вокруг наружного зева шейки матки [3] .
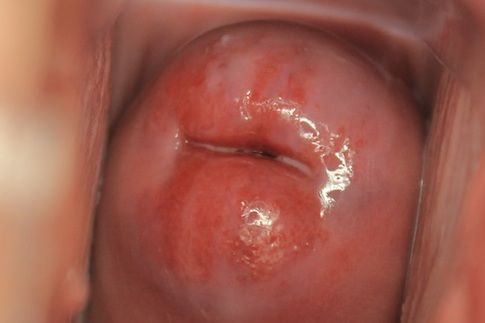
Характерным симптомом при кольпоскопическом осмотре также является особая реакция участка эктопии на пробы с уксусной кислотой и раствором Люголя (5 % водный раствор йода). Эктопированный участок бледнеет и раствором Люголя не окрашивается.
Осложнённые формы [10] нередко сочетаются с воспалительными проявлениями в половых путях и могут сопровождаться обильными белями, ощущением зуда в области вульвы, болезненностью при половых актах, иногда — кровянистыми выделениями после полового акта [15] .
Зачастую эктопию обнаруживают при обращении пациентки к гинекологу по поводу нарушений менструального цикла и/или проблем с зачатием. Однако до сих пор не удалось выяснить, является ли эктопия причиной данных нарушений либо имеет с ними общие предпосылки.
Патогенез эктопии шейки матки
Патогенез эктопии шейки матки продолжает изучаться. Выдвигается целый ряд теорий развития данного состояния [15] .
Врождённая эктопия формируется во внутриутробном периоде, когда смещение границ эпителия считается нормальным этапом развития. Это физиологическое состояние, не требующее лечения и не представляющее опасности в плане озлокачествления. Причины сохранения смещения в подростковом и молодом возрасте до конца не выяснены [3] .
Место стыка двух видов эпителия, в которой происходят изменения, называется зоной трансформации. Она особенно уязвима в плане развития злокачественных новообразований. Около 90 % случаев рака шейки матки развивается именно здесь.
Атипично расположенный цилиндрический эпителий более подвержен внешним влияниям, хуже защищён от инфекций. Интенсивное деление клеток зоны трансформации повышает вероятность возникновения нежелательных мутаций, которые в итоге могут стать причиной развития опухолей [6] .
Воспалительная теория развития приобретённой эктопии подтверждается тем, что это состояние довольно часто сочетается с хроническими воспалительными процессами в органах репродуктивной сферы, инфекциями, передающимися половым путём. Согласно воспалительной теории, участок эктопии представляет собой своеобразный резервуар патологической микрофлоры, поддерживающей хроническое воспаление.
Иммунологическая теория связывает формирование эктопии с нарушениями местного гуморального и клеточного иммунитета, в частности, с понижением активности Т-лимфоцитов и повышением синтеза отдельных классов иммуноглобулинов. Шейка матки обеспечивает иммунный барьер на пути внешних неблагоприятных факторов. С этой целью вырабатывается особый слизистый секрет, имеющий сложный состав, который может нарушаться вследствие воздействия тех же гормональных колебаний и других факторов. Выраженность эктопии, как правило, положительно взаимосвязана с выраженностью иммунологических нарушений.
Согласно дисгормональной теории [17] появление цилиндрического эпителия за пределами наружного зева спровоцировано нарушением баланса между эстрогенами и прогестероном, к которым особенно чувствительны клетки зоны трансформации. У женщин с проблемами менструального цикла эктопия диагностируется в несколько раз чаще.
Травматическая теория отводит решающую роль в развитии цервикальной эктопии различным повреждениям шейки матки: разрывы при осложнённых родах, аборты, гинекологические операции и другие вмешательства могут нарушать кровоснабжение и иннервацию (связь с центральной нервной системой), что, в свою очередь, ведёт к изменениям.
В целом единая теория до сих пор не сформулирована. Вероятнее всего, истинный механизм развития эктопии представляет собой сочетание компонентов разных теорий.
Классификация и стадии развития эктопии шейки матки
Существует Международная классификация болезней (МКБ-10), Международная гистологическая классификация опухолей, Международная классификация кольпоскопических терминов, в которых представлены основные виды поражений шейки матки. Эти классификации используются исключительно специалистами — врачами-гинекологами — они малопонятны для людей без медицинского образования. А для общего представления можно представить следующую классификацию.
По времени возникновения выделяют врождённую и приобретённую эктопию [13] .
- Врождённая эктопия обнаруживается у женщины, которая недавно начала половую жизнь, при первом визите к гинекологу.
- Приобретённая эктопия диагностируется на ранее неизменённой шейке матки в том случае, если предыдущие гинекологические осмотры не обнаруживали признаков эктопии.
По признаку наличия осложнений различают осложнённые [10] и неосложнённые клинические формы.
По характеру течения эктопия шейки матки может быть ранней рецидивирующей, если после проведённого лечения она вновь обнаруживается через 2-3 месяца, и поздней рецидивирующей, если до рецидива прошло 6 месяцев или более.
По морфологическим признакам эктопия шейки матки подразделяется на следующие варианты и их сочетания:
- поверхностная;
- железистая (фолликулярная) — характеризуется воспалительными признаками, скоплением желёз, разветвленными железистыми ходами;
- папиллярная (гистологически выявляются сосочковые структуры);
- кистозная;
- эпидермизирующаяся.
По течению цервикальная эктопия может быть прогрессирующей (пролиферирующей), стационарной (простой) и заживающей (находящейся в фазе обратного развития).
Осложнения эктопии шейки матки
К числу патологий, осложняющих течение цервикальной эктопии [10] , относят:
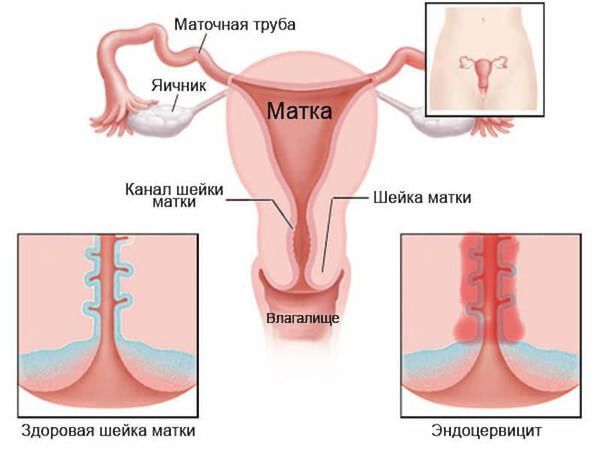
- различные проявления воспаления: вагинит (кольпит), эндоцервицит, эндометрит;
- образование истинной эрозии;
- эктропион — выворот шейки матки; — уплотнение и ороговение многослойного плоского эпителия (предраковое заболевание);
- прогрессирующая дисплазия различной степени тяжести;
- плоскоклеточный рак [6] .
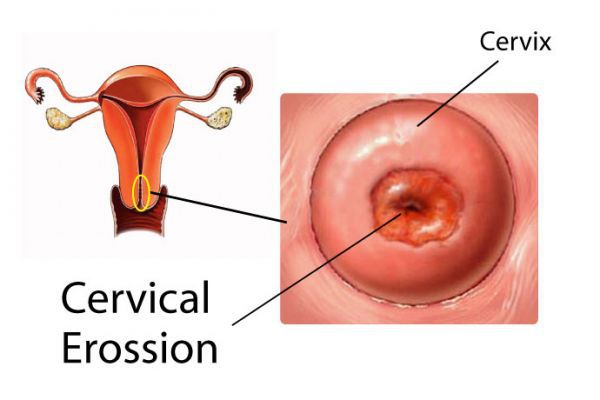
Согласно отдельным исследованиям, эктопия может способствовать различным осложнениям в ходе беременности, вплоть до спонтанных абортов, а также повышать риск травматизации половых путей при родах. Есть данные о том, что эктопия может быть повинна в 2,7 % случаев репродуктивных потерь (невынашивания, замерших беременностей и др.) [18] . Например, осложняющий эктопию эндоцервицит способен спровоцировать восходящее инфицирование плодного яйца и преждевременный разрыв его оболочек.
Инфекционно-воспалительные явления в половых путях могут не только ухудшать течение беременности, осложнять родовой процесс, но и затягивать восстановление женщины в послеродовом периоде, иногда приводя к серьёзным проблемам, например:
- несостоятельность швов;
- лохиометра — задержка отделяемого секрета (лохий) в полости матки;
- субинволюция матки — замедленное восстановление дородовых размеров матки;
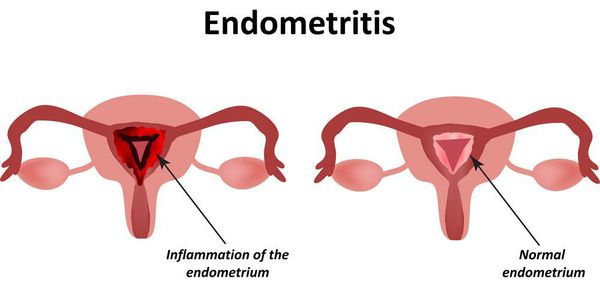
- эндометрит — воспалительное заболевание внутреннего слоя матки.
Пациентке, страдающей эктопией, трудно самостоятельно заподозрить у себя развивающиеся осложнения, например, злокачественный процесс. Ведь до некоторых пор они не дают явных симптомов. Именно поэтому так важно своевременно проходить профилактические гинекологические обследования. Тем не менее, когда в качестве осложнений выступают воспалительные процессы, женщину могут беспокоить:
- зуд и жжение в области вульвы;
- тянущие боли и дискомфорт внизу живота;
- общее недомогание, повышение температуры тела;
- обильные белые выделения, иногда с неприятным запахом;
- болезненность при половых контактах и появление после них кровянистых выделений.
Диагностика эктопии шейки матки
Для полноценной диагностики необходимо пройти комплексное обследование. Оно включает следующие методы:
- анализ жалоб, анамнеза жизни, наследственных особенностей, сексуальной активности, применяемых методов контрацепции, выявление отклонений менструальной функции, уточнение акушерско-гинекологического анамнеза;
- гинекологический осмотр в зеркалах (эктопия имеет характерные визуальные признаки, которые затем уточняются в ходе кольпоскопии);
- онкоцитологическое исследование соскоба с влагалищной части шейки матки и из цервикального канала (метод Папаниколау) [16][20] ;
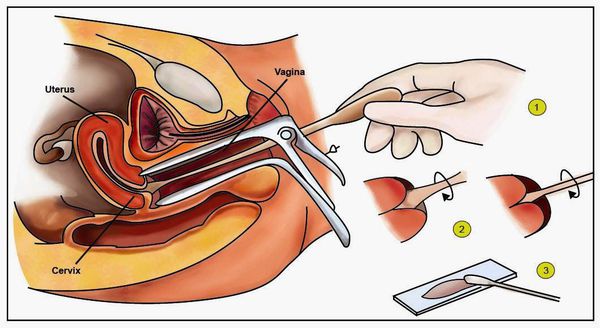
- расширенная кольпоскопия (пробы с уксусной кислотой и раствором Люголя), видеокольпоскопия [19] ;
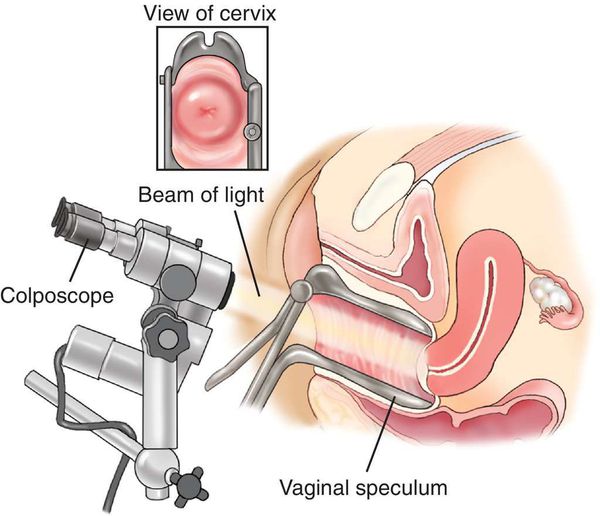
- гистологическое исследование материала, полученного в результате прицельной биопсии под кольпоскопическим контролем [16] ;
- исследования на предмет наличия инфекций, передаваемых половым путём (бактериоскопическое, бактериологическое, ПЦР) [2][12] ;
- при обнаружении папилломавирусной инфекции (штаммы высокого онкогенного риска) необходимо определить степень вирусной нагрузки;
- изучение гормонального профиля;
- определение иммунного статуса (иммунограмма).
Диагностикой обычно занимается гинеколог. При гормональных нарушениях может потребоваться консультация гинеколога-эндокринолога, при высокой степени дисплазии, подозрении на злокачественный процесс — онкогинеколога.
Лечение эктопии шейки матки
Неосложнённая цервикальная эктопия не требует лечения. Однако такая пациентка находится в группе риска, поэтому ей показано диспансерное наблюдение: ежегодное прохождение плановых профилактических осмотров с кольпоцитологическим и бактериоскопическим исследованием.
Случаи цервикальной эктопии, осложнённые дисплазией высокой степени, должны лечиться онкогинекологом.
В остальных случаях выделяют следующие основные цели лечения [10] [13] :
- купирование воспалительного процесса;
- коррекция гормональных отклонений;
- иммунокоррекция;
- нормализация вагинальной микрофлоры [14] ;
- деструкция изменённых участков тканей;
- стимуляция восстановления многослойного плоского эпителия;
- предупреждение рецидивов.
Медикаментозная терапия включает следующие группы лекарственных средств:
- противовоспалительные препараты;
- средства для антимикробной и противовирусной терапии [12] ;
- препараты, способствующие нормализации микробиоценоза влагалища [14] ;
- иммуномодуляторы;
- средства для коррекции выявленных гормональных нарушений.
Немедикаментозное лечение
Довольно широко применяются деструктивные методы лечения, являющиеся менее травматичными, нежели полномасштабное хирургическое вмешательство. К ним относятся:
- электрокоагуляция;
- химическая, фармакологическая коагуляция;
- криодеструкция;
- лазерная коагуляция [4][5] ;
- радиоволновая хирургия [1][11] .
Наиболее прогрессивными из деструктивных методов являются лазерная коагуляция и радиоволновая хирургия. Обе методики малотравматичны, отличаются быстрым заживлением, не приводят к обильным кровотечениям, имеют крайне низкий риск других осложнений. Лечебные манипуляции выполняются амбулаторно, практически не влияют на трудоспособность пациентки, имеют минимальные ограничения в периоде реабилитации.
Метод лазерной коагуляции основан на применении высокоэнергетического лазерного луча, под действием которого происходит мгновенное выпаривание тканей на заданную глубину. Наиболее приемлемым и эффективным аппаратом для устранения патологии шейки матки является СО2-лазер [4] [5] . Метод показан для применения у молодых нерожавших пациенток [7] , так как не затрагивает менструальную и репродуктивную функцию.
Радиоволновая хирургия (аппарат "Сургитрон") также используется для коагуляции (прижигания) патологических тканей [1] [11] . Метод основан на воздействии высокочастотного электромагнитного поля. Его преимущество заключается в том, что он позволяет при необходимости получить неповреждённый фрагмент патологической ткани с целью исключения онкопатологии.
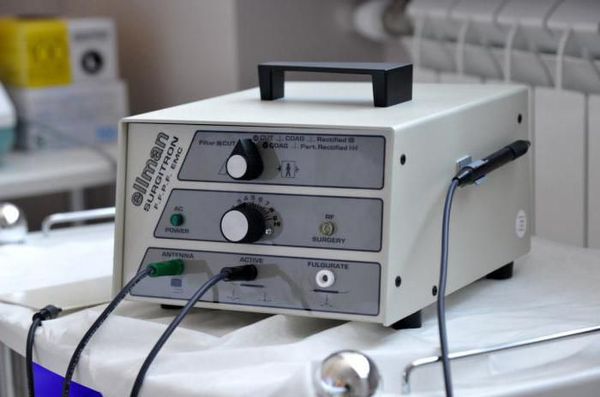
Хирургическое лечение
К хирургическому вмешательству (реконструктивно-пластическим операциям) прибегают в случаях сочетания цервикальной эктопии с высокой степенью дисплазии, а также при выраженных деформациях шейки матки.
Поскольку цервикальная эктопия представляет собой проблему преимущественно молодых женщин [7] , важно, чтобы лечение было не только эффективным, но и максимально бережным, чтобы обеспечить анатомо-функциональную полноценность шейки матки и сохранить репродуктивную функцию. Выбор тактики лечения зависит от возраста пациентки, выраженности и стадии процесса, имеющихся осложнений, особенностей микрофлоры, гормонального и иммунного статуса, сопутствующей патологии и многого другого.
Как правило, обнадёживающие результаты даёт комплексное лечение с применением разных методов. Так, например, при сочетании цервикальной эктопии и папилломавирусной инфекции с высокой вирусной нагрузкой лазерную вапоризацию (выпаривание патологического эпителия) предваряют противовирусной терапией, иммунокоррекцией.
Прогноз. Профилактика
В подавляющем большинстве случаев эктопии шейки матки прогноз для жизни и здоровья остаётся благоприятным.
Специфических мер профилактики данного вида патологии пока не разработано. В целом для понижения вероятности развития цервикальной эктопиии и её осложнений следует придерживаться следующих рекомендаций [15] :
- регулярно проходить профилактическое гинекологическое обследование с целью своевременного выявления воспалительных заболеваний половой сферы, а также их эффективного лечения;
- в случае выявления гормонального дисбаланса проводить его полноценную коррекцию под руководством специалиста;
- осуществлять подбор методов контрацепции исключительно в содружестве с врачом, не злоупотреблять химическими методами контрацепции;
- не заниматься самолечением, не злоупотреблять антибиотиками, спринцеваниями, оберегать нормальную вагинальную микрофлору [14] ;
- практиковать ответственное сексуальное поведение (предохраняться не только от нежелательной беременности, но и от инфекций, передающихся половым путём [12] , не допускать случайных половых контактов);
- своевременно вакцинироваться против высокоонкогенных штаммов папилломавирусной инфекции;
- избегать абортов;
- укреплять иммунную систему;
- вести здоровый образ жизни (отказаться от вредных привычек, питаться рационально, закаляться).
В плане вторичной профилактики у пациенток с папилломавирусной инфекцией после успешно проведённого лечения цервикальной эктопии рекомендуется регулярное наблюдение (не менее четырёх раз в течение первого года) с обязательным определением вирусной нагрузки и экспрессии онкопротеина Е7.
Что такое дисплазия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнатенко Татьяны Алексеевны, гинеколога со стажем в 14 лет.
Над статьей доктора Игнатенко Татьяны Алексеевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
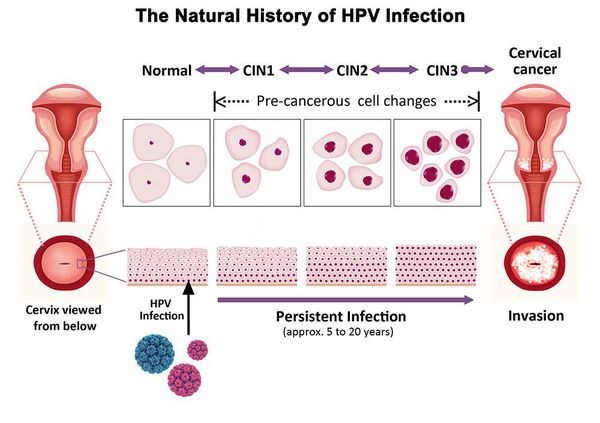
Дисплазия шейки матки, или цервикальная интраэпителиальная неоплазия (ЦИН), или Cervical Intraepithelial neoplasia (CIN) — это патологический процесс, при котором в толще клеток, покрывающих шейку матки, появляются клетки с различной степенью атипии (неправильного строения, размера, формы).
Причины дисплазии шейки матки
Папилломавирусная инфекция (ВПЧ) — основная причина дисплазии и рака шейки матки. К болезни приводит длительное персистирование именно ВПЧ высокого канцерогенного риска. У женщин с риском развития цервикальной неоплазии распространенность онкогенных типов ВПЧ чрезвычайно велика. ВПЧ становится причиной CIN 2-3 и рака шейки матки в 91,8% и 94,5% случаев соответственно. [1]
К факторам риска дисплазии шейки матки относится длительный приём контрацептивов и курение. Выявлена связь между пассивным курением среди некурящих и повышенным риском возникновения CIN 1. [3]
Другие факторы риска — раннее начало половой жизни, большое число и частая смена половых партнеров, употребление алкоголя, сопутствующие половые инфекции, много беременностей и родов. Риск цервикальной CIN 2 особенно высок у женщин, которые до этого имели опыт пересадки органов, у них выявлена ВИЧ-инфекция или они принимают иммунодепрессанты. [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дисплазии шейки матки
Дисплазия шейки матки, как правило, имеет бессимптомное течение, поэтому пациентки не предъявляют никаких специфических жалоб.
Патогенез дисплазии шейки матки
Критический фактор развития цервикальной интраэпителиальной неоплазии — инфицирование вирусом папилломы человека. Во многих случаях цервикальная интраэпителиальная неоплазия легкой степени отражает временную реакцию организма на папиломавирусную инфекцию и без лечения исчезает в течение полугода-года наблюдения. При цервикальной интраэпителиальной неоплазии умеренной и тяжелой степени высока вероятность встраивания вируса папилломы человека в клеточный геном. Инфицированные клетки начинают продуцировать вирусные белки E6 и Е7, которые продлевают жизнь клетки, сохраняя ее способность к неограниченному делению. Неизбежно формирующиеся на этом фоне мутации клеток ведут к формированию предрака (дисплазии) и рака шейки матки, влагалища и вульвы.
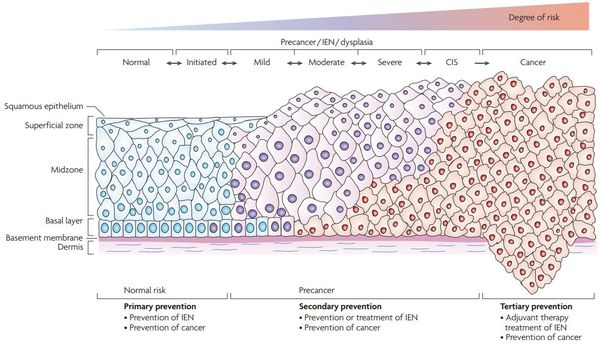
Онкогенные белки ВПЧ (Е6, Е7) взаимодействуют с регуляторными белками клеток шейки матки, приводя к повышению активности онкомаркера p16INK4A, что свидетельствует о неконтролируемом размножении клеток шейки матки. Таким образом, сверхэкспрессия p16INK4A, определяемая в материале шейки матки, который получают при биопсии, является биомаркером интеграции вируса папилломы человека высокого риска в геном и трансформации эпителиальных клеток под действием вируса, что делает эту информацию полезной при оценке прогноза развития предраковых и злокачественных поражений, связанных с инфицированием генитального тракта вирусом папилломы человека. [5]
Классификация и стадии развития дисплазии шейки матки
Для постановки цитологического диагноза (по результатам цитологического исследования соскобов шейки матки и цервикального канала с окрашиванием по Папаниколау (Рар-тест) или жидкостной цитологии) используется классификация Бетесда (The Bethesda System, 2014), основанная на термине SIL (Squamous Intraepithelial Lesion) – плоскоклеточное интраэпителиальное поражение. [10]
Выделяют три вида результатов соскобов с поверхности шейки матки (экзоцервикса):
- нормальные мазки, без изменений клеток шейки матки (NILM, Negative for intraepithelial lesion or malignancy);
- «непонятные» мазки без определенного значения, по которым нельзя определить характер поражения, однако они при этом не являются нормой (ASC-US, Atypical Squamous Cells of Undetermined Significance) или, что хуже, ASC-H, Atypical squamous cells cannot exclude HSIL, обнаружение атипичных клеток плоского эпителия, не исключающее SIL высокой степени);
- предраки низкой (LSIL, Low Grade Squamous Intraepithelial Lesion) и высокой (HSIL, High Grade Squamous Intraepithelial Lesion) степени.
Классификация Папаниколау
- 1-й класс — нормальная цитологическая картина (отрицательный результат);
- 2-й класс — изменение морфологии клеток, которое обусловлено воспалением во влагалище и (или) шейке матки;
- 3-й класс — единичные клетки с аномалией ядер и цитоплазмы (подозрение на злокачественное новообразование);
- 4-й класс — отдельные клетки с явными признаками озлокачествления;
- 5-й класс — много типично раковых клеток (злокачественное новообразование).
Существуют также гистологические классификации для оценки материала, полученного при биопсии.
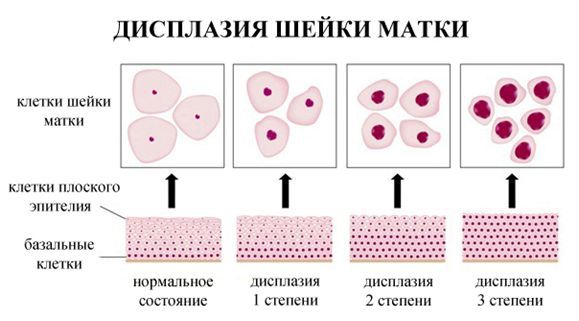
По классификации R. M. Richart (1968) в зависимости от глубины поражения поверхностного клеточного слоя выделяют три степени дисплазии шейки матки:
- ЦИН 1 (дисплазия слабой степени) — признаки папилломавирусной инфекции (койлоцитоз и дискератоз). Поражение до 1/3 толщины клеточного пласта;
- ЦИН 2 (дисплазия средней степени) — поражена 1/2 толщины клеточного слоя;
- ЦИН 3 (дисплазия тяжелой степени) — поражение более 2/3 клеточного слоя. [8]
В приведенной ниже таблице даны соотношения классификаций предраковых поражений шейки матки. [9]
| Система Папаниколау | Описательная система ВОЗ | CIN | Терминологи- ческая система Бетесда (ТСБ) |
|---|---|---|---|
| Класс 1 (норма) | Отсутствие злокачественных клеток | Отсутствие неопластических изменений | Норма |
| Класс 2 (метаплазия эпителия, воспалительный тип) | Атипия, связанная с воспалением | Реактивные изменения клеток ASC: ASC - US, ASC - H | |
| Класс 3 ("дискариоз") | Слабая дисплазия | CIN 1 койлоцитоз | LSIL |
| Умеренная дисплазия | CIN 2 | HSIL | |
| Тяжелая дисплазия | CIN 3 | ||
| Класс 4 (клетки, подозрительные на рак или карцинома in situ | Карцинома in situ | ||
| Класс 5 (рак) | Инвазивная карцинома | Карцинома | Карцинома |
Осложнения дисплазии шейки матки
Последствия дисплазии шейки матки
Основное и самое опасное осложнение цервикальной интраэпителиальной неоплазии заключается в развитии рака шейки матки, любой случай развития которого — результат упущенных возможностей диагностики и лечения дисплазии шейки матки. [7]
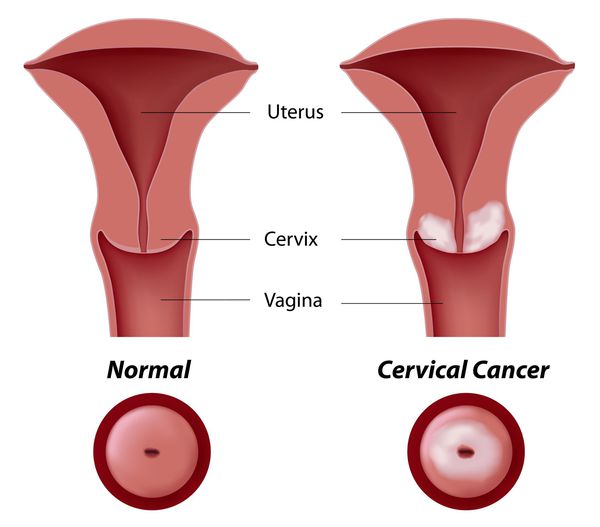
Проводились длительные, систематические исследования риска рака шейки матки у женщин с диагнозом цервикальной интраэпителиальной неоплазии 3 степени (CIN3) по сравнению с женщинами, у которых были нормальные цитологические результаты. Согласно полученным данным, долгосрочный относительный риск развития рака шейки матки зависит от различных гистологических типов CIN3 и выше всего он для аденокарциномы in situ. Даже через 25 и более лет после конизации (хирургического иссечения патологических тканей шейки матки) риск злокачественного перерождения клеток был значительным. [4]
Диагностика дисплазии шейки матки
Для ранней диагностики предраковых поражений шейки матки во многих странах мира существует система цервикального скрининга.
Методы диагностики дисплазии шейки матки
В России система цервикального скрининга включает последовательность действий:
- Цитологическое исследование: РАР-тест;
- ВПЧ-тестирование: в США и странах Евросоюза ВПЧ-тест применяется для первичного скрининга рака шейки матки (РШМ). В России его использование вариативно: при первичном скрининге в сочетании с РАР-тестом, в качестве самостоятельного теста, при ведении пациенток с неясными результатами РАР-теста (ASCUS) и для наблюдения паценток после лечения HSIL;
- Кольпоскопия: показаниями к исследованию являются положительные результаты РАР-теста (класс 2-5). Метод основан на осмотре шейки матки при помощи увеличивающих оптических систем и проведения диагностических проб с растворами уксусной кислоты и йода (Люголя). С помощью кольпоскопии определяют локализацию поражения, его размер, выбирают участок для проведения биопсии, определяют тактику лечения.
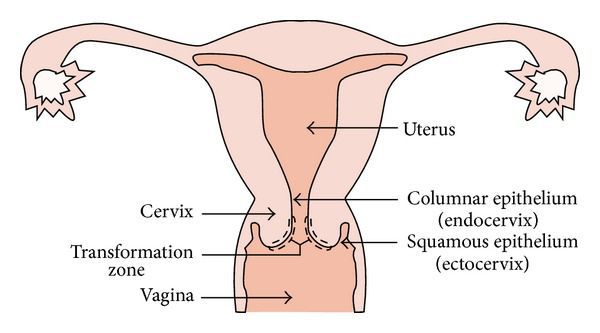
При кольпоскопии должна быть тщательно оценена зона трансформации (переходная зона стыка двух видов покровного эпителия шейки матки).
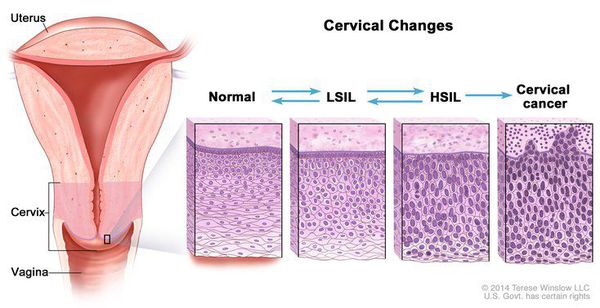
Влагалищная часть шейки матки (экзоцервикс) покрыта многослойным плоским эпителием. В канале шейки матки (цервикальном канале, эндоцервиксе) — цилиндрический эпителий. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название зоны трансформации. Эта область имеет большое клиническое значение, поскольку именно в ней возникает более 80% случаев дисплазии и рака шейки матки.
- Зона трансформации 1 типа — переходная зона видна полностью. Это самый оптимальный и прогностически «благоприятный» вариант кольпоскопического заключения.
- Зона трансформации 2 типа — переходная зона частично скрыта в канале шейки матки. Адекватно оценить такую картину сложно, так как наиболее измененные участки могут быть не видны и пропущены.
- Зона трансформации 3 типа — переходная зона находится глубоко в канале шейки матки и оценить её кольпоскопически невозможно. Кольпоскопия в этом случае считается неинформативной, поскольку глубина залегания патологического очага остается неизвестной.
- Биопсия: прицельная или расширенная биопсия (конизация) всегда должна выполняться под контролем кольпоскопии. Выбор метода биопсии зависит от типа поражения, возраста пациентки и зоны трансформации. Важной информацией, которую дает биопсия, является возможность иммуногистохимического определения маркера ранней диагностики дисплазии с высокой степенью риска озлокачествления: p16INK4a.
Лечение дисплазии шейки матки
Динамическому наблюдению подлежат молодые пациентки (до 35 лет) с LSIL (ВПЧ, ЦИН 1, ЦИН 2, если при биопсии не обнаружен белок р16, являющийся признаком проникновения ВПЧ высокого риска в геном и трансформации опухолевых клеток под действием вируса). Наблюдать возможно пациенток только с 1 и 2 кольпоскопическим типом зоны трансформации.
Контрольные осмотры, цитологическое и ВПЧ-тестирование показаны через 6 и 12 месяцев после первичного обнаружения патологии.
Хирургическое лечение дисплазии
При выявлении HSIL (ЦИН 2 c обнаружением белка р16 при биопсии, ЦИН 3) неизбежно хирургическое лечение в виде абляции («прижигания») или эксцизии (удаления) поврежденной ткани. Для абляции используют электро-/радио-, крио- и лазерные воздействия. Эксцизия возможна электро-/радиоволновая или ножевая.
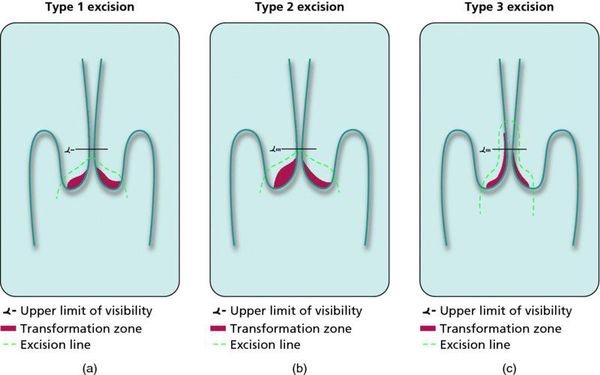
Немаловажно, что при выявлении по кольпоскопии 3 типа зоны трансформации на фоне положительного РАР-теста гинеколог обязан провести выскабливание слизистой канала шейки матки и/или широкую эксцизионную биопсию (конизацию шейки матки) для исключения опухолевого процесса, потенциально располагающегося вне зоны кольпоскопического обзора. Немаловажно наблюдение после операции через 6 и 12 месяцев с выполнением цитологического соскоба и ВПЧ-теста.
Следует отметить, что процедура хирургического иссечения патологических тканей на шейке матки увеличивает риск преждевременных родов. А сама по себе цервикальная интраэпителиальная неоплазия первой степени на течении беременности и родов никак не отражается и зачастую опасности не представляет. [12]
Средний возраст женщин, когда может потребоваться хирургическая коррекция цервикальной внутриэпителиальной неоплазии — около 30 лет. Хирургическое лечение нередко ассоциировано с неблагоприятным течением последующей беременности. Частота и тяжесть неблагоприятных осложнений возрастают с увеличением глубины иссекаемых тканей. [13]
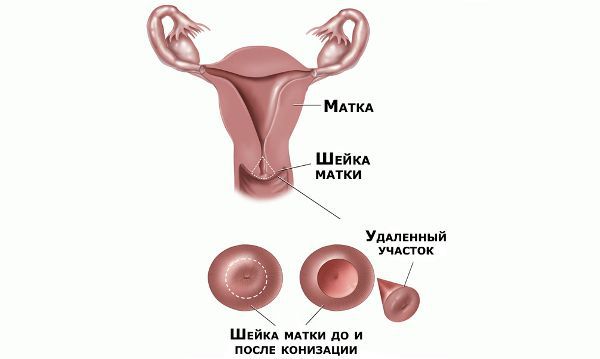
Реабилитация после хирургического лечения
В течение месяца после операции следует воздержаться от спринцеваний, половых контактов и не пользоваться тампонами. На 2–3 недели исключают тяжёлые физические нагрузки и тепловые процедуры. Незначительные сукровичные выделения, усиливающиеся иногда до менструальноподобных, в течение 10–20 дней после операции — это нормальное явление.
При реабилитации после хирургического лечения шейки матки эффективны препараты, содержащие антисептик и стимулятор регенерации эпителия.
После лечения возможен рецидив, поэтому необходимо пожизненное наблюдение: цитологический мазок через 6 и 12 месяцев после операции, затем раз в год в течение 10 лет, далее раз в 3 года.
Планировать беременность после операции на шейке матки можно не ранее, чем через 3–6 месяцев. Эти сроки будут зависеть от глубины эксцизии или конизации и длины шейки матки [9] .
Лечение дисплазии при беременности
В большинстве случаев лечение должно быть отложено на послеродовый период. При беременности на фоне дисплазии шейки матки каждые три месяца проводится кольпоскопический и цитологический контроль. При выявлении рака шейки матки пациентку консультирует онкогинеколог. Доктор подбирает тактику лечения, может потребоваться прервать беременность по онкологическим показаниям [9] .
Прогноз. Профилактика
Дополнительными факторами риска прогрессирования ПВИ с формированием предраковой патологии являются:
- курение;
- длительное использование гормональных контрацептивов;
- многократные травматичные роды;
- ВИЧ-инфекция.
- У пациенток с ЦИН часто обнаруживают вирус простого герпеса 2 типа, цитомегаловирусную инфекцию, хламидийную урогенитальную инфекцию, бактериальный вагиноз, ассоциированный с резким снижением или отсутствием вагинальной лактофлоры, повышенным ростом во влагалище Gardnerella vaginalis и Atopobium vaginae, повышение концентрации в бакпосеве грибов рода Candida, Mycoplasma hominis.
Устранение и профилактика данных факторов способны снизить вероятность развития предраковой патологии шейки матки.
Рак шейки матки поражает преимущественно женщин репродуктивного возраста. Скрининг является важной стратегией вторичной профилактики. Длительный процесс канцерогенной трансформации от появления в организме вируса папилломы человека (ВПЧ) до инвазивного рака дает широкие возможности для выявления заболевания на стадии, когда лечение высокоэффективно. Подходящими скрининговыми тестами в мире признаны цитологическое исследование, визуальный осмотр после применения уксусной кислоты и тесты на выявление ВПЧ. Всемирная организация здравоохранения рекомендует проводить скрининг женщин по крайней мере один раз в жизни в возрасте от 30 до 49 лет. [14]
Согласно приказу Министерства здравоохранения РФ от 03.02.2015. N36ан "Об утверждении порядка проведения диспансеризации определенных групп взрослого населения", осмотр со взятием мазка (соскоба) с поверхности шейки матки и цервикального канала на цитологическое исследование производится 1 раза в 3 года для женщин в возрасте от 21 года до 69 лет включительно.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Процесс обновления эпителиальных клеток происходит постоянно, поэтому эпителий в мазке из уретры, влагалища, цервикального канала имеется даже при отсутствии урологических и гинекологических заболеваний.
Главный вопрос для диагностики – какой именно эпителий обнаружен в мазке и в каком количестве, так как данное цитологическое исследование необходимо для выявления урогенитальных патологий и определения их причин, а мазок из полости носа помогает прояснить этиологию хронического ринита.
Что такое эпителиальные клетки и виды эпителия в мазке?
Эпителиоциты или эпителиальные клетки являются клетками эпителиальной ткани, которая покрывает внутренние органы и выстилает их полости. Эпителий отделен от основной ткани волокнистой базальной мембраной и состоит из нескольких типов клеток.
Что значит эпителий в мазке из уретры, влагалища, цервикального канала, из носа и какие могут быть виды эпителия в мазке?
Обращаясь к урологу с жалобами на проблемы с мочеиспусканием, пациент проходит обследование для выяснения их причин; одной из диагностических процедур является мазок из мочеиспускательного канала (уретры). Как и у женщин, обнаруживаемый эпителий в мазке у мужчин чаще всего: выстилающий уретру однослойный плоский, переходный или промежуточный эпителий, а также многорядный однослойный с бокаловидными клетками, стратифицированный (многослойный) эпителий с признаками ороговения и железистый эпителий с гландулоцитами (продуцирующими секрет клетками). Повышенный поверхностный эпителий в мазке у мужчин в большинстве случаев указывает на хроническое воспаление мочеиспускательного канала, реже причиной является лейкоплакия уретры. Больше информации с материале – Анализ мазков из уретры
Эпителий в мазке у женщин выявляют при обследовании урогенитальной области и органов репродуктивной системы, в частности, вагины (влагалища) и канала шейки матки (цервикального канала).
Присутствует многослойный плоский эпителий в мазке со слизистой оболочки вагины; нередко в расшифровке анализа его указывают как единичный эпителий в мазке или поверхностный эпителий в мазке в норме.
Кроме того, в ходе цитологических исследований выделений из влагалища могут быть обнаружены клетки столбчатого эпителия: однослойный цилиндрический эпителий в мазке и однослойный призматический эпителий в мазке, поскольку именно данные типы эпителия выстилают вагинальные стенки.
Что может показать мазок из цервикального канала? В первую очередь, определяется выстилающий оболочку канала шейки матки цилиндрический эпителий в мазке, а также переходный и железистый эпителий в мазке.
Когда появляется метаплазированный эпителий в мазке, то это означает, что в результате патологического процесса (связанного с инфекцией, нарушениями гормонального или эндокринного характера) дифференцированные эпителиальные клетки одного вида замещаются клетками иного вида.
Эпителий в мазке из носа, в основном, однослойный многорядный и эпителий цилиндрический с бокаловидными и вставочными клетками. Чешуйки плоского эпителия в мазке, а также цилиндрический эпителий в мазке у ребенка появляется в большом количестве, если слизистая оболочка носовой полости воспалена.
Норма количества эпителия в мазке
Существует общепринятая норма количества эпителия в мазке при цитологических исследованиях.
Установленная норма плоского эпителия в мазке из уретры у мужчин – не более 10 клеток, в расшифровке может обозначаться либо как поверхностный эпителий в мазке в норме, либо – эпителий в мазке в поле зрения не превышает нормы.
Норма количества эпителия в мазке из влагалища (многослойного плоского) зависит от фазы менструального цикла. И чешуйки плоского эпителия в мазке – отслоившиеся клетки – в одном поле зрения микроскопа в норме не должны превышать 15 единиц.
Если этот показатель чуть выше, то в расшифровке цитограммы указывается, что в мазке умеренное количество эпителия в мазке, а когда намного выше – эпителий в мазке в большом количестве. Для гинеколога данная информация дает основания предполагать у пациентки нарушение баланса женских половых гормонов или воспаление. При этом число клеток эпителия менее 5 в поле видимости или их полное отсутствие в вагинальном мазке – свидетельство атрофических процессов в слизистой оболочке влагалища.
Считается нормой эпителий в мазке при беременности до 10 клеток (в поле зрения) в урогенитальной области, а соответствующий норме уровень присутствующих во влагалище лейкоцитов – не более 15 единиц в п/з.
Норма лейкоцитов в мазке из мочеиспускательного канала у мужчин и женщин не превышает 5 единиц в одном поле зрения, и большее количество лейкоцитов может быть показателем уретрита. Имеющиеся в большом количестве лейкоциты и эпителий в мазке требуют бакпосева и ПЦР-анализа крови для определения конкретного возбудителя воспаления уретры.
Для женщин допустимо (то есть не говорит о патологии) наличие трех-четырех десятков лейкоцитов в п/з в мазке из влагалища и практически столько же в мазке из цервикального канала.
Причины появления эпителия в мазке
Специалисты выделяют физиологические и патологические причины появления эпителия в мазке.
Физиологические причины, по которым выявляется единичный эпителий в мазке из вагины, то есть в норме имеется эпителий в мазке в поле зрения микроскопа (при изучении образца биологического материала методом микроскопии), заключаются в связанных с определенными фазами менструального цикла изменениях многослойного плоского эпителия полости матки и влагалищной части ее шейки.
Превышающий норму плоский эпителий в мазке из цервикального канала может быть вызван различными воспалительными заболеваниями матки, к примеру, латентным эндометритом.
Из-за недостаточный выработки эстрогена в организме женщин обнаруживается переходный или промежуточный эпителий в мазке. Для подтверждения гипоэстрогении назначают биохимический анализ крови на уровень половых гормонов.
Основные причины наличия в мазках плоского эпителия детально рассмотрены в статье – Плоский эпителий в мазке у женщин и мужчин.
Когда в результате цитологического исследования слизистой шейки матки выявлен избыточный многослойный плоский эпителий в мазке, а также призматический эпителий в мазке, то среди причин, в первую очередь, рассматривают воспаление шейки матки (церцивит). При этом в микроскоп виден эпителий слоями в мазке из влагалища.
В значительных количествах цилиндрический эпителий в мазке из влагалища чаще всего появляется вследствие вагинита (кольпита) – воспаления его слизистой оболочки, а также истинной эрозии шейки матки (эктопии). В втором случае, то есть при эрозии, отмечается значительная дистрофия эпителия в мазке.
Если кроме цилиндрического обнаруживают промежуточный эпителий в мазке/переходный эпителий в мазке, в клетках которого имеются нарушения цитоскелета и формы ядер (дискариоз), то среди наиболее вероятных диагнозов фигурируют дисплазия шейки матки, что требует проведения биопсии, чтобы минимизировать факторы риска развития онкологии.
Кроме того, поверхностный эпителий в мазке с наличием атипичных клеток – серьезный повод для беспокойства, поскольку видоизмененные эпителиоциты, особенно пораженные вирусом папилломы человека койлоциты, появляются в случаях предраковых трансформаций тканей и плоскоклеточном раке шейки матки. Поэтому требуется незамедлительная сдача мазка на выявление онкогенного вируса ВПЧ 16 и ВПЧ 18.
Дискератоз плоского эпителия в мазке связан с его ороговением, что в гинекологии диагностируется либо как лейкоплакия шейки матки, либо как атрофия (крауроз) вульвы у женщин в период менопаузы.
Железистый эпителий в мазке из цервикального канала может означать железистую гиперплазию шейки матки, а также гиперплазию эндометрия железистого типа. Когда обнаруживают метаплазированный эпителий в мазке, взятом с шейки матки, часто это следствие повышенного уровне половых гормонов (гиперэстрогении), эрозии шейки и наличия инфекции, а также изменения уровня кислотности во влагалище. Любая из перечисленных причин может приводить к замене цилиндрического эпителия плоским – однослойным или многослойным. Также причина такого результата мазка может заключаться в развитии плоскоклеточной метаплазии шейки матки.
Заключение, сформулированное как реактивные изменения эпителия в мазке из влагалища, может означать наличие воспалительного процесса в слизистой шейки матки.
Примечательно, что для воспаления слизистой влагалища, например, при бактериальном вагинозе, характерно практическое отсутствие в мазке лейкоцитов, но выявляется наличие сквамозного эпителия. Это слущенные эпителиоциты или чешуйки плоского эпителия в мазке, к поверхности которых прилипли патогенные кокки (такие клетки специалисты называют ключевыми).
Следует иметь в виду, что многочисленные лейкоциты и эпителий в мазке на фоне реактивных изменений эпителия часто свидетельствуют о ЗППП (конкретного инфекционного возбудителя выявляет бактериоскопия), о наличии воспаления слизистой влагалища, а у мужчин подобное наблюдается в случае воспаления мочеиспускательного канала. При этом наличие бактериальной инфекции приводит к повышению числа нейтрофилов в мазке, а если повышено количество лимфоцитов, то воспаление имеет вирусное происхождение.
Кроме того, читайте, что может означать такой результат мазка у беременных – Лейкоциты в мазке при беременности

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Эпителий в мазке из носа
В норме в мазке из носа присутствует незначительное количество клеток плоского эпителия слизистой оболочки носовой полости и цилиндрического эпителия – в виде реснитчатых клеток (цилий), обеспечивающих мукоцилиарный клиренс назальных дыхательных путей.
В результате расшифровки цитологического исследования мазка из полости носа можно дифференцировать ринит инфекционной и аллергической этиологии, что особенно важно при хроническом насморке у взрослых (нередко вазомоторном) и частых ринитах с заложенностью носа у детей, склонных к аллергии.
Проведение рино- или назоцитограммы может выявить лейкоциты и эпителий в мазке
у ребенка или взрослого пациента. При аллергии в назальном секрете увеличивается число гранулоцитарных лейкоцитов – эозинофилов, а при повышенном уровне лимфоцитов в мазке причину частого насморка связывают с инфекцией. Если же лейкоцитов в мазке из носа нет, то может диагностироваться ринит вазомоторный, а если лейкоциты и эпителий в мазке из носа полностью отсутствуют, то определяют атрофический ринит.
Показателен для острой стадии аллергического насморка плоский эпителий слоями в мазке (на уровне 15 единиц в п/з), количество которого при ремиссии снижается в 2-3 раза.
Когда аллергический насморк сопровождает бронхиальную астму, то в мазке выявляют больше цилиндрического эпителия и частиц отслоившегося плоского эпителия. А для острого синусита характерно наличие метаплазированного цилиндрического эпителия в мазке.

[12], [13], [14], [15], [16], [17], [18], [19], [20]
Лечение
Следует понимать, что результаты анализов – а эпителий в мазке из уретры, влагалища, цервикального канала, из носа является именно результатом цитологического исследования слизистого эпителия данных локализаций – не лечат.
На основе данного исследования, а также результатов других методов диагностики – анализируя при этом анамнез и жалобы пациентов и фиксируя клинические симптомы, врачи соответствующей специализации определяют имеющееся заболевание и назначают его лечение, читайте – Плоский эпителий в мазке: лечение болезней
К примеру, свечи от воспаления в гинекологии эффективны при кольпите (вагините) любой этиологии, но для подавления возбудителей воспалительного процесса врачи назначают вагинальные свечи от инфекций. Как лечат лейкоплакию шейки матки, можно узнать из публикации – Гиперкератоз шейки матки
Терапия при эрозии шейки матки описана в публикации – Лечение эрозии шейки матки.
Пациентам с бактериальным воспалением мочеиспускательного канала назначаются системные антибиотики. Больше информации в статье – Антибиотики при уретрите.
Если диагностирована аллергия, то необходимо проводить лечение аллергического ринита.
Цвет. Зависит от толщины МПЭ, оптической плотности, состояния стромы. Тонкий эпителий выглядит более розовым из-за просвечивающих сосудов. Оптическая плотность МПЭ зависит в большей мере от интенсивности его ороговения. Зоны ороговения обычно более светлые по сравнению с нормальными тканями. Воспалительный процесс в строме, инфильтрация и расширение сосудов в определенной мере также влияют на цвет эпителия и результат кольпоскопии.
Состояние сосудистого рисунка. Наличие разнокалиберных, но с плавной деградацией ветвящихся сосудов, длинных, анастомозирующих друг с другом в виде щеточек, метелок, кустиков, рассматриваются как норма. Атипическими считаются сосуды короткие, в форме непонятных образований (шпильки, штопора, запятой), разной толщины с резкой градацией, не реагирующие на обработку уксусом. Злокачественные процессы сопровождаются обычно пролиферацией кровеносных сосудов и изменением их структуры.
Состояние желез. При регенерации тканей происходит перекрытие желез плоским эпителием, и некоторое время они остаются открытыми в виде точечных колодцев с четкими контурами овальных отверстий, выделяющих слизь. Они называются открытыми железами. Если наружное отверстие оказывается закрытым, внутри начинает скапливаться секрет, растягивая железу, вызывая расширение сосудов, перифокальное воспаление — возникают наботовы кисты (Ovuli Naboti) или закрытые железы.
В процессе метаплазии псевдожелезы могут быть замещены незрелым, зрелым или атипическим эпителием, при этом в определенных ситуациях вокруг отверстий образуется ободок (т.н. ороговевающая железа) - узкое или широкое плоское кольцо беловатого цвета с нечеткими контурами вокруг устья железы. При морфологическом исследовании широкого ободка с явлениями ороговения вокруг выводного протока, возвышающегося над поверхностью ткани, чаще находят признаки эпителиальной дисплазии, поэтому этот признак должен привлечь внимание врача.
Расшифровка результата кольпоскопии шейки
Нормальная зона трансформации. Возникает в процессе перекрытия зоны цилиндрического эпителия плоским и находится на стыке эпителиев. После обработки раствором Люголя контуры нечеткие.
Белый (ацетобелый) эпителий. Зоны побеления после аппликации уксуса, их не следует путать с лейкоплакией. Белым может стать эпителий с определенными нарушениями в структуре. Он ассоциируется с дисплазией. По интенсивности выделяют беловатый, белый, густой белый, плоский или папиллярный эпителий. Чем белее ткань и чем она дольше сохраняет этот эффект, тем, как правило, глубже повреждение.
Лейкоплакия. Результат после проведения расширенной кольпоскопии представляет собой белое пятно на эпителии шейки матки с нечеткими границами, не резко видимое до обработки растворами, может быть на одном уровне с МПЭ или приподниматься над поверхностью. Следует помнить о том, что предугадать качество тканей под слоем ороговевших поверхностных клеток невозможно, под лейкоплакией может быть значительное повреждение, поэтому биопсия шейки матки после такого результата кольпоскопии является обязательной.
Пунктация (точечность). Соответствует старому термину «основа» и представляет собой проявление атипической васкуляризации эпителия. Гистологически - зона эпителия с удлиненными стромальными папиллами, в каждой из которых имеется сосудистая петля, доходящая до поверхности. При кольпоскопии видны множественные красноватые точки на определенном участке эпителия. Если точки мелкие, одинаковые, равномерно расположенные, говорят о т.н. нежной пунктации, соответствующей легкой степени повреждения; при крупных, нерегулярных, четко проявляющихся после обработки уксусом точках говорят о грубой пунктации или выраженной степени повреждения.
Мозаика. Соответствует старому термину «поля». Кольпоскопическая картина до аппликации уксусом может быть очень неспецифичной и напоминать одну из васкуляризованных зон в зоне трансформации, на которой, однако, нет открытых и закрытых желез. После обработки уксусом рисунок и границы мозаики становятся более определенными в виде сети бледных красных линий.
Атипическая зона трансформации. Предполагает наличие типичной зоны трансформации как основного компонента и состоит из следующих признаков: атипические сосуды, ороговевшие железы, белый эпителий, лейкоплакия, мозаика, пунктация. Эти признаки свидетельствуют о том, что эпителий становится атипическим. В связи с этим существует концепция, что CIN (цервикальная интраэпителиальная неоплазия) всегда развивается в атипической зоне трансформации. Тем не менее, эта концепция игнорирует тот факт, что типичные признаки трансформации (открытые и закрытые железы) чаще всего отсутствуют в зонах мозаики. Доказано также, что вирусы могут повреждать естественный МПЭ, при этом изменения в эпителии проявляются в виде лейкоплакии, мозаики и пунктации, поэтому описанную картину в диагнозе следует выносить в виде отдельных признаков и термин «атипическая зона трансформации» не использовать.
В последнее время часто встречаются экзофитные кондиломы, которые возникают как проявление папилломавирусной инфекции. Обычно они выступают над поверхностью слизистой оболочки, имеют тонкую ножку, реже - широкое основание, бледно-розовой или красноватой окраски, могут быть тонкими, пальцевидными, единичными или в виде сливной цветной капусты. Картина зависит от степени ороговения поверхности кондилом и от их размеров. В последние годы большое внимание уделяется эндофитным формам папилломавирусной инфекции, которые в клинической практике принято называть плоскими кондиломами. Плоские кондиломы располагаются на шейке матки или стенках влагалища, не возвышаясь или слегка возвышаясь над поверхностью эпителия.
Воспаление. Может существенно затруднить расшифровку результата кольпоскопии. Воспаление может быть диффузным и локальным. После удаления выделений можно видеть расплывчатые нечеткие точки, красные пятна, обусловленные дилатацией капилляров, после обработки уксусом они становятся беловатыми. После применения раствора Люголя картина приобретает крапчатость и нечеткие контуры.
Атрофия. Как правило, является проявлением недостаточности эстрогенов. Часто наблюдается в постменопаузе. Эпителий тонкий, легко травмирующийся, неравномерно окрашивается раствором Люголя.
Эндометриоз. При кольпоскопии очаги эндометриоза могут выглядеть как кисты синеватого цвета, кровоточащие линейные или точечные зоны.
Аденоз. Участки цилиндрического эпителия во влагалище.
ЧТО НЕЛЬЗЯ ПОСЛЕ КОЛЬПОСКОПИИ
Если проводилась кольпоскопия без взятия материала с шейки матки на биопсию ("отщипывание кусочка"), то ограничения по поведению отсутствуют. В случае, если биопсия была сделана, то в течении 3-7 дней могут быть тянущие боли внизу живота, кровянистые или коричневые выделения. В ближайшие 7-14 дней или по усмотрению лечащего врача будут ограничения:
- Исключить половые контакты.
- Нельзя спринцеваться, использовать тампоны
- Нельзя пить аспирин и т.п. препараты.
- Ограничить любые тяжелые физические нагрузки.
- Исключить баню, прием горячей ванны.
home В нашем медицинском центре помимо обычной, проводится видеокольпоскопия. Это дополнительная, инновационная и высокотехнологичная опция к традиционной кольпоскопии, когда на экран монитора выводится изображение, наблюдаемое врачом гинекологом в окуляре кольпоскопа в реальном времени. Она позволяет врачу наглядно продемонстрировать пациентке патологические изменения: кондиломы наружных половых органов и влагалища, эрозию шейки матки, полипы и т.д.
Вакцинация от рака
Узнайте подробности как защитить себя и своих близких он заражения ВПЧ и развития онкологии шейки матки.
Читайте также:

