Сыроедение при кожных заболеваниях
Обновлено: 27.04.2024
Рассмотрена проблема возникновения демодекоза, обсуждена роль клеща Demodex в формировании папул и пустул на коже лица, приведены методы диагностики и подходы к лечению пациентов, меры профилактики.
The problem of demodecosis occurrence was considered, the role of Demodex tick in formation of papula and pustula on the skin of the face was discussed, methods of the diagnostics and approaches to the treatment of the patients were given, as well as the preventive measures.
Папулопустулезные дерматозы, основной локализацией которых является кожа лица (акне, розацеа, периоральный дерматит), остаются актуальной проблемой в дерматовенерологии. Среди различных причин возникновения этих заболеваний определенная роль отводится паразитарной теории [1]. Согласно ей, формированию папул и пустул на коже лица способствует клещ-железница (Demodex). Клещ принадлежит роду Demodex, семейству Demodicidae, подотряда Trombidiformes, отряда Acariformes. Впервые клеща выявил F. Berger в ушной сере слухового прохода человека в 1841 году, в том же году F. Henle обнаружил клеща на коже человека. Через год, в 1842 году, G. Simon установил наличие паразита в волосяных фолликулах и впервые описал морфологические свойства, назвав их Acarus folliculorum (от греч. — «сальное животное»). Позже G. Simon (1842) и R. Owen (1843) отнесли найденных клещей к роду Demodex. Намного позднее, более чем через полвека, английский акаролог S. Hirst (1917–1923) выделил 21 вид и несколько подвидов клещей рода Demodex у животных. Впоследствии, изучая паразитирование клеща на коже человека, Л. Х. Акбулатова (1970) обнаружила и описала две формы: Demodex folliculorum longus и Demodex folliculorum brevis [2].
Демодекоз (Demodecosis) — распространенное хроническое заболевание, преимущественно кожи лица. По разным данным, заболеваемость демодекозом составляет от 2% до 5% и стоит на седьмом месте по частоте среди кожных болезней [3, 4]. В структуре акнеформных дерматозов демодекоз составляет 10,5% [5]. Частота осложнений демодекозом у больных розацеа встречается в 88,7%, а периоральным дерматитом в 58,8% случаев [6].
Клещи рода Demodex одинаково распространены среди всех рас и всех возрастных групп [7]. Описаны редкие случаи обнаружения клеща у новорожденных [8], и в целом у детей регистрируется невысокий уровень обсемененности. По всей вероятности, это связано с более низкой выработкой кожного сала у детей по сравнению с взрослыми людьми [9]. Так, у пациентов моложе 20 лет распространенность клещей Demodex составляет 13–20%, а к 70 годам увеличивается до 95–100% [6]. У больных после 45 лет активность клещей поддерживается возрастными изменениями кожи и желез, климактерическими гормональными перестройками, а также различной соматической патологией. Наибольшее количество случаев поражения демодекозом отмечается у людей в возрастной группе 20–40 лет [10]. В лабораторных исследованиях Demodex folliculorum longus выявляется чаще, чем Demodex folliculorum brevis [1], в соотношении у мужчин — 4:1, у женщин — 10:1 [11].
Этиология и патогенез демодекоза
Как демонстрируют многие исследования, даже при наличии на кожном покрове клещей, клиническая картина заболевания развивается не всегда. Исходя из этого, можно утверждать, что клещи рода Demodex являются условно-патогенными паразитами [7]. До настоящего времени не установлены точные причины, приводящие к патогенности клещей рода Demodex, существующие теории разнообразны и противоречивы [12].
Самое распространенное мнение, что одним из пусковых факторов развития заболевания является нарушение микрофлоры кожного покрова. Следуя данной теории, развитию патогенности клеща благоприятствуют изменения функций сальных желез с последующим изменением состава кожного сала и микробиоценоза, что приводит к дисбактериозу кожи. Пусковым фактором для развития заболевания является нарушение симбиоза коринобактерий и условно-патогенной микрофлоры [5], а также усиление микробной колонизации вследствие изменения количества поверхностных липидов [13].
Согласно мнению многих авторов, успех терапии метронидазолом, не обладающим прямым антипаразитарным действием, связан с тем, что Demodex проявляет свои патогенные свойства в качестве переносчика микробов и вирусов в более глубокие отделы волосяных фолликулов и сальных желез [14]. Дополнительным фактором для развития воспалительного гнойно-некротического процесса является возможность занесения патогенных пиококков и Pityrosporum spp. в глубокие слои фолликул и сальных желез при перемещении клещей [14, 15].
Заслуживают внимания и другие теории развития воспаления в коже при демодекозе. Бацилла (Bacilluss oleronius), найденная на поверхности клеща, в результате своей жизнедеятельности способна повышать активность самих клещей, а также стимулировать другие микроорганизмы (стрептококки, стафилококки, Propionibacterium acnes, грибы рода Malassezia) [16], вырабатывать провоспалительные белки 62-Da и 83-Da, запуская каскад иммунных реакций [17].
Благоприятным фактором для возникновения демодекоза является наличие очагов хронической инфекции, нарушения функций желудочно-кишечного тракта, печени, нервной системы, эндокринных желез, длительного применения топических кортикостероидов [18–20]. Многими авторами отмечена связь подъема заболеваемости в весенне-летний период с повышенной инсоляцией, изменением температуры внешней среды [18]. Скорее всего, это можно объяснить тем, что выработка витамина D под действием ультрафиолетового излучения вызывает повышенный синтез кателицидинов (LL-37), поддерживающих активность воспалительного процесса [21, 22].
Большую роль в развитии инвазии клещами рода Demodex играет реактивность иммунной системы. Ряд авторов показали, что Demodex folliculorum встречается чаще у пациентов декретированных групп, например, при гемодиализе и Т-клеточных лимфомах [23], первичном или вторичном иммунодефиците [24], вирусе иммунодефицита человека, острой лимфобластной лейкемии и других злокачественных новообразованиях [25], после кортикостероидной [26] или цитостатической терапии [27].
Фактором для развития клещевой инвазии, поддержания активности патологического процесса, а также неэффективности проводимой терапии, по мнению большинства авторов, является дисбаланс в цитокиновом каскаде [3, 13, 28–30]. Обнаружено наличие инфильтратов вокруг клещей Demodex из эозинофилов и типичных гранулем, состоящих из CD4+ Т-хелперов [31], повышение готовности лимфоцитов к апоптозу и увеличенное количество NK клеток с Fc-рецепторами [32], снижение абсолютного числа лимфоцитов и увеличение уровня IgM [33].
Клиническая картина заболевания
Источником заражения демодекозом является человек (больной или носитель) и домашние животные. Клещи паразитируют у собак, лошадей, крупного рогатого скота. Демодекоз может быть первичным и протекать как самостоятельное заболевание и вторичным, как следствие уже имеющихся болезней кожи (розацеа, периоральный дерматит, себорейный дерматит и др.) [34].
Основная локализация клещей — сальные железы кожи лица, ушных раковин, спины, груди, мейбомиевые железы, фолликулы кожи в области сосков, редко — в области спины [2]. Атипичные локализации, где может быть найден Demodex, — половой член, ягодицы, эктопические сальные железы, слизистая оболочка рта. N. Stcherbatchoff (1903), обнаружив клещей в ресничных фолликулах век человека, доказала роль клеща в развитии блефаритов и блефароконъюнктивитов. Этиопатогенетическое влияние клещей при заболеваниях глаз достаточно велико и в настоящее время описывается многими авторами [35].
Заболевание возникает внезапно. Субъективно у больных появляются ощущения зуда, жжения, ползания, распирания и жара. Патологический кожный процесс локализуется преимущественно в области Т-зоны лица. Классические клинические проявления демодекозной инфекции — Pityriasis folliculorum, сопровождаются ощущениями зуда и жара, кожа становится истонченной, приобретая вид папирусной бумаги [1]. Акнеформный тип характеризуется преобладанием папул на коже лица, а наличие папулопустулезных элементов и диффузной эритемы говорят о розацеоподобном типе [1]. Клиническая картина demodicosis gravis имеет схожесть с гранулематозной формой розацеа, также характеризующейся наличием гранулем в дерме [1].
Интересно, что разные виды клеща вызывают различную клиническую картину, что связано, предположительно, с размерами самих клещей. При обнаружении Demodex folliculorum чаще наблюдается эритема и десквамация эпителия, при выявлении Demodex brevis — симметричные папулопустулезные элементы [36].
При поражении глаз отмечается гиперкератоз с наличием чешуек на ресничном крае и «воротничка» вокруг ресниц [37, 38]. Пациенты жалуются на чувство зуда и ощущение инородного тела в глазах [39].
В научной литературе существует предположение о роли Demodex в формировании андрогенной алопеции [40]. Возможно, механизм развития облысения связан с формированием инфильтрата в волосяном фолликуле, вызванным присутствием клещей Demodex. Активированные воспалением Т-лимфоциты индуцируют синтез коллагена, что, в конечном счете, приводит к фиброзному перерождению волосяного фолликула [35].
Длительное хроническое течение демодекоза характеризуется утолщением кожи, чувством стягивания, уменьшением эластичности и мягкости, наличием серозных или кровянисто-гнойных корочек. Присоединение вторичной пиококковой инфекции сопровождается возникновением крупных пустул, нодулярных элементов, макроабсцессов, что может приводить к обезображиванию лица [34].
Диагностика демодекоза
Диагностика демодекоза может проводиться несколькими методами. Лабораторная диагностика является наиболее простым методом. В ходе нее составляется акарограмма, которая основывается на подсчете личинок, нимф, яиц и имаго. Клеща возможно обнаружить на поврежденном участке кожи, при экстракции содержимого фолликула или извлечении ресниц или бровей без повреждения волосяных фолликулов [41]. Исследуемый материал помещают на предметное стекло с 10% раствором щелочи (с целью определения активности клещей применяют глицерин), накрывают предметным стеклом и просматривают под малым увеличением микроскопа. Для более точного микроскопического подсчета обнаруженных клещей рекомендуется добавлять в исследуемый материал раствор красителя флюоресцеина [42]. Микроскопический метод является единственным для определения наличия клещей в волосяных фолликулах. Критерием клещевой активности служит количество более 5 взрослых особей, личинок или яиц на 1 см2 [34]. При диагностике демодекоза ресниц нормой считается обнаружение одного клеща на 2–4 ресницах [43].
Преимущество методики заключается в возможности анализа сразу нескольких участков поражения, а также извлечении клещей не только с поверхности кожного покрова, но и непосредственно из сальных желез. Здесь возникает другая проблема — не всегда удается добраться до клещей в глубине сальных желез. В связи с этим соскоб не является высокоинформативным методом и не доказывает отсутствие клещей [44]. К недостаткам метода также относятся травматизация эпителия, обследование небольших по величине участков поражения, относительная болезненность процедуры и дискомфорт пациентов после эпиляции [45].
Для оценки проводимой терапии делают повторные акарограммы, с целью подсчета количества и определения активности клещей [45]. Если в соскобе обнаружены исключительно продукты жизнедеятельности и пустые яйцевые оболочки, проводят повторное исследование, т. к. в процессе лечения Demodex перемещается в зоны, необработанные акарицидными средствами. В таких случаях чаще всего клещи локализуются у кромки волосистой части головы [5].
Другим модифицированным методом диагностики является проведение поверхностной биопсии («скотч-проба») [44]. На обезжиренное покровное стекло наносят каплю клея цианокрилата (БФ-6, сульфакрилат), затем приклеивают к пораженной поверхности на 1 минуту. Во втором варианте используют скотч, размером 1 см 2 , который после снятия приклеивается к покровному стеклу. При удалении покровного стекла или скотча на их поверхности остается слой эпидермиса, содержимое сальных желез с имеющимися там клещами. Затем наносится раствор щелочи, накрывается поверх покровным стеклом и рассматривается под микроскопом на малом увеличении. В сравнении с прямым микроскопическим исследованием данный метод позволяет диагностировать демодекоз в большем числе случаев [46]. Преимущество метода — это проведение процедуры на любом участке кожного покрова, а также простота применения. Травматизация эпителия, трудность получения материала с крыльев носа, неполная стерильность получаемых препаратов являются недостатками метода [45].
М. В. Камакина (2002) выявила достоверную статистическую вероятность отрицательного результата лабораторного анализа на наличие клещей на коже при выраженной клинической картине заболевания, которая составила 1,5% [47]. Следовательно, лабораторные методы не являются абсолютно достоверными.
Более информативным методом диагностики демодекоза является проведение кожной биопсии с последующей гистологией полученных препаратов. С этой целью пункционным (панч) или эксцизионным (скальпель) методом берут небольшой участок кожи, фиксируют его в течение суток 10% нейтральным раствором формалина, уплотняют парафином и окрашивают гематоксилин-эозином. Гистологическое исследование дает массу преимуществ. В частности, можно полностью посмотреть сальную железу и окружающие ее участки. При ретроспективном патоморфологическом исследовании биоптатов кожи головы в 15% случаев наблюдалось сочетание демодекоза с грибковыми, воспалительными поражениями, невусами, фиброзом [48]. Главным недостатком метода является травматизация кожи с образованием рубца, а также невозможность обследования большой поверхности кожного покрова [45].
В качестве диагностического инструмента для выявления Demodex R. Segal и соавт. (2010) предложили использовать дерматоскоп. Метод дерматоскопии позволяет визуализировать клещей на поверхности кожного покрова, а также расширенные сосуды кожи [49]. Другим неинвазивным методом оценки наличия клещей Demodex является применение оптической когерентной томографии, позволяющей в режиме реального времени оценить состояние кожи больных в двух проекциях [50].
С появлением конфокального лазерного микроскопа стал доступен новый метод обследования больных на наличие клещей Demodex. Конфокальная лазерная сканирующая микроскопия позволяет визуализировать поверхностные слои кожного покрова in vivo, а также получить объемное четырехмерное изображение [51]. Преимуществами метода является высокая информативность, неинвазивность и, как следствие, отсутствие дискомфорта у пациентов.
Лечение демодекоза
При выборе терапии демодекоза необходимо учитывать клиническую картину заболевания, тяжесть процесса, а также сопутствующую патологию пациента [52, 67–69].
До сих пор на протяжении многих лет самым эффективным препаратом в терапии демодекоза остается метронидазол, являющийся производным нитроимидазольной группы [53]. Метронидазол обладает выраженным противовоспалительным [22], противоотечным [54], иммуномодулирующим действием [55]. Стандартная схема лечения метронидазолом — 250 мг 3 раза в день в течение 2–4 недель [52].
Другим препаратом выбора является орнидазол, назначаемый по схеме 500 мг два раза в день курсами по 10 дней [52]. Препарат имеет как противопаразитарное, так и бактериостатическое действие, повышает активность нейтрофилов, стимулирует адренергические структуры, усиливает репаративные процессы [52, 56].
Наружная терапия также должна включать антипаразитарные средства. Наиболее часто используется метронидазол (Клион, Метрогил) в виде мази или геля 2%, применяемый в течение 14 дней. В качестве альтернативной терапии возможно применение мази бензилбензоат [1, 10, 43, 57].
С целью достижения элиминации клещей назначают акарицидные препараты. Из фармакологической группы пиретроидов, обладающих антипаразитарными свойствами, доказал свою эффективность перметрин [4, 58]. Небольшое количество мази тонким слоем наносят на пораженные участки кожи. Мазь смывают водой через 24 часа. В большинстве случаев достаточно однократного применения, но при недостаточной эффективности (появление новых элементов сыпи, сохранение зуда) процедуру рекомендуется повторить через 14 дней.
Хорошо переносится и не вызывает серьезных нежелательных лекарственных реакций препарат Спрегаль, содержащий раствор эсдепалетрина и пиперонила бутоксида [18, 59].
При наличии папулопустулезных высыпаний показано назначение классических редуцирующих мазей и паст (цинк-ихтиоловая [60], 1–2% дегтярная и 1–2% ихтиоловая мази, 1% ихтиол-резорциновая паста) [61].
Некоторые авторы высоко оценивают терапевтическую эффективность геля Демотен (сера, гиалуроновая кислота, сок алоэ вера, поливинилпирролидон) [62].
Однако, несмотря на успешную терапию с применением классических средств, в практике дерматовенеролога все чаще встречаются резистентные к терапии и рецидивирующие формы демодекоза. В связи с этим разрабатываются новые методы и методики лечения. Например, Л. Р. Беридзе (2009) рекомендует использовать сочетанную методику криотерапии с кремом Розамет (метронидазол 1%) [57].
В случае акнеформного типа демодекоза или резистентности к антипаразитарным препаратам целесообразно использовать системные ретиноиды (изотретиноин) в дозировке 0,1–0,5 мг/кг массы тела в сутки в течение 2–4 месяцев [63].
При лечении демодекоза глаз используются антихолинэстеразные средства (холиномиметики): физостигмин, 0,02% фосфакол, 0,01% армин, 0,5% тосмилен [38]. Хорошие результаты лечения наблюдаются при применении Блефарогеля 1 и 2, Блефаролосьона [64].
Из физиотерапевтических методик рекомендуется использовать свойства узкополосного синего света (405–420 нм). Длины волн голубого света несколько больше длин волн ультрафиолетового излучения, поэтому узкополосный синий свет достигает сетчатого слоя дермы, проникая на глубину до 2,5 мм, соответствующей расположению сальных желез. Единичные наблюдения свидетельствуют о высокой эффективности данного метода при лечении акне, осложненных демодекозом [65].
Меры профилактики сводятся к соблюдению общегигиенических правил, адекватного и рационального ухода за кожей лица, полноценного питания и отдыха. Важно применение защитных средств против ультрафиолетового излучения, а также ограничение пребывания на солнце [66].
Таким образом, несмотря на то, что демодекоз часто встречающееся заболевание, до сих пор не раскрыты этиологические факторы, приводящие к патогенности клеща, и не установлен точный механизм развития воспаления кожи, не оценена роль Demodex в возникновении воспалительных дерматозов на коже лица. Противоречивость мнений различных авторов вызывает много споров и вопросов, требующих дальнейшего исследования. Лечение антипаразитарными средствами не всегда эффективно и часто провоцирует развитие хронически резистентных к терапии форм.
Литература
А. А. Кубанов, доктор медицинских наук, профессор
Ю. А. Галлямова, доктор медицинских наук, профессор
А. С. Гревцева 1
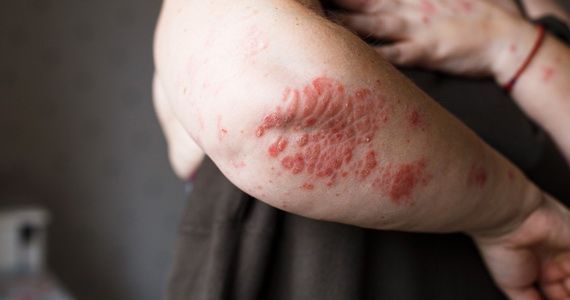
Псориаз — распространенное дерматологическое заболевание, которое с древних времен и по сегодняшний день вызывает много вопросов. Болезнь не представляет угрозы для окружающих, она не имеет инфекционного компонента, но при этом может существенно испортить качество жизни самому больному. Важная задача, стоящая перед врачами, — донести до пациента информацию, что провоцирует псориаз, сформировать рекомендации, как максимально исключить эти факторы. Эффективное лечение псориаза всегда основано на взаимодействии врача и пациента, на систематическом выполнении всех рекомендаций и коррекции образа жизни.
Проявляется псориаз розовыми приподнятыми пятнами на теле. Они вызывают зуд, склонны к слиянию и образованию обширных бляшек. Это очаги хронического воспаления, а чешуйки, которыми покрыты бляшки, говорят врачам о том, что в этом месте клетки эпителия делятся с бешеной скоростью, во много раз активней, чем это должно быть в норме.
Причины псориаза не ясны до конца. На данный момент предполагается аутоиммунная природа заболевания. Также врачи считают, что есть генетические факторы, предрасполагающие к появлению псориаза, потому что очень часто встречаются семейные случаи. Спровоцировать дебют могут инфекции, стресс, переохлаждение. При этом псориаз протекает волнообразно, эпизоды обострения сменяются ремиссией. И от правильно назначенного лечения и образа жизни пациента, от его систематического ухода за кожей напрямую зависит длительность спокойных периодов. В острые периоды улучшить состояние помогает мазь от псориаза.
Так как вылечить псориаз окончательно врачи пока не могут, основная цель — добиться стойкой длительной ремиссии, улучшить качество жизни пациента и максимально очистить от бляшек кожу. Мы расскажем, может ли острая пища вызвать псориаз, как влияют на рецидивы некоторые лекарственные препараты, какие факторы могут спровоцировать новое обострение.
Какие продукты провоцируют псориаз
Как ни странно, есть пища, провоцирующая псориаз. Под запретом любые острые, копченые и сильно соленые блюда, они нарушают процесс всасывания в кишечнике. Также спровоцировать рецидив могут цитрусовые, которые блокируют фолиевую кислоту из-за содержащегося в них колхицина. А фолиевая кислота важна для восстановления кожи. Нельзя употреблять в пищу консервированные продукты, которые могут послужить триггером к новому обострению.

Вот еще продукты, провоцирующие псориаз:
- торты, пирожные, газированные напитки, содержащие большое количество сахара;
- алкоголь;
- полуфабрикаты.
Желательно питаться блюдами, приготовленными дома, тогда можно контролировать состав и калорийность. Диета должна быть богата овощами и фруктами, медленными углеводами и белком, который легко усваивается.
Лекарства, вызывающие рецидивы болезни
Фармакологические препараты также могут влиять на течение болезни. Если говорить о том, какие лекарства провоцируют псориаз, то в первую очередь это антибиотики, нестероидные противовоспалительные препараты, бета-блокаторы. Существенное влияние оказывают вакцины и сыворотки, потому что они затрагивают напрямую иммунитет, некорректная работа которого и лежит в основе псориаза. Также провоцируют псориаз лекарства от повышенного давления, от психических заболеваний. Это не значит, что человек, страдающий от псориаза, не должен заниматься лечением других болезней, например, гипертонии, не вакцинироваться, но он должен сообщать врачам о наличии дерматологических проблем, не заниматься самолечением и не покупать в аптеке самостоятельно назначенные себе средства.
Какую роль играют паразиты в течении болезни
Существует паразитарная теория развития псориаза. Дело в том, что у людей, у которых уже установлен этот диагноз, часто обнаруживаются кишечные паразиты. Конечно, это не первопричина появления болезни, но не исключено, что паразиты влияют на иммунную систему человека, создают постоянную напряженность иммунитета, вырабатывают аллергичные токсины, могут вызывать эпизоды псориаза. Если говорить о том, какие паразиты провоцируют псориаз, то стоит выделить следующие:
- аскариды;
- острицы;
- лямблии;
- бычий цепень и другие.
У больных псориазом должна быть выявлена и вылечена любая паразитарная инвазия. Это поможет снизить вероятность обострений.
Профилактика рецидивов псориаза
Новый эпизод может быть вызван стрессом, переохлаждением, гормональными изменениями. Также провоцирует псориаз тесная синтетическая одежда, грубые швы, важно носить только свободную одежду из натуральных тканей — хлопка и льна. Летом нужно защищать кожу от ультрафиолетового излучения, использовать солнцезащитную косметику с фильтрами. Больные псориазом должны избегать ссадин и порезов, соблюдать гигиену, не допускать обезвоживания кожи и использовать регулярно эмоленты. Тогда можно будет добиться длительной и стойкой ремиссии.
А если вы хотите узнать об этой болезни больше, читайте статью "Все о псориазе во время беременности".

В ходе исследований ученые выяснили, что псориаз часто обостряется, если в организме кислотные реакции преобладают над щелочными. Этим объясняется, почему при таком заболевании нужно соблюдать диету. Четко следуя принципам питания при псориазе, можно снизить количество обострений, длительное время поддерживать ремиссию и хорошие результаты комплексного лечения. Для этого достаточно питаться разрешенными продуктами и ограничить или полностью отказаться от пищи, вредной при данном заболевании.

Основные принципы питания при псориазе — диета Пегано
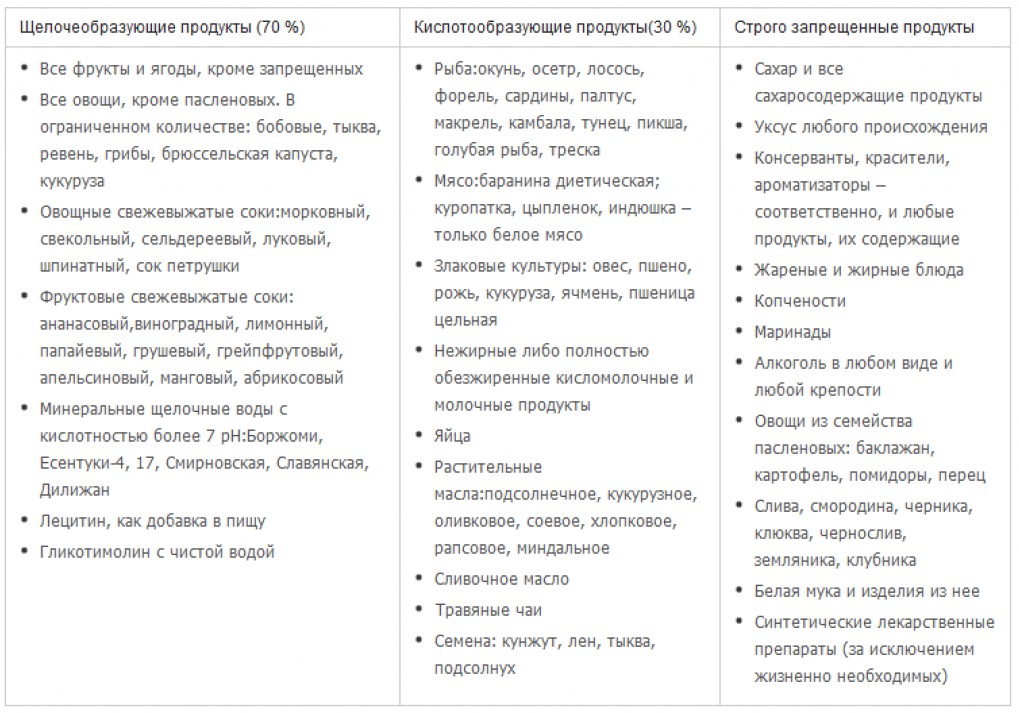
Чтобы правильно составить меню диеты при псориазе, необходимо учитывать главное правило — использовать 65-75% щелочеобразующих и 25-35% кислотообразующих продуктов. Такой подход поможет избежать обострения, вызванного тем, что кислотные реакции преобладают над щелочными.
Какие продукты можно при псориазе
К щелочеобразующим продуктам, разрешенным при псориазе, относятся:
- Фрукты: яблоки, бананы, дыни — можно употреблять только в отдельном виде, цитрусовые и их соки — нельзя вместе с цельнозерновыми и молоком, например, не стоит есть утром кашу на молоке и апельсиновый сок.
- Фруктовые свежевыжатые соки: из ананаса, винограда, лимона, груши, грейпфрута, папайи, манго, абрикоса.
- Овощи — любые, за исключением бобовых (фасоли, гороха, чечевицы, нута), брюссельской капусты, крупноплодной тыквы, ревеня. Полностью отказаться нужно от пасленовых: картофеля, помидоров, перца, баклажанов.
- Овощные свежевыжатые соки: из моркови, сельдерея, свеклы, петрушки, шпината.
- Все ягоды, кроме запрещенных (смородины, черники, клюквы, земляники, клубники).
- Минеральные щелочные воды с кислотностью от 7 pH. Подойдут воды «Славянская», «Смирновская», «Есентуки-4» и «Есентуки-17».
Кислотные продукты, которые нужно ограничить
К кислотообразующим продуктам относятся те, что содержат белки, крахмал, жиры, масла и сахара. Сюда относятся:
- зерновые;
- мясо (диетическая баранина, цыпленок, индейка);
- сыр;
- рыба;
- яйца;
- растительные масла;
- сливочное масло;
- травяные чаи;
- обезжиренные молочные и кисломолочные продукты;
- семена кунжута, льна, подсолнуха, тыквы.
Какие продукты строго запрещены при псориазе
В случае с псориазом есть продукты, которые нужно не просто ограничить, а полностью исключить из рациона. Это касается пищи, очень сильно влияющей на состояние ремиссии при данном заболевании. Предлагаем полный список того, что нельзя есть на диете при псориазе:
- сахар и все сахаросодержащие продукты;
- любые копчености;
- алкоголь любой крепости (допустимо только иногда 55-110 г белого или красного вина);
- уксус любого происхождения;
- жареное и жирное;
- красители, консерванты, ароматизаторы и все продукты с их содержанием;
- пасленовые овощи;
- белая мука и изделия из нее;
- смородина, клубника, черника, клюква, земляника;
- сливы и чернослив.

При псориазе важно не только исключить конкретные продукты, но и ограничить сочетание нескольких кислотообразующих видов пищи. Так, не стоит одновременно употреблять:
- сладости и крахмал;
- мясо и белковые продукты;
- жирные и мясные продукты с крахмалом и сахарами;
- цельнозерновые (хлеб и каши) с плодами и соками цитрусовых;
- макароны, хлеб, каши и другие изделия из белой муки с фруктами.
Для удобства все продукты для диеты при псориазе объединены в таблицу, где выделены 3 столбца: щелочеобразующие, кислотообразующие и полностью запрещенные. По рекомендациям Пегано щелочеобразующих продуктов в рационе должно быть в 2-4 раза больше, чем кислотообразующих. В реальной жизни бывает наоборот, чем и объясняются частые обострения заболевания.
Пример меню при псориазе
Имея список разрешенных, нерекомендованных и полностью запрещенных продуктов, можно составить полноценный рацион питания при псориазе. Пример меню на один день с учетом основных правил диеты:
- Завтрак: ячневая каша на воде с добавлением сухофруктов, травяной чай.
- Второй завтрак: зеленый чай без сахара или кофе без молока.
- Обед: нежирный вегетарианский борщ, отварная курица, ромашковый чай.
- Полдник: компот из сухофруктов, йогурт, яблоко или стакан нежирного молока.
- Ужин: запеченная рыба с овощами, овощной салат, чай.

Дополнительно ежедневно необходимо выпивать 6-8 стаканов чистой воды, желательно после еды. Полезно употреблять натуральные слабительные средства. Лучшими в этом плане считаются свежие фрукты и овощи. Также при псориазе важен витамин B, содержащийся в проростках пшеницы, пивных дрожжах, цельнозерновом ячмене, соевом молоке, ржаном хлебе, зеленолистных овощах.
Таким должно быть питание и при обострении псориаза. Соблюдение принципов диеты в сочетании с правильными наружными средствами лечения поможет быстрее достичь ремиссии и поддерживать ее длительное время. Если вы придерживаетесь диеты, но не видите результата, обратитесь к опытному дерматологу, который сможет оценить составленный вами рацион и предложить более правильное питание для выхода из стадии обострения заболевания.

Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
- эффективно снимает жжение и зуд;
- купирует острые и хронические воспалительные процессы;
- увлажняет кожу;
- снижает выраженность болевых ощущений;
- препятствует проникновению в очаги воспалений вирусов, грибков и бактерий (об этом говорит отсутствие вторичных присоединившихся инфекций).
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
- Антисептические. Действие направлено на то, чтобы обеззаразить кожу и исключить проникновение бактерий через образующиеся язвочки.
- Противовоспалительные. Направлены на снятие зуда и раздражения, устранение воспалительных процессов.
- Увлажняющие. Косвенно способствуют выздоровлению за счет восстановления водного баланса кожи.
- Регенерирующие. Их основное действие – стимуляция процессов заживления за счет активации естественной регенерации кожного покрова.
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
- Бепантен,
- Пантенол,
- Цинковая мазь,
- Радевит,
- Видестим,
- Левосин,
- Фенистил,
- Топикрем.
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
- могут вызывать аллергию у людей, склонных к аллергическим проявлениям;
- проявляют свое действие не при всех видах дерматита, чаще при контактном и аллергическом.
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
- слабые,
- средние,
- сильные,
- очень сильные.
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
- Гидрокортизоновая,
- Целестодерм,
- Акридерм,
- Адвантан,
- Элоком,
- Дермовейт,
- Фуцикорт.
Главные недостатки гормональных мазей при лечении дерматита:
- Привыкание. Самый главный минус, который заключается в том, что со временем мазь перестает быть эффективной для лечения конкретного пациента. Одни и те же активные компоненты гормональных мазей вызывают привыкание.
- Побочные эффекты. Ввиду гормональной природы такие мази имеют множество неприятных побочных действий. Они проявляются при неправильном или слишком долгом применении. В тяжелых случаях может развиться атрофия кожи и даже недостаточность надпочечников.
- Наличие синдрома отмены. Как и в случае с негормональным, при использовании гормональных мазей нельзя прерывать курс и пропускать нанесение. Особенно сильно синдром отмены проявляется при резком отказе от гормонального средства. Это проявляется в том, что симптомы дерматита могут внезапно вернуться. По этой причине гормональные средства отменяют постепенно, уменьшая дозу и количество нанесений.
- венерические заболевания;
- туберкулез;
- беременность и лактацию;
- герпес;
- бактериальные или грибковые поражения кожи.
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.

В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Интерес к вегетарианскому типу питания растет с каждым годом. В больших городах постоянно появляются новые вегетарианские рестораны, на прилавках магазинов все чаще можно встретить специализированные продукты для вегетарианцев: растительное молоко, соевое мясо, десерты без молока и яиц.
Давайте поговорим о том, на какие моменты должны обращать внимание люди, приверженные этому типу питания.
Но сначала разберемся, какие варианты вегетарианства бывают в зависимости от степени ограничения животной пищи.
Самая многочисленная группа вегетарианцев включает в себя: лактовегетаринцев, ововегетарианцев и лактоововегетарианцев, основой питания которых является растительная пища, но с добавлением молочных продуктов и/или яиц.
Семивегетаринство или флекситарианство − это преимущественно растительная диета, которая иногда допускает употребление продуктов животного происхождения. Проще говоря, это полувегетарианство. Иногда используется как переходный этап к полноценному вегетарианству и не очень приветствуется «настоящими» вегетарианцами.
Песковегетарианство позволяет употребление рыбы, морепродуктов, иногда молока и яиц.
Веганство - самый строгий вид диеты, исключающий из питания любые продукты животного происхождения, включая мед.
Так же можно выделить в отдельную подгруппу сыроедение, которое подразумевает употребление продуктов, не подвергавшихся термической обработке: овощей, фруктов, проросших зерновых и бобовых, семян, иногда сырого молока и яиц.
Фрукторианство основано на употреблении свежих фруктов, сухофруктов, орехов, семян.

Позиция международных диетологических ассоциаций заключается в том, что адекватно подобранная вегетарианская и веганская диета является здоровой и способна удовлетворять необходимые потребности организма в питательных веществах. Правильно организованный вегетарианский рацион подходит всем здоровым людям, в том числе спортсменам, женщинам во время беременности и кормления, в период младенчества, в детском, подростковом, пожилом возрасте.
Высокое потребление клетчатки, которой богата растительная пища, способствует более низкому уровню, так называемого, плохого холестерина (липопротеинов низкой плотности) и лучшему контролю за глюкозой в крови. Вегетарианцы и веганы имеют более низкий риск возникновения ожирения, ишемической болезни сердца и гипертонической болезни, сахарного диабета 2 типа, некоторых видов рака.
Не смотря на то, что растительная диета является абсолютно здоровой, в отличие от стандартного типа питания, она более уязвима в отношении развития дефицитов некоторых нутриентов или, наоборот перегрузкой фруктозы. Именно поэтому вегетарианцам нужно более внимательно относиться к своему питанию и тщательнее планировать приемы пищи.
На что необходимо обращать внимание вегетарианцам и веганам?
Белок
Адекватные потребности в белке и незаменимых аминокислотах могут быть достигнуты с помощью хорошо спланированной диеты.
Веганы должны потреблять больше белка, чем лакто/ововегетарианцы, так как белок из цельного зерна и бобовых имеет более низкую усвояемость, чем белок животного происхождения.
К источникам растительного белка относят: бобовые (фасоль, чечевица, горох, нут, арахис), соевые продукты, цельные злаки, орехи, семена. Однако, необходимо помнить, что именно эти продукты являются высоко газообразующими и подходят далеко не всем.

Железо
Железо в составе пищи бывает двух типов: гемовое и негемовое. Продукты животного происхождения (красное мясо, птица, рыба, морепродукты) содержат оба типа и лучше усваиваются организмом. В растительной пище содержится только негемовое железо, которое усваивается хуже. Его можно встретить в зеленных овощах, бобовых, злаках, некоторых семенах и сухофруктах. Усвоению железа и некоторых других минералов мешают фитаты (фитиновая кислота), которые содержатся в бобовых, злаках и семенах. Чтобы избежать дефицита железа в растительной диете, необходимо сосредоточиться на правильном употреблении негемового железа. Высокое потребление витамина С, который содержится во фруктах и ягодах, улучшает его усвоение. А такие продукты, как кофе, чай, какао, молоко, наоборот ухудшают. Некоторые методы приготовления пищи, такие как замачивание и проращивание бобов, зерен и семян может так же улучшить всасывание железа. Процессы ферментации, происходящие при приготовлении некоторых соевых продуктов, таких как мисо и темпе, также могут влиять на усвояемость положительным образом, хотя не все исследования это подтверждают.
Цинк
Биодоступность цинка в вегетарианской диете снижена так же, как у негемового железа из-за высокого содержания фитатов в растительной пище, ограничивающих всасывание в кишечнике. Для лучшего усвоения рекомендовано использовать замачивание, проращивание, брожение и ферментацию. Цинк содержится в цельном зерне, бобовых, кешью, тыквенных семенах и семенах подсолнечника, яйцах и молочных продуктах.
Кальций
Проблем с уровнем кальция не испытывают лактововегетарианцы, так как в их рационе присутствует достаточное количество молочных продуктов. Но в случае непереносимости молочных продуктов (при лактазной недостаточности) такая диета невозможна. Веганы в этом плане более уязвимы и должны контролировать уровень кальция. Помимо молочных продуктов, кальций находится во многих растительных продуктах. Темно-зеленые овощи (брокколи, китайская капуста, бок чой, репа, петрушка, шпинат), бобовые, кунжут, миндаль, соевые продукты.

Витамин B12
Содержится только в продуктах животного происхождения, поэтому всем вегетарианцам, независимо от типа диеты, показан прием добавок витамина В12 под контролем лечащего врача или употребление витаминизированных продуктов.
Особое внимание за уровнем витамина В12 следует уделять беременным, кормящим женщинами, пожилым людям.
Омега 3
Омега 3 состоит из нескольких важных аминокислот: альфа-линоленовая (ALA), стеаридоновая (SDA), эйкозапантаеновая (EPA), докозагексагеновая (DHA) кислота.
Вегетарианцы могут удовлетворить потребности в альфа-линоленовой кислоте (ALA) с помощью таких пищевых продуктов, как льняное семя, семена чиа, грецкие орехи, рапсовое и соевое масло. Уровень ЕРА и DHA в крови вегетарианцев ниже, чем у мясоедов, поэтому недостаток можно восполнить с помощью веганских добавок из морских водорослей. Как известно, достаточное потребление омега-3 коррелирует со снижением риска сердечно-сосудистых заболеваний. Вопрос о целесообразности обязательного добавления добавок с ЕРА и DHA в рацион остается открытым, так как риск сердечно-сосудистых заболеваний у вегетарианцев примерно на четверть ниже, чем у мясоедов, поэтому неясно, будут ли добавки EPA или DHA еще больше снижать этот риск.
Йод
Для исключения риска недостаточности йода, необходимо регулярно употреблять в пищу йодированную соль или добавки с йодом, морскую капусту.
Влияние вегетарианской и веганской диеты на желудочно-кишечный тракт.
В 2018г было опубликовано интересное исследование, в котором приняли участие 1209 анонимных взрослых добровольцев из Польши (886 человек) и Соединенных Штатов Америки (323 человека). Вегетарианской диеты придерживалось 702 человека, а веганской 365 человек. В контрольную группу вошли 142 человека, которые не использовали никаких диетических ограничений. Использовался опросник по демографическим данным, социально-экономическому статусу, хроническим заболеваниям и желудочно-кишечным жалобам.

Добровольцы соблюдали диету в течение минимум 1 года, после чего был проведен анализ их состояния здоровья и сделаны следующие выводы:
У вегетарианцев и веганов наблюдался меньший индекс массы тела (ИМТ), чем у группы со стандартным питанием.
Хронические заболевания встречались с одинаковой частотой во всех исследуемых группах.
После изменения рациона питания, улучшение самочувствия было замечено более, чем у половины вегетарианцев и веганов- 74%,84%, ухудшение- 4% и 3% и отсутствие изменений- 22% и 13% соответственно.
До изменения диеты половина вегетарианцев и почти 2/3 веганов испытывали вздутие живота, чувство тяжести и переполнения в желудке; около 1/3 страдали от изжоги, тошноты и склонности к запору; 11% испытуемых в обеих группах имели плохой аппетит; 2% вегетарианцев и 3% веганов имели дерматологические проблемы.
После изменения диеты, значительная доля участников отмечала снижение частоты симптомов со стороны органов пищеварения. Вздутие живота и чувство переполнения в желудке отмечали только 12% вегетарианцев и 13% веганов; изжогу, тошноту- 4% и 2% , склонность к запору- 4% и 8%, плохой аппетит- 3% и 2%.
Было обнаружено, что частота дерматологических проблем (таких как выпадение волос, акне, ломкость ногтей) значительно возросла до 16% у вегетарианцев и 10% у веганов.
Это исследование продемонстрировало благоприятное влияние диеты на кишечную моторику, что связано с более высоким потреблением клетчатки.
Снижение частоты вздутия живота, после перехода на вегетарианскую диету, объяснить сложнее, так как многие растительные продукты обладают потенциально газообразующими свойствами. У веганов улучшения могут быть связаны с исключением лактозы, так как ее непереносимость встречается примерно у 20-25% взрослых поляков.
Есть предположение, что растительная диета изменяет состав кишечной микробиоты, что способствует образованию короткоцепочечных жирных кислот и подавлению роста патогенной флоры.
Жирная пища может способствовать расслаблению нижнего пищеводного сфинктера и выступать в роли провокатора рефлюкса. Уменьшение изжоги, вероятно, связано с заменой пищи, богатой жирами, на пищу, богатую клетчаткой. Кроме того, уменьшение массы тела так же благоприятно влияет на течение ГЭРБ за счет снижения внутрибрюшного давления.
Вегетарианская диета характеризуется более низким содержанием калорий и стимуляцией моторики желудочно - кишечного тракта. Это, вероятно, привело к улучшению аппетита у испытуемых.
Какой вывод хочется сделать из всего вышесказанного? Можно придерживаться вегетарианского типа питания в долгосрочной перспективе с пользой для здоровья, но только в том случае, если человек готов уделять некоторое количество времени и внимания для планирования своего рациона. При переходе на растительную диету, появляются риски столкнуться с дефицитами таких питательных веществ, как белок, витамин В12, железо, цинк, кальций, омега-3, йод. Именно поэтому к принятию решения о переходе на вегетарианство/веганство, нужно подходить ответственно, проконсультировавшись с врачом. Необходимо понимать, что периодически может требоваться сдача анализов, прием витаминов или микроэлементов в добавках, коррекция рациона вместе с врачом-диетологом.
Кроме того, важно подчеркнуть, что вегетарианская/веганская диета не является единственно верным типом питания. Это лишь один из возможных вариантов и он не превосходит по пользе для здоровья стандартное питание, включающее употребление продуктов животного происхождения. Например, так называемый, средиземноморской тип питания, который подразумевает под собой употребление большого количества растительных продуктов, несет в себе те самые плюсы для здоровья, которые можно получить от вегетарианской диеты, но при этом не исключает употребление мяса, рыбы, яиц и молочных продуктов.
Читайте также:

