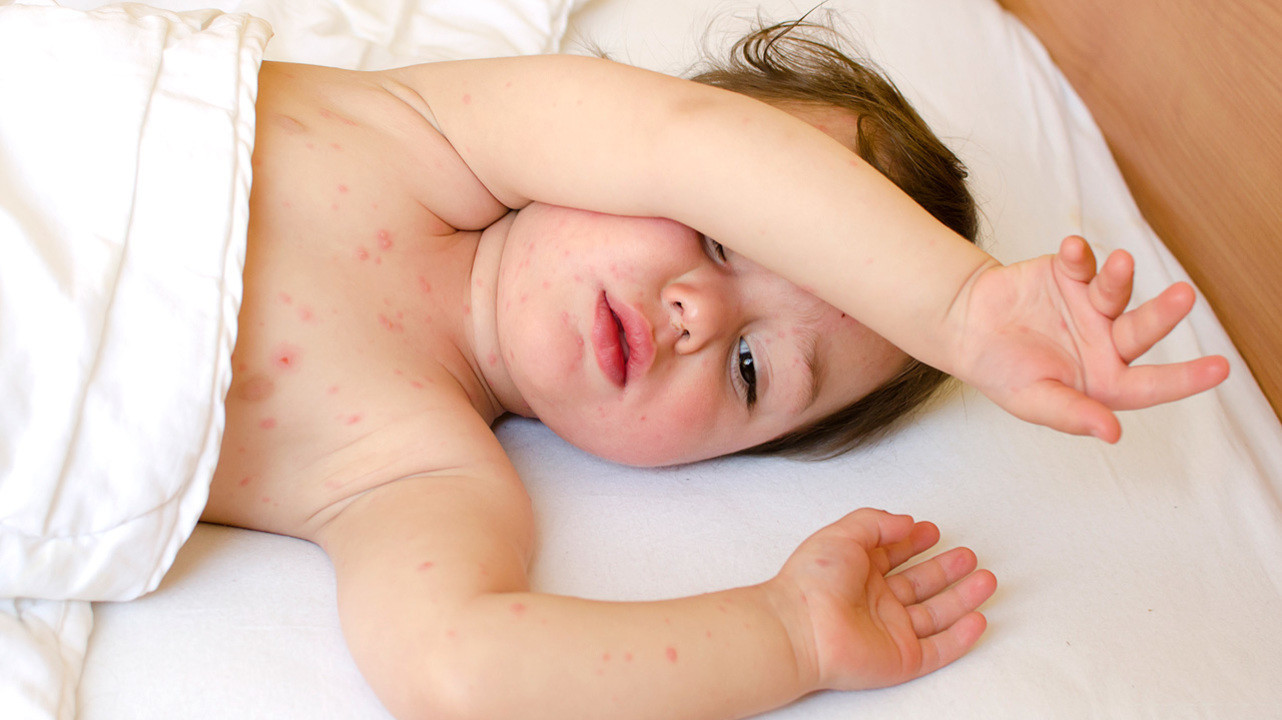
Сыпь вокруг рта у ребенка при температуре
Обновлено: 18.04.2024
Энтеровирусная инфекция — это группа вирусных заболеваний, поражающих различные системы организма (как правило, кожу, пищеварительный тракт и органы дыхания). После перенесенной болезни формируется устойчивый иммунитет (до нескольких лет), но только к конкретному вирусу, вызвавшему заболевание.
Поэтому болеть ребенок может несколько раз. Из-за этого, к тому же, нет вакцины от этой болезни. У детей на грудном вскармливании есть иммунитет от матери. Но он не стойкий и быстро проходит после прекращения кормления грудью. Чаще всего энтеровирусной инфекцией болеют дети от 3 до 10 лет и подростки. Чем меньше возраст, тем большую опасность представляет собой болезнь.
Энтеровирусную инфекцию вызывают вирусы групп ЕСНО (Эховирусы) и Коксаки. Для них характерно разнообразие симптоматики – от конъюнктивита до диареи. Источник инфекции – другой человек. Она передается фекально-оральным и воздушно-капельным путем. В регионах с умеренным климатом наблюдается сезонность заболевания – чаще болеют в начале осени и конце лета. Энтеровирусы долго живут в воде: 18 дней – в водопроводной, 33 – в речной, 65 – в очищенных стоках. Источник:
Г.П. Мартынова
Энтеровирусная (неполио) инфекция у детей //
Сибирское медицинское обозрение, 2014, №3
Виды энтеровирусов
Существует более 100 возбудителей такой инфекции. Основные – это ЕСНО, полиовирусы (возбудители полиомиелита), вирусы Коксаки А и В, энтеровирусы, не поддающиеся классификации.
Вирусы Коксаки – это несколько серотипов возбудителя, относящихся к группам А, В и С. Вирусы Коксаки типа А – причина тяжелых форм энтеровирусных заболеваний. Это геморрагический конъюнктивит, герпетическая ангина, асептический менингит. Тип В опаснее, потому что провоцирует гепатит, миокардит, перикардит. Источник:
В.В. Ботвиньева, Л.С. Намазова-Баранова, О.Б. Гордеева, О.К. Ботвиньев, Т.Н. Коноплева
Современные возможности диагностики, профилактики и лечения энтеровирусной инфекции Коксаки у детей
// Педиатрическая фармакология, статья поступила: 22.01.2012 г., принята к печати: 12.05.2012 г.
Вирусы ЕСНО наиболее опасны для новорожденных. У них они вызывают менингит, миокардит, гепатит. Это часто становится причиной смерти. У детей постарше осложнений не бывает.
Причины
Группа энтеровирусов очень разнообразна. Они распространены повсеместно: в воде и земле, продуктах питания и организмах людей и животных, в фекалиях (сохраняют жизнеспособность до 6 месяцев). Они устойчивы к факторам внешней среды и химическому воздействию ряда средств, но погибают при температуре выше 50 градусов, высушивании, воздействии формальдегида и хлора. Вспышки заболевания характерны для тёплого времени года.
Основные пути заражения:
- фекально-оральный;
- контактно-бытовой;
- воздушно-капельный;
- вертикальный (от беременной к плоду);
- водный (известны случаи заражения даже через бутилированную воду).
Симптомы
В зависимости от типа вируса, наблюдается различная симптоматика энтеровирусной инфекции у ребёнка. Некоторые из них протекают сравнительно легко, другие способны спровоцировать серьёзные осложнения. Для болезни характерен инкубационный период до 10 дней. Большая часть признаков энтеровирусной инфекции схожа с проявлением простудных заболеваний:
В зависимости от типа вируса возможны:
- диарея;
- тошнота и рвота;
- экзантема (специфическая сыпь в виде красных пятен, иногда с пузырьками, содержащими жидкость);
- покраснение и боль в горле, глазах;
- повышенный пульс и сердцебиение;
- боли в груди или конечностях;
- изменение давления;
- заложенность носа и пазух, насморк;
- онемение конечностей, спазмы, подергивания мышц;
- онемение и покалывание лица;
- быстрая потеря массы тела;
- желудочные расстройства, включая рефлюкс;
- вздутие живота;
- мышечные, костные, суставные боли, особенно в ногах;
- ощущение стесненности грудной клетки;
- свистящее дыхание, одышка, кашель;
- боли в области таза и яичек, нарушение репродуктивной функции;
- снижение остроты зрения, «затуманенность»;
- депрессия, тревожность;
- язвы или пузырьки во рту, глотке, в шейке матки, влагалище;
- краткосрочное ухудшение памяти;
- снижение концентрации внимания;
- нарушения сна;
- в редких случаях – судороги.
Можно выделить ряд симптомов, которые появляются при осложнении энтеровирусной инфекции:
- «Летний грипп», или энтеровирусная лихорадка – самая распространенная форма инфекции. Сначала внезапно повышается температура тела и держится в пределах 38,5-40,0℃. Проявляются признаки гриппа – боли в мышцах, горле, общая слабость, головная боль, конъюнктивит, диарея, тошнота и рвота. Может быть воспаление ткани яичка, его придатка. Длительность симптомов – 3-7 дней.
- Вирусная пузырчатка конечностей и полости рта – маленькие, заполненные жидкостью пузырьки на коже. Они появляются на ладонях, во рту, глотке, на подошвах, у дошкольников и школьников – между пальцами. В течение 1-2 дня может быть лихорадка, могут появляться мелкие красные пятна на ногах и руках.
- Герпетическая ангина – наполненные светлой жидкостью пузырьки с красной каймой на задней стенке глотки и миндалинах. Им сопутствует боль в горле, лихорадка, боль при глотании. Дети могут отказываться от еды из-за язв. Симптомы длятся 3-7 дней.
- Вирусные экзантемы – похожи на сыпь при розеоле или краснухе, появляются летом. Обычно возникают у детей до 5 лет. Проходят за 3-5 дней.
- Плевродиния – для нее характерны сильные мышечные боли в животе и груди. Боль обостряется при кашле и дыхании, ребенок обильно потеет. Длительность судорожных мышечных болей – 15-30 минут. Возможно затруднение дыхания. Состояние сопровождается головной болью, лихорадкой, тошнотой, рвотой, потерей веса. Симптомы проходят за 2 дня.
- Геморрагический конъюнктивит в острой форме. При нем затуманивается зрение, возникает боль, снижается острота зрения, из глаз идут выделения, развивается светобоязнь. Длительность заболевания – 10 дней.
- Перикардит и/или миокардит – покрытия вокруг перикарда и инфекции миокарда. Больше всего чувствительны к болезни младенцы и дошкольники. 2/3 случаев – это мальчики. Сначала возникает одышка, кашель, лихорадка. Потом может появиться боль в груди, нарушение ритма сердца, усиленная одышка, сердечная недостаточность.
- Асептический менингоэнцефалит – поражает детей и подростков, при нем болят глаза и голова, возникает боязнь света, лихорадка. Может появиться боль в горле, сонливость, мышечная боль, сыпь. Все проходит примерно через 7 дней.
Методы диагностики
Диагноз в большинстве случаев можно поставить по характерным симптомам, физикальному обследованию и истории болезни.
После осмотра и сбора жалоб, педиатр назначит ряд анализов, направленных на выявление типа вируса. Врач может назначить:
- общий анализ мочи;
- анализ кала;
- анализы крови (общий, биохимический, серологический и пр.);
- иммуногистохимический анализ тканей (для выявления антител к энтеровирусной инфекции);
- посевы биоматериала (слюна, соскоб из горла и пр.).
Для точной постановки диагноза также может потребоваться метод дифференциальной диагностики для исключения других заболеваний со схожей клинической картиной.
Выполняются и другие диагностические тесты:
- Лабораторные
Серология – исследование крови, выявляющее повышенное количество антител. Их организм вырабатывает, чтобы бороться с вирусом в остром периоде и на этапе выздоровления. Анализ позволяет определить ЕСНО 6, 7, 9, 11, 30 и Коксаки B1-В6. Отрицательный результат не обязательно означает отсутствие заболевания, просто этот анализ не определяет другие типы вирусов.
ПЦР – высокочувствительный (100%) и специфичный (97%) тест. Позволяет обнаружить РНК энтеровирусов в спинномозговой жидкости. ПЦР крови определяет вирус у 30% больных на фоне синдрома хронической усталости. Источник:
А. В. Демина, В.А. ТЕРНОВОЙ,
Н.И. Шульгина, С.В. Нетесов
Энтеровирусы. Часть 3. Лабораторная диагностика, лечение, иммунопрофилактика // Бюллетень СО РАМН, том 31, №3, 2011г.
Анализ спинномозговой жидкости нужен, если есть симптомы поражения спинного и головного мозга и их оболочек. Жидкость забирается путем пунктирования. При асептическом менингите повышен уровень лейкоцитов. Глюкоза – в норме или чуть понижена. Белок – в норме или немного повышен.
Тропонин I и сердечные энзимы – это анализ крови, чтобы определить уровень указанных показателей. Если они повышены, значит повреждено сердце. В норме в сыворотке крови должно быть тропонина I от 0 до 0,5 нг/мл.
ОТ-ПЦР – анализ для выявления общих участков РНК энтеровирусов. Тест имеет чувствительность 95%, специфичность – 97%. Одобрен для диагностики энтеровирусного менингита. Лучшие результаты получаются, если материал для исследования – спинномозговая жидкость. Может исследоваться мокрота, кровь и слизь из дыхательных путей, кал. Однако результат будет не таким точным. - Инструментальные
Электроэнцефалография – оценивает степень и тяжесть болезни.
Рентгенография грудной клетки – может выявить увеличение объемов сердца у больных с миоперикардитом.
Эхокардиография – проводится при подозрении на миокардит. Показывает неправильное движение стенок сердечных камер. Может выявить острое снижение фракции выброса и расширение желудочка в тяжелых случаях.
Осмотр офтальмологом с помощью щелевой лампы – показан тем детям, у кого присутствует геморрагический конъюнктивит и эрозии роговицы. Из мазков конъюнктивы в течение 3 дней с момента заражения могут быть выявлены вирусы Коксаки A24 и Энтеровирус 70.
Методы лечения энтеровирусной инфекции
Медикаментозная терапия – это:
- лекарства для купирования симптомов (жаропонижающие, обезболивающие и т. д.).
- витамины и микроэлементы.
Для снятия симптоматики ребенку могут быть назначены препараты разных групп:
Обезболивающие и жаропонижающие, чтобы снять головную и мышечную боль, лихорадку. Это «Ибупрофен», «Парацетамол», «Ибуклин», «Нурофен детский» и др.
Иммуноглобулины стимулируют иммунитет ребенка. Их вводят инъекционно – внутримышечно или внутривенно. Второй вариант более эффективен и распространен.
Важно! Противовирусные препараты не показали высокой эффективности на поздних стадиях и не включены в официальный план лечения. Они помогают на очень ранней стадии, когда с момента заражения прошло 5-10 часов. Но выявить болезнь на этом этапе почти невозможно.
Хорошо поддерживают организм ребенка в этот непростой период – витамины (особенно витамин D) и добавки, содержащие незаменимые микроэлементы (магний, цинк, калий, селен, кальций), помогающие бороться с вирусом.
Важно! Антибиотики против энтеровирусной инфекции не работают, так как это антибактериальные, а не противовирусные препараты.
Ребенку должен быть обеспечен постельный режим, обильное питьё с использованием растворов для восстановления водно-электролитного баланса, специальная щадящая диета. Основное назначение диеты – снизить интоксикацию и повысить иммунитет, при этом в щадящем для органов пищеварения режиме. В рационе должно быть достаточно витаминов, минералов, белка.
Профилактика
Основа профилактики энтеровирусной инфекции у ребёнка — соблюдение правил гигиены:
- мытьё рук и продуктов питания перед употреблением;
- кипячение воды;
- избегание мест скопления большого количества людей в период эпидемии.
- Крайне важно предпринимать меры для повышения иммунитета: соблюдать режим, правильно питаться, закаливаниваться.
В педиатрическом отделении медицинского центра «СМ-Клиника» созданы все условия для диагностики и лечения энтеровирусной инфекции у ребёнка. Для тяжёлых больных при отделении работает круглосуточный стационар, где маленький пациент будет находиться под постоянным присмотром квалифицированного медицинского персонала и врачей. Помните что, чем раньше будет поставлен верный диагноз и определён тип вируса, тем легче будет вылечить ребёнка и избежать осложнений.
- Г.П. Мартынова. Энтеровирусная (неполио) инфекция у детей // Сибирское медицинское обозрение, 2014.
- В.В. Ботвиньева, Л.С. Намазова-Баранова, О.Б. Гордеева, О.К. Ботвиньев, Т.Н. Коноплева. Современные возможности диагностики, профилактики и лечения энтеровирусной инфекции Коксаки у детей // Педиатрическая фармакология, статья поступила: 22.01.2012 г., принята к печати: 12.05.2012 г.
- А. В. Демина, В.А. Терновой, Н.И. Шульгина, С.В. Нетесов. Энтеровирусы. Часть 3. Лабораторная диагностика, лечение, иммунопрофилактика // Бюллетень СО РАМН, том 31, №3, 2011г.
Маркова Дарья Олеговна
Clinic
Маркова Дарья Олеговна
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.

Так как непременным симптомом розеолы являются высыпания на коже, родители часто обращаются не только к педиатру, но и к дерматологу.
У детской розеолы много названий: внезапная экзантема, трехдневная лихорадка, псевдокраснуха. Во многих случаях ее не диагностируют как отдельное заболевание, при повышении температуры ставится диагноз ОРВИ, сыпь списывают на аллергию на лекарственные препараты, принимаемые во время болезни.
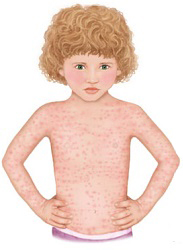
Что такое детская розеола?
Детская розеола это вирусное заболевание, для которого характерен резкий подъем температуры, а затем, после ее снижения, появление мелкой розовый сыпи, распространяющейся по всему телу. В первые три дня, до появления высыпаний, диагноз поставить сложно, так как кроме температуры нет никаких характерных симптомов. Именно появление сыпи помогает определить, что это именно розеола.
Передается эта инфекция предположительно воздушно-капельным путем, инкубационный период 9-12 дней. Лабораторного подтверждения диагноза не требуется, и, как правило, никаких анализов не проводится. Обычно болеют дети от 6 месяцев до 3 лет, преимущественно в весеннее-осенний период.
Какой возбудитель вызывает данное заболевание?
Специфической профилактики розеолы не существует, из общих мер, снижающих риск заболевания, можно отметить регулярные проветривания помещений, где находится ребенок, ограничения тесных телесных контактов с взрослыми (не стоит целовать маленького ребенка в губы, в носик, облизывать ложки и соски и так далее).
После перенесенного заболевания вырабатывается стойкий иммунитет, случаи повторного заражения довольно редки, но иногда встречаются. После 4 лет практически у всех обследованных детей определяются антитела к этому вирусу.
Характерные признаки болезни?
- Подъем температуры до 38°С-40°С без респираторных симптомов (насморк, кашель, боль в горле) и высыпаний. Повышение температуры это реакция организма на присутствие вируса в крови. В среднем температура держится 3 дня.
- Высыпание мелких бледно-розовых пятен преимущественно на шее и туловище, в меньших количествах на лице и конечностях, через 1-2 дня после прекращения лихорадки. Часто вокруг элементов сыпи можно увидеть бледный ободок.
- Сыпь не зудит и проходит самостоятельно в течение нескольких дней или недель.
Чем розеола отличается от краснухи?
При краснухе сыпь появляется одновременно с температурой, располагается в основном на конечностях, немного отличается по внешнему виду. Также для краснухи не характерен такой резкий и высокий подъем температуры.
Бывают ли осложнения?
В подавляющем большинстве случаев организм справляется самостоятельно и без последствий. Высокая температура при внезапной экзантеме может вызвать фебрильные судороги. Как правило, они не опасны, проходят без последствий для ребенка и не связаны с повреждениями нервной системы или мозга. Но, если это произошло в первый раз, ребенок должен быть осмотрен неврологом.
Иногда встречаются сопутствующие симптомы в виде воспалительных процессов в носоглотке и увеличения лимфоузлов. Крайне редко, при соответствующей предрасположенности, возможны неврологические осложнения болезни: энцефалит, менингит.
Как лечить розеолу?
Ребенок должен быть осмотрен педиатром, так как высокая температура может быть не только при розеоле, но и при других инфекционных заболеваниях, требующих лечения, например при отите, инфекции мочевыводящих путей.
Специфического лечения вируса вызывающего розеолу не существует, поэтому лечение симптоматическое: жаропонижающие средства при высокой температуре, чтобы облегчить состояние ребенка. Пока держится температура, важно следить, чтобы ребенок потреблял достаточно жидкости. Если ребенок отказывается от еды, не нужно кормить через силу, как только состояние улучшится, аппетит вернется.
Когда появляется сыпь, смазывать ее чем-либо или принимать противоаллергические препараты не нужно. Пятна проходят самостоятельно, не оставляя следов, возможно небольшое шелушение кожи, которое так же проходит без лечения. Ребенка в этот период можно купать. После купания может отмечаться увеличение яркости сыпи из-за протока крови к коже, это временное явление, которое не ухудшает течение заболевания.
Противовирусное лечение проводят при тяжелом течении болезни, как правило, у детей со сниженным иммунитетом. При лечении пациентов с иммунодефицитом необходима консультация детского инфекциониста.
Среди энтеровирусных заболеваний чаще всего встречаются две формы — болезнь «рука-нога-рот» и герпангина.
Атипичные проявления энтеровирусных сыпей встречаются гораздо реже и могут имитировать краснуху, скарлатину, болезнь Кавасаки, внезапную экзантему и многие другие болезни, однако даже при атипичном течении при ближайшем рассмотрении у ребенка все же находятся афты во рту или зеве, и/или типичные плотные пузырьки на сгибательных поверхностях ладоней и стоп. Именно эти типичные проявления и позволяют поставить верный диагноз.
Предметом же нашего рассмотрения станут типичные формы проявления этих энтеровирусных заболеваний.
БОЛЕЗНЬ «РУКА-НОГА-РОТ»

Название этого заболевания происходит от английского Hand, Foot and Mouth Disease (HFMD).
Болезнь «рука-нога-рот» (HFMD) вызывается вирусом Коксаки из семейства энтеровирусов. HFMD чаще всего поражает детей в возрасте до 10 лет, однако заболеть этой инфекцией могут люди любого возраста.
Симптомы
Болезнь проявляется лихорадкой (высокой температурой) и красными пятнами с пузырьками в центре. Чаще всего сыпь при HFMD располагается во рту (язык, десны), на руках и ногах (отсюда название болезни), но может поражать также ягодицы, особенно перианальную область, и проявляться единичными элементами на любом участке тела. Как правило, HFMD длится около 10 дней, подъем заболеваемости обычно приходится на конец лета и осень.
Вопреки устоявшемуся мнению, ваш ребенок не может заразиться HFMD от животных.
Лечение

- Не существует противовирусных препаратов, способных подавлять энтеровирусы. Организм справляется с этим заболеванием самостоятельно. Суть лечения сводится к облегчению имеющихся у ребенка симптомов, профилактике обезвоживания и выявлению осложнений.
- Лихорадку у ребенка можно снять препаратами на основе ибупрофена или парацетамола, их же можно принять для облегчения боли во рту. Только нужно посоветоваться с врачом об оптимальной дозе и методе введения препарата.
Никогда не давайте вашему ребенку аспирин, без разрешения врача — аспирин провоцирует развитие крайне тяжелого заболевания - синдрома Рейе.
Встречаются рекомендации о применении гелей с лидокаином для местной анестезии язвочек и воспалений во рту.
Режим дня
Если ребенок чувствует себя уставшим или больным, нужно разрешить ему отдыхать как можно больше. Если же ребенок энергичен и весел, то не стоит настаивать на отдыхе, пусть играет и проводит день в обычном режиме.
Питание
Если у ребенка есть болезненные язвы в полости рта, он, скорее всего, станет меньше есть или полностью откажется от еды и питья. Важно не только обезболивать высыпания, но и предлагать ему пюреобразные легкоусвояемые продукты, не раздражающие слизистую рта. К ним относятся йогурты, пудинги, молочные коктейли, желе, пюре и т.д. Лучше есть эти продукты прохладными или комнатной температуры, но не горячими.

Не стоит давать ребенку острых, соленых и кислых продуктов. Не нужно поить его цитрусовыми соками и газированными напитками. Эти жидкости могут усилить боль во рту ребенка. Предлагайте пить из чашки, а не из бутылки — отрицательное давление при сосании также усиливает боль и способствует травматизации слизистой и кровотечению. Пить через соломку безопасно — она может стать полноценной альтернативой бутылочке, особенно при афтах на губах и кончике языка.
Детские учреждения
Ребенок может вернуться в детский коллектив после нормализации температуры тела и общего состояния, но главным показателем станет исчезновение элементов сыпи. До этого момента выход в «люди» нецелесообразен, так как ребенок может быть заразен для окружающих.
Свяжитесь с вашим врачом, если:
- Пузырьки наполнились гноем или стали резко болезненными. Это может быть признаком вторичной инфекции.
- Афты в полости рта вашего ребенка настолько болезненные, что он не открывает рот, полностью отказываясь от еды и питья.
Обратитесь к врачу немедленно или вызовите «скорую помощь», если:
- Ваш ребенок обезвожен из-за полного отказа от еды и питья. Об обезвоживании можно говорить, если:
- ребенок не мочился более 8 часов
- у младенца прощупывается резко впавший родничок на голове
- ребенок плачет без слез
- его губы потрескались и сухие.
ГЕРПАНГИНА
Герпангина — это вирусное заболевание, которое вызывается теми же вирусами Коксаки и проявляется образованием болезненных язв (афт) в зеве и ротовой полости, а также выраженной болью в горле и лихорадкой.
Герпетическая ангина относится к числу распространенных детских инфекций. Чаще всего она возникает у детей в возрасте от 3 до 10 лет, однако может поражать людей в любой возрастной группе.
Симптомы герпангины:
![]()
- Лихорадка
- Головная боль
- Потеря аппетита
- Боль в горле: постоянная или только при глотании
- Язвы в полости рта и горла, которые могут также сопровождаться единичными элементами сыпи на ногах, руках и ягодицах (как при болезни «рука-нога-рот»).
- Афты обычно имеют размер от 1 до 6 мм , белого или беловатого-серого цвета, с красной каймой по краям. Они могут быть очень болезненными.
Обычно не требуется никаких дополнительных методов диагностики — врач выставляет диагноз, основываясь на физикальном обследовании и анамнезе болезни.
Лечение
Лечение и уход аналогичны тем, которые были описаны для болезни «рука-нога-рот». Герпангина обычно проходит в течение недели.
![]()
Как и при болезни «рука-нога-рот», так и при герпангине главными осложнениями считаются обезвоживание и асептический менингит. Поэтому вам следует строго следить за признаками обезвоживания и уровнем головной боли у ребенка, и при подозрении на осложнения немедленно обратиться к врачу.
К счастью, осложнения встречаются довольно редко, большинство детей выздоравливает в течение 10 дней.
Во время болезни ребенка все члены семьи должны соблюдать тщательную гигиену: чаще, чем обычно, проводить влажную уборку, раздельно пользоваться посудой, часто мыть руки и обрабатывать их антисептиками.
опубликовано 08/08/2017 07:00
обновлено 10/08/2017
— Инфекционные болезни![Пищевая аллергия у грудных детей: симптомы и лечение]()
Пищевой аллергией называют патологическую реакцию организма на компоненты пищи. В этой статье врач педиатр Текутьева Ольга Николаевна подробно рассказывает о симптомах и принципах лечения аллергии у новорожденных.
Распространённость пищевой аллергии у грудных детей по данным ВОЗ составляет около 10%. Это достаточно большой процент и, последнее время наблюдается тенденция к его росту. Встретить в кабинете педиатра маму с жалобами на симптомы пищевой аллергии у малыша — не редкость. Чтобы эффективно лечить пищевую аллергию у грудничков врач должен, стараться не только назначить лекарственные препараты, но и объяснить правила ухода за малышом, растолковать тонкости диетотерапии.
В развитии аллергии большое значение имеет наследственная предрасположенность. Поэтому, если у мамы или папы есть аллергические реакции, то у малыша риск развития пищевой непереносимости становиться выше.
Виды пищевой аллергии у грудных детей
Различают два основных вида пищевых аллергий — реакция, которая развивается непосредственно после попадания аллергена в организм, и накопительная аллергия. Когда аллерген должен неоднократно попасть в организм, что бы развилась аллергическая реакция. Кроме того аллергию разделяют на виды, в зависимости от той системы органов, которая наиболее повреждена – кожные проявления, пищевые, дыхательные.
Симптомы пищевой аллергии у грудничков
1. Проявления пищевой аллергии разнообразны. Самым частым проявлением является сыпь. Сразу после попадания аллергена в организм может развиться острая аллергическая реакция — крапивница. На коже малыша появляются ярко-красные отечные пятна разного размера и формы. В центре пятна может возникнуть пузырек с прозрачным содержимым. Размер его может быть разнообразным от нескольких миллиметров до нескольких сантиметров. Такая сыпь обычно проходит в течении 1-3 дней. Но показать малыша врачу, все равно, стоит. Так как иногда ребенку требуется назначения лекарств, а при обширной сыпи, или неудачном ее расположении, даже экстренная помощь. Нужно запомнить, какой продукт вызвал такую реакцию и больше его не давать.
2. Другие виды сыпи проявляются не так остро. Поэтому не всегда возможно определить четкую связь ее появления с продуктом. Такие сыпи обычно не яркие, мелкоточечные. Они склонны к волнообразному течению. Сыпь, обычно, становиться более яркой к вечеру и бледнеет утром. Кожа становиться сухой, шелушиться, иногда трескается. Чаще всего, такая сыпь располагается на щеках, ягодицах, наружных поверхностях бедер и предплечий. Такой вид сыпи требует особого внимания специалистов — обследования и специфического лечения.
3 Вторыми проявлениями по частоте являются симптомы со стороны ЖКТ. К ним относятся: отек слизистых оболочек ротовой полости, отек пищевода, одно-или многократная рвота. Чаще всего такие симптомы проявляются остро, непосредственно после употребления аллергена. Кроме того, малыша могут беспокоить боли в животе. Он может кряхтеть, капризничать, сучить ножками. Пищевые аллергии могут проявляться неустойчивым стулом. Это может быть, как диарея, так и запоры. Менее яркими признаками пищевой аллергии у малыша могут быть частые обильные срыгивания, малая прибавка массы тела, плохой аппетит, слабость. Проявления со стороны ЖКТ могут быть вместе с сыпью или без нее.
4 Гораздо реже в грудном возрасте возможны проявления со стороны дыхательной системы, при попадании пищи на слизистые может возникнуть отек верхних дыхательных путей. Это состояние острое, угрожающее жизни. Оно требует немедленного обращения к врачу. При длительном контакте с аллергеном может развиться аллергический ринит или астма. Чаще, такие реакции появляются не после попадания пищи внутрь, а после вдыхания ее частиц. Наиболее частой причиной респираторной аллергии является вдыхание паров при варки или жарки рыбы.
Кроме того существуют тяжелые острые аллергические реакции, такие как отек Квинке или анафилактический шок. Возникают такие реакции непосредственно после контакта с аллергеном, развиваются очень быстро. Они встречаются крайне редко и требуют неотложной медицинской помощи.
Причины пищевой аллергии у новорожденных
Пищевая аллергия у малышей, которые только что родились — большая редкость. Ребенок получает только материнское молоко. Это еда, которая создана природой для вашего малыша и ничего не может быть лучше нее. Поэтому, пиком возникновения пищевых аллергий у грудных детей на естественном вскармливании можно считать возраст около 4–5 месяцев, когда малыш начинает получать прикорм — продукты добавленные к грудному молоку: овощи, фрукты, каши, мясо, кисломолочные продукты и другие. Несколько по другому обстоит дело с малышами на искусственном вскармливании. Сама молочная смесь может стать причиной пищевой непереносимости. Поэтому в выборе смеси, лучше посоветоваться со специалистом.
Что чаще всего является аллергеном у грудных детей?
1. Первое место занимает непереносимость белка коровьего молока. Надо отметить, что большинство современных смесей для вскармливания грудных детей в своей основе имеют именно белки коровьего молока. Именно этой причиной обусловлена аллергия малыша на смесь. Кроме того реакция на белок коровьего молока может быть у ребенка и на естественном вскармливании, если у мамы в рационе избыток молочных продуктов. Речь не идет про конкретный компонент молока или смеси. В состав коровьего молока входит много разных белков: альбумины, глобулины, казеин. Некоторые из них чаще вызывают аллергическую реакцию, другие реже. Казеин составляет около 80% от всех белков молока. Состав его в коровьем молоке идентичен козьему. Этим объясняется перекрестная реакция у малышей на коровье и козье молоко. Поэтому, не рекомендуется при непереносимости коровьего молока заменять его козьим, или смесями на основе козьего молока, в рационе ребенка. Некоторые белки разрушаются при термической обработке. Этим обусловлена меньшая реактогенность (способность вызывать реакции) кипяченого молока. Есть белок сходный по составу с белком мяса говядины или телятины. При непереносимости этого вида белка у малыша будет перекрестная реакция на молоко и мясные продукты.
2. Следующей по частоте причиной возникновения аллергии у грудного ребенка является куриное яйцо. В составе яйца аллергеном выступает так же белок —овальбумин. Поэтому начинать вводить яйца в рацион советуют с желтка и небольшими порциями. Внимательнее наблюдайте за реакцией малыша на этот продукт. При первом прикорме яйца вместе с белком стоит также внимательно наблюдать за реакцией. Не стоит забывать, что яйца содержатся в некоторых макаронных и хлебобулочных изделиях.
3. Частой причиной пищевой непереносимости является глютен. Это белок, который содержится в некоторых злаках. Для того, что бы предотвратить нежелательную реакцию, советуют начинать прикорм с каш, не содержащих глютен. К ним относятся: гречневая, кукурузная, рисовая. Крупы же, богатые глютеном, такие как манная, пшенная, овсяная — стоит вводить ближе к годику. На первом году реакция на глютен встречается реже, чем непереносимость белка коровьего молока или яичного белка.
4. Кроме того пищевые реакции могут вызвать ярко окрашенные фрукты и овощи. Такие, как морковь, свекла, тыква, персик. Их введение в рацион лучше отложить и отдать предпочтение зеленым и белым овощам – например кабачку, цветной капусте и брокколи. А знакомство малыша с фруктами лучше начинать с зеленых яблок и груш. С экзотическими фруктами, такими как манго или киви, также лучше не спешить.
Не стоит забывать, что аллергическая реакция возможна на любой продукт. Давая впервые лакомство малышу, мама должна помнить о риске непереносимости. Стараться не спешить, особенно с введением самых первых продуктов прикорма. Давать незнакомые ребенку продукты утром небольшими порциями, что бы была возможность контролировать реакцию на них в течение дня.
Как распознать пищевую аллергию и не перепутать ее с другими заболеваниями?
Чаще всего, что бы поставить диагноз пищевой аллергии врачу требуется только осмотр и подробный опрос мамы. Мама может указать на то, что она сама имеет пищевую аллергию или указать врачу на конкретный продукт. Иногда поставить такой диагноз сразу затруднительно. Тогда доктор может назначить обследование. Для начала, общий анализ крови. А затем, если потребуется, специфические аллергологические пробы: обследование на иммуноглобулины, а в более позднем возрасте, провокационные пробы. Именно эти пробы выбраны, как наиболее информативные, в последних клинических рекомендациях. Кроме того, малышу может понадобиться консультация аллерголога, дерматолога или гастроэнтеролога, в зависимости от беспокоящих его симптомов. А также, дополнительное обследование со стороны органов ЖКТ.
Лечение и профилактика аллергии
Согласно последним рекомендациям ВОЗ, основой профилактики пищевых аллергий у детей является грудное вскармливание. Дети получающее исключительно грудное молоко в первые месяцы жизни, гораздо реже страдают пищевой аллергией. При этом мамам здоровых детей, находящимся на грудном вскармливании, не требуется особенных диет. Их питание должно быть полноценным и разнообразным, включать белки, жиры, углеводы. А так же микроэлементы и витамины. Мамам деток, находящимся в группе риска по пищевой непереносимости, советуют так же сильно не ограничивать рацион. Нужно полностью исключить те продукты, на которые есть реакция у самой мамы и вести пищевой дневник.
При необходимости искусственного вскармливания, детям, предрасположенным к аллергии, выбирают специальные гипоаллергенные смеси. Для лечения уже имеющихся проявлений, смесь должен подбирать специалист. Согласно последним клиническим рекомендациям, при непереносимости белка коровьего молока, выбирают смеси с полностью гидролизованным белком или аминокислотным составом. Назначать в этом случае гипоаллергенные смеси и смеси на основе белка козьего молока не верно. Смеси на основе сои, сами по себе, могут вызвать аллергическую реакцию.
Другим важным шагом для профилактики и лечения пищевой аллергии является правильное введение прикорма. Прикорм должен вводиться своевременно – не ранее 4 месяцев и не позднее 6. Для начала выбираются гипоаллергенные продукты – белые и зеленые овощи, безглютеновые каши. В один день малышу дают только один продукт прикорма, в небольшом количестве и наблюдают за возможной реакцией. В начале новый продукт следует вводить не чаще 1-го раза в неделю. Мамам малышей предрасположенным к аллергии или уже имеющим аллергические проявления, рекомендуют ведение пищевого дневника. Там мама записывает все продукты, которыми она кормила ребенка в течение дня и возможные реакции на них.
Доктор, при необходимости, может назначить малышу лекарственные препараты. Они могут быть, как для приема внутрь, так и для обработки кожи. Детям с хроническими аллергическими сыпями показан особый уход за кожей. Необходимо использовать специальные детские моющие средства с нейтральным рН. А после мытья использовать специальные средства по уходу – эмоленты. Какой именно подобрать эмолент, лучше проконсультироваться с врачом. При проявлениях со стороны желудочно-кишечного тракта или дыхательной системы ребенку необходимо специфическое лечение, которое может назначить только врач при очном осмотре.
![Сыпь с температурой]()
Многие родители сталкиваются с тем, что у их маленьких детей появляется сыпь на разных участках тела, которая может идти вслед за высокой температурой. Такое встречается и у взрослых, причем обычно, такое явление не вызывает сильного беспокойства — оно быстро проходит и не несет каких либо последствий. Однако отсутствие внимательного наблюдения и отсутствие своевременного оказания медицинской помощи может привести к ряду осложнений, влияющих на здоровье человека.
Сыпь, сопровождающаяся температурой, может возникнуть по нескольким причинам. Некоторые лекарственные препараты и аллергические реакции могут спровоцировать это явление как у взрослых, так и у детей.
Наиболее распространенной причиной сыпи с температурой – ряд вирусных инфекций. Дети до двух лет наиболее подвержены таким заболеваниям. Их иммунная система еще не функционирует в полной мере и может остро реагировать на внешних возбудителей. У взрослых подобная клиническая картина наблюдается реже, и в основном как осложнение другого заболевания или из-за ряда внешних факторов.
Несмотря на то, что некоторые из этих инфекций могут привести к ряду негативных последствий, большинство из них не нуждаются в лечении, а симптомы исчезают самостоятельно.
Важно: В некоторых случаях, сыпь может возникнуть уже после того, как температура тела начала приходить в норму. Это является своеобразным признаком эффективной борьбы организма с инфекцией. Однако некоторые пациенты могут начать паниковать, полагая что их состояние усугубляется.
Помимо лихорадки и сыпи, у пациента могут наблюдаться следующие общие симптомы:
- Быстрая утомляемость;
- Озноб;
- Сильный зуд и боли на пораженных участках кожи;
- Головные боли.
Сама сыпь, в зависимости от вида инфекции, может выглядеть как обычные красные пятна, так и в виде шишек или папул с жидкостью внутри. Локализация сыпи также зависит от типа инфекции, что позволяет сузить круг заболеваний при диагностике.
Следует помнить, что вирусные заболевания передаются воздушно-капельным путем при разговоре, кашле или чихании. Человек может распространять болезнь уже за несколько дней до того как появиться сыпь. При этом контакт с пораженным участком кожи пациента не вызывает заражения.
Несмотря на то, что подхватить вирусное заболевание может любой человек, дети уязвимы к ним в большей степени. Самые распространенные инфекции, которые вызывают лихорадку, сопровождающуюся сыпью, поражают преимущественно детей до 5 лет.
Розеола
Один из самых распространенных видов заболевания, при котором наблюдается сыпь с температурой. Вызывается вирусом герпеса 6-го типа. Поражает детей в возрасте от 6 месяцев до 2 лет. Взрослые подвержены данному заболеванию значительно реже.
Розеола не нуждается в активном лечении, потому что болезнь не опасна для здоровья ребенка и проходит за 7-10 дней как обычная простуда. В данном случае сыпь возникает после лихорадки и представлена плоскими или выпуклыми розовыми пятнами. Они начинают развиваться на животе, постепенно переходят на руки и лицо.
Инкубационный период составляет 5 - 15 дней, после которого начинают проявляться симптомы:
- Диарея;
- Боль в горле и легкий кашель;
- Раздражительность;
- Плохой аппетит;
- Опухшие гланды.
Ветрянка
Ветрянку вызывает вирус ветряной оспы. Обычно её считают детской болезнью (хотя если заболеть ей в старшем возрасте, то она может стать значительно опаснее). Переболев ветрянкой 1 раз, человек приобретает к ней иммунитет на всю жизнь.
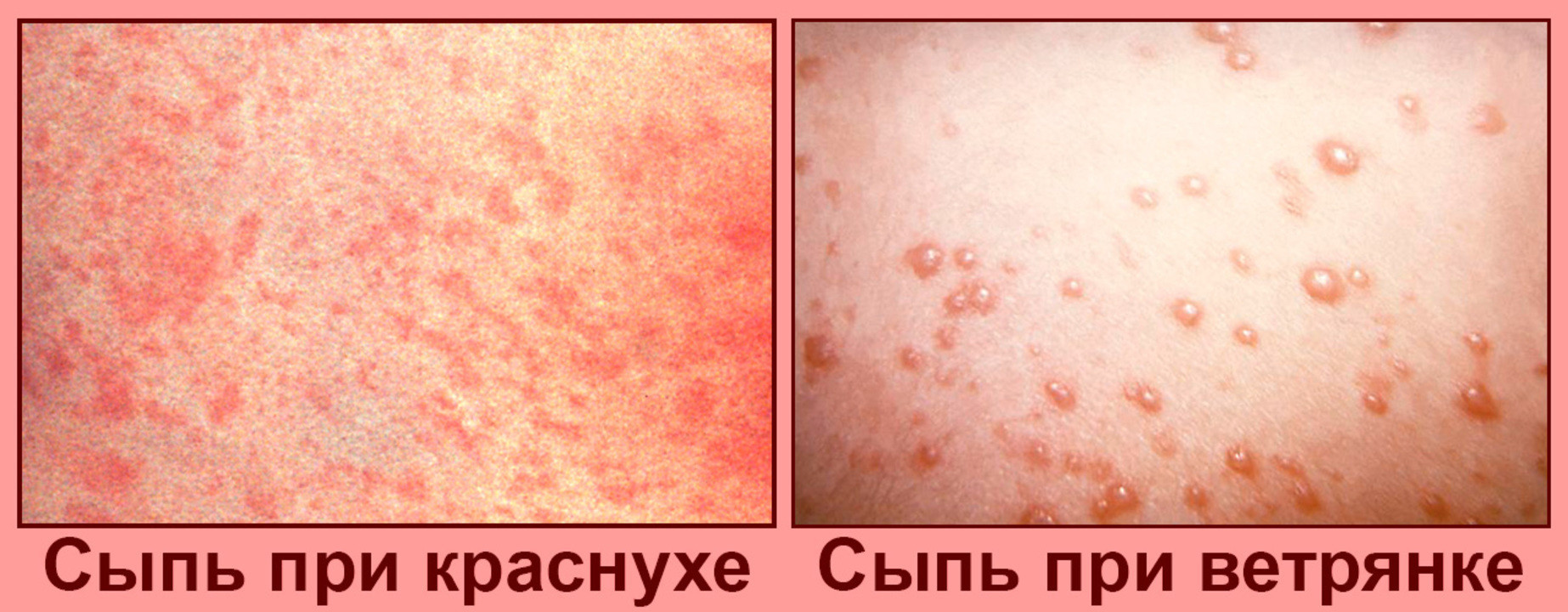
![]()
Рисунок 1. Сыпь при краснухе и при ветрянке. Источник: PHIL CDC
Инкубационный период от 7 до 21 дня, после которого появляется сыпь: красные или розовые шишки, которые в течении 14 дней покрываются коркой и исчезают. Сыпь сопровождается головными болями и лихорадкой.
Лечение ограничивается мазями местного применения и изоляцией больного от окружающих. Также рекомендуются теплые ванны.
Ветрянка наиболее опасна для беременных. Возрастает риск рождения детей со следующими отклонениями:
- Проблемы с интеллектуальным развитием;
- Патологии глаз;
- Физическая недоразвитость (малый рост).
Краснуха
Заболевание, которое обычно поражает детей от 5 до 9 лет. Помимо температуры и сыпи наблюдается увеличение лимфатических узлов. Краснуха представляет собой легкую инфекцию, которая проходит в течение одной недели даже без лечения.
Сыпь представляет собой розовые или красные пятна, которые возникают на лице, постепенно распространяясь на другие части тела.
Данное заболевание может представлять опасность для беременных, так как это может привести к хронической краснухе плода, что повышает вероятность выкидыша или физических отклонений после рождения малыша.
Мононуклкоз
Мононуклеозу подвержены все возрастные группы, но наиболее он распространен у подростков. Распространяется через слюну, поэтому его еще иногда называют болезнью поцелуев.
Инкубационный период длится в течении 4-6 недель, после чего проявляются такие симптомы:
- Головная боль;
- Быстрая утомляемость;
- Сыпь, в виде розовых и пурпурных бляшек или дисков на коже или во рту;
- Воспаление миндалин;
- Повышенная потливость.
Симптомы наблюдаются от 1 до 2 месяцев и их иногда сложно отличить от симптомов гриппа.
Болезнь может протекать незаметно без вреда для организма, но в редких случаях может вызвать осложнения:
- Ангина;
- Тонзиллит;
- Анемия;
- Менингит.
Вирусные заболевания, которые опасны для здоровья взрослого человека
![]()
Источник: Polina Tankilevitch: Pexels
Существует ряд вирусных заболеваний, которые могут вызвать сыпь с лихорадкой и у взрослого человека. Эти болезни не распространены в России, но ими можно заразиться во время отпуска в тропических и жарких странах.
Вирус Зика. Заболевание распространено в Центральной и Южной Америке. Передается через укусы насекомых, переливании крови и половом акте. Симптомы представляют собой сыпь в виде розовых плоских пятен или гноящихся бугорков. Часто болезнь проходит бессимптомно.
Сама сыпь не опасна для здоровья, но заболевание может вызвать ряд осложнений, особенно у беременных женщин:
- Увеличивается вероятность рождения детей с микроцефалией (маленькой головой или головным мозгом);
- Менингит;
- Менингоэнцефалит;
Синдром Гийена-Барре — аутоиммунного заболевания способного привести к параличу.
Лихорадка Западного Нила. Вирус передается человеку от птиц через укус насекомых. Симптомы развиваются редко, однако они могут привести к серьезным последствиям:
- Потеря зрения;
- Паралич;
- Судороги;
- Кома.
Заболеванию наиболее подвержены люди пожилого возраста (от 60 лет).
Лихорадка денге. Также распространяется преимущественно через укусы насекомых. Симптомы схожи с симптомами гриппа и длятся около 10 дней.
У небольшого процента заболевших может развиться более тяжелая форма заболевания – геморрагическая лихорадка денге. В таком случае у пациента могут наблюдаться такие признаки:
- Кровотечение из носа и десен;
- Нарушение кровообращения и повреждение сосудов;
- Увеличение печени.
Эти симптомы могут привести к шоковому синдрому денге, который может привести к смерти.
Когда обращаться за врачебной помощью
Многие вирусные заболевания не несут серьезной опасности для организма. Болезнь протекает гладко и проходит без особых осложнений в течении 7-14 дней. Несмотря на это, такие заболевания могут с трудом поддаваться лечению. Некоторые вирусные заболевания полностью резистентны к антибиотикам и требуют особого подхода и наблюдения специалистов.
Симптомы, при которых необходимо обратиться за врачебной помощью:
- Сыпь не проходит долгое время (более 10 дней) и не наблюдается признаков улучшения;
- Температура выше 39 градусов;
- Вместо пятен начинают образовываться пузырьки c жидкостью;
- Сыпь распространяется очень быстро по всему телу;
- Сыпь вызывает явно выраженные болевые ощущения;
- Пораженные части тела опухают.
Особое внимание следует уделять и общему состоянию пациента. Плохой аппетит, быстрая утомляемость и постоянная слабость, при которой больной не может выполнять повседневные действия, говорят о необходимости консультации с лечащим врачом.
Беременным женщинам следует внимательно относится к таким симптомам, потому что вирусные заболевания могут негативно повлиять на здоровье ребенка.
Важно: При появлении симптомов вирусных заболеваний во время посещения тропических районов или после возвращения из них, необходимо немедленно обратиться за медицинской помощью. Такие заболевания могут быть крайне опасны для здоровья человека.
Диагностируются такие заболевания быстро. Врач может установить тип заболевания по характеру сыпи и другим характерным симптомам. Для подтверждения диагноза, в большинстве случаев, достаточно анализа крови.
![]()
Источник: Howcast / YouTube
При обычных условиях, во время лечении подобных вирусных заболеваний, врач назначает курс антибиотиков, в зависимости от типа заболевания.
Чтобы бы смягчить симптомы, назначают мази или кремы местного применения. Для большего эффекта, при больших площадях поражения – компрессы.
Облегчить симптомы позволяют не сложно, например можно:
- Носить свободную и мягкую одежду;
- Принимать теплые ванны;
- Соблюдать постельный режим.
Самый эффективный метод профилактики таких заболеваний — вакцинация. Обычно детям её назначают в возрасте от 12 до 15 месяцев. Повторную вакцинацию проводят в 4-6 лет.
Не следует забывать о том, что такие заболевания заразны, и поэтому важно иметь возможность изолировать пациента — или как минимум обеспечить здоровых членов семьи средствами индивидуальной защиты. При этом и заболевшим и ухаживающим важно соблюдать правила личной гигиены, чтобы снизить риск развития осложнений.
К вирусным заболеваниям, которые сопровождаются сыпью и лихорадкой, следует относится внимательно, но без излишней осторожности. В подавляющем большинстве случаев, такие болезни проходят сами, не вызывая значительного дискомфорта и вреда. Наблюдение за симптомами и общим состоянием здоровья позволят избежать редких осложнений, а постельный режим и хороший уход ускорят выздоровление.
Читайте также: