Сыпь в виде прозрачных прыщиков что это такое
Обновлено: 01.05.2024
Папулезные прыщи — это образование папул на коже, представляющих собой выпуклости с твердой консистенцией и размером более 1 сантиметра. Они видны невооруженным глазом и ощущаются под пальцем при прикосновении. Фолликулярные поражения в основном расположены на коже лица в Т-зоне, то есть на лбу, носу и подбородке. Это область повышенного производства кожного сала и кожного сала.
Папулезные прыщи — самая распространенная и проблемная форма прыщей. Лечение папулезных угрей требует медикаментозного лечения и надлежащего ухода.
Причины образования папулезных прыщей
Проблема папулезных угрей в основном затрагивает молодых людей. У девушек обычно этот тип прыщей выражен более мягко.
Изменения, которые появляются на коже в ходе образования папулезных угрей, вызваны так называемым гормональным штормом. В молодом возрасте уровень гормонов быстро растет, в результате чего сальные железы производят больше кожного сала, которое не успевает удаляться естественным образом.
В физиологических условиях выработка кожного сала необходимо для создания на коже защитного слоя, защищающего ее от воздействия внешних факторов. Однако его избыток в сочетании с отслаивающимся эпидермисом, потом и пылью из окружающей среды вызывает засорение сальных канальцев и появление угрей, узелков и папул.
Бактерии размножаются под кожей, и развивается воспалительная реакция, которая проявляется болью, точечным отеком и покраснением кожи лица.
Появление папулезных угрей у взрослых вызвано чрезмерным стрессом, неадекватным уходом за лицом или проблемами с секрецией гормонов (андрогенов). Наиболее распространенная проблема прыщей у взрослых возникает у женщин, например, во время менструации или при беременности. Папулезные изменения сопровождаются прыщами и угрями.
Типы папулезных прыщей
- Макулопапулезные прыщи — это тип прыщей со смешанными поражениями. Бугорки и утолщения на лице сопровождаются прыщами, в которых видно гнойное ядро. Пустулы — это гнойные папулезные поражения.
- Макулопапулезные угри — помимо папул, существует их более легкая форма, то есть угри. Это расширенные поры, которые забиты кожным салом и грязью сальных желез. На коже они выглядят как черная или желтая точка.
Лечение папулезных угрей и прыщей
Лечение папулезных угрей следует проводить под наблюдением дерматолога. Терапия может быть трудной и продолжительной, и длиться даже несколько лет.
Лечение фолликулярных поражений начинается с правильной гигиены и ухода за кожей лица. Кожу следует ежедневно очищать антибактериальными и противовоспалительными гелями для умывания лица, мицеллярными лосьонами для снятия макияжа. Поможет использование скрабов и очищающих масок.
Важно предотвратить высыхание кожи и систематически увлажнять и смазывать ее. Хорошо увлажненная кожа не производит лишнего кожного сала.
Косметика, используемая для ухода за лицом с папулезными прыщами, должна быть профессиональной, приобретаться в аптеке, иметь натуральные ингредиенты и легкую, не перегружающую кожу формулу. Правильный уход за кожей с поражением угревой сыпи тормозит развитие заболевания и приносит чувство облегчения.

Уход за кожей лица
Лечение папулезных угрей должно поддерживаться правильной диетой, отказом от алкоголя и курением.
Уход за кожей проводится параллельно с применением местных препаратов. Их задача — уменьшить чрезмерное производство кожного сала, отшелушить эпидермис, очистить поры и уменьшить воспаление, отек и покраснение. Актуальные кремы и гели, содержащие витамин А, его производные и бензоилпероксид, которые оказывают окислительное действие, помогают избавиться от анаэробных бактерий, живущих в угрях.
В зависимости от выраженности симптомов фолликулярных угрей и прыщей, в лечение включаются местные или системные антибиотики. Чаще всего используются эритромицин, клиндамицин, тетрациклин и доксициклин. У взрослых женщин, борющихся с фолликулярными прыщами, может применяться гормональная терапия, например, оральные контрацептивные таблетки.
Папулезные и макулопапулезные поражения не должны выдавливаться. Это приведет к распространению поражений, инфекции и образованию неприглядных, трудно удаляемых рубцов.
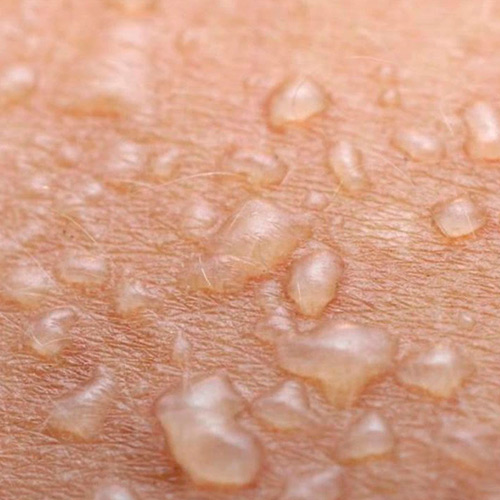
Водянистые прыщики по-научному называются везикулами . Это когда на коже появляется прыщик, внутри которого прозрачная жидкость. Прыщик может быть один или много. Прыщики могут сливаться в группы или быть на расстоянии друг от друга. Месторасположение может быть любое: на коже всего тела и на слизистых половых органов, на волосистой части головы, только на губах или же только в виде изолированного поражения сегмента на коже по типу веточки, усыпанной такими прыщиками. Сам прыщик с прозрачной жидкостью внутри может иметь легкий красненький ободок на коже по основанию водянистой везикулы или же не иметь этого. Также может быть в центре водянистого прыщика легкое вдавление или же отсутствовать таковое. Врачи называют это пупковидным вдавлением .
Размеры водянистого прыщика могут быть разными, от мелкого до крупного. После появления прыщика идет его дальнейшее развитие. Водянистый пузырек может мгновенно лопнуть и покрыться коркой или мокнуть. Также может иметь плотные стенки и долго не вскрываться. А иногда прозрачное содержимое заменяется на мутное и гнойное.
Прыщики могут вызывать сильную боль в месте высыпания, чувство распирания и зуд. Также может быть изменение температуры тела, насморк, боль в горле и общее недомогание. А может и ничего этого не быть.
Так что же означают эти многоликие водянистые прыщики? Что скажет педиатр, дерматолог или терапевт при каждом варианте появления прыщика с водянистым содержимым и при его последующих преобразованиях? Какие причины вызывают столь многообразные виды прыщей, заполненных прозрачной жидкостью?
Такое может появиться при аллергии, при гнойной инфекции кожи, при герпетической инфекции в виде герпеса 1-го и 2-го типов и при герпесе, называемом варицелла зостер.
Все эти причины имеют разные проявления по клинике. И только на основании совокупности клинических проявлений дерматолог или педиатр поставит диагноз. А вот для подтверждения диагноза врач предложит сдать анализы. Это может быть исследование содержимого пузыря в виде ПЦР на вирусы или посев на флору, анализ крови на наличие антител на вирусы или инфекционные заболевания.
Ну и, конечно же, лечение напрямую зависит от диагноза и анализов.
Если диагноз «простой герпес» , или «генитальный герпес», или «опоясывающий лишай», то в арсенале врача имеются многие эффективные противогерпетические препараты. Это и мази, и таблетки, и сиропы, и растворы для введения как внутривенно, так и внутримышечно. Врач может назначить лекарства для коррекции иммунитета. Также врач может порекомендовать ввести вакцины от простого герпеса и от ветряной оспы. Дело в том, что вирусы ветряной оспы и опоясывающего лишая имеют одно и то же происхождение и название варицелла зостер. А те, кто перенес живой вирус ветряной оспы, переболел ветрянкой, пожизненно сохраняют в организме носительство в нервных ганглиях вируса варицелла зостер. Только он находится в спящем виде и при неблагоприятных воздействиях может активироваться и вызывать неприятное заболевание в виде опоясывающего лишая.
Ну а если диагноз «ветряная оспа» ? При ветряночном герпесе врач назначит обработку прыщиков и изолирует больного на 11 дней от момента высыпания. Кстати, контактным людям в течение 72 часов после контакта с ветрянкой лучше ввести вакцину от ветряной оспы, чтобы не заболеть.
А если это инфекция кожи? Инфекцию кожи врачи называют пиодермией . В случае гнойного поражения врач назначит местные мази и растворы и решит вопрос о необходимости антибиотикотерапии по ситуации.
Ну а если это аллергия так проявляется? При аллергии в виде экземы или прочих проявлениях показано местное лечение мазями и растворами, обладающими противоаллергическими свойствами. Все необходимое обязательно будет прописано врачом исходя из индивидуальных особенностей болезни. Также врач назначит диету, препараты, очищающие организм от аллергенов и токсических веществ и препятствующие развитию аллергии.
Главное — не запускать ситуацию и вовремя (при самых начальных проявлениях болезни) обратиться к врачу.

Статья написана под редакцией эксперта, детского врача, врача высшей категории Сторчеус Наталии Юрьевны. Для прохождения лечения, затрагиваемого в статейных материалах, необходимо обратиться к специалисту. Информация в статье - не призыв к самолечению!
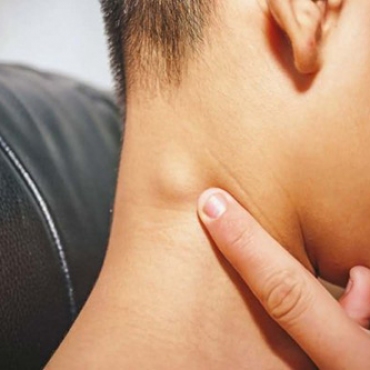
Лимфаденопатия может быть симптомом легкого заболевания или серьезной патологии у детей и взрослых. Причины и симптомы увеличения лимфоузлов, диагностика и лечение лимфаденопатии – все это в нашей нов.

Для некоторых детей поход к педиатру является сильным стрессом. Чтобы снизить негативные впечатления от похода к доктору, необходимо правильно подготовить ребенка. Что же нужно сделать родителям, чтоб.

С приходом устойчивого тепла начинается пик активности клещей. Что делать, если вас или вашего ребенка укусил клещ?
Герпес – это вирусное заболевание. Одним из наиболее известных проявлений герпетической инфекции являются мелкие прозрачные болезненные пузырьки на губах. Раньше в подобном случае говорили «простуда на губе выскочила», теперь чаще говорят о «герпесе на губе».
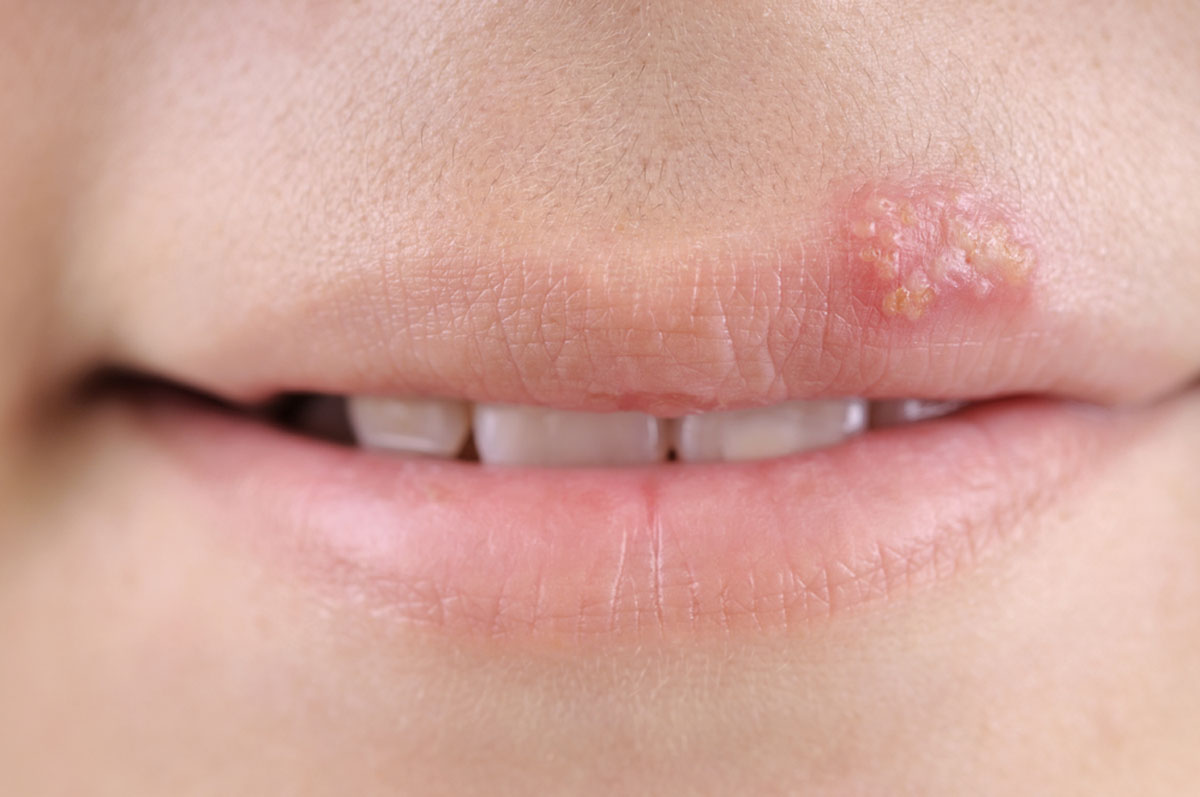
Однако семейство вирусов герпеса довольно обширно. Существует несколько типов вируса герпеса, способных поражать организм человека. Самые изученные типы это:
- вирус простого герпеса 1-го типа (ВПГ-1). Именно он ответственен за прыщики на губе. ВПГ-1 поражает, прежде всего, слизистую губ, ротовой полости и носоглотки. Герпетические высыпания также могут появиться в пределах носогубного треугольника (в частности, на крыльях носа), реже – на щёках и других участках лица. В последнее время ВПГ-1 довольно часто становится причиной герпетического поражения генитальной области, куда заносится посредством орального секса;
- вирус простого герпеса 2-го типа (ВПГ-2) – генитальный герпес. Основные проявления: покраснения, появление в области покраснения пузырьков, заполненных жидкостью, тяготеющих к слиянию, возникновение эрозий и корочек на месте пузырьков, зуд, головная и мышечная боль, учащение мочеиспускания;
- вирус ветряной оспы (varicella) – вирус герпеса 3-го типа. У людей, уже переболевших ветрянкой, этот тип вируса вызывает опоясывающий лишай (zoster). Поэтому данный тип герпеса также называется Varicella-Zoster;
- вирус Эпштейна-Барр (Эпштейн-Барр вирусная иинфекция – ЭБВИ) – вирус герпеса 4-го типа. Является возбудителем мононуклеоза , вызывает злокачественные заболевания лимфоидной ткани, считается причиной синдрома хронической усталости;
- цитомегаловирус – вирус герпеса 5-го типа. Вирус представляет угрозу для детей в период внутриутробного развития. Может поражать внутренние органы.
Оставьте телефон –
и мы Вам перезвоним
Причины герпеса
Вирус простого герпеса 1-го типа (ВПГ-1) может передаваться контактно-бытовым путём. Возможен также воздушно-капельный путь передачи.
Воздушно-капельный путь является основным при заражении вирусом ветряной оспы.
Генитальный герпес и цитомегаловирус передаются половым путём.
Также заразиться герпесом можно через кровь или слюну. Со слюной вирус может передаться при поцелуе. Маленькие дети, то и дело что-то берущие в рот, также весьма уязвимы. Если в детском коллективе инфицирован хотя бы один ребенок, можно ожидать быстрого распространения инфекции.
Симптомы герпеса
В настоящее время большинство людей инфицировано тем или иным типом вируса герпеса. Считается, что антитела к вирусу Эпштейна-Барр могут быть выявлены практически у каждого взрослого (до 98% взрослого населения Земли). Антитела к вирусу простого герпеса 1-го типа выявляются у 90% взрослого населения крупных городов.
Однако, как правило, носительство герпетической инфекции не приводит к развитию заболевания. Вирус герпеса активизируется при снижении защитных сил организма. Чем слабее иммунитет, тем вероятнее переход вируса из спящего в активное состояние.
Именно поэтому, вирус простого герпеса 1-го типа и получил в народе название «простуды на губе». Появлению герпетических высыпаний обычно предшествует банальный насморк, то есть ОРВИ. Перенесенное заболевание ослабляет иммунитет, этим и пользуется вирус герпеса.
При заражении вирусом простого герпеса 1-го типа инкубационный период составляет от 1 до 8 дней. Типичные симптомы: озноб, повышение температуры до 39-40°C, головная боль, общая слабость и сонливость. Затем появляются покраснения, на месте которых образуются характерные пузырьки. При поражении слизистой рта пузырьки, как правило, обнаруживаются на внутренней стороне губ, языке, реже – на нёбе, нёбных дужках и миндалинах. Пузырьки возникают в месте внедрения вируса в слизистую. В дальнейшем пузырьки лопаются, оставляя после себя болезненные эрозии.
Исчезновение симптомов не означает окончательного выздоровления. Вирус остаётся в организме и через какое-то время (в условиях снижения иммунитета) возможен рецидив заболевания. Рецидивы могут наблюдаться от 1-3 раз в год на протяжении нескольких лет и даже десятилетий.
Инкубационный период генитального герпеса длится от 1 до 10 дней, после чего могут наблюдаться зуд (жжение) в местах будущих высыпаний. После чего появляются отеки, а затем группы пузырьков на слизистых половых органов. Увеличиваются паховые лимфоузлы. Пузырьки лопаются и на их месте образуются эрозии и язвы. Процесс может продолжаться от двух до пяти недель.
Рецидив болезни возможен уже через две недели после первичного поражения. Рецидивы встречаются не менее, чем у половины переболевших.
Методы диагностики герпеса
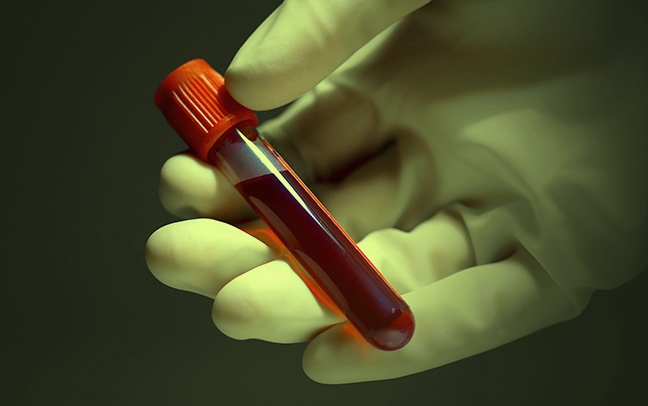
Диагностика герпеса проводится, прежде всего, на основании осмотра пациента, поскольку герпетические высыпания имеют определённую специфичность. Однако врач может назначить лабораторные исследования. Лабораторные исследования позволяют выявить инфекцию даже при отсутствии явных проявлений.
Будьте готовы, что при подозрении на герпетическую инфекцию, врач выпишет направление на сдачу анализа крови, который позволит установить наличие антител к вирусу герпеса в крови. По результатам анализа можно будет судить не только о наличии возбудителя, но и о его активности.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения герпеса
Лечение герпеса направлено на подавление вирусной активности, а также на повышение иммунитета. Могут быть назначены препараты для приема внутрь, а также средства местного действия.
Подбор препаратов осуществляется врачом в зависимости от вида заболевания (типа инфекции), а также от локализации поражения.
Полностью элиминировать вирус герпеса из организма нельзя. Именно поэтому важно всегда поддерживать защитные силы организма на достаточно высоком уровне, а также не допускать повторного проникновения вируса.
Если у близкого Вам человека есть проявления герпеса («выскочила простуда на губе»), постарайтесь обеспечить соблюдение следующих гигиенических правил:
- пользуйтесь индивидуальным полотенцем и средствами личной гигиены (мылом, зубной щеткой и т.д.);
- будьте осторожны с косметикой: не пользуйтесь помадой заболевшего человека;
- при генитальном герпесе исключите половые контакты.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Контагиозный моллюск – это вирусное заболевание кожи, которое проявляется в виде плотных узелков (папул). Заболевание называется так, потому что содержимое узелка-папулы выглядит достаточно специфично и при рассмотрении вблизи (в частности, под микроскопом) напоминает раковину моллюска. Термин «контагиозный» подчёркивает, что инфекция передается при телесном контакте.
Оставьте телефон –
и мы Вам перезвоним
Причины контагиозного моллюска
Контагиозным моллюском болеют и взрослые и дети. Для взрослых типично заражение половым путем.
Контагиозный моллюск у детей
Контагиозный моллюск у детей встречается чаще, чем у взрослых. До года дети практически не болеют контагиозным моллюском. Это связано с тем, что на первом году жизни круг контактов ребенка невелик: ребенок перемещается в ограниченном, часто специально подготовленном для него пространстве и под строгим контролем взрослых, не стремясь соприкасаться с другими детьми. Но как только ребенок начинает активно общаться и самостоятельно осваивать мир, угроза заразиться контагиозным моллюском резко возрастает.
Пик заболеваемости контагиозным моллюском у детей приходится на возраст от 2-х до 6-ти лет. Иммунитет в этом возрасте еще слабый. Дети заражаются через игрушки или грязные руки. Вирус проникает в кожу в том месте, где целостность кожных покровов оказалась нарушенной – через ранки, ссадины, трещины. Детская кожа – нежная и чувствительная, а активность ребенка-дошкольника велика. В результате возникают многочисленные микротравмы, открывающие дорогу инфекции. Также описаны случаи заражения контагиозным моллюском при купании в бассейне.
С 6-ти до 10-ти лет заболеваемость контагиозным моллюском снижается. Большое значение имеет привитие навыков бытовой гигиены. Чем раньше ребенок начнет заботиться о чистоте рук, тем лучше.
Симптомы контагиозного моллюска
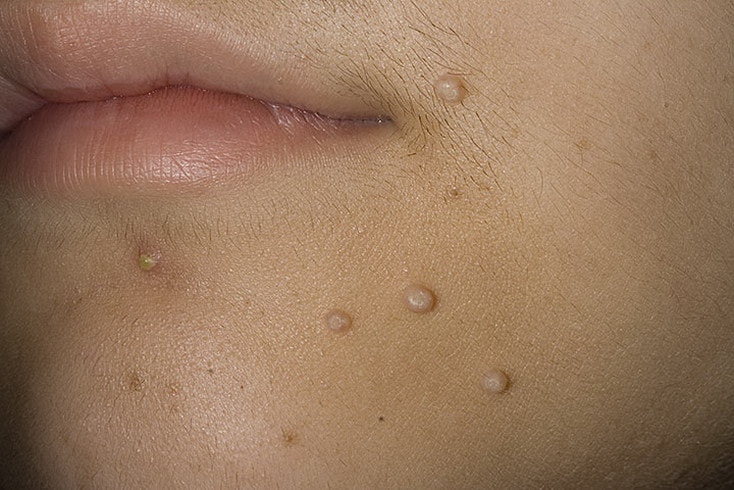
Инкубационный период заболевания составляет от двух недель до нескольких месяцев, но чаще всего высыпания появляются на 14-15-й день.
Вначале появляются единичные высыпания, потом их становится больше. Контагиозный моллюск может поражать любые участки кожи, кроме ладоней и стоп. У детей наиболее часто страдают открытые участки рук, ног, а также лицо и шея. У взрослых чаще всего поражается область половых органов, а также внутренняя сторона бедер.
При типичной форме заболевания высыпания располагаются только в одной анатомической области, при генерализированной форме распространяются по всему телу.
Элементы сыпи выглядят как выпячивания (папулы), на ощупь плотные и безболезненные, розового или телесного цвета, с перламутровым верхом. В центре папулы присутствует небольшое углубление, из которого при надавливании выдавливается белая кашицеобразная масса. Папулы имеют круглую или овальную форму, размер обычно варьируется в диапазоне 2-5 мм, но иногда узелки сливаются, и тогда подобные образования могут достигать в диаметре до 1 см и более.
В некоторых случаях высыпания сопровождаются зудом, который усиливается при расчесывании. Расчесывать папулы ни в коем случае нельзя, потому что в этом случае можно занести бактериальную инфекцию. О присоединении бактериальной инфекции говорит покраснение кожи вокруг папул, припухлость, нагноение.
Методы диагностики контагиозного моллюска
Контагиозный моллюск можно спутать с проявлениями других заболеваний, в том числе таких серьезных как сифилис или рак. Также активность вируса контагиозного моллюска повышается при снижении иммунитета, поэтому в 20% случаях контагиозный моллюск сопутствует ВИЧ-инфекции. А это означит, что при появлении высыпаний, соответствующих описанию контагиозного моллюска, требуется врачебное обследования, чтобы исключить подобные варианты.
При обращении к врачу-дерматологу доктор произведет осмотр больного, поставит диагноз и предложит метод лечения.
В большинстве случаев диагноз контагиозный моллюск ставится врачом-дерматологом по результатам осмотра пациента.
Так как ВИЧ часто сопутствует контагиозному моллюску может быть назначена ПЦР-диагностика на ВИЧ.
При обнаружении контагиозного моллюска у взрослых назначается серологический анализ крови для выявления инфекций, которые передаются половым путём (гепатиты B и C, ВИЧ, сифилис и т.д.).
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения контагиозного моллюска
Лечение контагиозного моллюска должен проводить врач. Не следует самостоятельно пытаться удалить папулы – это может привести к проникновению бактериальной инфекции.
Лечение контагиозного моллюска зависит от ряда факторов, прежде всего, – от стадии развития заболевания, выраженности симптомов и состояния иммунитета больного. Могут использоваться следующие методы:
Удаление папул может проводиться инструментально, с последующей обработкой ранки антибактериальными средствами.
Криодеструкция – это удаление папул с помощью воздействия низких температур. Папулы обрабатываются жидким азотом. Обработанные таким образом ткани замораживаются и отмирают.
Папулы контагиозного моллюска могут быть удалены радиоволновым методом (с помощью аппарата Сургитрон) и с помощью лазера.
Электрокоагуляция – это воздействие на папулы высокочастотным током. В народе его описывают как "прижигание электричеством". В момент разряда возникает локальное сильное тепловое воздействие, ткани коагулируют, что практически исключает риск проникновение инфекции в месте обработки.
Курс лечения контагиозного моллюска может предусматривать консервативное лечение с помощью мазей и кремов, а также прием противовирусных препаратов (при значительной площади поражения).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.

Кожа человека самый большой орган, который, как лакмусовая бумажка, отображает то, что происходит внутри организма. Любое высыпание — это первый признак заболевания или инфекции, поэтому не стоит медлить, если на теле появилась сыпь. Обратиться с кожными высыпаниями нужно к дерматологу, а если сыпь проявилась в области половых органов — к гинекологу или урологу.
Виды сыпи и причины ее появления
Сыпь — это визуальное изменение структуры и цвета кожного покрова, для неё характерны покраснение, зуд, шелушения и даже боль. Ореол высыпания, не смотря на внешнюю целостность, состоит из отдельных элементов, к которым относятся:
- язвы (дефекты на поверхности эпидермиса, вызванные замедлением восстановительных процессов в верхних слоях кожи);
- эрозия (поверхностный дефект эпителия без образования рубца)
- папула (плотный узелок, расположенный над поверхностью кожи);
- везикула (наполненный жидкостью капсула, располагающаяся в верхних слоях эпидермиса);
- пустула (полостное образование на поверхности кожи, наполненное гноем);
- волдырь (элемент на поверхности кожи, вызванный воспалением и отёком сосочкового слоя дермы);
- узлы (плотные безболезненные узелки на коже);
- геморрагии (подкожные кровоизлияния, вызванные высокой проницаемостью стенок сосудов);
- петехии (точечные подкожные кровоизлияния, вызванные травмой капилляров);
- гнойники (глубоко расположенные образования, наполненные гноем).
В зависимости от локализации кожной сыпи можно определить источник проблемы. В частности:
- Аллергические реакции дают сыпь на руках и лице;
- Для инфекций характерны высыпания на туловище (животе, спине);
- ИППП локализуются на половых органах, внутренней поверхности бёдер и коже вокруг анального отверстия;
- Стрессы ослабляют иммунитет, поэтому сыпь локализуется по всему телу (но, в отличие от аллергии или сыпи на почве инфекций, реакция на аллергены и иммуноглобулин будет отрицательной)%;
- Проблемы органов ЖКТ выражаются в виде серьёзных аномалий кожи (при язвенном колите — узловая эритема (воспаление подкожной клетчатки и сосудов в виде узлов), при проблемах с поджелудочной железой — атопический дерматит, кишечные инфекции провоцируют пиодермию — гнойники на коже);
- Высыпания при проблемах с кровью или сосудами возникает на животе, а затем распространяется по всему телу. Для неё характерно отсутствие зуда.
Какой вид сыпи характерен для аллергии
Высыпания на коже при аллергии вызваны вовсе не иммунной реакцией крови на элементы аллергии. Всему виной гаптены — простые химические соединения, не обладающие иммуногенностью. Но они имеют свойство соединяться с белком-носителем. Прикрепляясь к макромолекуле, новообразовавшийся комплекс синтезирует иммуноглобулины. Организмом он воспринимается как инородный, провоцируя повышение уровня лейкоцитов. В итоге кожа покрывается красными пятнами разных размеров и разной локализации.
Аллергическая сыпь характеризуется следующими характеристиками:
- Она не всегда вызывает зуд и повышение температуры;
- Сопровождается отёком лица, век, насморком;
- Область высыпания соответствует местам соприкосновения кожи в аллергеном (при аллергии на украшения — на запястье или пальцах, на дезодорант — в области подмышек, на косметику — на веках или вокруг рта);
- Анализ крови показывает повышение количества эозинофилов;
- Биохимический анализ крови остаётся без изменений.
Самая распространённая форма сыпи при аллергии — крапивница. По внешнему виду она напоминает розовые пятна, появляющиеся на коже после контакта с крапивой. Крапивница — это реакция на пыльцу, косметику, пыль. Часто локализуется на сгибах локтей, коленей и запястья. Сопровождается сильным зудом и шелушением кожи.
В зависимости от аллергена сыпь имеет следующие виды:
- Аллергия на пищу. Представляет собой эритематозную сыпь в виде шероховатых пятен, возвышающихся над поверхностью эпидермиса. Характерная черта пищевой аллергии — сильный зуд.
- Холодовая аллергия. Возникает при контакте открытых участков кожи с холодом (воздухом, водой). Хоть непосредственно холод не провоцирует аллергическую реакцию, он является пусковым механизмом для аллергической реакции на неправильное функционирование щитовидной железы, селезёнки и пр. Холодовая аллергия сопровождается слезоточивостью, выделениями из носа, а также появлением белесоватых и розовых, похожих на расчёсы, пятен на коже, которые исчезают сами собой спустя некоторое время. Если у человека хотя бы раз случилась аллергия на холод, ему нужно обратиться к врачу, чтобы узнать истинную причину сбоя в работе организма.
- Аллергия (атопический дерматит) на пыль/шерсть животных. Она часто диагностируется у детей. Проявляется в виде зудящей сыпи, сопровождается повышенной сухостью кожи. В некоторых случаях имеются мокнущие язвы. Самый простой тест по выявлению атопического дерматита: возьмите обыкновенную школьную линейку и надавите на область сыпи в течение 20 секунд. Если спустя несколько минут на коже сохраняется белая полоса, это атопический дерматит. Если кожа восстановила прежний оттенок — это сыпь другой природы.
- Аллергия на алкоголь. Алкоголь имеет сосудорасширяющее действие. Соответственно, в кровь всасывается больше веществ, в том числе и токсических. чем больше компонентов в составе алкогольного напитка, тем сильнее на него аллергия. Самым «опасным» напитком является абсент, в состав которого входят полынь, анис, фенхель, кориандр, мелисса. Кожа покрывается красными пятнами, как от ожогов. У хронических алкоголиков, ежедневно употребляющих дешёвое вино, красное, словно обветренное лицо является следствием постоянной алкогольной интоксикации организма. Если такая реакция произошла у обычного человека, ему нужно выяснить источник аллергии и обратиться к врачу. Самая большая опасность — это отёк Квинке, когда отекают лёгкие и человек умирает в течение нескольких минут.
Аллергическая сыпь бывает 4 видов: пищевая, контактная, респираторная и дыхательная. Самые большие аллергики —дети. Следует помнить, что не все продукты, употребляемыми взрослыми, подходят детям.
Нельзя сыпь у ребёнка оставлять без внимания. Самой опасной является сыпь, вызванная менингококковой инфекцией. Внешне она напоминает пищевую аллергию, но при этом повышается температура тела. Лучше перестраховаться, и при любом высыпании у малыша необходимо обращаться к врачу.
Инфекционная сыпь: характерные черты и отличие от аллергических высыпаний
Отличительные черты аллергической сыпи — везикул (капсул с жидкостью внутри), папул (зернообразных уплотнений) и пустул (пузырьков с гноем). У инфекционной сыпи эти симптомы есть.
Различные инфекции и вирусы, попадая в организм, повреждают, прежде всего, слизистую оболочку, а также кожный покров. В отличие от аллергической сыпи, инфекционной сыпи всегда сопутствует повышение температуры тела.
Также характерные признаки инфекции:
- интоксикация организма, рвота, головная боль
- быстрая утомляемость
- этапность, распространение сыпи на другие участки тела с каждым новым днём
- увеличение лимфоузлов
- высыпания имеют вид папул, везикул и пустул
- кожа пересыхает и отслаивается.
Сыпь при инфекции не вызывает зуд, но прикосновение к ней вызывает боль. Причиной высыпаний являются следующие заболевания:
- Герпес: в зависимости от типа вируса поражается кожа лица (губы), либо половые органы (головка пениса, половые губы). Сыпь имеет вид пузырьков, которые постепенно вскрываются, и на их месте образуются язвочки. По завершении образуется корка, которую нельзя трогать;
- Чесотка: возбудителем является микроскопический клещ, который оставляет под кожей тончайшие ходы. Возникает нестерпимый зуд;
- Ветряная оспа: сыпь напоминает укус комара, наполненные серозной жидкостью. Везикулы распространяются по всему телу, включая волосистую часть головы. Подошвы и ладони остаются нетронутыми;
- Скарлатина: сыпь имеет вид розеол — точечных розовых пятен различной формы. Через несколько дней сыпь бледнеет и становится коричневатой. После нормализации температуры кожа шелушится и слоится. Характерная черта — покраснение языка и увеличение сосочков;
- Корь: сыпь имеет вид папул, которые локализуются на внутренней стороне щёк, десне. Высыпание распространяется от шеи вниз по спине, в последнюю очередь переходит на конечности. Воспаляется слизистая оболочка глаз;
- Краснуха: кожа покрывается красными пятнами, локализуемыми в области бёдер и ягодиц, наблюдается недомогание;
- Инфекционный мононуклеоз: увеличиваются лимфоузлы, отекают аденоиды. Сыпь наблюдается по всему телу, в том числе на нёбе;
- Менингококковая инфекция: это чрезвычайно опасная инфекция, приводящая к смерти или инвалидности ребёнка. Именно по внешнему виду сыпи можно заметить симптомы заболевания в первые сутки заражения. Высыпание при менингококковой инфекции является следствием воздействия токсинов, вызванных жизнедеятельностью менингококка, которые увеличивают проницаемость сосудов. Сыпь имеет геморрагический характер, т.е имеет вид небольших кровоизлияний. В основном локализуется на ягодицах, конечностях.
Существует эффективный тест, позволяющий отличить менингококковую сыпь от других высыпаний. Нужно взять стакан, перевернуть его, надавить на место высыпания и немного повертеть, пока кожа вокруг не побелеет. Если кожа побледнеет и на месте сыпи, значит, дело не в менингококковой инфекции. В случае сохранения того же цвета сыпи следует немедленно вызывать скорую.
Сыпь, вызванная болезнями крови и сосудов
Сыпь при заболеваниях крови или сосудов вызывается повреждением стенок капилляров, в результате чего на поверхности кожи появляются петехии — маленькие ярко-красные точки. В отличие от обычных кровоизлияний, сыпь при болезнях крови не меняет цвета при надавливании. На заболевание указывают и другие признаки:
- болят суставы (в коленях, голеностопные);
- чёрный стул, диарея, резкая боль в животе как при отравлении;
- сыпь покрывает всё тело.
К заболеваниям, вызывающим геморрагическую сыпь, относят:
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) — заболевание крови, при котором мелкие артерии и капилляры перекрываются тромбами. В основном встречается в детей, особенно новорождённых. Болезнь имеет аутоиммунные причины неясной этимологии. Т.е. собственные иммунные клетки воспринимают тромбоциты как инородное тело и атакуют их. Сыпь безболезненная, возникает как реакция на введение какого-либо медикамента, локализуется на месте инъекции.
Гемобластоз. Это злокачественная опухоль, возникающая очень часто в детском возрасте. Сыпь имеет несколько видов:
- полушары красно-коричневого цвета, покрытые корочкой;
- пузыри с серозной жидкостью внутри;
- похожие на кровоподтёки высыпания как больших размеров, так и в виде кровавых точек, которые появляются безо всяких оснований.
Во всех случаях высыпания вызывают сильнейший зуд. Анализы крови при гемобластозе показывает значительное увеличение количества лейкоцитов из-за снижения иммунитета. Гемоглобин падает, лимфоузлы увеличиваются. Показатели тромбоцитов падают, ребёнок быстро утомляется. Главная причина сыпи при заболеваниях крови или сосудов — это снижение количества тромбоцитов и нарушение синтеза белка, участвующего в тромбообразовании. Такая сыпь возникает и при приёме лекарств, способствующих разжижжению крови (Аспирин, Варфарин, Гепарин).
Диабетическая ангиопатия. Это нарушение пропускной способности сосудов нижних конечностей, провоцируемое сахарным диабетом 1 и 2 типа. Из-за болезни стенки сосудов истончаются, становятся хрупкими. Это вызывает дистрофию кожных покровов. На коже появляются язвочки и эрозии.
Сыпь, вызванная проблемами с органами пищеварения
Состояние кожи во многом зависит от работы внутренних органов. С помощью карты высыпаний на лице можно определить, в каких органах имеются неполадки.
- прыщи на лбу указывают на проблемы с кишечником;
- сыпь по линии роста волос говорит о проблемах с желчным пузырём;
- прыщи на переносице — неполадки с печенью;
- гнойники на висках — проблемы с селезёнкой;
- высыпания над губой — нарушение работы кишечника;
- прыщи на носу — болезни сердца или эндокринные нарушения;
- сыпь на подбородке — гинекологические проблемы.
Высыпания при заболеваниях печени
На ранних стадиях болезни печени практически никак себя не проявляют. Самым ранним симптомом являются специфические кожные высыпания. Они вызываются повышением в крови количества желчной кислоты, что вызывает общую интоксикацию организма. Кожа приобретает жёлтоватый оттенок.
При холестазе (закупорке желчных путей) сыпь локализуется на ступнях и ладонях, имеет вид следов словно от ожога. При циррозе погибают клетки печени, всё тело покрывается пятнами. Паразитные заболевания печени вызывают высыпания, напоминающие крапивницу. Они локализуются в поясничной области и на животе.
Также характерно сочетание сыпи и сосудистых звёздочек, которые вызывают сильный зуд, который усиливается по ночам. Приём антигистаминов (препаратов против аллергии) не вызывает облегчения. Повышение билирубина придаёт коже желтоватый оттенок.
Высыпания при заболеваниях кишечника
Если содержимое кишечника плохо удаляется из организма, то часть токсинов начнёт проникать в кровь. Организм начинает сам избавляться от ядов через систему выделения. Из-за этого состояние кожи ухудшается, для неё становится характерным:
- повышенная жирность
- тусклый цвет лица
- угревая сыпь, причём не только на лице, но и на спине, животе, груди
- заметны «чёрные точки», похожие на кратеры вулкана
- кожа становится сухой, обезвоженной
- после заживления прыщей остаются рубцы.
После новогодних праздников многие отмечают ухудшение состояния кожи, наблюдают у себя незначительные высыпания, которые проходят сами собой. Они связаны с загрязнением организма токсинами, вызванными приёмом большого количества тяжёлой пищи.
Сыпь при заболеваниях поджелудочной железы
Поджелудочная железа регулирует секреторные функции, поэтому нарушение в работе органа сказывается на состоянии кожи. При обострении панкреатита вокруг пупка локализуются геморроидальные (похожие на синяки) высыпания, сама кожа приобретает мраморный оттенок. Крапивница располагается по всему телу полосами, также заметны красные «капли» на коже — сосудистые аневризмы. Чем больше красных выступающих точек на теле, тем интенсивнее проходит заболевание.
Сыпь на нервной почве
Стрессы, нервное перенапряжение нередко вызывают кожную сыпь. Под воздействием стрессовой ситуации угнетается иммунитет. Организм тратит свои ресурсы на поддержание нормального состояния внутренних органов. По этой причине обостряются ранее скрытые заболевания. Также ослабление иммунитета провоцирует крапивницу — мелкую сыпь, похожую на реакцию эпидермиса на прикосновение крапивы. По-другому эта патология называется нервной экземой. Она, в отличие от обычной аллергической реакции, сопровождается следующими симптомами:
- сильным зудом, который не снимается антигистаминными препаратами
- учащается пульс, ощущается тремор рук
- беспокойный сон, ночная потливость
- панические атаки, чувство тревоги и опасности
- отёчность лица и конечностей.
Обычно нервная экзема возникает после травмирующей ситуации либо сильного стресса. Лечение кожной сыпи кремами или лекарствами не помогает. Улучшение наступает только после нормализации жизненной ситуации. Зуд крапивницы на нервной почве успокаивают ванны с морской солью, которые также хорошо действуют на нервную систему.
Высыпания на коже при гинекологических проблемах
Состояние детородных органов у женщины тесно зависят от гормонального фона. Многие заболевания (миома матки, киста яичника, эндометриоз) вызываются гормональным дисбалансом, в частности, соотношением андрогенов (мужских половых гормонов)и женских половых гормонов, о чём прежде всего просигнализирует специфическая сыпь на коже. Андрогены, в частности, тестостерон и ДГТ (дигидротестостерон), производятся у женщин надпочечниками и яичками. Клетки, выстилающие сальные железы кожи, имеют рецепторы андрогенов. При повышении количества гормонов рецепторы реагируют, и кожа выделяет больше сала, создавая питательную базу для бактерий. Причём ДГТ начинает производиться надпочечниками ещё до начала полового созревания, поэтому у подростков, особенно у девушек, высыпания наблюдаются уже лет с 10-12.
При поликистозе яичников у женщины падает количество женских гормонов эстрогена и прогестерона и резко возрастает уровень андрогенов. У женщины вместе с нарушением менструального цикла появляются сильные «подростковые» угри на лице и груди. В паху, подмышках и вокруг шеи заметно потемнение кожи. Также женщина отмечает повышенную волосатость ног, рук, над губой. Всё это связано с гормональным дисбалансом.
Повышение уровня женских гормонов также сказывается на состоянии кожи. Помимо прыщей на лице и теле, переизбыток эстрогена делает кожу вялой и тусклой. Она словно теряет тонус. Также отмечается снижение уровня сахара в крови и увеличение количества тромбоцитов.
Повышение прогестерона также не проходит бесследно. Кожа имеет прогестероновые рецепторы, которые реагируют на рост гормона увеличением выработки кожного сала вплоть до появления жирной себореи. Волосяная часть головы покрывается корочками, на лице и теле появляются розовые пятна, кожа на которых шелушится и отслаивается. У подростков лицо покрывается буграми, которые при надавливании выделяют жидкий сальный секрет.
У младенцев также бывает гормональная сыпь, которая может сильно напугать молодую маму. Это так называемый неонатальный цефалический пустулёз. Возникает он оттого, что малыш начинает жить отдельно от тела матери, и для него это серьёзный гормональный шок. Секреция сальных желез увеличивается, протоки закупориваются, что создаёт благоприятные условия для деятельности микробов.
Также организм новорождённого избавляется от гормонов, которые ему поставляла мама в период беременности. Помимо высыпаний на коже, у девочек набухает грудь, наблюдаются выделения из влагалища. У мальчиков отекает мошонка и пенис. Все эти симптомы проходят сами собой спустя несколько дней. Маме нужно следить, чтобы малыш не потел, чтобы на коже не размножались бактерии.
Читайте также:

