Сыпь у ребенка как мраморная кожа
Обновлено: 03.05.2024
Что такое клубничный язык и синдром нашлепанных щек? Почему корь называют первой болезнью, а скарлатину – второй? Почему банальная розеола так пугает родителей? В честь Дня защиты детей говорим про детские инфекции.
Любой студент-медик знает про шесть первичных экзантем. Это инфекционные болезни с похожими проявлениями: они всегда начинаются с лихорадки и сопровождаются кожными высыпаниями, которые и называются иначе экзантемами. Болеют ими в основном дети – обычно легко, но некоторые инфекции из этого списка могут быть опасными, а другие хоть и безобидны, однако часто заставляют родителей понервничать. Вот эта знаменитая классическая шестерка.
Первая: корь
Корь, с которой практикующие педиатры долгое время не сталкивались, сейчас у всех на слуху – вспышка первой болезни распространилась на полтора десятка европейских стран, растет заболеваемость и в России. Корь не такое легкое заболевание, как принято считать. Болеть ею неприятно даже в детском возрасте, а взрослые из-за особенностей работы иммунной системы переносят ее тяжело. Кроме того, она опасна осложнениями, которые могут развиться у любого: коревой пневмонией, гнойным отитом, стенозом гортани, бронхитом, поражениями почек, печени и головного мозга. Последствием кори могут быть глухота или слепота, от нее до сих пор умирают.
Типичный симптом: пятна Бельского – Филатов – Коплика – похожая на манную крупу белая сыпь, окруженная красной каймой. Они появляются на слизистой щек примерно за сутки до коревой сыпи.
Профилактика и лечение: лекарств от кори нет, самая надежная профилактика заражения – двукратная вакцинация.
Вторая: скарлатина
О существовании этой болезни знали все советские школьники – из мрачной поэмы Эдуарда Багрицкого «Смерть пионерки», героиня которой умирала в больнице. В 30-е годы прошлого века, когда было написано это произведение, скарлатина была одной из самых тяжелых детских инфекций. В наше время она протекает несравнимо легче – специалисты связывают это как с улучшением качества жизни детей, так и с доступностью антибиотиков.
Скарлатину вызывает гемолитический стрептококк группы А. Она похожа на ангину, но проявляется не только высокой температурой, общим недомоганием и болью в горле, но и мелкой сыпью, которая обычно через сутки после начала болезни выступает на щеках, на сгибах рук и ног, под мышками, по бокам тела. Скарлатина – очень заразная болезнь, по санитарным нормам она подлежит контролю: поставив такой диагноз, врач должен сообщить в орган эпидемического надзора. После выздоровления устанавливается карантин до 12 дней.
Типичный симптом:клубничный язык – поверхность языка алого цвета, усеяна белыми точками.
Профилактика и лечение:гемолитический стрептококк передается воздушно-капельным путем, риск заражения снижает личная гигиена — мытье рук, влажная уборка и пр. Лечат скарлатину антибиотиками.
Третья: краснуха
Учитывая высокую заразность краснухи и тот факт, что выделять вирус больной начинает задолго до появления первых симптомов, заболеть ею легко, если нет прививки. Часто краснуха протекает очень легко, порой только с сыпью, а то и вообще бессимптомно. Иногда, когда высыпаний нет, ее принимают за легкое ОРВИ. При этом больной все равно заразен.
Главную опасность краснуха представляет для беременных женщин: заражение во время беременности может привести к прерыванию или тяжелым патологиям у плода. Риск тем выше, чем меньше срок беременности, именно поэтому анализ крови на антитела к краснухе и, если он отрицательный, последующая прививка, входят в план подготовки к зачатию. Детей от краснухи прививают одновременно с корью – в 12 месяцев и 6 лет.
Типичный симптом: увеличение шейных лимфоузлов перед появлением сыпи, красные точки на небе – так называемые пятна Форксгеймера. Сама сыпь на ощупь гладкая, похожа на капли краски. Она выступает сначала на лице и за ушами, потом на остальных участках кожи.
Профилактика и лечение: от краснухи есть вакцина, а специфического лечения нет.
Четвертая: мононуклеоз
Раньше четвертой была болезнь Филатова-Дьюкса – скарлатинозная краснуха. Ее описывали как легкую форму скарлатины – с невысокой температурой, увеличением лимфоузлов и похожей сыпью, которая проходила сама и не давала осложнений. Впоследствии она перестала считаться самостоятельным заболеванием.
Сейчас четвертой болезнью называют инфекционный мононуклеоз, хотя сыпью он сопровождается далеко не всегда. Симптомы этого заболевания, вызванного вирусом Эпштейна-Барр, очень разнообразны – обычно оно проявляется лихорадкой, болью в горле, увеличением печени, общим недомоганием, но могут возникать и боли в суставах, головные боли, герпес на коже и пр. Сыпь при мононуклеозе похожа на красные пятна неправильной формы и возникает примерно в 25 процентах случаев. Есть еще один вид сыпи, характерный для этой болезни: в том случае, если больной принимает антибиотики, назначенные по ошибке или «на всякий случай», может развиваться так называемая ампициллиновая сыпь. Она, в отличие от обычной, не связанной с антибиотиками, может зудеть – в том числе по ночам, причиняя сильный дискомфорт.
Типичные симптомы: длительная лихорадка, воспаление миндалин, значительное увеличение лимфоузлов, ампициллиновая сыпь.
Профилактика и лечение:личная гигиена – вирус Эпштейна-Барра очень распространен и легко передается воздушно-капельным путем и при бытовом контакте (мононуклеоз еще называют болезнью поцелуев). Лечат заболевание противовирусными и симптоматическими препаратами.
Пятая: инфекционная эритема
Пятая болезнь, парвовирусная инфекция, болезнь пощечины — все это инфекционная эритема, очень распространенная среди детей. Начинается она с лихорадки, головной боли и насморка, но от ОРЗ отличается высыпаниями на щеках, а потом и на теле. Сыпь медленно проходит, иногда зудит, становится ярче, например, на жаре. Пятая болезнь, которую вызывает парвовирус B19, протекает легко и без последствий. Однако есть две категории людей, для которых эта инфекция может быть опасна – беременные, особенно на ранних сроках, и больные анемией, в частности серповидноклеточной. Им при заражении парвовирусом нужно обратиться к врачу.
Типичный симптом:у детей – синдром нашлепанных щек (ярко-красная кожа на щеках), у взрослых – боль в суставах. Сыпь на теле похожа на кружева.
Профилактика и лечение:личная гигиена, лечение обычно не требуется.
Шестая: розеола
Эта болезнь очень пугает родителей, а врачи не всегда ее узнают, что приводит к ненужному назначению антибиотиков. У ребенка внезапно поднимается высокая температура, которая плохо поддается снижению с помощью жаропонижающих средств. Никаких других симптомов нет — ни кашля, ни насморка, ни каких-либо болей.
На самом деле в розеоле нет ничего опасного. Она развивается, когда ребенок заражается вирусом герпеса 6 типа. Происходит это настолько часто, что до 5 лет розеолой успевают переболеть практически все дети. Перенести ее можно только один раз в жизни.
Типичный симптом: ровно через 3 суток температура резко нормализуется (отсюда другое название розеолы – детская трехдневная лихорадка) и еще через сутки появляется сыпь.
Профилактика и лечение: не требуются — розеола не опасна и проходит самостоятельно.
Как узнать скарлатину и почему «звездочки» на коже — это тревожно
Конечно, этими шестью болезнями список инфекций, которые могут сопровождаться высыпаниями, не исчерпывается. Он довольно большой – это и ветрянка, и энтеровирусная инфекция, и иерсиниоз, и опоясывающий лишай, и многие другие. К сожалению, среди таких инфекций есть и очень опасные, при которых промедление может привести к тяжелым последствиям и гибели человека. Как не пропустить подобные ситуации, на что обращать особое внимание, когда сыпь – тревожный симптом, в каких случаях нужны лабораторные исследования рассказывает врач-педиатр Елена Никифорова, медицинский эксперт лаборатории персонифицированной медицины ЛабКвест.
В каких случаях нужно сдавать анализы?
– Как правило эти заболевания диагностируются клинически, потому что есть типичная картина болезни. Это касается кори, краснухи, розеолы, инфекционной эритемы, при которых сыпь появляется в определенный момент и поэтапно. При кори диагноз в дальнейшем подтверждается в инфекционном отделении – эту болезнь не лечат на дому. При краснухе врач может назначить общие анализы крови и мочи, если есть подозрения, что присоединилась бактериальная инфекция.
При скарлатине диагностикой является тест на стрептококк группы А. Есть домашние тесты, которые помогают на месте дифференцировать возбудителя, в лаборатории берется мазок из зева. Сдать анализ нужно оперативно, при первых симптомах, до начала лечения и даже использования симптоматических средств – спрея для горла, таблеток для рассасывания и пр. Если результат положительный, а у ребенка температура, красное горло, налеты на миндалинах, назначается антибиотик.
Сейчас массово назначают анализ крови на антитела к вирусу Эпштейна-Барр, который вызывает мононуклеоз. И зачастую лечение назначается даже в том случае, если выявляются антитела типа IgG, которые говорят о перенесенной ранее инфекции и сформировавшемся иммунитете. Мононуклеоз же лечится только в острый период – определить это можно с помощью исследования крови на антитела типа М (IgM).
Когда лихорадка и сыпь – повод вызвать скорую помощь?
– Есть принцип, которого придерживаются врачи и который стоит взять на заметку родителям: любая лихорадка и сыпь – повод сразу же вызвать скорую помощь. В первую очередь это нужно, чтобы диагностировать менингококцемию. Менингококковая инфекция поражает оболочки головного мозга. Очень редко это происходит молниеносно, при менингите есть хотя бы сутки, чтобы диагностировать это заболевание и начать его лечить. Менингококцемия развивается, когда инфекция начинает поражать стенки сосудов, она активно размножается, происходит выброс токсина в крови, развивается сепсис. Это молниеносное заболевание, при котором ребенок может погибнуть буквально за считанные часы. Сыпь в таком случае специфическая – она напоминает геморрагические «звездочки». Если у ребенка повышена температура тела, а на коже есть хотя бы один-два таких элемента, это повод немедленно вызвать скорую помощь или самостоятельно везти его в инфекционное отделение ближайшей больницы.
Геморрагическая сыпь может появиться и при таком заболевании, как идиопатическая тромбоцитопения. Это аутоиммунная болезнь, которое может развиться на фоне любого инфекционного процесса. У больного падает уровень тромбоцитов в крови и может появиться характерная сыпь – обычно на ногах, на животе. Идиопатическая тромбоцитопения может быть жизнеугрожающей, поэтому при обнаружении на коже пурпурной сыпи, пятен, мелких синяков нужно обратиться к врачу.
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь - обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова - Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) - это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой 3.
Рис. 1. Классификация экзантем
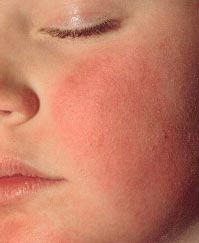
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев - нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) - это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность - чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко - лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний - от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз - это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население - к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза - появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
Энтеровирусная инфекция - группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях - энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
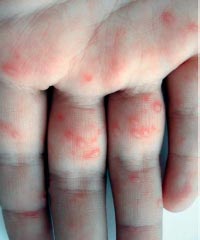
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов - до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта - так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный - невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже - ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзантем носит комплексный характер и предусматривает оценку клинических симптомов заболевания совместно с данными эпидемиологического анамнеза и обязательного лабораторного подтверждения (выделение энтеровируса из биологических материалов, нарастание титра антител) [29].
Лечение носит в большинстве симптоматический характер. Применение рекомбинантных интерферонов (виферон, реаферон), интерфероногенов (циклоферон, неовир), иммуноглобулинов с высоким титром антител может потребоваться только при лечении больных тяжелыми формами энтеровирусного энцефалита [30].
Таким образом, проблема инфекционных заболеваний, сопровождающихся экзантемами, остается актуальной по сей день. Высокая распространенность данной патологии среди населения требует повышенного внимания от врачей любой специальности.
Мраморная кожа у младенца редкое явление. Но каждым родителям, которым довелось столкнуться со зрелищем, когда у их чада кожные покровы покрыты красно-фиолетовой сеточкой, пришлось пережить немало тревог, прежде чем они выяснили причину такой аномалии. Излишне паниковать при обнаружении мраморности кожи у грудничка не стоит, но и источник такой реакции эпидермиса все же выяснить нужно. Виновником мраморности кожных покровов может быть как физиологические, так и патологические процессы кровеносной системы ребенка. И если о физиологических причинах возникновения мраморности кожи у новорожденных волноваться не стоит, то патологическое состояние понадобится лечить. Исследуем, что представляет собой мраморная болезнь, ее симптомы, причины и лечение.
Чем отличается мраморная болезнь и мраморность эпидермиса у младенцев
Из-за похожей терминологии многие считают идентичной патологией мраморную болезнь и мраморный цвет кожи у новороженного. Но по своей сути эти отклонения имеют разный патогенез. Что такое мраморная болезнь? Очень опасная патология, такая как мраморная болезнь остеопетроза, характеризуется рассеянным уплотнением костной системы, по причине которого нарушается костномозговое кроветворение, а сами кости становятся ломкими. Заболевание остеопетроза смертельный диагноз, потому как лекарства, полностью исцеляющего этот недуг нет. А детки, страдающие такой генетической аномалией, редко доживают до возраста подростка.

Ранняя диагностика мраморной болезни у детей позволяет контролировать патологический процесс, выраженный переломами костей, неправильным их сращиванием, деформацией скелета и иными нарушениями. Смертельный мрамор наблюдается на срезе пораженной кости, отсюда и название болезни.
Мраморное заболевание опорно-двигательного характера обусловлено генетической аномалией, которая выражается в избыточном формировании костной ткани.
Мраморность кожи грудных детей ― это уже совсем другая патология и связана она с разбалансировкой сосудистой системы. Причины мраморности кожи у ребенка могут быть физиологическими либо патологическими. От этого зависит, нужно ли лечить малыша от сосудистой патологии или мраморная кожа у грудничка является временным явлением.
Физиологические причины мраморной кожи у детей
Иногда, ввиду особенности физиологии, конкретный ребенок имеет сосудистую систему, которая располагается близко к поверхности кожных покровов. Помимо этого, мраморная кожа у ребенка может быть следствием несовершенной терморегуляции. Поэтому когда изменяется температура окружающей среды в особенности в сторону похолодания, у младенца может наблюдаться мраморность кожных покровов. Особенно выражено просматривается рисунок в периферической зоне кровообращения, то есть на ногах и руках малыша.

Все эти факторы приводят к тому, что капиллярная сетка становится видимой.
Дети, предрасположенные к проявлениям мраморности на коже:
- Появившиеся на свет в результате затяжных родов с осложнениями.
- Которые при родах имели сильную нагрузку на шейный отдел и голову.
- Испытывавшие кислородное голодание в период вынашивания либо в процессе родов.
- Перенесшие внутриутробное инфицирование.
- Родившиеся раньше положенного срока.
Еще одной причиной мраморности кожи у ребенка является наследственность. Если один из родителей или тем более оба имеют вегетососудистые нарушения, то ребенку с большой степенью вероятности может передаться по наследству это патологическое состояние. Вегетососудистая дистония ― это не заболевание, а скорее синдром. ВСД может сопровождать человека всю жизнь, выражаясь в нервно-гуморальном расстройстве сердечно-сосудистой системы.
Особенного лечения вегетососудистая дистония не требует, понадобится приучить ребенка с самого раннего возраста к здоровому образу жизни и питания. Помогут правильный распорядок дня, закаливание и спортивные мероприятия. Мраморность кожных покровов у крохи первых месяцев жизни должна самостоятельно исчезнуть по достижению им полугодовалого возраста. Если мраморный сосудистый рисунок не проходит, то это является красноречивым признаком наличия сердечной или сосудистой патологии. Но лучше, конечно, не дожидаться шести месяцев, чтобы проверить пройдет мраморная кожа или нет, а заранее удостовериться у врача в причинах подобной сосудистой реакции организма.
Патологические причины мраморности кожи у ребенка
Физиологическую мраморность кожных покровов младенца лечить не требуется. Если в помещении прохладно, то достаточно растереть кожу малютки либо потеплее его одеть, чтобы тон кожного покрова восстановился. В случае, когда причиной появления сосудистого рисунка на теле крохи, стал перекорм, нужно просто уменьшить порции еды или увеличить промежутки между кормлением и все пройдет. Но когда вне зависимости от вышеперечисленных мероприятий симптомы мраморной кожи у новорожденного не исчезают, то стоит повнимательней изучить свое чадо на предмет обнаружения у него признаков сердечно-сосудистой патологии.
Тревожные симптомы патологической мраморности кожных покровов ребенка:
- Увеличение или снижение температуры тела.
- Обильное отделение пота.
- Возбужденное состояние.
- Выраженная вялость.
- Запрокидывания головки.
- Синева в области носогубного треугольника.
- Наряду с бардово-фиолетовым сосудистым рисунком, основной тон кожи бледный.
Эти симптомы могут указывать на следующие патологии:
- Прогрессирование анемии.
- Врожденные патологии.
- Генетические отклонения.
- Эцефалопатию перианатальную.
- Увеличенное внутричерепное давление.
- Пороки сердца либо врожденные сосудистые отклонения.
- Расстройство костеобразования (рахит).
В ситуации, когда мраморность кожных покровов у новорожденного связана с патологиями, понадобится определить конкретный источник проблемы. Лечащим врачом должно быть назначено полное обследование грудничка.
А по результатам тщательного исследования организма младенца, обязательно назначение индивидуальной терапии.
Чаще всего причиной множества патологий является кислородная недостаточность во внутриутробном развитии или асфиксия, возникающая при сложных и затяжных родах. Даже непродолжительная гипоксия во время беременности или нехватка кислорода при длительной родовой деятельности, способны привести к непредсказуемым неврологическим расстройствам у ребенка, в том числе и к сосудистым нарушениям в виде мраморной кожи.
Если причина мраморности кожных покровов в физиологии младенца, то задачей родителей является позаботиться о полноценном формировании сосудистого тонуса у своего ребенка. Это предназначение легко осуществимо, благодаря регулярному проведению массажных манипуляций, частым и продолжительным прогулкам на свежем воздухе, умеренным закаливаниям, плаванию и прочим полезным мероприятиям. Важно помнить, что крепкий иммунитет и здоровые привычки, заложенные с детства, вознаградят усилия родителей в течение всей полноценной жизни их чада.

Так как непременным симптомом розеолы являются высыпания на коже, родители часто обращаются не только к педиатру, но и к дерматологу.
У детской розеолы много названий: внезапная экзантема, трехдневная лихорадка, псевдокраснуха. Во многих случаях ее не диагностируют как отдельное заболевание, при повышении температуры ставится диагноз ОРВИ, сыпь списывают на аллергию на лекарственные препараты, принимаемые во время болезни.
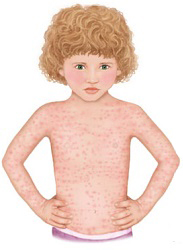
Что такое детская розеола?
Детская розеола это вирусное заболевание, для которого характерен резкий подъем температуры, а затем, после ее снижения, появление мелкой розовый сыпи, распространяющейся по всему телу. В первые три дня, до появления высыпаний, диагноз поставить сложно, так как кроме температуры нет никаких характерных симптомов. Именно появление сыпи помогает определить, что это именно розеола.
Передается эта инфекция предположительно воздушно-капельным путем, инкубационный период 9-12 дней. Лабораторного подтверждения диагноза не требуется, и, как правило, никаких анализов не проводится. Обычно болеют дети от 6 месяцев до 3 лет, преимущественно в весеннее-осенний период.
Какой возбудитель вызывает данное заболевание?
Специфической профилактики розеолы не существует, из общих мер, снижающих риск заболевания, можно отметить регулярные проветривания помещений, где находится ребенок, ограничения тесных телесных контактов с взрослыми (не стоит целовать маленького ребенка в губы, в носик, облизывать ложки и соски и так далее).
После перенесенного заболевания вырабатывается стойкий иммунитет, случаи повторного заражения довольно редки, но иногда встречаются. После 4 лет практически у всех обследованных детей определяются антитела к этому вирусу.
Характерные признаки болезни?
- Подъем температуры до 38°С-40°С без респираторных симптомов (насморк, кашель, боль в горле) и высыпаний. Повышение температуры это реакция организма на присутствие вируса в крови. В среднем температура держится 3 дня.
- Высыпание мелких бледно-розовых пятен преимущественно на шее и туловище, в меньших количествах на лице и конечностях, через 1-2 дня после прекращения лихорадки. Часто вокруг элементов сыпи можно увидеть бледный ободок.
- Сыпь не зудит и проходит самостоятельно в течение нескольких дней или недель.
Чем розеола отличается от краснухи?
При краснухе сыпь появляется одновременно с температурой, располагается в основном на конечностях, немного отличается по внешнему виду. Также для краснухи не характерен такой резкий и высокий подъем температуры.
Бывают ли осложнения?
В подавляющем большинстве случаев организм справляется самостоятельно и без последствий. Высокая температура при внезапной экзантеме может вызвать фебрильные судороги. Как правило, они не опасны, проходят без последствий для ребенка и не связаны с повреждениями нервной системы или мозга. Но, если это произошло в первый раз, ребенок должен быть осмотрен неврологом.
Иногда встречаются сопутствующие симптомы в виде воспалительных процессов в носоглотке и увеличения лимфоузлов. Крайне редко, при соответствующей предрасположенности, возможны неврологические осложнения болезни: энцефалит, менингит.
Как лечить розеолу?
Ребенок должен быть осмотрен педиатром, так как высокая температура может быть не только при розеоле, но и при других инфекционных заболеваниях, требующих лечения, например при отите, инфекции мочевыводящих путей.
Специфического лечения вируса вызывающего розеолу не существует, поэтому лечение симптоматическое: жаропонижающие средства при высокой температуре, чтобы облегчить состояние ребенка. Пока держится температура, важно следить, чтобы ребенок потреблял достаточно жидкости. Если ребенок отказывается от еды, не нужно кормить через силу, как только состояние улучшится, аппетит вернется.
Когда появляется сыпь, смазывать ее чем-либо или принимать противоаллергические препараты не нужно. Пятна проходят самостоятельно, не оставляя следов, возможно небольшое шелушение кожи, которое так же проходит без лечения. Ребенка в этот период можно купать. После купания может отмечаться увеличение яркости сыпи из-за протока крови к коже, это временное явление, которое не ухудшает течение заболевания.
Противовирусное лечение проводят при тяжелом течении болезни, как правило, у детей со сниженным иммунитетом. При лечении пациентов с иммунодефицитом необходима консультация детского инфекциониста.
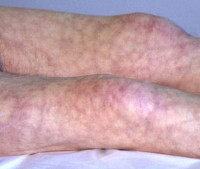
Ливедо – это патология сосудов кожи и подкожной клетчатки, которая развивается вследствие вазомоторных нарушений, приводит к развитию преходящего или стойкого пятнистого красновато-голубого или пурпурного сетчатого цианотического рисунка. Может быть самостоятельным заболеванием или значимым симптомом целого ряда эндокринных, неврологических, инфекционных, аутоиммунных патологических процессов. Диагноз устанавливается на основании данных общего осмотра, холодовых проб. Лечение включает физиотерапевтическое воздействие, акупунктуру, назначение лекарственных препаратов, защиту пораженных участков от воздействия низких температур.
МКБ-10
Общие сведения
Ливедо (в переводе с лат. - «синяк») – сетчатый рисунок кожных покровов вследствие локального нарушения кровообращения. Впервые данный термин для обозначения сосудистой патологии употребил австрийский врач, основоположник дерматологии как науки Франц Гебра в 1845 году. В литературе также встречается синонимичное название «кожная асфиксия». Как самостоятельная патология ливедо диагностируется преимущественно у больных женского пола молодого и среднего возраста на участках туловища и конечностей, плохо защищенных одеждой от внешних воздействий. Как симптом других болезней ливедо регистрируется у пациентов обоих полов и любых возрастов, в том числе у детей. Чаще прочих последствия вазомоторных нарушений наблюдаются у пациентов с антифосфолипидным синдромом (в 20% случаев).

Причины ливедо
Кожная асфиксия – это полиэтиологическое заболевание. Для его развития необходимо сочетанное воздействие нескольких повреждающих факторов. Ведущим фактором признан ангионевроз – расстройство нервной регуляции тонуса сосудов микроциркуляторного русла кожи, иногда подкожной клетчатки. Также в развитии патологического процесса могут иметь значение:
Патогенез
В основе развития кожных проявлений лежит спастико-атонический невроз капилляров. Локальное нарушение регуляции тонуса мелких сосудов приводит к спазму артериальных капилляров, в результате чего венозные переполняются кровью. Длительное существование препятствия для нормальной микроциркуляции постепенно приводит к морфологическим изменениям. В стенках венозного колена капилляров накапливаются белковые массы, что вызывает значительное утолщение эндотелия, сужение просвета вплоть до полной облитерации сосудов. В окружающих тканях прогрессируют дегенеративные процессы: периваскулярная инфильтрация и фиброз. Замедление кровотока провоцирует образование в микрососудистом русле множественных тромбов.
Степень выраженности морфологических изменений во многом определяется формой ливедо. Идиопатическая форма сетчатого ливедо характеризуется минимальной степенью фиброза и утолщения эндотелия. Рацемозное ливедо отличается значительным и стойким нарушением микроциркуляции, что часто приводит к образованию участков некроза, формированию язв. В генезе лентовидного ливедо значение также имеет воспалительная реакция, которая проявляется эндофлебитом вен.
Классификация
Наиболее полной и простой для понимания является классификация ливедо, построенная на основе морфологических проявлений патологии. Она была создана в начале XX века и до настоящего времени не потеряла своей актуальности. Классификация учитывает клинические формы кожной асфиксии и условия ее появления:
- Сетчатое (ретикулярное) ливедо. Преходящее или стойкое ухудшение кровообращения на участках тела, подверженных температурным воздействиям. При этом «мраморная кожа» - это следствие частого локального переохлаждения, а «пигментированное ливедо» - это результат интенсивного местного теплового воздействия. Во втором случае помимо цианотичных появляются еще и пигментные пятна.
- Рацемозное ливедо. Стойкое локальное расстройство кровообращения как проявление общей недостаточности кровообращения, интоксикации, ряда инфекционных и аутоиммунных заболеваний. Поражение всего кожного покрова развивается спустя несколько месяцев после травм черепа одновременно с неврологическими нарушениями и психическими расстройствами.
- Лентовидное ливедо. Начальная стадия индуративной эритемы Базена, одной из форм очагового туберкулеза кожи. Развивается на фоне туберкулезного поражения внутренних органов. Регистрируется преимущественно у женщин. Предрасполагающими факторами развития кожного поражения являются локальные изменения микроциркуляции вследствие переохлаждения, гиподинамии.
Симптомы ливедо
Ретикулярное ливедо
Для ретикулярной формы характерно появление на коже рук, ног, реже боковых поверхностей туловища бледных или синеватых одиночных или множественных пятен и петель различной величины. Пятна образуют на пораженных областях сетку из чередующихся цианотичных и нормальных участков.
Выделяют физиологическую и идиопатическую формы сетчатой асфиксии. Физиологическое ливедо является вариантом нормы, появляется на коже нижних конечностей у здоровых людей при охлаждении и исчезает при согревании. Идиопатическая форма развивается у молодых пациенток на открытых участках тела на фоне нейрогуморальных нарушений (дисменореи, гипотиреоза). Пятна нестойкие, они проявляются сильнее при охлаждении, становятся менее контрастными при согревании и надавливании.
Мраморность кожи при идиопатической форме может быть единственным проявлением ангионевроза, но чаще сочетается с акроцианозом, озноблением, нарушением ороговения, гипергидрозом. Как единственное проявление бледные или цианотичные пятна могут существовать в течение ряда лет и затем самостоятельно исчезнуть. При наличии других симптомов ангионевроза улучшение состояния наступает только в результате повторяющихся курсов лечения.
Рацемозное ливедо
Излюбленной локализацией рацемозного ливедо являются разгибательные поверхности конечностей, ягодицы. Клинически оно проявляется древовидно ветвящимися пятнами синюшного или бордово-красного цвета различного диаметра. Пятна не шелушатся, не исчезают при надавливании и согревании, приобретают более насыщенную окраску при локальном охлаждении. Описаны случаи развития рацемозной асфиксии в непосредственной близости от зоны гангрены конечности, очага ишемического некроза тканей, язв Марторелла.
Лентовидное ливедо
Проявления ливедо лентикулярис располагаются преимущественно на голенях. Сетчатая мраморность кожи образована пятнами синеватого или бордового цвета. Существуют цианотичные пятна недолго, постепенно замещаясь характерными для индуративной эритемы плотными узлами с нечеткими границами.
Осложнения
Характерным исходом рацемозного ливедо является формирование очагов некроза в местах полного прекращения микроциркуляции. Развитие осложнений наступает спустя несколько лет после дебют болезни на фоне ухудшения общего состояния больного.
Постепенное закрытие просвета капилляров приводит к кислородному голоданию тканей, их некротизации и отторжению с формированием язв. Этого можно избежать при полноценном лечении основного заболевания, проведении регулярных курсов местной терапии сосудистых нарушений. Начинать лечение необходимо при появлении первых признаков дистрофии, так как открывшиеся язвы создают угрозу инфицирования тканей, усложняют уход за больным, плохо заживают в условиях недостатка кислорода и питательных веществ.
Диагностика
Поставить диагноз кожной асфиксии несложно. Для этого врачу-дерматологу достаточно общего осмотра и расспроса пациента. Намного труднее диагностировать основное заболевание, которое стало причиной развития сосудистых нарушений, провести дифференциальную диагностику ливедо и других дерматологических заболеваний. Для постановки правильного диагноза могут быть назначены:
- Температурные пробы. Реакция сосудистых пятен на тепло и холод позволяет определить форму кожной асфиксии, степень давности существования трофических нарушений, их обратимость. На основе полученных данных дерматолог определяет план лечения и прогнозирует его эффективность.
- Лабораторные и инструментальные исследования. Назначаются по поводу основного заболевания, если диагноз не был поставлен ранее. С целью диагностики пациент может быть передан специалисту определенного профиля: эндокринологу, ревматологу. Дополнительные анализы могут понадобиться и в том случае, если кожные проявления асфиксии необходимо дифференцировать с розеолами при вторичном сифилисе (реакция Вассермана, ПЦР), токсидермией (реакция дегрануляции базофилов, бласттрансформации лимфоцитов).
Лечение ливедо
Терапия сосудистой патологии кожи проводится длительно, повторяющимися курсами. Выраженный терапевтический эффект дает сочетание лекарственных препаратов с физиотерапевтическими процедурами и рефлексотерапией. Лечение ливедо осуществляется по определенному плану:
- Защита от холода. Больному рекомендуется подбирать одежду таким образом, чтобы не подвергать пораженные области чрезмерному охлаждению. В случае идиопатической формы сетчатого ливедо одного этого может быть достаточно для того, чтобы сосудистые изменения подверглись обратному развитию.
- Лекарственные препараты. Преимущественно применяются препараты системного действия. Это витамины С, РР, кальций, аскорутин и другие средства, предназначенные для укрепления сосудистой стенки. По данным исследований, эффект можно получить от применения иммунодепрессанта азатиоприна. В обязательном порядке проводится комплексное лечение основного заболевания.
- Физиолечение. В приоритете тепловые процедуры (ванны, озокеритолечение), воздействие субэритемными дозами УФ-излучения, плазмаферез, массаж. Физиопроцедуры назначаются при сетчатом и рацемозном ливедо в тех случаях, когда нет противопоказаний к проведению лечения по основному заболеванию.
Прогноз и профилактика
Методы профилактики сосудистых нарушений кожи не разработаны. Прогноз определяется характером и тяжестью основного заболевания, формой ангионевроза. Идиопатическая форма сетчатой асфиксии представляет собой скорее косметический дефект. Рацемозное ливедо требует внимания врача в связи высокой вероятностью появления изъязвлений. Возникновение характерных сосудистых петель и пятен на фоне общего здоровья или после проведения эндоваскулярных процедур требует всестороннего обследования пациента в связи с высокой вероятностью наличия серьезной патологии, протекающей скрыто, без выраженных клинических проявлений.
3. Ливедо-ангиит: клинико-иммунологические особенности, патогенетическая терапия с использованием акупунктуры, азатиоприна и плазмафереза: Автореферат диссертации/ Бимбажапов Р.Д.С. - 1993.
Читайте также:

