Сыпь у мужчины на яйцах что это
Обновлено: 03.05.2024

Сыпь может быть симптомом многих заболеваний. Если высыпания появляются в паховой области у мужчин, высока вероятность заражения венерическими болезнями, ВИЧ, размножения условно-патогенной микрофлоры. Появление сыпи в районе паха у мужчин – тревожный симптом, требующий комплексной лабораторной диагностики. Поэтому откладывать визит к врачу не стоит.
Специалисты многопрофильной клиники «Диана» проведут диагностику и лечение причин появления неприятных высыпаний у мужчин.
Сыпь в паху у мужчин: причины
Паховая сыпь у мужчин поражает:
- мошонку;
- ствол и головку пениса;
- анальное отверстие и прианальную зону;
- внутреннюю поверхность бедер;
- надлобковую зону.
Кожа полового члена и внутренней поверхности бедер реагирует на размножение инфекции изменением структуры, так как эпидермис в этой области очень тонкий и чувствительный. Поэтому при появлении сыпи, кожный покров гениталий меняет текстуру. Могут появиться гиперемированные пятна, мелкие волдыри, прыщи, полые пузырьки, язвы, эрозии, т.д. При половых инфекциях высыпания распространяются на слизистые оболочки и меняют их цвет.
Сыпь в области промежности у мужчин, может быть реакцией на такие изменения в организме:
- ослабление иммунной системы (в том числе заражение ВИЧ);
- заражение венерическими инфекциями (стафилококк, хламидии, герпес, гонококк);
- размножение условно-патогенной флоры (кандидоз);
- нарушения эндокринного характера, изменение выработки половых гормонов;
- аллергическая реакция (на употребленные продукты, контакт с синтетической тканью);
- кожные заболевания (псориаз, дерматит).
Способствуют появлению паховых высыпаний такие факторы:
- несоблюдение правил интимной гигиены;
- хаотичная половая жизнь;
- отказ от профилактических осмотров у уролога;
- отказ от использования презервативов;
- избыточная масса тела;
- употребление экзотической пищи;
- злоупотребление алкоголем и табаком.
Сыпь в паху у мужчин: дополнительные симптомы
Высыпания в области гениталий у мужчин проявляются по-разному. Тип и характер высыпаний зависит от причины дерматологической реакции. Сыпь может быть мелкой и крупной, красной, белой, розовой. Пораженные участки часто тревожат пациента зудом или кровоточивостью. Иногда волдыри лопаются и из них вытекает серозная жидкость.
Клиническую картину часто дополняют такие симптомы:
- боль в промежности, особенно в яичках;
- зуд в области гениталий;
- болезненность и жжение при мочеиспускании, эякуляции;
- отек мошонки и полового члена;
- трещины и ранки на внутренней поверхности бедер;
- шелушение кожи и образование чешуек на слизистых оболочках;
- покраснение анального отверстия;
- открытые раны промежности, которые долгое время не заживают;
- боль во время полового акта;
- появление крови в сперме и моче;
- повышение температуры тела;
- мышечные и головные боли;
- общая слабость.
Комплекс тревожных признаков всегда разный, так как клиническая симптоматика каждой болезни индивидуальна.
Сыпь в интимной зоне у мужчин: половые инфекции
Болезни, передающиеся половым путем – самая частая причина появления сыпи в области паха у мужчин. Инфекция поражает мочеполовые пути и распространяется по всему урогенитальному тракту.
Появление высыпаний на головке полового члена, на коже крайней плоти, в области мошонки может быть связано с такими половыми инфекциями:
- Сифилис. Заболевание начинается с образования маленькой язвы на головке полового члена. Со временем ранка заживает, но в паховой зоне появляется мелкие красные высыпания. Красная сыпь на головке у мужчин свидетельствует о заражении инфекцией, возможно бледной трепонемой, которая вызывает сифилис. Красная мелкая сыпь на головке у мужчин при сифилисе наблюдается на начальной стадии поражения. При отсутствии адекватного лечения болезнь принимает тяжелое течение. Характер сифилитической сыпи у мужчин меняется. На половом члене и в промежности появляются язвы, мелкие узелки, красные пятна. Заболевание очень опасно, поскольку бактерия поражает мочеполовые органы, слизистые оболочки и нервную систему;
- Хламидиоз. Это заболевание вызывает болезнетворная бактерия – хламидия. Высыпания при хламидиозе появляются после сильного ослабления иммунитета или присоединения вторичной инфекции. Сыпь на половом члене у мужчин имеет вид плотных узелков. С течением болезни прыщи покрываются чешуей и сливаются в единое пятно. Хламидиоз опасен нарушением половой функции, бесплодием. Болезнь может длительное время протекать бессимптомно, поэтому при любых необычных симптомах, важно немедленно обратиться к врачу. . Развивается при заражении вирусом герпеса 4 типа. Болезнь поражает всю поверхность полового органа. Герпес генитальный у мужчин проявляется мелкими пузырьками, наполненными серозной жидкостью. Через 2-3 дня пузырьки лопаются, вовлекая в патологический процесс кожу, прилегающую к зоне поражения. Со временем высыпания образуют большие мокнущие раны. Сыпь при генитальном герпесе без адекватного лечения может сохраняться месяцами. Высыпания зудят и болят. Это неизбежно негативно влияет на физическое и психологическое состояние мужчины. Болезнь нельзя вылечить, но профилактические меры позволяют предотвратить обострение и продлить ремиссию. . Заболевание вызывает гонококковая палочка, которая размножается на поверхности эпидермиса. При этом красная сыпь в паху у мужчин появляется вблизи очагов инфицирования. Высыпания — это ранний признак заражения гонореей. Первые прыщи появляются на головке пениса и уздечке крайней плоти. Бактерия поражает урогенитальный тракт и способна проникать в кровь больного. Последнее опасно распространением бактерии по всему организму и поражением внутренних органов. . Болезнь практически всегда протекает без симптомов, поэтому в большинстве случаев принимает хроническую форму. При хроническом трихомониазе на пенисе и яичках появляется красная сыпь. Высыпания постоянно зудят и могут распространяться на всю промежность. Болезнь сопровождается патологическими выделениями из уретры.
- Вирус папилломы человека. Присутствие вируса в организме выявляют у каждого второго пациента. У мужчин болезнь проявляется высыпаниями в виде остроконечных бородавок. Иногда высыпания имеют вид белых мелких прыщиков. Кондиломы появляются на головке, крайней плоти, стволе члена, мошонке, лобке, вокруг анального отверстия. Обычно бородавки безболезненны, но при контакте с одеждой и во время секса могут травмироваться. Это доставляет дискомфорт. ВПЧ требует постоянного медицинского контроля, поскольку вирус папилломы – главная причина развития рака половых органов.
Сыпь при ЗППП у мужчин требует немедленного вмешательства специалиста. Врач назначит необходимые анализы для определения типа возбудителя болезни. Своевременное определение причины неприятного симптома позволяет правильно подобрать лечение и избежать осложнений.
Сыпь при молочнице у мужчин
Причиной появления белой сыпи на головке полового члена у мужчин может стать грибковая инфекция. Некоторые типы грибков в норме населяют половую микрофлору, другие проникают из внешней среды. Активное размножение грибковых микроорганизмов приводит к появлению неприятных симптомов.
Наиболее часто поражают слизистые оболочки половых органов грибы рода Кандида. Кандидоз или молочница у мужчин часто развиваются при ослаблении иммунитета, реже при заражении во время секса. При кандидозе у мужчин появляется сыпь и зуд на головке. Со временем неприятные симптомы распространяются по всей промежности.
Высыпания при молочнице сопровождаются постоянным зудом в области паха, а слизистые оболочки покрываются белым налетом. Часто наружные половые органы отекают и болят при контакте с бельем. Сыпь на гениталиях у мужчин при молочнице сопровождается раздражением пораженных участков. В области полового члена ощущается жжение, которое усиливается при мочеиспускании.
Сыпь при ВИЧ у мужчин
Покраснение и сыпь на головке у мужчин также могут появляться при заражении вирусом иммунодефицита человека. Высыпания при ВИЧ локализуются на половых органах и в ротовой полости.
Сыпь при ВИЧ-инфекции у мужчин выглядит как папулезные мелкие прыщики. Это главный признак заражения. Однако болезнь может сопровождаться комплексом других симптомов:
- высокая температура;
- увеличение лимфоузлов в паху;
- расстройство желудка (диарея, тошнота);
- повышенная потливость;
- снижение веса;
- постоянное чувство усталости.
Если в организме пациента присутствует герпес, то вирус быстро активизируется из-за ослабления иммунитета. В ротовой полости и на гениталиях появляются водянистые пузырьки, которые лопаются, образуя зудящую рану. Язвы долго не заживают даже при усиленном лечении.
ВИЧ-сыпь у мужчин на начальной стадии поражает головку, уздечку и ствол полового члена. Активизация вируса приводит к распространению высыпаний. Красные пятна, мелкие прыщики, язвы могут появиться на лице, груди, животе, плечах. На последнем этапе развития болезни высыпания приобретают вид фурункулов и бугорков. А красные пятна становятся багровыми или фиолетовыми.
ВИЧ – тяжелое заболевание, которое часто заканчивается смертью больного. Если пациент замечает папулезные высыпания на половых органах, следует немедленно обратиться к врачу. Избавится от вируса полностью невозможно, но современный подход к поддерживающей терапии позволяет пациентам с этим диагнозом жить полноценной жизнью.
Высыпания при педикулезе лобка
Лобковый педикулез – это паразитирование вшей в интимной зоне. Заболевание у мужчин протекает тяжело, иногда паразиты распространяются на веки и брови. При этом заболевании появляется мелкоточечная сыпь и раздражение в лобковой зоне.
При лобковом педикулезе сыпь в области паха у мужчин чешется постоянно. Нестерпимый зуд приводит к образованию травм и мокнущих ран. Такое состояние опасно присоединением вторичной инфекции. Кожа лобка постепенно утолщается, становится плотной. Вши располагаются у корня волосков, поэтому их несложно заметить. Вши практически не двигаются, паразитируя на определенном участке. Поэтому кожные проявления могут быть очаговыми. Педикулез заразен и требует немедленного лечения.
Сыпь при гепатите С у мужчин
Гепатит С – воспаление печени вирусной природы. Заболевание может протекать в легкой и тяжелой форме. Однако главный признак любой формы болезни – высыпания на коже с зудящими очагами. Со временем высыпания могут распространяться на слизистые оболочки.
При гепатите С сыпь на коже половых органов у мужчин может иметь разный характер. При этом заболевании наблюдают такие типы высыпаний:
- крапивница – мелкая узелковая сыпь;
- розовые пятна с точечным кровоизлиянием;
- синюшные пятна, в которых хорошо видна капиллярная сетка;
- угревые высыпания с гноем.
Пораженные участки постоянно чешутся, поэтому в промежности могут появиться расчесы. Это приносит дополнительный дискомфорт, поскольку ранки кровоточат и болят. При этом в рану может проникнуть вторичная инфекция.
Сыпь на пенисе в виде крапивницы как обособленный симптом нельзя считать признаком гепатита. Эта болезнь сопровождается также другими специфическими симптомами:
- хроническая усталость;
- боли в суставах и мышцах;
- повышение температуры;
- потеря аппетита, тошнота, рвота;
- неприятный запах изо рта;
- расстройство сна;
- обморок, головная боль.
Дерматологические высыпания в паху
Сыпь между ног у мужчин может иметь дерматологическую природу. Патологические высыпания при этом распространяются по всему кожному покрову, захватывая наружные половые органы.
Высыпания в области гениталий появляются при таких кожных патологиях:
- Дерматит . Болезнь возникает как реакция организма на раздражитель (аллерген). Изменения кожного покрова при этом не имеют инфекционной природы. На коже половых органов образуются мелкие розовые прыщики или пятна. Аллергия может протекать в виде везикулезной сыпи с мокнущими ранами. Иногда наблюдают ярко красную сыпь с отеком половых органов. При несоблюдении интимной гигиены, пораженные участки могут чесаться. Кожа пениса и промежности через 2-3 дня начинает шелушиться. Вызвать аллергическую реакцию могут экзотические продукты, синтетическое белье, лечение антибиотиками, др.;
- Экзема . Патология всегда начинает развиваться с мошонки. Постепенно болезнь поражает половой член, анальное отверстие, лобок. Кожа в интимной зоне грубеет, образуя сухие пятна, появляется шелушение. Визуально и на ощупь заметны розовые бугорки, шишки и пятна плотной структуры на коже интимной зоны;
- Псориаз. Болезнь редко поражает пах у мужчин. Обычно это происходит на запущенной стадии заболевания, когда пациент уже знает свой диагноз. При псориазе на голове пениса появляются красноватые бляшки. Высыпания постепенно сохнут и шелушатся, что приводит к образованию трещин. Псориатические высыпания очень болезненны, поскольку кожа в интимной зоне тонкая и чувствительная.
Реакцию в виде паховой сыпи организм мужчины дает на разные заболевания и патологические состояния. Чаще всего это инфицирование вирусами и бактериями, аллергическая реакция, результат паразитирования вшей. Иногда эрозии и язвы на пенисе и в промежности наблюдаются при онкологии половых органов.

Сыпь в паху – это всегда симптом патологии, диагностировать которую сможет только профильный специалист. Врачи медицинского центра «Диана» окажут профессиональную медицинскую помощь и помогут избежать опасных осложнений.

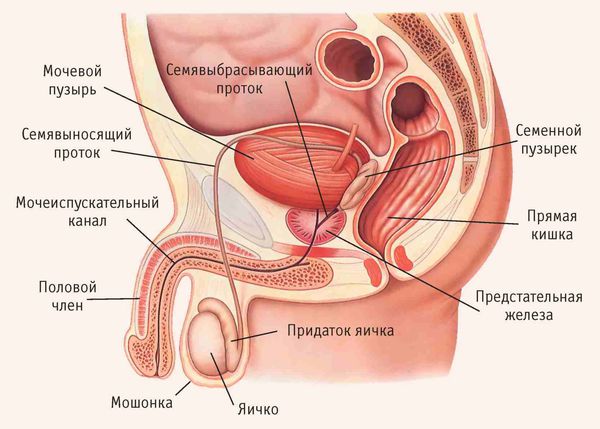
Яички являются частью мужской репродуктивной системы, функция которой заключается в производстве мужских гамет – сперматозоидов и гормона тестостерона. Они расположены внутри мошонки. Заболевания, поражающие яички, обычно не опасны для жизни. Но могут вызывать серьезные осложнения – от гормонального дисбаланса и сексуальной дисфункции до бесплодия. При обнаружении каких-либо изменений яичек очень важно обратиться к врачу.
Наиболее распространенные заболевания, поражающие яички
Эпидидимит – воспаление придатка яичка, длинной трубки, расположенной по краю яичек. Ее функция заключается в хранении сперматозоидов до их созревания. Эпидидимит может быть вызван заболеванием, передающимся половым путем, травмой или результатом вазэктомии.
- легкое раздражение или сильная боль в яичках;
- отек;
- повышение температуры тела.
Лечится антибиотиками. Рекомендован покой, использование льда для уменьшения отеков и противовоспалительные препараты, такие как ибупрофен.
Во время полового акта рекомендуется использовать презервативы для предотвращения воспаления. Если не лечить, сперма может быть заблокирована из яичек, что приведет к проблемам со снижением фертильности.
Водянка яичка (гидроцеле)
Это скопление жидкости в пространстве между яичками и мошонкой. Водянка может поразить одно или оба яичка с появлением отека, но без боли. Обычно это не вредно и не требует терапии, но если заметили опухоль в мошонке, обратитесь к врачу для подтверждения диагноза.
Это чаще встречается у младенцев и детей младшего возраста, а также у взрослых мужчин в результате травм.
Перекрут яичка
Внутри мошонки яички могут вращаться вокруг своей оси и защемлять семенной канатик. В результате нарушается кровоснабжение этого яичка. Чаще всего это происходит у молодых мужчин в возрасте от 12 до 18 лет в результате травм или тяжелых физических нагрузок.
Симптомы перекрута яичка:
- внезапная и сильная боль;
- увеличение пораженного яичка;
- сенсорная чувствительность;
- появление припухлости.
Это неотложное заболевание. Оно лечится хирургическим путем, чтобы сохранить функцию пораженного яичка. Если обращение к врачу занимает слишком много времени или если кровоснабжение прерывается на слишком долгое время, яичко будет необратимо повреждено, и его нужно будет удалить.
Рак яичка — это появление аномальных клеток в яичке, которые неконтролируемо делятся и разрастаются в одном или обоих яичках у молодых мужчин, обычно в возрасте от 15 до 35 лет.
Типичные симптомы включают:
- появление уплотнения;
- неровности;
- увеличение одного яичка;
- чувство замкнутости;
- тупая боль, которая может появляться и исчезать.
Точная причина неизвестна, но известны некоторые факторы риска:
- неопущение яичек (крипторхизм);
- наличие рака яичек в семье.
Это случается редко и хорошо поддается терапии с высокой степенью выздоровления. Первая линия лечения — это хирургическое удаление ракового яичка через разрез в мошонке. В некоторых случаях требуется удаление местных лимфатических узлов и лучевая или химиотерапия.
Орхит или воспаление яичек
Воспаление яичек может поражать одно или оба яичка. В основном вызывается бактериальной или вирусной инфекцией.
- Свинка (паротит) – одна из наиболее частых причин воспаления яичек, но, к счастью, сегодня она сокращается из-за вакцинации в детском возрасте.
- Заболевания, передающиеся половым путем, такие как гонорея или хламидиоз, которые сначала вызывают эпидидимит, а затем воспаление распространяется на яички (эпидидимоорхит).
- боль в яичках;
- чувствительность;
- последующее бесплодие, если не лечить.
Лечится антибиотиками в случае бактериальной причины и рекомендуется покой.
Варикоцеле – это расширение вен в мошонке. Обычно это безболезненно и безвредно, но все же может повлиять на снижение выработки и качества спермы. Иногда может вызывать легкую боль и отек. Хотя в большинстве случаев варикоцеле не требует лечения, некоторые из них необходимо лечить хирургическим путем.
Гипогонадизм
Заболевание, при котором яички не вырабатывают достаточного количества мужского полового гормона тестостерона.
- Первичный – проблема находится в самих яичках.
- Вторичный – проблема с гипофизом в головном мозге, который обычно посылает сигналы яичкам для стимуляции выработки.
У взрослых мужчин гипогонадизм имеет следующие симптомы:
- эректильная дисфункция;
- бесплодие;
- снижение полового влечения;
- снижение роста волос;
- уменьшение яичек и их упругость;
- уменьшение мышечной массы и увеличение жира;
- увеличение груди;
- депрессия;
- усталость;
- приливы жара.
Сначала пытаются найти возможную излечимую причину, но если это невозможно, назначают заместительную терапию тестостероном.
Если замечены какие-то симптомы вышеупомянутых состояний, надо немедленно обратитесь к врачу. Подавляющее большинство этих заболеваний излечимы, если обнаружены вовремя.
Обследование яичек – как выглядит осмотр врача
Яички являются частью мужской репродуктивной системы, расположенной в мошонке. Их функция — производить сперму (мужские гаметы) и гормон тестостерон. Каждое яичко размером с маленькое яйцо.
Яички развиваются внутри брюшной полости плода мужского пола. Непосредственно перед рождением они опускаться в мошонку. В некоторых случаях они отстают – крипторхизм. Неопущенные яички увеличивают риск рака яичек.
Рак, как и другие заболевания яичек, можно обнаружить на ранней стадии при осмотре врача или регулярном самообследовании в домашних условиях. Важно знать, как нормальные яички ощущаются под пальцами, чтобы можно было распознать любые, даже небольшие изменения.
Как выглядит обследование яичек у врача?
Для обследования яичек не требуется специальной ранней подготовки. Само обследование безболезненно и быстро завершается.
Врач попросит снять штаны и нижнее белье, ощупает (в перчатках) оба яичка, чтобы сравнить их. Некоторые врачи осматривают пациентов стоя, но большинство советует лечь на кровать в приемном кабинете, чтобы расслабиться.
Обследование занимает менее 5 минут и может доставлять некоторые неудобства. Но лучшее, что можно сделать для своего здоровья, — это как можно раньше определить, что что-то не так.
УЗИ яичек — процедура
Если врач нащупает опухоль или какое-либо подозрительное изменение, он отправит на дополнительное ультразвуковое исследование.
Ультразвук яичек — безопасный, неинвазивный метод. Он с очень высокой степенью уверенности может помочь в диагностике конкретного заболевания. Для осмотра врач наносит немного геля на яички и с помощью ультразвукового аппарата проходит по подозрительным участкам, при этом изображение выводится на монитор.
Исследование безболезненное и проводится быстро. Никакой предварительной подготовки к обследованию не требуется, за исключением, возможно, удобной одежды.
Как проводится самообследование в домашних условиях?
Можно провести домашнее самообследование яичек. Это рекомендуется делать после душа. Тепло расслабляет мошонку и легче заметить возможные изменения.
Нужно встань обнаженным перед зеркалом и внимательно осмотреть кожу мошонки. Обеими руками пощупайте каждое яичко и попытайтесь сфокусироваться, если заметите разницу. Осторожно потрите яичко между большим пальцем. Если чувствуете твердое уплотнение, гладкие круглые шишки или изменения размера, формы и консистенции яичек, немедленно обратитесь к врачу.
Не стоит сильно волноваться перед посещением врача, так как некоторые изменения могут быть вызваны вросшими волосами, сыпью или другими кожными проблемами. Но, тем не менее очень важно обратиться к врачу.
Самый сложный диагноз, который может поставить врач, — это рак яичек. Он встречается редко. Чаще этот диагноз ставят мужчинам в возрасте от 15 до 35 лет. Он очень хорошо поддается терапии и имеет высокие шансы на излечение.
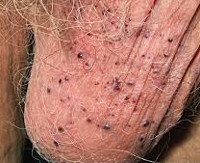
Ангиокератома Фордайса — это частный случай сосудистого дерматоза с наиболее частой локализацией на коже мошонки. Новообразования единичные или множественные, напоминают небольшие темные узелки фиолетового или красноватого оттенка с чешуйчатой поверхностью. Патология бессимптомна, но может присутствовать зуд или болезненность, усиливающиеся после полового контакта или раздражения. Диагноз подтверждают жалобы, анамнез, осмотр (включая дерматоскопию) и результаты биопсии. Специфического лечения нет, при кровоточивости и частом инфицировании возможно хирургическое удаление.
МКБ-10
Общие сведения
В 1896 году Джон Эддисон Фордайс, американский дерматолог, впервые описал ангиокератомы на мошонке у 60-летнего мужчины с сопутствующим варикоцеле. Термин «ангиокератома» имеет греческое происхождение и обозначает «ороговевающая сосудистая опухоль», хотя образование не является истинной опухолью. По сути — это сосудистый дерматоз с расширенными капиллярами у поверхности кожи и гиперкератозом. Образование является доброкачественным, не имеет тенденции к малигнизации. Точная распространенность неизвестна, у женщин патология регистрируется реже. Вероятность образования ангиокератомы повышается с возрастом: от 0,6% в 16-20 лет до 16,6 % в 70 лет и старше.

Причины
Причины образования сосудистых образований дискутабельны. Внешние проявления обусловлены эктазией (расширением) мелких поверхностных сосудов, что придает узелкам цвет, и гиперкератозом (шелушением) вышележащего эпидермиса. Отмечено, что вероятность появления патологии тесно связана со снижением тонуса сосудов и местным повышением венозного давления, причинами которых могут являться следующие состояния:
- Заболевания органов малого таза. К их числу относятся варикозное расширение вен семенных канатиков и гидроцеле у мужчин, варикоз вульвы у женщин, паховая грыжа, опухоли мочеполовой системы (рак простаты, мочевого пузыря, придатков яичка). Возникновению и усугублению локальной венозной гипертензии также способствуют избыточный вес, запоры, натуживание при мочеиспускании, ВЗОМТ, надсадный кашель.
- Травматизация гениталий. Затруднять венозный отток способны случайные повреждения мочеполовых органов, включая ятрогенные травмы и операции на половом члене или мошонке. Неблагоприятное влияние может оказывать переохлаждение, лучевая терапия по поводу опухолей малого таза в анамнезе.
- Эндокринно-метаболические нарушения. Прослеживается четкая взаимосвязь между гормональными изменениями и развитием ангиокератом мошонки. Пубертатный период, андропауза, гормонотерапия, обменные нарушения, несбалансированное питание, курение являются риск-факторами, повышающими вероятность появление сосудистых образований.
Патогенез
Предполагают, что патогенез связан с дегенеративными изменениями гладкомышечных волокон мясистой оболочки и эластических волокон кожи мошонки, обусловленными старением. Дистрофические процессы в мягких тканях способствуют утрате тонуса сосудистой стенки и расширению кровеносных сосудов. Длительно существующее повышенное давление (локализованная венозная гипертензия) еще более усугубляет повреждение стенок сосочковых капилляров, их дилатацию и деформацию. В андрологии имеются данные о регрессе ангиокератомы мошонки после устранения варикоцеле. Однако роль сопутствующей местной венозной гипертензии остается неопределенной и требует дальнейшего изучения.
Симптомы ангиокератомы Фордайса
Патология представлена множественными или единичными сосудистыми узелками темно-красного или глубокого фиолетового цвета, напоминающими россыпь бисера. Изначально появляются небольшие яркие красноватые папулы по типу точечной сыпи. Большинство пациентов не обращают на них внимания, так как других клинических проявлений нет. Диаметр элементов вариативен: от 2 до 5 мм. Типичная локализация — кожа мошонки, полового члена, иногда — внутренняя поверхность бедер, низ живота. Значительно реже ангиокератомы Фордайса встречаются у женщин пожилого возраста в области вульвы, клитора или больших половых губ.
Плотность новообразований и интенсивность шелушения зависят от длительности существования сосудистого дерматоза и возраста пациента: свежие высыпания красные, мягкие на ощупь, с блестящей поверхностью, а застарелые — от темно-синего до черно-фиолетого цвета, грубые, плотные, с множественными чешуйками, они встречаются чаще у пожилых мужчин. Сопутствующее покраснение кожи наблюдается у 50% пациентов даже при бессимптомном течении дерматоза. В некоторых случаях имеется тенденция к разрастанию патологических очагов за счет слияния телеангиэктазий, иногда ангиокератомы занимают всю поверхность кожи мошонки. Лимфатические узлы не увеличены, выделений из уретры нет. Часто единственный повод для обращения к врачу — ложные подозрения на венерическое заболевание или на онкологический процесс.
Осложнения
При раздражении, сжатии, сексуальном контакте папулы могут кровоточить, однако массивное кровотечение для ангиокератом мошонки не характерно. Несоблюдение правил интимной гигиены, ослабление работы иммунной системы, постоянное расчесывание зудящих элементов приводят к вторичному инфицированию. Некоторые авторы относят психологический дискомфорт к осложнениям ангиокератом половых органов.
Диагностика
Первичную диагностику проводят на основании жалоб и данных осмотра. Пациенты с симптомами ангиокератомы Фордайса в области мошонки или полового члена часто обращаются к урологу или андрологу. Это не совсем правильно, поскольку тактику ведения при сосудистом дерматозе определяет врач-дерматовенеролог, в сомнительных случаях (подозрение на малигнизацию) больного направляют на консультацию к дерматоонкологу. Диагностический алгоритм включает выполнение:
- Дерматоскопии. Чтобы отличить сосудистое поражение от меланоцитарного образования (меланомы) или другой злокачественной опухоли, выполняется дерматоскопия. Ангиокератома характеризуется большими, хорошо разграниченными округло-овальными лакунами красно-черного цвета. Ткань в промежутках между ними имеет бледно-красный, розовый, фиолетовый или голубоватый оттенок. О поверхностном гиперкератозе свидетельствует бело-голубая вуаль.
- Морфологической верификации. Биопсию с гистологическим исследованием выполняют для окончательной верификации диагноза. Под микроскопом при окрашивании препарата гемотоксилином и эозином виден умеренный гиперкератоз, акантоз с гиперплазией эпидермиса, многочисленные расширенные перегруженные капилляры с элементами тромбоза, реканализация (образование дополнительных коллатералей сосудов).
Существует ряд патологий, которые имитируют сосудистый дерматоз. Для дифференциальной диагностики значимы синдром Фабри, гемангиома, инфицированная остроконечная кондилома, пиогенная гранулема, меланоцитарные невусы. Ангиокератома Фордайса может напоминать меланому кожи, что обуславливается пигментацией на фоне внутриэпидермальных кровоизлияний и тромбоза, плоскоклеточный рак полового члена или кератоакантому. Опухолеподобный кератоз (синоним кератоакантомы) иногда имеет тенденцию к озлокачествлению, поэтому все непонятные новообразования, даже при кажущейся безобидности, необходимо показать врачу. Для установления окончательного диагноза могут потребоваться консультации онколога, генетика (для исключения синдрома Фабри), уролога.
Лечение ангиокератомы Фордайса
При отсутствии жалоб и уверенности в доброкачественном течении каких-либо активных действий предпринимать не нужно. Этиотропная терапия отсутствует, так как причины образования ангиокератомы до настоящего времени не выяснены. При кровоточивости, воспалении, зуде или озабоченности пациента косметическим дефектом доступны несколько видов хирургической помощи:
- Хирургическое иссечение. Возможно при единичных ангиокератомах, при большой площади травмированной поверхности есть риск рецидива. Широкое иссечение в пределах здоровой ткани – операция выбора при подозрении на злокачественный процесс. В обязательном порядке кусочек материала отправляют для морфологического исследования.
- Криотерапия. Способ подразумевает разрушение новообразований с помощью жидкого азота. Криодеструкция подходит для деструкции множественных элементов. К недостаткам относят участки гипопигментации и образование рубцов после вмешательства. Лечение жидким азотом проводят под местной анестезией, болезненные ощущения после процедуры могут сохраняться несколько суток.
- Электроэксцизия. Точечное воздействие электрического тока различной частоты применяют для удаления мелких образований. Узелок нагревается за счет тепловой энергии, что приводит к свертыванию белков. Если элементов не слишком много, достаточно одного сеанса электрокоагуляции. После процедуры остается небольшой ожог, который заживает в течение нескольких дней. Кровотечения нет, так как происходит «запаивание» сосудов.
- Лазерная деструкция. Лазерное удаление ангиокератомы Фордайса — один из современных и малоинвазивных способов. Из-за точности наведения луча не страдают близлежащие ткани. После лазеротерапии остается едва заметный шрам, болевые ощущения выражены незначительно, рецидивы возникают редко. Не требуется длительная реабилитация, а само лазерное воздействие предотвращает активацию микробной флоры. Быстрая регенерация тканей и восстановление микроциркуляции крови (что важно для предотвращения повторного образования ангиокератом) позволяют рекомендовать лазерную деструкцию как способ выбора.
Прогноз и профилактика
При подтвержденной доброкачественности прогноз для жизни благоприятный. Специальных профилактических мероприятий не разработано, но специалисты рекомендуют своевременно проходить профилактический осмотр. Ангиокератомы не несут вреда, исключена вероятность заражения партнера. Опасность может заключаться в ошибочном нераспознавании меланомы кожи, которая, являясь агрессивной злокачественной опухолью, быстро метастазирует. Прогрессирование онкологического процесса в отсутствие лечения приводит к фатальным последствиям. Мужчинам с заболеваниями, нарушающими нормальный акт мочеиспускания, необходима адекватная терапия, так как натуживание провоцирует локальную венозную гипертензию.
1. Ангиокератома Фордайса в клинической практике/ Дубенкский В.В., Дубенский Вл.В., Григорьева Г.Н.// Вестник дерматологии и венерологии. - 2008 - №3.
2. Ангиокератомы Фордайса/ Халдин А.А., Быханова О.Н., Исаева Д.Р., Воропай Ю.А.// Клиническая дерматология и венерология. - 2016 - №3.
3. Ангиокератомы вульвы (Фордайса). Результат лазерной коагуляции/ Корюкина Е.Б. Павлова И.Ю. - 2017.
Что такое эпидидимит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рахимова Алмаза Ильдаровича, уролога со стажем в 6 лет.
Над статьей доктора Рахимова Алмаза Ильдаровича работали литературный редактор Юлия Липовская , научный редактор Александр Комаров и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эпидидимит (epididymitis) — это воспаление придатка яичка, которое сопровождается болью, припухлостью и покраснением мошонки. Различают острую и хроническую формы, которые отличаются скоростью протекания и факторами возникновения. Эпидидимитом болеют мужчины всех возрастов.
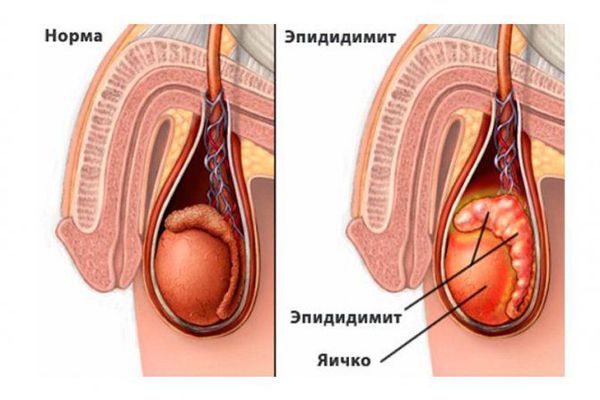
Придаток яичка (эпидидимис) представляет собой парный орган мужской половой системы, находящийся в мошонке. Его основная функция — накапливать сперматозоиды. В придатке сперматозоиды дозревают, приобретают способность двигаться и оплодотворять яйцеклетку.
Распространённость
В возрасте от 18 до 39 лет примерно 10 мужчин из 1000 страдают от заболеваний органов репродукции (мошонки, простаты, уретры) [1] . Из-за близкого расположения придатка и яичка эти органы часто поражаются вместе — развивается орхоэпидидимит.
Как правило, у острого эпидидимита и орхоэпидидимита общая статистика. Среди острых урологических болезней доля этих патологий колеблется от 4,6 до 10,2 % [2] . Как показывает практика, от 20 до 35 % всех обращений в приёмный покой урологического стационара приходится на эпидидимит и орхоэпидидимит.
Причины эпидидимита
Причиной заболевания является попадание или разрастание патологической флоры (бактериальной, грибковой, вирусной).
Предрасполагающие факторы:
- Бактериальный фактор — попадание воспалительного агента непосредственно в придаток.
- Инфекции, передающиеся половым путём (ИППП): гонорея, хламидиоз и др.
- Осложнённые формы простатита, уретрита, острого цистита и других воспалительных болезней органов малого таза и мошонки.
- Затруднение мочеиспускания, обусловленное механическими причинами: аденомой простаты, сужением или закупоркой мочевых путей ниже мочевого пузыря.
- Системные заболевания: сосудистые, неврологические, эндокринологические (сахарный диабет, болезнь Альцгеймера, различные виды параличей и парезов) [2][3] . , сыпной тиф, эпидемический паротит (острое инфекционное негнойное поражение железистых органов: слюнных желёз, поджелудочной железы, яичек) [4] .
- Травматический фактор: сдавленность органов мошонки неудобной одеждой, работа в горячем цехе, постоянное сидячее положение у водителей, удары в пах.
- Абактериальные факторы, которые нарушают кровообращение в органах мошонки: половые излишества, мастурбация, геморрой и др. [9]
- Ослабленный иммунитет из-за хронических заболеваний или постоянного стресса. .
- Альтернативные виды секса, особенно незащищённый анальный секс.
- Туберкулёзная инфекция.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эпидидимита
Сначала пациент всегда сталкивается с острым или подострым эпидидимитом. Если процесс острый, то симптомы классические и яркие. Если эпидидимит начался с подострой фазы, то клиника может быть размытой, вплоть до того, что воспаление можно определить только лабораторно и инструментально.
Симптомы острого эпидидимита
- Резкая боль при пальпации поражённой мошонки.
- Покраснение и отёчность мошонки или её воспалённой половины.
- Повышение температуры тела, вплоть да 40 °C .
- Болезненное мочеиспускание [6] .
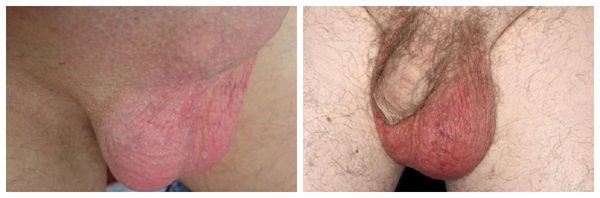
Сначала возникает один или два симптома, но с усилением процесса воспаления присоединяются и другие.
Симптомы хронического эпидидимита
- Ощущения "тяжести" в мошонке.
- Возможно увеличение и/или уплотнение придатков яичек, что можно обнаружить при самообследовании.
- Проблемы в интимной сфере: эректильная дисфункция, преждевременное семяизвержение, снижение либидо, импотенция неясного генеза [5][9] .
- Болезненное семяизвержение, примесь крови и гноя в сперме.
- Редкая острая или затяжная ноющая боль в мошонке.
- Повышение температуры тела до 37,1–38,0 °C.
Патогенез эпидидимита
Придаток яичка представляет собой длинный витиеватый проток, который охватывает яичко сверху и сзади своеобразным обручем. Он продолжает яичко и переходит в семявыносящие протоки. С яичками придаток сообщается канальцами, по которым сперматозоиды продвигаются дальше [5] .
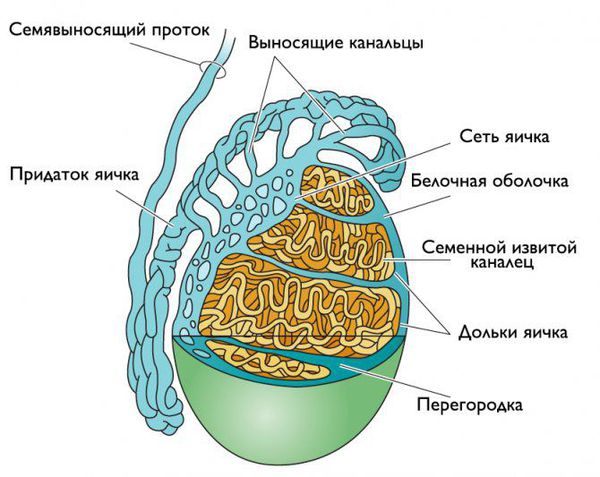
Инфекция может проникнуть в придаток яичка разными путями:
- Каналикулярный путь — из уретры по семявыносящему протоку. Встречается чаще всего.
- Гематогенный путь — через кровь на фоне сепсиса.
- Лимфогенный путь — по лимфатическим протокам.
- Секреторный путь — из яичка при вирусном паротите.
После проникновения патогенные микроорганизмы прикрепляются к слизистым оболочкам придатка, размножаются и повреждают клетки. На ранних стадиях эпидидимит представляет собой клеточное воспаление, которое начинается в семявыносящем протоке и спускается к нижнему полюсу придатка яичка [8] .
Ткани придатка и яичка отличаются высокой чувствительностью. Поэтому при инфицировании в них них образуются рубцы и микроабсцессы, что может привести к бесплодию.
Острое воспаление органов мошонки, особенно в молодом возрасте — одна из основных причин секреторного бесплодия. Яички перестают вырабатывать нужное количество сперматозоидов, способных оплодотворить яйцеклетку. Такая форма бесплодия развивается у 70–85 % мужчин после перенесённого эпидидимита [6] [9] .
Классификация и стадии развития эпидидимита
По характеру протекания выделяют:
- Острый эпидидимит — длится 1 – 4 недели.
- Хронический — более четырёх недель.
Острый эпидидимит бывает двух видов:
- Серозный — характеризуется выделением светлой, мутноватой воспалительной жидкости, в которой мало клеток. При благоприятном исходе жидкость рассасывается, при неблагоприятном — процесс затягивается и переходит в гнойный.
- Гнойный — протекает с выделением мутной, зелёной, жёлтой или белой воспалительной жидкости (гноя), который расплавляет ткани. Гной состоит из нейтрофилов, элементов погибшей ткани, микробов и гнойных телец (погибших лейкоцитов). Точно определить вид острого эпидидимита можно только при операции.
По локализации поражения:
- Односторонний: право- или левосторонний.
- Двусторонний [7] .
В Международной классификации болезней 10-го пересмотра (МКБ-10) эпидидимит кодируется как N45 Орхит и эпидидимит. Чтобы обозначить инфекцию, которая вызвала воспаление, используют дополнительный код (B95-B98) . В зависимости от наличия абсцесса выделяют:
- N45.0 Орхит, эпидидимит и эпидидимо-орхит с абсцессом, абсцесс придатка яичка или яичка.
- N45.9 Орхит, эпидидимит и эпидидимо-орхит без упоминания об абсцессе.
Степени тяжести острого эпидидимита:
- Лёгкая — продолжается до трёх суток.
- Средняя — длится до шести дней и имеет выраженные симптомы, среди которых повышение температуры тела до 39 °C и боль.
- Тяжёлая — продолжается более семи дней и сопровождается тяжёлыми симптомами. В анализе крови повышено количество лейкоцитов, что свидетельствует о сильном воспалительном процессе.
Осложнения эпидидимита
Осложнения чаще всего развиваются из-за несвоевременного лечения. Нельзя сказать точно, через какое время после появления первых симптомов они возникнут. Всё зависит от реактивности процесса, состояния организма и его иммунного статуса.
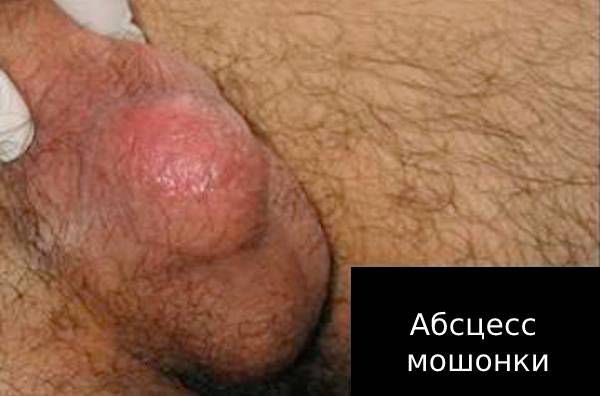
Например, при туберкулёзе иммунитет человека ослаблен. В этом случае эпидидимит сам будет осложнением основного заболевания. Без лечения он быстро приведёт к развитию других осложнений: абсцессу, свищу мошонки, инфаркту яичка, бесплодию, орхиту.
Абсцесс — появление в придатке гнойного очага. Без лечения абсцесс может перейти в свищ мошонки (патологический ход), через который будет вытекать гной. Если гной не выходит через свищ, есть риск инфаркта яичка — кислородного голодания органа.
При любой стадии воспаления и при всех осложнениях сохраняется риск наступления бесплодия: из-за рубцевания ухудшается качество спермы, а в некоторых случаях нарушается продвижение спермы (обтурационное бесплодие) [8] [9] .
Диагностика эпидидимита
Сбор анамнеза
Любая диагностика начинается со сбора анамнеза, в ходе которого врач беседует с пациентом и задаёт ему вопросы:
- что беспокоит;
- когда появились симптомы;
- есть ли острые боли или повышенная температура;
- болел ли пациент инфекционными заболеваниями незадолго до появления симптомов;
- в каких условиях проживает пациент;
- есть ли семья;
- имеются ли отягощающие факторы: курение, алкоголизм, хронические заболевания, лекарственная непереносимость;
- ведёт ли пациент половую жизнь, бывают ли незащищённые половые контакты и как часто.
При сборе анамнеза врач будет задавать вопросы на деликатные темы. Они могут смутить пациента, но нужно понимать, что врач готов к любой информации, для него это обычная процедура. На вопросы нужно ответить честно и подробно, это поможет быстро и точно поставить диагноз и назначить правильное лечение. Чем раньше начнётся терапия, тем меньше риск осложнений и удаления органа.
Урологический осмотр
Врач попросит пациента лечь на кушетку, чтобы осмотреть и пальпировать (прощупать) живот. Сначала доктор выполняет стандартную поверхностную пальпацию. Если в исследуемых органах нет воспаления, то пациент почувствует небольшой дискомфорт, боли не возникнет.
После этого врач осматривает половые органы, пальпирует мошонку и определяет, есть ли признаки воспаления, насколько процесс запущен и требует ли каких-то экстренных мер.
Следующий этап — пальцевое ректальное исследование. Оно позволяет определить, воспалена ли простата, так как предстательная железа может быть источников воспаления.
Лабораторная диагностика
- Общий анализ мочи.
- Б актериологический посев средней порции мочи, чтобы выявить возбудителя инфекции.
- Анализ первой порции мочи на ИППП методом ПЦР.
- При подозрении на гонорею — мазок из уретры с окраской по Граму.
- При подозрении на туберкулёзный эпидидимит — посев трёх последовательных утренних порций мочи на кислотоустойчивые бациллы и анализ ПЦР на микобактерии туберкулёза (Mycobacterium tuberculosis).
При необходимости оперативного лечения:
- Общий и биохимический анализы крови.
- Анализ на свёртываемость (коагулограмма).
- Анализ на сифилис, гепатит Б и C, ВИЧ.
- Определение группы крови и резус-фактора.
Инструментальная диагностика
- Ультразвуковое исследование (УЗИ) органов мошонки — может показать воспаление яичка и придатка, наличие гнойных очагов, реактивного гидроцеле, а также поможет исключить перекрута яичка.
Дифференциальная диагностика
Острый эпидидимит нужно отличать от травмы мошонки, перекрута яичка, острого орхита, инфицированного гидроцеле и гидатиды Морганьи (рудиментарных образований яичка и его придатка). Некоторые патологии могут симулировать острые заболевания органов мошонки: острый простатит, почечная колика, ущемлённая паховая грыжа [9] . Дифференциальная диагностика при хронической эпидидимите: хронический простатит, хронический орхит, гидроцеле.
Для дифференциальной диагностики могут применяться следующие методы обследования:
- Микроскопическое исследование осадка секрета простаты [7] . Помогает определить, является ли простата источником инфекции.
- Внутривенная урография — рентгенологическое изучение строения и функций мочевыделительной системы. Проводится для дифференциальной диагностики с мочекаменной болезнью, в особенности с камнями нижней трети мочеточника, которые могут давать аналогичную симптоматику.
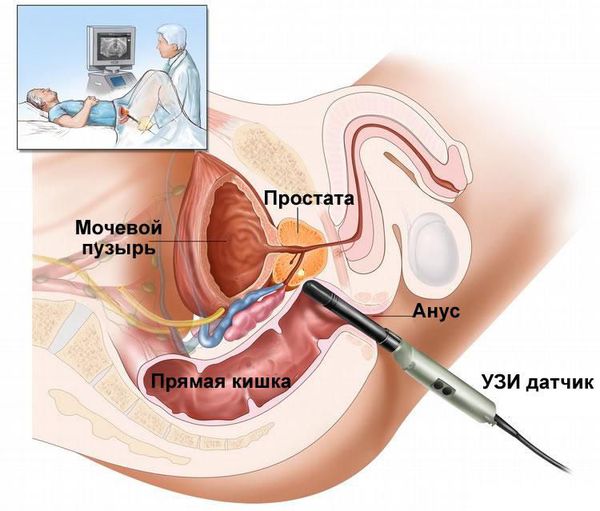
- Трансректальное ультразвуковое исследование (ТрУЗИ) простаты с определением остаточной мочи.
Лечение эпидидимита
Большинство пациентов с острым эпидидимитом можно лечить в амбулаторных условиях. Пациента госпитализируют, если у него сильная боль или лихорадка, которые могут указывать на другие диагнозы (например, абсцесс, перекрут или инфаркт яичка).
Чаще всего пациент попадает в стационар с острым процессом, и дежурный врач-уролог должен решить, как лечить пациента: консервативными или хирургическими методами. В первые часы обычно проводится консервативная терапия под наблюдением медсестры или врача.
Консервативное лечение
Группы препаратов, применяемых при эпидидимите: антибиотики (цефалоспорины, фторхинолоны, производные имидазола), альфа-адреноблокаторы, нестероидные противовоспалительные препараты (НПВП).
При остром процессе терапию начинают до выявления возбудителя, т. е. до того, как будут готовы результаты лабораторной диагностики. Такая тактика помогает снизить риск осложнений и предотвратить передачу инфекции другим людям.
Антибактериальную терапию выбирают с учётом наиболее вероятных возбудителей. Также учитывается, может ли препарат накапливаться в придатке яичка в достаточной концентрации.
Обычно сначала пациенту назначают антибиотики, активные против хламидий и энтеробактерий. Когда получают результаты посева с указанием точного возбудителя и активных против него антибиотиков, терапию корректируют по необходимости:
- При подозрении на хламидии и м икоплазму гениталиум , как правило, назначают Доксициклин и препараты фторхинолонового ряда.
- Фторхинолоны эффективны для лечения энтеробактерий .
- При гонорее однократно вводят высокую дозу цефалоспорина третьего поколения. Выбор препарата зависит от того, насколько микроорганизмы устойчивы к антибиотикам.
У мужчин с тяжёлым эпидидимитом эффективность лечения нужно оценивать через три дня, у пациентов с возможными или подтверждёнными ИППП — через 14 дней. Кроме того, необходимо пролечить полового партнёра пациента.
При подозрении на вирусную этиологию назначаются противовирусные средства, препараты группы интерферонов и иммуностимуляторы.
НПВП используются, чтобы уменьшить боль и снизить температуру, если она поднялась выше 38,5 °C .
Когда нет должного эффекта от терапии и есть противопоказания к операции, в качестве симптоматического лечения иногда назначают блокаду семенного канатика по Лорин-Эпштейну. Процедура подразумевает введение анестетика (Лидокаина) в семенной канатик, чаще совместно с антибиотиком [8] . Однако этот метод применяется редко, так как нет доказательств его преимущества перед стандартными протоколами лечения, а отмечается только симптоматический эффект.
В зависимости от тяжести процесса и состояния организма могут использоваться и другие лекарственные препараты из разных групп.
Хирургическое лечение
Показания к операции:
- Отсутствие эффекта от терапии.
- Развитие осложнений (например, абсцесса).
- Риск развития орхита.
- Риск сепсиса.
Противопоказанием к хирургическому лечению может быть сахарный диабет в стадии декомпенсации, хронические заболевания сердца и нарушения свёртываемости крови.
Есть несколько видов операций, которые можно провести при эпидидимите: вскрытие и дренирование гнойных очагов, удаление придатка яичка (э пидидимэктомия ) и удаление придатка с яичком (о рхоэпидидимэктомия ) [7] . Объём оперативного вмешательства, как правило, определяется во время операции.
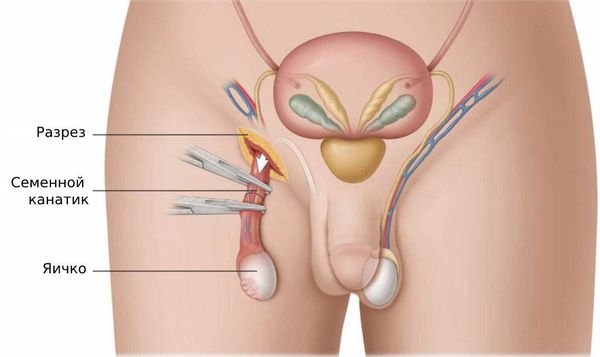
После операции несколько дней необходимо принимать обезболивающие и антибактериальные препараты. Выписывают пациента через 7 – 10 дней, швы снимают на 10 – 14 день. В дальнейшем пациент наблюдается амбулаторно и по показаниям сдаёт анализы и проводит ультразвуковую диагностику.
Прогноз. Профилактика
При своевременном лечении прогноз благоприятный. При осложнённом эпидидимите может потребоваться удаление яичка и придатка, однако прогноз касательно здоровья и качества жизни остаётся также благоприятным. Прогноз репродуктивной функции неоднозначный и зависит от своевременных лечебных мер.
Без лечения придаток и яичко теряют свои функции, также состояние грозит удалением органа. Как и при других инфекционных процессах, при эпидидимите может развиться сепсис. В этом случае прогноз становится неблагоприятным: в 50 % случаев возможен летальный исход [10] .


Высыпаниями или сыпью принято называть любые изменения кожи или видимых слизистых оболочек. Характер высыпаний у мужчин может быть крайне разнообразен. Они могут быть представлены пятнами, пузырьками, волдырями, узелками, шелушением, эрозиями и даже язвочками. Иногда одни и те же элементы сыпи могут быть проявлением заболевания, а в других случаях вариантом нормы. Сыпь может сопровождаться различного рода субъективными ощущениями (зуд, жжение, боль). Высыпания у мужчин в области половых органов довольно частое явление. Среди основных причин, которые могут привести к появлению высыпаний в области половых органов у мужчин, следует отметить бактериально-вирусные инфекции, обострение хронических дерматозов, аллергическую природу сыпи и онкологические процессы. Высыпания отличаются по объему, цвету, размерам, локализации, а также по характеру субъективных ощущений. Даже опытный врач по характеру высыпаний далеко не всегда может сразу поставить диагноз. Достаточно часто для установления природы высыпаний, т.е. клинического диагноза требуется тщательное обследование.
Особое внимание нужно обратить, если высыпания:
1) существуют более 1-2 недель без изменений;
2) сопровождаются сильным зудом и отеком половых органов;
3) имеют вид очерченных красноватых пятен с легким шелушение на поверхности;
4) представлены в виде пузырьков заполненных прозрачной, мутной или кровянистой жидкостью;
5) появилась в течение нескольких недель после незащищенного полового контакта;
6) сопровождаются повышением температуры или увеличением паховых лимфатических узлов;
7) имеют вид совершенно безболезненной язвы;
8) образуются свежие высыпания, которые не проходят самостоятельно.
Высыпания при бактериально-вирусных инфекциях
Высыпания в аногенитальной области у мужчин могут возникать при целом ряде бактериальных или вирусных инфекциях, а также при заражении чесоткой или педикулезом. К наиболее частым причинам, приводящим к появлению различных сыпей, следует отнести сифилис, синдром Рейтера, простой герпес, папилломавирусную инфекцию, кандидоз и другие грибковые патогены, а также контагиозный моллюск и чесотку. Высыпания могут быть схожи при различных причинах, приведших к их появлению, что значительно осложняет диагностику. Наиболее часто высыпания инфекционной природы проявляются пятнами, узелками, пузырьками, эрозиями и язвами. В зависимости от вида сыпи можно предположить природу заболевания.
Так, при сифилисе характер сыпи может быть очень разнообразен. Высыпания могут быть представлены мелкими папулами, эрозиями и даже язвами, в зависимости от стадии течения заболевания. Отличительной чертой высыпаний при сифилисе является отсутствие субъективных ощущений. При сндроме Рейтера (хронический хламидиоз процесс обычно представлен плоскими узелками, которые могут сливаться между собой, а также могут покрываться муковидными чешуйками. Простой герпес, как правило, характеризуется типичными высыпаниями: сгруппированные пузырьки с серозным содержимым на слегка отечно-гиперемированном фоне. Аногенитальные бородавки: основным элементом данного заразного дерматоза являются остроконечные папулы. Иногда они сливаются между собой в большие образования, напоминающие «цветную капусту».
Высыпания при аллергических реакциях и обострении хронических дерматозов
Высыпания в области гениталий могут быть проявлением аллергических реакций – аллергического дерматита, фиксированной токсикодермии, а также возникать при обострении ряда хронических дерматозов – псориаза и красного плоского лишая. Нередко в аногенитальной области могут наблюдаться проявления витилиго. Варианты сыпи в этих случаях крайне вариабельны – пятна, папулы, волдыри и пузыри. Высыпания при аллергическом дерматите полиморфны. В зависимости от длительности процесса могут наблюдаться красные пятна, отек, пузырьки и микроэрозии. При стихании процесса формируется шелушение. Все элементы сопровождаются постоянным зудом.
Фиксированная токсикодермия является вариантом проявлением лекарственной болезни при непереносимости тех или препаратов. Формируются достаточно крупные пузыри с серозным содержимым, после вскрытия которых, возникает крупная эрозия. Псориаз и красный плоский лишай сопровождаются образованием узелков разных размеров с шелушением на поверхности. Обычно появление сыпи в аногенитальной области возникает одновременно с появлением высыпаний на других участках кожи. Почти всегда отмечается зуд различной степени интенсивности. Витилиго – заболевание связано с потерей пигмента меланина клетками кожи, в результате чего формируются белесоватые пятна самых разных размеров и конфигураций.
Высыпания при онкологических процессах

Редкими, но крайне опасными, являются высыпания, как проявления онкологических процессов, в том числе злокачественных новообразований. Высыпания могут варьировать от пятен, папул, до язвенных элементов. Синром Кейра – предраковое заболевание, характеризующееся появлением непроходящей отечной гиперемии головки полового члена. Субъективные ощущения обычно отсутствуют. Меланома – крайне опасное заболевание, проявляющееся пятнами насыщенного коричневого или черного цвета. Плоскоклеточный рак проявляется безболезненными эрозиями на коже, склонными к периферическому росту и слиянию.
Общие признаки возможного онкологического процесса:
– долго незаживающие эрозии или язвы;
– деформация половых органов;
– появление и быстрый рост пигментного пятна.
Высыпания, как варианты нормы
Нередко за патологические высыпания аногенитальной области принимают некоторые совершенно нормальные образования (например, сальные железы), которые есть на коже половых органов всех здоровых людей. Кожа полового члена очень тонкая, нежная и эластичная и снабжена большим количеством крупных сальных желез. Окончательное развитие сальных желез на коже полового члена совпадает с периодом полового развития и именно в это время юноши могут быть сильно обеспокоены появлением обильной белой сыпи на половом члене. Крупные сальные железы на коже полового члена (гранулы Фордайса) выглядят как белесоватые уплотнения диаметром в несколько миллиметров, располагающиеся в толще кожи пениса.
Сальные железы на коже полового члена особенно заметны, если кожу пениса натянуть. Также в период полового созревания у мужчин происходит формирование особой группы желез располагающихся по краю головки полового члена. Эти железы (перламутровые железы) имеют вид мелких остроконечных выступов, бледно розового цвета и в совокупности придают крайней линии головки полового члена слегка зазубренный вид. В некоторых случаях сальные железы на коже полового члена или на коже больших половых губ могут воспаляться. Воспаленные сальные железы сильно увеличиваются в размерах, становятся сильно болезненными и приводят к сильному отеку окружающей их кожи. В этих случаях следует обратиться к врачу для назначения лечения.
Справочно-информационный материал
Автор статьи
Врач дерматовенеролог, клинический иммунолог, д.м.н., профессор
Читайте также:






