Сыпь после солнца при беременности
Обновлено: 24.04.2024

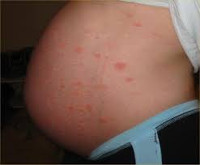
Нынешний июнь выдался жарким. Активное солнце и высокая температура воздуха могли спровоцировать различные кожные проблемы у беременных. Это и реакция на солнце («солнечная крапивница» или «аллергия на солнце»), и появление прыщей в ответ на повышенное потоотделение, и крапивница с ее особенностями при беременности… Поговорим об этом, а также разберем и подбор солнцезащитного крема для будущих мам.
Как меняется кожа во время беременности
Во время беременности даже нормальная кожа может стать чувствительной. Это происходит из-за повышенного уровня гормонов и из-за растяжения кожи по мере роста ребенка. Именно поэтому уход за кожей во время беременности отличается от обычного: он требует более бережного и детального подхода.
Если до беременности у вас были кожные заболевания, например, экзема, они могут обостриться. Даже привычная косметика по уходу за кожей или средства гигиены могут спровоцировать сыпь или зуд. В таком случае стоит попробовать средства без парфюмерных отдушек и эфирных масел. Необходимость менять привычную линейку средств возникает не у всех. Если кожа не реагирует на косметический уход пятнами, зудом и раздражением, значит, все в порядке, и вы можете пользоваться проверенными средствами.
Солнцезащитные средства: на что необходимо обращать внимание при выборе
Когда вы проводите время на солнце, можете обнаружить, что стали быстрее сгорать или что кожа чувствует покалывание или зуд после солнечных «ванн». Во время беременности защищайте кожу солнцезащитными кремами или лосьонами, но не маслами. Коэффициент защиты должен быть не ниже SPF 30, а желательно больше. Постарайтесь как можно меньше времени проводить под прямыми солнечными лучами.

При выборе крема отдавайте предпочтение тому, который содержит физический фильтр, например, диоксид титана или оксид цинка. На тюбике будет специальная маркировка: «с минеральным экраном». Такие кремы ложатся поверх кожи и создают защиту. Они отражают солнечные лучи и не дают коже поглотить их. Кремы с минеральным экраном реже вызывают нежелательную реакцию со стороны кожи, нежели с химическим фильтром.
Может ли солнцезащитный крем навредить здоровью беременной?
В 2019 году исследование американской ассоциации дерматологов связало оксибензон (общий ингредиент солнцезащитных кремов с химическим фильтром) с низким весом при рождении ребенка. Хотя это исследование и не доказало, что причиной был именно солнцезащитный крем, но оно и не опровергло того, что использование крема с оксибензоном может нанести вред здоровью будущей мамы. Поэтому кремов с таким веществом в составе лучше избегать.
Солнечные ванны при беременности
Для того, чтобы получить достаточное количество витамина D, рекомендуется проводить на солнце 10–15 минут в день без солнцезащитного крема. В остальное время кожу либо нужно прикрывать одеждой, либо наносить крем с высоким уровнем защиты.

Помните: сгореть на сильном солнце в часы его пиковой активности можно даже за 10 минут, особенно, если вы обладательница чувствительной кожи. Поэтому выбирайте время суток и продолжительность пребывания на солнце в соответствии с вашей кожей и силой солнца, к примеру, рано утром или после 16:00 часов.
Что это: «солнечная крапивница» или «аллергия на солнце»?
У некоторых женщин в ответ на прием витаминов или прописанных гинекологом лекарств может развиться так называемая «солнечная крапивница» или «аллергия на солнце». Чаще всего это проявляется, когда препараты для приема внутрь содержат витамин А и В в высоких дозировках или бета-каротин.
«Аллергия на солнце» может появиться и у людей, не принимающих никаких препаратов. Особенно ей подвержены область груди и верхняя треть спины.
Симптомы такой крапивницы следующие:
- зуд;
- появление воспалительных и красных пятен;
- появление папул (элементов, возвышающихся над поверхностью кожи);
- появление пустул ( элементов с белой верхушкой, возвышающихся над поверхностью кожи).
В таком случае лучше ограничить контакт с солнцем и наносить болтушки, суспензии, спреи, содержащие каламин, оксид цинка, экстракт овса, азулена, центеллы азиатской.
Обратите внимание: принимать антигистаминные средства можно только по согласованию с лечащим врачом!
Перегрев организма будущей мамы: как быть?
При длительном нахождении на солнце повышается температура тела. Организм охлаждает себя, увеличивая потоотделение. Расширяются вены, снижается кровяное давление, давая дополнительную нагрузку на сердце. А когда женщина беременна ее сердце и так работает за двоих. Оно должно приложить много усилий, чтобы перекачать кровь вокруг жизненно важных органов матери и ребенка.
Если кровяное давление падает, вы, скорее всего, чувствуете головокружение и слабость, можете упасть и пораниться. Может пострадать кровоснабжение плаценты. Перегрев также повышает риск обезвоживания, что плохо скажется и на вас, и на ребенке.

Для того, чтобы таких эпизодов не было, старайтесь следовать следующим советам:
- носите одежду из дышащих и натуральных тканей, которые будут свободно ниспадать на кожу, а не прилегать плотно к телу. Искусственные волокна в составе одежды могут стать причиной длительно не проходящей солнечной крапивницы;
- при выборе цветовой гаммы в одежде отдавайте предпочтение светлым оттенкам. Светлая одежда отражает солнечные лучи, а не поглощает их, как это делают темные цвета;
- избегайте пребывания на солнце с 12:00–16:30;
- наносите солнцезащитный крем;
- надевайте головной убор;
- употребляйте достаточное количество чистой питьевой воды;
- используйте термальную воду в спрее для охлаждения и возвращения чувства комфорта коже.
Прыщи и потливость: есть ли связь?
Второе место по частоте обращений занимает короткий вопрос: «Является ли повышенное потоотделение причиной появления прыщей?». На него такой же короткий ответ: «Нет».
Потливость не вызывает прыщей! Так почему же, когда мамочка усиленно потеет, на ее коже могут появиться прыщи? Сам по себе факт потоотделения не способствует образованию прыщей. Но они могут образоваться, если пренебрегать очисткой кожи после усиленного потоотделения. Например, после длительной прогулки под солнцем или тренировки.

Частицы пота смешиваются с остатками косметики, пылью и микробами, которые живут на коже, — всего этого достаточно, чтобы закупорить ваши поры и привести к образованию прыщей.
Вот несколько рекомендаций, чтобы этого избежать:
- надевайте свободную одежду, которая не будет натирать кожу;
- следите за тем, чтобы одежда и аксессуары не слишком тесно прилегали к коже (повязки, бретельки, синтетические изделия могут вызвать прыщи, которые возникают в месте постоянного трения);
- удалите перед тренировкой макияж, так как косметика закупорит поры. Используйте безмасляное средство для снятия макияжа, салфетку или мицеллярную воду;
- нанесите перед тренировкой на открытом воздухе солнцезащитный крем на всю кожу, не покрытую одеждой;
- используйте чистое полотенце во время тренировки или плавания, чтобы аккуратно промокнуть пот с вашего тела, так как трение кожи может вызвать появление прыщей;
- примите душ после тренировки (обязательно!). Используйте теплую, а не горячую воду, чтобы удалить пот, грязь и жир с кожи. Промойте склонную к акне кожу мягким очищающим средством, на котором есть пометки «безмасляное», «не комедогенное» или «не закупоривает поры».
Крапивница при беременности: что вызывает и как лечить
Когда возникает аллергическая реакция, организм выделяет белок под названием гистамин. Когда он высвобождается, крошечные кровеносные сосуды — капилляры — пропускают жидкость. Она скапливается в коже и вызывает сыпь. Гистамин и химические вещества вызывают воспаление, а жидкость под кожей приводит к появлению волдырей — белых пятен причудливой формы.
Крапивница поражает около 20% людей в хоть раз в жизни, и она не заразна.
Примерно одна из пяти беременных женщин испытывают разные изменения кожи, включая акне, потемнение кожи и растяжки. Крапивница у будущих матерей встречается реже, но случается.
Крапивница во время беременности — аллергическая реакция. С увеличением уровня гормонов в крови и изменениями, которые происходят в организме беременной женщины, возможно появлении повышенной чувствительности ко всему обычному.

Перечислю некоторые распространенные причины крапивницы во время беременности:
- лекарственное средство;
- укус насекомого;
- пыльца растений;
- шерсть и перхоть животных;
- продукты питания: молочные продукты, орехи, моллюски, пшеница, клубника, шоколад,
- цитрусовые.
Крапивница может быть вызвана стрессом. Очень важно очень бережно относиться к себе и своей коже, чтобы не усугублять крапивницу.
По мере того, как ваш животик увеличивается в размерах, может возникнуть дискомфорт в виде зуда и сухости. Беременные женщины рискуют столкнуться с более серьезными приступами зуда, крапивницы или сыпи. У одной из 150 беременных женщин разовьется более серьезное состояние кожи, известное как PUPP-синдром (Pruritic Urticarial Papules and Plagues of Pregnancy)
PUPP - Pruritic Urticarial Papules and Plagues of Pregnancy: что это?
PUPP-синдром — это появление на коже большого количества зудящих пятен и папул, которые сливаются в бляшки. Они локализуются в области кожи живота и зонах, где есть стрии или растяжки. Ухудшение этого синдрома наступает при появлении сыпи на руках и ногах. PUPP-синдром чаще встречается при первой беременности.
Незначительные высыпания могут исчезнуть сами по себе. Чрезмерная гигиена и использование моющих средств может только усугубить состояние, поэтому будет полезным уменьшить количество мыла, которое вы используете.
Один из методов, который может уменьшить зуд — овсяная ванна или ванна с использованием пищевой соды. Помогут также и увлажняющие средства, содержащие декспантенол, гиалуроновую кислоту, масло зародышей пшеницы, азулен.
Существует несколько антигистаминных препаратов, которые считаются безопасными для приема во время беременности, о них вам расскажет ваш гинеколог. Они бывают в виде пероральных лекарств или различных кремов против зуда.
Вот несколько советов по минимизации или предотвращению крапивницы во время беременности:
- не принимайте горячий душ или горячую ванну (только теплую или прохладную);
- избегайте ношения плотной и облегающей одежды;
- старайтесь не царапать кожу, когда она чешется;
- увлажняйте ежедневно кожу;
- избегайте стресса и практикуйте методы релаксации.
Отмечу, что эти советы не могут предотвратить случаи крапивницы у будущей мамы, но они способствуют ее легкому течению и быстрому окончанию.
Дерматозы беременных — это группа специфических кожных заболеваний, которые возникают при гестации и спонтанно разрешаются после родов. Проявляются зудом, уртикарными, папулезными, везикулярными, буллезными, пустулезными высыпаниями, изменением цвета кожи. Диагностируются на основании данных иммунограммы, РИФ, ИФА, результатов гистологического исследования биоптата, биохимического анализа крови, посева отделяемого или соскоба. Для лечения применяются противогистаминные препараты, мембраностабилизаторы, топические и системные глюкокортикостероиды, эмоленты.
МКБ-10
Общие сведения
К категории дерматозов беременных относят четыре заболевания с кожными симптомами, ассоциированные с гестационным периодом и лишь в редких случаях проявляющиеся после родов, — атопический дерматит, пемфигоид, полиморфный дерматоз, акушерский холестаз. Только у 20% пациенток с атопическим дерматитом характерные расстройства выявлялись до беременности. Патологии диагностируются у 1,5-3% беременных женщин, как правило, имеющих наследственную предрасположенность к аллергическим реакциям и аутоиммунным заболеваниям. Общим отличительными особенностями, позволяющими объединить гестационные дерматозы в одну группу, являются доброкачественное течение, связь с периодом беременности, наличие зуда в клинической картине.

Причины
Этиология специфических поражений кожи, выявляемых при беременности, изучена недостаточно. Большинство специалистов в сфере акушерства связывают их с физиологической гормональной и иммунной перестройкой в период гестации. Определенную провоцирующую роль играют изменения, происходящие в коже, — растяжение соединительнотканных волокон, активация эккриновых потовых желез. Непосредственными причинами дерматозов считаются:
- Повышение активностиTh2. Изменения иммунитета у беременных направлены на предотвращение отторжения плода. Во время вынашивания ребенка уменьшается выработка гуморальных антител, угнетается активность Т-хелперов 1-го типа (Th1). Относительное усиление активности Т-хелперов 2-го типа стимулирует образование аллерген-специфических Ig-антител и пролиферацию эозинофилов, что становится предпосылкой для формирования или обострения атопического дерматита.
- Повреждение соединительной ткани. Увеличение объема живота, вызванное ростом беременной матки, сопровождается растяжением кожи и повреждением соединительнотканных волокон. Фрагменты коллагена и эластина могут восприниматься клетками иммунной системы как аллергены, что приводит к развитию локальной аутоиммунной реакции с появлением кожной сыпи. Подобные нарушения чаще наблюдаются при многоплодной беременности, значительном увеличении веса.
- Наследственная предрасположенность. Основой большинства специфических дерматозов, диагностируемых у беременных, являются аутоиммунные процессы. Зачастую атопические кожные заболевания имеют семейный характер и возникают в результате генетически обусловленной аллергической реакции на человеческий лейкоцитарный антиген A31 (HLA-А31), гаптоген HLA-B8, плацентарный антиген, имеющий сходство с коллагеном базальной мембраны кожных покровов (BPAG2, BP180).
Патогенез
Предположительно механизм развития дерматозов беременных обусловлен нарушением иммунной реактивности с развитием реакций гиперчувствительности Th2-типа, активацией тучных клеток и базофилов, выделяющих медиаторы воспаления. У 70-80% пациенток в ответ на стимуляцию плацентарным антигеном, фрагментами соединительнотканных волокон, другими аутоантигенами усиливается пролиферация Т-лимфоцитов 2 типа. Th2-клетки активно синтезируют интерлейкины 4 и 13, которые стимулируют образование IgE. Под действием иммуноглобулинов Е дегранулируются тучные клетки и базофилы, активируются макрофаги, возникает эффект множественной сенсибилизации. Дополнительно под влиянием интерлейкинов 5 и 9 дифференцируются и пролиферируют эозинофилы, что усугубляет атопический ответ.
В 15-20% случаев реакция вызвана не гиперпродукцией IgE, а влиянием провоспалительных цитокинов, гистамина, серотонина, других факторов. Под действием медиаторов, поступающих в межклеточное пространство, кожные сосуды расширяются, развивается эритема, ткани отекают, инфильтрируются Т-хелперами-2. В зависимости от выраженности воспалительных изменений наблюдаются зуд, папулезная, везикулезная, пустулезная сыпь. Определенное значение в патогенезе гестационных дерматозов, особенно атопического дерматита, имеет дисбаланс вегетативной нервной системы, проявляющийся высокой активностью холинэргических и α-адренергических рецепторов на фоне угнетения β-адренорецепторов. У пациенток, страдающих акушерским холестазом, раздражение кожи вызвано усиленной экскрецией и накоплением желчных кислот.
Классификация
Систематизация форм расстройства учитывает этиологические факторы, особенности патофизиологических изменений, клиническую картину заболевания. Выделяют следующие типы дерматозов беременных, которые отличаются распространенностью, кожной симптоматикой, вероятностью осложненного течения:
- Атопический дерматит. Составляет более половины случаев поражения кожи при гестации. Обусловлен усиленным Th2-ответом. В 80% случаев впервые диагностируется при беременности и в последующем никак не проявляется. Может быть представлен экземой, пруриго (почесухой) или зудящим фолликулитом беременных. Обычно эти формы дерматита сопровождаются дискомфортом, но не представляют угрозы для течения беременности.
- Полиморфный дерматоз беременных. Вторая по распространенности кожная патология гестационного периода (заболеваемость составляет 0,41-0,83%). Чаще выявляется в 3-м триместре у пациенток с многоплодной беременностью и у женщин с большой прибавкой веса. Связана с аутоиммунным ответом на повреждение коллагеновых волокон. Характеризуется зудом, полиморфной сыпью. Не влияет на вероятность осложнений при гестации.
- Внутрипеченочный холестаз (зуд) беременных. Наследственное заболевание, возникающее у 0,1-0,8% больных с генетическими дефектами аллелей HLA-B8 и HLA-А31. Зуд беременных обычно развивается в последнем триместре беременности. Вероятнее всего, дерматологические симптомы являются результатом раздражающего воздействия желчных кислот, циркулирующих в коже. Из всех гестационных дерматозов наиболее опасен в плане осложнений.
- Пемфигоид (герпес) беременных. Редкая аутоиммунная патология, распространенность которой составляет 0,002-0,025%. Аллергеном служит плацентарный антиген, вызывающий перекрестную реакцию на коллаген базальной кожной мембраны. Проявляется зудом, уртикарной, везикулезной сыпью. Возможно осложненное течение беременности, наличие высыпаний у новорожденного, рецидив заболевания при повторных гестациях.
Симптомы дерматозов беременных
Общими признаками гестационных заболеваний кожи являются зуд разной интенсивности, сыпь, изменение цвета кожных покровов. Клиническая симптоматика определяется видом дерматоза. Атопический дерматит чаще выявляется у первородящих беременных в 1-2 триместрах, может повторяться при последующих гестациях. Зудящие экзематозные и папулезные высыпания обычно локализованы на лице, шее, сгибательных поверхностях верхних и нижних конечностей, ладонях и подошвах, реже распространяются на живот. При зудящем фолликулите — редко встречающемся варианте атопического дерматита — на верхней части спины, груди, руках, плечах, животе возникает угревая сыпь, представленная множественными папулами и пустулами размерами 2-4 мм, расположенными в основании волосяных фолликулов.
Признаки полиморфного дерматоза появляются у первородящих пациенток в III триместре, реже — после родов. Зудящие красные папулы, бляшки, пустулы вначале образуются на коже живота, в том числе над растяжками, после чего могут распространяться на грудь, плечи, ягодицы, бедра, однако практически никогда не поражают слизистые, кожу возле пупка, на лице, подошвах, ладонях. Диаметр отдельных элементов составляет 1-3 мм, возможно формирование сливных полициклических очагов.
Уртикарная, везикулезная, буллезная сыпь у беременных с пемфигоидом возникает на 4-7 месяце, изначально локализуется в околопупочной области, затем обнаруживается на груди, спине, конечностях. При повреждениях пузырьков и волдырей появляются эрозии, корки. Часто элементы высыпаний сгруппированы. С каждой последующей гестацией пемфигоидный дерматоз начинается раньше, сопровождается более выраженной симптоматикой.
Отличительными особенностями внутрипеченочного холестаза являются первичный характер интенсивного кожного зуда и пожелтение кожи, выявляемое у 10% беременных. Зудящие ощущения обычно возникают остро на ладонях, подошвах, постепенно распространяясь на живот, спину, другие части тела. Сыпь, как правило, вторичная, представлена расчесами (экскориациями), папулами. Чаще всего клинические признаки заболевания определяются в 3 триместре.
Осложнения
Вероятность осложненного течения зависит от вида заболевания. В большинстве случаев дерматозы беременных повторяются при следующих гестациях. Наиболее благоприятным является атопический дерматит, который не провоцирует развитие акушерских осложнений и не оказывает влияния на плод. Однако в отдаленном периоде дети, матери которых страдали этим дерматозом, более склонны к атопическим кожным заболеваниям. При полиморфном дерматозе возможно преждевременное рождение ребенка с маленькой массой. В связи с трансплацентарным переносом антител у 5-10% детей, выношенных женщинами с пемфигоидом беременных, выявляются транзиторная папулезная и буллезная сыпь.
При этом дерматозе также возрастает риск развития фетоплацентарной недостаточности, гипотрофии плода, преждевременных родов, послеродового тиреоидита и диффузного токсического зоба у пациентки, рецидива заболевания при приеме оральных контрацептивов и в период месячных. Зуд беременных может осложниться преждевременными родами, попаданием мекония в амниотическую жидкость, внутриутробным дистрессом, антенатальной гибелью плода вследствие токсического действия высоких концентраций желчных кислот. Из-за нарушения всасывания витамина К при внутрипеченочном холестазе чаще страдают процессы коагуляции, возникают послеродовые кровотечения.
Диагностика
Несмотря на выраженные клинические симптомы, постановка правильного диагноза при дерматозе беременных часто затруднена из-за неспецифичности высыпаний, которые могут наблюдаться при многих кожных болезнях. В пользу гестационного происхождения патологии свидетельствует ее возникновение в период беременности, отсутствие признаков микробного поражения, этапность развития элементов сыпи, их распространения по коже. В диагностическом плане наиболее информативны:
- Определение содержания антител. Для атопических дерматитов характерно повышение содержания IgE — специфического маркера аллергических реакций. При герпесе беременных в крови пациенток увеличивается содержание антител IgG4, у всех больных в ходе прямой иммунофлуоресценции определяется отложение комплемента 3 вдоль базальной мембраны, которое иногда сочетается с осаждением IgG. С помощью ИФА выявляются противоколлагеновые антитела, характерные для пемфигоида.
- Исследование биоптата кожи. Результаты гистологических исследований более показательны при пемфигоидном и полиморфном дерматозах. В обоих случаях наблюдается отек дермы, периваскулярное воспаление с инфильтрацией тканей лимфоцитами, эозинофилами, гистиоцитами. Для герпеса беременных патогномоничны субэпидермальные пузыри, для полиморфного дерматоза — эпидермальный спонгиоз. Патогистологические изменения при атопическом дерматите и зуде беременных менее специфичны.
- Биохимический анализ крови. Стандартным методом диагностики акушерского холестаза является исследование пигментного обмена. Из-за нарушенного оттока желчи в крови определяется высокий уровень желчных кислот. У 10-20% беременных с тяжелым течением дерматоза возрастает содержание билирубина. В 70% случаев увеличивается активность печеночных ферментов, особенно АЛТ и АСТ. При остальных гестационных дерматозах биохимические показатели крови обычно не нарушены.
Для исключения бактериального и грибкового поражения рекомендован посев соскоба или отделяемого высыпаний на микрофлору, люминесцентная диагностика. Дифференциальный диагноз осуществляется между различными видами гестационных дерматозов, исключаются чесотка, лекарственная токсидермия, диффузный нейродермит, герпетиформный дерматит Дюринга, себорея, акне, микробный фолликулит, экзема, гепатит и другие заболевания печени. К обследованию пациентки привлекается дерматолог, по показаниям — инфекционист, невропатолог, гастроэнтеролог, гепатолог, токсиколог.
Лечение дерматозов беременных
Возникновение гестационных поражений кожи обычно не становится препятствием для продолжения беременности. Хотя такие дерматозы сложно поддаются лечению из-за постоянного присутствия провоцирующих факторов, правильный подбор препаратов позволяет существенно уменьшить клиническую симптоматику. Схему лечения подбирают с учетом срока беременности, интенсивности зуда, вида и распространенности сыпи. Для медикаментозной терапии обычно используют:
- Антигистаминные препараты и мембраностабилизаторы. Благодаря блокированию гистаминовых рецепторов подавляют воспалительный процесс, уменьшают зуд и высыпания. Назначаются с осторожностью из-за возможного воздействия на плод, особенно в 1 триместре. Предпочтительны противогистаминные средства 2-3 поколения.
- Кортикостероиды. Из-за выраженного противовоспалительного действия эффективны всех гестационных дерматозах, кроме зуда беременных. Обычно применяются в виде топических форм. При тяжелом течении пемфигоида, полиморфного дерматоза, атопического дерматита допустимы короткие курсы системных глюкокортикоидов.
- Эмоленты. Используются в качестве вспомогательных средств для восстановления поврежденного эпидермиса. Увлажняют и смягчают кожу, восстанавливают межклеточные липидные структуры, ускоряют регенерацию. Большинство эмолентов не имеют противопоказаний для назначения беременным с дерматозами.
- Урсодезоксихолевая кислота. Назначается при лечении внутрипеченочного холестаза. Воздействует на кальций-зависимую α-протеинкиназу гепатоцитов, снижая концентрацию токсичных фракций желчных кислот. За счет конкурентного взаимодействия тормозит их всасывание в кишечнике. Усиливает отток желчи.
Беременность при гестационных дерматозах обычно завершается в срок естественными родами. Досрочное родоразрешение рекомендовано только при тяжелом акушерском холестазе с возникновением угрозы для плода. Роды стимулируются на сроках с высокими показателями выживаемости новорожденных. Кесарево сечение выполняется только при наличии акушерских показаний.
Прогноз и профилактика
Прогноз для матери и плода при дерматозах беременных обычно благоприятный. Выбор правильной тактики ведения гестации и мониторинг состояния ребенка позволяет избежать осложнений даже в сложных случаях холестаза. Специальные меры профилактики дерматозов отсутствуют. Пациенткам, перенесшим гестационное поражение кожи при предыдущей беременности, необходимо до 12-недельного срока стать на учет в женской консультации, регулярно наблюдаться у акушера-гинеколога и дерматолога, исключить контакты с пищевыми, производственными, бытовыми аллергенами, контролировать набор веса. Рекомендованы замена синтетического белья натуральным, тщательный гигиенический уход и увлажнение кожных покровов.
1. Дерматозы беременных/ Коробейникова Э.А., Чучкова М.В.// Здоровье, демография, экология финно-угорских народов. – 2011 - №2.
3. Взгляд на проблему специфических дерматозов беременных/ Хачикян Х.М., Карапетян Ш.В.// Клиническая дерматология и венерология.- 2014 - №6.
4. Специфичные для беременности дерматозы/ Уайт С., Филипс Р., Нэйл М., Келли Е.// Skin Therapy Letter – 2014 – 19 (№5).
Солнечная аллергия, солнечная крапивница, фотодерматоз, солнечный герпес

К нашему всеобщему счастью пришло лето, а с ним и постоянное жаркое солнышко. После долгой и холодной зимы первые лучи ласкового солнышка манят нас на природу.
Хочется отдохнуть, набраться сил, укрепить свой иммунитет, приобрести здоровый и красивый оттенок кожи.
Все мы знаем, что ультрафиолет и, соответственно, ожидаемые от него эффекты можно разделить на положительные и отрицательные. К положительным относится: ровный, красивый загар, уменьшение видимости косметических дефектов, выработка витамина D, масса положительных эмоций, дающая заряд бодрости и здоровья на целый год. Негативная сторона загара отображается в более быстром старении кожи, повышении риска опухолевых и аутоиммунных процессов, а у некоторых людей может развиться солнечная аллергия (фотодерматоз – боле широкое понятие), или как ее еще называют солнечная крапивница.
Причины солнечной аллергии
Важно знать, что сами по себе солнечные лучи — не аллергены, они лишь являются провокаторами, пусковым механизмом в цепочке аллергической реакции.
Солнечная аллергия может появиться при первых теплых лучах солнца, а у некоторых людей, только при длительном и интенсивном облучении, например во время отдыха в южных, тропических странах.
Классификация
Фотодерматиды в зависимости от факторов, вызывающих их, подразделяют на:
- экзогенные — вызываемые факторами внешней среды
- эндогенные – вызываемые внутренними факторами
Факторами, способствующими развитию фотодерматоза, могут быть:
- Определенный тип кожи – белая, тонкая, с большим количеством родинок и веснушек.
- Острые или хронические заболевания различных органов и систем, например, при патологии печени, почек, надпочечников, нехватка витаминов в организме, нарушение обмена веществ, а также любое состояние, вызывающее ослабление иммунитета.
- Прием некоторых лекарственных препаратов, особенно имеющих противовоспалительное действие, противодиабетические и мочегонные препараты, также может стать причиной проявления солнечной крапивницы.
К таким препаратам можно отнести тетрациклины, амиодарон, хинидин, фторхинолоны, гризеофульвин, сульфаниламиды (в инструкции к препарату всегда указываются возможные побочные и нежелательные действия). - Беременность является периодом, когда организм женщины в силу изменения гормонального фона, может изменить/усилить свою реакцию на, вполне до этого, нормальные вещи.
- Сочетание действия солнца и других раздражающих внешних факторов, например, хлорка в бассейне, работа с химически активными веществами, применение некачественной, «агрессивной» косметики, различных кремов, дезодорантов, масел.
- Влияние на организм нескольких аллергенов, употребление в пищу перекрестно реагирующих продуктов при сильно выраженном поллинозе и т.д.
Часто аллергией на солнце страдают дети, чей иммунитет ослаблен, после болезни.
Симптомы, проявления фотодерматоза
Проявления солнечной аллергии могут быть различными от легкого раздражения до больших волдырей с гнойным содержимым; по времени — могут проявляться после получаса непрерывного пребывания на солнце или через некоторое время (до трех суток).
Важно помнить, что фотодерматоз не всегда зависит от дозы ультрафиолетового облучения, он может возникнуть даже после посещения солярия.
- Краснота на открытых участках тела
- Пятна, напоминающие ожоги
- Сыпь
- Зуд, жжение
- Шелушение
- Отеки
- гнойничковые высыпания
- бронхоспазм (приступ удушья)
- солнечным обмороком – резкое снижение артериального давления, потеря сознания.
Своими проявлениями солнечная аллергия чаще напоминает солнечный ожог, но отличительным и неприятным симптомом является, сильный зуд, с которым невозможно мириться.
Диагностика
Не смотря на все вышенаписанное, заранее не паникуйте, не настраивайте себя на то, что может случиться, ведь всего не предвидишь.
Если Вы заметили, необычную реакцию на солнце, рекомендую обратиться к аллергологу или дерматологу, которые назначат вам определенный спектр анализов и тестов, с помощью которых можно будет подтвердить факт наличия аллергии или предрасположенности к ней.
Невозможно бороться с болезнью не устраняя ее причин, поэтому будьте готовы к тому, что вам предложат комплексное обследование.
Медикаментозное лечение солнечной аллергии
Важно! – обратитесь к квалифицированному специалисту при первых же проявлениях солнечной аллергии, будьте осторожны с применением средств народной медицины, ведь затягивание времени и самолечение может привести к ухудшению симптомов.
В связи с тем, что провоцируют заболевание внутренние расстройства организма, лечение должно быть направлено на преодоление, как внешних последствий, так и внутренних причин солнечной аллергии.
Обязательно назначаются лекарственные препараты, которые способствуют нормализации обмена веществ, работы печени, обновлению клеток кожи. В большинстве случаев это витамины С, Е и В, антиоксиданты, а также никотиновая кислота.
Своевременный прием, начиная с середины февраля — начала марта, лекарственных средств, улучшающих обменные процессы, существенно повышает толерантность к ультрафиолету и в несколько раз уменьшает частоту возникновения рецидивов или делает их клинические проявления слабее. Кроме того, у некоторых больных удается достичь повышения резистентности к солнечному свету в 10—20 раз при применении фототерапии (повторных облучениях кожи в постепенно нарастающих дозах).
Профилактика солнечной аллергии

Помните, что отдых должен быть в меру активным, не стоит нагружать свой организм употреблением незнакомой, экзотической еды в больших количествах, алкоголя и тонизирующих напитков – ведь все это огромный стресс для всего организма! А постоянное пребывание на открытом солнце, при том, что диапазон волн в жарких странах отличается от привычного для нас, может послужить причиной развития солнечной аллергии.
- готовясь к сезону «отпусков» начните с короткого приема солнечных ванн, постепенно увеличивая время пребывания на открытом солнце;
- целесообразно избегать солнечного облучения между 10 и 14 ч — в период максимального излучения в спектре 290—320 нм.
- помните, что у воды, при сильном ветре наша кожа получает в несколько раз больше облучения;
- старайтесь чередовать пребывание на солнце и в тени;
- при долгом пребывании на открытых местностях, на пляже можно воспользоваться легкими накидками, панамками, шляпками и т.д.;
- при предрасположенности к солнечной аллергии рекомендуется носить одежду, из натуральных тканей закрывающую тело от прямого воздействия ультрафиолета;
- постараться избегать приема лекарственных препаратов, способных спровоцировать аллергию на солнце (посоветуйтесь с лечащим доктором);
- используйте косметические средства с солнцезащитным фильтром, посоветуйтесь с косметологом, дерматологом, какие именно средства подходят для вашего типа кожи;
- не используйте косметику, не предназначенную для применения на солнце;
- по возможности сведите к минимуму использование парфюмерии, ароматических масел и дезодорантов.
Помните, что своевременное обращение к специалисту поможет вам избежать или уменьшить проявления солнечной крапивницы.
После долгой и холодной зимы первые лучи ласкового солнышка манят нас на природу. Хочется отдохнуть, набраться сил, укрепить свой иммунитет, приобрести здоровый и красивый оттенок кожи. Однако далеко не всегда солнечные лучи так приветливы, как нам казалось. Если вы заметили появление высыпаний и пятен на открытых участках тела, на которые попадало солнце, а также зуд, жжение кожи или ощущение «мурашек», «пощипывания», «покалывания» – или любые другие признаки фотодерматоза — стоит обратиться к аллергологу или дерматологу за развернутой консультацией.
Ультрафиолет и, соответственно, ожидаемые от него эффекты можно разделить на положительные и отрицательные. К положительным относится: ровный, красивый загар, уменьшение видимости косметических дефектов, выработка витамина D, масса положительных эмоций, дающая заряд бодрости и здоровья на целый год. Негативная сторона загара отображается в более быстром старении кожи, повышении риска опухолевых и аутоиммунных процессов, а у некоторых людей может развиться солнечная аллергия (фотодерматоз – боле широкое понятие), или как ее еще называют солнечная крапивница.
Причины и симптомы солнечной аллергии
Важно знать, что сами по себе солнечные лучи — не аллергены, они лишь являются провокаторами, пусковым механизмом в цепочке аллергической реакции.
Солнечная аллергия может появиться как при первых теплых лучах солнца, так и при длительном и интенсивном облучении, например, во время отдыха в южных, тропических странах.
Классификация фотодерматозов
Фотодерматиды в зависимости от факторов, вызывающих их, подразделяют на:
- экзогенные — вызываемые факторами внешней среды;
- эндогенные – вызываемые внутренними факторами.
Факторами, способствующими развитию фотодерматоза, могут быть:
- Определенный тип кожи – белая, тонкая, с большим количеством родинок и веснушек.
- Острые или хронические заболевания различных органов и систем, например, при патологии печени, почек, надпочечников, нехватке витаминов в организме, нарушении обмена веществ, а также любом состоянии, вызывающем ослабление иммунитета.
- Прием некоторых лекарственных препаратов, особенно имеющих противовоспалительное действие. Противодиабетические и мочегонные препараты, также могут стать причиной проявления солнечной крапивницы. К фотосенсибилизирующим препаратам можно отнести тетрациклины, амиодарон, хинидин, фторхинолоны, гризеофульвин, сульфаниламиды (в инструкции к препарату всегда указываются возможные побочные и нежелательные действия).
- Беременность является периодом, когда организм женщины в силу изменения гормонального фона, может изменить/усилить свою реакцию на солнечное излучение.
- Сочетание действия солнца и других раздражающих внешних факторов, например, хлорки в бассейне, работы с химически активными веществами, применение некачественной, «агрессивной» косметики, различных кремов, дезодорантов, масел.
- Влияние на организм нескольких аллергенов, употребление в пищу перекрестно реагирующих продуктов при сильно выраженном поллинозе и т. д.
Часто аллергией на солнце страдают дети, чей иммунитет ослаблен, после болезни.
Симптомы, проявления фотодерматоза
Проявления солнечной аллергии могут быть различными от легкого раздражения до больших волдырей или пятен, покрывающих практически всю поверхность кожи. Что касается времени – они могут проявляться после получаса непрерывного пребывания на солнце или через некоторое время (до трех суток).
Важно помнить, что фотодерматоз не всегда зависит от дозы ультрафиолетового облучения, он может возникнуть даже после посещения солярия и проявиться в виде:
- красноты на открытых участках тела;
- пятен, напоминающих ожоги;
- сыпи;
- зуда и жжения;
- шелушения;
- отеков.
Реже бывают следующие симптомы:
- гнойничковые высыпания;
- бронхоспазм (приступ удушья);
- солнечный обморок – резкое снижение артериального давления, потеря сознания.
Своими проявлениями солнечная аллергия чаще напоминает солнечный ожог, но отличительным и неприятным симптомом является, сильный зуд, с которым невозможно мириться. Также важным отличием служит четкость границ пятен или других высыпаний, которая свойственна только для солнечной крапивницы.
Диагностика солнечной аллергии

Если Вы заметили, необычную реакцию на солнце, рекомендую обратиться к аллергологу или дерматологу, которые назначат вам определенный спектр анализов и тестов, с помощью которых можно будет подтвердить факт наличия аллергии или предрасположенности к ней.
Невозможно бороться с болезнью не устраняя ее причин, поэтому будьте готовы к тому, что вам предложат комплексное обследование:
-
(скарификационные, prick-тесты, patch- тесты). Кожные аллергопробы являются быстрым, безопасным и самым достоверным методом обследования в иммунологии. Тестирование проводится пациентам от 5 до 50 лет; ; к бытовым, эпидермальным, пыльцевым, грибковым, пищевым, лекарственным и бактериальным аллергенам, а также яду насекомых;
- определение уровня специфических иммуноглобулинов к пищевым антигенам – диагностика пищевой непереносимости; , секрета из полости носа.
Лечение фотодерматоза

Обратитесь к квалифицированному специалисту при первых же проявлениях солнечной аллергии, будьте осторожны с применением средств народной медицины, ведь затягивание времени и самолечение может привести к ухудшению симптомов.
В связи с тем, что заболевание провоцируют внутренние расстройства организма, лечение должно быть направлено на преодоление как внешних последствий, так и хронических заболеваний и очагов инфекции.
Обязательно назначаются лекарственные препараты, которые способствуют нормализации обмена веществ, работы печени, обновлению клеток кожи. В большинстве случаев это витамины С, Е и В, антиоксиданты, а также никотиновая кислота.
Своевременный прием, начиная с середины февраля — начала марта, лекарственных средств, улучшающих обменные процессы, существенно повышает толерантность к ультрафиолету и в несколько раз уменьшает частоту возникновения рецидивов или делает их клинические проявления слабее. Кроме того, у некоторых больных удается достичь повышения резистентности к солнечному свету в 10—20 раз при применении фототерапии (повторных облучениях кожи в постепенно нарастающих дозах).
Профилактика солнечной аллергии
Помните, что отдых должен быть в меру активным, не стоит нагружать свой организм употреблением незнакомой, экзотической еды в больших количествах, алкоголя и тонизирующих напитков – ведь все это огромный стресс для всего организма! А постоянное пребывание на открытом солнце, притом, что диапазон волн в жарких странах отличается от привычного для нас, может послужить причиной развития солнечной аллергии.
- Готовясь к сезону «отпусков», начните с короткого приема солнечных ванн, постепенно увеличивая время пребывания на открытом солнце;
- Целесообразно избегать солнечного облучения между 10 и 14 часами — в период максимального излучения в спектре 290—320 нм.
- Помните, что у воды, при сильном ветре наша кожа получает в несколько раз больше облучения;
- Старайтесь чередовать пребывание на солнце и в тени;
- При долгом пребывании на открытых местностях, на пляже можно воспользоваться легкими накидками, панамками, шляпками и т. д.;
- При предрасположенности к солнечной аллергии рекомендуется носить одежду, из натуральных тканей закрывающую тело от прямого воздействия ультрафиолета;
- Постараться избегать приема лекарственных препаратов, способных спровоцировать аллергию на солнце (посоветуйтесь с лечащим доктором);
- Используйте косметические средства с солнцезащитным фильтром, посоветуйтесь с косметологом, дерматологом, какие именно средства подходят для вашего типа кожи;
- Не используйте косметику, не предназначенную для применения на солнце;
- По возможности сведите к минимуму использование парфюмерии, ароматических масел и дезодорантов.
Помните, что своевременное обращение к специалисту поможет вам избежать или уменьшить проявления солнечной крапивницы.
Антибиотик накапливаясь в коже может взаимодействовать с солнечными лучами и таким образом вызывать фотодерматит.

Добрый день. Фотодерматоз.Лечится длительным отсутствием фактора- солнце убрать на год. Зимой, понятно и все лето. Возможно и вправду сочетание с антибиотиком спровоцировало проблему. Тогда- через какое- то время должно пройти. Попить 10 дней сорбенты.

Инструкция - инструкцией, но все равно до конца мы не знаем, вывелся ли препарат до конца или нет. Все это индивидуально. Второй вариант - дебют фотоаллергической реакции на солнце. Если это так, то в следующем сезоне и далее она у вас будет. Оральные контрацептивы не принимаете. т.е. системно только антибиотик был в последнее время?

По лечению уже вам написала. По точному диагнозу будет понятно в следующем сезоне. Была ли это фототоксическая реакция, спровцированная антибиотиком или просто фотодерматит. Выздоравливайте! если что - пишите.

Добрый день ! это аллергическая реакция на солнце! Используйте солнцезащитные средства и антигистаминные препараты в период активной инсоляции.

У Вас фотодерматит, т.е. аллергиче5ская реакция на солнечное облучение спровоцированное скорее всего антибиотиком цефалоспоринового ряда. Но провоцирующим фактором могут быть ии другие вещечтва и даже скрытые заболевания печени и желчного пузыря.. Ну а по поводу лечения Вам доктор Лукина все объяснила. Что бы Вы не принимали в качестве лечения, не забывайте фотозащитные крема или прикрывайте тело одеждой (легкой, учитывая лето).


Здравствуйте! Это фотосенсибилизация, гистаминная реакция на ультрафиолет. Ухудшается при приеме некоторых антибиотиков, назначенных по разным причинам. Обязательно пользоваться средствами защиты spf-50 или spw-100 перед каждым выходом на солнце. Одежду с рукавами и панаму. Лечим антигистаминными препаратами - Блогир-3, Эриус, Цетрин. Наружно в обострение уинковые мази или пасты или болтушки типа Циндол.

У вас аллергия на ультрафиолет. Аллергические реакции могут возникать при ослаблении иммунитета или катализацией другими факторами. Сейчас нужно принимать противоаллергические препараты.


Ква, Здравствуйте! У Вас реакция организма на солнце! Самолечением лучше не заниматься! В вашем случае нужно очно показаться дерматологу, если вас это беспокоит. Сыпь пройдёт после постоянного пребывания на солнце. Скорее всего в летнее время у вас это будет постоянной реакцией. Такая сыпь часто появляется после первого пребывания на солнце в начале лета! Что касается кожи лица, зоны декольте и спины, то получите консультацию по уходу у косметолога! Это будет самым верным и надёжным решением! Антигистаминные препараты принимать без надобности и не по назначению врача без осмотра не нужно!

С 11 до 16 00 ограничить пребывание на солнце!Хотя бы одна очная консультация дерматолога должна быть, для выработки дальнейшей тактики ведения и если понадобиться лечения.


глубокая форма потницы. цинковая паста в область высыпаний 2-3 р.д., частые купания, можно ополаскиваться бледно - розовым раствором "марганцовки". одежда легкая, просторная, желательно Х/Б.

Маргарита, приходилось находиться долго часа 2, с перерывами на "тенек" по 10 минут. Да это возникло впервые

Добрый день, Ева. У вас фотодерматоз. На солнце руки и плечи лучше прикрывать (предпочтение одежде из натуральных тканей), солнцезащитные крема с высоким SPF обязательно (наносить на кожу за полчаса до выхода на солнце, чтобы крем впитался). Когда выходите из водоема обязательно вытирайте кожу насухо полотенцем, поскольку капельки на коже приводят к быстрому сгоранию на солнце. Перед приемом лекарственных препаратов внимательно читайте инструкцию по применению, особенно информацию о побочных средствах, где указывается солнечная крапивница, фототоксические реакции и т.д. Мази с метилурацилом, цинком, ланолином, Бепантен – убирают элементы сыпи и предотвращают шелушение. Мази с ментолом снимают зуд. Успокаивающе действует на кожу и снимает зуд отвар с веточками и иголками сосны. 300 грамм растения кипятят около 20-30 минут в 2-х литрах воды. После отвар процеживается и выливается в ванну. Успехов!
На сервисе СпросиВрача доступна бесплатная консультация педиатра онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно. Задайте свой вопрос и получите ответ сразу же!

Добрый вечер. А есть ли у ребенка другая симптоматика, кроме высыпания ( повышение температуры, боли в суставах)?
Людмила, температура в норме, в самый первый раз была боль в ножке ночью, больше не повторялось. Второй и третий раз не было жалоб, ребёнок активный. Высыпания исключительно на тех местах, где от солнышка загорели ножки

Все таки больше похоже на фототоксическую реакцию на солнечные лучи( аллергия на солнце). При прогулках на солнце закрывайте открытые участки тела. При появлении высыпаний давайте ребенку антигистаминные препараты( зиртек, зодак).

Здравствуйте! Исключите контакт с травами, потребление магазинных соков и всего , что содержит консерванты
Применяйте солнцезащитные крема спф 50, исключите контакт с парфюмерными отдушками ( эфир масла в тч!)
Проверьте кал на гельминты пцр методом или обогащения 3хкратно
Ифа крови иг g m цмв вэб впг токсоплазма хламидии микоплазма

Здравствуйте, нужно сдать кровь с лейкоформулой, ифа m, g к ковид - 19, оам, УЗИ обп.
На солнышке пока не гулять, это или геморрагический диатез или вирусная сыпь.
На ладонях чисто?
Начните антигистаминные - цетиризин
Екатерина, ладошки чистые. Кроме первого раза сыпь исключительно на тех местах, где от солнышка покраснели ноги (ребёнок белокожий, не загорает, а краснеет)

Тогда с-белок, асло, если в норме все исключить солнце.
Подавать аскорутин или вит с.
Посмотреть сколько тромбоцитов в крови

Я думаю что это васкулитоподобный фотодерматоз. Фотодерматоз лечится только одним способом, это отсутствие солнца в этом сезоне. Гулять ночью не нужно, нужно просто закрывать открытые участки тела любой тонкой хлопчатобумажной тканью. У вас повышенные эозинофилы в крови, вы сдавали ПЦР кала на линейку паразитов? Что то ещё обследовали в плане аллергии? При наличии подозрений на геморрагический васкулит, вам должны были назначить полностью ревматическую панель, вы её сдавали?. Это С реактивный белок, сиаловые кислоты АСЛО, ревматоидный фактор.
Наталья, вы нам в тот раз очень помогли:) мы сдавали все анализы, даже больше чем нужно. Все показатели были в норме

А дисбактериоз? Сдавали? Ну это легкая форма васкулита, кожная.много эозинофилов. Такого в крови в прошлый раз, по-моему я не видела. У вас аллергическая природа этих высыпаний. Учитывая анализы крови. Нужно разбираться с кишечником.

Нет, ревматолог Это основное. В любом случае, при рецидивирующей легкой форме васкулита, какими бы ни были причины должен вас в первую очередь наблюдать ревматолог. Я просто, по своему опыту знаю что аллергия не лечится, если не уметь её лечить. Чаще всего, Ну приблизительно в 100% случаев, дети у которых были была аллергия имели проблемы с флорой кишечника. По крайней мере, это мои клинические наблюдения. И если воздействовать на эту Флору правильно и на патологическую флору, аллергия уходит. Сейчас и исследования наконец-таки появились на эту тему

ну всё верно. проходит само, какое лечение вы хотите? И да, с геморрагическом васкулитом нельзя загорать и подвергать кожу облучению прямых солнечных лучей. Зачем на те же грабли наступать? Пользуйтесь кремами с выоским SPF, побольше находитесь в тени.

Здравствуйте! Высыпания похожи на геморрагический диатез.Возможно на фоне воздействия солнечных лучей.Необходимо сдать кровь на общий анализ и свёртывающую систему,СР белок,АСЛО.Пока гулять в длинных штанишках

Солнце вызывает усиление кровообращения, выработку пигмента, который и является загаром. Но при пораженных заболеванием кровеносных сосудов такое искусственное усиление кровообращения и прилив крови не желательны. Это может только усилить появление кровоизлияний на коже. Поэтому солнце вообще не показано больным васкулитом. Отдыхать и загорать им лучше в тени деревьев, а также в утренние и вечерние часы.
Физиопроцедуры, перегрев, переохлаждение, стресс - также могут вызвать рецидив
Читайте также:

