Сыпь на ребенка при растягивании кожи исчезает
Обновлено: 23.04.2024
Дети - это самые любимые, беззащитные человечки. Именно от взрослых зависит порою здоровье малыша. Наше внимание им необходимо в первую очередь. Кожа у детей еще несовершенна и очень восприимчива к разным инфекциям. Так, появление сыпи на руках и ногах может оказаться невинным проявлением, а может быть сигналом опасного заболевания. Ниже рассмотрим, по какой причине может появиться сыпь у ребенка и как действовать в этой ситуации.
Сыпь - что это такое?
Что же представляет собой такое явление? Сыпь - это патологические изменения кожных покровов, слизистых оболочек, которые отличаются от нормальной кожи внешним видом, структурой, цветом. Она может быть первичной и вторичной, то есть появляться на месте прежних высыпаний. Сочетание первичных и вторичных элементов определяют картину сыпи при заболевании. Это может быть реакция на какой-то аллерген, а может оказаться, что сыпь - это признак какого-либо заболевания.
Виды
Оказывается, высыпания бывают различной природы и типа. Выделяют первичные и вторичные высыпания. Такой бывает сыпь у ребенка на ногах и руках:
- Бугорки - не имеют полости, располагаются глубоко в дерме, до 1 см в диаметре. При этом окрас и рельеф кожи отличен. Могут после себя оставлять шрамы, перерастать в язвы.
- Волдыри - без полости, имеют размытые очертания и розовый цвет. Появляются из-за отека сосочкового слоя дермы. Проходят бесследно, чешутся.
- Папулы или узелки - не имеют полости. Могут быть воспалены или нет, окраска изменена. Проходят, не оставляя следов
- Пузырьки - имеют дно, покрышку, полость. После того как их раскрывают, может образоваться эрозия.
- Пустулы или гнойнички - имеют внутри гной. Могут быть поверхностными или глубокими.
- Розеола представляет собой пятна розового цвета неправильной формы. При растягивании кожи пятно исчезает.
Если сыпь появилась вторично, то могут образовываться:
- Рубцы.
- Ссадины.
- Трещины.
- Чешуйки.
- Эрозии.
- Язвы.
Диагностика
Если появилась сыпь у ребенка на ногах и руках, нужно срочно обратиться за помощью к педиатру и врачу-дерматологу. Сначала доктор должен внимательно изучить:
- Вид.
- Форму.
- Цвет.
- Количество.
- Характер высыпаний.
- Также важна локализация сыпи.
- Наличие или отсутствие лихорадочного состояния.
- Какие инфекционные заболевания перенесены.
- Какие имеются наследственные недуги.
- Склонность к аллергии.
- Светочувствительность.
Как правило, сыпь - не основное заболевание, а является симптомом какой-либо болезни. Она выступает знаком того, что в организме произошел сбой. Чтобы установить причину такого проявления, врач назначает анализы. В первую очередь - анализ крови и мочи. Также возможно проведение анализа секрета гнойников. После осмотра и анализа врач назначает лечение. Каковы могут быть причины того, что появилась сыпь у ребенка на ногах и руках?
Источники проблемы
Для детского организма сыпь - это очень важный симптом проявления некоторых заболеваний, поэтому важна консультация врача. Причины ее могут быть следующими:
- Аллергические заболевания.
- Инфекционные.
- Паразитные инфекции.
- Сосудистые заболевания и болезни крови.
- Нарушения правил гигиены.
Если сыпь сопровождает инфекционное заболевание, непременно будет повышена температура тела. Имеются и другие признаки, это могут быть:
Давайте рассмотрим некоторые заболевания, которые сопровождаются, помимо сыпи, еще и температурой.
Сыпь с повышенной температурой
Когда в организм попадает инфекция, первая его реакция - температура. Кожные высыпания могут появиться как вместе с температурой, так и без нее. Существует несколько инфекционных заболеваний, признаком которых является сыпь.
К этой группе относят:
- Ветряную оспу.
- Краснуху.
- Скарлатину.
- Корь.
- Энтеровирусную инфекцию.
- Менингококцемию.
Каждой болезни характерны свои особенности распространения высыпаний. Особенно это касается детских заболеваний. Рассмотрим, при каких из них выступает сыпь у ребенка на ногах и руках, а также на теле и лице.
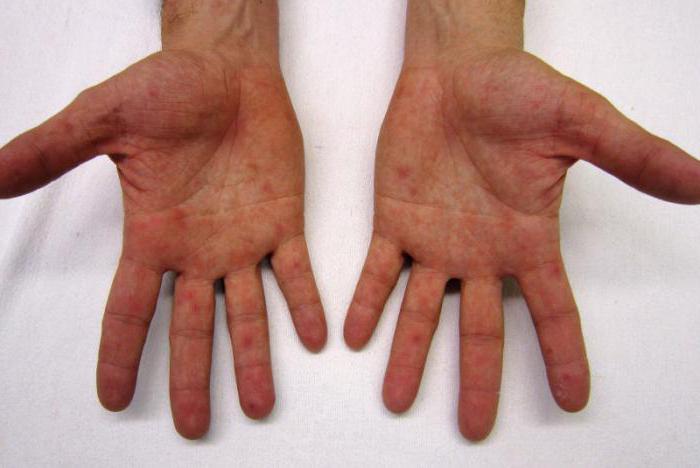
Ветрянка
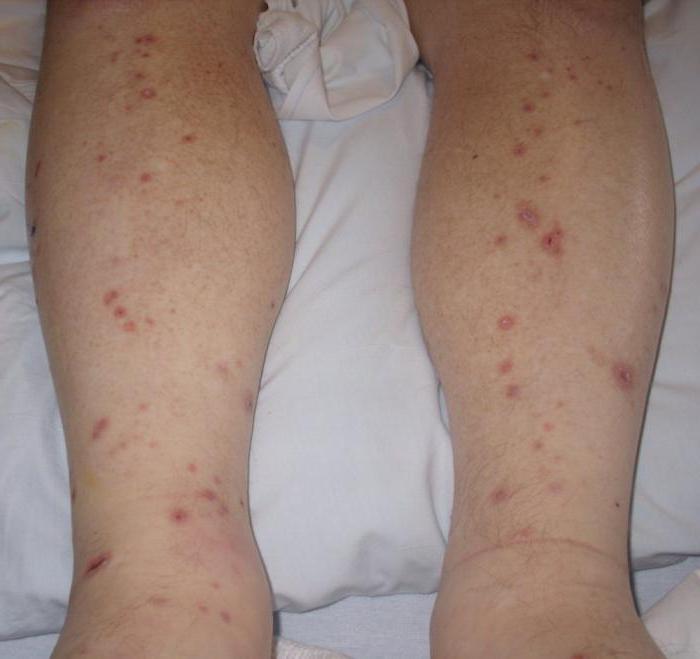
Эта болезнь у детей встречается чаще всего. От нее не делают прививок. Первый признак этого заболевания - появление красных пятнышек, которые очень быстро переходят в стадию волдырей. Помимо волдырей на лице, голове, теле, также есть сыпь у ребенка на ногах и руках. Температура повышена, некоторое время малыш может испытывать слабость, головную боль.
Если волдырь содрать, то остаются рубцы. Основная проблема этого заболевания в том, что сыпь у ребенка на руках и ногах чешется, возникает риск занесения инфекции. Доктор может назначить препараты, снимающие зуд.
Краснуха
Это заболевание протекает с повышенной температурой. У старших детей возможны суставные боли, общая интоксикация. Высыпания показываются в 1-й день или на вторые сутки. Сначала - на лице, шее, туловище, далее распространяется мелкая сыпь у ребенка на руках и ногах, преимущественно на сгибах. Чем младше ребенок, тем легче протекает это заболевание. Однако у подростков возможны осложнения, такие как энцефалит, менингоэнцефалит. Особенно опасно это заболевание для беременных женщин, возможны пороки развития плода. Также запрещена вакцинация пациентам с ослабленным иммунитетом. Однако краснуха протекает легче, чем скарлатина.
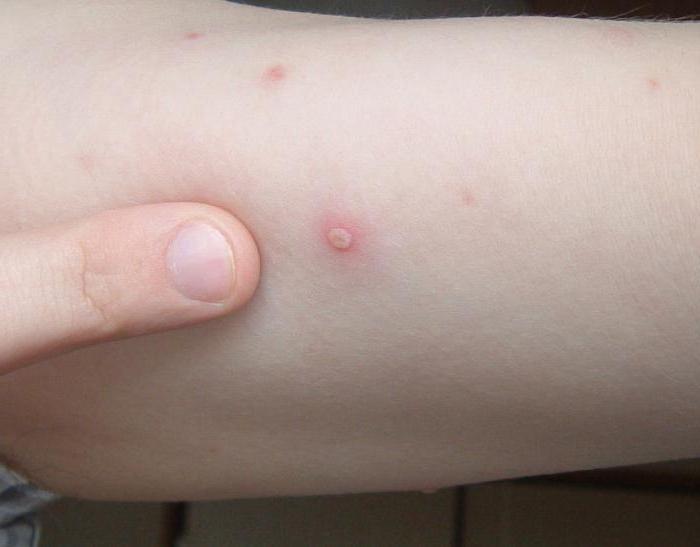
Корь
Опасное инфекционное заболевание, легко передается по воздуху при незначительном контакте с носителем инфекции
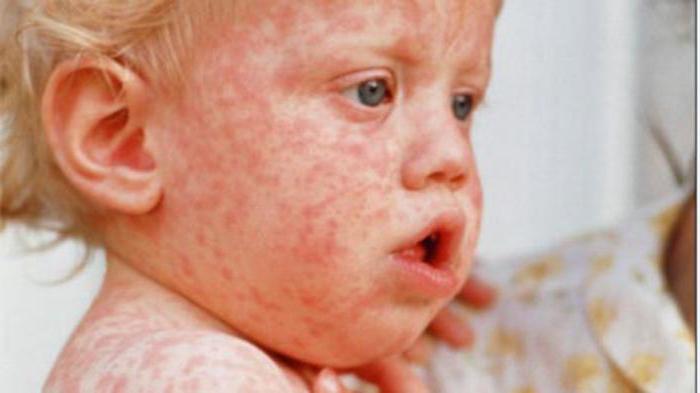
От кори существует прививка. Это заболевание сопровождается интоксикацией организма. Присутствуют симптомы, характерные для простуды, - кашель, слезотечение, чиханье. Температура повышается до высоких значений. Высыпания начинаются со слизистой щек, далее переходят на лицо, все туловище, на конечности (в виде папул, возвышающихся над кожей). Опасно осложнениями на бронхи, может вызвать пневмонию.
Скарлатина
Это инфекционное заболевание, передающееся воздушно-капельным путем, через грязные руки, предметы. Начинается с боли в горле, озноба. Затем появляется мелкая сыпь у ребенка на руках и ногах с температурой. Чаще всего в местах сгибов рук, ног. Затем сыпь распространяется на лицо, шею, туловище. Источник высыпаний - стрептококк. Начинает болеть горло, что очень схоже с вирусной инфекцией. Главным для определения является язык. Он будет малинового цвета. Как только температура начнет снижаться, начинается пластинчатое шелушение кожи рук и ног. При этом заболевании очень важно соблюдать постельный режим и питьевой. Для лечения обязательны антибиотики. Возможны осложнения на сердце и почки.
Энтеровирусная инфекция
Этим заболеваниям подвержены дети дошкольного возраста. Появляется сыпь у ребенка на ногах и руках без температуры. Она, как правило, не чешется
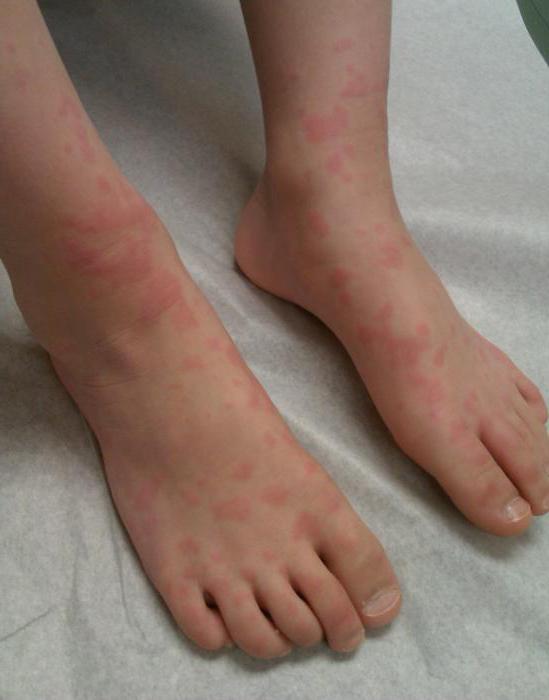
Ребенок может быть здоров или наблюдается повышение температуры до незначительных показателей в течение одного, двух дней. Это происходит вследствие несовершенства, восприимчивости детской кожи.
Менингококцемия
Это очень опасное заболевание. Температура повышается до высоких значений за короткий промежуток времени. Появляется сыпь у ребенка на ногах и руках (не чешется) в виде геморрагии неправильной формы, а также есть на ягодицах. При обнаружении таких высыпаний нужно срочно вызвать врача и определить ребенка в реанимацию.
Геморрагический васкулит
Для этой болезни характерна сыпь у ребенка на руках и ногах с температурой, преимущественно в районе сгибов. Вначале появляются маленькие пузырьки или уплотнения, затем сыпь краснеет, приобретает цвет ржавчины и совсем проходит. Считается, что заболевание может быть вызвано аллергией, травмой, выступать следствием острых инфекционных заболеваний, таких как ангина, фарингит. Сопровождается повышением температуры, суставными болями. При молниеносном течении этого заболевания возможен летальный исход. Необходимо внимательно отнестись к лечению.
Высыпания неинфекционного происхождения с зудом
Существует ряд болезней, при которых высыпания сильно чешутся. Например, при чесотке появляется сыпь у ребенка на ногах и руках без температуры, чаще всего на сгибах между пальцами. Как правило, она сильно чешется, особенно в ночное время. Также при гельминтозах высыпания чешутся

Присутствие на коже грибка у детей - одна из причин высыпаний в виде пузырей, эрозий, красных пятен. Места локализации грибка, как правило, на ногах, ладонях, стопах, запястьях. Особенно быстро распространяется сыпь на влажных участках кожи. Может легко передаваться через соприкосновения с зараженным объектом. Особенно часто заражения происходят в местах, где влажная среда (душ, ванная). Сопровождается заболевание сильным зудом без температуры.
Мелкая сыпь без зуда
Если появилась мелкая сыпь у ребенка на руках и ногах, не чешется, возможно, на начальной стадии развития находится псевдотуберкулез. Эта болезнь передается грызунами - после контакта с вещами, к которым они имели доступ. Данная болезнь появляется у детей очень редко, но все-таки она существует.
Если ребенок родился с врожденным сифилисом, был инфицирован внутриутробно, сыпь может появляться время от времени, не беспокоя его. Это папулы с гнойничковым стержнем. Такие высыпания не сопровождаются зудом и температурой. Также мелкая сыпь может быть результатом наследственного инфекционного заболевания, такого как псориаз. У детей до 2-х лет оно бывает редко, однако в более старшем возрасте риск развития, имея наследственность, вполне возможен. Начинается с мелкой сыпи в виде сухих бляшек круглой и овальной формы красно-розового цвета, сверху заметно шелушение. Распространяется на обширных участках кожи, в области коленок, локтей, голове - это характерный признак псориаза. Такая сыпь не зудит. У младенцев может появиться и пройти, а в более взрослом возрасте - вновь вернуться.
Аллергическая реакция
При аллергическом дерматите, помимо высыпаний на лице, туловище, может быть сыпь у ребенка на ногах и руках. Фото наглядно демонстрируют проявление аллергической реакции. Высыпания могут присутствовать как на небольшом участке кожи, так и на обширном. Как правило, сопутствующие признаки - шелушение и сильный зуд. Температура тела при этом остается в пределах нормы, интоксикации организма не происходит. Такая реакция возможна на продукты питания, бытовую химию, лекарственные препараты. Если у ребенка есть аллергия, нужно быть крайне осторожным с аллергенами, исключить их по возможности из рациона, так как есть риск отека Квинке. Возможны остановка дыхания, отек гортани.
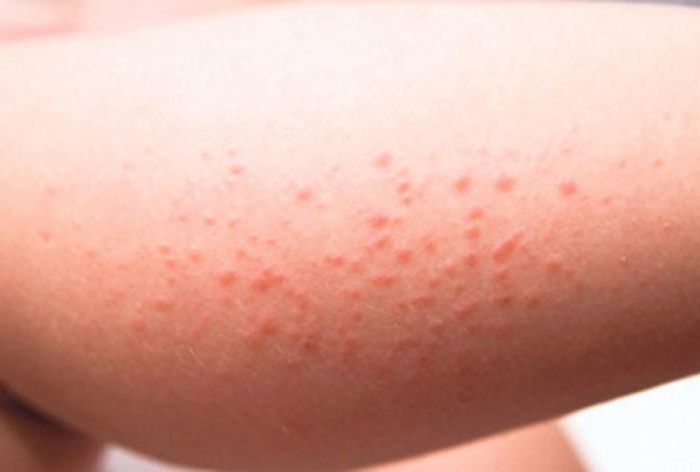
Крапивница - мелкая сыпь - может быть реакцией на температурные факторы, холод, солнце.
Что нельзя делать при обнаружении сыпи у ребенка
Прежде всего, строго запрещено в ситуациях, когда вы увидели высыпания на теле своего малыша:
- Выдавливать гнойнички.
- Вскрывать пузыри.
- Обрабатывать зеленкой или другими средствами до осмотра врача.
- Заниматься самолечением.
Если сыпь у ребенка на руках и ногах чешется, не давайте ему ее расчесывать. При обнаружении сыпи необходимо ограничить контакты с другими, так как болезнь может оказаться заразной. Как мы убедились ранее, сыпь может быть важным симптомом или результатом заболевания. Обязателен осмотр врача для постановки правильного диагноза и назначения соответствующего лечения, чтобы исключить возможные осложнения.
Терапия
Лечение высыпаний – это, прежде всего, устранение заболевания, которое вызвало их. При инфекционных недугах рекомендовано соблюдение постельного режима, прием жаропонижающих средств, антигистаминных препаратов, обработка высыпаний. Если есть необходимость, назначается прием антибиотиков (для исключения развития побочных эффектов). Аллергики должны обязательно наблюдаться у врача-аллерголога. Необходимо исключить аллергены из своего рациона. А также следует соблюдать предписания врача, принимать антигистаминные препараты или глюкокортикостероиды. При грибковых заболеваниях или чесотке необходимо наблюдение у врача-дерматолога.
Профилактика сыпи
Кожа в детском возрасте еще не адаптирована к проявлениям внешней среды, поэтому ей требуются особое внимание и забота. Прежде всего, необходимо соблюдать правила гигиены. Родителям следует позаботиться о том, чтобы были сделаны все необходимые прививки от опасных заболеваний. Если ваш малыш страдает проявлением аллергии, обязательно наблюдайтесь у врача-аллерголога. Правильное лечение, наблюдение помогут перерасти ребенку этот сложный период. Исключите аллергены из рациона малыша. Укрепляйте иммунитет ребенка, чтобы он мог легко и без последствий бороться с болезнями.
Не оставляйте появившуюся сыпь, даже незначительную, без внимания!
Многие родители сталкиваются с тем, что у их маленьких детей появляется сыпь на разных участках тела, которая может идти вслед за высокой температурой. Такое встречается и у взрослых, причем обычно, такое явление не вызывает сильного беспокойства — оно быстро проходит и не несет каких либо последствий. Однако отсутствие внимательного наблюдения и отсутствие своевременного оказания медицинской помощи может привести к ряду осложнений, влияющих на здоровье человека.
Сыпь, сопровождающаяся температурой, может возникнуть по нескольким причинам. Некоторые лекарственные препараты и аллергические реакции могут спровоцировать это явление как у взрослых, так и у детей.
Наиболее распространенной причиной сыпи с температурой – ряд вирусных инфекций. Дети до двух лет наиболее подвержены таким заболеваниям. Их иммунная система еще не функционирует в полной мере и может остро реагировать на внешних возбудителей. У взрослых подобная клиническая картина наблюдается реже, и в основном как осложнение другого заболевания или из-за ряда внешних факторов.
Несмотря на то, что некоторые из этих инфекций могут привести к ряду негативных последствий, большинство из них не нуждаются в лечении, а симптомы исчезают самостоятельно.
Важно: В некоторых случаях, сыпь может возникнуть уже после того, как температура тела начала приходить в норму. Это является своеобразным признаком эффективной борьбы организма с инфекцией. Однако некоторые пациенты могут начать паниковать, полагая что их состояние усугубляется.
Помимо лихорадки и сыпи, у пациента могут наблюдаться следующие общие симптомы:
- Быстрая утомляемость;
- Озноб;
- Сильный зуд и боли на пораженных участках кожи;
- Головные боли.
Сама сыпь, в зависимости от вида инфекции, может выглядеть как обычные красные пятна, так и в виде шишек или папул с жидкостью внутри. Локализация сыпи также зависит от типа инфекции, что позволяет сузить круг заболеваний при диагностике.
Следует помнить, что вирусные заболевания передаются воздушно-капельным путем при разговоре, кашле или чихании. Человек может распространять болезнь уже за несколько дней до того как появиться сыпь. При этом контакт с пораженным участком кожи пациента не вызывает заражения.
Несмотря на то, что подхватить вирусное заболевание может любой человек, дети уязвимы к ним в большей степени. Самые распространенные инфекции, которые вызывают лихорадку, сопровождающуюся сыпью, поражают преимущественно детей до 5 лет.
Розеола
Один из самых распространенных видов заболевания, при котором наблюдается сыпь с температурой. Вызывается вирусом герпеса 6-го типа. Поражает детей в возрасте от 6 месяцев до 2 лет. Взрослые подвержены данному заболеванию значительно реже.
Розеола не нуждается в активном лечении, потому что болезнь не опасна для здоровья ребенка и проходит за 7-10 дней как обычная простуда. В данном случае сыпь возникает после лихорадки и представлена плоскими или выпуклыми розовыми пятнами. Они начинают развиваться на животе, постепенно переходят на руки и лицо.
Инкубационный период составляет 5 - 15 дней, после которого начинают проявляться симптомы:
- Диарея;
- Боль в горле и легкий кашель;
- Раздражительность;
- Плохой аппетит;
- Опухшие гланды.
Ветрянка
Ветрянку вызывает вирус ветряной оспы. Обычно её считают детской болезнью (хотя если заболеть ей в старшем возрасте, то она может стать значительно опаснее). Переболев ветрянкой 1 раз, человек приобретает к ней иммунитет на всю жизнь.
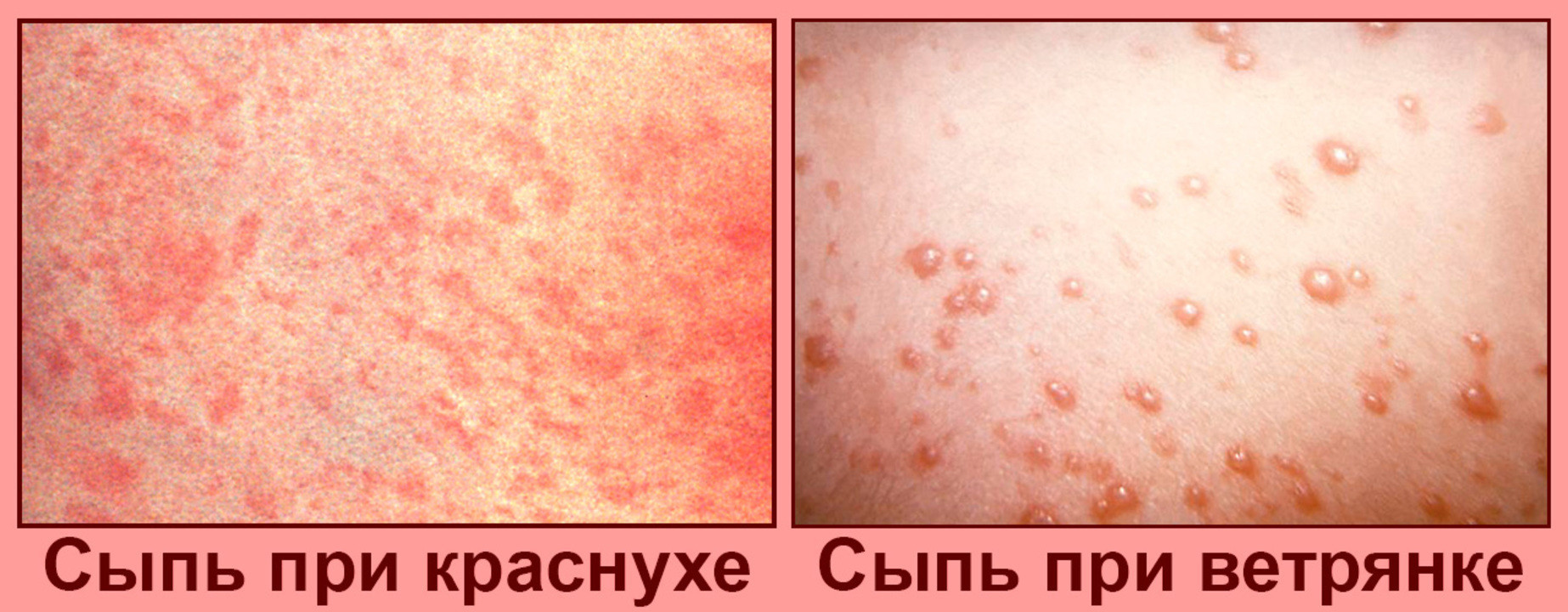
Рисунок 1. Сыпь при краснухе и при ветрянке. Источник: PHIL CDC
Инкубационный период от 7 до 21 дня, после которого появляется сыпь: красные или розовые шишки, которые в течении 14 дней покрываются коркой и исчезают. Сыпь сопровождается головными болями и лихорадкой.
Лечение ограничивается мазями местного применения и изоляцией больного от окружающих. Также рекомендуются теплые ванны.
Ветрянка наиболее опасна для беременных. Возрастает риск рождения детей со следующими отклонениями:
- Проблемы с интеллектуальным развитием;
- Патологии глаз;
- Физическая недоразвитость (малый рост).
Краснуха
Заболевание, которое обычно поражает детей от 5 до 9 лет. Помимо температуры и сыпи наблюдается увеличение лимфатических узлов. Краснуха представляет собой легкую инфекцию, которая проходит в течение одной недели даже без лечения.
Сыпь представляет собой розовые или красные пятна, которые возникают на лице, постепенно распространяясь на другие части тела.
Данное заболевание может представлять опасность для беременных, так как это может привести к хронической краснухе плода, что повышает вероятность выкидыша или физических отклонений после рождения малыша.
Мононуклкоз
Мононуклеозу подвержены все возрастные группы, но наиболее он распространен у подростков. Распространяется через слюну, поэтому его еще иногда называют болезнью поцелуев.
Инкубационный период длится в течении 4-6 недель, после чего проявляются такие симптомы:
- Головная боль;
- Быстрая утомляемость;
- Сыпь, в виде розовых и пурпурных бляшек или дисков на коже или во рту;
- Воспаление миндалин;
- Повышенная потливость.
Симптомы наблюдаются от 1 до 2 месяцев и их иногда сложно отличить от симптомов гриппа.
Болезнь может протекать незаметно без вреда для организма, но в редких случаях может вызвать осложнения:
- Ангина;
- Тонзиллит;
- Анемия;
- Менингит.
Вирусные заболевания, которые опасны для здоровья взрослого человека

Источник: Polina Tankilevitch: Pexels
Существует ряд вирусных заболеваний, которые могут вызвать сыпь с лихорадкой и у взрослого человека. Эти болезни не распространены в России, но ими можно заразиться во время отпуска в тропических и жарких странах.
Вирус Зика. Заболевание распространено в Центральной и Южной Америке. Передается через укусы насекомых, переливании крови и половом акте. Симптомы представляют собой сыпь в виде розовых плоских пятен или гноящихся бугорков. Часто болезнь проходит бессимптомно.
Сама сыпь не опасна для здоровья, но заболевание может вызвать ряд осложнений, особенно у беременных женщин:
- Увеличивается вероятность рождения детей с микроцефалией (маленькой головой или головным мозгом);
- Менингит;
- Менингоэнцефалит;
Синдром Гийена-Барре — аутоиммунного заболевания способного привести к параличу.
Лихорадка Западного Нила. Вирус передается человеку от птиц через укус насекомых. Симптомы развиваются редко, однако они могут привести к серьезным последствиям:
- Потеря зрения;
- Паралич;
- Судороги;
- Кома.
Заболеванию наиболее подвержены люди пожилого возраста (от 60 лет).
Лихорадка денге. Также распространяется преимущественно через укусы насекомых. Симптомы схожи с симптомами гриппа и длятся около 10 дней.
У небольшого процента заболевших может развиться более тяжелая форма заболевания – геморрагическая лихорадка денге. В таком случае у пациента могут наблюдаться такие признаки:
- Кровотечение из носа и десен;
- Нарушение кровообращения и повреждение сосудов;
- Увеличение печени.
Эти симптомы могут привести к шоковому синдрому денге, который может привести к смерти.
Когда обращаться за врачебной помощью
Многие вирусные заболевания не несут серьезной опасности для организма. Болезнь протекает гладко и проходит без особых осложнений в течении 7-14 дней. Несмотря на это, такие заболевания могут с трудом поддаваться лечению. Некоторые вирусные заболевания полностью резистентны к антибиотикам и требуют особого подхода и наблюдения специалистов.
Симптомы, при которых необходимо обратиться за врачебной помощью:
- Сыпь не проходит долгое время (более 10 дней) и не наблюдается признаков улучшения;
- Температура выше 39 градусов;
- Вместо пятен начинают образовываться пузырьки c жидкостью;
- Сыпь распространяется очень быстро по всему телу;
- Сыпь вызывает явно выраженные болевые ощущения;
- Пораженные части тела опухают.
Особое внимание следует уделять и общему состоянию пациента. Плохой аппетит, быстрая утомляемость и постоянная слабость, при которой больной не может выполнять повседневные действия, говорят о необходимости консультации с лечащим врачом.
Беременным женщинам следует внимательно относится к таким симптомам, потому что вирусные заболевания могут негативно повлиять на здоровье ребенка.
Важно: При появлении симптомов вирусных заболеваний во время посещения тропических районов или после возвращения из них, необходимо немедленно обратиться за медицинской помощью. Такие заболевания могут быть крайне опасны для здоровья человека.
Диагностируются такие заболевания быстро. Врач может установить тип заболевания по характеру сыпи и другим характерным симптомам. Для подтверждения диагноза, в большинстве случаев, достаточно анализа крови.

Источник: Howcast / YouTube
При обычных условиях, во время лечении подобных вирусных заболеваний, врач назначает курс антибиотиков, в зависимости от типа заболевания.
Чтобы бы смягчить симптомы, назначают мази или кремы местного применения. Для большего эффекта, при больших площадях поражения – компрессы.
Облегчить симптомы позволяют не сложно, например можно:
- Носить свободную и мягкую одежду;
- Принимать теплые ванны;
- Соблюдать постельный режим.
Самый эффективный метод профилактики таких заболеваний — вакцинация. Обычно детям её назначают в возрасте от 12 до 15 месяцев. Повторную вакцинацию проводят в 4-6 лет.
Не следует забывать о том, что такие заболевания заразны, и поэтому важно иметь возможность изолировать пациента — или как минимум обеспечить здоровых членов семьи средствами индивидуальной защиты. При этом и заболевшим и ухаживающим важно соблюдать правила личной гигиены, чтобы снизить риск развития осложнений.
К вирусным заболеваниям, которые сопровождаются сыпью и лихорадкой, следует относится внимательно, но без излишней осторожности. В подавляющем большинстве случаев, такие болезни проходят сами, не вызывая значительного дискомфорта и вреда. Наблюдение за симптомами и общим состоянием здоровья позволят избежать редких осложнений, а постельный режим и хороший уход ускорят выздоровление.
В ноябре 2021 года мир узнал о новом штамме, которому дали название «омикрон». Всего за несколько недель омикрон вызвал невиданную волну заражений. В США, Франции, Германии и других странах Европы суточные показатели инфицирования коронавирусом бьют рекорды. Случаи заражения стремительно растут и в России. Наблюдения показывают, что омикрон, хоть и более заразен, но менее опасен для взрослых. Но у маленьких детей новый штамм может вызвать тяжелые осложнения, поэтому родителям нужно проявлять бдительность. Рассказываем, чем опасен омикрон для детей и что делать при заражении ребенка.
Омикрон — что о нем известно
Новый штамм впервые выявили в Южно-Африканской Республике. Врачи заметили нетипичный для этого региона всплеск заражений, что могло указывать на появление более заразного варианта коронавируса. После исследования генома коронавирусов, взятых у больных, были обнаружены многочисленные мутации, в том числе и в спайк-белке коронавируса¹. Эти изменения позволили коронавирусу стать более заразным. Он размножается в несколько десятков раз быстрее варианта дельта, а рост числа инфицированных сейчас в 5-6 раз превышает показатели предыдущего года².
Симптомы омикрона у детей
«Все последние исследования указывают на то, что омикрон более заразный, но менее смертоносный. Кроме того, эпидемиологи отмечают, что из-за своей заразности омикрон-штамм все больше распространяется среди детей.
При заражении омикроном происходит поражение бронхолегочного дерева, и это чрезвычайно опасно для детей, особенно до 2 лет. Развивается такое заболевание, как бронхиолит, которое сопровождается резким и быстрым нарастанием дыхательной недостаточности, падением сатурации и критическим состоянием ребенка. У детей дошкольного и школьного возраста чаще ковид протекает под маской бронхообструктивного синдрома (свистящее, шумное дыхание), приступов удушья, участия вспомогательной мускулатуры в акте дыхания, часто развивается малопродуктивный кашель. При выраженной обструкции может появиться шумный выдох, увеличение частоты дыхания, развитие дыхательной недостаточности. Как осложнение возникает пневмония.
При этом температура редко достигает критических цифр. В некоторых случаях могут отмечаться диспепсические расстройства: рвота, понос, но намного реже, чем при штамме дельта».


эксперт

Руководитель Детской клиники ЕМС, врач-педиатр
В середине января 2022 года в США суточный показатель заражений доходит до миллиона, во Франции это 200-300 тысяч. Глава Роспотребнадзора Анна Попова допускает, что из-за нового штамма коронавируса число заражений в России может достичь отметки в 100 тысяч в сутки уже в ближайшие недели³.
Предварительные наблюдения за течением болезни показывают, что омикрон менее опасен для здоровья. Несмотря на то, что в США количество инфицированных по сравнению с январем 2021 года увеличилось в 4-5 раз, количество госпитализаций выросло на 15-20%, а количество смертельных исходов снизилось в 1,5-2 раза. Естественно, большую роль в этом сыграла вакцинация, но, как показывают исследования, омикрон практически не проникает в нижние отделы дыхательной системы, чем и объясняют более легкое течение болезни.
5 фактов о лечении коронавируса, о которых нужно знать родителям
1. Результаты ПЦР-теста могут быть негативными, особенно в начале заболевания
У вашего ребенка могут быть «классические» симптомы ковида, но результат ПЦР-теста при этом может быть отрицательным. Часто ложноотрицательные результаты бывают, когда вы слишком рано сдаете анализы.
Сделайте тест через 2-4 суток после появления первых симптомов. С учетом новой волны коронавируса, все простудные симптомы воспринимайте как ковид. Свяжитесь с врачом и четко следуйте всем рекомендациям.
2. Комфортная одежда и обильное питье
3. Сбивайте температуру парацетамолом или ибупрофеном
Среди жаропонижающих для детей отдавайте предпочтение парацетамолу или ибупрофену. У разных детей эти лекарства срабатывают по-разному. Это самые безопасные для детей жаропонижающие препараты. У других таких лекарств список побочных эффектов больше.
4. Четко следуйте рекомендациям врача
Не занимайтесь самолечением, а также не отменяйте самостоятельно препараты, которых назначил врач. У ребенка могут быть и сопутствующие заболевания, нуждающиеся в специальном лечении. В таком случае иногда требуется консультация сразу нескольких врачей.
5. Вызывайте скорую помощь если:
- состояние ребенка стремительно ухудшается;
- высокая температура держится более 3-5 дней;
- температура тела 40°С и выше;
- аномальное поведение ребенка;
- затрудненное дыхание.
Болеют ли дети омикроном?
Да, омикрон настигает и детей. И как показывают статистические данные из США, по сравнению с волной заражений годичной давности, у детей динамика роста выше, чем у взрослых. Заболеваемость в январе 2022 года по сравнению с аналогичным периодом 2021 года у детей до 4-х лет выросла в 2,6 раза. Это самый большой прирост среди всех возрастных групп. Одно из объяснений такой динамики — отсутствие вакцинации среди малышей данной возрастной категории. Кроме того, маленькие дети чаще других болеют острыми респираторными заболеваниями. Еще один фактор, способствующий распространению коронавируса среди детей — это работающие школы и детские сады. Если в 2020 году почти весь мир переходил на дистанционное образование, то сейчас к таким мерам прибегают значительно реже.
Примечательно, что на такую картину по заболеваемости коронавирусом в США могут оказывать влияние также некоторые социальные и регуляторные аспекты. В частности, пожилые люди ведут себя куда осторожнее детей, и их круг общения значительно уже. Второй немаловажный фактор — порядок тестирования в ряде штатов. Так, с открытием школ детей стали регулярно тестировать (чаще, чем взрослых), а многие взрослые болеют в легкой форме и не тестируются.
Когда ребенку с ковидом нужна госпитализация?
«Основной причиной госпитализации детей при ковиде является развитие бронхиолитов и пневмоний. Мнения врачей противоречивые: одни утверждают, что у госпитализированных детей течение легче, чем при дельте. Другие отмечают развитие серьезных осложнений: дыхательной недостаточности, гипертермии, обезвоживании. Но все сходятся во мнении, что омикрон чрезвычайно заразен, чем и вызывает такое быстрое распространение. Согласно клиническим рекомендациям Минздрава, лечение ковида проводят с помощью рекомбинантных интерферонов альфа, умиферона и симптоматической терапии. При более тяжелом течении показана госпитализация».


эксперт

Руководитель Детской клиники ЕМС, врач-педиатр
Симптомы и признаки омикрона у детей
Симптомы при заражении штаммом омикрон у детей мало чем отличаются от коронавируса, вызванного другими штаммами. Однако некоторые отличия все же есть. Например, если для других штаммов инкубационный период составляет 4-5 суток, то для омикрона это всего 2-3 дня. У омикрона ускоренный жизненный цикл. Это значит, что инфицированный человек быстрее заражает других.

Ковидные пальцы — один из симптомов коронавируса у детей. Фото: Dr. Amy Paller, Northwestern University
К наиболее частым симптомам омикрона у детей относятся:
- боль в горле;
- кашель;
- заложенность носа;
- головная боль;
- высокая температура тела;
- боли в мышцах;
- симптомы со стороны органов пищеварения (тошнота, рвота, диарея);
- необычная сыпь (примерно у 15% детей);
- ковидные пальцы.
Поскольку штамм омикрон интенсивно размножается в верхних и средних отделах дыхательных путей, он способен вызвать воспаления в соответствующих зонах. В частности, это бронхиты, бронхиолиты средних дыхательных путей, а также круп (воспаление гортани). Родители должны внимательно следить за симптомами у своего ребенка и держать в курсе лечащего врача.
Как отличить омикрон от обычной простуды?
«Специфичных симптомов, по которым можно опознать омикрон или отличить его от других вариантов коронавируса, нет. Любое ОРВИ стоит рассматривать как потенциальный ковид».


эксперт

Руководитель Детской клиники ЕМС, врач-педиатр
Сыпь у детей при омикроне
COVID-19 и ранее у некоторых пациентов сопровождался необычной сыпью. Однако с появлением штамма омикрон частота такого симптома возросла, в том числе и среди детей.
Чаще всего это высыпания на руках, пальцах и в области рта. Точные причины таких высыпаний при коронавирусной инфекции неизвестны. Вероятно, что сыпь вызвана непосредственным поражением вируса клеток кожи, что приводит к небольшим очагами воспаления. При этом врачи подчеркивают, что практически любая инфекция может сопровождаться сыпью на коже. В этой связи в медицинских и научных кругах идут споры, считать ли сыпь отличительным признаком омикрона или нет.
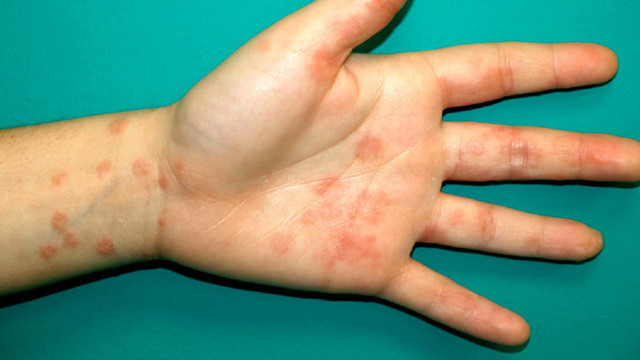
Один из вариантов ковидной сыпи у ребенка. Фото: Actas Dermosifiliogr. / ResearchGate (CC BY-NC-ND 4.0)
Как правило, сыпь при ковиде зудит, особенно в ночное время, что может стать причиной проблем со сном. Среди других кожных симптомов при ковиде также отмечают повышенную чувствительность кожи к ультрафиолетовому излучению (в частности, солнечным лучам).
5 распространенных вопросов о сыпи у ребенка при ковиде
Для родителей (и не только) отвечаем на самые распространенные вопросы о кожной сыпи при ковиде.
Как выглядит сыпь при ковиде?
- Очаговые высыпания, похожие на крапивницу. Это могут быть белые, розовые, красные или фиолетовые пятна. Чаще всего они зудят.
- Несимметричные пятна (напоминают те, что бывают после обморожения). Как правило, такой симптом держится не более двух недель.
- Очаговые высыпания в виде мелких волдырей. Могут возникать до появления других симптомов коронавируса.
- Высыпания в виде плоских или выпуклых волдырей. Часто появляются вместе с другими симптомами коронавирусной инфекции.
- Появление на коже сосудистой сетки. В очень редких случаях высыпание протекает в виде некроза (отмирание тканей).
Где чаще всего появляется сыпь?
Как правило, это руки (чаще пальцы рук). Также сыпь может появиться в области рта и на других участках тела.
Какова причина кожной сыпи? Указывает ли она на проблему со здоровьем?
Причина кожной сыпи при коронавирусе пока неизвестна. У ученых несколько теорий на этот счет. Наиболее реалистичные две — непосредственно поражение кожи или же специфическая реакция иммунной системы.
О наличии каких-либо других проблем со здоровьем у пациентов с кожной сыпью при ковиде ничего неизвестно. Однако если подтвердится теория о специфической реакции иммунной системы, то таким пациентам может быть рекомендована консультация врача-аллерголога или иммунолога.
У меня кожная сыпь, но тест негативный. Что это значит?
Если у вас или вашего ребенка на фоне кожной сыпи отрицательный тест на коронавирус, то это может быть любое кожное или иммунологическое заболевание (например, аллергия). При этом нужно помнить, что результаты тестов могут быть ложноотрицательными. Если помимо сыпи у ребенка или взрослого отмечаются и другие симптомы ковида, то исключать коронавирусную инфекцию нельзя. Врач порекомендует вам сделать повторный тест.
Нужно ли как-то лечить сыпь или она пройдет самостоятельно после выздоровления?
Сыпь со временем уйдет, после выздоровления. Однако если кожные высыпания для вас мучительны (например, сильно зудят, не давая возможности уснуть), врач может порекомендовать местные противовоспалительные или противозудные препараты. Обязательно проконсультируйтесь по этому поводу со своим врачом. Важно, чтобы доктор исключил другие кожные заболевания.
Лечение омикрона у детей
Лечение при заражении штаммом омикрон такое же, как и при других вариантах коронавируса. Схема лечения подбирается индивидуально в зависимости от клинической картины заболевания. В большинстве случаев это легкая форма болезни. В таком случае ребенок остается дома. Лечение такое же, как и при других ОРВИ: обильное питье, домашний режим, прием жаропонижающих препаратов (при необходимости). Если болезнь протекает тяжело, то ребенка госпитализируют.

При коронавирусе, как и при любой другой ОРВИ, рекомендовано обильное теплое питье. Фото: kopitin / Depositphotos
Как протекает омикрон у детей и как они его переносят
Как и в случае с другими штаммами коронавируса, омикрон дети переносят легче, чем взрослые. При этом пациенты до 3-4 лет болеют тяжелее детей более старшего возраста. По данным Роспотребнадзора, омикрон наиболее опасен для детей от 2 до 5 лет.
Важно понимать, что увеличение числа госпитализаций среди детей главным образом связано со стремительным распространением штамма и отсутствием вакцинации для маленьких детей. В России одобрена вакцина для подростков «Спутник М» (с 11 до 17 лет), вакцинация детей стартовала в конце января 2022 года. В это же время начались клинические испытания вакцины против коронавируса для детей 6-11лет.
Вакцинировать ли детей?


эксперт

Руководитель Детской клиники ЕМС, врач-педиатр
Опасность омикрона для детей
Основная опасность омикрона в том, что он чрезвычайно быстро распространяется. Несмотря на то, что новый штамм менее опасен для человека (как показывают результаты предварительных исследований), высокий уровень заразности может привести к серьезным сбоям работы системы здравоохранения.
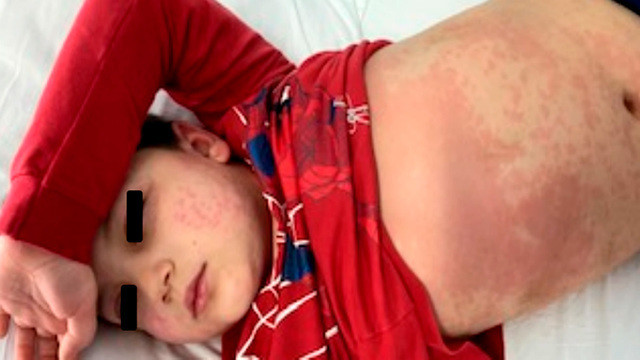
Ребенок с мультисистемным воспалительным синдромом. Это тяжелое осложнение коронавирусной инфекции. Фото: Journal of Biosciences and Medicines / ResearchGate (CC BY 4.0)
Отметим, что текущая волна пандемии привела не только к стремительному увеличению числа инфицированных среди детей, но и госпитализаций. Потребность в стационарном лечении среди взрослых в США в январе 2022 года, по сравнению с январем 2021 года, увеличилась примерно на 25%. В то время как среди детей эта цифра выросла в 4-5 раз!
Одно из объяснений учащенной госпитализации среди детей (помимо отсутствия вакцинации) связано с особенностями инфекции, вызванной штаммом омикрон. По сравнению с дельтой, омикрон хуже размножается в нижних отделах легких, но легко — в бронхах. Из-за анатомических особенностей дыхательной системы у маленьких детей часто развиваются бронхиты и их осложнения — бронхиолиты, которые могут протекать достаточно тяжело. Поскольку у детей просвет бронхов меньше, чем у взрослых, то при воспалении бронхи быстрее закупориваются, что приводит к дыхательной недостаточности. Отметим, что при заражении предыдущими штаммами коронавируса бронхиолиты почти не встречались.
Среди детей, заболевших коронавирусом, регистрируют и смертельные исходы. Как и прежде, уровень смертности среди детей крайне низок. Вероятность летального исхода увеличивается у детей с ожирением, пороками развития сердца и другими хроническими или врожденными заболеваниями.
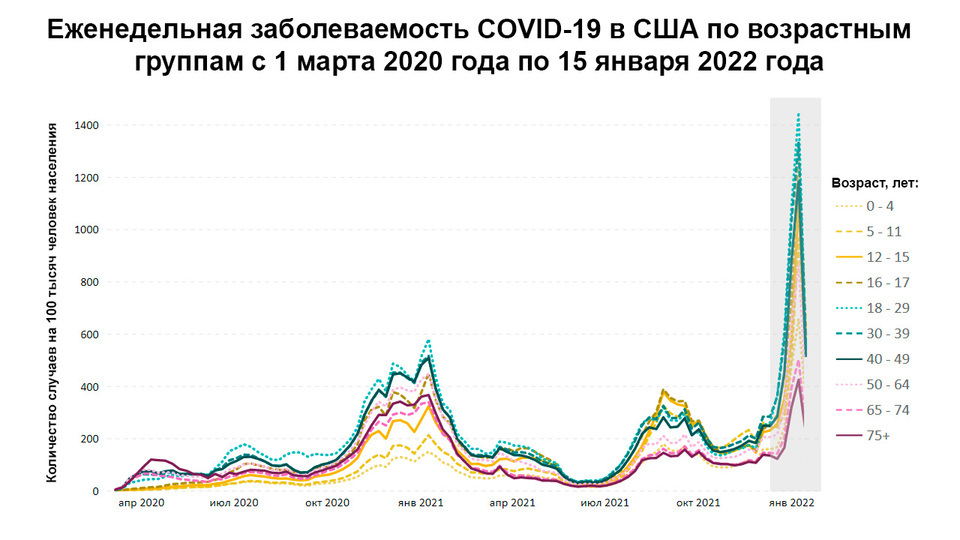
Рисунок 1. Еженедельная заболеваемость коронавирусной инфекцией в США с 1.03.20 по 15.01.22 по возрастным группам. Источник: CDC COVID Data Tracker
Случаи заболевания детей омикроном в России
Коронавирус и диабет у детей
В начале января 2022 года Центр по контролю и профилактике заболеваний США опубликовал на своей странице статью о взаимосвязи между коронавирусной инфекцией и риском развития диабета у лиц младше 18 лет⁴. Данные собирались с марта 2020 по июнь 2021 года. Результаты исследований показывают, что у детей, переболевших ковидом, вероятность развития сахарного диабета 1-го типа возрастает в 2,7 раза (или на 166%).
Причины такого осложнения коронавирусной инфекции пока неизвестны, но, как предполагают ученые, вирус, возможно, атакует и бета-клетки поджелудочной железы. Именно в них синтезируется инсулин, который необходим для утилизации глюкозы.
Такие симптомы, как учащенное мочеиспускание, жажда и беспричинная потеря веса должны насторожить родителей. Они могут указывать на сахарный диабет.
Как говорить с ребенком о коронавирусе?
В повседневной практике педиатру часто приходится сталкиваться с различными изменениями на коже пациентов. По статистике, различные поражения кожи являются причиной почти 30% всех обращений к педиатру. Иногда это только дерматологические проблемы, иногда высыпания являются проявлениями аллергической или соматической патологии, но в последнее время существенно вырос процент дерматологических проявлений инфекционных заболеваний. Иными словами, синдром инфекционной экзантемы прочно входит в нашу практику и требует определенной осведомленности, так как порой он является одним из главных диагностических признаков, позволяющих своевременно поставить диагноз и избежать тяжелых последствий.
Экзантемы являются одним из наиболее ярких и значимых в диагностическом и дифференциально-диагностическом отношении симптомов. Они встречаются при многих инфекционных заболеваниях, которые даже получили название экзантематозных (корь, краснуха, скарлатина, брюшной и сыпной тифы, ветряная оспа, герпетические инфекции). При них сыпь - обязательный компонент клинической картины заболевания, вокруг нее как бы разворачивается диагностический процесс, на нее опирается и дифференциальный диагноз. Существует также группа инфекций, при которых сыпь встречается, но она непостоянна и эфемерна. Такого рода экзантемы возможны при многих вирусных инфекциях (энтеро- и аденовирусных, ЦМВ, ЭБВ и др.). В этих случаях диагностическая ценность экзантем невелика.
Экзантема почти всегда сосуществует с энантемой, причем последняя обычно появляется за несколько часов или 1-2 дня до экзантемы. Например, обнаружение розеол или петехий на небе у больного с симптомами ОРВИ позволит доктору заподозрить герпетическую инфекцию, сыпной тиф или лептоспироз, а пятна Филатова - Коплика являются единственным по-настоящему патогномоничным симптомом кори. Это лишний раз доказывает чрезвычайную важность тщательного осмотра не только кожи, но и слизистых оболочек.
Единой классификации инфекционных экзантем в настоящее время не существует. Наиболее удобно их разделять на генерализованные и локализованные. Классическими называют экзантемы потому, что заболевания, относящиеся к данной группе, всегда протекают с синдромом экзантемы. Атипичные же заболевания сопровождаются высыпаниями часто, но не всегда (рис. 1, 2).
В статье речь пойдет о генерализованных вирусных атипичных экзантемах.
Инфекционная эритема
Инфекционная эритема (син.: эритема Чамера, пятая болезнь, болезнь горящих щек) - это острая детская инфекция, вызываемая парвовирусом В19 с характерными клиническими симптомами: красными отечными бляшками на щеках («нашлепанные» щеки) и кружевной красной сыпью на туловище и конечностях [1, 2] (фото 1). Инкубационный период составляет около 2 недель (4-14 суток), продромальный чаще отсутствует, но в 1/3 случаев может начинаться за 2 суток до появления сыпи и проявляется субфебрильной лихорадкой, недомоганием, головной болью, а иногда катаральными явлениями, тошнотой и рвотой 3.
Рис. 1. Классификация экзантем
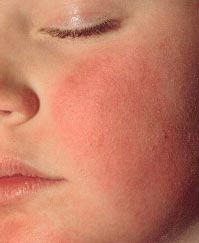
Фото 1. Симптом «нашлепанных» щек при инфекционной эритеме
Период разгара начинается с появления сыпи. В 1-й день она возникает на лице в виде мелких красных пятен, которые быстро сливаются, образуя яркую эритему на щеках, что придает больному вид получившего пощечину (симптом «нашлепанных щек»). Через 1-4 дня сыпь на лице разрешается, и одновременно с этим на коже шеи, туловища и разгибательных поверхностях конечностей появляются округлые пятна от розового до ярко-красного цвета и папулы. Изредка поражаются ладони и подошвы. Характерно некоторое центральное просветление, придающее сыпи своеобразный сетчатый, похожий на кружево вид (симптом кружевной сыпи). В большинстве случаев высыпания сопровождаются зудом кожи. Важно помнить, что после появления сыпи вирус не определяется в секрете носоглотки и крови, поэтому больные заразны только в период до появления сыпи.
Рис. 2. Генерализованные экзантемы
Экзантема при парвовирусной инфекции постепенно исчезает в течение 5-9 дней, но при воздействии провоцирующих факторов, таких как солнечное облучение, горячая ванна, холод, физическая нагрузка и стресс, могут персистировать недели и даже месяцы. Исчезает сыпь бесследно.
У части больных на фоне сыпи или после ее исчезновения может отмечаться поражение суставов. Характерно симметричное поражение преимущественно коленных, голеностопных, межфаланговых, пястно-фаланговых суставов. Болевой синдром зависит от тяжести заболевания и может быть слабым или сильным, затрудняющим самостоятельное передвижение, суставы опухшие, болезненные, горячие на ощупь. Течение полиартритов доброкачественное.
В анализе крови в высыпной период выявляется легкая анемия, низкое содержание ретикулоцитов, в ряде случаев - нейтропения, тромбоцитопения, повышенная СОЭ [6]. Для более точной диагностики возможно использовать ПЦР (сыворотка, ликвор, пунктат костного мозга, биоптат кожи и т. д.) для определения ДНК парвовируса. Также применяется метод ИФА с определением в сыворотке крови уровня специфических антител: IgM в сыворотке крови пациента обнаруживаются одновременно с появлением симптомов заболевания (на 12-14-й день после заражения), их уровень достигает максимума на 30-й день, затем снижается в течение 2-3 месяцев. Через 5-7 дней от момента клинических проявлений парвовирусной инфекции появляются IgG, которые сохраняются в течение нескольких лет [7].
Специфической этиотропной терапии парвовирусной инфекции не существует. В зависимости от клинической формы проводится посиндромная терапия.
Внезапная экзантема
Внезапная экзантема (син.: розеола детская, шестая болезнь) - это острая детская инфекция, вызывающаяся вирусом герпеса 6-го типа, реже 7-го типа и сопровождающаяся пятнисто-папулезной экзантемой, возникающей после снижения температуры тела. Вирус герпеса типа 6 был впервые выделен и идентифицирован в 1986 году у больных с лимфопролиферативными заболеваниями, а в 1988 году было доказано, что данный тип вируса является этиологическим агентом внезапной экзантемы. Инфекция, вызванная вирусом герпеса человека типа 6, является актуальной проблемой современной педиатрии, что связано с ее широкой распространенностью: почти все дети инфицируются в возрасте до 3 лет и сохраняют иммунитет на всю жизнь [8, 9]. При данном заболевании четко выражена сезонность - чаще внезапная экзантема регистрируется весной и осенью.
Инкубационный период составляет около 14 дней. Заболевание начинается остро с повышения температуры тела. Лихорадка фебрильная, длится 3-5, а порой и 7 дней, сопровождается интоксикацией, увеличением шейных и затылочных лимфоузлов, инъекцией зева и барабанных перепонок. Нередко отмечается гиперемия и отечность конъюнктивы век, придающая ребенку «сонный» вид и разрешающаяся в первый день экзантемы.
После снижения температуры тела, реже за день до или через сутки после, появляется экзантема. Высыпания вначале появляются на туловище и затем уже распространяются на шею, верхние и нижние конечности, редко - лицо. Представлены округлыми пятнами и папулами до 2-5 мм в диаметре, розового цвета, окруженными белым венчиком, бледнеющими при надавливании. Элементы сыпи редко сливаются и не сопровождаются зудом. Продолжительность высыпаний - от нескольких часов до 3-5 дней, после чего они исчезают бесследно [10, 11]. Особенностью заболевания является то, что, несмотря на болезнь, самочувствие ребенка страдает не сильно, может сохраняться аппетит и активность. В клиническом анализе крови отмечаются лейкопения и нейтропения, лимфоцитоз, могут обнаруживаться атипичные мононуклеары и тромбоцитопения. Течение внезапной экзантемы доброкачественное, склонное к саморазрешению.
Диагноз «розеола» в большинстве случаев не вызывает затруднений и устанавливается, как правило, на основе типичной клинической картины. Для подтверждения диагноза можно использовать серологическую диагностику, однако у многих детей с первичной инфекцией не развивается необходимый для определения уровень IgM [12]. Кроме того, у большинства людей старше 2-летнего возраста имеются антитела к вирусу герпеса типа 6 и для верификации необходимы парные сыворотки: выявление четырехкратного нарастания титра IgG к вирусу герпеса типа 6 или переход отрицательного результата в положительный служат подтверждением диагноза. Также возможно применение ПЦР, с помощью которой можно выявить вирус в тканях (в крови, слюне).
Заболевание склонно к саморазрешению и в подавляющем большинстве случаев не требует специфического лечения.
Инфекционный мононуклеоз
Инфекционный мононуклеоз - это острое инфекционное заболевание, вызываемое вирусами группы герпесов, наиболее часто ЭБВ, и характеризующееся лихорадочным состоянием, ангиной, увеличением лимфатических узлов, печени и селезенки, лимфоцитозом, появлением атипичных мононуклеаров в периферической крови [13].
ЭБВ повсеместно распространен среди человеческой популяции, им поражено 80-100% населения земного шара [14, 15]. Большинство детей инфицируется к 3 годам, а все население - к совершеннолетию. Максимальная заболеваемость отмечается в 4-6 лет и подростковом возрасте. Выражена сезонность -с весенним пиком и незначительным подъемом в октябре. Характерны подъемы заболеваемости каждые 6-7 лет.
Инкубационный период составляет от 2 недель до 2 месяцев. Основной симптомокомплекс включает следующие ведущие симптомы:
Заболевание в большинстве случаев начинается остро, с подъема температуры тела до высоких цифр. Обычно весь симптомокомплекс разворачивается к концу первой недели. Наиболее ранними клиническими проявлениями являются: повышение температуры тела; припухание шейных лимфатических узлов; наложения на миндалинах; затруднение носового дыхания. К концу первой недели от начала заболевания у большинства больных уже пальпируются увеличенная печень и селезенка, в крови появляются атипичные мононуклеары.
Помимо основного симптомокомплекса, при инфекционном мононуклеозе часто отмечаются различные изменения кожи и слизистых оболочек, появляющиеся в разгар заболевания и не связанные с приемом лекарственных препаратов. Практически постоянным симптомом является одутловатость лица и отечность век, что связано с лимфостазом, возникающем при поражении носоглотки и лимфатических узлов. Также нередко на слизистой оболочке полости рта появляются энантема и петехии. В разгар заболевания часто наблюдаются различные высыпания на коже. Сыпь может быть точечной (скарлатиноподобной), пятнисто-папулезной (кореподобной), уртикарной, геморрагической. Сыпь появляется на 3-14-й день заболевания, может держаться до 10 дней и разрешается бесследно. Отличительной чертой является ее большая интенсивность на акральных участках, где она обычно сливается и дольше держится. Экзантема не зудит и проходит бесследно.
Нельзя не упомянуть еще об одном очень характерном проявлении инфекционного мононуклеоза - появлении сыпи после назначения антибиотиков пенициллинового ряда [16]. Сыпь возникает, как правило, на 3-4-й день от начала приема антибиотиков, располагается преимущественно на туловище, представлена пятнисто-папулезной сливающейся экзантемой (кореподобный характер). Некоторые элементы сыпи могут быть более интенсивно окрашены в центре. Сыпь разрешается самостоятельно без шелушения и пигментации. Важным моментом является то, что данная экзантема не является проявлением аллергической реакции на лекарственный препарат: пациенты как до, так и после ЭБВ-инфекции могут хорошо переносить антибактериальные препараты пенициллинового ряда. Эта реакция до конца не изучена и на данный момент рассматривается как взаимодействие вируса и лекарственного препарата. Отличительными чертами такой сыпи являются следующие:
Инфекционный мононуклеоз в большинстве случаев протекает гладко, без осложнений. Заболевание заканчивается через 2-4 недели. В некоторых случаях по истечении этого срока сохраняются остаточные проявления болезни.
Этиотропнаятерапия инфекционногомононуклеоза окончательно не разработана. При среднетяжелой и тяжелой формах можно использовать препараты рекомбинантного интерферона (виферон), индукторы интерферона (циклоферон), иммуномодуляторы с противовирусным эффектом (изопринозин) [17, 18]. В основном применяется патогенетическая и симптоматическая терапия [19, 20].
Энтеровирусная экзантема
Энтеровирусная инфекция - группа заболеваний, вызываемых вирусами рода энтеровирусов, характеризующихся синдромом интоксикации и полиморфизмом клинических проявлений [21]. Выделяют два основных вида поражения кожи при энтеровирусных инфекциях - энтеровирусная экзантема и болезнь «рука-нога-рот» (фото 2).
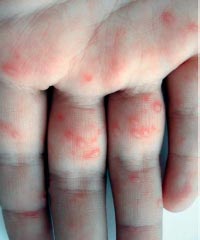
Фото 2. Болезнь «рук, ног и рта»
Энтеровирусная экзантема может быть вызвана различными типами энтеровирусов, а в зависимости от этиологии различается и симптоматика. Выделяют три вида энтеровирусных экзантем:
Кореподабная экзантема возникает преимущественно у детей раннего возраста. Заболевание начинается остро, с подъема температуры тела, головной боли, мышечных болей. Практически сразу появляются гиперемия ротоглотки, инъекция склер, нередко в начале болезни бывают рвота, боли в животе, возможен жидкий стул. На 2-3-й день от начала лихорадочного периода одномоментно появляется обильная распространенная экзантема на неизмененном фоне кожи. Сыпь располагается всегда на лице и туловище, реже на руках и ногах, может быть пятнистой, пятнисто-папулезной, реже петехиальной, размеры элементов - до 3 мм. Сыпь сохраняется 1-2 дня и исчезает бесследно. Примерно в это же время снижается температура тела.
Розеолоформная экзантема (бостонская болезнь) начинается также остро, с повышения температуры до фебрильных цифр. Лихорадка сопровождается интоксикацией, першением и болью в горле, хотя при осмотре ротоглотки никаких существенных изменений, кроме усиления сосудистого рисунка, нет. В неосложненных случаях лихорадка держится 1-3 дня и резко падает до нормы. Одновременно с нормализацией температуры появляется экзантема. Она имеет вид округлых розовато-красных пятен размером от 0,5 до 1,5 см и может располагаться по всему телу, но наиболее обильной бывает на лице и груди. На конечностях, особенно на открытых участках, сыпь может отсутствовать. Сыпь сохраняется 1-5 дней и бесследно исчезает [22].
Генерализованная герпетиформная экзантема возникает при наличии иммунодефицита и характеризуется наличием мелкой везикулезной сыпи. Отличием от герпетической инфекции является отсутствие сгруппированности везикул и помутнения их содержимого.
Одним из локальных вариантов энтеровирусной экзантемы является заболевание, протекающее с поражением кожи рук и ног, слизистой оболочки полости рта - так называемая болезнь рук, ног и рта (син.: ящуроподобный синдром, вирусная пузырчатка конечностей и полости рта). Наиболее частыми возбудителями данного заболевания служат вирусы Коксаки А5, А10, А11, А16, В3 и энтеровирус типа 71 [23, 24].
Заболевание встречается повсеместно, болеют преимущественно дети до 10 лет, однако отмечаются случаи заболеваний и среди взрослых, особенно молодых мужчин. Так же как и при других энтеровирусных заболеваниях, встречается чаще летом и осенью.
Инкубационный период короткий, от 1 до 6 дней, продромальный - невыразительный или отсутствует вовсе. Заболевание начинается с незначительного повышения температуры тела, умеренной интоксикации. Возможны боли в животе и симптомы поражения респираторного тракта. Практически сразу на языке, слизистой щек, твердом небе и внутренней поверхности губ появляется энантема в виде немногочисленных болезненных красных пятен, которые быстро превращаются в везикулы с эритематозным венчиком. Везикулы быстро вскрываются с формированием эрозий желтого или серого цвета. Ротоглотка не поражается, что отличает заболевание от герпангины [25]. Вскоре после развития энантемы у 2/3 пациентов появляются аналогичные высыпания на коже ладоней, подошв, боковых поверхностей кистей и стоп, реже - ягодиц, гениталий и лице. Так же как и высыпания во рту, они начинаются как красные пятна, которые превращаются в пузырьки овальной, эллиптической или треугольной формы с венчиком гиперемии. Высыпания могут быть единичными или множественными [26].
Заболевание протекает легко и разрешается самостоятельно без осложнений в течение 7-10 дней. Однако необходимо помнить, что вирус выделяется до 6 недель после выздоровления [27, 28].
Диагностика энтеровирусных экзантем носит комплексный характер и предусматривает оценку клинических симптомов заболевания совместно с данными эпидемиологического анамнеза и обязательного лабораторного подтверждения (выделение энтеровируса из биологических материалов, нарастание титра антител) [29].
Лечение носит в большинстве симптоматический характер. Применение рекомбинантных интерферонов (виферон, реаферон), интерфероногенов (циклоферон, неовир), иммуноглобулинов с высоким титром антител может потребоваться только при лечении больных тяжелыми формами энтеровирусного энцефалита [30].
Таким образом, проблема инфекционных заболеваний, сопровождающихся экзантемами, остается актуальной по сей день. Высокая распространенность данной патологии среди населения требует повышенного внимания от врачей любой специальности.
Читайте также:

