Сыпь как лопнувшие капилляры у ребенка
Обновлено: 19.04.2024
Внесосудистая и внутрисосудистая пурпуры у ребенка
Кровоизлияние в кожу может быть безопасным явлением при незначительной травме или первым признаком угрожающего жизни заболевания. Ранняя диагностика и, при необходимости, лечение требуют от врача умения идентифицировать и внимательно обследовать любого пациента с пурпурой.
Кожную геморрагию можно отличить от гиперемии, которая возникает в результате усиленного кровотока по расширенным сосудам, по неспособности участка геморрагии бледнеть при надавливании на его поверхность (диаскопия).
Диаскопию можно продемонстрировать, растянув кожу между большим и указательным пальцами или нажав на нее стеклянным или пластмассовым предметным стеклом. Точечные участки геморрагии называются петехиями; крупные, сливающиеся бляшки обозначают как экхимозы. Причиной пурпуры может быть состояние самих сосудов, а также внесосудистые и внутрисосудистые явления.
Внесосудистая пурпура
Травма является самой распространенной причиной внесосудистой пурпуры у детей. Размеры не бледнеющих при нажатии лиловых пятен, вызванных случайной травмой, варьируют от нескольких миллиметров до многих сантиметров в диаметре. Эти пятна обычно расположены над костными выступами, например, на коленях, локтях, разгибательных поверхностях голеней, на лбу, носу и подбородке.
Петехии редко наблюдаются у практически здоровых детей, хотя они могут появиться на лице и груди после сильного кашля или рвоты.
Наличие пурпуры на защищенных или закрытых местах, таких как ягодицы, спина, гениталии, верхняя часть бедер и верхняя часть рук, предполагает возможность неслучайной травмы. В некоторых случаях форма кровоподтека указывает на предмет, применявшийся для нанесения травмы.
Рубцы, актиническое повреждение, пищевые дефициты, наследственные заболевания коллагена и эластической ткани, а также другие факторы уменьшают прочность кожи и могут усилить риск вызываемых внесосудистыми явлениями кровоподтеков даже после незначительной травмы.
Внутрисосудистая пурпура
Внутрисосудистая пурпура возникает в результате любого заболевания, в ходе которого нарушается нормальная коагуляция. Петехии и экхимозы развиваются на коже, может наблюдаться кровоточивость слизистых оболочек, а в тяжелых случаях кровотечение может произойти в почках, ЖКТ и ЦНС.
Причинами могут быть аутоиммунная тромбоцитопеническая пурпура (АТП), острая лейкемия, апластическая анемия, сепсис и дефициты фактора свертываемости крови.
Внутрисосудистая пурпура.
Ребенок с острой лимфоцитарной лейкемией с кровоподтеками различных размеров, которые типично наблюдаются при низком количестве тромбоцитов. Синдром Элерса-Данло.
У ребенка наблюдается ряд классических признаков заболевания, к которым относятся (а) повышенная склонность к кровоподтекам,
(б) гиперэластичность кожи и (в) гиперрастяжимость суставов.
У отца ребенка (г) множественные обширные атрофические лиловые рубцы на коленях накопились за многие годы в результате травм.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эритема: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Эритема – это специфическое покраснение кожи или слизистой оболочки, либо сыпь на определенном участке тела, которые провоцируются сильным приливом крови к капиллярным сосудам. Этот симптом возникает как при психоэмоциональных состояниях здорового человека, так и в результате различных проблем со здоровьем.
Если на гиперемированное пятно надавить пальцем, оно исчезнет, но по окончании давления появится вновь.
Эритема может рассматриваться как:
- компонент клинического симптомокомплекса различных заболеваний кожи;
- физиологическая реакция организма на различные внутренние и внешние раздражители (механические, биологические, лучевые, температурные, химические, интоксикационные, лекарственные, психогенные и др.);
- симптом инфекционного поражения кожи, аллергической реакции, врожденной генетической патологии, токсического поражения, хронических заболеваний внутренних органов, системных аутоиммунных заболеваний;
- самостоятельная патология.
Разновидности эритемы
Эритема манифестирует в результате расширения кровеносных сосудов сосочкового слоя дермы. Выделяют активный и пассивный процесс:
- Активная эритема характерна для острой фазы воспалительного процесса. Активностью обладают и физиологические эритемы, но они кратковременные (то есть быстро проходят). Кожа в зоне активной эритемы горячая, ярко-красного цвета, может быть отечной. Эти изменения объясняются расширением сосудов кожи и усилением кровотока. Эритематозные пятна чаще имеют округлую форму, а при слиянии напоминают гирлянду.
- Пассивная эритема связана с расширением венозных сосудов дермы и стазом крови, в результате чего кожа приобретает синюшно-красный цвет с цианотичным оттенком. Пассивная эритема распространяется диффузно и имеет нечеткие границы.
Возможные причины возникновения эритемы
Неинфекционные эритемы
- Эмотивная эритема, как следует из названия, возникает на фоне сильных эмоций или стресса. Обычно локализуется на лице, шее и груди. Ярко-красный или пунцовый цвет пятен объясняется транзиторным (временным) расширением сосудов кожи.
- Солнечная эритема – сосудистая реакция на повреждающее воздействие ультрафиолетовых лучей (вплоть до ожога 1-й степени).
- Тепловая эритема возникает вследствие продолжительного либо регулярного теплового или инфракрасного воздействия (включая физиотерапевтические процедуры), которого недостаточно для полноценного ожога. Проявляется в виде красноватой сосудистой сетки. Локализация определяется зоной, на которую было оказано тепловое воздействие.
Холодовая эритема манифестирует под действием на кожу и слизистые оболочки низких температур. Проявляется сине-красной сыпью с локальными отеками и зудом.
К эритродермии относят атопический, контактный, себорейный дерматиты, псориаз, красный отрубевидный лишай, красный плоский лишай, розацеа, чесотку, лимфому кожи и т.д.
- Симптоматическая эритема характеризуется гиперемированными пятнами неправильной формы, возвышающимися над кожей, и является аллергической реакцией на некоторые лекарства либо развивается на фоне полиартрита.
- Стойкая возвышающая эритема – это признак аллергического васкулита.
- Пальмарная эритема («печеночные» ладони) проявляется малиновыми пятнами на ладонях и кончиках пальцев у больных циррозом печени. Схожие пятна могут наблюдаться во время беременности, а также при полиартрите, патологиях легких, подостром бактериальном эндокардите и т.п.
- Кольцевидная эритема представляет собой монетовидные, отечные пятна красного, ярко-розового или цианозного цвета на коже туловища и конечностей. Пятна могут увеличиваться в размере и сливать. Может наблюдаться повышение температуры тела. Выделяют несколько видов кольцевидной эритемы:
- центробежная эритема Дарье – относится к инфекционно-аллергическим проявлениям и чаще встречается у мужчин среднего возраста;
- маргинальная эритема (болезнь Лендорфф-Лейнера) – одно из проявлений острой ревматической лихорадки;
- круговидная мигрирующая эритема Гаммела – представляет собой концентрические высыпания, похожие на древесные волокна и ассоциированные с различными видами онкологических процессов.
- Пятнистая инфекционная эритема Розенберга – самостоятельное заболевание, которым болеют по большей части подростки и молодые люди до 25 лет. Проявляется асимметричной сыпью красного цвета на теле и слизистой оболочке полости рта, лихорадкой, сильной головной и суставной болью, бессонницей.
- Инфекционной эритемой Чамера, как правило, болеют дети. Возбудителем является парвовирус В19. Характеризуется внезапным началом – на лице появляется мелкая сыпь, которая по мере прогрессирования заболевания сливается в эритематозное пятно («синдром пощечины») с пятнисто-папулезной сыпью на туловище и руках.
- Узловатая эритема («красные шишки») характеризуется болезненными подкожными узелками красного или фиолетового цвета (отсюда и название), которые находятся преимущественно на передних поверхностях ног, на предплечьях и на бедрах. Узелки плотные и припухшие. Часто появляется на фоне тонзиллита, скарлатины, туберкулеза, сопровождает системные заболевания, включая стрептококковую инфекцию, ревматические заболевания, мононукулеоз, саркоидоз и воспалительное заболевание кишечника (неспецифический язвенный колит, болезнь Крона), болезни Бехчета, синдром Лефгрена. Провоцирующим фактором может стать прием противозачаточных и сульфаниламидных препаратов.
- Экссудативная многоформная эритема характеризуется симметрично расположенными отечными красно-розовыми пятнами на коже, кайме губ, слизистой оболочке рта, гениталиях. Поражения имеют вид мишени или радуги с центральной папулой и четкими границами пятен. Папулы, наполненные серозным или кровянистым содержимым, лопаются с образованием язвочек. Провоцировать такую эритему могут пульпит, гайморит, корь, герпес, скарлатина, обезьянья оспа и др. инфекционные заболевания, а также прием некоторых лекарственных препаратов.
- Синдром Стивенса-Джонсона – острое токсико-аллергическое заболевание, для которого характерно появление пузырей на слизистых оболочках рта, глаз, горла, половых органов. Заболевание обычно протекает хронически, с постоянными рецидивами.
- Скарлатиноподобная рецидивирующая эритема Фереоля-Бенье – остро протекающее рецидивирующее заболевание кожи аллергического генеза. Характеризуется доброкачественным течением и благоприятным прогнозом. Нередко развивается после лекарственных интоксикаций, переохлаждения, стресса, на фоне гриппозной и другой инфекции. Высыпания, склонные к слиянию, появляются в виде ярко-красных пятен различной величины – от точечных до крупных. После исчезновения сыпи кожа шелушится, на ладонях и подошвах роговой слой отходит в виде «перчаток» и «чулок».
- Мигрирующая эритема Липшютца – основное клиническое проявление начальной стадии болезни Лайма. Заболевание вызывает бактерия боррелия, которую переносят клещи. Эритема расположена по центру, окружена бледным кольцом и наружной воспаленной каймой.
- Травма кожи при ударе — основная причина появления петехий у здоровых людей. В полости рта петехии могут появиться после употребления слишком твердой пищи.
- Грубое воздействие на кожу (например, при наложении жгута), ношение тесной одежды и обуви.
- В послеродовом периоде у матери и ребенка возможно появление петехиальной сыпи из-за травм кожи во время родов.
- Сильный плач (чаще у детей), неукротимая рвота или кашель – причина появления единичных петехий в области глаз, рта, шеи.
- Некоторые аутоиммунные заболевания, такие как системная красная волчанка, тромбоцитопеническая пурпура, склеродермия и многие другие, сопровождаются появлением на коже петехий. Связано это чаще всего со специфическим поражением сосудов разного калибра. Помимо кожных проявлений для этой группы болезней характерны различные поражения суставов с нарушением их функции, лихорадка, миалгии (мышечная боль), невынашивание беременности, бесплодие.
- Инфекционные заболевания, такие как тиф, скарлатина, инфекционный мононуклеоз, менингит, а также некоторые инфекции, передаваемые половым путем, могут сопровождаться появлением петехий. При инфекционном эндокардите и сепсисе также возможно появление петехиальной сыпи. При гонорее петехии обычно локализуются на коже в области крупных суставов и сопровождаются клиникой воспаления мочеполового тракта.
- При наличии новообразований в гипофизе или коре надпочечников, сопровождающихся повышением уровня гормонов, кожа истончается, легко травмируется, появляются багровые растяжки (стрии) на животе, бедрах, а также петехии, которые чаще всего локализующиеся на коже голеней.
- Недостаточное поступление в организм витаминов С и К ведет к нарушению проницаемости сосудистой стенки капилляров, в результате чего кровь может попасть в межтканевое пространство, появляются петехии, беспричинные синяки различных размеров.
- Во время и после проведения химио- и лучевой терапии возможно появление петехиальной сыпи, что объясняется снижением уровня тромбоцитов на фоне введения токсичных лекарств или воздействием ионизирующего излучения на ткани.
- Изменения кожи, мышц, развитие побочных симптомов при наличии онкологических заболеваний называют паранеопластическими процессами. Их развитие связано с реакцией организма на рост опухоли и часто сопровождается появлением сыпи различного характера, необъяснимых изменений кожи и мышц (дерматомиозит), слабости, снижения аппетита, похудения, быстрой утомляемости, длительным повышением температуры тела.
- артериит Такаясу (неспецифический аортоартериит),
- гигантоклеточный артериит (болезнь Хортона) и ревматическая полимиалгия.
- узелковый полиартериит,
- болезнь Кавасаки.
- микроскопический полиангиит,
- гранулематоз с полиангиитом (Вегенера),
- эозинофильный гранулематоз с полиангиитом (Черджа- Строс).
- заболевания, ассоциированные с антителами к базальной мембране клубочка почек (синдром Гудпасчера),
- криоглобулинемический васкулит
- IgA-ассоциированный васкулит (геморрагический васкулит, пурпура Шенлейна-Геноха),
- гипокомплементемический уртикарный васкулит (анти-C1q васкулит).
- кожный лейкоцитокластический ангиит,
- кожный артериит,
- первичный васкулит центральной нервной системы,
- изолированный аортит,
- другие.
- васкулит при системной красной волчанке,
- ревматоидный васкулит,
- саркоидный васкулит,
- другие.
- криоглобулинемический васкулит, ассоциированный с вирусом гепатита С,
- васкулит, ассоциированный с вирусом гепатита В,
- аортит, ассоциированный с сифилисом,
- лекарственный иммунокомплексный васкулит,
- лекарственный АНЦА-ассоциированный васкулит,
- паранеопластический васкулит,
- другие.
- мелких сосудов – поражают капилляры и венулы, артериолы и мелкие артерии внутренних органов;
- средних сосудов – поражают преимущественно брюшные артерии и их ветви. Нередко вызывают стенозы и аневризмы;
- крупных сосудов – поражают аорту и ее главные ветви.
- мелких сосудов с иммунными комплексами;
- с триггерными заболеваниями соединительной ткани;
- с установленной этиологией обменного либо инфекционного характера;
- с поражением одного органа.
- кожи – пятнистыми кровоизлияниями;
- нервов – частичной либо полной потерей чувствительности;
- суставов – суставными болями;
- висцеральныхсосудов – болями в животе;
- почек – гломерулонефритом;
- мозга – инсультами.
- слабость и повышенная утомляемость,
- повышение температуры,
- потеря аппетита,
- бледность.
- геморрагический,
- аллергический,
- уртикарный,
- гранулематоз Вегенера,
- болезнь Кавасаки.
- эритематозные и геморрагические пятна и узелки;
- кровоизлияния под ногти пальцев ног;
- зуд и боль в области сыпи;
- некроз – омертвение и почернение кожи в области высыпаний;
- боль в мышцах и суставах.
- изнуряющая лихорадка;
- сыпь с бляшками, напоминающая скарлатину;
- поражение глаз и органов дыхания;
- утолщение и покраснение кожи на ладонях и подошвах;
- увеличение шейных лимфатических узлов;
- покраснение языка;
- шелушение кожи пальцев;
- аневризма и боли в сердце. Источник:
И.Я. Лутфуллин
Синдром Кавасаки: клинические алгоритмы и проблема гиподиагностики заболевания
// Вестник современной клинической медицины, 2016, т.9, вып.2, 52-60 - купирование симптоматики и достижение ремиссии;
- поддержание ремиссии в течение 0,5 –2 лет;
- лечение рецидивов.
- гормоны – при гигантоклеточном артериите ГКА, ревматической полимиалгии и болезни Такаясу;
- гормоны и цитостатики – при системном, гемморагическом и криоглобулинемическом васкулите, узелковом полиартериите и ряде других;
- иммуносупрессоры с гормонами – при геморрагическом васкулите, если комбинированная терапия с цитостатиками не эффективна;
- моноклональные антитела – при системном васкулите, если комбинированная терапия не эффективна;
- базисные противоревматические средства – при противопоказаниях к препаратам выбора;
- иммуноглобулины – при тяжелых осложнениях.
Возникают в результате попадания инфекции (бактерий, вирусов, простейших, гельминтов) в капилляры кожи. К группе инфекционных эритем относятся:
Диагностику эритемы проводит врач-дерматолог, дерматовенеролог или аллерголог . Первичный прием может осуществить терапевт или врачу общей практики. Возможно, впоследствии понадобится консультация ревматолога, пульмонолога, эндокринолога , фтизиатра и инфекциониста. При появлении эритемы у ребенка следует обратиться к врачу-педиатру или детскому дерматологу.
Диагностика и обследования при эритеме
Диагноз обычно основывается на характерной клинической картине с учетом возраста пациента и прицельной дифференциальной диагностики с крапивницей, корью, краснухой, энтеровирусной экзантемой, сифилисом, лепрой и др. Для исключения прочих патологий подбираются методы комплексной диагностики, в том числе:
-
анализ крови общий. При эритеме выявляют лейкопению, палочкоядерный сдвиг влево, эозинофилию, ускорение СОЭ;
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Петехиальная сыпь: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Петехиальная сыпь связана с разрывом внутрикожных сосудов и может возникать из-за сбоя в работе многих систем организма (иммунная система, кроветворная), при длительном приеме некоторых лекарственных препаратов, при инфекционных заболеваниях (сепсис, тиф, скарлатина и др.), а также при физическом воздействии на кожу из-за которого возникает повреждение внутрикожных сосудов (при ношении слишком тесной одежды из грубой ткани, при физической травме кожи).
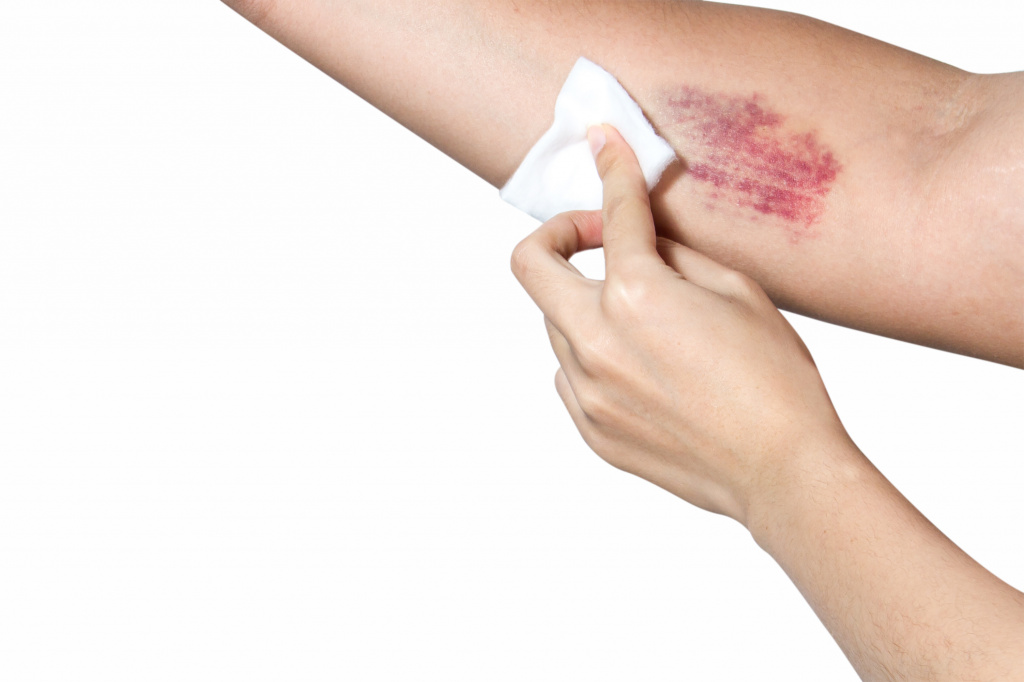
По сути, петехии – это выход крови из внутрикожных капилляров в межтканевое пространство в результате травмы сосуда или из-за изменения свойств крови.
Чаще всего петехиальные элементы плоские, размером не более 3 мм, могут быть фиолетового, пурпурного, красного цвета, над поверхностью не возвышаются, не пальпируются, не исчезают при надавливании или растягивании кожи, бывают единичными или множественными.
Чаще всего петехии появляются вследствие уменьшения количества тромбоцитов (элементов крови, ответственных за ее свертывание) в результате каких-либо состояний (или заболеваний), а также из-за снижения свертываемости крови как проявление некоторых болезней или действия определенных лекарственных препаратов.
Прием антикоагулянтов. При нарушениях ритма сердца, в комплексной терапии ишемической болезни сердца, в постинсультном периоде, при склонности к тромбообразованию и при других заболеваниях пациентам назначают препараты, разжижающие кровь (антикоагулянты и/или антиагреганты). На фоне приема таких препаратов происходит изменение реологических («текучих») свойств крови без изменения количества тромбоцитов. Назначение антикоагулянтов и антиагрегантов требует контроля работы системы свертывания. Исследование, которое отражает основные этапы процесса свертывания крови в организме называется коагулограмма (гемостазиограмма). В зависимости от того, к какой группе относится препарат «разжижающий кровь», контролировать нужно разные звенья коагулограммы. Периодичность контроля, коррекцию принимаемой дозы препарата и рекомендации по изменению образа жизни, прежде всего питания, вам даст лечащий врач.
Синонимы: Гемостазиограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма) расширенная» Коагуляционное звено гемостаза: Протромбин (протромбиновое время, протромбин (по Квику).

При появлении обширных участков кожной сыпи, неважно, сопровождаются они другими симптомами или нет, необходимо немедленное обращение к врачу.
Первичное обращение может быть к врачу общей практики, терапевту или дерматологу. По характеру кожных проявлений, наличию тех или иных симптомов врач решит, нужна ли консультация более узкого специалиста, и определит объем необходимых анализов и обследований, а также назначит терапию.
Диагностика при появлении петехий на коже
При приеме антикоагулянтов помимо оценки функции самой свертывающей системы крови - Гемостазиограмма (коагулограмма), скрининг;
Синонимы: Гемостазиограмма, коагулограмма. Coagulation studies (coagulation profile, coag panel, coagulogram). Краткая характеристика исследования «Гемостазиограмма (коагулограмма), скрининг» Включает следующие показатели: Протромбин (протромбиновое время, протромбин (по Квику), МН.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Васкулиты: причины появления, симптомы, диагностика и способы лечения.
Определение
Системные васкулиты – это большая группа разнородных острых и хронических заболеваний, в основе которых лежит воспаление и некроз сосудистой стенки. Термин «системные» означает, что в патологический процесс вовлечено несколько органов и тканей. Системные васкулиты относятся к редким заболеваниям, распространенность их составляет от 0,4 до 14 случаев на 100 000 населения, однако во всем мире количество людей, больных васкулитами, ежегодно растет.
Причины возникновения васкулитов
Причины развития васкулитов точно пока не известны. Выделяют первичные системные васкулиты, являющиеся самостоятельными заболеваниями, и вторичные, которые развиваются на фоне других болезней.
В основе формирования первичных васкулитов лежат генетические дефекты, а пусковыми факторами становятся латентные (скрыто протекающие) инфекционные процессы (гепатит В, парвовирус, стафилококк, микобактериоз, ОРВИ), иммунная гиперчувствительность к некоторым лекарственным препаратам (антибактериальным, противовирусным, ингибиторам АПФ, аминазину и др.), гиперсенсибилизация к некоторым соединениям, входящим в состав табака, и пр.
Вторичные системные васкулиты возникают как синдром при различных заболеваниях, например, при инфекционном эндокардите, ревматоидном артрите, при некоторых опухолевых процессах, инфекционных поражениях, при лекарственной болезни.
В основе развития системных васкулитов лежат различные патологические механизмы, например, повреждающее действие циркулирующих иммунных комплексов (ЦИК). Иными словами, при попадании в организм антигена (им может быть любой микробный агент, лекарственное вещество, собственный измененный белок) к нему присоединяется соответствующий иммуноглобулин. Вместе они образуют иммунный комплекс. Эти комплексы начинают циркулировать по организму, осаждаются на внутренней стенке сосудов и вызывают воспаление. Чем больше этих комплексов и чем дольше они циркулируют в крови, тем сильнее повреждается сосудистая стенка. Способствует повреждению повышение внутрисосудистого давления, замедление тока крови, нарушения баланса в работе иммунной системы.
Другими патологическими механизмами, лежащими в основе васкулитов, является выработка тромбоцитами и клетками внутренней стенки сосудов (эндотелия) провоспалительных цитокинов и появление в крови аутоантител – белков, которые ведут себя агрессивно по отношению к собственным антигенам организма. Эти аутоантитела могут оказывать прямое повреждающее действие на эндотелий (антиэндотелиальные антитела), на цитоплазму нейтрофилов (АНЦА – антинейтрофильные цитоплазматические антитела), способствовать активации каскада свертывающей системы крови (антифосфолипидные аутоантитела).
Классификация васкулитов
Существует большое количество классификаций системных васкулитов, из которых основной на сегодняшний день является та, в основе которой лежит калибр пораженных сосудов и основные механизмы их поражения:
1. Васкулит с поражением сосудов крупного калибра:
3.1. Васкулиты, ассоциированные с антинейтрофильными цитоплазматическими антителами (АНЦА):
Симптомы системного васкулита зависят от того, какие сосуды поражены. При вовлечении сосудов кожи появляются симметричные высыпания (в первую очередь на голенях), склонные к отеку, кровоизлияниям, некрозу. Может развиться гангрена.
Характерным кожным симптомом является «сосудистая бабочка» – сыпь на щеках и переносице (наблюдается при системной красной волчанке).
На слизистых оболочках также могут появляться геморрагические высыпания, язвы и некрозы.
Ишемический синдром при васкулитах проявляется перемежающейся хромотой – болью в икроножных мышцах, возникающей при ходьбе и вынуждающей человека сделать остановку и подождать, пока боль утихнет (встречается также в других мышцах ног, сопровождается онемением и похолоданием конечностей, может наблюдаться и при поражении верхних конечностей). Кроме того, может развиваться ишемическая полинейропатия, ишемические поражения центральной нервной системы, асимметрия пульсации артерий.
Системные васкулиты характеризуются вовлечением в патологический процесс разных органов и систем. Поражения сосудов сердечно-сосудистой системы могут приводить к недостаточному кровоснабжению сердечной мышцы, миокардитам, поражению внутренней оболочки сердца – эндокарда, и околосердечной сумки – перикарда. Возникают различные нарушения ритма и проводимости, повышается риск развития острого инфаркта миокарда и сердечной недостаточности.
Поражение бронхолегочной системы включает появление в легких уплотнений (инфильтратов), развитие инфарктной пневмонии, бронхоспазма, плеврита.
Почечные васкулиты становятся следствием поражения почечных артерий. Например, при узелковом периартериите в почках возникают множественные безболевые инфаркты (гибель части почки в результате закупорки артерии), что приводит к почечной недостаточности. Поражение почечных артерий может закончиться стойкой злокачественной артериальной гипертензией. Некоторые васкулиты протекают с развитием тяжелого гломерулонефрита – воспалением почечных клубочков.
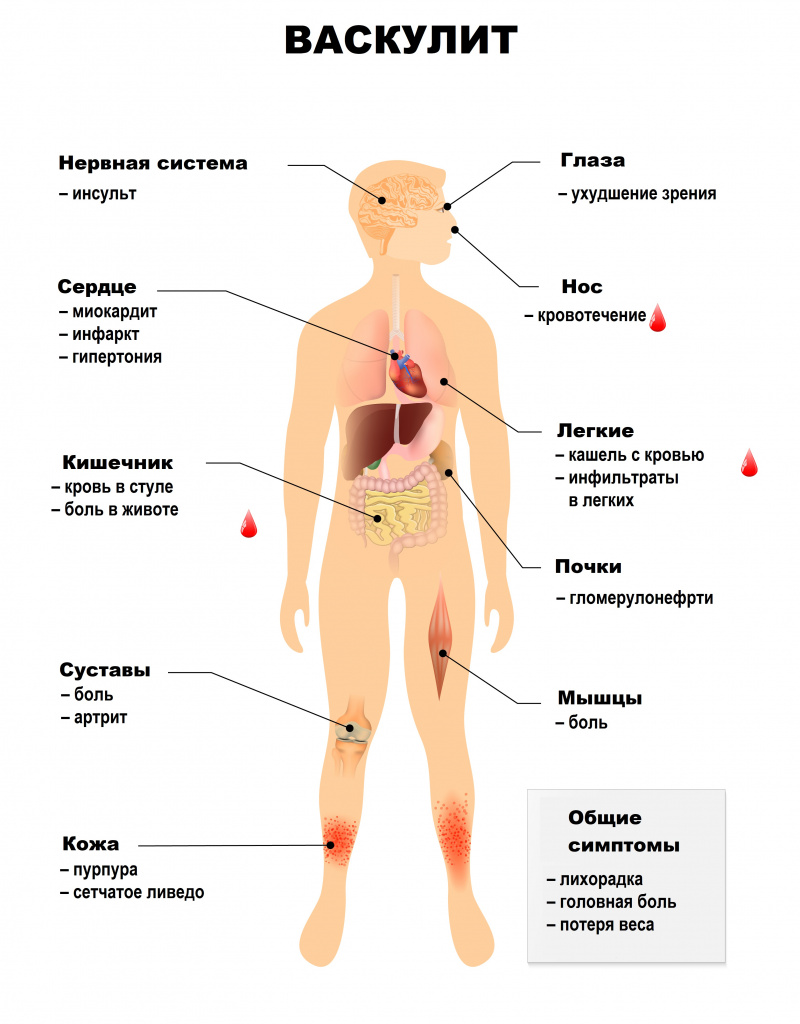
Абдоминальный синдром при васкулитах сопровождается болью в животе в сочетании с диспепсическими расстройствами (чувством распирания, вздутием), тошнотой, рвотой, язвами в желудке и кишечнике, может развиться опасное осложнение – тромбоз брыжеечных артерий, кровоснабжающих кишечник.
Поражение нервной системы проявляется множественными невритами, патологией центральной нервной системы с психозами, зрительными расстройствами, острыми нарушениями мозгового кровообращения.
Для геморрагического васкулита (пурпуры Шенлейна-Геноха) типично поражение кожи, кишечника, почек, суставов. Поражение кожи проявляется геморрагическим синдромом – множественными кровоизлияниями на стопах, голенях, бедрах, ягодицах, плечах, предплечьях, вокруг пораженных суставов. Но особенно они выражены на внутренней поверхности предплечий, бедер, голеней, в местах расположения ремня брюк, ремешка часов. О кровоизлияниях в кишечнике свидетельствуют колики, тошнота, рвота, стул с кровью.
Для криоглобулинемического васкулита характерно поражение кожи и клубочков почек. Появляется мелкоточечная или сливная геморрагическая пурпура чаще в области нижних конечностей, ягодиц, поясницы. Одновременно у больных возникают мигрирующие боли в мелких суставах кистей и в коленных суставах.
Гранулематоз Вегенера проходит с вовлечением дыхательных путей и тяжелым гломерулонефритом, приводящим к декомпенсированной почечной недостаточности и часто является причиной смерти больного.
Эозинофильный гранулематоз с полиангиитом (Черджа-Строс) протекает с поражением респираторного тракта, придаточных пазух носа, аллергией. Характерным признаком является развитие гиперэозинофильной бронхиальной астмы. Почки при этом васкулите, как правило, не страдают.
При узелковом периартериите поражаются в основном артерии среднего калибра – образуются аневризмы, тромбы, кровотечения из-за разрыва аневризм, велик риск инфаркта пораженных органов и тканей. Больные испытывают сильную боль в мышцах (чаще ног), мигрирующие боли в крупных суставах, наблюдается поражение кожи, желудочно-кишечного тракта и сердца.
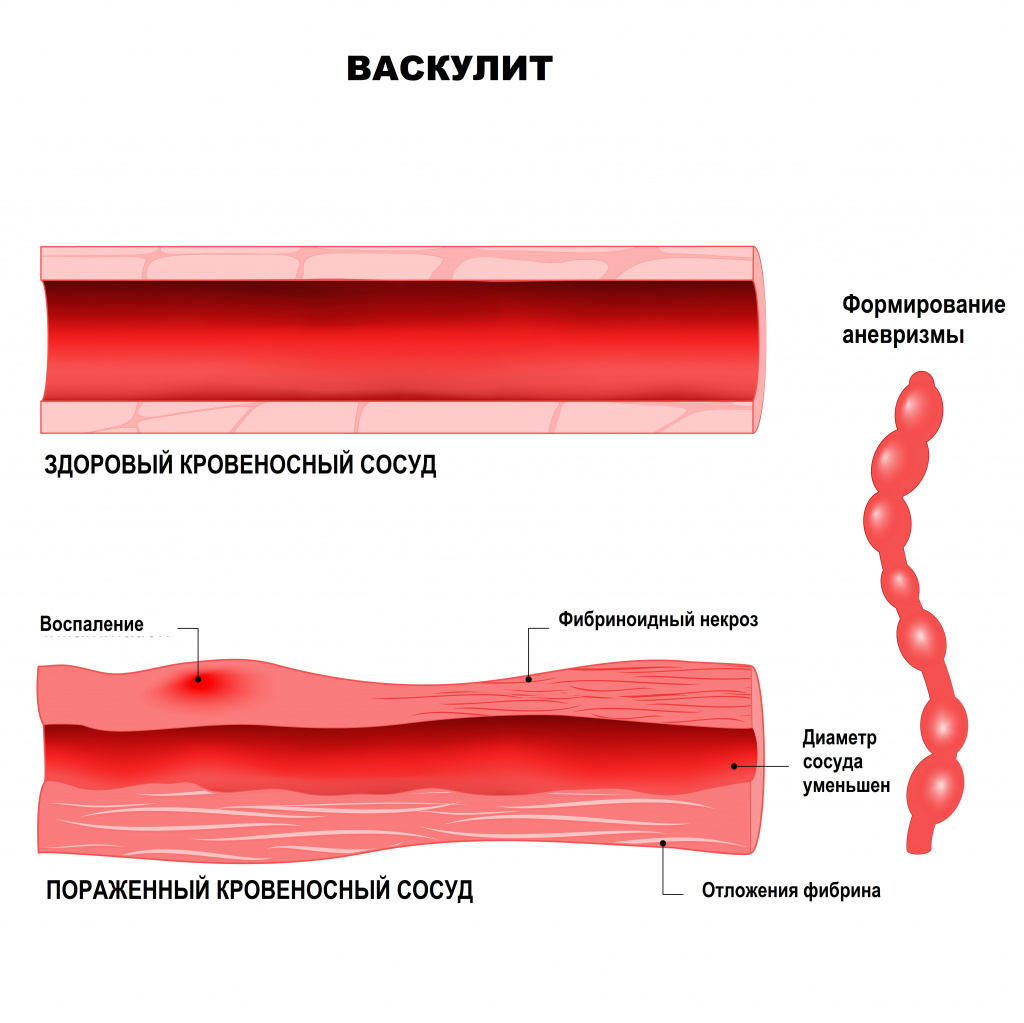
При микроскопическом полиангиите страдают мелкие сосуды. Для заболевания характерны кожные проявления, полиневрит, воспалительные процессы в дыхательных путях, а также некротизирующий гломерулонефрит.
Болезнь/синдром Кавасаки часто встречается у детей и сопровождается лихорадкой, воспалением слизистых оболочек, кожи, лимфатических узлов и различных систем, прежде всего сердечно-сосудистой, что проявляется тахикардией, аритмией, могут возникать аневризмы и сужения коронарных артерий, миокардит, перикардит, поражение клапанного аппарата.
При болезни Такаясу, или неспецифическом аортоартериите страдают суставы (преимущественно верхних конечностей) и кожа с развитием язв. Характерным является синдром дуги аорты – он включает поражение подключичных артерий, которое проявляется болями, мышечной слабостью, зябкостью рук, резким уменьшением или полным отсутствием пульса на лучевых артериях, и стеноз сонных артерий. Кроме того, возникает симптоматическая артериальная гипертензия (из-за сужения почечных артерий), повышается давление в легочной артерии, сужаются артерии сердца вплоть до развития инфаркта, наблюдается перемежающаяся хромота.
При гигантоклеточном височном артериите страдает аорта и отходящие от нее крупные артерии. Характерным признаком является воспаление височной артерии, вызывающее постоянную, очень интенсивную головную боль, обычно с одной стороны головы.
Диагностика васкулита
Для большинства системных васкулитов нет специфических лабораторных тестов. Внимание уделяется клинической картине заболевания с выявлением характерных для того или иного васкулита симптомов.
Затем врач выясняет системность патологического процесса, на которую могут указывать такие симптомы как повышение температуры, снижение массы тела, боль в мышцах и суставах, анемия, увеличение СОЭ.
Потом определяется, первичный или вторичный характер носит заболевание, после чего требуется клиническое и инструментальное подтверждение поражения сосудов.
Для этой цели применяются методы инструментальной и рентген-диагностики:
Ультразвуковое сканирование артерий верхних конечностей в комплексной диагностике сердечно-сосудистых заболеваний.
Васкулиты – группа патологических аутоиммунных очаговых и сегментарных воспалений и некрозов сосудистой сетки. Болезнь возникает у людей с генетической предрасположенностью под действием негативных внешних факторов и инфекционных возбудителей. Отягощающими условиями нередко становятся патологии соединительной ткани, онкологические заболевания, прием некоторых лекарственных препаратов.
Классификация заболевания
Васкулиты классифицируют на основании этиологии, патогенеза, типа пораженных сосудов и характера высыпаний. Также учитывают генетические и демографические факторы, клинические проявления и преимущественные поражения внутренних органов.
По факторам, предшествующим заболеванию, различают первичные и вторичные васкулиты. Первичные – вызванные воспалением сосудистой стенки, вторичные – при которых воспаление сосудов – это реакция на другое заболевание (красную волчанку, ревматизм, сахарный диабет, гранулематоз, саркоидоз, гепатиты).
По диаметру пораженных сосудов различают васкулиты:
Кроме этого выделяют группы васкулитов:
Симптомы васкулита у ребенка
Существуют десятки васкулитов – каждый их них поражает тот или иной тип сосудов и сопровождается специфическими симптомами. Они проявляются при поражении:
Общие симптомы:
Наиболее распространенные васкулиты:
Геморрагический васкулит проявляется пальпируемой кожной геморрагической сыпью, болью в голеностопных и коленных суставах, иногда – в более мелких. Нередки схваткообразные боли в животе от 3 до 10 дней, а их клинические проявления схожи с аппендицитом, перфорацией язвы и кишечной непроходимостью. Иногда они сопровождаются тошнотой и рвотой, примесями крови в рвотных массах и кале, поражением почек – гомерулонефритом. Диаметр высыпаний – 1-3 мм. Сыпь симметричная, изначально возникает на голенях и стопах. Возможны эритемы и участки некроза. Источник:
Е.В. Борисова
Геморрагический васкулит у детей
// Педиатрия, №6, 2004, с.51-56
Симптомы аллергического васкулита:
Заболевание поражает нижние конечности, при генерализованных формах – дополнительно туловище и предплечья. При болезни Бехчета поражаются слизистые рта и глаз, образуются язвы и эрозии.
При уртикарном васуклите появляются плотные волдыри. Возможны лихорадка и мышечная слабость, боли в суставах и почечная недостаточность. Нередки диарея, конъюнктивит, отек гортани, повышение внутричерепного давления и сердечные аритмии.
Гранулематоз Вегенера проявляется поражением почек и легких, стенозом гортани, узелковыми высыпаниями на коже.
Методы диагностики
Диагноз ставят по результатам анализа крови на уровень антител АНЦА, С1q и анти-БМК. В отдельных случаях дополнительно назначают биопсию. Некоторые васкулиты можно выявить с помощью УЗИ-допплерографии, МРТ, компьютерной томографической ангиографии и позитронно-эмиссионной томографии ПЭТ.
Лечение васкулитов
Консервативная терапия васкулитов направлена на подавление патологических аутоиммунных реакций с выработкой антител. Проводится поэтапно:
Кроме этого, проводят профилактику либо устранение сопутствующих заболеваний и осложнений.
В основе лечебной схемы – препараты выбора:
Также показана диетотерапия. При функциональных поражениях почек назначают плазмоферез или гемосорбцию – аппаратную очистку крови. Кроме этого, по показаниям назначают противовирусные и симптоматические средства, антибиотики, препараты для поддержания сердечной деятельности и препятствующие свертываемости крови.
Консервативное лечение васкулитов – комплексное и длительное. При некоторых формах на фоне зарастаний, спазмов и тромбозов крупных сосудов показано хирургическое лечение. Без своевременного корректного лечения васкулитов у детей прогноз неблагоприятный. Характер последствий зависит от вида заболевания.
Источники:
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Читайте также:

