Свищи живота при раке
Обновлено: 30.04.2024
С каждым годом в мире всё больше людей заболевает раком кишечника. Нередко после оперативного лечения, которое является радикальным, наблюдаются рецидивы опухолевого роста (у каждого 10 пациента). Возобновление злокачественного процесса связано со многими факторами, и врачи не всегда могут спрогнозировать данную ситуацию.
Что такое рецидив рака?
Рецидивом называют возвращение болезни после радикального лечения и исчезновения её клинических проявлений. При раке толстого кишечника повторный очаг может возникнуть непосредственно в послеоперационной зоне (область анастомоза, прилежащие участки кишки), регионарных лимфатических узлах, отдалённых тканях и органах. Нередко местный рецидив сочетается с метастазами.
Причины развития рецидива рака кишечника
После операции рецидивы рака толстого кишечника чаще возникают у следующих категорий пациентов:
- перенёсших технически сложное хирургическое вмешательство, когда не произошло удаления новообразования в полном объёме, либо были нарушены стандарты отступа от края резекции;
- пациентов, у которых возникли осложнения во время операции или в раннем послеоперационном периоде — перфорация стенки кишки, нагноение, кровотечение и т. д.;
- при низкой дифференцировке и высокой агрессивности рака;
- пациентов молодого возраста;
- пациентов с отягощённым семейным онкоанамнезом (были случаи злокачественных новообразований пищеварительной системы у кровных родственников);
- пациентов, страдающих ожирением;
- при наличии иммунодефицита или другой серьёзной сопутствующей патологии.
Чаще бывают рецидивы при злокачественных опухолях сигмовидной и слепой кишки. Чтобы минимизировать риск возвращения болезни, проводят послеоперационную химиотерапию. Её современные схемы, по мнению многих врачей, снижают риск рецидивирования на 40%.
Особенно высока вероятность «повторного» рака, когда пациент в экстренном порядке попадает в хирургическое отделение с непроходимостью кишечника. Часто больной даже не догадывается о наличии опухоли, и она становится случайной находкой во время операции. Если экстренные вмешательства проводятся без соблюдения онкологических принципов, это значительно повышает риск рецидива. В таких случаях после последующего комплексного обследования ставится диагноз злокачественного новообразования кишечника 4 стадии.

Симптомы
Как правило, клиническая картина рецидива будет повторять симптомы рака. Конкретное проявление болезни во многом будет зависеть от расположения самой опухоли и локализации метастазов (если они имеются). Часто ведущим признаком возврата колоректального рака будет боль в области анастомоза. При рецидиве в прямой кишке болезненные ощущения могут отдавать в нижнюю часть живота, промежность, наружные половые органы, нижние конечности и поясничный отдел позвоночника.
Кроме того, к характерным симптомам рака относятся:
- ощущение неполного опорожнения кишечника после акта дефекации;
- наличие в кале примесей крови и слизи (иногда гноя);
- нестабильность стула (запоры, диарея);
- повышенное газообразование в просвете кишечника;
- чувство дискомфорта в проекции анастомоза;
- видимая деформация живота и пальпируемая опухоль;
- астенический синдром.
Нередко при рецидивирующем раке толстого кишечника формируются свищевые ходы. При прорастании в мочевой пузырь, во время мочеиспускания будут выделяться воздух и кровь. Влагалищно-кишечные свищи проявляются болью в промежности, отхождением газов и каловых масс через влагалище.
При перитонеальном рецидиве или наличии метастатической опухоли, в печени часто развивается асцит. Могут появиться болезненные ощущения в правом подреберье и желтушность кожных покровов. Множественные метастазы рака в лёгких проявляются одышкой и кровохарканьем. При поражении головного мозга больного беспокоят головокружения, головные боли и неврологическая симптоматика.
Виды рецидива
После удаления опухоли не исключён риск возникновения:
- ранних рецидивов (менее 2 лет);
- промежуточных рецидивов (от 2 до 5 лет);
- отдалённых рецидивов (позднее пяти лет).
Чаще болезнь возвращается в первые два года (порядка 65% случаев). По месту возникновения рецидивирующего рака различают опухоли следующих локализаций:
- зоны межкишечного соединения;
- брыжейки;
- брюшины;
- забрюшинного пространства.
По данным зарубежных авторов, у пациентов с I стадией процесса рецидивы возникают от 0 до 13%, со II стадией — от 11 до 60%, с III стадией — от 32 до 88%.
Диагностика
Выявлять рецидив онколог начинает в момент опроса и осмотра пациента. В качестве скрининга используется анализ кала на наличие крови. При возникновении рака прямой кишки диагноз может быть подтвержден при помощи ректального исследования. При подозрении на рецидив вышележащих отделов кишечника используют эндоскопический метод диагностики — ректороманоскопию или колоноскопию.
В процессе исследования врач может визуально оценить наличие очага (очагов), его размеры, распространённость и характер роста. Обязательно берётся материал для гистологического подтверждения рецидива.
Для поиска отдалённых метастазов назначаются УЗИ или КТ органов брюшной полости, рентгенография позвоночника, КТ лёгких, МРТ головного мозга и другие методы. Для подтверждения наличия рака в лимфоузлах выполняют сонографию.
Лечение рецидива рака кишечника
Если диагностирован рецидив, врачебная тактика при онкологической патологии определяется количеством очагов и их локализацией. Операбельные местные опухоли подлежат повторному хирургическому удалению. При невозможности выполнить операцию и выраженном распространении рака методом выбора является химиолечение. Если злокачественный процесс ограничен областью малого таза, применяют лучевую терапию.

Нередко при рецидиве выполняются паллиативные хирургические вмешательства. При непроходимости кишечника выводят колостому. Межкишечные абсцессы вскрывают и дренируют. При единичных метастазах рака в печень и лёгкие иногда выполняют их радикальное иссечение. Чаще онкологи применяют комбинированное лечение рецидива.
Прогноз
Рецидив значительно ухудшает прогноз при колоректальном раке. Благоприятный исход бывает у 30-35% пациентов, при условии оказания квалифицированной помощи. Наиболее плохим прогностическим фактором является выявление метастазов в отдалённых органах. Поэтому так важно после операции по поводу рака строго выполнять предписания онколога и своевременно проходить контрольные обследования для исключения рецидивов.
Профилактика рецидива рака
Для снижения частоты рецидивов злокачественной патологии кишечника врачи рекомендуют придерживаться следующих правил:
- вести активный здоровый образ жизни;
- исключить вредные привычки, стрессы, канцерогенные факторы;
- ограничить употребление алкогольных напитков;
- придерживаться рационального, сбалансированного питания, с преобладанием растительной пищи;
- контролировать свой вес.
После радикального лечения рака заниматься профилактикой рецидивов нужно постоянно, регулярно посещая своего онколога для контроля и соблюдая все его рекомендации. В таком случае вероятность благоприятного исхода будет максимальной.
Свищ всегда приходит внезапно, когда воспаление уже вылечено или операционная рана давно зажила. Его появление нельзя предугадать, хоть его формирование проходит не без симптомов, но то, что в этом месте случится именно свищ, догадаться невозможно. Зато появившийся свищ спутать с чем-то другим очень сложно.
Что такое свищ?
Свищ — это сформировавшееся в результате патологического процесса соустье между полыми органами желудочно-кишечного тракта и/или мочеполовой системы. Свищ — это также и извитой трубчатый ход от органа, проходящий через мягкие ткани с выходом на кожу.
Более благозвучное название свища, заимствованное из латыни, — фистула, но это медицинское понятие более широкое. Оно включает также искусственно сформированные соустья, как оперативно создаваемая фистула между веной и артерией у диализных пациентов. В одной ипостаси фистула — это свищ, в другой — искусственно созданное соустье, свищ же — всегда нерукотворная патология.
Свищ всегда имеет начало — внутреннее отверстие, локализующееся в первичном очаге воспаления с нагноением. Началом свища может быть незаживающая рана от травмы или операции, что особенно характерно для органов желудочно-кишечного тракта, продуцирующих секреты: желудочный, кишечный или панкреатический сок, желчь.
Наружное отверстие свища может открываться в другой орган или на кожу, как при свище прямой кишки, но это отверстие не обязательно — некоторые свищевые ходы слепо заканчиваются в мягких тканях, мышцах или клетчатке, образуя там гнойные кистообразные полости — затёки.
Виды свищей
Классификация свищей многообразна, у каждого органа — собственная градация свищей по локализации, иногда степени вовлечения окружающих тканей и даже по объему через свищ выделяемого секрета.
Полные свищи имеют наружное и внутреннее отверстие, неполные — только внутреннее.
Открывающиеся в коже называются наружными свищами, соединяющие органы свищи — внутренние.
Внутренние свищи по числу вовлеченных в процесс органов бывают комбинированными и изолированными. Изолированные свищи называются по органу, давшему ему начало: панкреатический, желчный, кишечный, вагинальный, мочеточниковый и так далее.
При соустье двух или нескольких органов, комбинированном виде свища, используется «объединённое» название. Так при свищевом ходе между прямой кишкой и влагалищем — свищ ректовагинальный, при свищевом ходе от желчного пузыря к желудку — свищ холецистогастральный, между поджелудочной железой и стенкой желудка — панкреатогастральный или поджелудочно-желудочный свищ.
По количеству ходов свищи делятся на одноканальные или простые и многоканальные или сложные, а также разветвленные или непрямые и неразветвленные или прямые.
По состоянию тканей и хода — инфицированные или осложненные свищи, как правило, гнойные и «чистые» неинфицированные или неосложненные свищи с выделением, к примеру, желчи или панкреатического сока.
| В зависимости от количества отверстий | Полные свищи | Имеют два отверстия – соединяют два органа между собой или один орган с поверхностью кожи |
| Неполные свищи | Имеют только одно отверстие | |
| В зависимости от локализации второго отверстия (для полных свищей) | Внутренние свищи | Соединяют внутренние органы |
| Наружные свищи | Соединяют внутренние органы с поверхностью кожи | |
| В зависимости от количества вовлеченных органов | Изолированные свищи | Получают название только по одному органу, давшему начало свищу |
| Комбинированные свищи | Вовлечено два и более органов | |
| В зависимости от хода свища | Одноканальные (простые) | Один свищевой ход |
| Многоканальные (сложные) | Несколько свищевых ходов | |
| Разветвленные (непрямые) | Имеется разветвление свища | |
| Неразветвленные (прямые) | Нет разветвлений | |
| В зависимости от наличия осложнений | Неосложненные (неинфицированные) | Признаки инфекции отсутствуют |
| Осложненные (инфицированные) | Имеются признаки инфекционного процесса в свище | |
| В зависимости от течения | Первичные | Свищ обнаружен впервые |
| Рецидивирующие | Процесс то утихает, то вновь активируется: развивается воспаление, появляются новые свищевые ходы или открываются старые |
Свищи делятся на первичные и хронически протекающие — рецидивирующие, когда процесс то затухает, то вновь воспаляется с образованием новых ходов и иногда закрытием старых.
Свищ прямой кишки классифицируют по отношению к анальному сфинктеру, а свищи, локализующиеся над анусом и подковой огибающие его, с открытием внутрь прямой кишки ещё и градуируют по 4 степеням сложности.
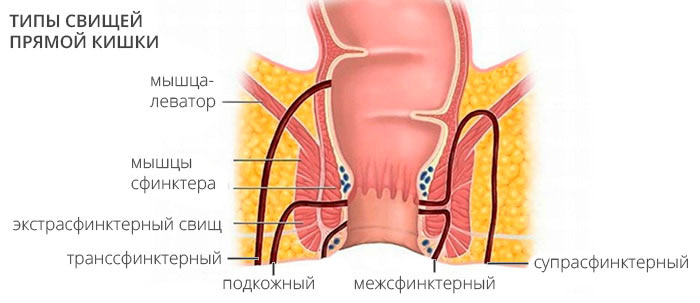
Поджелудочные полные свищи могут быть малыми с выделением до полстакана сока, средними — до 700 миллилитров и большими.
Вариантов классификаций столько, сколько существует в человеческой природе видов свищей.
Причины появления свищей
Большинство свищей формируется в результате осложненного течения воспалительного процесса: при остром панкреатите, воспалении окружающей прямую кишку клетчатке — парапроктите, язвенно-некротическом колите — болезни Крона, остеомиелите.
Деструктивные процессы внутренних органов тоже могут положить начало формированию свищевого хода, так происходит при пролежнях стенки желчного пузыря крупным камнем, когда сдавливание тканей приводит к их истончению и последующему разрыву. У трёх их четырёх женщин с желчнокаменной болезнью пролежни — ведущая причина формирования желчного свища.
Аналогичный механизм локальной деструкции тканей включается при прободении или пенетрации язвы желудка в поджелудочную железу, завершающийся открытием желудочно-поджелудочного свищевого хода.
Некоторые исследователи причиной образования свища считают ишемические изменения стенки прямой кишки при частом использовании ректальных свечей с НПВС.
Травмы операционные, родовые и спонтанные — одна из ведущих причин образования свища. Операционные травмы могут быть случайными — не замеченными при ревизии и практически микроскопическими рассечениями тканей в зоне операции и отсроченными, когда отторгаются организмом используемые в хирургии материалы: шовный шёлк или скобки степлера.
Кроме случайной хирургической травмы к свищам может привести оперативная помощь при вскрытии гнойного парапроктита. Речь не идет о неадекватной хирургии, просто это такое неблагоприятное место: плохое кровоснабжение клетчатки — основного места действия при невозможности прекращения транзита через кишку каловых масс, изобилующих кишечной микрофлорой. Нет стерильности и всегда присутствуют патогенные микроорганизмы — нет условий для заращения операционной раны.
Травмы при родах, особенно разрывы при неадекватной акушерской помощи, а также незамеченные при послеродовом осмотре повреждения — самая частая причина влагалищных фистул.
Изменение мягких тканей после давней лучевой терапии, особенно при сочетанном облучении рака шейки или тела матки, рака прямой кишки тоже может привести к формированию свищей. К формированию хода предрасполагает несколько факторов: нарушение питания тканей в результате постлучевого фиброза при наличии обильной кишечной и влагалищной микрофлоры. Постлучевые свищи довольно сложно дифференцировать с истинными злокачественными свищами, формирующимися при некрозе прогрессирующей или рецидивной злокачественной опухоли.
Кисты поджелудочной железы, наполненные едким панкреатическим секретом, способны самопроизвольно находить выход своему содержимому, расплавляя ткани ферментами и формируя свищевые ходы из брюшной полости в грудную — между поджелудочной железой и плеврой или бронхами.
Аналогичный результат, только с выходом на кожу, возможен при пункционном дренировании кистозных полостей поджелудочной железы, выполняемом с лечебной целью у ослабленного пациента, или при дренировании перекрытого камнем или опухолью общем желчном протоке.
Каждый свищ имеет свою конкретную причину и комбинацию неблагоприятных условий для заживления.
Симптомы появления
Процесс формирования свища сложно отследить, он может занимать от нескольких дней, как случается при остром панкреатите, так и несколько месяцев, как при постлучевых изменениях тканей.
Проявления на начальном этапе формирования свища обусловлены его первопричиной, как правило, местным воспалительным процессом с исходом в гнойное расплавление тканей с болью и инфильтрацией, часто интоксикацией и лихорадкой.
Вне обострения воспалительной реакции свищевой ход прощупывается как тяж. Размеры уплотнения вокруг свищевого хода обусловлены воспалительной инфильтрацией и разветвлением самих свищевых ходов, рубцовыми изменениями окружающих тканей, ранее вовлекавшимися в воспалительный конгломерат.
Сформированный свищ имеет вход и иногда выход, ткани вокруг него уплотнены, из отверстия можно выдавить отделяемое: гной, желчь, панкреатический сок и так далее. При свищевом ходе из кишки во влагалище из половых органов может вытекать кал, при соустье кишки с мочевым пузырём из ануса подтекает моча. Отделяемое из кишечного свища имеет каловый запах, гнойный секрет из влагалища тоже специфически пахнет. Особенно тяжёлым окружающим кажется запах отделяемого свища, ведущего из зоны распада злокачественной опухоли.
Воспаление вызывает болевой синдром от небольшого дискомфорта до невыносимых болей. Опухолевые свищи не болят, поскольку формируются внутри распадающегося новообразования.
При активизации инфекции с формированием затеков гнойного содержимого присоединяется общая реакция: интоксикация, высокая температура, потливость и бледность, сердцебиение и учащённое дыхание.
Методы диагностики
Диагностика простого неразветвленного одноканального свища несложна — достаточно прощупать в локальном уплотнении тяж, из которого при надавливании может потечь содержимое.
Все наружные выходы свища исследуются пуговчатым зондом, так определяется локализация ходов. Зонд вводят со стороны кожи, осторожно продвигая его до упора, если исследуется прямокишечный свищ, то внутри прямой кишки прохождение зонда определяют указательным пальцем.
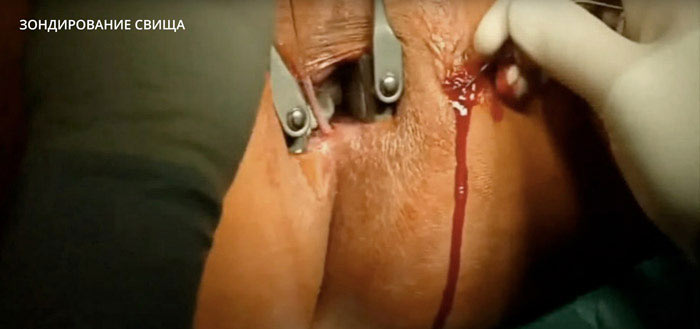
Дальше проводится проба с красящим веществом — метиленовым синим, который шприцем вводится в наружное отверстие. При ректальном свище до пробы в кишку вставляют ватный тампон, по отметкам красителя на нем определяют точное место внутреннего отверстия.
При любом свище можно фиксировать выход краски при эндоскопии: аноскопии, ректоскопии, колоноскопии, цистоскопии, кольпоскопии и так далее. Эндоскопическое обследование одно из ведущих и в процессе диагностики и лечения выполняется неоднократно.
В некоторых случаях выполняется фистулография — рентген анатомической области до и после введения в свищ контрастного вещества. Процедура не требуется только при простых и коротких свищах прямой кишки вне обострения воспаления.
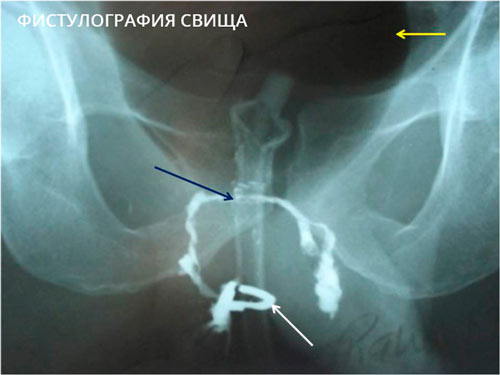
Методы визуализации, КТ и МРТ, также позволяют уточнить локализацию ходов и затеков, разветвленность и первопричину заболевания.
При вовлечении прямой кишки информативна ультрасонография (УЗИ) специальным ректальным датчиком, когда компьютерная программа позволяет увидеть патологию в трёхмерном изображении. При планировании операции дополнительно определяется функция анального сфинктера.
- Пальпация (ощупывание),
- осмотр отверстия на коже,
- исследование свища с помощью зонда,
- проба с метиленовым синим.
- Установить предварительный диагноз,
- оценить состояние пациента,
- оценить ход свища,
- выявить ответвления, карманы.
- Общий анализ крови,
- общий анализ мочи,
- биохимическое исследование крови,
- бактериологическое исследование отделяемого.
- Оценить общее состояние здоровья пациента,
- выявить возбудителей инфекционного процесса в свище, чтобы правильно подобрать антибиотики.
- Эндоскопическая диагностика: аноскопия, ректоскопия, колоноскопия, цистоскопия, кольпоскопия,
- фистулография – рентгенография после введения в свищ контрастного раствора,
- УЗИ,
- КТ,
- МРТ.
- Детально оценить свищевой ход,
- установить окончательный диагноз,
- уточнить детали в сложных случаях.
Способы лечения свищей
Свищи редко закрываются самостоятельно, на это можно надеяться только при создании благоприятных условий, к примеру, ограничении и отчасти контроле движения кала по прямой кишке с помощью очистительных клизм. В подавляющем большинстве случаев консервативная терапия неэффективна, единственный радикальный способ лечения — хирургический, то есть иссечение патологического участка в том числе и с реконструкцией недостающих тканей.
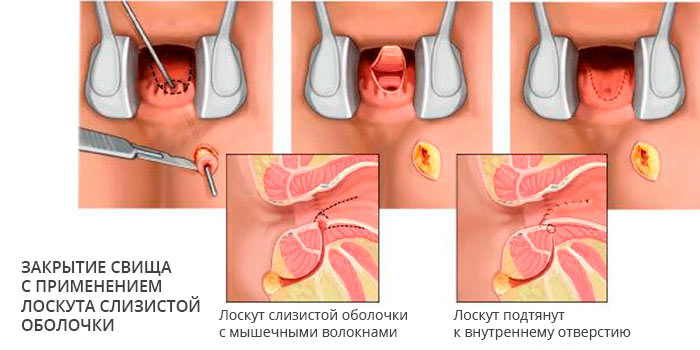
Технически простое оперативное вмешательство, в том числе эндоскопическое, и добрая сотня хирургических модификаций не может вылечить около половины пациентов, которых преследуют рецидивы. Особенно сложно добиться успеха при кишечных и мочевых свищах, поскольку они всегда контаминированы микрофлорой. В некоторых случаях приходится прибегать к формированию кишечной стомы, временно — на несколько месяцев прекращая движение каловых масс по патологически измененному участку кишки.
В единичных случаях прибегают к «дедовским методам» лечения с выскабливанием слизистой оболочки хода, обжигают её химическими реагентами и ферментами, добиваясь слипания стенок. Большего результата, приблизительно у 50%, добиваются введением в свищевой ход фибринового клея, склеивающего стенки.
Аналогично клею действуют тампоны из биоматериалов, герметизирующие внутреннее отверстие, запустевание хода способно вызвать слипание стенок и закрытие свища.
До настоящего времени не определились с ролью антибиотиков в лечении свищей, вызванных воспалением, поскольку лекарства не способны проникнуть внутрь инфильтрата из-за массивных рубцовых изменений. Тем не менее, при свищевых ходах на фоне болезни Крона специфическая медикаментозная терапия проводится обязательно и небезуспешно.
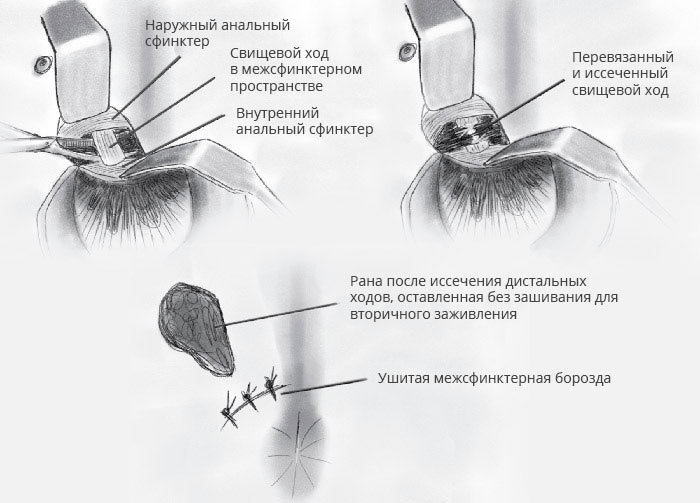
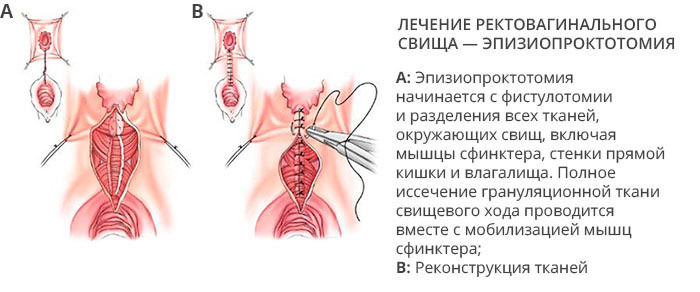
Операция при свищах методом LIFT
Профилактика свищей
Не все болезни поддаются профилактике, особенно свищи, осложнившие течение гнойного парапроктита. Тем не менее возможно адекватное лечение приводящих к парапроктиту заболеваний — геморроя и трещин, и именно это будет профилактикой образования свищей.
Осложненное течение родов не предотвратить, но качественная и своевременная акушерская помощь, внимательное отношение к женщине и тщательный послеродовый осмотр — доступная профилактическая мера.
Высокая частота постлучевых поражений тканей, прогрессирующий с течением времени фиброз, заставил онкологов отказаться от высоких доз лучевой терапии и даже изменить подходы к лечению злокачественных опухолей половой сферы.
Особое значение придается правильному выбору способа хирургического лечения заболеваний полых органов и адекватному ведению послеоперационного периода.
В нашей клинике осложненное течение заболевания — большая редкость, потому что мы не только знаем о способах профилактики, но и активно их используем.
Распад опухоли — это закономерное следствие слишком активного роста ракового узла по периферии или осложнение избыточно высокой реакции распространённого злокачественного процесса на химиотерапию.
Не каждому пациенту доводится столкнуться с тяжелой проблемой распада ракового процесса, но при любой интенсивности клинических проявлений инициируемое распадом злокачественной опухоли состояние непосредственно угрожает жизни и радикально меняет терапевтическую стратегию.

Распад опухоли: что это такое?
Распад — это разрушение злокачественного новообразования, казалось бы, что именно к распаду необходимо стремиться в процессе противоопухолевой терапии. В действительности при химиотерапии происходит уничтожение раковых клеток, только убийство органичное и не массовое, а единичных клеток и небольших клеточных колоний — без гибели большого массива ткани с выбросами в кровь из распадающихся клеток токсичного содержимого.
Под действием химиотерапии клетки рака приходят не к распаду, а к процессу апоптоза — программной смерти. Останки раковых клеток активно утилизируются фагоцитами и уносятся прочь от материнского образования, а на месте погибших возникает нормальная рубцовая ткань, очень часто визуально не определяющаяся.
Регрессия злокачественного новообразования в форме апоптоза происходит медленно, если наблюдать за новообразованием с перерывами в несколько дней, то заметно, как по периферии раковый узел замещается совершенно нормальной тканью и сжимается в размере.
При распаде раковый конгломерат не замещается здоровыми клетками соединительной ткани, мертвые клеточные пласты формируются в очаг некроза, отграничивающийся от остальной раковой опухоли мощным воспалительным валом. Внутри злокачественного новообразования некроз не способен организоваться и заместиться рубцом, он только увеличивается, захватывая новые участки ракового узла, походя разрушая опухолевую сосудистую сеть. Из мертвого очага в кровь поступают продукты клеточного гниения, вызывая интоксикацию.
При некоторых злокачественных болезнях крови или лимфатической ткани на фоне химиотерапии тоже возникает распад, но без формирования зоны некроза, при этом массово погибающие раковые клетки выбрасывают в кровь свое содержимое, которое не успевает утилизироваться фагоцитами, «забивает» почки и заносится в сосуды других органов.
Массированный выброс клеточного субстрата становится причиной тяжелейшей интоксикации, способной привести к смерти.
Причины распада злокачественной опухоли
Инициируют распад ракового образования всего только две причины: сама жизнедеятельность клеток злокачественной опухоли и химиотерапия.
Первая причина спонтанного — самопроизвольного распада характерна для солидных новообразований, то есть рака, сарком, злокачественных опухолей головного мозга и меланомы. Вторая причина распада типична для онкогематологических заболеваний — лейкозов и лимфом, при онкологических процессах встречается чрезвычайно редко.
С течением времени центральная часть злокачественного новообразования любой морфологической принадлежности начинает испытывать трудности с доставкой питательных веществ. Происходит это из-за того, что раковые клетки размножаются быстрее, чем формируется «кормящая» их сосудистая сеть. Голодающие клеточные пласты погибают, что проявляется распадом с образованием зоны некроза, отграниченной от живой опухолевой ткани, с постепенным формированием полости, в которой протекают процессы медленного гниения.

Если некротическая полость находится близко к коже, то может прорваться наружу в виде распадающегося «гнойника» и образованием незаживающей язвы, к примеру, молочной железы. В легком при рентгене внутри ракового узла с распадом будет видна тёмная «дырка» с отдельно расположенным внутри островковым кусочком некротической ткани — секвестром.
Второй вариант распада, типичный для онкогематологических заболеваний, можно констатировать по клиническим симптомам тяжелейшей интоксикации с осложнениями — тумор-лизис-синдрому (СОЛ) и биохимическим анализам крови, где резко повышена концентрация мочевой кислоты, калия и фосфора, но существенно снижен кальций. Конкретная побудительная причина для развития СОЛ — обширное злокачественное поражение с очень высокой чувствительностью к химиотерапии.
При онкологических процессах — раках, саркомах, меланоме реакция на цитостатики преимущественно умеренная и не столь стремительная, поэтому СОЛ принципиально возможен только в исключительных случаях мелкоклеточного, недифференцированного или анаплазированного злокачественного процесса.
Симптомы распада злокачественной опухоли
Клиническим итогом спонтанного распада раковой опухоли становится хроническая интоксикация, нередко сочетающаяся с симптомами генерализованного воспаления вследствие образования гнойного очага. Симптомы разнообразны, но у большинства отмечается прогрессивно нарастающая слабость, повышение температуры от субфебрильной до лихорадки, сердцебиение и даже аритмии, изменение сознания — оглушенность, нарушение аппетита и быстрая потеря веса.
Локальные проявления спонтанного разрушения раковой опухоли определяются её локализацией:
- рак молочной железы, меланома и карцинома кожи, опухоли ротовой полости — гнойная, обильно секретирующая открытая язва с грубыми подрытыми краями, часто источающая гнилостный запах;
- распадающаяся карцинома легкого — при прободении некротической полости в крупный бронх возникает приступообразный кашель с гнойной мокротой, нередко с прожилками крови, иногда случается обильное легочное кровотечение;
- разрушение новообразования органов желудочно-кишечного тракта — развитие локального перитонита при прободении ракового конгломерата в брюшную полость, кровотечение с чёрным стулом и рвотой кофейной гущей;
- распадающаяся карцинома матки — интенсивные боли внизу живота, нарушение мочеиспускания и дефекации при образование гнойных свищей.
Синдром опухолевого лизиса при лейкозах и лимфомах потенциально смертельное состояние, приводящее:
- в первую, очередь к осаждению кристаллов мочевой кислоты в почечных канальцах с выключением функции и острой почечной недостаточностью;
- дополнительно повреждает почки быстрое закисление крови — лактатацидоз;
- снижение уровня кальция и повышение фосфатов инициирует судорожный синдром, дополняемый неврологическими проявлениями вследствие выброса цитокинов;
- повышения калия негативно отражается на сердечной деятельности;
- выброс биологически-активных веществ из клеток приводит к повышению проницаемости мелких кровеносных сосудов, что снижает уровень белков и натрия крови, уменьшает объем циркулирующей плазмы, клинические проявляется падением давления и усугублением поражения почек;
- обширные и глубокие нарушения метаболизма во всех системах органов с исходом в полиорганную недостаточность.
Лечение распада опухоли
Для эффективного лечения распадающегося опухолевого конгломерата необходимо восстановление внутриопухолевого питания посредством быстрого формирования новой сосудистой сети, что совершенно невозможно. Поэтому при спонтанном распаде прибегают к симптоматической терапии, в том числе паллиативным хирургическим — «санитарным» вмешательствам.
Формально при распадающейся опухоли невозможна радикальная операция, зачастую заболевание считается неоперабельным, но химиотерапия и облучение исключаются из программы, потому что способны усугубить некроз. Отчаянное положение пациента и вероятность массированного кровотечения из изъеденного раком крупного сосуда оправдывает выполнение паллиативной операции, основная цель которой — удаление очага хронического воспаления и интоксикации.
Синдром лизиса опухоли лечится многочасовыми капельными вливаниями при усиленном диурезе — выведении мочи, связыванием мочевой кислоты специальными лекарствами. Одновременно поддерживается работа сердечно-сосудистой системы, купируется интоксикация и воспаление. При развитии острой почечной недостаточности проводится гемодиализ.
Синдром лизиса опухоли сложно лечить, но можно предотвратить или хотя бы уменьшить его проявления. Профилактика начинается за несколько дней до курса химиотерапии и продолжается не менее трёх суток после завершения цикла. Кроме специальных препаратов, выводящих мочевую кислоту, назначаются продолжительные капельницы, вводятся недостающие микроэлементы, а избыточные выводятся или связываются другими лекарствами.
Профилактика лизиса опухоли стала стандартом лечения онкогематологических больных, чего нельзя сказать об онкологических пациентах с распадающимися злокачественными процессами, которым очень сложно найти хирурга, готового выполнить паллиативную операцию. Во вмешательстве по санитарным показаниям отказывают из-за сложности выхаживания тяжелого больного после обширного хирургического вмешательства. В нашей клинике никому не отказывают в помощи.
Кишечный свищ – неестественная коммуникация между просветом кишечной трубки и прочими органами или кожей. Внутренние свищи зачастую в течение длительного времени ничем не проявляются. Наружные свищи выявляются при наличии устья на коже, через которое отходит каловое отделяемое и газы, мацерации кожных покровов вокруг свища. Также может отмечаться прогрессирующее похудение, нарастающая полиорганная недостаточность. Диагноз ставится с помощью рентгенологических, эндоскопических и лабораторных исследований, проб с красителями. Консервативное лечение может использоваться при наличии трубчатых свищей, а также как этап подготовки к операции при губчатых свищах.
МКБ-10
Общие сведения
Кишечный свищ – тяжелая хирургическая патология, частота которой прогрессивно возрастает, так как увеличивается общее количество воспалительных заболеваний кишечника, которые чаще всего приводят к формированию противоестественных коммуникаций. Выделяют врожденные, приобретенные и искусственно созданные формы данного заболевания (в основном для энтерального питания или декомпрессии кишечника). Первая операция по устранению кишечного свища была произведена еще в 1828 году, в последующие годы техника оперативных вмешательств совершенствовалась, разрабатывались внебрюшинные методики хирургического лечения. На сегодняшний день упор делается на своевременное выявление и консервативную терапию кишечных свищей.
Причины кишечного свища
Наиболее частой причиной образования свища является некроз кишечной стенки вследствие локального нарушения кровообращения. Привести к этому могут воспалительные заболевания (острый аппендицит, болезнь Крона, дивертикулы кишечника, рак, актиномикоз, туберкулезное поражение кишечной трубки) и нарушения кровообращения и питания стенки кишки (ущемленная грыжа, патология сосудов брыжейки). Формирование свищей часто происходит на фоне проникающих и тупых травм живота. Очень распространенными причинами созревания свищевого хода (до 70% всех случаев) служат различные послеоперационные осложнения: межпетельные абсцессы, перитонит, кишечная непроходимость, несостоятельность швов на кишечной стенке.
Более редкой причиной образования свищей служат нарушения эмбриогенеза (незаращение желточного протока, атрезия дистальных участков кишечника с возникновением кишечно-маточных, кишечно-пузырных и аноректальных свищей). Это достаточно редкая патология. В военное время в качестве причины формирования кишечных свищей преобладают проникающие огнестрельные и осколочные ранения органов брюшной полости.
Образование свищевых ходов между кишечником, другими органами и кожей приводит к тяжелым расстройствам в организме. Основные патогенетические механизмы развития полиорганной недостаточности связаны с потерей пищевого химуса, нарушением всасывания питательных веществ, интоксикацией вследствие воспалительного процесса в области свищевого хода. Наиболее опасными в прогностическом плане являются высокие свищи тонкой кишки: по такому свищевому ходу в течение суток может изливаться до 10 литров содержимого, что приводит к потере немалого количества жидкости, пищеварительных соков и ферментов, электролитов и нутриентов. Значительно снижается объем циркулирующей крови, происходит гемоконцентрация, выражающаяся повышением гематокритного числа. Из-за выраженного обезвоживания снижается объем крови, циркулирующей через канальцы почек, страдает диурез. Компенсаторно повышается продукция альдостерона, который способствует интенсивному выведению калия из организма.
Всасывание нутриентов в кишечнике также страдает. Покрытие энергетических запросов организма сначала происходит за счет расщепления запасов гликогена в печени и мышцах, затем включаются катаболические процессы с использованием эндогенных запасов белка и жира. Распад клеток при избыточном катаболизме приводит к накапливанию в организме калия, токсичных продуктов обмена, что еще более усугубляет почечную недостаточность, поскольку именно почки отвечают за выведение продуктов катаболизма из организма. Развиваются истощение и полиорганная недостаточность, которые в 40% случаев могут приводить к смерти пациента.
Низкие тонкокишечные, а также толстокишечные свищи редко приводят к выраженным дистрофическим изменениям в организме. Основная масса питательных веществ и жидкости всасывается в верхних отделах тонкого кишечника, поэтому потеря кишечного содержимого на уровне дистальных отделов пищеварительной трубки не приводит к значительному обезвоживанию, дефициту нутриентов и истощению. Наибольшую проблему при низких кишечных свищах представляет атрофия слизистой отводящего отдела кишечника, повышающая частоту послеоперационных осложнений в будущем.
Классификация кишечного свища
По этиологии различают врожденные и приобретенные свищи кишечника. Врожденные формы представляют не более 2,5% всех случаев, обычно связаны с недоразвитием кишечной трубки либо незаращением кишечно-пузырного протока. Среди приобретенных кишечных свищей около 50% занимают послеоперационные. Особую группу приобретенных форм заболевания составляют искусственно наложенные отверстия для энтерального питания, разгрузки кишечника при перитоните, кишечной непроходимости, опухолях кишки. Непосредственной причиной образования свищевого хода могут служить: возникновение или прогрессирование деструктивного воспалительного очага; спонтанное вскрытие абсцесса брюшной полости; разрыв петли кишечника при попытке вправления ущемленной грыжи; прогрессирование опухолевого процесса с прорастанием передней брюшной стенки.
В зависимости от пассажа содержимого кишечника свищи могут быть полными (все содержимое изливается из кишечника, не поступая в отводящую петлю) и неполными (содержимое кишечника поступает наружу только частично). Полные свищи часто характеризуются наличием кишечной шпоры. Шпора может быть истинной (постоянное неустранимое выпячивание стенки кишки, противоположной свищу, в полость кишечной трубки с перекрытием ее просвета) и ложной (выпячивание стенки кишки подвижно и устранимо). Истинные шпоры чаще всего приводят к образованию полных губовидных свищей.
По характеру отделяемого различают каловые кишечные свищи, слизистые, гнойные и комбинированные. Также в классификации учитывается наличие осложнений: местных (воспаление, дерматит, эвентрация кишечника), общих (истощение, депрессия).
Симптомы кишечного свища
Клинические проявления кишечных свищей в большой мере зависят от их локализации, морфологических характеристик, времени возникновения. Сформированные свищи имеют более благоприятное течение, обычно не сопровождаются тяжелыми общими симптомами. Несформированные свищи, даже низкие, протекают на фоне интоксикации за счет воспалительного процесса в области устья свищевого хода.
Внутренние межкишечные свищи могут никак не проявляться длительное время. При наличии кишечно-маточных, кишечно-пузырных свищей обычно отмечается выделение каловых масс из влагалища, примесь кала в моче при мочеиспускании, воспалительный процесс органов малого таза. Высокие тонкокишечно-толстокишечные свищи сопровождаются достаточно выраженной клиникой: упорной диареей, постепенной, но значительной потерей веса.
Наружные свищи также имеют свои клинические особенности, обусловленные локализацией. Высокие тонкокишечные наружные свищи характеризуются наличием дефекта на коже, через который обильно выделяется желтое, пенистое кишечное содержимое, содержащее пищевой химус, желудочный и панкреатический соки, желчь. Вокруг свищевого хода быстро развивается мацерация, дерматит. Потери жидкости по высокому свищу тонкой кишки значительные, приводят к постепенной декомпенсации общего состояния и развитию полиорганной недостаточности. Потеря веса может достигать 50%, постепенно разворачивается клиника тяжелого истощения, депрессия. Низкие свищи толстой кишки протекают легче, им не сопутствуют большие потери жидкости. Учитывая то, что каловые массы в толстом кишечнике уже сформированы, выраженной мацерации кожи и дерматитов также не бывает.
К наиболее частым осложнениям кишечных свищей относят истощение, нарушения водно-электролитного баланса, сепсис, дерматит, кровотечение, выпадение слизистой оболочки кишки в свищевой ход.
Диагностика кишечного свища
Консультации гастроэнтеролога и хирурга нужны для визуального осмотра, пальцевого исследования свищевого хода. Во время клинического осмотра устанавливается факт наличия свищевого хода, его морфологические характеристики. Правильно проведенный осмотр области свищевого хода позволит назначить необходимые для подтверждения диагноза исследования. Для уточнения локализации свища может потребоваться анализ отделяемого на предмет наличия в нем билирубина, желчных кислот, панкреатических ферментов. Также большое клиническое значение имеют пробы с красителями. При подозрении на свищ тонкой кишки метиленовый синий дают выпить, при наличии свища толстой кишки – вводят в виде клизмы. В зависимости от времени появления красителя в отделяемом из свищевого хода и устанавливается точная локализация свища.
Для оценки состояния внутренних органов, взаимоотношения их со свищевым ходом может потребоваться УЗИ органов брюшной полости, мультисрезовая спиральная компьютерная томография органов брюшной полости, обзорная рентгенография органов брюшной полости. Также широкое применение нашли рентгенконтрастные методики: рентгенография пассажа бария по тонкому кишечнику, ирригоскопия, фистулография (введение контраста в свищевой ход).
Консультация врача-эндоскописта необходима для проведения ЭГДС, фиброколоноскопии. При использовании этих методов исследования врач получает возможность осмотреть внутреннее устье свища, оценить состояние слизистой оболочки кишечника, выявить истинную или ложную шпору.
Лечение кишечного свища
Лечение пациентов с высокими тонкокишечными свищами проводится в отделениях интенсивной терапии и хирургии; больные с толстокишечными свищами без выраженной симптоматики могут получать лечение в отделении гастроэнтерологии или амбулаторно. Терапию кишечных свищей всегда начинают с консервативных мероприятий. Проводится восполнение дефицита жидкости, нормализация ионно-электролитного состояния. Если в области свищевого хода имеется гнойная рана, абсцесс, выраженный дерматит – осуществляется эрадикация очага инфекции, сопровождающаяся дезинтоксикационной терапией.
Местная терапия включает в себя использование повязок с гипертоническими и ферментными растворами, антисептических мазей и паст. Производится защита кожи от кишечного отделяемого любыми доступными методами. Физическое экранирование заключается в создании барьера между кожей и жидким содержимым кишечника с помощью паст, клея (БФ1, БФ2), полимерных пленок и др. Биохимический метод – обкладывание устья свища салфетками, смоченными в яичном белке, молоке, молочной кислоте. Для механической защиты используют разнообразные аспираторы и обтураторы, препятствующие выделению кишечного содержимого наружу. Для обезвреживания желудочного и панкреатического сока применяют гистаминоблокаторы, протеолитические ферменты.
В период консервативного лечения нужно наладить полноценное и разнообразное энтеральное, а при необходимости и парентеральное питание. Консервативные мероприятия могут привести к закрытию сформировавшихся трубчатых свищей в течение одного-двух месяцев. Губчатые свищи требуют оперативного лечения, однако перечисленные направления нехирургического лечения используются в качестве подготовки к операции. Также операция показана и при трубчатых свищах, если консервативные мероприятия не привели к самопроизвольному закрытию свищевого хода. Это может произойти при наличии непроходимости кишечной трубки дистальнее свища; если причиной формирования свища послужило инородное тело; при образовании очень высоких свищей с большим количеством отделяемого; при сопутствующих воспалительных заболеваниях кишечника; при выявлении раковой опухоли в стадии распада.
Хирургическое лечение требует тщательной, длительной предоперационной подготовки. Исключением являются высокие тонкокишечные свищи с формированием полиорганной недостаточности – при их наличии подготовка не должна занимать более нескольких часов. Во время операции производится определение точной локализации свища, его иссечение вместе с пораженным участком кишки, наложение межкишечного анастомоза. При некоторых видах свищей возможно их внебрюшинное закрытие.
Прогноз и профилактика кишечного свища
Смертность после оперативного лечения кишечных свищей достигает 2-10% (в зависимости от вида свища и состояния пациента перед операцией). Самые частые причины смерти таких больных – сепсис и почечная недостаточность. При своевременном выявлении свищевого хода возможно его самопроизвольное закрытие на фоне консервативной терапии в 40% случаев. Профилактика образования кишечных свищей заключается в своевременном выявлении и лечении фоновых заболеваний, приводящих к формированию свищевых ходов.
Общие сведения
Желудочный свищ – достаточно редкая патология в абдоминальной хирургии, среди всех наружных (имеющих выход на кожу) свищей пищеварительного тракта встречаются не более чем в 0,5% случаев. Внутренние свищи ранее наблюдались гораздо чаще – в 10-30% случаев всех операций по поводу язвенной болезни желудка и ДПК, однако на фоне совершенствования методик противоязвенной терапии случаи данной патологии стали встречаться гораздо реже.
Несмотря на поиск более совершенной оперативной тактики, летальность при некоторых формах желудочных свищей остается весьма высокой – до 80%. Наиболее неблагоприятное течение имеют свищи, сформировавшиеся на фоне гнойных осложнений у пожилых и истощенных пациентов, при наличии сахарного диабета, проведении лучевой терапии и лечения цитостатиками.
Причины
Чаще всего формирование желудочных свищей связано с той или иной патологией пищеварительного тракта, требующей оперативного лечения. Основные причины образования свищей - гнойно-деструктивный процесс, возникший до или после операции на органах брюшной полости; несостоятельность швов на желудке и коже; частичная непроходимость наложенного анастомоза; инородное тело желудка; травма, ушиб либо гематома желудочной стенки; рак желудка; ишемия и некроз стенки органа.
К возникновению патологии может приводить воздействие радиации, а также ятрогенные причины - ошибки хирургической тактики и послеоперационного ухода за пациентом. Внутренние свищи в подавляющем большинстве наблюдений формируются при наличии пептической язвы желудочно-тонкокишечного анастомоза. В этом случае язва обычно располагается по задней стенке анастомоза, пенетрирует в поперечно-ободочную часть толстого кишечника, в результате чего формируется соустье между желудком и толстым кишечником. Чаще всего такое осложнение встречается после наложения гастроэнтероанастомоза или резекции желудка.
Распад раковой опухоли желудка может приводить к формированию желудочного свища, сообщающегося с окружающими органами – кишечником, желчными путями, поджелудочной железой и т. д. Иногда возможен и обратный механизм образования желудочного свища – при прорыве гнойника из окружающих органов в полость желудка. Причинами образования наружных свищей желудка в 85% случаев являются ятрогенные факторы – расхождение швов после наложения гастроэнтероанастомоза или гастростомы, а также узлов, расположенных в области малой кривизны желудка.
Предрасполагающими к формированию факторами являются присоединение инфекции, травма стенки желудка во время полостных операций, ошибочная хирургическая тактика. Существуют операции, сопряженные с повышенным риском образования свища: релапаротомия на фоне массивного спаечного процесса; операции по поводу травм внутренних органов; пластика грыж передней брюшной стенки; лапароскопия; наложение анастомозов при раке желудка и тонкой кишки, язвенной болезни желудка и ДПК; оперативные вмешательства на желчевыводящих путях.
Классификация
По морфологическому строению свищи могут быть губовидными либо трубчатыми. Губовидный свищ не имеет собственного канала, слизистая желудка спаяна непосредственно с кожей. Такие свищи крайне редко заживают самостоятельно, в большинстве случаев требуют оперативного лечения. Трубчатые свищи имеют хорошо выраженный канал, выстланный эпителием. При прекращении выделения пищевых масс и желудочного сока соустье может закрыться самостоятельно.
Симптомы желудочного свища
Проявления в большой мере зависят от фонового заболевания, обусловившего формирование патологии, а также того, с каким органом сообщается полость желудка. Наружный свищ проявляется мацерацией кожи вокруг свищевого хода, выделением из него пенистого содержимого, недавно съеденной пищи, желудочного сока, повышением температуры тела. В момент созревания свищевого хода клиническая картина может развиваться по типу «острого живота», напоминать клинику перфорации язвы желудка.
Заброс калового содержимого из кишечника по свищевому ходу в желудок вызывает развитие выраженного воспалительного процесса. Характерным для желудочно-кишечных свищей является профузный понос, стеаторея, обусловленные еюнитом и колитом. Кишечная аутоинтоксикация проявляется апатией, головной болью, депрессивными расстройствами. Состояние пациента может оставаться удовлетворительным при малых размерах свища, незначительном забросе калового содержимого в желудок. В этом случае заподозрить свищ бывает тяжело, однако насторожить должно наличие операции на желудке, пептической язвы анастомоза в анамнезе.
Осложнения
К осложнениям относят дерматит, абсцесс, флегмону, гнойные карманы и затеки; энтерит, колит; кровотечение из свищевого хода. Кроме того, свищ желудка может осложняться нарушениями водно-электролитного баланса крови, белкового обмена, недостаточностью функции почек, общим истощением.
Диагностика
Для постановки правильного диагноза абдоминальный хирург может использовать различные методики, но все они направлены на изучение свищевого хода, состояния слизистой желудка и кишечника, взаимоотношений желудка и окружающих его органов, пассажа по пищеварительному тракту. Начинают обследование пациента с клинических и биохимических анализов крови. Для несформированного свища характерны выраженные воспалительные изменения в общем анализе крови: лейкоцитоз, повышение СОЭ, сдвиг лейкоформулы влево.
Сформировавшиеся свищи вызывают биохимические сдвиги: нарушение водно-электролитного состояния и белкового обмена, метаболический алкалоз со значительным снижением уровней хлора и калия, гипопротромбинемию. Для оценки возможности закрытия хода определяется уровень альбумина – достаточным считается показатель альбумина выше 3,5 мг/дл; уровень ниже 2,5 мг/дл в 40% случаев ассоциируется с высокой летальностью.
Большое значение в диагностике придается рентгенологическим методикам. Для оценки состояния моторики ЖКТ, продвижения пищевых масс по тонкому кишечнику проводится рентгенография желудка с контрастированием, рентгенография пассажа бария. В этих же целях применяют динамическую сцинтиграфию пищевода и желудка, статическую сцинтиграфию кишечника.
Основным методом исследования свища является фистулография – введение контрастного вещества в свищевой ход для определения его направления, карманов и затеков. После фистулографии может понадобиться пальцевое исследование широкого свищевого хода. Введение контраста через рот может показать, как выводятся пищевые массы из желудка – преимущественно через желудочный свищ либо через кишечник.
Обязательной является консультация врача-эндоскописта: он должен оценить состояние слизистой оболочки желудка при эзофагогастродуоденоскопии. Во время обследования необходимо найти свищевой ход, определить его размеры, состояние слизистой. Также требуется обязательно осмотреть луковицу двенадцатиперстной кишки для выявления ее перегибов, деформаций, создающих затруднения для продвижения пищи и провоцирующих персистенцию свища. Для определения состояния окружающих желудок органов может потребоваться проведение мультисрезовой спиральной компьютерной томографии - МСКТ брюшной полости.
Дифференциальная диагностика наружных ходов обычно не представляет трудностей при наличии в анамнезе язвенной болезни, рака желудка, операций на органах брюшной полости. Трудности в диагностике могут возникнуть при наличии внутренних соустий. Дифференцировать внутренний желудочный свищ следует с острым холециститом, панкреатитом, перитонитом с наличием межкишечных абсцессов, пептической язвой анастомоза, флегмоной забрюшинной клетчатки, свищами кишечника и других отделов пищеварительного тракта.
Лечение желудочного свища
Лечение проводится в отделении хирургии. При наличии узких эпителизированных свищей возможна консервативная тактика лечения, во всех остальных случаях показана операция. Консультация гастроэнтеролога нужна при значительных потерях белка и жидкости через свищевой ход - специалист произведет расчет необходимых питательных веществ, определит тактику энтерального кормления (частота и объем приемов пищи).
Целью консервативной терапии является попытка закрытия свища или подготовка к оперативному лечению при неэффективности консервативного, перевод несформированного свища в сформированный. Необходимо провести коррекцию водно-электролитных и белковых нарушений, объема циркулирующей крови, антибактериальную терапию. Нужно снизить сброс содержимого желудка по свищевому ходу, произвести санацию слизистой свища, инактивировать желудочный сок и ферменты, попадающие в свищевой ход. Производится защита кожи от агрессивного воздействия желудочного сока.
Большое значение придается организации питания – при значительном сбросе пищи по желудочному свищу возможно даже наложение еюностомы с введением пищи в тонкий кишечник и прекращением кормления больного через рот. Выбор методики операции зависит от общего состояния пациента, длительности функционирования свища, наличия гнойных осложнений, объема выделений по свищевому ходу и его характеристик, эффективности консервативной терапии. Оптимальным сроком иссечения свища является 1,5-2 месяца после его появления, при условии купирования инфекционного процесса, стабилизации состояния пациента.
Прогноз и профилактика
Прогноз достаточно серьезный – смертность при этом заболевании может достигать 20-30%, в зависимости от исходного состояния пациента. Профилактика заключается в своевременном выявлении язвенной болезни и ее лечении. Для предупреждения образования ятрогенных свищей необходимо совершенствовать тактику оперативных вмешательств на желудке.
Читайте также:

