Свищ при раке шейки матки сколько осталось жить
Обновлено: 27.04.2024
Свищ всегда приходит внезапно, когда воспаление уже вылечено или операционная рана давно зажила. Его появление нельзя предугадать, хоть его формирование проходит не без симптомов, но то, что в этом месте случится именно свищ, догадаться невозможно. Зато появившийся свищ спутать с чем-то другим очень сложно.
Что такое свищ?
Свищ — это сформировавшееся в результате патологического процесса соустье между полыми органами желудочно-кишечного тракта и/или мочеполовой системы. Свищ — это также и извитой трубчатый ход от органа, проходящий через мягкие ткани с выходом на кожу.
Более благозвучное название свища, заимствованное из латыни, — фистула, но это медицинское понятие более широкое. Оно включает также искусственно сформированные соустья, как оперативно создаваемая фистула между веной и артерией у диализных пациентов. В одной ипостаси фистула — это свищ, в другой — искусственно созданное соустье, свищ же — всегда нерукотворная патология.
Свищ всегда имеет начало — внутреннее отверстие, локализующееся в первичном очаге воспаления с нагноением. Началом свища может быть незаживающая рана от травмы или операции, что особенно характерно для органов желудочно-кишечного тракта, продуцирующих секреты: желудочный, кишечный или панкреатический сок, желчь.
Наружное отверстие свища может открываться в другой орган или на кожу, как при свище прямой кишки, но это отверстие не обязательно — некоторые свищевые ходы слепо заканчиваются в мягких тканях, мышцах или клетчатке, образуя там гнойные кистообразные полости — затёки.
Виды свищей
Классификация свищей многообразна, у каждого органа — собственная градация свищей по локализации, иногда степени вовлечения окружающих тканей и даже по объему через свищ выделяемого секрета.
Полные свищи имеют наружное и внутреннее отверстие, неполные — только внутреннее.
Открывающиеся в коже называются наружными свищами, соединяющие органы свищи — внутренние.
Внутренние свищи по числу вовлеченных в процесс органов бывают комбинированными и изолированными. Изолированные свищи называются по органу, давшему ему начало: панкреатический, желчный, кишечный, вагинальный, мочеточниковый и так далее.
При соустье двух или нескольких органов, комбинированном виде свища, используется «объединённое» название. Так при свищевом ходе между прямой кишкой и влагалищем — свищ ректовагинальный, при свищевом ходе от желчного пузыря к желудку — свищ холецистогастральный, между поджелудочной железой и стенкой желудка — панкреатогастральный или поджелудочно-желудочный свищ.
По количеству ходов свищи делятся на одноканальные или простые и многоканальные или сложные, а также разветвленные или непрямые и неразветвленные или прямые.
По состоянию тканей и хода — инфицированные или осложненные свищи, как правило, гнойные и «чистые» неинфицированные или неосложненные свищи с выделением, к примеру, желчи или панкреатического сока.
| В зависимости от количества отверстий | Полные свищи | Имеют два отверстия – соединяют два органа между собой или один орган с поверхностью кожи |
| Неполные свищи | Имеют только одно отверстие | |
| В зависимости от локализации второго отверстия (для полных свищей) | Внутренние свищи | Соединяют внутренние органы |
| Наружные свищи | Соединяют внутренние органы с поверхностью кожи | |
| В зависимости от количества вовлеченных органов | Изолированные свищи | Получают название только по одному органу, давшему начало свищу |
| Комбинированные свищи | Вовлечено два и более органов | |
| В зависимости от хода свища | Одноканальные (простые) | Один свищевой ход |
| Многоканальные (сложные) | Несколько свищевых ходов | |
| Разветвленные (непрямые) | Имеется разветвление свища | |
| Неразветвленные (прямые) | Нет разветвлений | |
| В зависимости от наличия осложнений | Неосложненные (неинфицированные) | Признаки инфекции отсутствуют |
| Осложненные (инфицированные) | Имеются признаки инфекционного процесса в свище | |
| В зависимости от течения | Первичные | Свищ обнаружен впервые |
| Рецидивирующие | Процесс то утихает, то вновь активируется: развивается воспаление, появляются новые свищевые ходы или открываются старые |
Свищи делятся на первичные и хронически протекающие — рецидивирующие, когда процесс то затухает, то вновь воспаляется с образованием новых ходов и иногда закрытием старых.
Свищ прямой кишки классифицируют по отношению к анальному сфинктеру, а свищи, локализующиеся над анусом и подковой огибающие его, с открытием внутрь прямой кишки ещё и градуируют по 4 степеням сложности.
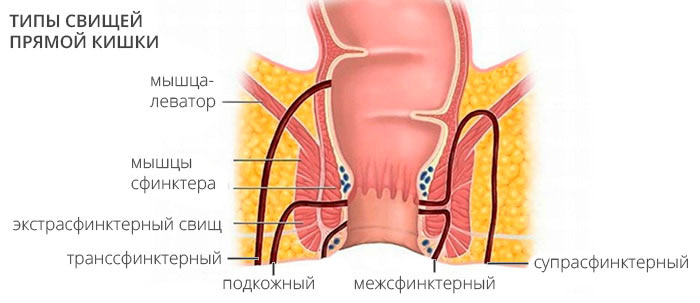
Поджелудочные полные свищи могут быть малыми с выделением до полстакана сока, средними — до 700 миллилитров и большими.
Вариантов классификаций столько, сколько существует в человеческой природе видов свищей.
Причины появления свищей
Большинство свищей формируется в результате осложненного течения воспалительного процесса: при остром панкреатите, воспалении окружающей прямую кишку клетчатке — парапроктите, язвенно-некротическом колите — болезни Крона, остеомиелите.
Деструктивные процессы внутренних органов тоже могут положить начало формированию свищевого хода, так происходит при пролежнях стенки желчного пузыря крупным камнем, когда сдавливание тканей приводит к их истончению и последующему разрыву. У трёх их четырёх женщин с желчнокаменной болезнью пролежни — ведущая причина формирования желчного свища.
Аналогичный механизм локальной деструкции тканей включается при прободении или пенетрации язвы желудка в поджелудочную железу, завершающийся открытием желудочно-поджелудочного свищевого хода.
Некоторые исследователи причиной образования свища считают ишемические изменения стенки прямой кишки при частом использовании ректальных свечей с НПВС.
Травмы операционные, родовые и спонтанные — одна из ведущих причин образования свища. Операционные травмы могут быть случайными — не замеченными при ревизии и практически микроскопическими рассечениями тканей в зоне операции и отсроченными, когда отторгаются организмом используемые в хирургии материалы: шовный шёлк или скобки степлера.
Кроме случайной хирургической травмы к свищам может привести оперативная помощь при вскрытии гнойного парапроктита. Речь не идет о неадекватной хирургии, просто это такое неблагоприятное место: плохое кровоснабжение клетчатки — основного места действия при невозможности прекращения транзита через кишку каловых масс, изобилующих кишечной микрофлорой. Нет стерильности и всегда присутствуют патогенные микроорганизмы — нет условий для заращения операционной раны.
Травмы при родах, особенно разрывы при неадекватной акушерской помощи, а также незамеченные при послеродовом осмотре повреждения — самая частая причина влагалищных фистул.
Изменение мягких тканей после давней лучевой терапии, особенно при сочетанном облучении рака шейки или тела матки, рака прямой кишки тоже может привести к формированию свищей. К формированию хода предрасполагает несколько факторов: нарушение питания тканей в результате постлучевого фиброза при наличии обильной кишечной и влагалищной микрофлоры. Постлучевые свищи довольно сложно дифференцировать с истинными злокачественными свищами, формирующимися при некрозе прогрессирующей или рецидивной злокачественной опухоли.
Кисты поджелудочной железы, наполненные едким панкреатическим секретом, способны самопроизвольно находить выход своему содержимому, расплавляя ткани ферментами и формируя свищевые ходы из брюшной полости в грудную — между поджелудочной железой и плеврой или бронхами.
Аналогичный результат, только с выходом на кожу, возможен при пункционном дренировании кистозных полостей поджелудочной железы, выполняемом с лечебной целью у ослабленного пациента, или при дренировании перекрытого камнем или опухолью общем желчном протоке.
Каждый свищ имеет свою конкретную причину и комбинацию неблагоприятных условий для заживления.
Симптомы появления
Процесс формирования свища сложно отследить, он может занимать от нескольких дней, как случается при остром панкреатите, так и несколько месяцев, как при постлучевых изменениях тканей.
Проявления на начальном этапе формирования свища обусловлены его первопричиной, как правило, местным воспалительным процессом с исходом в гнойное расплавление тканей с болью и инфильтрацией, часто интоксикацией и лихорадкой.
Вне обострения воспалительной реакции свищевой ход прощупывается как тяж. Размеры уплотнения вокруг свищевого хода обусловлены воспалительной инфильтрацией и разветвлением самих свищевых ходов, рубцовыми изменениями окружающих тканей, ранее вовлекавшимися в воспалительный конгломерат.
Сформированный свищ имеет вход и иногда выход, ткани вокруг него уплотнены, из отверстия можно выдавить отделяемое: гной, желчь, панкреатический сок и так далее. При свищевом ходе из кишки во влагалище из половых органов может вытекать кал, при соустье кишки с мочевым пузырём из ануса подтекает моча. Отделяемое из кишечного свища имеет каловый запах, гнойный секрет из влагалища тоже специфически пахнет. Особенно тяжёлым окружающим кажется запах отделяемого свища, ведущего из зоны распада злокачественной опухоли.
Воспаление вызывает болевой синдром от небольшого дискомфорта до невыносимых болей. Опухолевые свищи не болят, поскольку формируются внутри распадающегося новообразования.
При активизации инфекции с формированием затеков гнойного содержимого присоединяется общая реакция: интоксикация, высокая температура, потливость и бледность, сердцебиение и учащённое дыхание.
Методы диагностики
Диагностика простого неразветвленного одноканального свища несложна — достаточно прощупать в локальном уплотнении тяж, из которого при надавливании может потечь содержимое.
Все наружные выходы свища исследуются пуговчатым зондом, так определяется локализация ходов. Зонд вводят со стороны кожи, осторожно продвигая его до упора, если исследуется прямокишечный свищ, то внутри прямой кишки прохождение зонда определяют указательным пальцем.
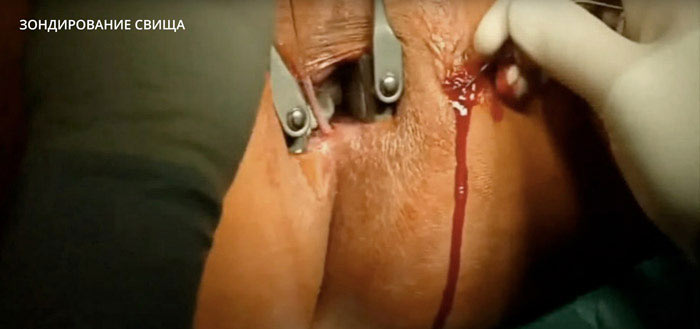
Дальше проводится проба с красящим веществом — метиленовым синим, который шприцем вводится в наружное отверстие. При ректальном свище до пробы в кишку вставляют ватный тампон, по отметкам красителя на нем определяют точное место внутреннего отверстия.
При любом свище можно фиксировать выход краски при эндоскопии: аноскопии, ректоскопии, колоноскопии, цистоскопии, кольпоскопии и так далее. Эндоскопическое обследование одно из ведущих и в процессе диагностики и лечения выполняется неоднократно.
В некоторых случаях выполняется фистулография — рентген анатомической области до и после введения в свищ контрастного вещества. Процедура не требуется только при простых и коротких свищах прямой кишки вне обострения воспаления.
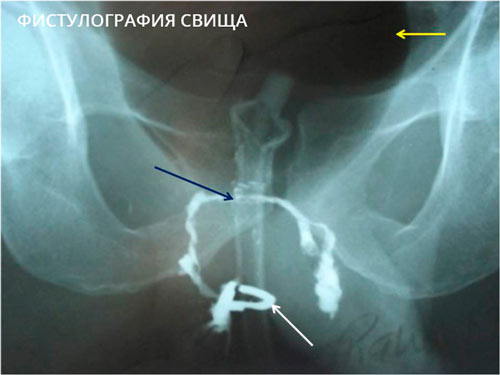
Методы визуализации, КТ и МРТ, также позволяют уточнить локализацию ходов и затеков, разветвленность и первопричину заболевания.
При вовлечении прямой кишки информативна ультрасонография (УЗИ) специальным ректальным датчиком, когда компьютерная программа позволяет увидеть патологию в трёхмерном изображении. При планировании операции дополнительно определяется функция анального сфинктера.
- Пальпация (ощупывание),
- осмотр отверстия на коже,
- исследование свища с помощью зонда,
- проба с метиленовым синим.
- Установить предварительный диагноз,
- оценить состояние пациента,
- оценить ход свища,
- выявить ответвления, карманы.
- Общий анализ крови,
- общий анализ мочи,
- биохимическое исследование крови,
- бактериологическое исследование отделяемого.
- Оценить общее состояние здоровья пациента,
- выявить возбудителей инфекционного процесса в свище, чтобы правильно подобрать антибиотики.
- Эндоскопическая диагностика: аноскопия, ректоскопия, колоноскопия, цистоскопия, кольпоскопия,
- фистулография – рентгенография после введения в свищ контрастного раствора,
- УЗИ,
- КТ,
- МРТ.
- Детально оценить свищевой ход,
- установить окончательный диагноз,
- уточнить детали в сложных случаях.
Способы лечения свищей
Свищи редко закрываются самостоятельно, на это можно надеяться только при создании благоприятных условий, к примеру, ограничении и отчасти контроле движения кала по прямой кишке с помощью очистительных клизм. В подавляющем большинстве случаев консервативная терапия неэффективна, единственный радикальный способ лечения — хирургический, то есть иссечение патологического участка в том числе и с реконструкцией недостающих тканей.
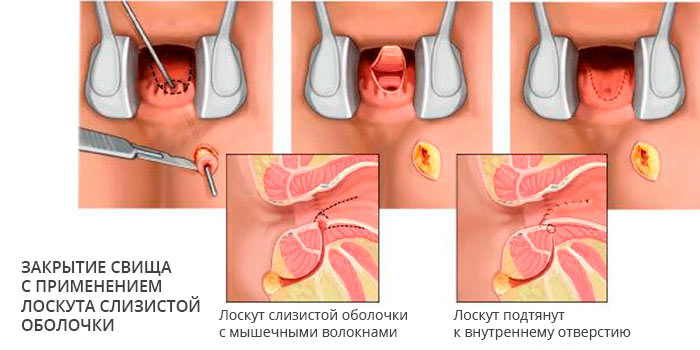
Технически простое оперативное вмешательство, в том числе эндоскопическое, и добрая сотня хирургических модификаций не может вылечить около половины пациентов, которых преследуют рецидивы. Особенно сложно добиться успеха при кишечных и мочевых свищах, поскольку они всегда контаминированы микрофлорой. В некоторых случаях приходится прибегать к формированию кишечной стомы, временно — на несколько месяцев прекращая движение каловых масс по патологически измененному участку кишки.
В единичных случаях прибегают к «дедовским методам» лечения с выскабливанием слизистой оболочки хода, обжигают её химическими реагентами и ферментами, добиваясь слипания стенок. Большего результата, приблизительно у 50%, добиваются введением в свищевой ход фибринового клея, склеивающего стенки.
Аналогично клею действуют тампоны из биоматериалов, герметизирующие внутреннее отверстие, запустевание хода способно вызвать слипание стенок и закрытие свища.
До настоящего времени не определились с ролью антибиотиков в лечении свищей, вызванных воспалением, поскольку лекарства не способны проникнуть внутрь инфильтрата из-за массивных рубцовых изменений. Тем не менее, при свищевых ходах на фоне болезни Крона специфическая медикаментозная терапия проводится обязательно и небезуспешно.
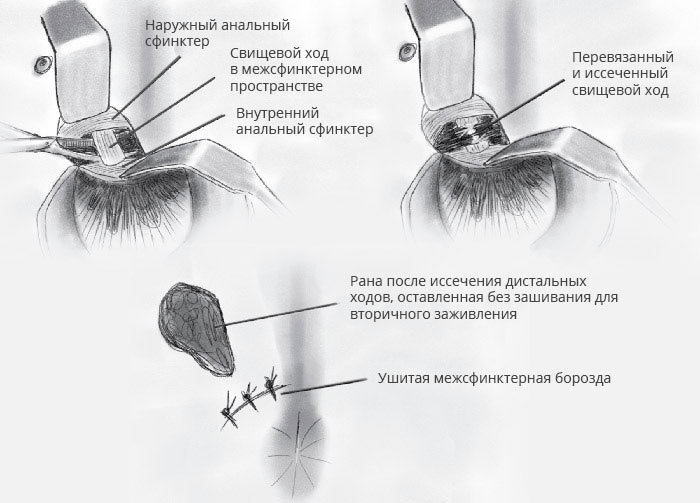
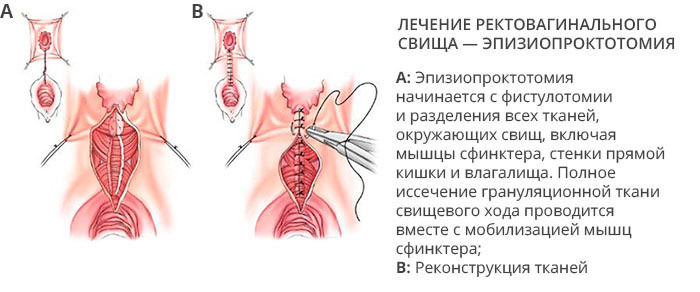
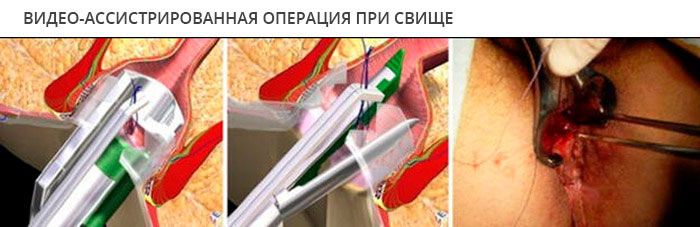
Операция при свищах методом LIFT
Профилактика свищей
Не все болезни поддаются профилактике, особенно свищи, осложнившие течение гнойного парапроктита. Тем не менее возможно адекватное лечение приводящих к парапроктиту заболеваний — геморроя и трещин, и именно это будет профилактикой образования свищей.
Осложненное течение родов не предотвратить, но качественная и своевременная акушерская помощь, внимательное отношение к женщине и тщательный послеродовый осмотр — доступная профилактическая мера.
Высокая частота постлучевых поражений тканей, прогрессирующий с течением времени фиброз, заставил онкологов отказаться от высоких доз лучевой терапии и даже изменить подходы к лечению злокачественных опухолей половой сферы.
Особое значение придается правильному выбору способа хирургического лечения заболеваний полых органов и адекватному ведению послеоперационного периода.
В нашей клинике осложненное течение заболевания — большая редкость, потому что мы не только знаем о способах профилактики, но и активно их используем.

Врач проктолог-хирург. Высшая квалификационная категория. Стаж 28 лет. Принимает в Университетской клинике. Стоимость приема 2000 руб.
- Запись опубликована: 11.10.2021
- Reading time: 5 минут чтения
Ректовагинальный свищ – патологический ход между прямой кишкой и влагалищем. Это крайне неприятное заболевание. Оно значительно ухудшает самочувствие пациентов, влияет на интимные отношения и доставляет выраженный повседневный дискомфорт.
Общие сведения о патологии
Ректовагинальные свищи – это аномальные выстланные эпителием соединения между прямой кишкой и влагалищем. Этот тип свищей встречается относительно редко и составляет примерно 5% всех анальных фистул. Образования имеют вид канала. Ширина и длина канала могут отличаться. В случае узкого стыка образуется газовый свищ, а если просвет свища широкий – фекальный.
Заболевание вызывает значительное снижение качества жизни, во многих случаях затрудняет ведение активной профессиональной жизни и вызывает проблемы в сексуальных отношениях. Из-за неловкого характера многие женщины даже с тяжелыми недугами не обращаются к врачу.
Такой свищ чаще всего возникает в результате тяжелых родов, например, разреза или разрыва промежности при прохождении ребенка через родовые пути. Кроме того, причинами могут быть внешние акты сексуального насилия в области гениталий и введение твердых предметов в задний проход или влагалище.
Основной симптом – непроизвольное выделение из влагалища сначала газов, кишечной жидкости, а затем стула. Это, свою очередь, может вызвать воспаление мочевого пузыря и влагалища.
Ректовагинальные свищи обычно лечат с помощью щадящей хирургии. Перед процедурой важно лечить любое возможное воспаление. При классическом лечении может потребоваться создание временного искусственного отверстия (стомы), чтобы позволить прямой кишке восстановиться после раздражения, вызванного регулярным прохождением стула. Как правило, продолжительность ношения стомы составляет от 6 недель до 6 месяцев. Затем с помощью операции свищ закрывается, часто с использованием кожного трансплантата. Иногда стома вставляется постоянно.
Причины образования ректовагинального свища
Чаще всего образование ректовагинальных свищей возникает в результате перинатальной травмы.
Факторы риска их развития в этом случае:
- несоответствие размеров плода и просвета влагалища;
- продолжительные роды;
- разрыв промежности третьей и четвертой степени;
- инструментальные роды;
- эпизиотомия;
- инфекции в ране после эпизиотомии.
Ректо-вагинальный свищ часто может быть результатом нелеченой или плохо вылеченной инфекции в анальном канале и последующего абсцесса с вагинальной пункцией.
Реже к причинам образования свищей относятся:
- изменения после лучевой терапии;
- воспалительные заболевания кишечника (болезнь Крона, реже язвенный колит);
- рак влагалища и прямой кишки;
- хирургические травмы (после гинекологических и проктологических операций);
- эндометриоз;
- несчастные случаи, ранение;
- инфекция бартолиниевой железы;
- туберкулезные поражения;
- венерическая лимфогранулема.
Аноректальные абсцессы и инфекции бартолиновой железы могут спонтанно дренироваться, вызывая низкий ректовагинальный свищ. Дивертикулярная болезнь на фоне ранее перенесенной гистерэктомии – наиболее частая инфекционная причина высокого свища.

Злокачественные новообразования также могут вызвать такую патологию. Обычно она наблюдается при локальных опухолях прямой кишки, матки, шейки матки или влагалища. Особенно, если для лечения применяли облучение.
После лучевой терапии у пациента может развиться проктит с последующим изъязвлением передней стенки прямой кишки. Затем язвы прямой кишки прогрессируют до образования свищей после лечения в период примерно от 6 месяцев до 2 лет. Частота возникновения ректовагинальной фистулы увеличивается при применении высоких доз облучения и перенесенной гистерэктомии.
Чаще связана с ректовагинальным свищем болезнь Крона, поскольку она вызывает трансмуральное воспаление стенки прямой кишки. Заболеваемость растет с увеличением тяжести обострения болезни Крона. При легких обострениях она составляет 0,2 %, при тяжелых приступах – до 2,1%. Случается, что симптомы со стороны кишечника возникают после формирования свища.
Фистула у пациентов с язвенным колитом развивается после анастомозов подвздошно-анального мешка с его сопутствующей несостоятельностью или тазовым абсцессом.
Классификация
Существует несколько классификаций ректовагинальных свищей. В качестве критериев простых или сложных свищей используются их размер, расположение и причины развития.
Самое известное деление основано на ширине отверстия, соединяющего влагалище и прямую кишку, по которому различают свищи:
- мелкие (диаметром менее 0,5 см);
- средние (от 0,5-2,5 см);
- большие (более 2,5 см в диаметре).
Второе используемое подразделение – это классификация, учитывающая расположение, уровень свища относительно влагалища, прямой кишки и ректовагинальной перегородки. По этой классификации свищи делятся на:
В случае низких свищей отверстие со стороны влагалища располагается рядом с соединением половых губ в области промежности, а в анусе – у зубчатой линии. Высокие свищи открываются в верхней части влагалища и в середине прямой кишки. Средние находятся между вышеупомянутыми типами. Определение локализации свищей помогает определить подходящий хирургический подход. При высоких свищах используется лапаротомия, промежностный доступ обычно подходит для большинства нижних и средних свищей.
Простые ректовагинальные свищи представляют собой небольшие низкие свищи, вызванные инфекцией или травмой. Они обычно имеют здоровые, хорошо васкуляризованные окружающие ткани, их можно вылечить местными методами.
Ректовагинальные свищи считаются сложными, если они большие (> 2,5 см), высокие или вызваны воспалительным заболеванием кишечника. Рецидивирующие свищи тоже считаются сложными из-за их связи с рубцеванием тканей и снижением кровоснабжения. Чтобы обеспечить наилучшие шансы на успешное восстановление, после резекции пораженной ткани необходимо улучшить кровообращение в этой области. В целом, для лечения сложных свищей требуются более сложные хирургические процедуры.
Симптомы наличия ректо-вагинального свища
Симптомы обычно зависят от размера и расположения ректовагинального свища. Наиболее частые симптомы – отхождение газов или жидкого стула через влагалище. Пациенты также жалуются на:
- выделения из влагалища с неприятным запахом;
- рецидивирующий вагинит;
- инфекции МВП;
- боль во влагалище и прямой кишке.
Боль связана с воспалительной инфильтрацией окружающих тканей. Она может усиливаться во время или после интимного контакта.
Иногда ректовагинальный свищ протекает бессимптомно и обнаруживается случайно при проктологическом обследовании по другой причине.
Осложнения
Наличие ректовагинального свища без лечения грозит серьезными последствиями. Инфекция возникает в результате попадания кишечных бактерий там, где их быть не должно, а именно во влагалище. Малый таз сильно кровоснабжается, поэтому бактерии легко попадают из места инфекции в кровоток и могут привести к заражению всего организма тела. Велик риск развития сепсиса и даже гибели.
Возникающая в результате инфекция, особенно анаэробными бактериями, часто приводит к обширному некрозу тканей. В таком случае единственное спасение для пациента – хирургическое удаление репродуктивных органов, прямой кишки и создание искусственного заднего прохода.
Диагностика
Диагностика ректовагинальных свищей включает опрос, физикальное проктологическое и гинекологическое обследование и др. тесты.
В первую очередь проктолог выясняет жалобы и собирает анамнез. Кроме того, нужно спросить у пациента не страдает ли он недержанием кала и мочи. Недержание может быть вызвано свищом, основным заболеванием или травмой анального сфинктера.
Осмотр проктолога важен для обнаружения фистулы и оценки целостности окружающих тканей. Обнаруживается пальпируемое углубление в передней средней линии прямой кишки или дефект в виде ямки, если свищ небольшой. Эти изменения видны при аноскопии. При вагинальном осмотре очевидна более темная слизистая в следе свища, контрастирующая со светлой слизистой оболочкой влагалища. Иногда определяется видимый стул или признаки вагинита.
Зондирование тракта может быть очень болезненным, поэтому не рекомендуется. Определение целостности анального сфинктера необходимо для планирования хирургического вмешательства.
Для подтверждения наличия свища и определения степени заболевания потребуются дополнительные исследования:
- Трансректальное и трансвагинальное УЗИ. Диагностирует анальный свищ, дает его подробное описание, позволяет определить повреждения сфинктеров, анальные и ректальные опухоли.
- Проба с тампоном . Во влагалище вводят тампон с последующей постановкой клизмы с метиленовым синим. Тампон удаляют после удерживания клизмы в течение 15-20 минут. При отсутствии окрашивания диагноз ректовагинальной фистулы маловероятен.
- Вагинография . Проксимальные свищи лучше всего диагностировать с помощью вагинографии или КТ с ректальным контрастированием.
- Эндоскопия (ректоскопия, колоноскопия) . Необходима для точной оценки устья свища и слизистой оболочки прямой кишки. Проводится для выявления возможных воспалительных (болезнь Крона) и опухолевых изменений. Пациенткам с предшествующим облучением злокачественных новообразований может потребоваться обследование под анестезией с биопсией.
- Манометрия. Используется для определения функциональных дефектов сфинктера при отсутствии анатомического дефекта. При наличии акушерской травмы, рекомендуется регулярно обследоваться на предмет повреждений сфинктера.
- Гистология. При подозрении на не диагностированное злокачественное новообразование следует провести гистологию свища.
Некоторые специалисты считают, что эндосонография без введения контрастного вещества не позволяет идентифицировать свищ, но позволяет точно оценить патологию до запланированного лечения. Контрастирование дает лучшие возможности для идентификации канала свища и его возможных ответвлений, отверстий в анус (прямую кишку) и влагалище, позволяет дифференцировать свищ с рубцами.
Таким образом, УЗИ помогает диагностировать трудные, узкие и разветвленные ректовагинальные свищи.
Часто назначают комбинированное обследование: эндосонографическое исследование анального канала с одновременным пальцевым осмотром через влагалище. Проводится массаж задней стенки влагалища во время процедуры. Это приводит к попаданию воздуха, имеющего характерное ультразвуковое изображение, в свищ и его ветви.
Лечение ректовагинальных свищей
Раннее обнаружение ректовагинальной фистулы имеет важное значение для успешного лечения. Однако лечить этот вид свищей сложно. Очень часто болезнь рецидивирует. Наиболее важные элементы, учитывающиеся для выбора терапии:
- расположение в прямой кишке и влагалище;
- размер и диаметр отверстий в обоих органах;
- состояние анальных сфинктеров;
- общее состояние пациента;
- самое главное, наличие основного заболевания.
Обычно при возникновении этого вида свищей специалисты рекомендуют операцию. Однако, при свищах до 5 мм чаще всего применяется консервативное лечение. Оно включает регулирование функции кишечника и контроль диареи. При таком режиме свищ акушерского происхождения заживает.
В случае острого воспаления и свища, возникшего в результате прорыва анального абсцесса во влагалище, назначается антибактериальная терапия и абсцесс дренируется. В этом случае операцию по удалению свища откладывают до исчезновения воспаления.
Анатомическое строение канала по отношению к мышцам сфинктеров в сочетании с результатами функциональных тестов – наиболее важные элементы, определяющие выбор хирургической техники. Также обращают внимание на количество и вид разветвлений, расположение внутреннего отверстия и сосуществование гнойных резервуаров. Игнорирование этих факторов приводит к рецидиву ректовагинального свища.
Возможные варианты операции:
- Простая фистулотомия – вскрытие свищевого тракта.
- Создание лоскута мышцы и слизистой оболочки прямой кишки для закрытия свища.
- Сочетание фистулотомии с пластикой анального сфинктера, называемое сфинктеропластикой.
- Процедуры могут проводиться под местной анестезией с седацией, но обычно предпочтительнее спинальная или общая анестезия.
Эффективность хирургического лечения ректовагинального свища повышают:
- соблюдение строгой диеты не менее чем за 2 дня до процедуры;
- орошение влагалища раствором Бетадина;
- тщательная очистка толстой кишки;
- установка мочевого катетера;
- прием антибиотиков и антикоагулянтов для профилактики.
Профилактика
После заживления свища следует избегать травм этой области, избегать запоров и соблюдать надлежащую гигиену заднего прохода и промежности. Общие меры включают своевременное обследование, соблюдение диеты и прием пробиотиков.
Бактериальная флора кишечника играет важную роль в поддержании хорошего здоровья всего организма, особенно ЖКТ. Чтобы предотвратить воспаление кишечника, приводящее к серьезным проблемам со здоровьем (свищи, синдром СРК, болезнь Крона), рекомендуется дополнить рацион пробиотиками. Курс необходим особенно зимой и после антибактериальной терапии.
Исследования подтверждают их эффективность в устранении нарушений микрофлоры кишечника человека и повышении иммунитета.
Большую роль в предупреждении заболеваний толстой, прямой кишки, да и ЖКТ в целом, играет своевременное обращение к проктологу при наличии жалоб.
Проявления заболевания неспецифичны и могут встречаться при других патологиях, например, урогенитальных инфекциях :
- Обильные, длительные месячные. Этот симптом имеет значение, если месячные изменились недавно, если прежде они были нормальными.
- Вагинальные кровотечения в промежутках между месячными, после полового акта, после наступления менопаузы.
- Необычные выделения из влагалища: обильные, розового цвета, с неприятным запахом.
- Тазовые боли во время полового акта.
В большинстве случаев эти проявления вызваны не онкологическим заболеванием. Но риск, пусть и небольшой, есть всегда, поэтому при возникновении первых симптомов нужно посетить врача.
На более поздних стадиях к перечисленным симптомам присоединяются такие признаки, как резкая беспричинная потеря веса, боли в пояснице и в ногах, постоянное чувство усталости, патологические переломы костей (признак костных метастазов), подтекание мочи из влагалища.
Причины возникновения
Точные причины рака шейки матки назвать сложно. Но известны факторы риска, которые повышают вероятность возникновения рака шейки матки.
Наиболее значимый фактор риска – папилломавирусная инфекция. По разным данным, до 99% случаев рака шейки матки связаны с вирусами папилломы человека (ВПЧ). До 80% женщин в течение жизни оказываются инфицированы этим возбудителем. Всего существует около 100 типов ВПЧ, из них 30–40 передаются половым путем, лишь 165 повышают риск рака. Но это не значит, что они гарантированно вызовут рак. Типы вируса 16, 18, 31, 33, 35, 39, 45, 51, 52, 56 и 58 относят к высокоонкогенным, 6, 11, 42, 43 и 44 – к низкоонкогенным. Чаще всего виновниками рака шейки матки становятся ВПЧ 16 и 18 типов. Наиболее уязвима к ним зона трансформации (см. ниже). Помимо рака шейки матки, ВПЧ вызывают злокачественные опухоли других органов репродуктивной системы, глотки, ротовой полости, анального канала.
Другие факторы риска:
- Ослабленная иммунная система. Если иммунитет женщины работает нормально, ее организм избавляется от вируса папилломы в течение 12–18 месяцев. Но если защитные силы ослаблены, инфекция сохраняется дольше и повышает риск рака.
- Беспорядочные половые связи. Частая смена партнеров повышает вероятность заражения ВПЧ.
- Акушерский анамнез. Если у женщины было три или более беременностей, либо если первая беременность была до 17 лет, риски повышены в два раза.
- Наследственность. Если у матери или родной сестры женщины диагностирован рак шейки матки, ее риски повышены в 2–3 раза.
- Курение. Вредная привычка также повышает риски вдвое.
- Применение оральных контрацептивов в течение 5 лет и дольше. После прекращения их приема риски снижаются в течение нескольких лет.
Разновидности рака шейки матки
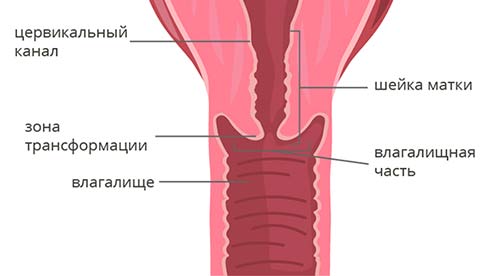
Чтобы понять классификацию рака шейки матки, в первую очередь нужно немного разобраться в ее анатомическом и гистологическом строении. Шейка матки имеет длину 2–3 см и состоит из двух частей:
- Влагалищная часть (экзоцервикс) выступает во влагалище, это то, что гинеколог видит во время осмотра на зеркалах. Слизистая оболочка эндоцервикса состоит из многослойного плоского эпителия .
- Цервикальный канал (эндоцервикс) находится внутри и соединяет влагалище с маткой. Он выстлан цилиндрическим эпителием .
Граница между влагалищной частью и цервикальным каналом называется зоной трансформации.
В 70–90% случаев злокачественные опухоли шейки матки представлены плоскоклеточным раком. Он развивается из многослойного плоского эпителия. Чаще всего злокачественное перерождение происходит в зоне трансформации. В зависимости от того, как выглядит опухолевая ткань под микроскопом, плоскоклеточный рак шейки матки делят на ороговевающий и неороговевающий:
- Ороговевающий плоскоклеточный рак шейки матки называется так потому, что клетки, из которых он состоит, склонны к ороговению. Они крупные, имеют неправильную форму, относительно низкую интенсивность деления. При микроскопическом исследовании обнаруживаются образования, которые называются кератогиалиновыми гранулами и “раковыми жемчужинами”.
- При неороговевающем плоскоклеточном раке шейки матки клетки не склонны к ороговению. Они крупные, имеют форму овала или многоугольника, размножаются более интенсивно.
В зависимости от того, насколько раковые клетки отличаются от нормальных, злокачественные опухоли шейки матки делят на высоко-, умеренно- и низкодифференцированные. Последние ведут себя наиболее агрессивно. Плоскоклеточный ороговевающий рак относят к зрелым формам, он встречается примерно в 20% случаев. Неороговевающий рак – это опухоли средней степени зрелости, они составляют 60-70%. Незрелая форма – это низкодифференцированный рак.
В остальных случаях рак шейки матки представлен аденокарциномой. Она развивается из железистых клеток, продуцирующих слизь. За последние 20–30 лет этот тип злокачественных опухолей стал более распространенным.
Намного реже встречаются аденосквамозные карциномы. Эти опухоли сочетают в себе черты плоскоклеточного рака и аденокарциномы. Чтобы определить тип злокачественной опухоли, нужно провести биопсию.
Распространение в организме
По мере роста, рак шейки матки распространяется на соседние органы. В первую очередь поражаются регионарные лимфатические узлы, окружающая клетчатка (параметрий).
Часто отмечается поражение верхней трети влагалища, что неудивительно, так как оно находится в непосредственном контакте с шейкой матки. Распространение раковых клеток происходит прямым путем при прорастании опухоли во влагалище, лимфогенно (через лимфатические сосуды), путем контактной имплантации – там, где стенка влагалища соприкасается с опухолью. Также вовлекается тело матки.
Распространение опухолевых клеток в прямую кишку, мочевой пузырь и мочеточники, как правило, происходит контактным путем.
Отдаленные метастазы чаще всего встречаются в забрюшинных лимфатических узлах, легких, костях, печени. Менее чем в 1% случаев метастазирование происходит в селезенку, почки, головной мозг.
Диагностика рака шейки матки
Высокие показатели смертности от рака шейки матки связаны с поздним выявлением заболевания: в 35–40% случаев в России диагноз впервые ставится пациенткам с III–IV стадиями болезни.
Так как рак шейки матки может долго протекать бессимптомно, своевременная диагностика возможно только при регулярном прохождении специальных обследований у гинеколога.
Согласно исследованиям ученых из Кильского университета (Великобритания), возрастных ограничений для регулярного скрининга на рак шейки матки не существует. Вопреки сложившемуся мнению, у женщин сохраняется риск развития опухоли и после 65 лет, так как вирус папилломы человека, который в подавляющем большинстве случаев становится причиной онкологического заболевания, может попасть в организм еще в период сексуальной активности, долго «дремать» и в пожилом возрасте привести к развитию рака.
Анализы на вирус папилломы человека
Но даже выявление ВПЧ высокого онкогенного риска не превращает рак шейки матки в нечто фатальное.Во-первых, болезнь может вообще не развиться.Во-вторых, современные технологии позволяют выявлять данную форму рака на самых ранних стадиях и с успехом лечить его, не допуская превращения предраковых изменений в собственно онкологическое заболевание. Следовательно, положительные результаты анализа на ВПЧ должны рассматриваться только как основание для регулярного наблюдения у гинеколога, знакомого с эффективными алгоритмами ведения пациенток из групп риска.
Гинекологический осмотр с кольпоскопией
Иногда рак шейки матки выявляется непосредственно во время осмотра на гинекологическом кресле. Однако так определяется, как правило, запущенный онкологический процесс. И напротив, ранние стадии заболевания обычно проходят без каких-либо заметных изменений, поэтому для своевременной диагностики рака шейки матки используются дополнительные исследования. Во время кольпоскопии влагалищную часть шейки матки осматривают с помощью кольпоскопа – прибора, напоминающего бинокль с источником освещения.
Цитологический мазок (ПАП-тест, тест Папаниколау)
Классический метод цитологического исследования шейки матки, или ПАП-тест, предполагает осторожное «соскабливание» материала особым шпателем с поверхности органа и «размазывание» его по предметному стеклу. Данный метод был разработан в начале прошлого века, в 1923 году. Для своего времени ПАП-тест демонстрировал прекрасные результаты, однако годы использования выявили ряд недостатков метода. Избирательность захвата клеток и неравномерное их распределение по стеклу могут существенно исказить результаты цитологического анализа. Таким образом, чувствительность метода составляет всего 85–95%, причем на ранних стадиях заболевания, характеризующихся небольшим количеством раковых клеток, данный показатель может быть даже ниже.
Метод жидкостной цитологии
Метод жидкостной цитологии предполагает использование специальной «щеточки», позволяющей получить материал для исследования со всей поверхности шейки матки, а не с отдельных ее фрагментов, как это происходит во время ПАП-теста.
Затем материал со «щеточки» переходит в специальный раствор, проходит обработку в особом аппарате и лишь после этого равномерно наносится на предметное стекло. Все это повышает чувствительность метода практически до 100% и исключает вероятность возникновения ошибок, характерных для ПАП-теста.
Также полученный в ходе этого анализа материал может быть использован для определения активности ВПЧ, которая является важным фактором прогноза и может влиять на тактику лечения. И, наконец, раствор с находящимися в нем клетками пригоден для проведения анализа на определение особого белка (Р16ink4a), появляющегося в клетках еще до начала непосредственно онкологического процесса. Таким образом, метод жидкостной цитологии способен не только выявить рак шейки матки, но и предупредить о повышении риска его развития. После одной-единственной процедуры в распоряжении врача появляются результаты трех точных и информативных анализов, позволяющих определить тактику и стратегию ведения конкретной пациентки.
В профилактических целях (при отсутствии жалоб) данные анализы рекомендуется проводить 1 раз в год.
Лечение рака шейки матки
Исходя из опыта клиники, сохранить матку и возможность деторождения возможно при предраковых изменениях шейки матки. При раке шейки матки одинаково широко используют лучевую терапию и хирургическое лечение — расширенная экстирпация матки с придатками.
Лечение зависит от стадии заболевания. При ранних стадиях рака шейки матки проводится преимущественно хирургическое лечение. Во время операции производится удаление матки. Иногда операцию необходимо дополнять удалением лимфатических узлов малого таза. Вопрос об удалении яичников решается индивидуально, при ранней стадии опухоли у молодых женщин возможно оставление яичников. Не менее значимым является лучевое лечение. Лучевая терапия может как дополнять хирургическое лечение, так и являться самостоятельным методом. При ранних стадиях рака шейки матки результаты хирургического и лучевого лечения практически одинаковы. В лечении рака шейки матки может применяться химиотерапия, но к сожалению, возможности химиотерапии при этом заболевании значительно ограничены.
При 0 стадии раковые клетки не распространяются за пределы поверхностного слоя шейки матки. Иногда эту стадию даже рассматривают как предраковое состояние. Такая опухоль может быть удалена разными способами, но при органосохраняющих вмешательствах в дальнейшем сохраняется риск рецидива, поэтому после операции показаны регулярные сдачи цитологических мазков.
Методы лечения плоскоклеточного рака шейки матки, стадия 0:
- Криохирургия – уничтожение опухоли с помощью низкой температуры.
- Лазерная хирургия.
- Конизация шейки матки – иссечение участка в виде конуса.
- Петлевая электроконизация шейки матки.
- Гистерэктомия. К ней прибегают в том числе при рецидиве злокачественной опухоли после вышеперечисленных вмешательств.
Методы лечения аденокарциномы шейки матки, стадия 0:
- Гистерэктомия.
- В некоторых случаях, если женщина планирует иметь детей, может быть выполнена конизация. При этом важным условием является негативный край резекции по данным биопсии. Впоследствии женщина должна наблюдаться у гинеколога, после родов выполняют гистерэктомию.
Выбор метода лечения всегда осуществляется индивидуально лечащим врачом.
При 1а стадии — микроинвазивный рак шейки матки — выполняют экстирпацию матки с придатками. В случаях, когда опухоль прорастает в кровеносные и лимфатические сосуды, также показано удаление тазовых лимфатических узлов. Если женщина планирует иметь детей, возможны органосохраняющие операции. При стадии Iб — рак ограничен шейкой матки — проводят дистанционное или внутриполостное облучение (брахитерапию) с последующей расширенной экстирпацией матки с придатками. В ряде случаев первоначально проводят операцию, а затем дистанционную гамма-радиотерапию.
При 2-й стадии рака шейки матки — вовлечение верхней части влагалища, возможен переход на тело матки и инфильтрация параметрия без перехода на стенки таза — основным методом лечения является лучевая терапия. Также может быть назначена химиотерапия, обычно препаратом цисплатином или его сочетанием с фторурацилом. В этом случае хирургическое лечение проводится редко.
При 3-й стадии рака шейки матки — переход на нижнюю часть влагалища, инфильтрация параметрия с переходом на кости таза — показана лучевая терапия.

Профилактика
Один из главных факторов риска рака шейки матки — вирус папилломы человека. Поэтому меры профилактики в первую очередь должны быть направлены на предотвращение заражения:
- Беспорядочные половые связи нежелательны, особенно с мужчинами, у которых было много партнерш. Это не защищает от заражения на 100%, но все же помогает сильно снизить риски.
- Презервативы помогут защититься не только от ВПЧ, но и от ВИЧ-инфекции. Стопроцентную защиту они тоже не обеспечивают, потому что не могут полностью исключить контакт с инфицированной кожей.
- Вакцины против ВПЧ — хорошее средство профилактики, но они работают лишь в случае, если женщина пока еще не инфицирована. Если вирус уже проник в организм, вакцина не поможет. Девочек начинают прививать с 9–12 лет.
Второй фактор риска, который связан с образом жизни, и на который можно повлиять — курение. Если вы страдаете этой вредной привычкой, от нее лучше отказаться.
Огромное значение имеет скрининг — он помогает вовремя выявить предраковые изменения и рак шейки матки на ранних стадиях. Нужно регулярно являться на осмотры к гинекологу, проходить PAP-тест и сдавать анализы на ВПЧ.
Основным прогностическим фактором выживаемости пациенток при раке шейки является степень распространенности процесса. Поэтому самым эффективным средством против развития рака являются регулярные профилактические осмотры у специалистов.
Прогноз
Ориентировочный прогноз определяют на основании статистики. Среди женщин, у которых был диагностирован рак шейки матки, подсчитывают процент выживших в течение определенного времени, как правило, пяти лет. Этот показатель называют пятилетней выживаемостью. Он зависит от того, на какой стадии было выявлено онкологическое заболевание. Чем раньше диагностирован рак и начато лечение — тем лучше прогноз:
- При локализованных опухолях (рак не распространяется за пределы шейки матки, соответствует I стадии) пятилетняя выживаемость составляет 92%.
- При опухолях, которые распространились на близлежащие структуры (стадии II, III и IVA) — 56%.
- При метастатическом раке (стадия IVB) — 17%.
- Средняя пятилетняя выживаемость при всех стадиях рака шейки матки — 66%.
При 3 стадии рака шейки матки опухоль имеет большие размеры, распространяется на влагалище и/или доходит до стенки таза. 3 стадия делится на 2 подстадии:
- 3А стадия. Опухоль распространяется на верхнюю треть влагалища, но до тазовых стенок не доходит.
- 3B стадия. Опухоль достигает стенки таза (при ректальном исследовании между новообразованием и стенкой таза нет «свободного» пространства), либо вызывает нарушение оттока мочи из-за обтурации мочеточника, что в конечном итоге приводит к гидронефрозу и отказу почки.
Симптомы
Для рака шейки матки на 3 стадии характерны следующие симптомы:
- Патологические выделения из влагалища (бели). Они могут иметь различный характер — слизистый, водянистый, кровянистый. При длительной задержке выделений во влагалище, или присоединении инфекции, выделения приобретают гнойный характер и могут быть со зловонным запахом. Сукровичные и кровянистые выделения возникают при поднятии тяжести, физической нагрузке.
- Кровотечения. Характерным признаком РШМ 3 стадии являются контактные кровотечения, которые возникают после полового акта, гинекологического осмотра или даже после применения влагалищных свеч и таблеток. При распаде опухоли кровотечения могут происходить без видимой причины.
- Боль. Боль возникает из-за вовлечения в злокачественный процесс нервных сплетений, соседних органов и тканей.
- Нарушение мочеиспускания и дефекации. Сдавление опухолью мочевого пузыря и прямой кишки может вызвать нарушение естественных выделений.
Диагностика
Диагноз рак шейки матки устанавливается только после гистологического анализа опухолевой ткани. Цитологических мазков для постановки диагноза недостаточно. Чтобы провести такое исследование, необходимо взять биопсию из всех подозрительных участков шейки матки, а также выполнить выскабливание цервикального канала. При необходимости проводится конизация шейки матки. Лучше всего проводить биопсию под контролем кольпоскопии, поскольку она позволит более точно выбрать наиболее измененные участки шейки.
Для уточнения стадии заболевания используют методы лучевой диагностики — УЗИ, МРТ и КТ.
- УЗИ — самый доступный метод исследования органов малого таза, брюшной полости и забрюшинного пространства. Оно позволяет определить степень распространения опухоли и обнаружить отдаленные метастазы.
- МРТ с контрастированием. На сегодняшний день самый точный и информативный метод исследования мягкотканных органов. Данное исследование позволит оценить глубину опухолевой инвазии и переход злокачественного новообразования на параректальную клетчатку и смежные органы. При невозможности проведения МРТ, выполняется КТ с контрастированием.
- ПЭТ-КТ — наиболее информативный метод для обнаружения метастазов в лимфатические узлы и отдаленные органы.
- Рентгенография или стинциграфия проводятся при подозрении на наличие метастазов в костях.

Лечение рака шейки матки 3 стадии
При 3 стадии рака шейки матки стандартом лечения является химиолучевая терапия, которая подразумевает применение лучевой терапии по радикальной программе с еженедельным введением цисплатина на всем протяжении периода облучения. Если есть данные за поражение регионарных лимфатических узлов, возможно их экстраперитонеальное удаление или облучение расширенным полем.
Лучевая терапия по радикальной программе длится 6–7 недель и подразумевает применение дистанционной и контактной лучевой терапии.
Стандартом дистанционного облучения является конформная лучевая терапия — современный метод облучения, основанный на предварительном 3D-4D моделировании зоны лучевого воздействия. Процедура проводится на линейных ускорителях, которые оснащены лепестковыми коллиматорами.
Перед тем как приступить к облучению, проводят предлучевую топометрическую подготовку и построение 3D модели зоны облучения на основе данных, полученных с помощью КТ или МРТ. Более совершенным методом планирования является четырехмерная модель, при которой учитываются естественные движения органов во время дыхания и перистальтики кишечника. На основании построенной модели, на кожу наносят специальную разметку, которая должна сохраняться до конца лучевой терапии. Также на этапе планирования проводят подбор фиксирующих устройств, которые призваны обеспечить полную неподвижность пациентки во время сеанса.
Каждый сеанс облучения длится около 10 минут. В это время пациентка располагается лежа на столе установки лучевого ускорителя. В зависимости от заданной программы стол может двигаться вдоль и поперек своей оси, а также менять угол наклона, тем самым придавая опухоли нужное для облучения положение. Процедура проходит без каких-либо неприятных ощущений.
Конформная лучевая терапия проводится в режиме фракционирования по 2 Гр ежедневно в течение 5 дней, с перерывом в 2 дня, затем курсы повторяют до достижения суммарной очаговой дозы 46–50 ГР.

Внутриполостная лучевая терапия предполагает имплантацию источника ионизирующего излучения непосредственно в опухоль, или ткани, расположенные рядом с ней. При терапии рака шейки матки, источник излучения помещается внутрь аппликаторов, один из них вводится в полость матки, а остальные располагаются у свода влагалища (всего используется три аппликатора). Таким образом, ионизирующее излучение будет прицельно воздействовать на шейку матки и ее тело, а также на верхнюю часть влагалища и параметрий.
Внутриполостная лучевая терапия проводится посредством специальных установок. Они бывают двух типов:
- LDR — установки низкой мощности дозы, low dose rate.
- HDR — установки высокой мощности дозы, high dose rate.
Мощность дозы определяет количество сеансов, время процедуры, а также необходимость применения общей анестезии.
При применении LDR, аппликаторы имплантируются под общей анестезией, контроль правильности их установки производится с помощью рентгенографии. После того, как пациентка проснется, она переводится в изолированное помещение, в котором должна находиться 2 дня. Все это время нужно лежать. Допускается слегка поворачиваться на бок. Периодически на короткое время будет заглядывать медсестра, чтобы проконтролировать состояние больной и принести пищу. Чтобы скрасить досуг, можно смотреть телевизор, сидеть в интернете или заниматься рукоделием. Поcле окончания сеанса терапии аппликаторы извлекаются, и больная может покинуть клинику.

При использовании HDR установки, время сеанса длится несколько минут. Для постановки аппликаторов анестезии не требуется, достаточно легкой седации. После введения, аппликаторы соединяются с HDR установкой, в которой находится источник ионизирующего излучения. Во время сеанса пациентка должна лежать неподвижно. Поскольку процедура длится несколько минут, сделать это несложно. В конце аппликаторы удаляются, и больная может покинуть клинику. Внутриполостная HDR терапия проводится несколькими сеансами с интервалом от одного дня до недели.
В целом внутриполостную терапию начинают на 3 неделе дистанционной ЛТ.
Хирургическое лечение рака шейки матки 3 стадии
Хирургическое лечение злокачественных новообразований шейки матки 3 стадии в рамках стандарта не применяется. Тем не менее, при развитии осложнений может быть проведена экзентерации малого таза. Это сложная калечащая операция, которая предполагает удаление матки, мочевого пузыря, влагалища, прямой кишки и параректальной клетчатки с лимфатическими узлами. При этом производится наложение колостомы (выведение кишки на переднюю брюшную стенку) и уретеростомы — выведение мочеточников. В основном, это операция отчаяния и проводят их в крайних случаях, когда другие методы не позволили достичь желаемого результата.
Возможно ли излечение при 3 стадии РШМ
На сегодняшний день полностью вылечить 3 стадию рака шейки матки достаточно сложно. Лечение чаще всего направлено на продление жизни и улучшение ее качества. Пятилетняя выживаемость при успешном лечении находится в районе 31%.
Инвалидность при раке шейке матки
После лечения рака шейки матки 3 стадии, женщина может столкнуться с серьезными последствиями, наиболее частые из них это посткастрационный синдром и постлучевые осложнения (циститы, ректиты, лифедемы нижних конечностей). В ряде случаев эти осложнения являются основанием для оформления инвалидности II -I группы.
В остальных случаях, когда лечение прошло без осложнений, и работа больной не связана с вредными условиями труда, ее признают трудоспособной в рамках своей профессии. При наличии вредных условий труда и противопоказаний к конкретным видам деятельности, вопрос рассматривается индивидуально, например, признают трудоспособность с ограничениями по заключению врачебной комиссии (III группа инвалидности).
Читайте также:

