Судороги у новорожденных при гематоме
Обновлено: 01.05.2024
Внутричерепное кровоизлияние у новорожденного - диагностика, лечение
Данная статья и последующие ближайшие посвящены процессам от начала родов, включая сопутствующие патологические отклонения, до завершения неонатального периода, условно ограниченного первыми 28 днями после рождения. Основная часть неврологических проблем этого периода приходится на первые 10 дней после рождения. В неврологии перинатального периода доминируют внутричерепные кровоизлияния и гипоксически-ишемические поражения ЦНС, однако они не исчерпывают весь спектр возможных неврологических проблем, поэтому не следует упускать из виду возможность присутствия и других важных нарушений, такие как метаболические или нервно-мышечные заболевания.
Пре- и перинатальный периоды в настоящее время все чаще рассматриваются как единое целое, а не два отдельных периода. В определении многих перинатальных нарушений немаловажную роль, безусловно, играют пренатальные факторы: задержка внутриутробного развития, пренатальная гипоксия любого рода, пренатальное воспаление и преждевременные роды. Не менее важна реакция ЦНС на стресс в процессе родов и адаптацию к внеутробным условиям.
Кровоизлияние и гипоксия-ишемия, два основных патологических состояния перинатального периода, не могут считаться совершенно изолированными явлениями. Нередко они сосуществуют, имея отчасти общие причины и провоцирующие факторы. Впрочем, определенные процессы, допустим, механическая травма или коагулопатии, иногда провоцируют кровоизлияние без гипоксии, кроме того, разница патологии и механизмов достаточна для отдельного объяснения.
Эпидемиология внутричерепных кровоизлияний значительно изменилась за последние три десятилетия. В результате прогресса акушерской практики значительно снизилась частота посттравматических кровоизлияний, главным образом субдуральных. В то же время относительная частота внутрижелудочковых кровоизлияний (ВЖК) увеличилась, потому что эта патология характерна для недоношенных, а в еще большей степени для очень незрелых новорожденных, ранее не выживавших. За последнее десятилетие отмечается заметное снижение количества ВЖК у недоношенных новорожденных, что в значительной степени связано с улучшением акушерского ухода, учащением использования стероидов в антенатальном периоде, а также лучшим неонатальным уходом с доступностью искусственного сурфактанта и совершенствованием стратегий поддержки дыхательной функции.
Современные методы визуализации, ультрасонография и МРТ, обеспечивают возможность диагностики ВЖК и субарахноидальных кровоизлияний in vivo с недоступной ранее точностью. Без этих исследований многие кровоизлияния такого рода не были бы выявлены.
Выделяют две основные группы неонатальных внутричерепных кровоизлияний. Субдуральные кровоизлияния в основном имеют травматическое происхождение и возникают у доношенных новорожденных часто с большой массой при рождении (Welch и Strand, 1986). Towner et al. (1999) изучали влияние родоразрешения у первородящих на неонатальное внутричерепное повреждение. Они обнаружили, что по сравнению с родившимися естественным путем частота внутричерепных кровоизлияний у младенцев выше после родов с использованием вакуум-экстрактора, щипцов или после кесарева сечения. При этом показатель после планового кесарева сечения не повышался, подтверждая, что основным фактором риска кровоизлияний являются патологические роды. Внутрипаренхиматозные кровоизлияния также могут быть травматическими у той же категории детей (Pierre-Kahn et al., 1986). Аналогичные кровоизлияния выявлялись и при антенатальном скрининге, в некоторых случаях в связи с аутоиммунной тромбоцитопенией. Sandberg et al. (2001) описали 11 случаев спонтанных паренхиматозных кровоизлияний.
В восьми случаях потребовалась хирургическая декомпрессия, а в четырех из 11 развился двигательный дефицит. ВЖК преобладает среди недоношенных детей (Volpe, 2008). Другие типы кровоизлияний, например субарахноидальные, часто сопровождают ВЖК, но нередко остаются недиагностированными, если обследование ограничивается ультрасонографическим исследованием. Паренхиматозные гематомы, особенно в области зрительного бугра, могут возникать в результате синус-тромбоза в сочетании с ВЖК (Wu et al, 2003).
Внутричерепные кровоизлияния, не связанные с внутрижелудочковым кровоизлиянием (ВЖК):
1. Субдуральное кровоизлияние. Субдуральные кровоизлияния могут возникать в результате разрыва твердой мозговой оболочки с повреждением синусов или вены Галена, или мелких приводящих вен; затылочного остеодиастаза с разрывом поперечного синуса или мозжечковых вен; разрыва серпа с распространением на нижний сагиттальный синус; или повреждения мостовых вен между полушариями мозга и нижним сагиттальным синусом или между по-перечным/сигмовидным синусом и основанием мозга (Govaert, 1993; Volpe, 2001). В первых двух ситуациях гематома возникает в задней черепной ямке, тогда как в других случаях расположение супратенториальное, близко к поверхности полушарий при повреждении мостовых вен, к межполушарной борозде при разрывах серпа и на основании мозга при разрыве вен, впадающих в латеральный синус.
Клинические проявления разнообразны и зависят от локализации и остроты кровотечения. При острых кровоизлияниях в заднюю черепную ямку возможно массивное кровотечение с компрессией жизненно важных структур ствола мозга, проявляющейся ступором или комой, ригидностью мышц шеи, опистотонусом, девиацией глаз, брадикардией и кратковременным апноэ. Судороги развиваются в 36% случаев (Govaert, 1993). Возможно напряжение родничка, генерализованная гипотония или гипертония, косоглазие, парез лицевого нерва, анизокория. Из 90 новорожденных, обследованных Govaert (1993), летальный исход наступил у 15 неоперированных и трех прооперированных младенцев. Среди последствий отмечают гидроцефалию, но затруднение оттока может быть временным и купируется с помощью введения подкожного резервуара в боковой желудочек.
В подострых случаях начало неврологических симптомов может быть отсрочено на 12 часов или более. Диагноз может подтверждаться возбудимостью, ступором, выбуханием родничка и дыхательными расстройствами (Menezes et al., 1983, Fenichel et al., 1984). Достаточно большие скопления можно выявить при ультразвуковом исследовании. При КТ, а особенно МРТ, определяют размер и точную локализацию гематомы (Menezes et al., 1983, Govaert, 1993, Sandberg et al., 2001). Хирургическое лечение эффективно, но могут развиться спайки, которые приводят к гидроцефалии с неизбежной установкой шунта. Vinchon et al. (2005) с помощью чрескожной тонкоигольной аспирации уменьшили объем субдуральной гематомы в пяти из семи случаев, требовавших хирургической декомпрессии.
Супратенториальная гематома по выпуклой верхнелатеральной поверхности полушарий, как правило, проявляется не сразу. В типичных случаях на 2-3 сутки жизни возникают фокальные эпилептические припадки и/или асимметрия мышечного тонуса (Deonna и Oberson, 1974, Sandberg, 2001). Характерно развитие паралича III пары черепных нервов, проявляющегося в виде расширенного нереагирующего зрачка на стороне поражения. Небольшие субдуральные гематомы по верхнелатеральной поверхности мозга могут давать только минимальные клинические проявления (Whitby et al, 2004).
В случаях субдурального кровоизлияния цереброспинальная жидкость (ЦСЖ) обычно становится кровянистой. С учетом доступных в настоящее время различных методов визуализации люмбальные пункции для диагностики внутримозговых кровоизлияний более не рекомендуются.
Базальные субдуральные гематомы, возникающие в результате латерального тенториального повреждения, приводят к скоплению крови под височной и/или затылочной долями. Govaert (1993) изучил 21 подтвержденный КТ случай полушарных гематом с аналогичным механизмом возникновения. Такие случаи иногда связаны с артериальными инсультами из-за компрессии средней мозговой артерии (Govaert et al., 1992b). Сходные наблюдения отмечены при вовлечении задней мозговой артерии (Deonna и Prod’hom, 1980).
2. Внутримозжечковое кровоизлияние. Внутримозжечковое кровоизлияние имеет много общих признаков с субдуральной гематомой задней черепной ямки. Однако механизм иной, более вероятно связанный с гипоксией и ишемией, чем с механической травмой, хотя кровоизлияние возможно и при затылочном остеодиастазе или травматическом повреждении мозжечка (Welch и Strand, 1986, De Campo, 1989). Часто ассоциируется с ВЖК. Внутримозжечковое кровоизлияние распространено среди недоношенных новорожденных с низкой массой тела, и в настоящее время все чаще распознается при рутинных МРТ у всех недоношенных младенцев с очень низкой массой тела в некоторых отделениях интенсивной терапии (Merrill et al., 1998, Limperopoulos et al, 2005). У двадцати пяти из 35 новорожденных в исследовании Limperopoulos имелись односторонние полушарные кровоизлияния. Они могут возникать в результате прорыва ВЖК в четвертый желудочек или проникновения крови из субарахноидального пространства в паренхиму мозжечка, кроме этого, проявляться в виде первичной внутримозжечковой гематомы или геморрагического инфаркта (Takashima и Becker, 1989).
Одна из прежних гипотез рассматривала роль фиксаторов дыхательных масок, однако она оказалась малоубедительной, потому что заболевание встречалось и в ситуациях, когда маска не применялась (Paneth et al., 1994). Эта разновидность кровоизлияний наиболее распространена среди очень незрелых недоношенных новорожденных с гестационным возрастом до 27 недель (Limperopoulos et al., 2005). Неврологические проявления, как правило, затмеваются симптомами и признаками гипоксии-ишемии или респираторного дистресса.

Мозжечковое кровоизлияние у ребенка, родившегося на 29 неделе гестационного возраста, с массой 1500 г.
Смертельный исход в возрасте пяти дней.
Частыми проявлениями являются приступы апноэ, брадикардия и сниженный гематокрит. Диагностика с помощью ультрасонографии возможна при больших размерах гематомы или исследовании с использованием заднебокового сегмента родничка в качестве акустического окна (Merrill et al., 1998). КТ и МРТ более эффективны для определения распространенности поражения. Обструктивная гидроцефалия характерна даже после хирургической эвакуации скоплений и может быть связана с развитием кисты мозжечка, сообщающейся с четвертым желудочком (Huang и Shen, 1991). Клинически в качестве остаточного явления может наблюдаться мозжечковый дефицит (Williamson et al., 1985). В качестве осложнения экстракорпоральной мембранной оксигенации (Bulas et al., 1991) и в некоторых случаях органической ацидурии (Fischer et al., 1981, Dave et al., 1984) наблюдалось мозжечковое кровоизлияние. Недавно были представлены данные о мозжечковой атрофии как о характерном последствии тяжелой недоношенности, которой предшествовало мозжечковое кровоизлияние в неонатальном периоде или повреждение супратенториального белого вещества (Bodensteiner и Johnsen, 2005, Johnsen et al., 2005, Messerschmidt et al., 2005, Srinivasan et al., 2006).
3. Внутрипаренхиматозное кровоизлияние. Внутрипаренхиматозное кровоизлияние фактически всегда сопровождается субарахноидальным кровоизлиянием. В большинстве случаев затрагивается одна доля в результате травмы или геморрагического инфаркта (Pierre-Kahn et al., 1986, Hayashi et al., 1987, Huang и Robertson, 2004). У пяти доношенных новорожденных, обследованных Pierre-Kahn et al. (1986), гематома сообщалась с субдуральным пространством и кровяной сгусток был окружен заметным массивным отеком паренхимы мозга. В качестве основного причинного фактора рассматривались роды в тазовом предлежании и сложные роды в целом, хотя о внутрипаренхиматозных кровоизлияниях сообщалось также в случаях неосложненных вагинальных родов (Sandberg et al., 2001). Дополнительную роль могут сыграть дефекты свертывающей системы, особенно при неонатальной алло- и изоиммун-ной тромбоцитопении (Hanigan et al., 1995, Berkowitz et al., 2006).
Симптоматика напоминает субдуральную гематому (Fenichel et al., 1984, Govaert, 1993) с бессимптомным периодом иногда на протяжении более 24 часов, после которого возникают очаговые признаки и симптомы повышенного внутричерепного давления. Разнообразие очаговых проявлений зависит от пораженной доли головного мозга и может включать судороги, ассиметричный мышечный тонус и глазную симптоматику.
Хирургическое удаление показано при симптомах повышенного внутричерепного давления, сопровождающегося смещением срединных структур, подтвержденным при нейровизуализации. Резидуальная полость в ткани мозга может не проявляться клинически, но может сопровождаться очаговым дефицитом (Pasternak et al., 1980). Сходная картина возможна при геморрагическом инфаркте мозга.
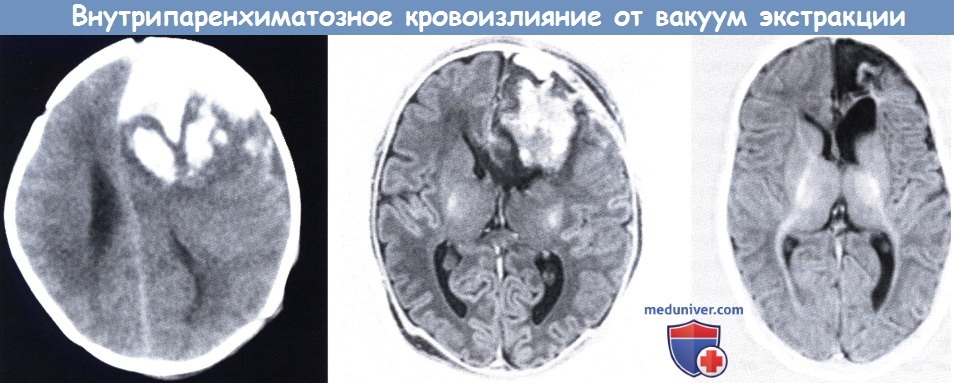
Доношенный новорожденный, с неосложненной вакуум-экстракцией в родах, (слева) КТ, первые сутки,
указывает на внутрипаренхиматозное кровоизлияние и субдуральную гематому со смещением срединных структур, (средний рисунок) МРТ (инверсия-восстановление),
конец первой недели после нейрохирургического вмешательства: все еще присутствуют крупное паренхиматозное кровоизлияние и незначительная асимметрия сигнала в заднем бедре внутренней капсулы (справа).
Повторное МРТ через три месяца указывает на дилатацию ex-vacuo и разрешение кровоизлияния. Имеется слабое замедление миелинизации переднего бедра внутренней капсулы.
Исход в течение 36 месяцев был благоприятным.
4. Кровоизлияние в таламус (зрительный бугор). Таламическое кровоизлияние представляет собой редкую форму неонатального внутримозгового кровоизлияния (Fenichel et al, 1984, Primhak и Smith, 1985, Trounce et al, 1985, Adams et al., 1988b, de Vries et al., 1992b). Кровоизлияние может быть ассоциировано с ВЖК (Roland et al., 1990, Govaert et al., 1992a, Govaert, 1993, Monteiro et al., 2001, Wu et al., 2003) или ограничиваться таламусом и окружающими структурами. Wu et al. (2003) недавно показали, что при сочетаниях таламического кровоизлияния с ВЖК есть основания для подозрения тромбоза венозных синусов. На стороне таламического кровоизлияния возможен некоторый венозный застой в перивентрикулярном белом веществе или даже венозный инфаркт. В настоящее время для подтверждения синус-тромбоза и решения о проведении антикоагулянтной терапии применяется допплеровское УЗИ через передний или задний родничок, а лучше КТ или МР венография. У новорожденных с таламическим кровоизлиянием, как правило, возникают судороги в промежутке между 2 и 14 сутками после нормальных родов.
Глазная симптоматика может включать вертикальный паралич взора вверх, девиацию глаз в сторону поражения, ипсилатеральный саккадический парез и уплощение вызванных зрительных потенциалов, и все они были отнесены к фронто-мезенцефалическому оптическому тракту (Trounce et al., 1985). Несмотря на кажущееся благоприятное течение болезни в раннем периоде новорожденности, Monteiro et al. (2001) сообщали о развитии эпилепсии с непрерывными комплексами «пик—медленная волна» во время сна в результате первичного неонатального таламического кровоизлияния. В литературном обзоре сообщается о возникновении эпилепсии у 13 из 28 новорожденных. Менее благоприятные исходы представлены также Campistol et al. (1994). Необходимо отличать одностороннее кровоизлияние в зрительном бугре от более тяжелого состояния в виде двустороннего вовлечения таламической области и базальных ганглиев у доношенных новорожденных с «практически полной острой асфиксией» (Barkovich, 1992, Rutherford et al., 1995) и, иногда, с геморрагическим характером (Kreusser et al., 1984, Voit et al., 1987).
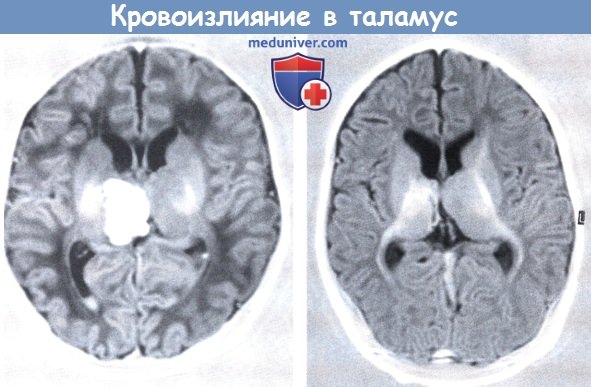
Кровоизлияние в таламус, ассоциированное с синус-тромбозом.
В коронарной проекции в режиме инверсии-восстановления определяется небольшое внутрижелудочковое скопление крови и крупное кровоизлияние в области правого таламуса,
которое почти полностью разрешилось по данным повторной МРТ, выполненной через три месяца.
5. Первичное субарахноидальное кровоизлияние. Кровоизлияние в субарахноидальное пространство, не связанное с распространением крови при внутрижелудочковых, субдуральных или внутрипаренхиматозных кровоизлияниях, представляет собой вполне обычное явление, связанное с обнаружением кровянистого или ксантохромного ликвора при выполнении люмбальной пункции в первые дни после рождения. Значительное субарахноидальное кровоизлияние, также видимое на КТ, распространено в меньшей степени. Escobedo et al. (1975) обнаружили, что только 29% новорожденных с массой
Клинические проявления часто минимальны. В некоторых случаях отмечается раздражительность и судороги, иногда с периодическими приступами апноэ, обычно возникающими на второй день жизни у здоровых в остальных отношениях младенцев. Исход благоприятный, но может развиваться постгеморрагическая вентрикулярная дилятация. Диагноз с использованием УЗ затруднен, если только исследование не выполняется через заднелатеральный родничок, но лучше применять КТ или МРТ, позволяющие выявить кровь в задней межполушарной щели, в области вены Галена и на намете мозжечка (Govaert etal., 1990, Panethetal., 1994).
Геморрагическая болезнь новорожденных уже давно не выявляется в связи с профилактическим назначением витамина К, однако по-прежнему описывается в странах, где профилактика не стала рутинной, или среди детей со специфическими проблемами, такими как дефицит альфа-1 -антитрипсина, синдром Алажилля и другие проблемы, приводящие к мальабсорбции перорально назначаемых препаратов витамина К (Vorstman et al., 2003, Danielsson et al., 2004, Ijland et al., 2008).
Тяжелые внутричерепные кровоизлияния неонатального периода могут быть вызваны другими расстройствами свертывающей системы крови. Гемофилия может способствовать субдуральному внутрипаренхиматозному, субгалеальному кровоизлиянию или ВЖК (Kletzel et al., 1989, Chalmers, 2004). Тромбоцитопения будет рассмотрена в отдельной статье на сайте.
6. Эпидуральная гематома и редкие типы неонатальных внутричерепных кровоизлияний. Эпидуральная гематома редко встречается у новорожденных, обычно возникая в результате механической травмы во время родов или иногда в послеродовом периоде из-за падения дома или из кувеза (Choux et al., 1975, Gama и Fenichel, 1985, Negishi et al., 1989).
Кефалогематома обычно представляет собой сопутствующее явление и связана с экстрадуральными скоплениями крови из-за переломов костей черепа. Признаки прогрессирующей дисфункции ЦНС обычно отсрочены и могут даже отсутствовать. Ультрасонография не очень эффективна, диагноз чаще устанавливают при помощи КТ или МРТ. Обычно показано хирургическое удаление. Скопления имеют тенденцию к разжижению, благодаря чему быстро появляются участки различной плотности в пределах образования (Aoki, 1990). Консервативная терапия возможна при бессимптомном течении или минимальных проявлениях (Pozzati и Tognetti, 1986).
Другие редкие формы кровоизлияний у новорожденных детей включают субгалеальное кровоизлияние с массивной кровопогерей (Kilani и Wetmore, 2006), и варианты, связанные с сосудистыми мальформациями Ослера-Вебера-Рандю (Morgan et al., 2002) и вены Галена, а также с некоторыми врожденными опухолями.
Младенческие спазмы. Диагностика и прогноз
Младенческие спазмы обычно дебютируют в возрасте 4-8 мес. и характеризуются короткими симметричными сокращениями шеи, туловища и конечностей. Выделяют три типа младенческих спазмов: флексорные (сгибательные), экстензорные (разгибательные) и смешанные. Флексорные спазмы возникают в виде серий (пучков) и представляют собой внезапное сгибание шеи, рук и ног; во время экстензорных спазмов наблюдается разгибание туловища и конечностей. Экстензорные спазмы — наименее распространенная форма. Смешанные младенческие спазмы — сочетание сгибательных и разгибательных мышечных сокращений, наиболее распространенный тип.
Серия младенческых спазмов может продолжаться в учение нескольких минут с коротким перерывом после каждого спазма. Перед серией спазмов или После нее ребенок может плакать (кричать); иногда плач связан со спутанностью сознания в сочетании с болью (коликой) в животе. Младенческие спазмы возникают во сне или в период бодрствования, однако имеется тенденция к развитию приступа в период сонливости или сразу после пробуждения. Изменения на ЭЭГ, наиболее часто встречающиеся у детей с младенческими спазмами, названы гипсаритмией — хаотическая, высокоамплитудная, билатерально асинхронная медленноволновая активность; на ЭЭГ возможен паттерн модифицированной гипсаритмии.
Младенческие спазмы делятся на две группы: криптогенные и симптоматические. При криптогенных спазмах психомоторное развитие ребенка до дебюта приступов соответствует норме; беременность и роды у матери без патологии. Неврологическое исследование и методы нейровизуализации (КТ, МРТ) не выявляют патологии; факторы риска, ассоциированные с развитием заболевания, отсутствуют.
Примерно в 10-20 % случаев младенческие спазмы классифицируются как криптогенные, в остальных — как симптоматические. Симптоматические младенческие спазмы непосредственно связаны с действием неблагоприятных факторов в пре-, пери- и постнатальном периодах. Пре- и перинатальные факторы включают гипоксически-ишемическую энцефалопатию с формированием перивентрикулярной лейкомаляции, внутриутробные инфекции, врожденные метаболические заболевания, нейрокутанные синдромы, такие как туберозный склероз, пороки развития коры, включая лиссэнцефалию и шизэнцефалию, и недоношенность.

Патологические состояния в постнатальном периоде включают нейроинфекции, травмы головы (особенно субдуральная гематома и интравентрикулярное кровоизлияние) и гипоксически-ишемическую энцефалопатию. Тот факт, что младенческие спазмы часто сочетаются по времени развития с вакцинацией в возрасте около 6 мес, объясняется случайным сочетанием, а не причинно-следственной связью между этими событиями.
Прогноз при криптогенных младенческих спазмах благоприятный, риск развития умственной отсталости при симптоматических спазмах составляет 80-90 %. Для прогноза развития неврологического дефицита важную роль играет заболевание, лежащее в основе младенческих спазмов. Предложено несколько теорий патогенеза младенческих спазмов, включая дисфункцию моноами-нергических нейротрансмиттерных систем ствола, нарушение нейрональной структуры ствола мозга и аномалию иммунных систем.
Одна из гипотез предполагает важную роль КРГ — медиатора, метаболизм которого происходит в нижних оливах. КРГ активирует высвобождение АКТГ гипофизом. АКТГ и глюкокортикоидные гормоны подавляют метаболизм и секрецию КРГ по механизму обратной связи. Предполагается, что воздействие специфических стрессовых факторов или травма во время критического периода развития нервной системы приводит к гиперпродукции КРГ, что вызывает гипервозбудимость нейронов и способствует развитию судорог. Количество рецепторов к КРГ достигает максимума в младенческом возрасте и спонтанно уменьшается по мере роста ребенка.
Возможно, этим обусловлен тот факт, что младенческие спазмы в конечном итоге прекращаются, даже без терапии. Прием экзогенного АКТГ и глюкокортикоидных гормонов подавляет синтез КРГ, что, вероятно, объясняет эффективность этих препаратов в лечении младенческих спазмов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Судороги при родовой травме. Судороги у детей раннего возраста
Судороги при гипоксии и внутричерепной родовой травме. Наиболее часто они встречаются у новорожденных. Гипоксия, сопровождающаяся, как правило, нарушением мозговой гемо- и ликвородинамики, приводит к общему или локальному отеку мозга, ацидозу, диапедезным кровоизлияниям.
Судороги у таких детей появляются сразу после рождения или на 2—3-й день, при субарахноидальном кровоизлиянии они возникают чаще всего после прикладывания к груди. Судороги развиваются на фоне неврологических нарушений: беспокойства, расстройства сна, повышения мышечного тонуса и сухожильных рефлексов, угнетения безусловных рефлексов, затруднения сосания и глотания, парезов черепномозговых нервов. Они чаще всего носят клонический характер, начинаются с мышц лица и затем распространяются на конечности. Течение судорог различно. Они могут полностью купироваться в родильном доме или вновь возникают через несколько месяцев. Иногда, начавшись в родильном доме, они периодически повторяются.
Судороги при аномалиях развития нервной системы. Микроцефалия, гидроцефалия, порэнцефалия, атрофия коры головного мозга, гипоплазия мозжечка могут сопровождаться в период новорожденности судорогами. Пороки развития нередко сочетаются с внутриутробной гипоксией, асфиксией в родах и внутричерепной родовой травмой. Судороги носят тонико-клонический характер и возникают на фоне выраженных очаговых изменений нервной системы (парезы, параличи, резкое угнетение безусловных рефлексов, нарушение питания). Нейрорентгенологические исследования подтверждают диагноз.
Судороги при инфекционных заболеваниях. В период новорожденности судороги наиболее часто наблюдаются при сепсисе. Они также имеют место у 30—50% новорожденных с менингитом и обычно возникают при выраженных изменениях в спинномозговой жидкости. Судороги начинаются с подергивания глаз, мышц лица, а затем по мере нарастания тяжести состояния переходят в генерализованные. Судорожные приступы при менингите сопровождаются повышением температуры, воспалительными изменениями крови и ликвора.

Судороги у детей раннего возраста
После периода новорожденности двигательный компонент припадка становится более выраженным. Однако у грудных детей классическая последовательность судорожных приступов так же как и у новорожденных, наблюдается редко. Психомоторные автоматизмы наблюдаются реже, чем другие формы припадков и в раннем возрасте их диагностика трудна.
Миоклонический тип судорожных приступов (малые пропульсивные припадки или инфантильные спазмы) наблюдаются в основном у грудных детей. Частота пропульсивных припадков 1:4000—6000 новорожденных, среди детей 1-го года жизни с судорожным синдромом они составляют 30,8%. Для этого типа судорог характерны: молниеносные судорожные пароксизмы; задержка психического развития; специфические изменения на ЭЭГ. Классическая картина инфантильных спазмов характеризуется двусторонним симметричным сокращением мышц. Спазмы бывают флексорного, экстензорного или смешанного типа.
При флексорном спазме происходит внезапное сгибание шеи, туловища и конечностей с одновременным их отведением или приведением последних. Смешанный тип характеризуется сгибанием или разгибанием туловища, руки и ноги разгибаются. Флексорный спазм встречается наиболее часто, более редко наблюдается смешанный и еще реже экстензорный. У одного и того же ребенка одновременно могут быть различные формы спазмов. К инфантильным спазмам относят также частичные фрагментарные формы — кивки, вздрагивания, сгибание и разгибание рук и ног, поворот головы. При этом возможна латерализация — преимущественное сокращение мышц одной стороны тела. Кивки выглядят как быстрый наклон головы вперед. Они нередко сочетаются со вздрагиваниями и предшествуют флексорному или экстензорному спазму или сменяют его. Наиболее характерной чертой инфантильных спазмов является склонность к серийности. Реже наблюдаются единичные спазмы. Продолжительность судорог от доли секунды до нескольких секунд. Длительность серии приступов может быть от нескольких секунд до 20 мин и более. За сутки число пароксизмов колеблется от единичных до нескольких сот и даже тысяч. Выключение сознания при этой форме судорог кратковременное.
Инфантильные спазмы иногда сопровождаются криком, гримасой улыбки, испуганным выражением лица, закатыванием глаз, нистагмом, расширением зрачков, дрожанием век, конечностей, бледностью или покраснением лица, остановкой дыхания. После судорог наблюдается сонливость, особенно если серия приступов была продолжительной. В межприступный период дети раздражительны, плаксивы, нарушен сон. Судороги возникают чаще всего перед засыпанием или после просыпания. К факторам, провоцирующим пароксизмы, относят испуг, различные манипуляции, кормление.
Инфантильные спазмы начинаются в грудном возрасте и исчезают в раннем детстве. В возрасте до 6 мес они составляют 67% от общего числа пароксизмальных эпизодов; от 6 мес до 1 года — 86%; после 2 лет — 6%.
Инфантильные спазмы могут быть первым проявлением судорожного синдрома у ребенка. Первые приступы носят абортивный характер и могут быть приняты родителями за реакцию испуга, проявление болей в животе и т. д. Сначала они единичные, затем частота их нарастает. На этой стадии могут быть ремиссии и обострения, которые трудно предвидеть. По мере роста и развития ребенка частота судорог снижается. Средняя продолжительность инфантильных спазмов — от 4 до 30—35 мес. После 3 лет они встречаются редко. По данным P. Jeavons и др. (1973), у 25% детей инфантильные спазмы прекращаются в возрасте до 1 года, у 50% — до 2 лет, у остальных — до 3—4, иногда 5 лет.
Изменения на ЭЭГ (гипсаритмия) не всегда коррелируют с началом судорог, иногда они появляются несколько позже. Гипсаритмия характерна для развивающегося мозга и наблюдается только при инфантильных спазмах у детей раннего возраста.
Универсальным сопутствующим признаком инфантильных спазмов является задержка психического развития, которая наблюдается у 75—93% больных, нарушается также формирование двигательных навыков. Поэтому у детей раннего возраста правильнее говорить о задержке психомоторного развития, которое отмечается уже в начальной стадии заболевания. Оно становится более отчетливым, когда появляются серии припадков. Степень задержки зависит как от времени начала судорог, так и от преморбидных особенностей ребенка. Нормальное психомоторное развитие до появления судорог наблюдается у 10—16% детей.
Очаговые неврологические нарушения (парезы, параличи, косоглазие, нистагм) встречаются в 34—70% случаев. Как правило, они наблюдаются у детей с церебральным параличом, микроцефалией, аномалиями развития центральной нервной системы.
Прогноз при инфантильных спазмах благоприятный у детей с нормальным психомоторным развитием, при кратковременных судорогах, неосложненных другими формами припадков. При раннем начале, серийности и продолжительности, сочетании с другими типами судорог, наличием неврологических и психических нарушений наблюдается глубокая задержка психомоторного развития.
Абсансы — форма малых припадков, которые также наблюдаются у детей раннего возраста и характеризуются кратковременной остановкой взора. Иногда в это время ребенок производит сосательные, жевательные движения, причмокивания, облизывания языком. Приступ может сопровождаться покраснением или побледнением лица, легким отведением глазных яблок. Они наблюдаются реже, чем пропульсивные припадки.
Большие судорожные приступы у детей раннего возраста чаще носят абортивный характер. В структуре припадка преобладает тонический компонент. При повороте головы в сторону дети грудного возраста часто фиксируются в асимметричной позе. Приступы могут сопровождаться подъемом температуры, рвотой, болями в животе и другими вегетативными симптомами. Непроизвольное мочеиспускание наблюдается реже, чем у детей старшего возраста. После припадка ребенок вял, оглушен, засыпает или наоборот возбужден, выражена мышечная гипотония.
Парциальные судороги у детей раннего возраста проявляются клоническими подергиваниями мимической мускулатуры, мышц языка, дистальных отделов конечностей. Припадок, начавшись локально, может перейти в генерализованный. Нередко в этом возрасте наблюдаются адверсивные судорожные припадки, сопровождающиеся поворотом головы и глаз, а иногда и туловища, в сторону. Припадок часто сопровождается тоническим напряжением руки и ноги на стороне поворота головы.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Неонатальные судороги – синдром пароксизмальных мышечных сокращений, дебютирующий в первые 28 дней после рождения. Проявляется генерализованными или фокальными судорогами, сопровождающимися вегетативной симптоматикой, иногда с нарушением дыхания. На ЭЭГ наблюдается типичная картина эпилептического припадка, что в совокупности с анамнезом и клинической картиной подтверждает диагноз неонатальных судорог. Лечение комплексное. Проводится этиотропная терапия, обязательно назначение противосудорожных препаратов, может потребоваться ИВЛ. Прогноз чаще неблагоприятный.
Общие сведения
Неонатальные судороги фактически являются разновидностью симптоматической эпилепсии с привязкой к периоду новорожденности. Распространенность составляет от 1 до 16 случаев на 1000 новорожденных, патология чаще встречается у мальчиков. Играет роль степень доношенности ребенка, у недоношенных детей частота встречаемости выше, а течение более тяжелое. Неонатальные судороги занимают особое место в педиатрии, поскольку последствия судорожного синдрома необратимы, особенно если речь идет о ребенке в первый месяц жизни. Летальность составляет 15-40%, среди выживших детей высок процент инвалидизации. Нозология не до конца изучена, при современной базе знаний причины около 10% случаев патологии остаются невыясненными.

Причины и классификация неонатальных судорог
Мозг ребенка на момент рождения находится в незрелом состоянии, продолжают образовываться новые нейроны и межнейрональные связи. Этим обусловлена его высокая судорожная готовность. Как следствие, спектр причин, способных вызвать неонатальные судороги, очень широк. Чаще всего приступы провоцируются гипоксически-ишемической перинатальной энцефалопатией, которая является осложнением беременности и родов. Также судороги сопровождают травмы головного мозга с внутричерепными кровоизлияниями, опухоли головного мозга, внутриутробные инфекции и аномалии развития центральной нервной системы.
Неонатальные судороги могут быть связаны не только с церебральной патологией. Часто судорожный синдром обусловлен нарушениями метаболизма. Это могут быть наследственные патологии обмена конкретных витаминов, минералов и пр., в частности – пиридоксиновая зависимость, гипокальциемия, нарушения обмена мочевины, лизосомальные болезни накопления. Редко встречаются неонатальные судороги токсического генеза, когда у детей, рожденных от наркозависимых матерей, наблюдается своеобразный синдром отмены (неонатальный абстинентный синдром), проявляющийся судорожными припадками и другой симптоматикой. Подобная клиника характерна также в случае приема трициклических антидепрессантов и некоторых других препаратов во время беременности.
Клиническая классификация основана на типе судорожного синдрома. Выделяют тонические, клонические, миоклонические и атипичные судороги. Клиническая картина различается в зависимости от причины, но разные виды судорог могут наблюдаться под воздействием одного этиологического фактора. Также разделяют первичные (наследственные) и симптоматические неонатальные судороги. Лишь в 10% случаев судорожный синдром наблюдается изолированно. В МКБ-10 различают доброкачественные семейные неонатальные судороги и раннюю миоклоническую энцефалопатию, которая является злокачественным вариантом патологии. В остальных 90% случаев судорожный синдром сопровождается другой симптоматикой, специфичной для каждой конкретной нозологии.
Симптомы неонатальных судорог
Первые клинические проявления могут наблюдаться с момента рождения либо появиться спустя несколько дней и даже недель после периода благополучия или на фоне диагностированного заболевания. Время возникновения симптоматики зависит от основного диагноза. Тонические судороги чаще встречаются у недоношенных детей. Ребенок при этом запрокидывает голову, вытягивает руки вдоль туловища, характерно закатывание глазных яблок вверх, иногда отмечаются нарушения дыхания. Неонатальные судороги такого типа свидетельствуют о повреждении передних структур мозга и наблюдаются обычно в первые дни и часы жизни ребенка.
Чаще всего в клинической практике встречаются клонические и миоклонические неонатальные судороги, проявляющиеся генерализованными или локальными подергиваниями. Последний вариант характерен для травмы и кровоизлияния. Миоклонические неонатальные судороги развиваются практически при любом заболевании с клиникой судорожного синдрома. Редко встречаются атипичные проявления, выражающиеся в ритмичном подергивании глазных яблок, чмокании, вегетативных приступах. Отмечается цикличность возникновения симптоматики. Такой тип неонатальных судорог часто сопровождает негрубые аномалии развития головного мозга.
Диагностика неонатальных судорог
Постановка диагноза часто затруднена, поскольку неонатальные судороги могут быть обусловлены множеством разных причин, при этом судорожный синдром далеко не всегда занимает ведущее место в клинике. Большую роль играет выяснение анамнеза матери – учитываются имеющиеся соматические заболевания, семейный анамнез. Кроме того, педиатр выясняет особенности протекания беременности и родов. Возможно наличие диагностированной внутриутробной инфекции, родовой травмы новорожденных, недоношенности и т. д. Для разных заболеваний характерно начало судорог спустя различное время после рождения, и это также облегчает постановку конкретного диагноза.
Патологическая электрическая активность в головном мозге фиксируется при помощи ЭЭГ-исследования. Как правило, энцефалограмма обнаруживает комплексы «пик-волна» и медленные волны. Вне приступа наблюдается полное отсутствие патологических изменений на ЭЭГ либо незначительные изменения. Аномалии головного мозга и опухоли подтверждаются при помощи КТ и МРТ. Анализ спинномозговой жидкости пациентов с неонатальными судорогами позволяет выявить нарушения, характерные для внутриутробных инфекций, а также помогает в диагностике кровоизлияний. Метаболические синдромы и болезни накопления можно заподозрить по сопутствующим симптомам, диагноз подтверждается специфическими лабораторными тестами.
Лечение и прогноз неонатальных судорог
Лечение осуществляется в отделении интенсивной терапии, обязательно постоянное наблюдение и врачебный контроль, ребенку часто требуется респираторная поддержка. В терапии используются противосудорожные препараты. Такое лечение является симптоматическим, но его проведение жизненно необходимо, поскольку судорожный синдром сам по себе чрезвычайно опасен для жизни ребенка. Чем большее количество приступов переносит малыш, тем более тяжелый вред наносится его здоровью и тем хуже прогноз для дальнейшей жизни. Одновременно проводится этиотропная терапия: антибиотики и противовирусные препараты, оперативное лечение травм и опухолей, дегидратационная терапия, специфические препараты для лечения различных метаболических синдромов и др.
Прогноз чаще неблагоприятный. Исключение составляют доброкачественные семейные неонатальные судороги. Хорошо корректируется судорожный синдром, вызванный гипокальциемией. Любое другое заболевание, как правило, оказывает необратимое повреждающее действие на центральную нервную систему ребенка, что в дальнейшем приводит к нарушению социальной адаптации, отставанию в умственном развитии (ЗПР, олигофрения) и инвалидности. Высока смертность по причине неонатальных судорог, чаще летальные исходы наблюдаются у недоношенных детей, при массивных травмах и кровоизлияниях, грубых аномалиях развитиях и септических осложнениях. Предупредить неонатальные судороги можно только своевременной терапией основного заболевания.
Судорожный синдром у детей – неспецифическая реакция организма ребенка на внешние и внутренние раздражители, характеризующаяся внезапными приступами непроизвольных мышечных сокращений. Судорожный синдром у детей протекает с развитием парциальных или генерализованных судорог клонического и тонического характера с потерей или без потери сознания. Для установления причин судорожного синдрома у детей необходимы консультации педиатра, невролога, травматолога; проведение ЭЭГ, НСГ, РЭГ, рентгенографии черепа, КТ головного мозга и пр. Купирование судорожного синдрома у детей требует введения антиконвульсантов и проведения терапии основного заболевания.
Общие сведения
Судорожный синдром у детей - частое ургентное состояние детского возраста, протекающее с развитием судорожных пароксизмов. Судорожный синдром встречается с частотой 17-20 случаев на 1000 детей: при этом 2/3 судорожных припадков у детей приходится на первые 3 года жизни. У детей дошкольного возраста судорожный синдром встречается в 5 раз чаще, чем в целом в популяции. Высокая распространенность судорожного синдрома в детском возрасте объясняется незрелостью нервной системы детей, склонностью к развитию общемозговых реакций и многообразием вызывающих судороги причин. Судорожный синдром у детей не может рассматриваться как основной диагноз, поскольку сопровождает течение большого круга заболеваний в педиатрии, детской неврологии, травматологии, эндокринологии.

Причины
Судорожный синдром у детей является полиэтиологическим клиническим синдромом. Неонатальные судороги, развивающиеся у новорожденных, обычно связаны с:
- тяжелым гипоксическим поражением ЦНС (гипоксией плода, асфиксией новорожденных);
- внутричерепной родовой травмой;
- внутриутробной или постнатальной инфекцией (цитомегалией, токсоплазмозом, краснухой, герпесом, врожденным сифилисом, листериозом и др.);
- врожденными аномалиями развития мозга (голопрозэнцефалией, гидроанэнцефалией, лиссэнцефалией, гидроцефалией и др.);
- алкогольным синдромом плода. Судороги могут являться проявлением синдрома абстиненции у детей, рожденных от матерей, страдающих алкогольной и наркотической зависимостью;
- редко у новорожденных возникают столбнячные судороги, обусловленные инфицированием пупочной ранки.
Среди метаболических нарушений, являющихся причиной судорожного синдрома, следует выделить следующие:
- электролитный дисбаланс (гипокальциемию, гипомагниемию, гипо- и гипернатриемию), встречающийся у недоношенных, детей с внутриутробной гипотрофией, галактоземией, фенилкетонурией.
- гипербилирубинемию и связанная с ней ядерная желтуха новорожденных.
- эндокринные нарушения - гипогликемию при сахарном диабете, гипокальциемию при спазмофилии и гипопаратиреозе.
В грудном и раннем детском возрасте в генезе судорожного синдрома у детей ведущую роль играют:
- нейроинфекции (энцефалиты, менингиты);
- инфекционные заболевания (ОРВИ, грипп, пневмония, отит, сепсис);
- ЧМТ;
- поствакцинальные осложнения;
- эпилепсия.
Менее частыми причинами судорожного синдрома у детей выступают опухоли мозга, абсцесс мозга, врожденные пороки сердца, отравления и интоксикации, наследственные дегенеративные заболевания ЦНС, факоматозы.
Определенная роль в возникновении судорожного синдрома у детей принадлежит генетической предрасположенности, а именно – наследованию особенностей метаболизма и нейродинамики, определяющих пониженный судорожный порог. Провоцировать судорожные припадки у ребенка могут инфекции, дегидратация, стрессовые ситуации, резкое возбуждение, перегревание и др.
Классификация
По происхождению различают эпилептический и неэпилептический (симптоматический, вторичный) судорожный синдром у детей. К числу симптоматических относятся фебрильные (инфекционные), гипоксические, метаболические, структурные (при органических поражениях ЦНС) судороги. Следует отметить, что в некоторых случаях неэпилептические судороги могут перейти в эпилептические (например, при длительном, более 30 минут некупируемом судорожном припадке, повторных судорогах).
В зависимости от клинических проявлений различают парциальные (локализованные, фокальные) судороги, охватывающие отдельные группы мышц, и генерализованные судороги (общий судорожный припадок). С учетом характера мышечных сокращений судороги могут быть клоническими и тоническими: в первом случае эпизоды сокращения и расслабления скелетных мышц быстро сменяют друг друга; во втором имеет место длительный спазм без периодов расслабления. В большинстве случаев судорожный синдром у детей протекает с генерализованными тонико-клоническими судорогами.
Симптомы
Типичному генерализованному тонико-клоническому припадку свойственно внезапное начало. Внезапно ребенок теряет контакт с внешней средой; его взгляд становится блуждающим, движения глазных яблок – плавающими, затем взор фиксируется вверх и в сторону.
В тоническую фазу судорожного приступа голова ребенка запрокидывается назад, челюсти смыкаются, ноги выпрямляются, руки сгибаются в локтевых суставах, все тело напрягается. Отмечается кратковременное апноэ, брадикардия, бледность и цианотичность кожных покровов. Клоническая фаза генерализованного судорожного припадка характеризуется восстановлением дыхания, отдельными подергиваниями мимической и скелетной мускулатуры, восстановлением сознания. Если судорожные пароксизмы следуют один за другим без восстановления сознания, такое состояние расценивают как судорожный статус.
Наиболее частой клинической формой судорожного синдрома у детей служат фебрильные судороги. Они типичны для детей в возрасте от 6 месяцев до 3-5 лет и развиваются на фоне подъема температуры тела выше 38 °С. Признаки токсико-инфекционного поражения головного мозга и его оболочек при этом отсутствуют. Длительность фебрильных судорог у детей обычно составляет 1-2 минуты (иногда до 5 минут). Течение данного варианта судорожного синдрома у детей благоприятное; стойких неврологических нарушений, как правило, не развивается.
Судорожный синдром у детей с внутричерепной травмой протекает с выбуханием родничков, срыгиваниями, рвотой, расстройствами дыхания, цианозом. Судороги при этом могут носить характер ритмичных сокращений определенных групп мышц лица или конечностей либо генерализованный тонический характер. При нейроинфекциях в структуре судорожного синдрома у детей обычно доминируют тонико-клонические судороги, отмечается ригидности затылочных мышц. Тетания, обусловленная гипокальциемией, характеризуется судорогами в мышцах-сгибателях («рука акушера»), лицевой мускулатуре («сардоническая улыбка»), пилороспазмом с тошнотой и рвотой, ларингоспазмом. При гипогликемии развитию судорог предшествует слабость, потливость, дрожь в конечностях, головная боль.
Для судорожного синдрома при эпилепсии у детей типична предваряющая приступ «аура» (ощущение озноба, жара, головокружения, запахов, звуков и пр.). Собственно эпилептический приступ начинается с крика ребенка, следующей за этим потерей сознания и судорогами. По окончании приступа наступает сон; после пробуждения ребенок заторможен, не помнит произошедшее.
В большинстве случаев установление этиологии судорожного синдрома у детей только на основании клинических признаков невозможно.
Диагностика
В силу многофакторности происхождения судорожного синдрома у детей, его диагностикой и лечением могут заниматься детские специалисты различного профиля: неонатологи, педиатры, детские неврологи, детские травматологи, детские офтальмологи, детские эндокринологи, реаниматологи, токсикологи и др.
Решающим моментом в правильной оценке причин судорожного синдрома у детей является тщательный сбор анамнеза: выяснение наследственной отягощенности и перинатального анамнеза, предшествующих приступу заболеваний, травм, профилактических прививок и пр. При этом важно уточнить характер судорожного припадка, обстоятельства его возникновения, продолжительность, повторяемость, выход из судорог.
Важное значение в диагностике судорожного синдрома у детей имеют инструментальные и лабораторные исследования. Проведение ЭЭГ помогает оценить изменения биоэлектрической активности и выявить судорожную готовность мозга. Реоэнцефалография позволяет судить о характере кровотока и кровоснабжения головного мозга. При рентгенографии черепа у ребенка может выявляться преждевременное закрытие швов и родничков, расхождение черепных швов, наличие пальцевых вдавлений, увеличение размеров черепа, изменения контуров турецкого седла, очаги обызвествления и другие признаки, косвенно свидетельствующие о причине судорожного синдрома.
Уточнить этиологию судорожного синдрома у детей в ряде случаев помогают нейросонография, диафаноскопия, КТ головного мозга, ангиография, офтальмоскопия, проведение люмбальной пункции. При развитии судорожного синдрома у детей необходимо выполнить биохимическое исследование крови и мочи на содержание кальция, натрия, фосфора, калия, глюкозы, пиридоксина, аминокислот.
Лечение судорожного синдрома у детей
При возникновении судорожного приступа ребенка необходимо уложить на твердую поверхность, повернуть голову набок, расстегнуть воротник, обеспечить приток свежего воздуха. Если судорожный синдром у ребенка развился впервые и его причины неясны, необходимо вызывать скорую помощь.
Для свободного дыхания следует удалить из полости рта слизь, остатки пищи или рвотных масс с помощью электроотсоса или механическим путем, наладить ингаляции кислорода. Если причина судорог установлена, то с целью их купирования проводится патогенетическая терапия (введение раствор кальция глюконата при гипокальциемии, раствора магния сульфата – при гипомагниемии, раствора глюкозы – при гипогликемии, антипиретиков – при фебрильных судорогах и т. д.).
Однако, поскольку в ургентной клинической ситуации не всегда удается осуществить диагностический поиск, для купирования судорожного пароксизма проводится симптоматическая терапия. В качестве средств первой помощи используют внутримышечное или внутривенное введение сульфата магния, диазепама, ГОМК, гексобарбитала. Некоторые противосудорожные препараты (диазепам, гексобарбитал и др.) могут вводиться детям ректально. Кроме противосудорожных препаратов, для профилактики отека головного мозга детям назначается дегидратационная терапия (маннитол, фуросемид).
Дети с судорожным синдромом неясного генеза, судорогами, возникшим на фоне инфекционных и метаболических заболеваний, травм головного мозга, подлежат обязательной госпитализации.
Прогноз и профилактика
Фебрильные судороги обычно прекращаются с возрастом. Для предупреждения их повторного возникновения не следует допускать выраженной гипертермии при возникновении у ребенка инфекционного заболевания. Риск трансформации фебрильных судорог в эпилептические составляет 2-10%.
В остальных случаях профилактика судорожного синдрома у детей включает предупреждение перинатальной патологии плода, терапию основного заболевания, наблюдение у детских специалистов. Если судорожный синдром у детей не исчезает после прекращения основной болезни, можно предположить, что у ребенка развилась эпилепсия.
Читайте также:

