Сучье вымя и чирей чем отличаются
Обновлено: 26.04.2024
Парапроктит – это воспаление ткани (жировой клетчатки), окружающей прямую кишку.
Парапроктит – одно из тех заболеваний, которые не поддаются лечению в домашних условиях. Можно снять остроту симптомов парапроктита, но проблемы останутся (в виде хронического парапроктита или его осложнений). Лечение парапроктита, как и других проктологических заболеваний, порою откладывают, стесняясь обращаться к врачу. Этого делать не следует. Своевременная врачебная помощь позволит Вам вернуть утраченное качество жизни.
Оставьте телефон –
и мы Вам перезвоним
Причины парапроктита
В большинстве случаев воспаление вызывают условно-патогенные бактерии и грибы, которые в норме присутствуют в кишечнике человека; однако, если им удаётся преодолеть слизистую оболочку и попасть в ткань, окружающую прямую кишку, в условиях отсутствия кислорода они начинают стремительно размножаться и вызывают острый воспалительный процесс. Как правило, парапроктит вызывается сразу комплексом возбудителей, в число которых может входить стрептококки, стафилококки, кишечная палочка.
Спусковым механизмом развития парапроктита может быть любое повреждение слизистой прямой кишки. Поэтому в число факторов риска парапроктита входят:
-
;
- проктит (воспаление слизистой оболочки прямой кишки);
- запоры (плотные каловые массы могут травмировать слизистую);
- диарея (длительное расстройство стула приводит к повреждению слизистой оболочки); (лопнувшие геморроидальные узлы образуют открытые ранки).
Часто инфекция проникает через анальные железы. Данные железы предназначены для выделения ферментов, способствующих перевариванию пищи, и слизи, облегчающей прохождение каловых масс. Анальные железы выходят в прямую кишку в криптах – тканевых карманах, открытых навстречу движения каловых масс. В случае нарушения процесса опорожнения прямой кишки или при травме крипты (даже незначительной), крипта может закупориться. В результате в железе развивается воспалительный процесс, и инфекция по её протоку попадает в клетчаточные пространства.
Иногда инфекция может попасть в околопрямокишечные ткани с током крови. В этом случае источником инфекции могут быть воспалительные процессы в других органах.
Виды парапроктита
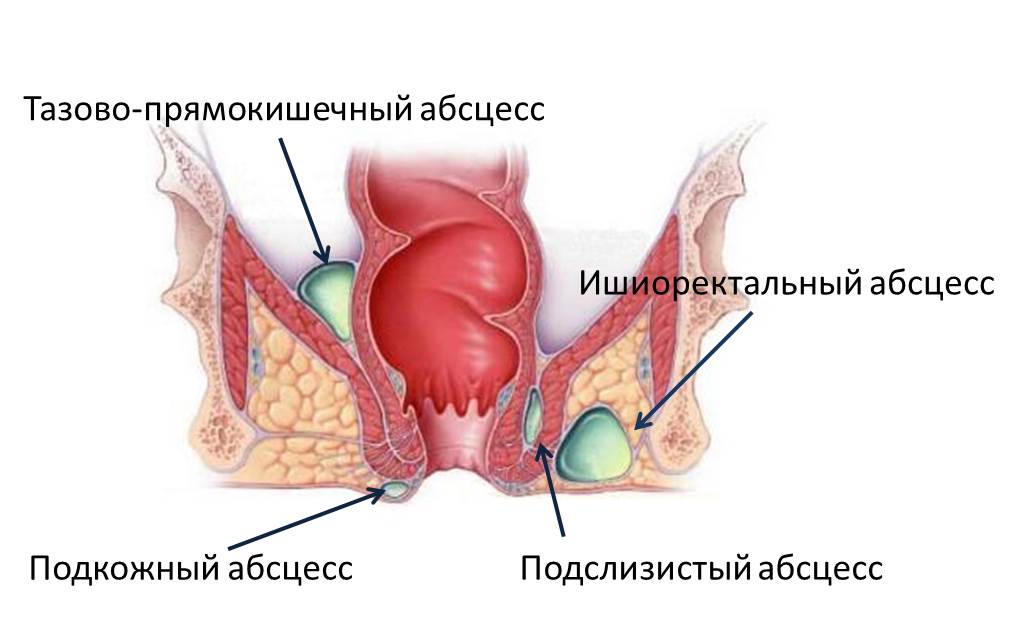
В области прямой кишки выделяют несколько клетчаточных пространств. Воспаление клетчатки, как правило, развивается изолированно в каком-либо одном пространстве, в зависимости от этого различают следующие виды парапроктита:
- подкожный (параректальный абсцесс);
- седалищно-прямокишечный (ишиоректальный абсцесс);
- тазово-прямокишечный (пельвиоректальный);
- подслизистый.
Подкожный парапроктит наиболее просто диагностируется и сравнительно легко лечится. Самой опасной формой является пельвиоректальный парапроктит (заболевание встречается редко) – его симптомы неспецифичны, а очаг воспаления располагается глубоко в области малого таза.
В зависимости от характера течения заболевания парапроктит может быть острым и хроническим.
Симптомы парапроктита
Начало воспалительного процесса может отмечаться незначительным повышением температуры (до 37°C). При переходе воспаления в клетчаточное пространство, т.е. развитии собственно острого парапроктита, одномоментно проявляется комплекс симптомов. В первую очередь, это:
-
до 38°C (и выше);
- озноб;
- боль в области прямой кишки, не связанная с дефекацией.
Подкожный парапроктит свои ярко выраженные симптомы: область воспаления, находящаяся рядом с анальным отверстием выделяется покраснением, отеком и уплотнением тканей. При ощупывании испытывается резкая боль.
При других видах парапроктита могут наблюдаться расстройство мочеиспускания, задержка стула, ложные позывы к дефекации.
Воспаление приводит к расплавлению клетчаточной ткани и накоплению гноя. При отсутствии своевременного лечения возникший гнойник прорывается и образуется свищевое отверстие – или наружу (в области промежности, на передней брюшной стенке или бедре), или в просвет кишки. У женщин гнойник может вскрываться, образовав свищевое отверстие во влагалище. Самый опасный вариант – открытие свищевого отверстия в брюшную полость.
После образования свища основная масса гноя выходит, и острота симптомов снижается. Однако гнойные процессы продолжаются, болезнь переходит в хроническую форму.
При хроническом парапроктите боль и дискомфорт ощущаются лишь в том случае, если выход гноя через свищ по какой-либо из причин затруднён. Обычно боли наблюдаются только при внутреннем свище. Боль усиливается во время дефекации, а потом затихает, поскольку растяжение кишечника во время прохождения каловых масс способствует выходу гноя. Гной или сукровица выделяются постоянно. При прямокишечном свище, имеющем наружное отверстие в области промежности, выделения раздражают кожу, вызывая зуд.
Для хронического парапроктита характерно волнообразное течение болезни. Свищевой канал время от времени перекрывается грануляциями, забивается отмершими тканями, в результате в очаге воспаления опять начинает накапливаться гной и возвращаются симптомы острого парапроктита. Потом гнойник снова прорывается и острота симптомов исчезает.
Методы лечения парапроктита
Единственный метод лечения парапроктита – операция.
Квалифицированные хирурги-проктологи «Семейного доктора» имеют богатый опыт лечения парапроктита любой степени сложности и иссечения параректальных свищей различной локализации. Операции проводятся в операционном блоке на базе комфортабельного стационара под местной или общей анестезией.
При остром парапроктите обнаруживается и вскрывается скопление гноя.
При хроническом парапроктите также вскрываются зона образования гноя, обеспечивается тщательный его отток и очищение раны. После чего осуществляется иссечение свища.
Очень важно, чтобы операцию проводил опытный и квалифицированный хирург, поскольку анальные свищи при хроническом парапроктите могут давать рецидивы, то есть возникать повторно. Это бывает, если воспалительный процесс полностью прекратить не удалось, например, по причине некачественного дренажа области воспаления.
При обнаружении свища не следует откладывать визит к врачу, поскольку в любой момент может случиться рецидив воспаления и нагноения с возвращением остроты симптомов. Самостоятельно свищ зажить не может.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
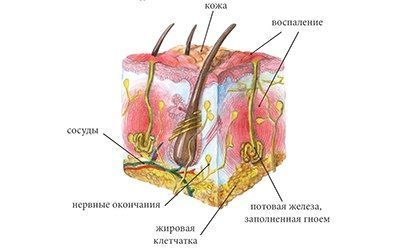
- повышенная потливость;
- ожирение;
- болезни кожи – опрелости, экзема;
- эндокринные болезни, особенно сахарный диабет;
- нарушение правил личной гигиены;
- чрезмерное использование дезодорантов;
- тяжелые условия труда – запыленность, вредные выбросы;
- иммунодефицитные состояния;
- грубая депиляция, травмы при бритье, расчесах;
- ношение тесной одежды, приводящее к возникновению потертостей кожи;
- наличие в организме очага бактериальной инфекции;
- выраженные стрессовые состояния;
- наследственные анатомические особенности строения апокриновых желез.
Как проявляется гидраденит?
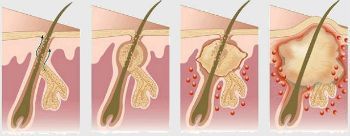
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита

У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Что такое абсцесс бартолиновой железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кориковой Татьяны Витальевны, гинеколога со стажем в 17 лет.
Над статьей доктора Кориковой Татьяны Витальевны работали литературный редактор Вера Васина , научный редактор Светлана Симанина и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Абсцесс бартолиновой железы (лат. abscessus — "нарыв") — это острое инфекционно-воспалительное заболевание с образованием гнойной полости и расплавлением тканей железы, расположенной у входа во влагалище.
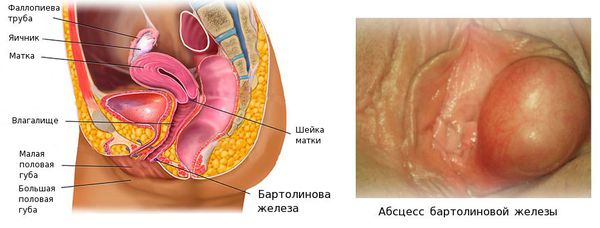
Бартолиновы железы, как правило, поражаются с одной стороны, двустороннее воспаление встречается редко. При абсцессе образуется капсула, ограничивающая очаг воспаления от здоровых тканей — так проявляется защитная реакция организма [1] . Заболевание проявляется болезненным уплотнением в области большой половой губы, отёком, болью и повышением температуры. Для него характерна временная утрата трудоспособности и отказ от половой жизни.
К абсцессу бартолиновой железы приводит жизнедеятельность условно-патогенных микроорганизмов, которые в небольшом количестве присутствуют и в здоровом организме. Заболевание зачастую вызывают кишечная палочка, стафилококки, стрептококки, реже — гонококки, хламидии, трихомонады [5] .
Распространённость заболевания в популяции составляет около 2 %, наиболее часто его выявляют у женщин в возрасте 20-45 лет [2] [3] . Для патологии характерны рецидивы — в 38 % случаев абсцесс бартолиновой железы возникает повторно.
Функции бартолиновых желёз:
- выделяют секрет, который восстанавливает микробиоценоз половых органов;
- увлажняют вход во влагалище при половом акте;
- обеспечивают естественной смазкой родовые пути во время родов [3] .
Причины абсцесса бартолиновой железы:
- Частая смена половых партнёров и незащищённые половые акты, приводящие к передаче патологических микробных биоплёнок, в состав которых входит гарднерелла вагинальная. Эти плёнки формируются на поверхности слизистой влагалища и создают среду для развития других патогенов: кишечной палочки, кандиды альбиканс, стафилококка и др. Конгломерат микробов вызывает воспаление влагалища, в том числе и абсцесс бартолиновой железы.
- Инфекции, передающиеся половым путём — гонорея, хламидийная инфекция, трихомониаз.
- Разрывы промежности и влагалища во время родов. После ушивания разрывов возможно закрытие протока бартолиновой железы, формирование гематом, а затем — абсцесса.
- Травмы промежности или влагалища (например, при эпиляции) — инфекция проникает в проток бартолиновой железы в результате повреждения целостности кожных покровов и слизистой.
- Половые контакты во время менструации. Кровь является отличной питательной средой для бактерий, во время менструации кислотность во влагалище снижается, что увеличивает количество условно-патогенной флоры, например кишечной палочки.
- Воспаление влагалища и мочеиспускательного канала.
- Несоблюдение правил интимной гигиены, например причиной распространения инфекции может стать эпиляция на неочищенной поверхности.
- Постоянное ношение тесного белья способствует тому, что выводные протоки железы сдавливаются, секрет сосредотачивается в её полости, что приводит к чрезмерному развитию микроорганизмов и воспалению.
К факторам риска развития абсцесса бартолиновой железы относятся:
- Рост патогенной микрофлоры при бактериальном вагинозе и воспалении органов малого таза.
- Разрывы стенок влагалища, промежности, половых губ при осложнённых родах и несостоятельности швов.
- Наличие инородного тела (спирали, пессария, контрацептива) — при длительном ношении возникает раздражение слизистой матки и влагалища, и присоединяется инфекция. В результате появляется отёк, покраснение входа во влагалище и развивается воспаление бартолиновой железы.
- Угнетение иммунитета, вызванное беременностью, заболеваниями (ВИЧ, рак, лучевая болезнь), приёмом лекарственных препаратов (глюкокортикостероидов, цитостатиков).
- Нарушения кровообращения (кровотечения, тромбоз и др.) — вызывают изменение объёма крови и её выход за пределы сосуда. Это приводит к развитию воспаления, формированию изменённых тканей, уменьшению в них кислорода, снижению защитной реакции организма и распространению инфекции с кровотоком.
- Местная недостаточность эстрогенов, приводящая к снижению уровня гликогена. Гликоген является питательной средой для лактобактерий, которые вырабатывают молочную кислоту, обеспечивая кислую среду во влагалище и защиту от распространения микробов и воспаления. В менопаузе, когда эстрогенов практически нет, слизистая оболочка и ткани входа во влагалище истончаются, что способствует их лёгкому травмированию и инфицированию [4][6] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
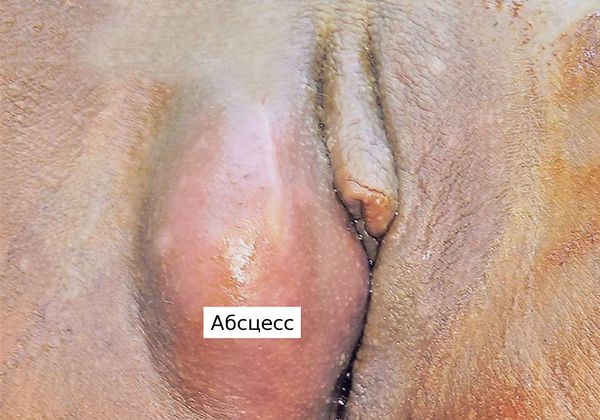
Симптомы абсцесса бартолиновой железы
Симптомы заболевания:
Патогенез абсцесса бартолиновой железы
Абсцесс бартолиновой железы возникает при инфицировании бактериями вульвы (входа во влагалище). Пути проникновения инфекции:
- повреждённая кожа вульвы и промежности;
- поражённые слизистые оболочки вульвы и влагалища, шейки матки, тела матки или мочеиспускательного канала и кишечника;
- кровеносны е и лимфатически е сосуды — крайне редкий путь распространения инфекции из другого очага воспаления, например из полости рта при ангине, тонзиллите или кариесе[4][5] .
При попадании инфекции и выделений из мочеиспускательного канала, влагалища и кишечника в проток бартолиновой железы происходит его закупорка. В результате секрет скапливается в железе, что приводит к воспалению. При этом появляется покраснение, отёк, боль и гнойные выделения.
Усиление воспаления и отёка приводит к закрытию выводного протока бартолиновой железы и формированию кисты — полости, заполненной секретом. Во входе во влагалище со стороны малых половых губ появляется уплотнение. При дальнейшем воспалении происходит нагноение протоков и долек железы, что вызывает ложный абсцесс. Уплотнение начинает закрывать или деформировать вход во влагалище. При дальнейшем инфицировании возникает истинный абсцесс — процесс захватывает всю железу и переходит на окружающие её ткани. Обычно это происходит при проникновении инфекции через кровоток. Образование при этом становится резко болезненным, неподвижным и увеличивается в объёме.
Возбудители абсцесса бартолиновой железы:
- кишечная палочка;
- стрептококки;
- стафилококки;
- смешанная условно-патогенная микрофлора — гарднерелла вагинальная, атоподиум вагинальный, микоплазма;
- анаэробная инфекция — бактероиды и клостридии.
Иногда возбудитель, полученный для бактериологического исследования, не растёт на питательных средах. Это свидетельствует о неизвестных патогенах, которые не были обнаружены обычными методами обследования.
Классификация и стадии развития абсцесса бартолиновой железы
Виды абсцесса бартолиновой железы:
- ложный — нагноение содержимого протоков и долек железы;
- истинный — размягчение припухлости, что свидетельствует об образовании гнойной капсулы, воспаление захватывает всю ткань железы [4] .
По локализации абсцессы бартолиновых желёз подразделяют на односторонние и двусторонние.
Стадии заболевания:
- Начало воспаления в выводном протоке бартолиновой железы.
- Формирование кисты в области протока.
- Воспаление долек бартолиновой железы (ложный абсцесс).
- Распространение воспаления на всю железу и близлежащие ткани (истинный абсцесс).
Следует знать, что заболевание развивается постепенно, поэтому стадии выделены условно.
Осложнения абсцесса бартолиновой железы
Абсцесс бартолиновой железы может привести к появлению гематом, влагалищно-прямокишечных свищей, хронического бартолинита, диспареунии, рака вульвы и сепсиса.
Гематомы. У основания бартолиновой железы находится крупное венозное сплетение. Эти сосуды могут повреждаться при удалении железы, в результате чего возникает кровотечение со скоплением крови в послеоперационной области. Гематомы небольших размеров рассасываются самостоятельно, но крупные образования могут вскрываться в области шва, вызывая распространение воспаления.
Влагалищно-прямокишечные свищи формируются при истинном абсцессе, возникшем из-за удаления бартолиновой железы и повреждения при этом влагалища и кишечника. Истинный абсцесс также может самостоятельно вскрыться не в просвет входа во влагалище, а внутрь и повредить стенку влагалища или кишечника. Этот процесс может приводить к воспалению близлежащих тканей. При таком состоянии опорожнение кишечника и половой акт сопровождаются болью, происходит выделение каловых масс из влагалища. Свищ выявляется при ректальном и вагинальном исследованиях. Лечение проводят совместно с колопроктологом.
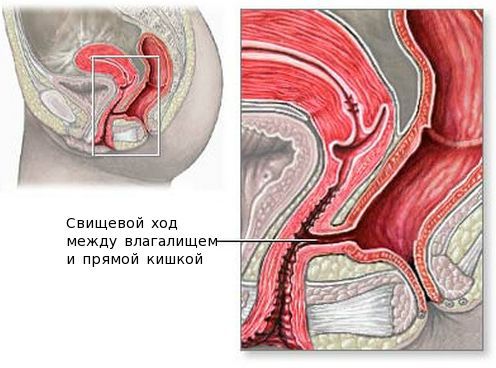
Хронический бартолинит, или воспаление бартолиновой железы развивается при неправильном, несвоевременном лечении или его отсутствии. Заболевание имеет периоды обострения и ремиссии — в отличие от абсцесса, который всегда является острым процессом. Данная форма болезни может самопроизвольно обостряться с появлением гнойных выделений и болевых ощущений. Улучшение состояния также происходит самостоятельно. Обострения могут возникать при попадании инфекции в закупоренные каналы желёз, при резком переохлаждении и авитаминозе.
Хронический бартолинит зачастую приводит к появлению кисты — доброкачественному образованию, чаще возникающему до 30 лет, она составляет 2 % в структуре гинекологических заболеваний. Киста представляет собой полость в протоке бартолиновой железы, которая содержит скопившийся секрет. Она образуется при закрытии отверстия выводного протока вследствие его воспаления. При обнаружении кисты после 40 лет для исключения злокачественных опухолей рекомендовано дополнительное гистологическое исследование [4] [10] .
Рак вульвы — редкое заболевание, составляющее около 4 % от всех опухолей женских гениталий. В связи со снижением иммунитета и дефицитом эстрогенов патология зачастую возникает после 55 лет.
Сепсис. Токсины возбудителей заболевания могут выходить за пределы бартолиновой железы, в кровь и лимфатическую систему, вызывая системное воспаление. Это одно из самых серьёзных осложнений, лечение проводится совместно реаниматологами, хирургом и терапевтом.
Диагностика абсцесса бартолиновой железы
Диагностика включает:
- Сбор жалоб и анамнеза — следует обратить внимание на время возникновения первых жалоб и связь заболевания с акушерским анамнезом.
- Гинекологический осмотр.
- Инструментальные исследования — УЗИ органов малого таза и мягких тканей промежности.
- Расширенная вульво/вагиноскопия при подозрении на злокачественный процесс — метод исследования вульвы и влагалища в гинекологическом кресле с помощью микроскопа. При исследовании производят окраску тканей уксусной кислотой и содержащим йод раствором Люголя. Если участок покрывается белой плёнкой и не окрашивается, то его обследуют детальнее и глубже. Для этого выполняют биопсию — исследование ткани после её иссечения.
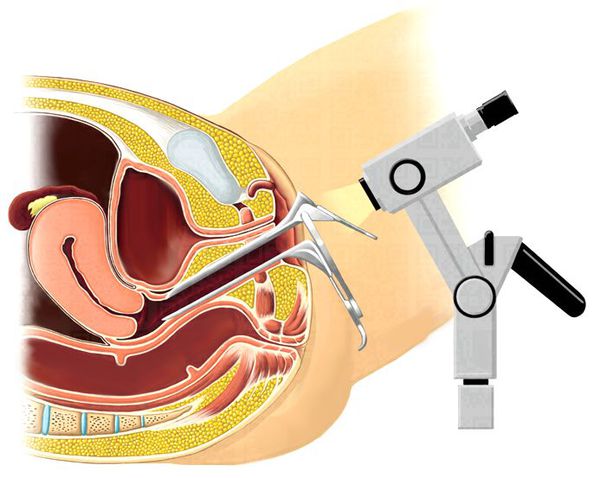
- Лабораторные анализы — мазок из влагалища, уретры и шейки матки для выявления воспаления и инфекций, общие анализы крови и мочи, биохимическое исследование крови.
- Бактериальный посев из влагалища для уточнения возбудителей и выявления их чувствительности к антибиотикам.
- Бактериологическое исследование содержимого абсцесса (гноя).
- Биопсия капсулы абсцесса — проводится при бугристой, неравномерно уплотнённой структуре абсцесса для исключения аденокарциномы в период менопаузы или перименопаузы.
Диагноз обычно очевиден и устанавливается при гинекологическом осмотре и с помощью УЗИ мягких тканей промежности. Абсцесс бартолиновой железы выглядит как образование с гладкими стенками, ровными контурами и жидким содержимым внутри. Кожа над абсцессом ярко-красная. Основным признаком истинного абсцесса является симптом флуктуации. Флуктуациией (лат. fluctuatio — "волнение") называют колебание жидкости в полости. Для выявления флуктуации пальцами одной руки надавливают на исследуемую область, ощущая пальцами другой руки толчок в виде волны.
Симптомы при ложном абсцессе:
- слабость и повышение температуры тела до 38 °С;
- боль в промежности и при половом акте;
- уплотнение в области входа во влагалище;
- патологические выделения из половых путей.
Истинный абсцесс проявляется более яркими симптомами:
- температура тела до 40 °С ;
- ограничение подвижности из-за боли в промежности;
- вынужденное положение в кровати с разведёнными ногами;
- выраженная слабость;
- уплотнение у входа во влагалище может увеличиваться до 6 см и более;
- кожа над уплотнением горячая и неподвижная;
- флуктуация при ощупывании.
Выявление истинного абсцесса требует немедленной госпитализации [4] [7] .
Лечение абсцесса бартолиновой железы
Лечение абсцесса бартолиновой железы всегда хирургическое. Иногда операция сочетается с медикаментозной терапией (антибиотики широкого спектра действия, антимикробные и противовоспалительные препараты) и физиотерапевтическими методами лечения, которые предупреждают рецидивы и улучшают иммунитет.
Считается, что если у пациента нет признаков системной воспалительной реакции (сепсиса), флегмоны, множественных абсцессов, угнетения иммунитета, то в антибиотиках нет необходимости. При наличии вышеперечисленных патологий во время ожидания результатов бактериологического посева назначают терапию антибиотиком широкого спектра действия, активным в отношении нескольких возбудителей заболевания.
Лечение ложного абсцесса проводится в амбулаторных условиях или в стационаре с дневным пребыванием. Терапия истинного абсцесса требует только стационарного лечения [7] [12] .
Виды хирургического лечения абсцесса бартолиновой железы.
Иссечение и дренирование абсцесса. Хирургическим скальпелем выполняется разрез капсулы абсцесса, содержимое гнойника удаляется шприцом. Затем полость абсцесса промывают антисептиками и устанавливают резиновый дренаж. В дальнейшем полость железы ежедневно обрабатывают антисептиками, производят смену дренажа, применяют стерильные повязки с антибактериальной мазью или антимикробным гелем.
Вскрытие абсцесса и формирование нового отверстия протока бартолиновой железы. Чтобы абсцесс не повторился, формируют новое отверстие протока бартолиновой железы. Для этого выполняют одну из операций:
- Лазерная обработка (вапоризация) при ложных абсцессах. Абсцесс удаляют без травматизации здоровой ткани с помощью лазерного луча. Метод бесконтактный, не вызывает кровотечения и рубцов, способствует быстрому восстановлению тканей и функций железы. Операция проводится в амбулаторных условиях [15] .
- Установка Word-катетера — небольшого надувного баллончика с физиологическими раствором. Катетер находится в полости бартолиновой железы в течение 4-6 недель, к этому времени должен сформироваться проток бартолиновой железы. Метод применяют после разрешения воспаления [11] . О лечении с помощью Word-катетера можно прочитать в клиническом случае.
- Марсупиализация — края стенки полости бартолиновой железы пришивают к границе операционной раны с образованием искусственного отверстия протока и оставляют открытым до заживления.
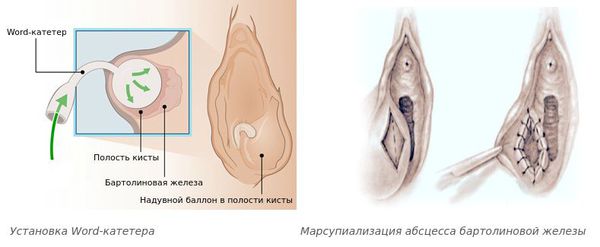
Вскрытие абсцесса радиоволновым методом малоболезненно, н е оставляет ожога, а после лечения — рубцов. Выполняется небольшой разрез, при операции отсутствует кровотечение, ткань быстро восстанавливается [15] .
Пункционная аспирация — удаление содержимого абсцесса с помощью прокола. Проводится при выявлении заболевания у беременных.
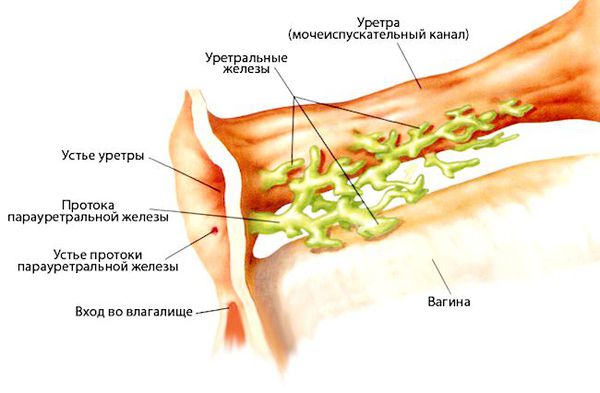
Удаление бартолиновой железы — показано при подозрении на злокачественный процесс (бугристая поверхность капсулы абсцесса), при отёке, не проходящем после оперативного лечения более месяца, при рецидивах заболевания чаще двух раз. При истинных или рецидивирующих абсцессах бартолиновой железы образование удаляют вместе с железой. Процедура может вызвать осложнения в виде формирования свищей между прямой кишкой и влагалищем, сепсиса и кровотечения. При удалении бартолиновой железы функцию увлажнения половых губ берут на себя парауретральные железы [7] .
Небольшие абсцессы могут регрессировать без лечения, самостоятельно созревая и вскрываясь. Ускорить разрешение воспаления поможет возвышенное положение нижних конечностей, локальные процедуры с использованием озонированного физиологического раствора и ультразвуковой кавитации растворами антисептиков.
После операции рекомендовано физиотерапевтическое лечение — магнитотерапия, облучение крови инфракрасным лазером (ВЛОК) или ультрафиолетовым светом (УФОК), лечение и восстановление кислой среды влагалища растворами антисептиков с помощью ультразвуковой кавитации [7] [12] [14] .
Прогноз. Профилактика
Исход при абсцессе бартолиновой железы зависит от выбранного метода терапии. При формировании нового отверстия выводного протока лечение, как правило, заканчивается полным выздоровлением и восстановлением функций железы через 14 дней. При других методах частота рецидивов достигает 15 % [8] .
Фурункул – это гнойное воспаление волосяного мешочка (фолликула) с вовлечением в воспалительный процесс сальной железы и окружающих их тканей. Если воспаление охватывает сразу несколько фолликулов, развивается карбункул – обширное и быстро развивающееся воспаление, заболевание более опасное, чем фурункул. Если одновременно возникает несколько фурункулов (на разных участках тела), говорят о фурункулёзе. Широко известно и народное название фурункула – чирей.
Оставьте телефон –
и мы Вам перезвоним
Причины фурункула
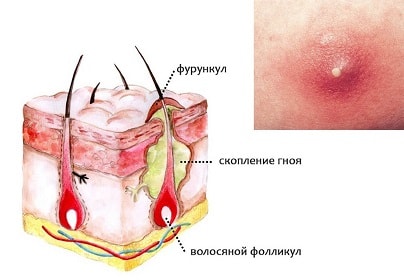
Причиной фурункула выступает бактериальная инфекция. Чаще всего – золотой стафилококк. Бактерии попадают в волосяной фолликул, вызывая воспаление. Проникновение инфекции облегчается при наличии повреждений кожи, в том числе:
- потертости, царапины, ссадины. У мужчин образованию фурункулов на лице могут предшествовать порезы при бритье;
- расчесы при дерматологических заболеваниях;
- нарушения защитных свойств кожи при длительном контакте с жидкостью. Поэтому повышенная потливость является фактором, повышающим риск возникновения фурункула. Также фурункулы могут возникать внутри слухового прохода или в носу, при этом провоцирующим фактором является длительное воздействие на кожу слизистых или гнойных выделений при заболеваниях, – соответственно, отите (воспалении уха) или рините (воспаления слизистой носа);
- постоянное загрязнение кожи, в том числе связанное с профессиональной деятельностью (при контакте кожи со смазочными маслами, цементной, угольной или известковой пылью и т.п.).
В обычных условиях защитная система организма препятствует развитию воспаления. Однако если иммунитет ослаблен, риск образования фурункулов возрастает. В случае множественных фурункулов (фурункулёза) фактор снижения иммунитета присутствует практически всегда. Образованию фурункулов способствуют:
- хронические инфекционные заболевания (туберкулёз, гепатит, синусит, тонзиллит, бронхит, пиелонефрит);
- ВИЧ;
- переохлаждение или, наоборот, перегревание. Переохлаждение часто становится фактором, провоцирующим образование фурункулов у подростков;
- неправильное питание (истощение организма, гиповитаминоз);
- заболевания, проявляющиеся в виде метаболических патологий (сахарный диабет, эндокринные нарушения);
- лечение препаратами, подавляющими иммунную систему (используются при лечении онкологических заболеваний и в некоторых других случаях);
- хроническое переутомление;
- стресс.
Симптомы фурункула
Фурункул может образоваться везде, где есть волосяные фолликулы (то есть практически везде, кроме ладоней и стоп). Чаще всего фурункул возникает там, где кожа больше всего потеет, трётся и загрязняется – на шее, предплечьях, в подмышечной или паховой области, на пояснице, бедрах и ягодицах. Нередко фурункулы возникают и на лице.
В своём развитии фурункул проходит несколько стадий:
На первой стадии вокруг устья волосяного фолликула возникает инфильтрат – отечный участок с выраженным покраснением и уплотнением кожи. Инфильтрат постепенно увеличивается и может достигать в диаметре от 1 до 3 см. Кожа вокруг инфильтрата натягивается и становится тоже болезненной, иногда ощущается покалывание. В народе в этом случае говорят «чирей назревает».
Следующая стадия называется гнойно-некротической. В среднем, через 3-4 дня после появления первых признаков образования фурункула, появляется характерный стержень, состоящий из гноя и отмерших тканей, конец которого приподнимается над поверхностью кожи в виде гнойничка-пустулы. Если фурункул расположен на лице, в ухе, на шее, в этот период возможны повышение температуры до 38 °C, общая слабость, ухудшение аппетита, головная боль.
В какой-то момент пустула прорывается, некротический стержень выходит. Неприятные симптомы исчезают, начинается заживление. В течение 3-4-х дней ранка на месте фурункула заживает. Образуется рубец, который со временем может стать практически незаметным.
Методы лечения фурункула
Ни в коем случае не следует пытаться выдавить фурункул самостоятельно, массировать его и давить на область вокруг фурункула. Инфекция может попасть в кровь и вызвать заражение крови (сепсис). Стоит помнить, что внутри гнойника находятся активные патогенные бактерии. Поэтому фурункул не надо трогать, а если всё же случилось потрогать, необходимо сразу же вымыть руки с мылом.
При одиночном фурункуле небольшого размера возможно лечение в домашних условиях. Обязательно надо обратиться к врачу, если:
- в течении 3-х дней у фурункула не возникает головка и болезненность только нарастает;
- фурункул слишком большой или болезненный;
- фурункул расположен на шее, в ухе, в носу, на лице, в области позвоночника или анального отверстия. Эти зоны наиболее опасны с точки зрения развития осложнений;
- повысилась температура;
- появились расходящиеся от фурункула красные полосы (это симптом воспаления лимфатических сосудов – лимфангита);
- при множественных фурункулах (фурункулёзе). В случае фурункулёза обязательно надо обратиться к врачу, даже при небольших фурункулах;
- фурункул возник на фоне сахарного диабета.
Лечением фурункулов занимается хирург. При возникновении крупных фурункулов проводится хирургическое вскрытие, санация и дренирование раны. Лечение фурункулёза, как правило, комплексное, включающее применение как местных средств, так и общей терапии, необходимой, прежде всего, для повышения иммунитета организма.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний яв
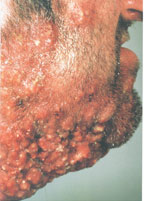
В настоящее время существует тенденция к росту хронических бактериальных и вирусных заболеваний, для которых характерны непрерывно рецидивирующее течение и малая эффективность антибактериальной и симптоматической терапии. Одним из таких заболеваний является хронический рецидивирующий фурункулез (ХРФ). Фурункул развивается в результате острого гнойно-некротического воспаления волосяного фолликула и окружающих его тканей. Как правило, фурункул является осложнением остеофолликулита стафилококковой этиологии. Фурункулы могут возникать как одиночно, так и множественно (так называемый фурункулез).
В случае рецидивирования фурункулеза диагностируется хронический рецидивирующий фурункулез. Как правило, он характеризуется частыми рецидивами, длительными, вялотекущими обострениями, толерантными к проводимой антибактериальной терапии. В зависимости от количества фурункулов, распространенности и выраженности воспалительного процесса ХРФ классифицируется по степени тяжести (Л. Н. Савицкая, 1987).
Тяжелая степень: диссеминированные, множественные, непрерывно рецидивирующие небольшие очаги со слабой местной воспалительной реакцией, не пальпируемыми или слегка определяющимися регионарными лимфатическими узлами. Тяжелое течение фурункулеза сопровождается симптомами общей интоксикации: слабостью, головной болью, снижением работоспособности, повышением температуры тела, потливостью.
Средняя степень тяжести — одиночные или множественные фурункулы больших размеров, протекающие с бурной воспалительной реакцией, с рецидивами от 1 до 3 раз в год. Иногда сопровождается увеличением регионарных лимфатических узлов, лимфангоитом, кратковременным повышением температуры тела и незначительными признаками интоксикации.
Легкая степень тяжести — одиночные фурункулы, сопровождающиеся умеренной воспалительной реакцией, с рецидивами от 1 до 2 раз в год, хорошо пальпируемыми регионарными лимфатическими узлами, без явлений интоксикации.
Чаще всего пациенты, страдающие фурункулезом, получают лечение у хирургов, в лучшем случае на амбулаторном этапе им проводится исследование крови на сахар, аутогемотерапия, некоторым назначают и иммуномодулирующие препараты без предварительно проведенного обследования, и в большинстве случаев они не получают положительного результата от проведенной терапии. Цель нашей статьи — поделиться опытом ведения больных с ХРФ.
Основным этиологическим фактором ХРФ считается золотистый стафилококк, который встречается, по разным данным, в 60–97% случаев. Реже ХРФ вызывается другими микроорганизмами — эпидермальным стафилококком (ранее считавшимся апатогенным), стрептококками групп А и В и другими видами бактерий. Описана вспышка заболеваемости фурункулезом нижних конечностей у 110 пациентов, являвшихся пациентами одного и того же педикюрного салона. Возбудителем данной вспышки являлся Mycobacterium fortuitium, причем этот микроорганизм был выявлен в ванночках для ног, используемых в салоне. В большинстве случаев ХРФ из гнойных очагов высеваются антибиотикорезистентные штаммы золотистого стафилококка. По данным Н. М. Калининой, St. aureus в 89,5% случаев резистентен к пенициллину и ампициллину, в 18,7% — резистентен к эритромицину и в 93% случаев чувствителен к клоксациллину, цефалексину и котримоксазолу. В последние годы отмечается достаточно широкое распространение метициллин-резистентных штаммов этого микроорганизма (до 25% пациентов). По данным зарубежной литературы, наличие на коже или на слизистой оболочке носа патогенного штамма St. aureus считается важным фактором развития заболевания.
ХРФ имеет сложный и до сих пор недостаточно изученный патогенез. Установлено, что дебют и дальнейшее рецидивирование заболевания обусловлены целым рядом эндо- и экзогенных факторов, среди которых наиболее значимыми считаются нарушение барьерной функции кожных покровов, патология ЖКТ, эндокринной и мочевыделительной систем, наличие очагов хронической инфекции различной локализации. По данным проведенных нами исследований, очаги хронической инфекции различной локализации выявляются у 75–99,7% пациентов, страдающих ХРФ. Наиболее часто встречаются очаги хронической инфекции ЛОР-органов (хронический тонзиллит, хронический гайморит, хронический фарингит), дисбактериоз кишечника с увеличением содержания кокковых форм. У больных хроническим фурункулезом патология ЖКТ (хронический гастродуоденит, эрозивный бульбит, хронический холецистит) определяется в 48–91,7% случаев. У 39,7% пациентов диагностируется патология эндокринной системы, представленная нарушениями обмена углеводов, гормонпродуцирующей функции щитовидной и половых желез. У 39,2% больных с упорно текущим фурункулезом имеется латентная сенсибилизация, у 4,2% — клинические проявления сенсибилизации к аллергенам домашней пыли, пыльцы деревьев и злаковых трав, у 11,1% — повышенная концентрация сывороточного IgE.
Таким образом, для большинства больных ХРФ характерны непрерывно рецидивирующее течение заболевания (41,3%) при тяжелой и средней тяжести течения фурункулеза (88%) и длительные обострения (от 14 до 21 дня — 39,3%). У 99,7% пациентов выявлены хронические очаги инфекции различной локализации. В 39,2% случаев определялась латентная сенсибилизация к различным аллергенам. Основным возбудителем является St. aureus.
В возникновении и развитии хронического фурункулеза, наряду с особенностями возбудителя, его патогенными, вирулентными и инвазивными свойствами, наличием сопутствующей патологии, большая роль отводится нарушениям нормального функционирования и взаимодействия различных звеньев иммунной системы. Иммунная система, призванная обеспечить биологическую индивидуальность организма и, как следствие, выполняющая защитную функцию при контакте с инфекционными, генетически чужеродными агентами, в силу разных причин может давать сбой, что ведет к нарушению защиты организма от микробов и проявляется в повышенной инфекционной заболеваемости.
Иммунная защита от бактерий-патогенов включает два взаимосвязанных компонента — врожденный (носящий преимущественно неспецифический характер) и адаптивный (характеризующийся высокой специфичностью к чужеродным антигенам) иммунитет. Возбудитель ХРФ при попадании в кожу вызывает «каскад» защитных реакций.
У 26–35% больных, страдающих хроническим фурункулезом, снижается количество В-лимфоцитов. При оценке компонентов гуморального иммунитета у больных фурункулезом выявляются различные дисиммуноглобулинемии. Наиболее часто встречаются снижение уровней IgG и IgM. Отмечено снижение аффинности иммуноглобулинов у больных ХРФ, причем выявлена корреляция между частотой встречаемости этого дефекта, стадией и тяжестью заболевания. Тяжесть нарушений лабораторных показателей коррелирует с тяжестью клинических проявлений фурункулеза.
Из вышесказанного следует, что изменения показателей иммунного статуса у больных ХРФ носят разноплановый характер: у 42,9% отмечено изменение субпопуляционного состава лимфоцитов, у 71,1% — фагоцитарного и у 59,5% — гуморального звена иммунной системы. В зависимости от выраженности изменений в показателях иммунного статуса больных ХРФ можно разделить на три группы: легкой тяжести, средней и тяжелого течения, что коррелирует с клиническим течением заболевания. При легком течении фурункулеза у большинства больных (70%) показатели иммунного статуса находятся в пределах нормы. При средней и тяжелой степени преимущественно выявляются изменения фагоцитарного и гуморального звеньев иммунной системы.
Диагностика и лечение ХРФ
Исходя из вышеуказанных патогенетических особенностей ХРФ алгоритм диагностики должен включать в себя выявление очагов хронической инфекции, диагностику сопутствующих заболеваний, оценку лабораторных параметров состояния иммунной системы (рис.).
В нашем институте был разработан план обследования больных ХРФ.
- Обязательное лабораторное исследование:
- клинический анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, белковые фракции, общий билирубин, мочевина, креатинин, трансаминазы - АСТ, АЛТ);
- RW, ВИЧ;
- анализ крови на наличие гепатита В и С;
- посев содержимого фурункула на флору и чувствительность к антибиотикам;
- гликемический профиль;
- иммунологическое обследование (фагоцитарный индекс, спонтанная и индуцированная хемилюминесценция (ХЛ), индекс стимуляции (ИС) люминолзависимой хемилюминесценции ЛЗХЛ), бактерицидность нейтрофилов, иммуноглобулины A, M, G, аффинность иммуноглобулинов);
- бактериологическое исследование фекалий;
- анализ кала на яйца глистов;
- посев из зева на флору и грибы.
- Дополнительное лабораторное исследование:
- определение уровня гормонов щитовидной железы (Т3,Т4, ТТГ, АТ к ТГ);
- определение уровня половых гормонов (эстрадиол, пролактин, прогестерон);
- посев крови на стерильность трехкратно;
- посев мочи (по показаниям);
- посев желчи (по показаниям);
- определение базальной секреции;
- иммунологическое обследование (субпопуляции Т-лимфоцитов, В-лимфоциты);
- общий IgE.
- Инструментальные методы обследования:
- гастроскопия с определением базальной секреции;
- УЗИ органов брюшной полости;
- УЗИ щитовидной железы (по показаниям);
- УЗИ женских половых органов (по показаниям);
- дуоденальное зондирование;
- функции внешнего дыхания;
- ЭКГ;
- рентгенография органов грудной клетки;
- рентгенография придаточных пазух носа.
- Консультации специалистов: отоларинголога, гинеколога, эндокринолога, хирурга, уролога.
Тактика лечения больных ХРФ определяется стадией заболевания, сопутствующей патологией и иммунологическими нарушениями. В стадии обострения ХРФ требуется проведение местной терапии в виде обработки фурункулов антисептическими растворами, антибактериальными мазями, гипертоническим раствором; в случае локализации фурункулов в области головы и шеи или наличия множественных фурункулов — проведение антибактериальной терапии с учетом чувствительности возбудителя. В любой стадии заболевания необходима коррекция выявленной патологии (санация очагов хронической инфекции, лечение патологии ЖКТ, эндокринной патологии и т. д.). При выявлении у больных ХРФ латентной сенсибилизации или при наличии клинических проявлений аллергии необходимо в период поллинации добавлять к лечению антигистаминные препараты, назначать гипоаллергенную диету, проводить хирургическое вмешательство с премедикацией гормональными и антигистаминными препаратами.
В последнее время в комплексной терапии больных ХРФ все чаще используют препараты, оказывающие корригирующее действие на иммунную систему.
Разработаны показания к назначению иммуномодуляторов в зависимости от доминирующего типа нарушений иммунного статуса и степени заболевания. Так, в стадии обострения ХРФ рекомендовано применение следующих иммуномодуляторов.
- При наличии изменений фагоцитарного звена иммунитета целесообразно назначение полиоксидония по 6-12 мг внутримышечно в течение 6-12 дней.
- При снижении аффинности иммуноглобулинов - галавит 100 мг № 15 внутримышечно.
- При снижении уровня В-лимфоцитов, нарушении соотношения CD4/CD8 в сторону уменьшения показано применение миелопида по 3 мг в течение 5 дней внутримышечно.
- При снижении уровня IgG на фоне тяжелого обострения ХРФ при клинической неэффективности применения галавита используются препараты иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин).
В период ремиссии возможно назначение следующих иммуномодуляторов.
- Полиоксидоний 6-12 мг внутримышечно в течение 6-12 дней - при наличии изменений фагоцитарного звена иммунитета.
- Ликопид 10 мг в течение 10 дней перорально - при наличии дефектов образования активных форм кислорода.
- Галавит 100 мг № 15 внутримышечно - при снижении аффинности иммуноглобулинов.
Применение ликопида целесообразно также при вялотекущем, непрерывно рецидивирующем фурункулезе. При упорном рецидивировании ХРФ на фоне изменений гуморального звена иммунитета показано назначение препаратов иммуноглобулина для внутривенного введения (октагам, габриглобин, интраглобин). В некоторых случаях целесообразно комбинированное применение иммуномодулирующих препаратов (например, при обострении фурункулеза возможно назначение полиоксидония, в дальнейшем, при выявлении дефекта аффинности иммуноглобулинов, добавляется галавит и т. д.).
Несмотря на значительные успехи, достигнутые в области клинической иммунологии, эффективное лечение ХРФ остается достаточно сложной задачей. В связи с этим требуется дальнейшее изучение патогенетических особенностей этого заболевания, а также разработка новых подходов к терапии ХРФ.
Неоген является синтетическим трипептидом, состоящим из L-аминокислотных остатков изолецитина, глютамина и триптофана. Неоген применялся в составе комплексной терапии, проводимой больным хроническим фурункулезом. Внутримышечные инъекции препарата неогена проводились по 1 мл 0,01% раствора 1 раз в сутки ежедневно, курс — 10 инъекций. Применение неогена в комплексной терапии больных хроническим фурункулезом на стадии ремиссии заболевания вызывает достоверную нормализацию изначально измененных иммунологических показателей (относительного и абсолютного количества лимфоцитов, относительного количества CD3 + , CD8 + , CD19 + , CD16 + -лимфоцитов, поглотительной способности моноцитов по отношению к St. aureus) и увеличение показателей спонтанной ХЛ и аффинности анти-ОАД-антител, количества HLA-DR+-лимфоцитов, а следовательно, позволяет продлить период ремиссии заболевания по сравнению с группой контроля.
Таким образом, из вышеизложенного следует, что ХРФ протекает под воздействием сложного комплекса этиологических и патогенетических факторов и его нельзя рассматривать только как местное воспаление. Больным с ХРФ необходимо проводить всестороннее обследование с целью выявления возможных очагов хронической инфекции, которые являются источником септицемии и при нарушении элиминации микробов в крови в результате снижения иммунологической реактивности организма приводят к возникновению фурункулов. Так как назначение иммунокорригирующих препаратов может вызвать обострение основного заболевания, мы считаем, что лечение больных необходимо начинать с санации выявленных очагов инфекции.
Вопрос о назначении иммунокорригирующих препаратов должен решаться индивидуально, с учетом стадии заболевания, наличия сопутствующей патологии и типа иммунологического дефекта. При выявлении у больного сенсибилизации к различным аллергенам лечение фурункулеза необходимо проводить на фоне противоаллергенной терапии.
Н. Х. Сетдикова, доктор медицинских наук
К. С. Манько
Т. В. Латышева, доктор медицинских наук, профессор
Читайте также:

