Статус локалис при экземе
Обновлено: 24.04.2024

В клинику «Альфа-Центр здоровья» 10 января 2018 года обратилась женщина 35 лет с жалобами на высыпания на коже нижних конечностей.
Жалобы
Анамнез
Первые единичные высыпания появились около двух недель назад. Ранее пациентка отмечала лишь сухость кожи голеней. Высыпания постепенно начали увеличиваться в размерах, появлялись новые очаги, возник зуд. За неделю до приёма пациентка самостоятельно начала наносить на большие очаги мазь Вишневского — улучшений не отмечалось.
По кожным болезням анамнез (в т.ч. наследственный) спокоен. Но у матери и дедушки по материнской линии — варикозное расширение вен нижних конечностей. Проживает пациентка одна, в благоустроенной квартире. Ведёт малоподвижный образ жизни — работает дома за компьютером.
Обследование
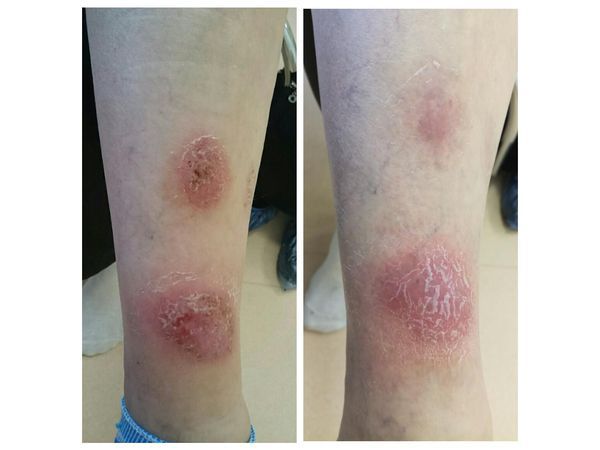
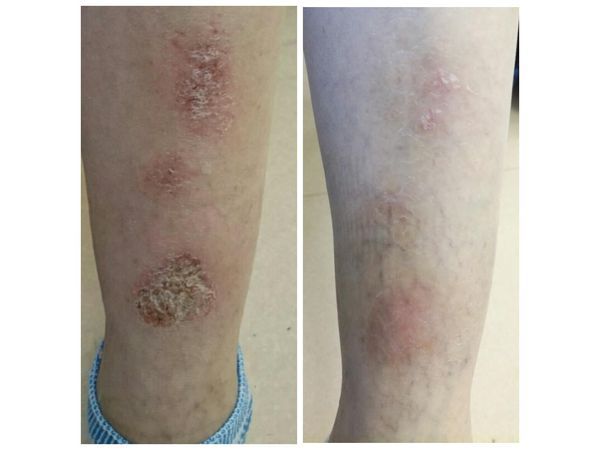
На фоне сухой кожи голеней с множественными расширенными поверхностными венами на передних поверхностях, а также в области голеностопных суставов обращают на себя внимание множественные округлые и овальные эритематозные бляшки диаметром от 2 до 5 см , местами резко отграниченные, местами с размытыми границами, умеренной и сильной инфильтрацией с точечными везикулами, пустулами, множественными серозными, гнойными и единично геморрагическими корочками. Отмечается наличие единичных шелушащихся сухих отсевов.
Общий анализ крови — все показатели в пределах нормы. Биохимический анализ крови (глюкоза, холестерин) — все показатели в пределах нормы. Ультразвуковое исследование вен нижних конечностей пациенткой не выполнено.
Диагноз

Лечение
Пациентке была назначена системная и наружная терапия. Системная: перорально антигистаминные и десенсибилизирующие лекарственные средства, венотоники, витаминотерапия. Наружная: комбинированные трехкомпонентные топические глюкокортикостероиды средней силы. Также рекомендовано побольше двигаться, вечером придавать возвышенное положение нижним конечностям на 15-20 минут, исключить использование мочалки в областях сыпи.
На повторном приёме через 10 дней отмечена значительная положительная динамика: высыпания регрессируют (инфильтрации нет, высыпания побледнели, везикул/пустулы/корочки регрессировали), сохраняется лёгкий редкий зуд голеней. Пациентке рекомендовано продолжить только наружное лечение ещё в течение семи дней: к топическому комбинированному глюкокортикостероиду, который наносился 2 раза в день, добавлен также липидо-восстанавливающий уходовый крем — нанесение 1 раз в день вечером после душа на сухую кожу голеней перед локальным нанесением лечебного крема.
На втором повторном приёме (через 17 дней от начала лечения) отмечается полный регресс высыпаний на голенях, отсутствие зуда, увлажнение кожи нижних конечностей. Пациентке настоятельно рекомендовано амбулаторно в плановом порядке пройти дообследование вен нижних конечностей (ультразвуковая диагностика) с дальнейшим осмотром флеболога с результатами УЗИ.
Заключение
Микробная (монетовидная) экзема — не редкость в практике дерматологов. Особенно предрасположена данному состоянию сухая кожа конечностей. Также очень часто она возникает на нижних конечностях на фоне венозной недостаточности (варикозная экзема). Данный клинический случай подтверждает необходимость своевременного обследования и лечения пациентов с отягощённой наследственностью или предрасполагающими факторами варикозной болезни (гиподинамия, ожирение, высокие каблуки и т.д.). Также случай свидетельствует о необходимости правильного ухода за сухой кожей (липидо-восстанавливающие средства). Если микробная экзема всё же дебютировала, то лечение этого заболевания должно быть комплексным, воздействующим на все звенья патогенеза.
Микробная экзема — это клиническая разновидность экземы, которая имеет вторичный характер и развивается на участках микробного или грибкового поражения кожи. Заболевание характеризуется присоединением характерных для экземы воспалительных изменений к симптомам уже имеющегося фонового заболевания. Диагностика микробной экземы направлена на выявление возбудителя путем бакпосева отделяемого элементов экземы или соскоба на патогенные грибы. Лечение включает терапию имеющегося заболевания, применение противомикробных средств, общее и местное лечение экземы.
МКБ-10
Общие сведения
По данным различных авторов, микробная экзема составляет от 12% до 27% всех случаев заболевания экземой. Она развивается в местах хронически протекающей пиодермии: вокруг трофических язв, плохо заживающих послеоперационных или посттравматических ран, свищей, ссадин. Микробная экзема может возникнуть на участках варикозного расширения вен и лимфостаза, а также при длительно текущих грибковых заболеваниях кожи.
Причины
Наиболее часто возбудителем, выявляемым при микробной экземе, является β-гемолитический стрептококк. Однако развитие микробной экземы может быть связано с эпидермальным или золотистым стафилококком, протеем, клебсиеллой, нейссерией гонореи или менингита, грибами Candida и другими возбудителями. Фоновое заболевание (варикозная болезнь, лимфедема) значительно снижает барьерную функцию кожи, а хроническое воздействие микробных агентов вызывает сенсибилизацию организма и возникновение аутоиммунных реакций. Совместно эти процессы приводят к развитию микробной экземы.
Симптомы микробной экземы
Участок поражения кожи при микробной экземе чаще всего располагается в области нижних конечностей. Он представляет собой крупные очаги острого воспалительного изменения кожи с расположенными на них серозными и гнойными папулами, пузырьками (везикулами), мокнущими эрозиями. Очаги характеризуется крупнофестончатыми краями. Они сливаются между собой и не имеют разделяющих их участков здоровой кожи. Высыпания, как правило, сопровождаются значительным зудом. Воспалительные очаги микробной экземы покрыты большим количеством гнойных корок. Они имеют тенденцию к периферическому росту и окружены участком отторгающегося рогового слоя. На видимо здоровой коже вокруг участка поражения наблюдаются отдельные пустулы или очаги шелушения — отсевы микробной экземы.
Клиническая дерматология выделяет несколько разновидностей микробной экземы: нуммулярную, варикозную, посттравматическую, сикозиформную и экзему сосков.
- Монетовидная экзема (нуммулярная или бляшечная) характеризуется округлыми очагами поражения размером 1-3 см с четкими краями, гиперемированной и отечной мокнущей поверхностью, покрытой слоями серозно-гнойных корок. Обычная локализация монетовидной экземы — кожа верхних конечностей.
- Варикозная микробная экзема развивается при варикозном расширении вен с явлениями хронической венозной недостаточности. Факторами, способствующими возникновению микробной экземы, могут быть инфицирование трофической язвы, травматизация кожи в зоне варикоза или ее мацерация при перевязках. Для этой формы заболевания характерен полиморфизм элементов, четкие границы очага воспаления и умеренно выраженный зуд.
- Посттравматическая экзема развивается вокруг участков травмирования кожного покрова (раны, ссадины, царапины). Она может быть связана со снижением защитных реакции организма и замедлением процессов заживления.
- Сикозиформная микробная экзема в некоторых случаях может развиться у пациентов с сикозом. Для данного вида микробной экземы характерны мокнущие и зудящие очаги красного цвета, имеющие типичную для сикоза локализацию: борода, верхняя губа, подмышечные впадины, лобковая область. При этом воспалительный процесс часто выходит за границы оволосения.
- Экзема сосков возникает у женщин при частом травмировании сосков в период грудного вскармливания или при их постоянном расчесывании у пациенток с чесоткой. В области сосков формируются яркие четко отграниченные очаги красного цвета с мокнутием и трещинами. Поверхность их покрыта корками. Наблюдается сильный зуд. Экзема сосков, как правило, отличается упорным течением процесса.
Осложнения
Неадекватная терапия микробной экземы или травмирующие воздействия на очаги поражения могут привести к появлению вторичных высыпаний аллергического характера. Такие высыпания отличаются полиморфизмом и бывают представлены красно-отечными пятнами, везикулами, пустулами и папулами. При прогрессировании процесса эти высыпания сливаются, формируя участки мокнущих эрозий, и распространяются на ранее здоровые участки кожи. Таким образом микробная экзема трансформируется в истинную.
Диагностика
Вторичный характер экземы, ее развитие на фоне варикоза, стрептодермии, кандидоза, участков инфицирования или травмирования кожи позволяют врачу-дерматологу предположить микробную экзему. Для определения возбудителя и его чувствительности к антибактериальной терапии проводят бактериологический посев отделяемого или соскоба с участка поражения кожи. При подозрении на грибковый характер инфекции берут соскоб на патогенные грибы.
В сложных диагностических ситуациях может быть проведено гистологическое исследование биоптата, взятого из очага микробной экземы. При исследовании препарата определяется отек дермы, спонгиоз, акантоз, образование пузырей в эпидермисе, выраженная лимфоидная инфильтрация с присутствием плазмоцитов. Дифференциальный диагноз микробной экземы проводят с другими видами экземы, псориазом, дерматитами, первичным ретикулезом кожи, доброкачественной семейной пузырчаткой и др.
Лечение микробной экземы
В случае микробной экземы лечение в первую очередь направлено на устранение очага хронической инфекции и терапию фонового заболевания. В зависимости от этиологии заболевания проводят курсовое и местное лечение грибковых заболеваний кожи, курс медикаментозного лечения и обработку пораженных участков кожи при пиодермии, лечение трофической язвы или сикоза.
В лечении микробной экземы применяются антигистаминные и десенсибилизирующие лекарственные препараты (мебгидролин, хлоропирамин, лоратадин, дезлоратадин), витамины группы В, седативные медикаменты. Местная терапия включает применение антибактериальных или противогрибковых мазей, вяжущих и противовоспалительных средств, антисептиков.
Из физиотерапевтических способов лечения при микробной экземе используют магнитотерапию, УФО, УВЧ, озонотерапию и лазеротерапию. Пациентам следует перейти на гипоаллергенную диету, тщательно соблюдать личную гигиену, избегать травмирования очагов микробной экземы. При диссеминации процесса и его переходе в истинную экзему назначают курс глюкокортикоидной терапии.
Прогноз и профилактика
Прогноз микробной экземы при адекватном лечении благоприятный. Длительное и упорное течение экземы может наблюдаться у ослабленных пациентов и пожилых людей. В профилактике микробной экземы основное значение имеет выявление и лечение тех заболеваний, на фоне которых она может развиться, предупреждение инфицирования ран, соблюдение гигиенических правил.
1. Основные принципы фармакотерапии экземы/ Думченко В.В., Орлов М.А., Дорфман И.П.// Русский медицинский журнал. - 2015 - №19.
2. Совершенствование комплексной терапии микробной экземы: Автореферат диссертации/ Никонова И.В. - 2013.
3. Этиологическая структура микробных экзем/ Жданова А.И.// Международный журнал экспериментального образования. – 2010. – № 7.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фурункулёз: причины появления, симптомы, диагностика и способы лечения.
Определение
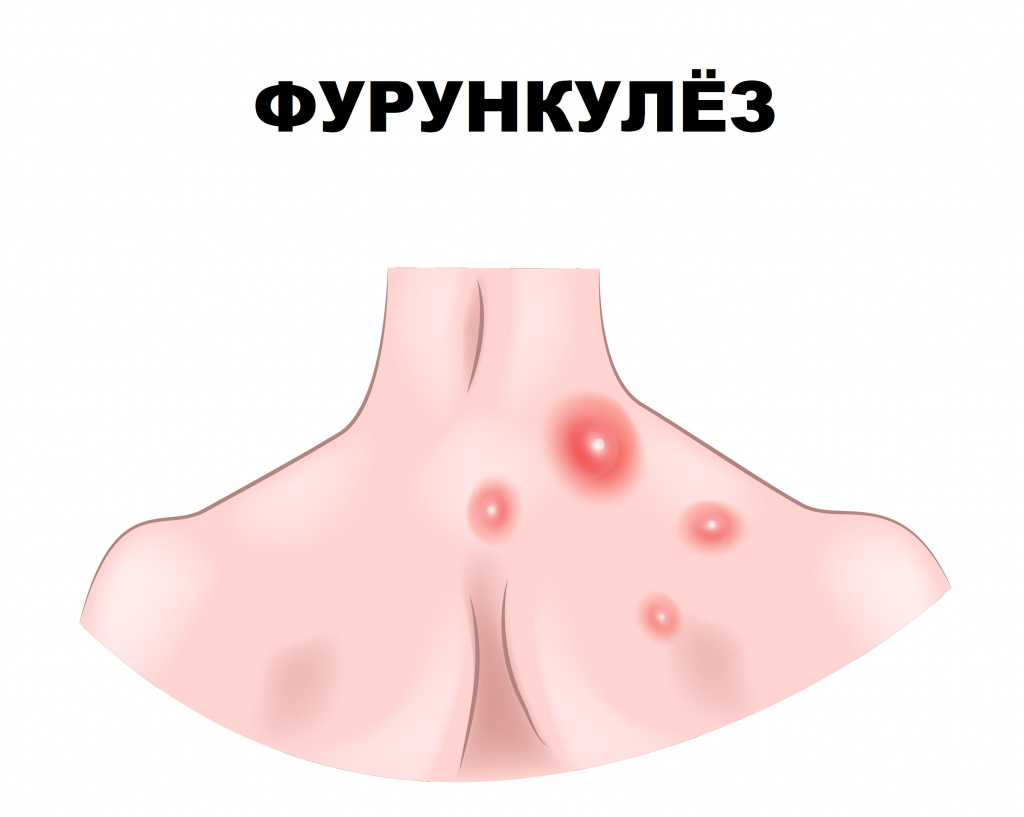
Фурункулез (фурункул) – острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей ткани. Заболевание проявляется воспалительными элементами, которые со временем вскрываются, из них выделяется гной.
Причины появления фурункулов
Фурункулез характеризуется формированием множественных фурункулов на ограниченных участках кожи, хотя заболевание может иметь и распространенный характер. Рецидивы отмечаются на протяжении нескольких недель и даже лет.
Как правило, фурункулез возникает у людей с ослабленным иммунитетом, при гипо- и авитаминозе, несоблюдении гигиены кожи. Возбудителями фурункулов, как правило, являются стафилококки и стрептококки (S. aureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк). Заболевание могут вызывать и другие микроорганизмы (вульгарный протей, пневмококки, синегнойная палочка), которые в большинстве случаев выявляются в ассоциации со стафилококками и стрептококками.
Фурункулез нередко встречается у подростков и молодых людей с выраженной сенсибилизацией (повышенной чувствительностью) к возбудителям заболевания.
Описан ряд факторов, способствующих манифестации фурункулов: нарушение целостности эпидермиса (микротравмы, мацерация кожи), гипергидроз (повышенное потоотделение), смещение рН кожи в щелочную сторону, действие высоких и низких температур, ожоги, язвы. К эндогенным факторам риска развития фурункулеза относят нарушение углеводного обмена (сахарный диабет), недостаточное поступление в организм белков, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях, туберкулез, анемия, ангина, грипп, желудочно-кишечные расстройства.
Фурункул может локализоваться на любом участке кожи, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы.
Наиболее опасной считается локализация фурункула на лице – в области носа и верхней губы. Здесь воспалительный процесс имеет тенденцию быстро переходить на клетчатку, где расположено разветвление передней лицевой вены. Распространение инфекции может привести к тромбозу синусов твердой мозговой оболочки головного мозга и гнойному менингиту. Летальность при этом осложнении достигает 80-100%.
Классификация фурункулеза
Острый фурункулез характеризуется формированием сразу нескольких фурункулов.
Хронический фурункулез – более длительный процесс (от нескольких недель до нескольких месяцев), когда после исчезновения одного фурункула появляются новые воспалительные элементы.
Симптомы фурункулеза
Фурункул проходит три стадии развития.
Первая стадия инфильтрации характеризуется образованием болезненного воспалительного узла диаметром 1-4 см. Кожа над фурункулом приобретает багрово-красный цвет. В местах с хорошо развитой подкожной жировой клетчаткой (ягодицы, бедра, лицо) фурункулы могут достигать еще больших размеров.
Во время второй, гнойно-некротической стадии происходит нагноение и формирование некротического стержня. Над поверхностью кожи выступает конусообразный узел, который размягчается в центре с образованием гнойника. Больных беспокоит жжение и пульсирующая боль. Значительную болезненность пациенты отмечают при локализации фурункулов на волосистой части головы, тыльной поверхности пальцев, передней поверхности голени, в наружном слуховом проходе. После вскрытия гнойника и отделения гноя с примесью крови постепенно отторгается и гнойно-некротический стержень.
Во время третьей стадии на месте фурункула образуется рубец. В зависимости от глубины воспалительного процесса рубцы могут быть или едва заметными, или выраженными.

Эволюция одного фурункула происходит в течение 7-10 дней, но когда одни фурункулы развиваются вслед за другими, болезнь затягивается на долгое время.
При фурункулезе возможно повышение температуры тела до 37,2-39°С, слабость, потеря аппетита.
Диагностика фурункулеза
Диагноз устанавливается на основании жалоб и осмотра пациента. У всех больных фурункулезом уточняются следующие вопросы:
- наличие сопутствующих заболеваний;
- принимаемые в настоящее время лекарственные препараты;
- находится ли пациент на диете.
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Вначале отмечается появление эритемы, на фоне которой формируются пузырьки (микровезикулы), величиной с булавочную головку, а также преимущественно экссудативные папулы и пустулы. В центре очага поражения микровезикулы вскрываются, серозный экссудат поступает на поверхность кожи, образуя участки мокнутия с мацерированным и слущивающимся роговым слоем (Eczema madidans). При внимательном осмотре очага поражения можно обнаружить многочисленные «точечные» эрозии, из которых на поверхность выступают небольшие капли серозного экссудата (серозные колодцы).
Клиническая картина отличается четким полиморфизмом (истинным и ложным) и пестротой высыпаний; на фоне развития воспалительных явлений могут наблюдаться эритематозные пятна, папулы, пузырьки, пустулы, эрозии, чешуйки, корочки, многочисленные расчесы. Характерным является чередование пораженных участков кожи с непораженными («архипелаг островов»). Высыпания симметричны, могут распространяться на кожу верхних, нижних конечностей и туловища. Больных беспокоит зуд различной интенсивности, способствующий развитию невротических расстройств, нарушению сна вплоть до бессонницы. По мере разрешения воспалительных явлений мокнутия сменяются образованием корочек, чешуек; появляются шелушения, затем вторичные пигментно - сосудистые (или депигментированные) пятна, которые постепенно исчезают. Могут возникнуть очаги сухости и шелушения кожи, трещины в роговом слое (Eczema tyloticum). При длительном хроническом течении экземы на ладонях и подошвах иногда появляются мозолистые гиперкератотические образования с трещинами. Нередко течение экземы осложняется присоединением пиогенной инфекции: появляются пустулы и гнойные корки (Eczema impetiginosum).
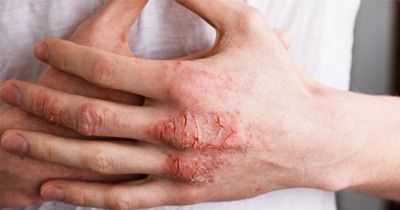
Несмотря на выраженный полиморфизм, характерный для экземы, иногда имеет место превалирование одного из морфологических элементов, что позволяет диагностировать указанные выше формы истинной экземы. Следует отметить, что переход острой мокнущей экземы в хроническую, чаще всего совершается постепенно, сопровождается нарастающей инфильтрацией тканей, переходом активной гиперемии в пассивную. Хронический экзематозный процесс нередко обостряется в результате появления активной гиперемии, микровезикул, мокнутия, усиления зуда.
У детей идиопатическая экзема возникает в возрасте 2—6 мес, проявляется симметрично расположенными на лице (область щек), верхних или нижних конечностях эритематозно-сквамозными и экссудативно-папулезными высыпаниями, имеющими нечеткие границы, микровезикулами, сопровождается сильным зудом. Однако чаще всего проявление детской формы экземы характеризуется сочетанием признаков истинной, микробной и себорейной форм экземы. На фоне яркой, сочной, отечной эритемы располагаются серозные папулы, микровезикулы, которые быстро вскрываются, образуя типичные эрозии, крупные мокнущие участки, частично покрытые серозными корками.
К разновидностям истинной экземы относятся пруригинозная и дисгидротическая формы.
Пруригинозная экзема
Проявляется высыпаниями мелких (с просяное зерно) папуловезикулезных элементов на уплотненном основании, не вскрывающихся и не образующих эрозий. Очаги поражения располагаются на коже' лица, локтевых сгибов, подколенных впадин, паховой области, на разгибательных поверхностях конечностей. Они часто рецидивируют. Заболевание протекает хронически. Вследствие длительного течения, расчесов, ссадин, отложения клеточного инфильтрата кожа на пораженных участках грубеет, пигментируется, становится сухой, шершавой, лихенизируется, хотя менее резко, чем при нейродермите. Приступообразный зуд, тяжелые невротические реакции, сопровождающиеся нарушением сна, весьма характерны для этой формы дерматоза. Заболевание обычно «стихает» летом и обостряется зимой. Оно как бы занимает промежуточное место между истинной экземой и почесухой.
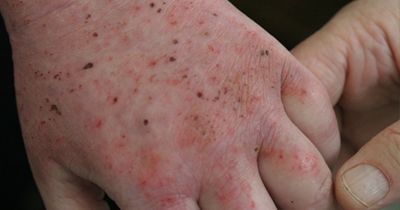
У детей пруригинозная форма экземы развивается обычно в возрасте 4—6 мес (в отличие от себорейной и истинной форм экземы, начинающихся в первые недели и месяцы жизни), характеризуется стойким белым дермографизмом, отражающим преобладание тонуса симпатического отдела вегетативной нервной системы. Описанные выше поражения у детей располагаются на отечном, эритематозном фоне и часто сочетаются с бронхиальной астмой.
Дисгидротическая экзема
Эта форма экземы характеризуется образованием мелких (с булавочную головку), плотных на ощупь пузырьков на боковых поверхностях пальцев, иногда на коже ладоней и подошв. Реже встречаются крупные, многокамерные пузырьки. Располагаясь в эпидермисе, пузырьки просвечивают сквозь него, напоминая зерна сваренного риса.
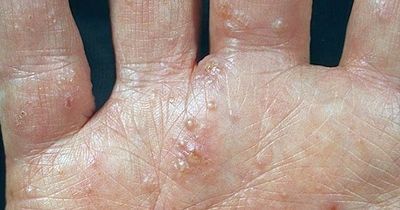
Больных часто беспокоит сильный зуд. Пузырьки могут вскрываться, превращаясь в ссадины, или подсыхать, образуя плоские желтоватые корочки. В дальнейшем возникают резко ограниченные очаги поражения, имеющие ярко выраженную «воспалительную» окраску, что отличает дисгидротическую экзему от истинного дисгидроза и эпидермофитидов ладоней (при дисгидротической эпидермофитии в покрышках пузырей на своде стоп находят нити мицелия гриба эпидермофитона). 5 августа 2019

Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
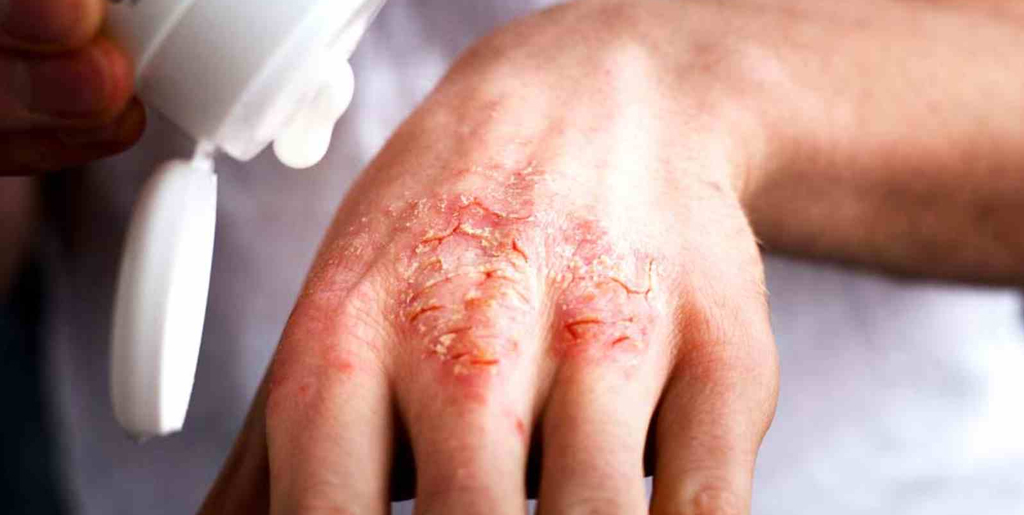
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
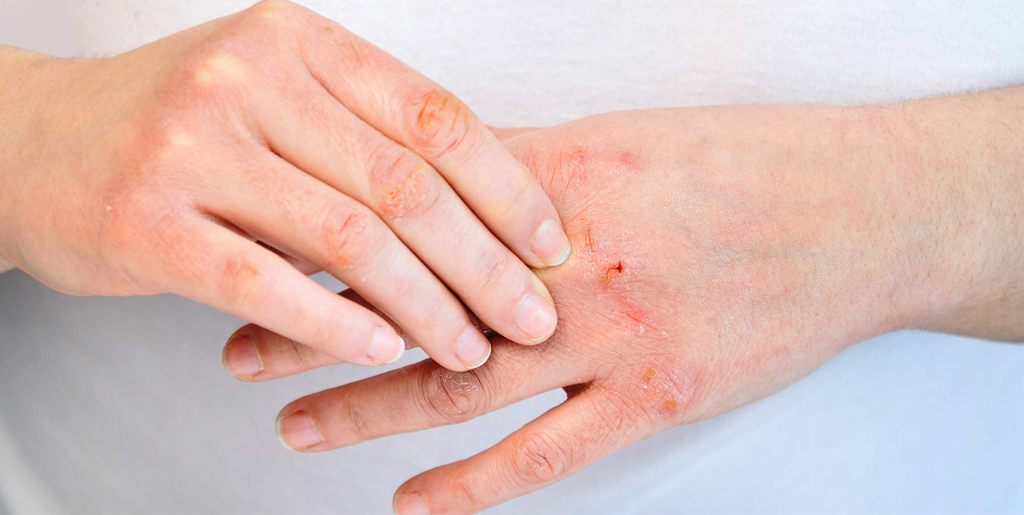
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.

Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.
Читайте также:

