Средство что замораживает бородавки
Обновлено: 23.04.2024
Криодеструкция – это метод удаления новообразований на коже, в основе которого лежит применение жидкого азота. Часто рассматривается как инструмент эстетической косметологии и дерматологии, позволяющий избавляться от:
Этот метод успешно используется и в других отраслях медицины – гинекологии, хирургии, онкологии. Методом криодеструкции успешно удаляют миндалины, лечат эрозию шейки матки. Применяя эндоскопические методы, врачи научились использовать криодеструкцию для борьбы с опухолями внутренних органов.
Удаление новообразований жидким азотом: основные преимущества
Главным достоинством этого метода является малая травматичность. После разрушения новообразования на коже образуется корочка, под ней активно идет процесс заживления. Вскоре корочка отпадает, не оставляя следа. Кровотечений и болевых ощущений при данной процедуре практически не бывает, необходимости в специальной подготовке или анестезии нет.
В числе преимуществ использования жидкого азота:
короткий восстановительный период;
отсутствие необходимости в особом уходе за участком кожи, подвергшимся обработке;
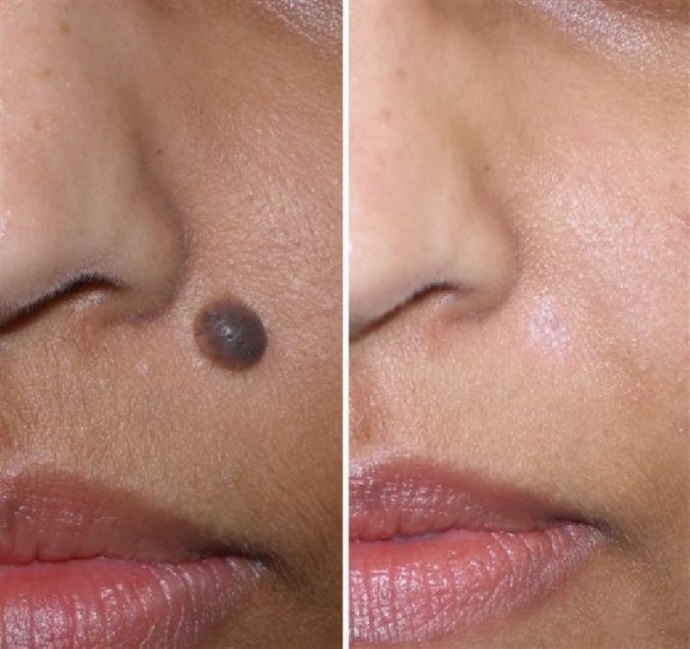
Важно и то, что различные родинки, папилломы или бородавки, независимо от их природы, одинаково эффективно поддаются воздействию. Поэтому, решив убрать новообразование на коже криодеструкцией, можно рассчитывать на положительный результат после первого сеанса.
Как проводится удаление папиллом криодеструкцией
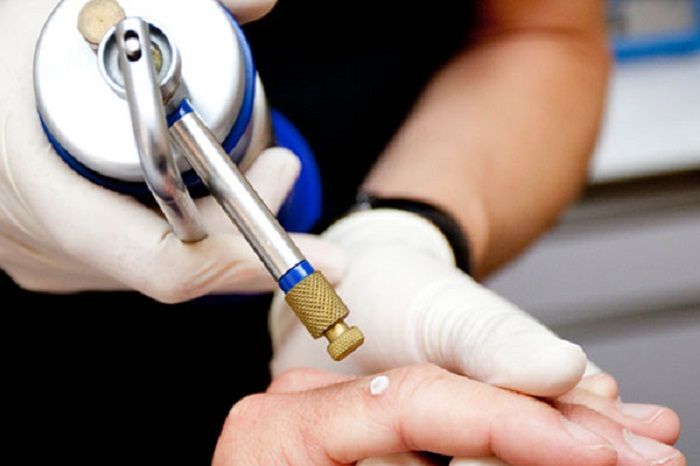
Нескольких секунд воздействия жидким азотом достаточно для того, чтобы новообразование разрушилось
На примере папилломы мы рассмотрим, как проводится процедура удаления новообразования жидким азотом. Процесс можно разбить на следующие стадии:
1. Замораживание папилломы. С помощью специального аппарата или миниатюрного аппликатора врач наносит на новообразование жидкий азот с температурой –195,7 градуса по Цельсию.
2. Омертвение папилломы. Под действием жидкого азота патологический участок бледнеет, пациент начинает ощущать легкое покалывание: это кристаллизуется цитоплазма в клетках новообразования, что повреждает их мембраны. Времени, отведенного на процедуру (от 5 до 30 секунд), вполне хватает для нанесения папилломе невосполнимого урона.
3. Восстановление кровообращения. В течение нескольких часов после процедуры участок кожи, где находилась папиллома, краснеет и отекает.
4. Полный некроз папилломы. Процесс занимает от 2 недель до 2 месяцев. От самого новообразования остается лишь корочка, а под ней образуется здоровая ровная ткань.
5. Восстановление. Максимум через полгода на коже не останется никаких следов.
Если папиллома была достаточно крупной, может понадобиться повторение процедуры. В этом случае назвать точные сроки окончательного решения проблемы может только врач.
Если после криотерапии на месте новообразования появился пузырек с жидкостью, прокалывать его не рекомендуется. Лучше обрабатывать участок кожи антисептиком до естественного исчезновения этого пузырька или обратиться к врачу-дерматологу за консультацией.
Показания и противопоказания к криодеструкции
Как правило, пациенты решаются на удаление новообразований кожи, желая избавиться от косметических дефектов. Прежде всего рекомендуется удалить родинки и бородавки, расположенные в «неудачных» зонах, где они регулярно подвергаются травмированию.
Противопоказаний у криотерапии практически нет: ее, при необходимости, рекомендуют даже детям. Но есть случаи, когда она не дает должного эффекта, например, если диаметр новообразования превышает 4 мм.
От криодеструкции лучше воздержаться во время течения инфекционных и воспалительных процессов до момента их излечения.
Оставьте телефон –
и мы Вам перезвоним
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
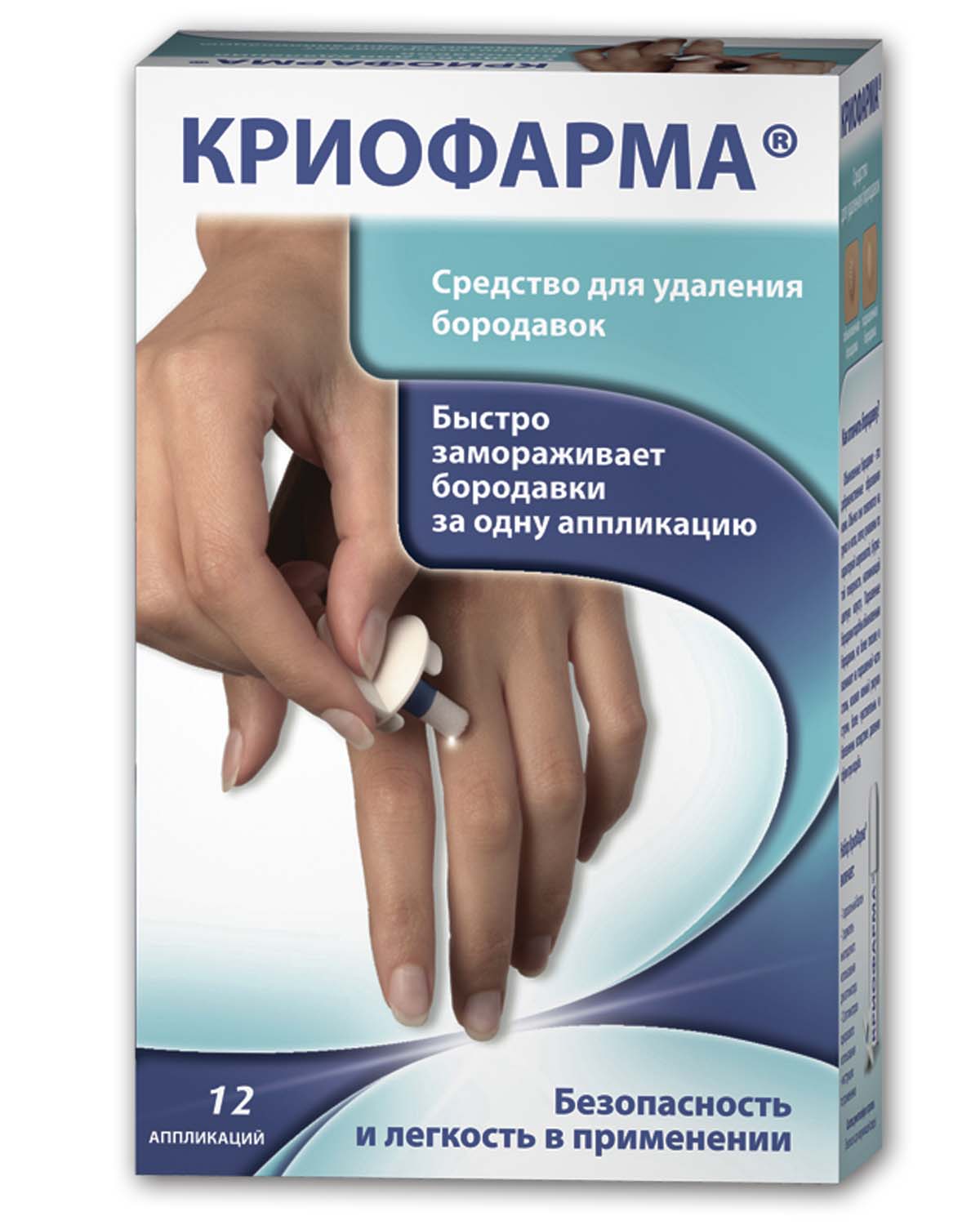
КриоФарма® является средством криотерапии. Врачи при удалении бородавок применяют тот же вид терапии. Криотерапия основана на замораживании ткани бородавки. То есть фактически клетки измененной кожи так сильно охлаждаются, что внутри клеток происходит замерзание воды. Вода при замерзании расширяется, это приводит к разрыву клетки и ее гибели. Бородавка просто перестает «жить», разрушается и отмирает. В качестве хладагента врачи используют жидкий азот, действующий при температуре -196°С.
Благодаря системе КриоФарма®, которая использует альтернативный хладагент, состоящий из смеси диметилэфира и пропана (ДМЭП), широко применяющихся в качестве экологически безопасных пропеллентов, криотерапия стала доступной для самостоятельного использования. Эта смесь успешно замораживает бородавки при температуре -57° C.
Такая температура доказано является оптимальной для эффективного удаления бородавки. По данным исследования, температура -50 С – это температура, которая требуется для полного замерзания внутриклеточной воды и некроза тканей на глубине 4-5 мм, что позволяет бородавке отпасть и исчезнуть. (Andrews MD. Cryosurgery for common skin conditions. Am Fam Physician. 2004;69:2365–72.)
Было проведено научное исследование, сравнивающее эффективность жидкого азота и ДМЭП при их применении в качестве средств по удалению бородавок. По параметрам эффективности, переносимости и безопасности никаких различий между этими двумя методиками обнаружено не было.
С помощью системы КриоФарма® вы сможете без посторонней помощи и в любое удобное для вас время эффективно, легко и быстро удалять обыкновенные и подошвенные бородавки, используя надежный метод замораживания.
Система КриоФарма® способна за один сеанс терапии заморозить бородавку до самого основания, спустя 10-14 дней замороженная бородавка самопроизвольно отпадает. К этому времени под поверхностью бородавки образуется новая здоровая кожа.
Криотерапия – процедура, направленная на удаление бородавок, папиллом, родинок и других новообразований при помощи воздействия на них низкими температурами.
Чаще всего для замораживания новообразования в криотерапии используется жидкий азот имеющий температуру приблизительно -197 градусов по Цельсию.
Под действием низких температур ткани бородавки после прижигания жидким азотом разрушаются.

Через некоторое время новообразование засыхает и отваливается.
Плюсами криотерапии жидким азотом являются: защищенность места, на которое было оказано воздействие от различных инфекций.
Отсутствие грубых рубцов и шрамов после операции, в случае, если ее выполнял опытный врач.
Минусами: достаточно внушительный список противопоказаний, а также невозможность убрать бородавку большого размера за один сеанс.
Когда нельзя прижигать жидким азотом
Данную процедуру нельзя проходить в следующих случаях:
- I. При острых респираторных заболеваниях. Не рекомендуется проводить криотерапию даже при незначительном повышении температуры.
- II. В случае перепадов давления.
- III. При непереносимости азота.
- IV. При расстройствах нервной системы, к примеру, эпилепсии.
- V. Криотерапию не стоит проводить лицам подросткового возраста (от 14 до 18 лет) и беременным женщинам.
- VI. Категорически запрещается выполнять удаление новообразований азотом при заболеваниях крови (к примеру, ВИЧ-инфекции или гепатите).

О том что происходит после прижигания бородавок жидким азотом рассказывает подполковник медицинской службы, врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Удаление бородавки жидким азотом до 3 мм | 500.00 руб. | |
| Удаление бородавки жидким азотом больше 3 мм | 1000.00 руб. |
Прижигание бородавок жидким азотом: последствия после выжигания
Тут же после соприкосновения с жидким азотом бородавка начинает белеть и уплотняться.
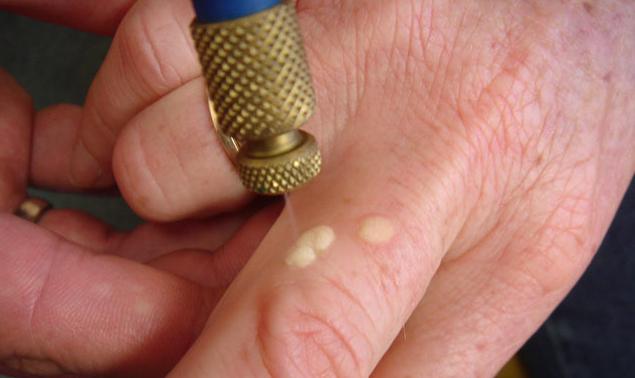
Через некоторое время место, на которое производилось воздействие, покраснеет и станет отечным.
Пузырь после прижигания бородавки жидким азотом – это нормальное явление, не нужно пугаться.
Он появится приблизительно через 2-3 часа после операции и будет содержать в себе жидкость сукровицу.

Приблизительно через неделю пузырь самостоятельно рассосется, образуя корочку.
Которая, в свою очередь, исчезнет через две недели, открыв розовое пятно.
Если врач, проводящий операцию, не обладает достаточным опытом, то последствия после прижигания бородавки жидким азотом могут быть достаточно неприятными – шрамы и рубцы.
В случае обработки жидким азотом больших участков кожи возможно сильное шелушение, которое пройдет через неделю.
Также после операции могут остаться темные пятна, не придающие шарма их обладателям.
Приблизительно через месяц они пройдут.
Что делать после прижигания бородавки жидким азотом
Для того чтобы после процедуры криотерапии не возникло никаких осложнений, необходимо следовать нескольким простым рекомендациям.
- Пузырь, наполненный сукровицей, который мы рассматривали выше. Ни в коем случае нельзя трогать, а уж тем более вскрывать. Как говорилось ранее, он исчезнет самостоятельно. Оберегайте его от намокания и два раза в сутки обрабатывайте антисептиком.
- Не нужно мочить темную корку, которая образуется на месте исчезнувшего пузыря.
- В случае если удаленное новообразование располагалась на лице, запрещается использовать косметику и ухаживающие средства.
- Также не нужно подвергать рану солнечным лучам.
- Если Вы не будете выполнять данное предостережение, могут появиться пигментные пятна.
- Когда появится розовое пятно после исчезновения корочки, перед выходом на улицу в солнечный день его необходимо будет обрабатывать солнцезащитным кремом.
Главным же действием, от которого будет зависеть девяносто девять процентов удачного исхода криотерапии, является максимально тщательный и обдуманный выбор врача, которому вы доверите свою кожу.
При необходимости удалить бородавку жидким азотом обращайтесь к автору этой статьи – дерматологу в Москве с 15 летним опытом работы.

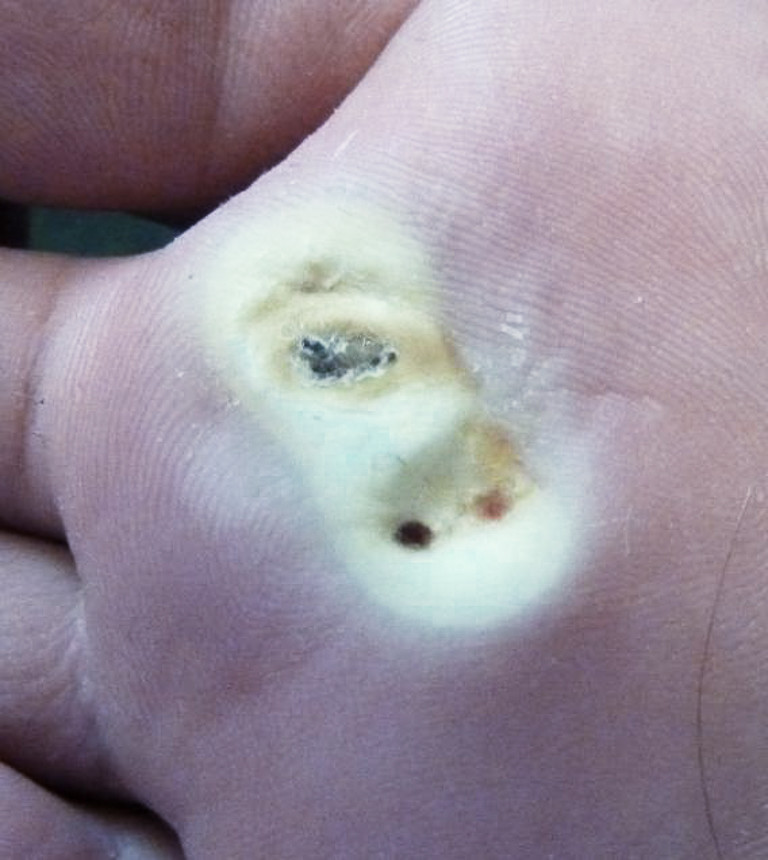
Их часто путают с сухими мозолями из-за внешнего сходства и особенностей локализации. Неправильное лечение или игнорирование проблемы приводят к рецидивам, резкой болезненности, разрастанию новообразований. Избавляться от подошвенных бородавок рекомендуется в клинических условиях. Дома это делать намного сложнее.
Как выглядят подошвенные бородавки
Подошвенными бородавками или, в просторечии, шипицами, называют доброкачественные проявления нескольких штаммов вируса папилломы человека. В отличие от своих «собратьев», оккупирующих обычно более нежные кожные покровы рук, шеи или лица, эти стремятся туда, где эпидермис грубый и подвергается постоянному трению.
Обнаруживают их случайно. Главный симптом — резкая колющая боль в ступне или между пальцами, как от попавшего внутрь камушка или занозы. При осмотре становятся видны рельефные округлые ороговевшие бляшки белого или желтоватого цвета с углублениями в центре. Иногда внутри проступают темные точки — поврежденные капиллярные сосуды дермы. Поверхность кожи в местах поражений обычно шороховатая или глянцево-гладкая. Характерный папиллярный рисунок на ней отсутствует. Это — главное внешнее отличие папиллом от обычных натоптышей. Сухие мозоли кожный узор сохраняют всегда.
При надавливании на шипицу ощущается резкая боль. Ороговевшие клетки прорастают вглубь, раздражая при движении здоровые ткани. В запущенных случаях или при попытках сорвать такую «мозоль» выступает кровь. Повреждения бородавок часто провоцируют развитие вторичных инфекций, что приводит к нагноениям. Онкологической опасности такие новообразования не представляют, но вызывают сильный физический дискомфорт.
Откуда берутся подошвенные бородавки
ВПЧ проникает в организм извне. Патогены любят влажную среду. Заразиться можно, надев чужую обувь, пренебрегая правилами гигиены в салонах педикюра, бане, сауне или бассейне. Подавляемый иммунитетом вирус может годами себя не проявлять. Но в ослабленном организме вирусные частицы начинают делиться очень быстро. Размножению подошвенных штаммов способствуют:
усиленная потливость ступней;
неудобная тесная обувь;
микротрещины на коже;
грибковые инфекции ног;
нарушение кровообращения при деформации суставов: артритах, артрозах, плоскостопии.
Внутри эпидермиса вирус поражает сначала базальный слой. Затем провоцирует разрастание ороговевших частиц, образующих характерные твердые бляшки на коже.
Главный симптом этой формы ВПЧ — сильная боль во время ходьбы. Корешки, достигающие нижнего слоя дермы, постоянно травмируют нервные окончания. Многим больным приходится отказываться от привычной обуви, пользоваться толстыми мягкими стельками, чтобы смягчить мучения.
Как их диагностировать
Предварительный диагноз врач-дерматолог ставит после жалоб пациента и внешнего осмотра стоп. Для исключения злокачественного онкологического иногда проводят лабораторное исследование на определение вида штамма.
За диагностикой следует обращаться только в лицензированные медицинские учреждения. В косметических салонах не всегда есть специалисты должной квалификации. Дома отличить шипицу от сухой мозоли «на глаз» также удается не всегда.
Лекарства от подошвенных бородавок
В состав препаратов для удаления папиллом входят антивирусные соединения, иммуномодуляторы или вещества, разрыхляющие роговой слой кожи. К подавляющим размножение патогенов относятся:
Фторурацил: 5-процентный крем для местного применения, активирует защитные клетки, замедляет разрастание бородавок;
Имиквимод: способствует выработке интерферонов, препятствует дальнейшему поражению кожных покровов;
Виферон: гель для наружного нанесения, обладает высокой антивирусной активностью.
Эти средства практически не имеют побочных действий, но на запущенной стадии папилломатоза малоэффективны. Для разрушения и удаления крупных бородавок применяют кератолитики, некротизирующие и криопрепараты. Все они требуют осторожного обращения, так как содержат кислоты, щелочи и другие химически активные компоненты. Перед использованием необходимо одобрение дерматолога.
Популярные средства от бородавок:
Салипод: пластырь с салициловой кислотой, размягчает пораженные слои кожи, позволяя удалить бородавку и добраться до ее корня;
Суперчистотел: раствор, «выжигающий» ороговевшие слои, способствует некротизации и отмиранию папиллом;
Криофарма: раствор в аэрозольной форме, содержит азотистое соединение, замораживающее участки пораженных тканей.
Наносить эти препараты требуется точечно — на бородавки, четко следуя инструкции, чтобы не повредить здоровую кожу. Период отмирания бородавок после их применения: от 5 до 20 дней. В запущенных случаях нужно повторять процедуру. Остатки папиллом необходимо удалять механически, а ранки — обрабатывать раствором йода.
Клиническое лечение подошвенных бородавок
Врачебная помощь в этих случаях считается более действенной, чем домашняя терапия. Для разрушения новообразований применяют:
Криодеструкцию. На папилломы наносят замораживающий жидкий азот. Процедура практически безболезненна, проводится амбулаторно, длится несколько минут. Бородавки отмирают через 5–10 дней, на их месте образуются небольшие быстро заживающие струпья. Важно не допустить повторного инфицирования ранга.
Электрокоагуляции. Наросты выжигают высокочастотным электротоком. Метод подходит для неглубоких бородавок, проводится под местным обезболиванием. До полного заживления тканей после процедуры требуется носить стерильные повязки.
Радиоволновое лечение. Дороже предыдущих способов. В процессе врач удаляет пораженные участки миниатюрным аппаратом, нагревающим ткани. Радионож избавляет от папиллом сразу, убирая глубоко проросшие. При этом исключается кровотечение из ранок, попадание инфекций, редко возникают рецидивы.
Лазерное лечение. Дает наилучший эстетический результат, так как локальное облучение не оставляет глубоких рубцов, не травмирует здоровую кожу. Операция практически безопасная, не требует повторных сеансов и длительного восстановления. Единственный недостаток — относительная дороговизна.
Выбор метода удаления бородавок зависит от финансовых возможностей пациента, наличия технического оборудования в клинике. Перед операцией требуется пройти общее медицинское обследование.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Изучены клиническая эффективность и безопасность комбинированной терапии плоских бородавок у детей, включающей в себя иммуномодулирующий препарат с противовирусным действием и криодеструкцию жидким азотом.
The authors studied clinical efficacy and safety of combined therapy of flat warts in children, including the immunomodulatory drug with antiviral effect and cryotherapy with liquid nitrogen.
В своей клинической практике врачам разных специальностей нередко приходится встречаться с вирусом папилломы человека (ВПЧ) — ассоциированными заболеваниями кожи и слизистых. Резкий рост инфицированности населения, разнообразие клинических картин, особенностей течения данных состояний вызывают интерес и активную дискуссию о тактике ведения таких пациентов среди большого числа клиницистов. Актуальность проблемы ВПЧ-инфекции, наряду с негативной тенденцией распространения, связана с существенно выраженным отрицательным влиянием вируса на иммунную систему, что приводит к его длительной персистенции, торпидности к терапии и частому рецидивированию заболевания.
Папилломавирусы были выделены в отдельное семейство Papovaviridae, состоящее, согласно современным представлениям, из 16 родов, представители пяти из которых патогенны для человека [1, 2]. Вирионы не имеют оболочки, диаметр их равен 50–55 мм. Капсид имеет форму икосаэдра и состоит из 72 капсомеров. Геном представлен двуспиральной кольцевидно скрученной ДНК, включает около 8000 оснований пар [3]. В процессе репликационного цикла геном вируса экспрессирует от 8 до 10 белковых продуктов. Ранние белки, контролирующие репликацию вируса, транскрипцию и клеточную трансформацию, представлены онкопротеинами Е6 и Е7. Белки Е1 и Е2 регулируют репликацию вирусной ДНК и экспрессию генов. Поздние белки L1 и L2 — это структурные белки вириона. Белок L1 формирует капсомеры [4]. Инвазия вируса происходит через микроповреждения кожи и слизистых с инфицированием преимущественно незрелых, делящихся клеток базального слоя, далее происходит репликация вируса и сборка вирусных частиц в дифференцированных клетках поверхностного слоя эпидермиса/эпителия. Весь цикл развития инфекционного процесса тесно сопряжен с делением клеток покровного эпителия кожи и слизистых оболочек и не сопровождается признаками воспаления. При этом ВПЧ могут оказывать на эпителий продуктивное или трансформирующее воздействие. При продуктивном воздействии возникают доброкачественные новообразования — папилломы, бородавки и кондиломы кожи и слизистых оболочек. Результатом трансформирующего воздействия являются дисплазии различной степени тяжести, прогрессирующее развитие которых приводит к раку [5].
В настоящее время идентифицировано более 100 видов ВПЧ, способных поражать кожу и слизистые оболочки и провоцировать развитие изменений, характеризующихся папилломатозными разрастаниями. Вирус папилломы человека обладает тканевой специфичностью — способностью определенных типов ВПЧ поражать свойственную для их локализации ткань. При этом тип вируса определяет клинические особенности инфекционного процесса.
Одной из наиболее частых патологий, возникающих в результате инфицирования кожи и слизистых оболочек папилломавирусами, являются бородавки, представляющие собой эпителиальные доброкачественные опухоли.
Групповое распространение бородавок, в результате прямого и непрямого контакта с больными, характеризует высокий уровень заболеваемости, составляя у взрослых 7–12%, а у детей школьного возраста — до 10–20% [1]. Инкубационный период варьирует от 1 до 6 месяцев, однако может быть свыше трех лет. В течение двух лет до 40–65% бородавок самостоятельно регрессируют. В остальных случаях они продолжают увеличиваться в размере и со временем могут стать более резистентными к лечебному воздействию [1, 6].
Наиболее часто в клинической практике встречаются вульгарные и плоские бородавки. Вульгарные бородавки, которые преимущественно вызывают ВПЧ 2-го и 4-го типов, клинически представляют собой множественные безболезненные плотные округлые серые папулы диаметром 0,2–0,5 см с неровной, ороговевшей поверхностью телесного или желто-бурового цвета, чаще всего расположенные на тыльной поверхности кистей рук. Однако высыпания могут располагаться и на других участках кожного покрова [7].
Плоские бородавки, локализующиеся чаще всего на тыле кистей, предплечий, лице и слизистых оболочках, клинически представлены мелкими множественными папулами цвета нормальной кожи. Встречаются в любой возрастной категории, но особенно часто у детей и подростков.
В настоящее время существует достаточно много методов для лечения бородавок, их подразделяют на деструктивные, химические, иммунотропные. В зависимости от конкретной клинической ситуации предпочтение отдается определенному методу терапии.
Наиболее распространенными методами удаления бородавок являются применение препаратов салициловой кислоты и криотерапии жидким азотом. В руководстве J. Sterling и соавт. салициловая кислота названа препаратом выбора при лечении плоских бородавок на лице, а также плоских и обычных бородавок на руках. Безрецептурные лекарственные средства содержат менее 20% салициловой кислоты, в то время как препараты, отпускаемые по рецепту врача, могут содержать до 70% данного вещества. При этом 15–20% салициловой кислоты обычно достаточно для излечения бородавки. Использование препаратов салициловой кислоты относится к терапии первой линии при лечении обыкновенных не генитальных бородавок [1]. Отмечается достаточно высокая эффективность такого воздействия, излечение наблюдается у 70–80% пациентов [1, 8].
Учитывая способность ретиноидов влиять на процессы кератинизации, ускоряя удаление бородавки, некоторыми авторами рекомендуется их использование перорально и местно в качестве второй линии при лечении плоских бородавок [6, 9].
Из деструктивных методов в практике наиболее широко применяется криотерапия с применением аппликаций жидкого азота. В основе метода лежит быстрое замораживание внутри- и внеклеточной жидкости, сопровождающееся в последующем гибелью и лизисом клеток при размораживании. Большинство исследователей оценивают ее эффективность на уровне 70–75% и рекомендуют использовать при лечении плоских и простых бородавок в качестве терапии первой линии. Метод не требует анестезии и специального оборудования, больших материальных затрат, достаточно прост в исполнении, что значительно облегчает его использование.
Лазеротерапия, приводящая к некротизации участка ткани с бородавкой в результате коагуляции кровеносных сосудов, по данным ряда авторов, приводит к положительному результату до 50–80% случаев, однако уровень рецидивирования при этом достаточно высок и составляет 4–22% [10]. Вместе с тем следует помнить, что длительно незаживающие раны чреваты присоединением вторичной инфекции и образованием рубцов на месте удаления. Поэтому использовать лазер при подошвенных бородавках рекомендуется в качестве терапии второй, а при обыкновенных и плоских бородавках — третьей линии [9].
Способность к персистенции ВПЧ в организме человека и формирование вторичного иммунодефицита делает целесообразным включение в комплекс лечения больных препаратов, нарушающих репликацию вируса и улучшающих регенерацию. Поэтому в мировой практике для лечения бородавок широко используют местные средства с противовирусным и иммуномодулирующим эффектом, эффективность которых значительно повышается при последовательном или параллельном использовании их в сочетании с методами деструкции.
Вместе с тем при, казалось бы, широком разнообразии методов терапии бородавок, ни один из них не дает стопроцентной гарантии полного излечения больного. До сих пор, несмотря на фундаментальные открытия и достижения современной медицины, при папилломавирусной инфекции в отличие от других вирусных поражений кожи и слизистых не существует специфических методов лечения с практически полным отсутствуем системной терапии. С каждым годом статистика ВПЧ-обусловленных болезней неуклонно ухудшается, частота рецидивирования патологического процесса остается высокой, что диктует необходимость поиска лекарственных средств и новых методик, повышающих эффективность терапии. Особую актуальность данная проблема приобретает, если дело касается маленьких пациентов, где необходимо максимально исключить риск нежелательных лекарственных реакций и осложнений. Согласно многим исследованиям, наиболее эффективным методом лечения ВПЧ-индуцированных новообразований кожи является комбинированный, сочетающий одновременное либо поэтапное применение местного деструктивного воздействия и системного использования противовирусных и иммунопротективных средств. Так как только деструкция, по данным ряда авторов, дает высокий процент рецидивов уже в течение полугода, причем бородавки в большинстве случаев возникают на тех же участках кожи, что и ранее. Это, вероятно, объясняется как стадиями жизненного цикла ВПЧ, ДНК которого могут выявляться на расстоянии до 1 см от видимых границ опухоли, так и нарушением общего и местного иммунитета [4].
Целью настоящего исследования было оценить эффективность и безопасность комбинированной терапии плоских бородавок у детей, включающей в себя препарат интерферона — Генферон лайт и криодеструкцию жидким азотом.
Материал и методы исследования
Под нашим наблюдением находились 73 ребенка в возрасте от 2 до 9 лет с установленным диагнозом «папилломавирусная инфекция кожи, с клиническими проявлениями в виде ВПЧ-индуцированных плоских бородавок». Длительность заболевания варьировала от двух месяцев до 2,5 лет. Почти 90% детей (65 пациентов) ранее проходили лечение по поводу данного заболевания местными противовирусными препаратами в течение 2–3 месяцев, без эффекта. Бородавки локализовывались преимущественно на лице, тыльной поверхности кистей. Количество элементов на коже составляло от 2 до 9. Все пациенты были условно разделены на две группы, по 35 и 38 детей в первой и второй соответственно.
В первой группе у пациентов применялся деструктивный метод жидким азотом в виде криомассажа. Аппликатор с ватным тампоном располагался параллельно поверхности кожи и перемещался быстрыми вращательными движениями при небольшом давлении по обрабатываемому участку до легкого побледнения кожи. Процедура повторялась 3–5 раз в зависимости от реакции кожи пациента с короткими интервалами (в 1–2 минуты). Более выраженные, выпуклые бородавки замораживались дополнительно, при этом аппликатор располагался перпендикулярно к образованию, без давления в течение 10–15 секунд, не затрагивая окружающей кожи. Количество процедур варьировало от 4 до 5–6. Повторный сеанс проводился по исчезновении реакции (гиперемии), вызванной процедурой. Интервал между процедурами составлял 3–4 дня.
Во второй группе помимо криомассажа (криодеструкции) одновременно назначался иммуномодулирующий препарат с противовирусным действием Генферон лайт по следующей схеме: по 1 суппозитории ректально 2 раза в день с 12-часовым перерывом в течение 10 дней до деструкции и в течение 10 дней после деструкции, в соответствующих возрасту дозах (разовая доза для детей до 7 лет составляла 125 000 МЕ, для детей старше 7 лет — 250 000 МЕ). Генферон лайт, специально созданный для особой категории пациентов (беременных и детей), содержит в своем составе сниженную дозу действующих веществ (интерферона α-2b (ИФНα-2b) в дозе 250 000 МЕ и таурина в дозе 0,005 г). ИФНα-2 обладает выраженной противовирусной, иммуномодулирующей и противовоспалительной активностью. Аминокислота таурин обладает антиоксидантными и мембраностабилизирующими свойствами, что значительно повышает биологическую активность ИФНα. Всем пациентам в качестве ухода за кожей в период лечения рекомендовалось протирание ее 2% раствором салицилового спирта. Для профилактики возникновения гиперпигментации на месте удаленных бородавок рекомендовалось в течение 5–6 месяцев избегать активной инсоляции и использовать солнцезащитный крем. Эффективность проводимого лечения оценивалась по отсутствию клинических проявлений заболевания в течение года.
Результаты
По окончании терапии полное отсутствие высыпаний на коже (в результате отшелушивания рогового слоя кожи вместе с бородавками) в первой группе наблюдалось у 23 детей, что составило 65,7%. У 2 (5,7%) пациентов этой группы плоские бородавки сохранились частично, у 6 (17,1%) детей отмечался рецидив в течение 1–2 месяцев, у 4 (11,5%) — рецидив в течение полугода, что потребовало в дальнейшем дополнительного назначения терапии в варианте сочетания криодеструкции с иммуномодулирующим препаратом Генферон лайт.
У пациентов второй группы, получивших кроме криомассажа препарат Генферон лайт, эффективность терапии составила 92,1% (35 детей), рецидив был зафиксирован у 3 (7,9%) детей к концу года клинического наблюдения, при этом нельзя было исключить реинфекцию.
Переносимость Генферон лайт у всех детей была хорошей. Побочных эффектов от проводимой терапии зафиксировано не было.
Таким образом, включение в состав комплексного лечения плоских бородавок у детей иммуномодулирующего препарата с противовирусным действием Генферон лайт позволяет значительно повысить эффективность терапии, избежать осложнений и нежелательных лекарственных реакций, что крайне важно у данной категории пациентов.
Литература
- Хлебников А. Н., Селезнева Е. В., Дорохина О. В. // Вестник дерматологии и венерологии. 2015. № 1. С. 122–128.
- Manykin A. A. Papillomavirusa // Medical virology under editions Lvova D. K. 2008. P. 269–276.
- Кунгуров Н. В., Кузнецова Ю. Н., Горбунов А. П., Толстая А. И. Комбинированный метод лечения ладонно-подошвенных бородавок // Фармакотерапия в дерматовенерологии. 2011. № 2. C. 62–69.
- Молочков А. В., Хлебникова А. Н., Лавров Д. В., Гуреева М. А. Генитальная папилломавирусная инфекция. Учебное пособие. 2010. 10 с.
- Роговская С. И. Папилломавирусная инфекция у женщин и патология шейки матки. М.: ГЭОТАР-Медиа, 2005. С. 15–17.
- Беляев В. В., Мясников Л. Л. Подошвенные, плоские, вульгарные бородавки: современные подходы к лечению // Клиническая дерматология и венерология. 2012. № 6. С. 55–58.
- Штиршнайдер Ю. Ю., Волнухин В. А. // Вест. дерматологии и венерологии. 2013. С. 65–70.
- Cockayne S., Hewitt C., Hicks K. et al. EVerT Team. Cryotherapy versus salicylic acid for the treatment of plantar warts (verrucae): a randomized controlled trial // Br. Med. J. 2011: 342: d3271.
- Bacelieri R., Johnson S. Cutaneous Warts: An Evidence-Based Approach to Therapy // Am Fam Physician. 2005, Aug 15; 72 (4): 647–652.
- Мавров Г. И., Щербакова Ю. В., Чинов Г. П., Нагорный А. Е. Методы диагностики и лечения поражений кожи, вызванных вирусом папилломы человека // Дерматология и венерология. 2010. № 2. С. 49–60.
Е. И. Юнусова 1 , кандидат медицинских наук
Л. А. Юсупова, доктор медицинских наук, профессор
Г. И. Мавлютова, кандидат медицинских наук
З. Ш. Гараева, кандидат медицинских наук
Читайте также:

