Средства при прозрачной кожей
Обновлено: 28.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бледность кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Бледностью называют такое состояние, когда кожа человека становится светлее, чем обычно. Так называемое побледнение кожных покровов может быть как физиологической реакцией на стресс или погодные условия, так и симптомом развития тех или иных патологических процессов в организме.
Бледность кожи, сопровождающаяся быстрой утомляемостью, слабостью, головокружением, потерей аппетита и снижением веса, - весомый повод для обращения за медицинской помощью.
Разновидности бледности кожи
Общепринятой классификации бледности кожи не существует, поэтому специалисты ориентируются на причины, вызывающие данное состояние.
Возможные причины бледности кожи
Кожа может бледнеть под влиянием ряда факторов.
- Стресс. У некоторых людей психоэмоциональное напряжение, сильное волнение вызывает побледнение кожных покровов, что объясняется спазмом сосудов.
- Климат. Недостаток солнца чреват снижением выработки меланина и дефицитом витамина Д, которые не в последнюю очередь влияют на здоровье кожи.
- Возраст. С возрастом снижается эластичность кожи и сосудов, ухудшается кровоснабжение кожных покровов, и они бледнеют.
- Малоподвижный образ жизни вызывает замедление кровотока, в результате чего все органы, включая кожу, испытывают недостаток кислорода.
- Анемия – снижение уровня гемоглобина и количества эритроцитов, красных кровяных телец.
В группе риска - вегетарианцы, люди, придерживающиеся строгой диеты или злоупотребляющие алкоголем, беременные, пожилые люди, пациенты после операции на кишечнике.
Бледность кожных покровов – один из основных симптомов анемии, кроме того, пациенты отмечают ломкость волос и ногтей, сухость кожи, слабость, головокружение.
- Анемия может наблюдаться при хронической кровопотере у больных с язвенной болезнью и гинекологическими патологиями. По сути, любой воспалительный процесс в желудочно-кишечном тракте приводит к нарушению всасывания питательных веществ, что, в свою очередь, становится причиной анемии и авитаминоза.
- Болезни сердечно-сосудистой системы приводят к нарушению кровообращения в органах и тканях и снижению тонуса сосудов, в результате чего наблюдается бледность кожи.
- Снижение гормональной активности щитовидной железы влияет на всасывание железа в кишечнике, что вызывает анемию и бледность кожи.
- Интоксикация организма на фоне инфекционных заболеваний может вызывать побледнение кожных покровов.
- Онкологические заболевания часто сопровождаются бледностью кожи вследствие анемии. Опухоль может вызывать кровотечение или увеличивать потребление организмом железа и витаминов. Онкологические заболевания крови часто начинаются c анемии и выраженной бледности вследствие вытеснения нормальных клеток крови, в том числе эритроцитов, раковыми клетками.
- анемия;
- гастрит, язвенная болезнь желудка;
- болезни кишечника (колит, болезнь Крона, состояние после удаления части кишечника, болезнь Уиппла);
- хронические болезни почек;
- сердечно-сосудистые заболевания;
- цирроз печени;
- гипотиреоз;
- миома матки, эндометриоз, нарушения менструального цикла;
- геморрой;
- лейкоз.
Диагностика и обследования при бледности кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительной диагностики помогут установить точную причину бледности кожи.
-
Клинический анализ крови с развернутой лейкоцитарной формулой (для диагностики анемии).
Что такое купероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тюлис Галины Геннадьевны, дерматолога со стажем в 27 лет.
Над статьей доктора Тюлис Галины Геннадьевны работали литературный редактор Маргарита Тихонова , научный редактор Динар Сафин и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
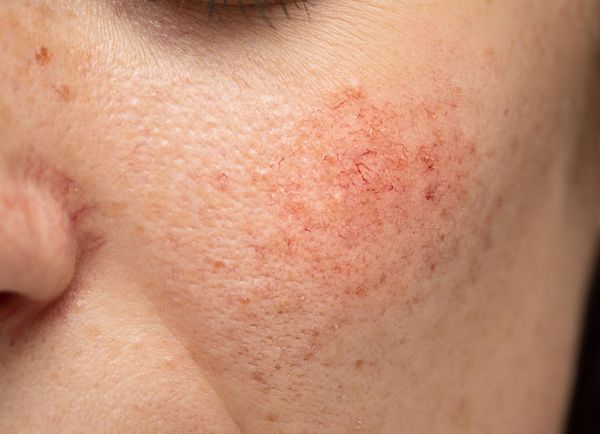
Купероз — это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий — сосудистых звёздочек или сеточек [1] .
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.
Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
-
— основная причина развития купероза;
- физиологические гормональные изменения — в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5] ;
- сердечно-сосудистые заболевания ( артериальная гипертензия и атеросклероз );
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника , болезни печени и поджелудочной железы); и наследственные аутоиммунные заболевания (болезнь Стерджа — Вебера, синдром Луи — Бар, болезнь Рандю — Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы :
- вредные привычки ( курение , злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды — это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы купероза
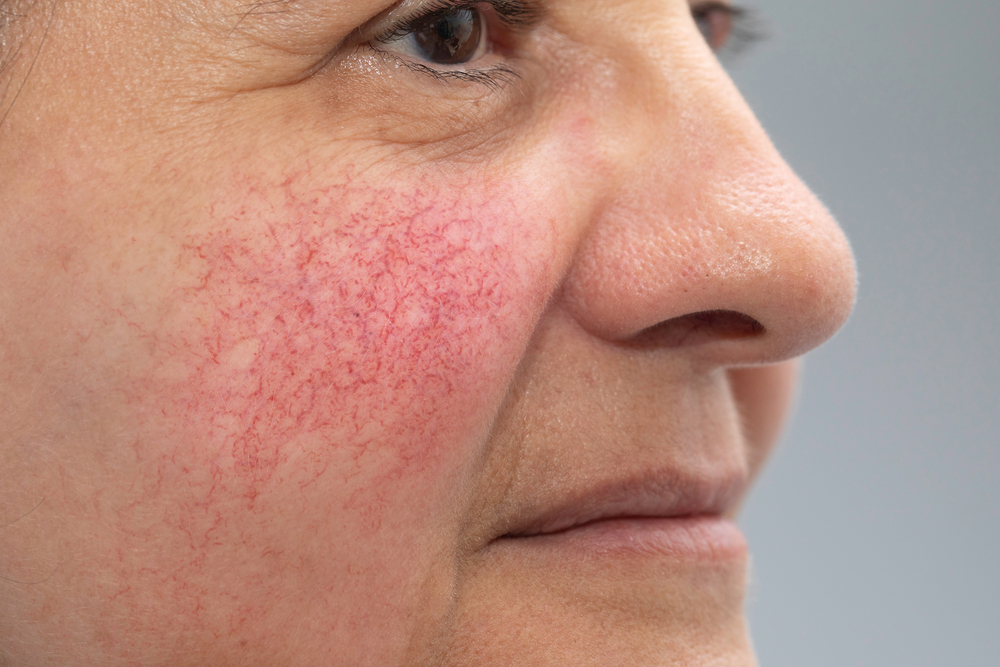
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще — на лице: в области крыльев носа, лба, подбородка и щёк [9] . Это обусловлено эластичностью и небольшой толщиной кожи.
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
Патогенез купероза
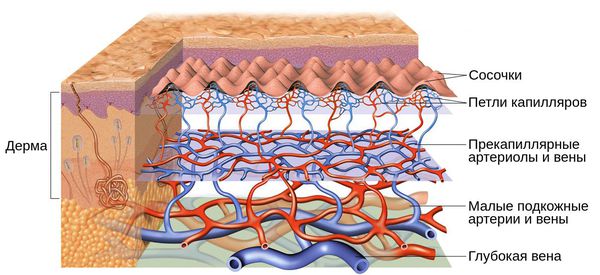
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая — в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов — соединений между кровеносными сосудами [2] .
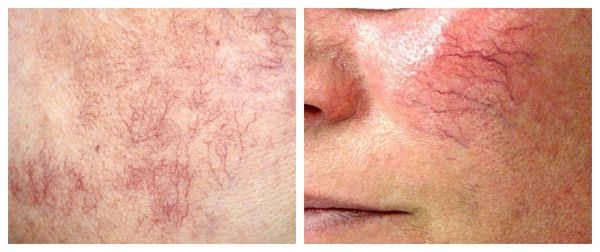
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2] . Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз — покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон — их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
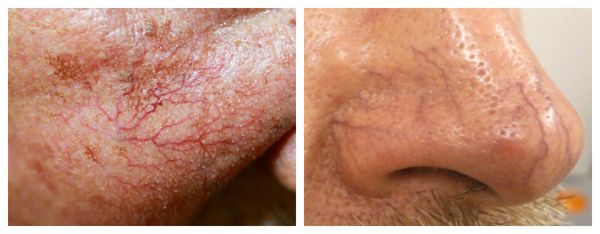
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление — это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.

Классификация и стадии развития купероза
В рамках розацеа выделяют четыре стадии купероза:
- I стадия — начало болезни. Отмечается периодические ощущения "приливов". Кожа краснеет на щеках, иногда на туловище, руках и кистях [6] . На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
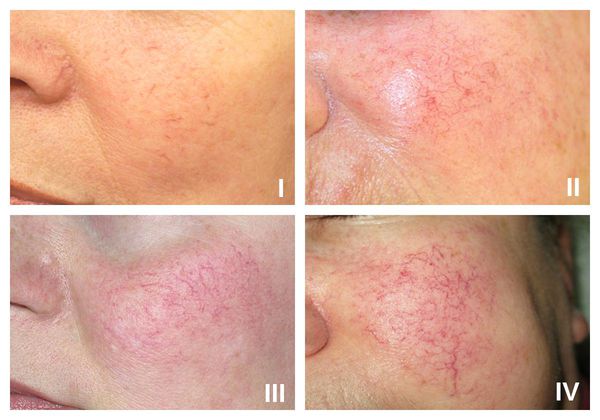
Осложнения купероза
Единственное осложнение купероза — преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8] . В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3] .
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
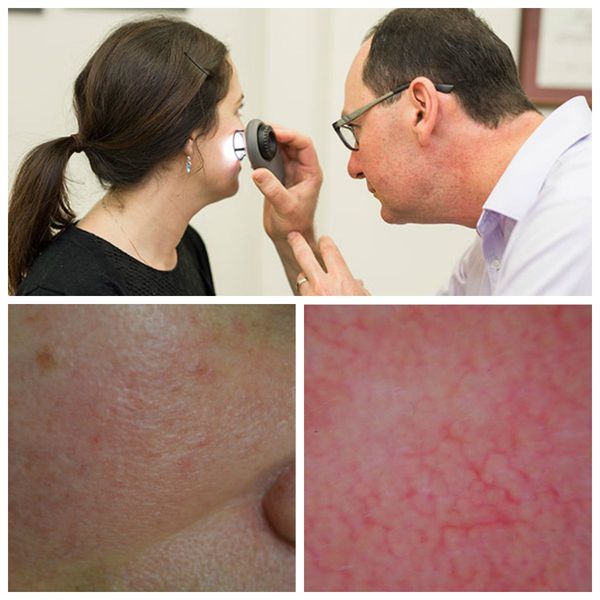
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза :
- общий анализ мочи (ОАМ) — делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой — позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови — также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон — обнаруживает гормональные нарушения;
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин ), таблеток Аскорутин , а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5] .
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10] .
- Электрокоагуляция — удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия — восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия — сужение сосудов под воздействием лазерного луча [4] . Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы "запаивает" сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия — введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
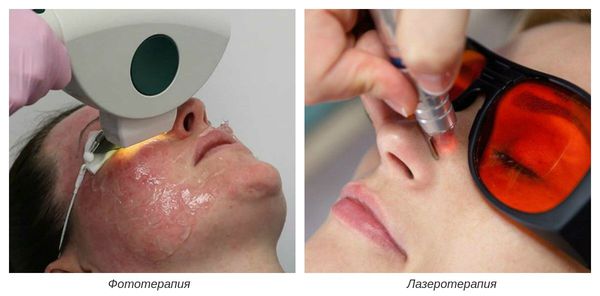
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1] . Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11] .
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5] .
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10] .
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масла, которые питают и увлажняют кожу.
Крема, в которых есть ланолиновая кислота, витамины группы С, К, Е, также питают кожу и укрепляют стенки кровеносных сосудов. Перед сном можно обработать кожу успокаивающей сывороткой.
Немаловажную роль в профилактике купероза играет питание. Еда должна быть богата витаминами:
- витамин Р содержится в моркови, гречке, красном болгарском перце, спарже и петрушке;
- витамин К — в шпинате, белокочанной капусте, петрушке, спарже, брокколи, сушеных специях, водорослях и листьях одуванчика;
- витамин С — в луке, цитрусовых, чёрной смородине и квашеной капусте;
- витамин D — в молочных продуктах;
- Омега-3 — в рыбных продуктах, особенно в рыбьем жире.
Пищу желательно готовить на пару или запекать. Также рекомендуется соблюдать водный режим: выпивать 1,5-2,0 литра воды в день. Можно пить зеленый чай. Вода должна быть негазированной, так как газированная вода усиливает кислотность слизистой желудка и рефлекторное расширение сосудов лица. То же самое происходит и при употреблении острой, солёной пищи, кофе и шоколада [10] .
Покраснение кожи лица — это не только признак застенчивости. Оно может указывать на купероз — сосудистую патологию, сопряженную с нарушением микроциркуляции крови и ломкостью капилляров. Женщины склонны к нему больше, чем мужчины, а на светлой коже проявления более очевидны, чем на смуглой. Из этого материала вы узнаете, что такое купероз, почему он возникает, есть ли лечение.
Определение болезни
Купероз нельзя назвать самостоятельной болезнью. Это лишь внешнее проявление расширения сосудов или их ломкости. Покраснение держится непостоянно: оно возникает как реакция на различные раздражители.
До постановки диагноза его могут трактовать как:
- проявление излишней эмоциональности;
- аллергию на холод;
- приливы;
- скачки давления.
Расширение сосудов, не связанное с воспалительным процессом, называется телеангиэктазией.
Все эти состояния вполне могут скрываться за сосудистыми звездочками. Но это лишь провоцирующие факторы, а не причины. После преодоления стресса или климактерического периода кожные симптомы никуда не пропадают. Поэтому нужно выяснять, что изначально повлияло негативно на сосуды.
Причины нарушения
Глубокие слои дермы пронизаны малыми подкожными артериями и венами. В сосочковом слое, располагающемся непосредственно под эпидермисом, проходят тонкие капилляры, которым свойственно ломаться. Поэтому в случае их повреждения так заметно покраснение. На лице кожа — наиболее тонкая и эластичная, вследствие чего эта зона страдает больше других.

В норме диаметр мелкого подкожного сосуда — 5-10 микрон. Нарушение баланса вазоактивных веществ, регулирующих его сокращение, вызывает расширение в 10 раз.
Причины могут быть:
- генетическими;
- сердечно-сосудистыми;
- гормональными;
- пищеварительными;
- аутоиммунными.
Отдельно рассматривается розацеа — заболевание кожи, на одной из фаз проявляющееся множественными телеангиэктазиями. Ее этиология до сих пор неизвестна, поэтому нельзя сказать, чем именно вызван купероз в этом случае.
Триггерные факторы
Купероз бывает наследственным. В этом случае симптомы возникают неожиданно, даже необъяснимо. Но чаще он оказывается приобретенным.
Ломкости сосудов способствуют различные заболевания:
- геморрагический васкулит;
- нарушение свертываемости крови;
- гипертония;
- склеродермия;
- дисфункция яичников или щитовидной железы;
- системная красная волчанка;
- осложнения после гриппа;
- дисбактериоз;
- гастрит;
- панкреатит.
Усугубить состояние могут гормонально-заместительная терапия, перепады температуры, затяжные стрессы. Повышаются риски во время естественных эндокринных перестроек — беременности и менопаузы. Сильными триггерами являются алкоголь, ультрафиолет и кофеин.
Симптомы
Основной признак данной сосудистой патологии — появление телеангиэктазий. Развиваются они не мгновенно, а проходят несколько этапов:
- периодическое равномерное покраснение без заметной сосудистой сетки;
- розово-красные звездочки;
- синюшно-фиолетовая сетка из-за застоев крови.

Локализуются они обычно на щеках, крыльях носа, лбу, подбородке. Реже телеангиэктазии обнаруживаются на теле и конечностях. Сетка на ногах с большой вероятностью указывает на расширение не капилляров, а вен. Тогда речь идет о варикозе.
Ухудшается состояние кожи, ведь от здоровья сосудов зависит ее питание. Она дрябнет, теряет упругость, поскольку коллаген перестает вырабатываться в достаточном количестве. В зоне расширения капилляров может появиться зуд.
Классификация и стадии развития купероза
Купероз как таковой не классифицируется. Этот симптом проявляется однозначно. Однако если рассматривать его как проявление розацеа, можно выделить несколько стадий:
- Эпизодическая эритема. Здесь можно говорить о куперозе, поскольку расширенные сосуды заставляют кожу периодически краснеть.
- Стойкая эритема. На этом этапе появляются телеангиэктазии.
- Формирование узлов и бляшек. Сеточки сливаются воедино, развивается воспаление, наблюдается гиперплазия сальных желез, влекущая уплотнение кожи. На этом этапе болезнь от купероза отстраивается.
Розацеа может охватывать и другие участки лица, нетипичные для купероза (уши, веки). Существует и офтальмологическая форма, наблюдаемая после кожной в каждом втором случае.
Диагностика
Для выявления симптома дерматологу достаточно осмотра. На ранних стадиях он использует дерматоскоп, помогающий рассмотреть совсем мелкие паутинки. Со временем они становятся заметны невооруженным глазом.

Однако важнее понять, что заставило сосуды расшириться. Для этого назначаются дополнительные исследования:
- общий и биохимический анализы крови;
- гормональный скрининг;
- УЗИ органов малого таза и щитовидной железы;
- ЭКГ;
- ангиография.
Выявление исходного заболевания позволяет устранить проблемы с кожей. Если удастся сделать это на ранних этапах, дополнительных косметических процедур не потребуется. В противном случае даже после выздоровления человеку понадобится лечение у дерматолога для приведения в порядок кожи лица.
Лечение купероза
Самым эффективным будет лечение исходного заболевания, которое послужило провоцирующим фактором для расширения капилляров. Однако появление звездочек обычно долго игнорируется. К врачам люди обращаются, когда кожные изменения приобретают необратимый характер.
На стадии эпизодической эритемы можно ограничиться тонизирующими мазями и витаминами. На более поздних этапах развития требуется удаление сосудистых образований.
Делается это разными методами:
- электрокоагуляция;
- фототерапия;
- лазерная терапия;
- радиоволновая коагуляция;
- озонотерапия.
Поскольку часто стоит задача улучшения состояния кожи, дополнительно проводят биоревитализацию и мезотерапию. Они улучшают микроциркуляцию и стимулируют выработку коллагена.
Коагуляция сосудов при куперозе
Коагуляция — это удаление сосудистых образований с целью устранения соответствующего косметического дефекта. Суть ее — в локальном нагревании пораженного участка для дальнейшего запаивания расширенного сосуда.
Делать это можно при помощи радиоволновой энергии или электрического тока. Время воздействия — 20-60 минут. Под действием нагрева сгущается кровь — за счет этого спаиваются стенки капилляра. Нарушения кровообращения это не вызовет. Когда в мелкий сосуд перестает поступать кровь, он просто рассасывается, в результате телеангиэктазии исчезают.
Однако метод не подходит, если звездочек очень много. Радиоволна или электричество подводятся через иглу, а многочисленные проколы создадут новый косметический дефект вместо утраченного.

Лазерное лечение расширенных сосудов
Суть метода аналогична коагуляции. Для удаления поврежденных участков нужно их запаять и лишить крови. Меняется лишь способ нагрева, никаких проколов в данном случае не требуется. Лазерный луч проходит через кожу, не оставляя микротравм, и внутри сосуда поглощается гемоглобином. Это и вызывает реакцию с выделением тепла.
Преимущество такой процедуры — возможность проводить ее на любой площади. Это позволяет бороться с куперозом даже в запущенной стадии. Кроме того, сокращается время воздействия. От средней сеточки можно избавиться за 15 минут.
Перед началом лазерной коагуляции важно определить цветотип кожи. Это поможет подобрать такую интенсивность лазерного луча, при которой участки воздействия не обесцветятся и не покроются пигментными пятнами.
Уход за кожей лица, склонной к куперозу
Даже если лечение принесло результат, склонность к куперозу игнорировать нельзя. Активизируется новый провоцирующий фактор, и лицо вновь покроется сосудистой сеткой. Профилактика не предотвратит ломкость капилляров, зато поможет верхним слоям дермы перенести такое испытание.
Она заключается в более тщательном уходе:
- умывании водой комфортной температуры (не горячей и не холодной);
- использовании средств с pH, близким к физиологическому;
- предпочтении мягкого молочка для очищения гелям и скрабам;
- отказе от спиртосодержащих средств;
- питании с помощью кремов, содержащих масла, ланолиновую кислоту и витамины.

Салонные пилинги (как механические, так и химические) столь чувствительной коже противопоказаны. Массаж допускается только пластический. Более агрессивные методики могут привести к повреждению и без того ломких сосудов.
Какие витамины помогают при куперозе?
Чувствительная кожа нуждается в подпитке витаминами. Способствуют решению проблемы:
- K — делает стенки сосудов плотнее, снижает их проницаемость;
- P — поддерживает тонус стенок, предотвращает ломкость капилляров;
- C — повышает эластичность сосудов, усиливает микроциркуляцию.
Применять их можно как наружно, так и внутренне. В первом случае подбираются косметические средства, обогащенные витаминами. Во втором — увеличивается доля продуктов, содержащих необходимые вещества. Акцент нужно делать на зелень: спаржа и петрушка богаты витамином P, сельдерей и шпинат — K. Аскорбиновая кислота присутствует в любых побегах.

Из натуральных компонентов можно делать домашние маски. Также полезным будет прием витаминных комплексов.
Возможна ли профилактика?
Поскольку это симптом, а не самостоятельное заболевание, однозначно на этот вопрос не ответить. Если склонность к ломкости сосудов вызвана генетической предрасположенностью, предотвратить ее невозможно. То же самое справедливо в отношении аутоиммунных патологий.
Однако человек может принять меры по укреплению сосудов:
- принимать капилляропротекторные препараты;
- вести здоровый образ жизни;
- включать в рацион продукты, богатые витаминами C, K, P;
- избегать стрессов.
Важно также своевременно лечить заболевания эндокринной системы (особенно это касается женщин). Чем дольше они игнорируются, тем больше страдают другие системы организма, в том числе сердечно-сосудистая.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Купероз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
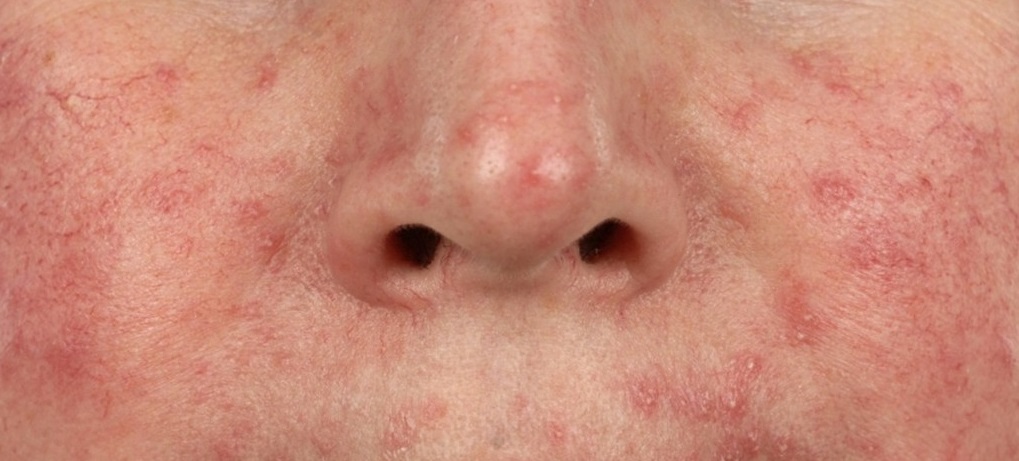
Купероз (расширенные капилляры, «сосудистые звездочки», couperose-prone skin, сouperosa) — это стойкое расширение мелких капилляров с утолщением и выраженным снижением эластических свойств их стенок, а также застоем крови. Локализуются так называемые сосудистые звездочки обычно на носу, щеках и скулах.
Женщины сталкиваются с этой патологией чаще мужчин, особенно часто купероз встречается у обладательниц тонкой и бледной кожи.
Разновидности купероза
Купероз бывает врожденным и приобретенным.
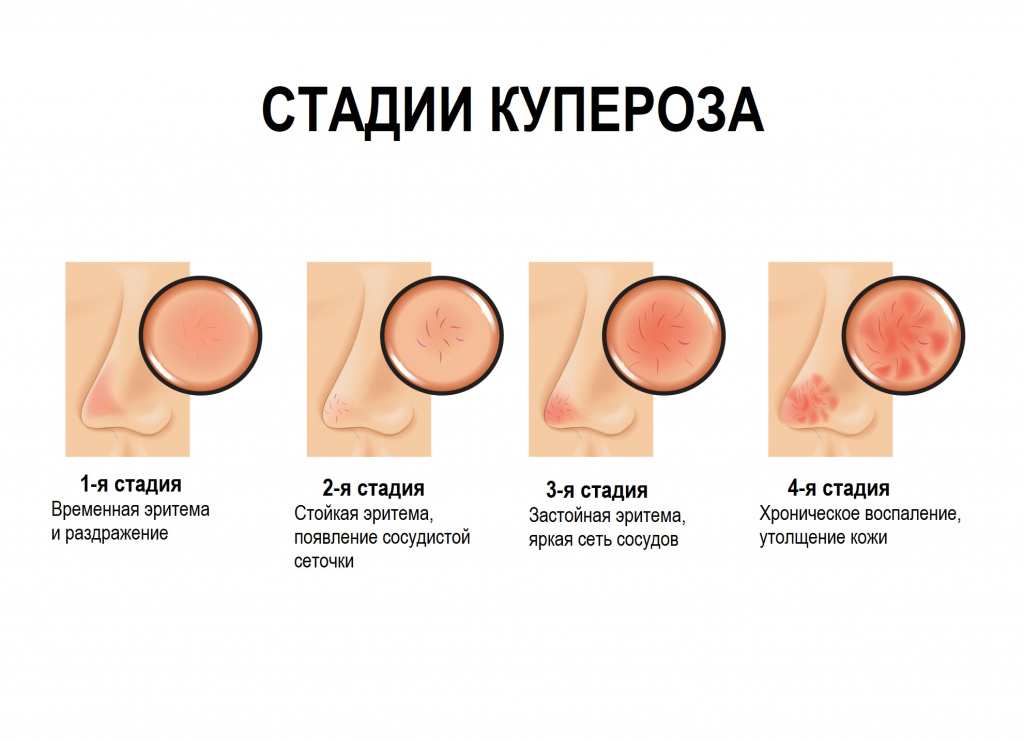
Различают 4 стадии купероза:
1-я стадия — для нее характерно усиление чувствительности кожи, при определенных условиях (например, в жарком помещении с сухим воздухом) на лице может появляться временная эритема и раздражение, а на их фоне визуализируется небольшое количество расширенных капилляров.
2-я стадия — эритема становится стойкой, постепенно расширяющиеся капилляры объединяются в сеточку, а сосуды становятся ярко окрашенными.
3-я стадия — появляется застойная эритема с отчетливой сосудистой сеточкой; кожа приобретает бледный сероватый оттенок, наблюдаются воспалительные элементы.
4-я стадия — в патологический процесс вовлекаются сосуды по всей поверхности лица, кожа утолщается, становясь грубой.
Возможные причины купероза
Этиологические факторы появления купероза можно разделить на эндогенные и экзогенные.
К эндогенным факторам относится наследственная предрасположенность. Уменьшение эластичности сосудистой стенки является генетически детерминированным состоянием, которое усиливаться под действием внешних воздействий — например, тепла или холода. Врожденный купероз может свидетельствовать о наличии гормонального дисбаланса, соматических заболеваний, слабости клапанного аппарата вен нижних конечностей и др.
Экзогенными факторами, приводящими к развитию купероза, являются заболевания сердечно-сосудистой системы, болезни печени, нарушения в работе эндокринной системы, например болезни щитовидной железы. Патологическая выработка половых гормонов во время менопаузы или беременности может послужить причиной развития купероза. К ломкости сосудов в некоторых случаях приводит прием гормональных контрацептивов. Нарушение микроциркуляции мелких сосудов, в том числе и подкожных, - одно из проявлений сахарного диабета.
Аутоиммунные заболевания, некоторые болезни желудочно-кишечного тракта повышают риск купероза.
На кожу, склонную к куперозу, негативно влияет как резкий перепад температур, так и слишком холодная или жаркая погода. Пребывание под прямыми солнечными лучами, как и посещение солярия, может оказать пагубное воздействие на состояние сосудистого русла.
Ни для кого не секрет, что злоупотребление алкоголем и курением опасно для здоровья. Однако у людей со слабыми сосудами эти вредные привычки могут вызвать значительное ухудшение состояния кожи.
Следует внимательно относиться к своему питанию - кофе, острая, жирная пища и газированные напитки в значительной степени осложняют течение купероза.
Есть данные о том, что нарушение микробиоты кожи провоцирует дисфункцию эпидермального барьера, в результате которой повышается чувствительность кожи к внешним факторам и развивается купероз.
К каким врачам обращаться при куперозе
При появлении так называемых сосудистых звездочек следует обратиться к врачу-дерматологу. Однако, учитывая, что данное состояние могут вызывать различные причины и заболевания, порой требуется консультация терапевта , гастроэнтеролога , кардиолога , эндокринолога .
Диагностика и обследования при куперозе
Для назначения правильного лечения врач должен внимательно опросить пациента, выяснить наличие вредных привычек, хронических заболеваний и наследственной предрасположенности, уточнить режим и характер питания.
Для постановки диагноза при подозрении на сопутствующие патологии врач может назначить следующие обследования:
-
биохимический анализ крови (при подозрении на болезни печени и панкреатит);
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Демодекоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Демодекоз – паразитарное кожное заболевание, которое вызывает клещ-железница (Demodex). Клещ размножается в волосяных фолликулах, сальных железах кожи и мейбомиевых железах (видоизмененных сальных железах, располагающихся по краю века) и поражает в основном кожу лица и наружных ушных раковин, хотя в редких случаях может мигрировать на кожу груди и спины. Питательной средой, необходимой для размножения клеща, служит кожное сало (себум).
Носителями клеща могут быть многие люди, но заболевание проявляется остро только при нарушении микробного биоценоза кожи и снижении иммунитета.
В таких случаях клещ начинает активно размножаться, в результате чего на коже формируются асимметричные шелушащиеся розовые пятна, телеангиэктазии, розовая или красная сыпь, на месте которой затем возникают пустулы (пузырьки с гноем) или везикулы (пузырьки с прозрачной жидкостью). Кожа в этих местах воспаляется, утолщается и покрывается мокнущими корочками. При отсутствии лечения поражение кожи может усиливаться, захватывая более глубокие слои.
Причины появления демодекоза
Клещ-железница относится к условно-патогенным организмам и у 90% людей входит в состав нормального микробного биоценоза кожи лица, при этом никак себя не проявляя. Активное размножение клеща становится возможным, если биоценоз нарушается, а местный иммунитет снижается. Чаще всего изменение микробной среды происходит вследствие различных кожных заболеваний (воспалительных, бактериальных), использования иммуносупрессантов (препаратов, снижающих иммунную защиту), например, местных стероидных мазей. Распространению демодекоза способствуют нарушения в работе нервной, сосудистой и эндокринной систем, заболевания желудочно-кишечного тракта, патологии обменных процессов.
Немаловажным фактором развития заболевания служит повышенное образование кожного сала и изменение его состава. Увеличение поверхностных липидов в составе себума приводит к усиленному размножению патогенной флоры, которая, в свою очередь, инициирует активность клеща. Гиперпродукция кожного сала возникает у женщин в период гормональной перестройки, а также в результате эндокринных заболеваний и генетической предрасположенности. Существенную роль в активизации клеща играет уровень инсоляции, влияющий на усиление продукции себума.
В жаркое время года регистрируется всплеск заболеваемости демодекозом, что связано с повышенной выработкой провоспалительных веществ из-за чрезмерного воздействия ультрафиолетовых лучей.
Классификация заболевания
Демодекоз относится к группе паразитарных заболеваний кожи. Различают две клинические формы – первичный и вторичный демодекоз. При внезапном всплеске размножения клещей (более 5 особей на 1 см 2 кожи), отсутствии сопутствующих дерматитов (акне, розацеа, себореи) и успешном излечении после терапии с использованием противопаразитарных средств ставят диагноз «первичный демодекоз». Как правило, заболевание отмечают у пациентов старше 40 лет.
При наличии сопутствующих поражений кожи (акне, розацеа, перорального дерматита и т.д.), системных заболеваний (лейкоза, ВИЧ и др.) диагностируют вторичный демодекоз. Чаще всего он возникает у пациентов со значительно ослабленным иммунитетом. Иногда к вторичному демодекозу приводят терапия ингибиторами рецепторов эпидермального фактора роста, хроническая почечная недостаточность и УФ-воздействие. Заболевание может манифестировать в любом возрасте и характеризоваться значительной площадью поражения и выраженностью симптомов. Поражение век приводит к демодекозному блефароконъюнктивиту (воспалению век и их слизистой оболочки, прилежащей к глазу), который возникает как изолированно, так и параллельно с демодекозом кожи лица.
В зависимости от характера проявлений на коже различают:
- Акнеформный демодекоз. На коже присутствуют папулы и пустулы, напоминающие высыпания при угревой сыпи.
- Розацеаподобный демодекоз. Папулы появляются на фоне разлитой эритемы (покраснения кожи).
- Себорейный демодекоз. Сыпь на коже сопровождается пластинчатым шелушением.
- Офтальмологический демодекоз. Кожа век воспалена, присутствует чувство инородного тела в глазах.
На коже человека паразитируют два вида клеща Demodex folliculorum (длинный клещ) и Demodex brevis (короткий клещ).
В зависимости от вида клеща преобладают те или иные элементы поражения кожи. Развитие Demodex folliculorum чаще приводит к эритеме и слущиванию эпителия кожи. Demodex brevis вызывает формирование конусовидных папул, покрытых серыми чешуйками. Иногда отмечаются симметричные папулопустулезные элементы (пузырьки с прозрачной жидкостью или гноем), окруженные воспалительным инфильтратом.
Иногда размножение клещей приводит к присоединению вторичной гнойной инфекции, в ходе которой развиваются крупные гнойные пустулы и даже абсцессы.
При локализации клеща на коже век на краю ресниц и вокруг них образуются чешуйки и своеобразный «воротничок». Больной жалуется на зуд, усиливающийся под воздействием тепла и УФ-лучей, ощущение инородного тела в глазах, усталость глаз, чувство жжения. В углах глаз скапливается вязкое и клейкое отделяемое, особенно по утрам. Кожа становится сухой и истонченной, а пораженные демодекозом участки утолщаются и покрываются мокнущими корками.
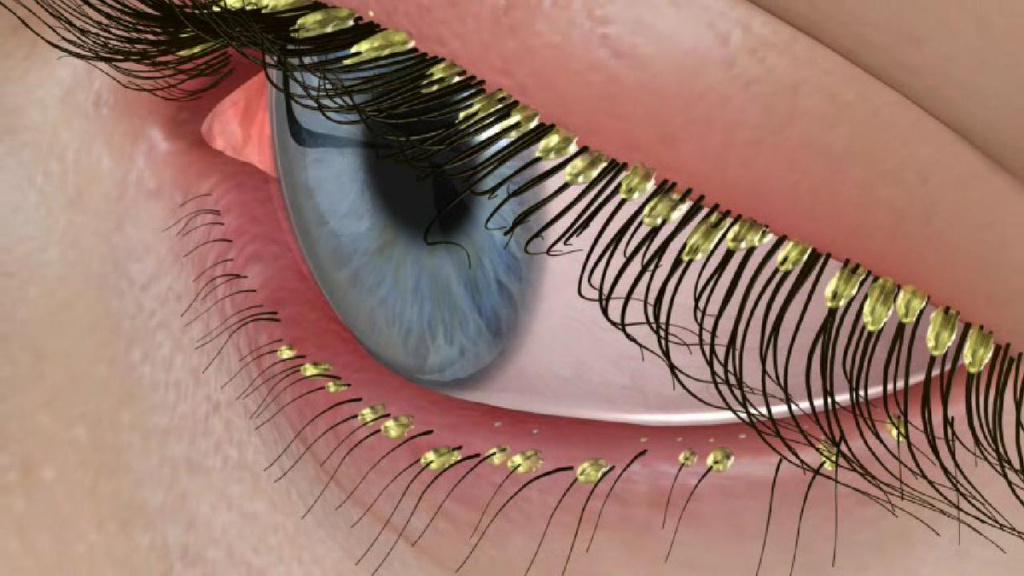
Длительное течение заболевания может привести к потере ресниц и замещению волосяных фолликулов рубцовой соединительной тканью.
Диагностика демодекоза
Выявить демодекоз можно лишь по совокупности клинических признаков и с помощью лабораторной диагностики. Кожные проявления при демодекозе могут существенно варьироваться, «маскируясь» под другие заболевания, что затрудняет постановку диагноза. Так, при акнеформном демодекозе папулы и пустулы напоминают угревую сыпь, при розацеаподобной форме папулы и пустулы появляются на фоне эритемы, при себорейной форме сыпь покрывается сероватыми корочками.
Такие разнообразные проявления демодекоза делают обязательной лабораторную диагностику для выделения клещей из очагов поражения.
Лабораторная диагностика предусматривает микроскопию секрета сальных желез и содержимого пустул.
Информацию о приеме биоматериала в медицинских офисах необходимо заранее уточнить, позвонив в справочную службу ИНВИТРО по телефону. Клещ-железница размерами 0,2-0,5 мм, рода Demodex (Demodex folliculorum, Demodex brevis), является частым эктопаразитом человека. Он вызывает демодекоз, относящи.
Читайте также:

