Спинальная анестезия при герпесе противопоказания
Обновлено: 27.04.2024
Однажды я столкнулся с таким: пациент пришёл на удаление зуба под наркозом, заплатил за удаление и наркоз, но от наркоза отказался, так как родственница (терапевт) сказала, что от наркоза ВСЕ умирают.
Наркоз в массовом сознании
Есть такая поговорка: «У медицины болельщиков больше, чем у спорта». Если развить тему, то больше всего в медицине «болельщиков» у анестезиологии. Самое печальное, что среди таких болельщиков часто встречаются и врачи. Не хочу никого обидеть, но очень часто слышу удивительные по безграмотности и невежеству высказывания о наркозе на этот счёт не только от обывателей, но и от хирургов, гинекологов, терапевтов и врачей других специальностей.
Ни один анестезиолог не берётся судить о хирургии или ЛОР болезнях, но практически любой неанестезиолог с удовольствием скажет Вам глубокомысленно что-то вроде «наркоз – всегда наркоз» или «наркоз — не конфетка». Хорошо хоть большинство не повторяет общепринятых глупостей о том, что «наркоз отнимает пять лет жизни у человека» или «действует на сердце».
Страшилки о наркозе
Про гинекологические заболевания никто не станет спрашивать у травматолога. Тем не менее, вопросы по анестезиологии задают врачам любой специальности, которые, как правило, смыслят в ней не больше остальных обывателей — очень уж специфичный предмет анестезиология. Однажды я столкнулся с таким: пациент пришёл на удаление зуба под наркозом, заплатил за удаление и наркоз, но от наркоза отказался, так как родственница (терапевт) сказала, что от наркоза ВСЕ умирают.
Пациенты, которые идут на операции под общей анестезией с удовольствием пишут в различных форумах, как они боятся «общего наркоза», а хор доброжелателей им вторит: «да, да, наркоз – это как немножечко умереть», «у наркоза масса противопоказаний», «может быть аллергический шок!». Такое ощущение, что без обезболивания можно обойтись и следить за соматическим состоянием пациента во время сложнейших и травматичнейших вмешательств не надо. При этом никто не пишет, что боль весьма и весьма сильно влияет на здоровье, что не всё можно потерпеть, что хирург – это человек, который лишь выполняет операцию, а анестезиолог — как раз тот специалист, который занимается больным.
Чем занимается анестезиолог?
Всё время операции врач-анестезиолог наблюдает за состоянием пациента не только по клиническим признакам, но и с помощью объективных данных. На экране монитора отображаются: частота пульса, его ритм, кардиоскопия (это почти кардиограмма, только не на бумаге, а на экране), артериальное давление, количество кислорода и углекислого газа в крови и выдыхаемом воздухе и это минимальный набор показателей. При необходимости к нему может быть добавлено ещё такое же количество показателей.
Опасности местной анестезии
Если взглянуть на анестезиологический монитор (аппарат слежения за пациентом во время операции), то можно увидеть, как подскакивают давление и пульс человека, попавшего в операционную, как они увеличиваются после того, как хирург делает местную анестезию. Мало того, что сами уколы болезненны, препараты, которые местную анестезию вызывают, достаточно токсичны, при попадании в кровь они могут вызвать осложнения, в стоматологические препараты ещё и добавляют адреналин, который однозначно вызывает сужение сосудов – для того и добавляют, — поднимает артериальное давление, потребность миокарда в кислороде и учащение сердцебиения.
Так что местная анестезия не менее, а иногда и более агрессивна, чем анестезия общая.
Что такое общая анестезия?
Что такое общее обезболивание или, как говорят «знатоки» русского языка, «общий наркоз»? Если не вдаваться в подробности, а выделить самое важное для пациента, то общее обезболивание – это такое обезболивание, которое проводит анестезиолог. Пациент совершенно не обязательно должен спать во время общего обезболивания. Иногда достаточно и дремоты – медикаментозно вызванного спокойствия и индифферентности к окружающему миру. Такое состояние называется седацией. Иногда, за счёт такого серьёзного успокоения (седации) пациент засыпает самостоятельно, но в нужный момент просыпается – по команде врача выполняет простые действия (открытоь рот, повернуть голову, поднять конечность и т п.).
Виды общей анестезии
Общую анестезию разделяют по разным признакам, но во все виды классификации мы углубляться не будем, а лишь назовём и характеризуем основные виды анестезии, применяемые в практике.
Наркоз с искусственной вентиляцией лёгких
На больших операциях на внутренних органах, расположенных выше диафрагмы, которая отделяет полость грудной клетки от брюшной, как правило, применяется наркоз с искусственной вентиляцией лёгких , а, при операциях на сердце, и с искусственным кровообращением. Препараты для наркоза могут вводиться как внутривенно, так и с вдыхаемым воздухом, или же и тем, и другим способом.
Спинальная и эпидуральная анестезии
Иногда такой наркоз подкрепляют ещё спинальной (субдуральной) или же эпидуральной анестезией, которые, в свою очередь, могут использоваться самостоятельно. При спинальной анестезии препарат вводится под твёрдую мозговую оболочку в жидкость, омывающую спинной мозг на уровне его сегментов, ответственных за чувствительность в зоне операции. На срок действия анестетика эти сегменты и все те, которые находятся ниже их, становятся нечувствительными к боли, а анестезированные части тела – неподвижными. При эпидуральной анестезии лекарство, её вызывающее, вводится над твёрдой мозговой оболочкой на уровне нервных стволов, отходящих от спинного мозга и, омывая их, вызывает прерывание чувствительных и двигательных нервных импульсов в месте действия лекарства. Органы, расположенные ниже места операции, могут быть и не обезболены. Оба вида такой анестезии считаются щадящими: они наименее агрессивны и обладают достоинствами общей и местной анестезии, при этом, практически, не имея их недостатков.
Продленная эпидуральная анестезия
Эпидуральная анестезия может быть ещё и продлённой. В этом случае над твёрдой мозговой оболочкой ставится тонкий катетер (трубка) который выводится наружу. Его приклеивают к спине пациента и добавляют туда обезболивающие препараты: такое послеоперационное обезболивание является самым эффективным.
Для таких видов обезболивания требуется очень небольшое количество препарата из группы местных анестетиков. До недавнего времени применяли лидокаин, но сейчас предложены препараты, действующие более длительно и эффективно в меньших дозах.
Во время такой анестезии врач может предложить пациенту поспать или состояние седации, чтобы человек не скучал всё то время, пока идёт операция.
Другие виды анестезии
Реже встречаются следующие виды анестезии:
- сакральная – как вид эпидуральной,
- проводниковая – когда анестетик вводится рядом с нервным стволом,
- внутривенная – на самостоятельном дыхании – такую часто используют при обезболивании абортов;
- и совсем экзотические: плевральная, торакальная, ректальная, внутрикостная и т п.
Анестезиология в стоматологии
И ещё немного об амбулаторной анестезиологии и анестезиологии в стоматологии, в частности. Именно наркоз (центральное обезболивание) в современной амбулаторной стоматологии применяется крайне редко и это, как правило, неоправданно – как палить из пушки по воробьям. Оптимальным же на данный момент является проведение седации с одновременным контролем состояния пациента — мониторингом. Это усиливает местную анестезию и снижает необходимое для достижения эффекта количество анестетика. Противопоказаний к данному методу для людей, дошедшими своими ногами до кабинета стоматолога, не существует. По собственным ощущениям пациент спит так же, как и при наркозе, однако просыпается быстро, ориентирован и способен сам передвигаться.
Как часто можно применять седацию?
Во время седации все рефлексы пациента (кашлевой, рвотный) сохранены, вербальный контакт сохраняется: врач может попросить выполнить простые команды вроде «открыть пошире рот». Седацию можно проводить сколько угодно раз. Через день и ежедневно. Препараты, которыми достигается седация (никакие наркотические препараты не применяются), очень быстро — в течение нескольких минут — выводятся из организма. Анестезиолог в процессе седации постоянно их добавляет. За несколько минут до окончания операции введение седатиков прекращается, и пациент просыпается сам.
Противопоказания для седации
Постоянная форма мерцания предсердий, ишемическая болезнь сердца, гипертоническая болезнь, бронхиальная астма, сахарный диабет и многие другие хронические заболевания не являются противопоказанием для лечения зубов под седацией. Напротив, постоянное аппаратное и клиническое мониторирование врачом-интернистом позволит вовремя медикаментозно предотвратить патологический эксцесс. Кстати, контроль и коррекция состояния страдающего хроническими недугами пациента во время стоматологических операций – основной смысл участия анестезиолога в процессе лечения. Медикаментозный сон, как компонент пособия, может и не присутствовать.
Можно ли умереть от наркоза?
Смертности от седации не существует, а от наркоза настолько мала, что смертность от местной анестезии её превышает. Пристрастие к наркотическим препаратам и алкоголю не является противопоказанием для лечения зубов под седацией, хотя и усложняет задачу анестезиолога.
И, напоследок, ещё одна профессиональная поговорка: «страшен не наркоз, страшен наркотизатор». И некомпетентный человек, дающий советы.
Автор: врач анестезиолог-реаниматолог Кохан Аркадий Миронович

Эпидуральная анестезия один из основных методов обезболивания для операций на артериях нижних конечностей. Это введение лекарственных препаратов непосредственно в эпидуральное пространство позвоночного столба через катетер. В ходе такого обезболивания удается добиться следующих результатов: потеря болевой чувствительности. Снижается или практически исчезает общая чувствительность. Наступает расслабление мышц. Механизм действия эпидурального наркоза связан с тем, что лекарство проникает через дуральные муфты в субарахноидальное пространство, в результате чего блокируется прохождение нервных импульсов.
Преимущества лечения в ИСЦ
В нашей клинике 100% хирургических вмешательств на нижних конечностях и терминальном отделе брюшной аорты выполняются с помощью регионарной анестезии. 95% оперативных вмешательств проводятся под эпидуральной анестезией. Также эпидуральная анестезия выполняется после проведения оперативных вмешательств, продленная послеоперационная анальгезия, и в предоперационном периоде у пациентов с критической ишемией нижних конечностей для предоперационной подготовки. На сегодняшний день это оптимальный метод анестезии для проведения операций на нижних конечностях и нижнем этаже брюшной полости. Кроме проведения анестезии во время операций перидуральное обезболивание применяется с целью купирования болей в ногах при критической ишемии. В нашей клинике пациентам с критической ишемией и гангреной сразу устанавливается эпидуральный катетер и проводится непрерывная инфузия анестетика, чтобы полностью снять болевые ощущения.
Показания и противопоказания к методу лечения
Показания:
- Оперативные вмешательства на органах грудной клетки, брюшной полости, урологические, проктологические, акушерско-гинекологические, операции на нижних конечностях.
- Оперативные вмешательства у больных с тяжёлой сопутствующей патологией (ожирение, сердечно-сосудистые и лёгочные заболевания, нарушение функций печени и почек, деформация верхних дыхательных путей), у лиц пожилого и старческого возраста, у больных с "полным" желудком.
- Компонент сочетанного обезболивания.
- Тяжёлые комбинированные скелетные травмы (множественные переломы рёбер, костей таза, нижних конечностей).
- Послеоперационное обезболивание.
- Компонент терапии панкреатита, перитонита, кишечной непроходимости, астматического статуса.
- Борьба с хроническим болевым синдромом.
Противопоказания:
Абсолютные:
- отказ больного;
- кожные заболевания спины с выраженными гнойничковыми нарывами и образованиями в месте пункции (укола);
- аллергическая реакция на местный анестетик;
- выраженная деформация позвоночного столба (например, болезнь Бехтерова);
- нарушение свертывающей функции крови (коагулопатии);
- клинически значимая гиповолемия (обезвоживание, потеря крови);
- нарушение проводимости сердца (АВ-блокады, синдром слабости синусового узла);
Относительные:
- аномалии развития и лёгкая деформация позвоночника;
- психиатрические заболевания;
- низкий уровень интелекта у больного;
- лечение дезагрегантами и антикоагулянтами – препараты «разжижающие кровь» (клопидогрель и его производные, варфарин и т.д.);
- перенесенные раннее операции на позвоночнике;
- наличие татуировки в месте пункции (укола);
Как проходит метод лечения
Эпидуральная анестезия может проводится на разных уровнях. Для операций на сосудах нижних конечностей чаще всего проводится анестезия на поясничном или грудном уровне.
Для выполнения анестезии пациент укладывается на бок, место пункции обрабатывается антисептическим раствором и изолируется стерильным материалом. Ноги пациента подводятся к животу.
Анестезиолог нащупывает остистые отростки позвонков, проводит местную анестезию кожи в месте предполагаемой пункции и затем специальной иглой медленно пунктирует эпидуральное пространство. После ощущения потери сопротивления доктор проводит ряд проб, чтобы убедиться, что игла находится там где надо. После этого в эпидуральное пространство вводится тестовая доза препарата. Проводится наблюдение за реакцией. Если быстро наступает моторный и чувствительный блок, то это означает, что произведена спинномозговая пункция. Если пробы показывают, что пунктировано эпидуральное пространство, то туда устанавливается специальный тонкий катетер.
Катетер фиксируется специальным пластырем и может использоваться для обезболивания как на операцию, так и после нее.
Возможные осложнения при лечении
- Эпидуральная анестезия не приносит желаемого эффекта, поэтому может наблюдаться частичная блокада либо её не будет вовсе (не произойдёт обезболивание);
- Образование гематомы в эпидуральном пространстве -довольно редкое, но опасное осложнение, грозящее развитием стойкого нарушения проводимости спинного мозга.
- Эпидурит (попадание инфекции в перидуральное пространство) -встречается редко;
- Токсическое действие препаратов;
- Головные боли разной интенсивности. Это может произойти при непреднамеренном прокол проколе спиномозгового пространства иглой Туохи (самое частое осложнение).
- Различные неврологические нарушения – от легких (частичный паралич/онемение, боли в ногах) до грубых (повреждение спинного мозга) — встречаются очень редко;
- Отрыв катетера (так как катетер-это пластиковая трубочка, то и поломаться гипотетически может! Убирается хирургически. Например, если это случилось на уровне кожи. В остальных случаях катетер оставляется, так как абсолютно совместим с окружающими тканями);
- Боль в спине (связано чаще всего с тем, что анестезия вызывает расслабление мышц и натяжение связок, встречается примерно у 40% пациентов, проходит через 1-2 дня, описаны случаи более длительного присутствия боли, что связано с обострением уже имеющихся проблем с позвоночником);
- Ошибочное введение не предназначенного для эпидурального введения лекарственного средства (крайне редко).
Заболевания
Эпидуральная анестезия является основным методом обезболивания при операциях на сосудах нижних конечностях, реконструктивно-пластических операциях и ампутациях. С целью купирования болевого синдрома мы применяем продленную перидуральную анестезию.

Все болезненные операции и обследования в наши дни проводятся под анестезией.
Современные методы обезболивания достаточно сложны, поэтому выполняются специалистами-анестезиологами, прошедшими специальное обучение.
Чаще всего для обезболивания выполняется наркоз (общая анестезия) либо регионарное обезболивание.
Наркоз выключает болевую чувствительность во всем теле, а регионарное обезболивание – в определенных регионах (участках) тела.
Иногда (при наличии показаний) вместо общего обезболивания выполняется спинальная анестезия.
Что такое спинальная анестезия
Под спинальной анестезией понимается регионарный метод обезболивания, обеспечивающий полное отсутствие ощущений в нижней половине тела и служащий отличной альтернативой общей анестезии. В ходе данной процедуры в спину вводится обезболивающее средство, которое «выключает» проводящие боль нервы.
К преимуществам такого обезболивания относится:
- уменьшение количества крови, теряемой в ходе операции;
- снижение риска развития осложнений, таких как тромбоэмболия легочной артерии и образование тромбов;
- уменьшение негативного влияния на легкие и сердце;
- отсутствие рвоты, чувства тошноты, слабости;
- отсутствие боли в конце операции;
- возможность общаться с хирургом и анестезиологом как во время оперативного вмешательства, так и после него;
- отсутствие жестких ограничений по употреблению пищи и напитков в послеоперационном периоде.
Принцип действия
Спинальная анестезия подразумевает введение местного анестетика в спинальное пространство, что приводит к блокаде участка спинного мозга, расположенного рядом. Иными словами, механизм действия такого обезболивания заключается в блокаде не конечных участков нервов (эпидуральная анестезия), а спинного мозга.

Обратите внимание чем отличается спинальная от эпидуральной анастезии
Как правило, спинальную анестезию проводят на уровне поясничного отдела, что приводит к «выключению» спинного мозга от поясницы и ниже – участка спинного мозга, сформированного нервами живота, промежности и нижних конечностей.
Видео: "Что такое спинальная анестезия?"
Классификация анестезии
Под многокомпонентной анестезией (наркоз или общее обезболивание) понимается управляемая, токсическая, медикаментозная кома. Данное состояние характеризуется временным выключением рефлексов, болевой чувствительности, сознания, а также расслаблением скелетных мышц.
Что касается местной анестезии, то она может быть терминальной, эпидуральной, инфильтрационной, спинальной, проводниковой, каудальной, плексусной, внтривенной под жгутом и внутрикосной. Методы плексусной, спинальной, внутрикосной, проводниковой, эпидуральной, внутривенной под жгутом и каудальной анестезии относят к методам региональной анестезии.
Региональная анестезия характеризуется выключением проводимости в сплетении нервов или конкретном нерве, достижением эффекта обезболивания с сохранением дыхания и сознания пациента. Данный вид анестезии может стать единственно возможным методом обезболивания, если больной находится в пожилом возрасте или имеет тяжелые сопутствующие соматические патологии.
Показания к применению анестезии в спину
Общая анестезия применяется при серьезных хирургических вмешательствах, при больших объемах стоматологического лечения (установка нескольких имплантатов, множественное удаление зубов и т.д.). В таких случаях местную анестезию не применяют из-за небольшой продолжительности эффекта.
Другими показаниями к проведению общей анестезии может стать:
- аллергия на местноанестезирующие средства;
- возникновение рвотного рефлекса при проведении стоматологического лечения;
- наличие панического страха перед стоматологическим лечением.
Что касается местной спинальной анестезии, то ее назначают при проведении операций в области ниже пупка (за исключением частичной или полной ампутации нижних конечностей).
К показаниям спинального метода обезболивания относятся:
- необходимость снижения болевой чувствительности при операциях на нижних конечностях и промежности;
- необходимость уменьшения риска удушья либо тромбоза глубоких вен при операциях на нижних конечностях (например, при переломе шейки бедра у пожилого пациента);
- наличие острых и хронических заболеваний легких; ; (в поясничном, грудном и шейном отделах позвоночника)
- необходимость снижения мышечного тонуса при операциях на тонком кишечнике (это облегчает работу хирурга);
- необходимость расслабления гладкой мускулатуры в стенках кровеносных сосудов у людей с умеренной сердечной недостаточностью (исключение – пациенты с артериальной гипертензией или стенозом сердечных клапанов).
Часто спинальная анестезия применяется при кесаревом сечении, ручном отделении плаценты, оперативном изгнании плода естественным путем. При данном типе обезболивания вероятность воздействия препаратов на младенца сводится к минимуму. Кроме того, спинальная анестезия позволяет женщине остаться в сознании, услышать первый крик ребенка, а сразу после родов перейти в общую палату.

Часто спинальную анестезию применяют при кесаревом сечении
Случается и так, что спинальной анестезии не удается полностью избавить роженицу от боли при кесаревом сечении. В таком случае пациентка переводится на общий наркоз.
Видео: "Различия между спинальной и эпидуральной анестезии"
Как выполняется анестезия
Проведение спинальной анестезии начинается с того, что пациент помещается в положение лежа на боку или сидя. Выбор позиции, необходимой для обезболивания, производит анестезиолог. Врач и его ассистент объяснят, как принять нужное положение тела и как вести себя во время процедуры. В частности, не рекомендуется менять положение тела и двигаться до тех пор, пока доктор не закончит свою работу.
Проведение спинальной анестезии состоит из нескольких этапов:
- обработка места укола специальным дезинфицирующим раствором;
- введение обезболивающего препарата;
- выполнение самой манипуляции (введение Наропина, Мезатона, Ропивакаина, Лидокаина, Бупивакаина, Новокаина, Буванестина, Фраксипарина или Норадреналина).
Как правило, проведение спинальной анестезии не является болезненным и занимает от 10 до 15 минут. По окончании процедуры пациент может ощущать легкое покалывание в нижних конечностях (голени, подошвы стоп), чувство «разливающегося» тепла.

Введение анестетика может проводится в разных частях позвоночника, в зависимости от пораженного участка
Это явление считается абсолютно нормальным, так что бояться его не следует. Вскоре после этого ноги становятся «непослушными» и тяжелыми (не обязательно), пропадает ощущение боли в том участке, на котором планируется выполнение операции.
Иногда при проведении спинальной анестезии ощущается болезненное покалывание, похожее на слабый удар тока. Если такое произошло с вами, сообщите об этом анестезиологу, не поворачивая головы и не меняя положения тела.
Время полного восстановления чувствительности в теле зависит от использованного обезболивающего препарата. Обычно это происходит в течение полутора-четырех часов.
Встать с кушетки после проведения анестезии может быть непросто (возможно головокружение). Желательно, чтобы в это время рядом находился кто-то из близких либо медперсонал. Пить разрешается спустя 30-60 минут после операции, а принимать пищу (легко усвояемую) – вечером, по согласованию с хирургом.
Побочные эффекты и последствия анестезии
По сравнению с общей анестезией, регионарное обезболивание оказывает куда меньшее действие на организм. Поэтому осложнения при проведении спинальной анестезии встречаются очень редко.
Риск развития осложнений определяется такими факторами, как тяжесть и тип заболевания, наличие сопутствующих патологий, общее состояние больного, вредные привычки, возраст.
Важно понимать, что абсолютно все процедуры в анестезиологии (например, переливание крови, инфузии («капельницы»), установка в центральную вену катетера и так далее) несут в себе риск. Однако это вовсе не означает того, что развития осложнений нельзя избежать.
К возможным нежелательным эффектам и осложнениям относятся:
- Головные боли. По окончании анестезии и операции человек начинает активно двигаться, что может спровоцировать головные боли. Данный побочный эффект наблюдается в 1% случаев. Как правило, боль проходит самостоятельно в течение одного дня. При появлении головной боли в послеоперационном периоде следует измерить артериальное давление и действовать, исходя из его показателей. При нормальном АД рекомендуется соблюдать постельный режим и пить много жидкости (допустимо употребление кофе и чая). При очень сильной головной боли (что бывает крайне редко) стоит обратиться к медицинскому персоналу.
- Снижение артериального давления. Может быть вызвано действием спинальной анестезии, наблюдается недолго. Для повышения давления назначается обильное питье и внутривенное введение растворов. Данный побочный эффект встречается у 1% пациентов.
- Боль в спине (в районе инъекции). Лечения, как правило, не требует. Проходит самостоятельно в течение первого дня. Если боль приносит ощутимый дискомфорт, можно принять Диклофенак или Парацетамол. Если боль становится очень сильной, нужно обратиться к медперсоналу.
- Задержка мочеиспускания. Иногда (преимущественно у мужчин) в первый день после операции наблюдаются трудности с мочеиспусканием. Обычно данное явление не требует специального лечения. Тем не менее, при серьезных трудностях с мочеиспусканием лучше обратиться к дежурной медсестре.
- Неврологические расстройства. Встречаются крайне редко (меньше чем в 1 случае из 5000). Представляют собой потерю чувствительности, стойкую мышечную слабость и/или покалывания, сохраняющиеся более 24 часов.

Обратите внимание на то, что нужно делать чтобы избежать побочных эффектов спинальной анестезии Чтобы избежать развития вышеперечисленных побочных эффектов следует соблюдать рекомендации анестезиолога, а именно:
- Не пить и не есть за 6-8 часов до оперативного вмешательства.
- Не курить в течение 6 часов перед операцией.
- Не красить ногти и не наносить косметику перед операцией.
- Удалить контактные линзы и съемные зубные протезы. При наличии глазных протезов стоит предупредить об этом анестезиолога.
- Снять кольца, цепочки, серьги и прочие украшения. Для верующих допускается оставление простого нательного крестика, но не на цепочке, а на тесьме.
Несоблюдение перечисленных правил увеличивает риск развития осложнений.
Важно, чтобы врач-анестезиолог знал обо всех хронических заболеваниях пациента, перенесенных травмах и операциях, непереносимости каких-либо препаратов, аллергических реакциях. Если в течение последнего времени больной принимал лекарственные средства, об этом тоже нужно сообщить доктору. Все эти сведения могут оказаться полезными для предупреждения осложнений спинальной анестезии.
Накануне оперативного вмешательства желательно отдохнуть, выспаться, успокоиться и провести какое-то время на свежем воздухе. Это поможет настроиться на позитивный лад, облегчит проведение операции и ускорит восстановление после нее.
Заключение
Таким образом, спинальная анестезия является прекрасной альтернативой общему наркозу. Она «выключает» нижнюю часть туловища и избавляет пациента от болезненных ощущений во время операции.
Перед проведением спинальной анестезии следует убедиться в отсутствии у больного абсолютных противопоказаний (сепсиса, бактериемии, кожной инфекции в месте пункции, коагулопатии, выраженной гиповолемии, лечения антикоагулянтами, повышенного внутричерепного давления, несогласия пациента). Если таковые отсутствуют, можно выполнять обезболивание.
Обратите внимание: при наличии относительных противопоказаний анестезия проводится в том случае, если ожидаемая польза от ее применения значительно превышает возможный вред.

Проводит лечение и диагностику дегенеративно-дистрофических и инфекционных заболеваний позвоночника таких как: остеохондроз, грыжи, протрузии, остеомиелит. Другие авторы

Какая бывает анестезия? Что нужно сделать перед наркозом? Возможные риски и осложнения. Можно ли есть, пить, курить в день операции?
Общая анестезия - при этой форме анестезии они спят глубоко, крепко и безопасно. Ее реакция на боль так же подавлена, как и ее сознание. Анестетики постоянно поступают через кровь или воздух для дыхания. Следовательно, эта анестезия хорошо контролируется. Может использоваться в любой хирургии. (Маскирующая анестезия, ларингеальная маска, наркоз и интубационная анестезия)
Регионарная анестезия - распространяется на определенную часть тела, в зависимости от растения. Они остаются в сознании во время процедуры или дополнительно выбирают сумеречный сон, который включает в себя анестезию спинного мозга (анестезию лодыжки и спины) и блокировку верхних и нижних конечностей. (Анестезия сплетения, блокада коленного сустава и т. д.)
Местная анестезия только небольшая часть вашего тела становится нечувствительной к боли. Эту процедуру анестезии выполняет сам хирург.
Что необходимо сделать перед наркозом?
Пожалуйста, сообщите своему анестезиологу обо всех лекарствах, которые вы принимаете, включая те, которые вы купили в аптеке!
Особенно важно быть трезвым, за 6 часов до операции не кушать и за 2 часа до операции не употреблять жидкостей! (Исключение: несколько глотков воды для приема важных лекарств - но вы обязательно должны уточнить этот вопрос это у своего анестезиолога!)
Ювелирные изделия - в том числе пирсинг - должны быть сняты! Кроме того, очки, контактные линзы и слуховые аппараты, а также съемные части зубов, а также другие протезы. Исключения возможны только после консультации с анестезиологом.
Почему нельзя есть и пить перед операцией?
Анестезия устраняет защитные рефлексы (такие как автоматическое глотание). В результате существует риск попадания содержимого желудка в глотку, а затем в дыхательные пути. Это может привести к тяжелой пневмонии. Риск глотания (аспирации) тем больше, чем короче последний прием пищи. Поэтому в ваших же интересах сообщить анестезиологу, когда именно вы в последний раз ели и пили.
Почему я не могу курить в день операции?
Курение может увеличить секрецию желудочной кислоты и, следовательно, такой же риск, как и прием пищи до операции. Желудочный сок может стечь обратно в пищевод и в легкие (аспирация), вызывая там пневмонию.
Каковы риски и осложнения общей анестезии?
- Тошнота после операции (обычно вызванная наркотиками). Это происходит только у пациентов с определенной предрасположенностью и может очень хорошо лечиться с помощью лекарств.
- Хрипота (после интубации) обычно проходит в течение 24 часов.
- Аспирация (что означает попадание инородных тел в трахею или в легкие при проглатывании). Если пациент придерживается предписанных предоперационных поведенческих правил («трезвый»!), Аспирация практически невозможна. Эта опасность наиболее распространена при острых процедурах (незапланированные операции).
- Сердечно-сосудистые нарушения (опасные при ранее существовавших заболеваниях сердечно-сосудистой системы) могут быть вызваны хирургическим стрессом.
- Охлаждение (сегодня очень редко: во время операции пациент соответственно разогревается) проявляется послеоперационным тремором.
- Повреждение зубов может произойти во время интубации - но очень редко.
- Злокачественная гипертермия (крайне редко, 1: 250000, но опасная для жизни), вызвана генетической предрасположенностью пациента. Это осложнение начинается со значительного повышения температуры тела и может привести к почечной недостаточности. Если в семье известен случай злокачественной гипертермии, обязательно сообщите об этом своему анестезиологу!
Как быстро работает анестезия?
Независимо от того, начинается ли анестезия через кровоток или дыхательный воздух, вы заснете через несколько секунд.
Возможно ли проснуться во время операции или что-то слышать?
После того, как вы заснули, ваш анестезиолог постоянно проверяет глубину анестезии в дополнение к жизненно важным функциям органа. С лекарственными средствами, доступными сегодня, особенно с газообразными анестезирующими препаратами, вы можете почти полностью исключить возможность пробуждения или прослушивания во время операции. Кроме того, современные приборы дают возможность измерить глубину наркоза.
Будет ли что-то болеть после операции?
Около 25% пациентов жалуются на тошноту после операции. Причинами являются личная предрасположенность (например, склонность к укачиванию), тип операции и, в конечном итоге, выбранная процедура анестезии. Вы можете противодействовать тошноте с помощью профилактических лекарств. Хотя тошноты нельзя полностью избежать, она реже и слабее.
Когда можно снова есть и пить?
В зависимости от типа операции этот интервал времени может сильно отличаться. Лучше всего подождать не менее 3 часов, чтобы пить, и кормить твердой пищей не менее 6 часов.
Будет ли боль при пробуждении после наркоза?
Нет. Хотя боли нельзя полностью избежать после операции, вам, конечно, будет назначена соответствующая болеутоляющая терапия как на этапе выздоровления, так и впоследствии. Потребность в обезболивающих средствах в основном зависит от выполняемой операции.
Когда можно пойти домой после общей анестезии во время амбулаторной процедуры?
Выписка всегда должна проводиться хирургом и анестезиологом не ранее, чем через 2 часа после операции. Пациента вновь предупреждают о необходимости управлять транспортным средством в течение первых 24 послеоперационных часов, заключать какие-либо контракты или принимать алкоголь или седативные средства (за исключением рекомендованных ему лекарств).
Что такое регионарная анестезия?
Региональная анестезия - это временная потеря ощущения боли в определенной области тела из-за прерывания передачи боли в мозг. Обычно пациент остается в сознании во время этой формы анестезии.
Какие виды регионарной анестезии существуют?
Прерывание обезболивания возможно в нескольких местах:
В области спинного мозга («вышивка крестом»)В области нервного сплетения (сплетения), то есть там, где нервные волокна сливаются с нервами после выхода из спинного мозга (сплетение анестезии)В области отдельных нервов (так называемая периферическая регионарная анестезия или блоки периферических нервов)
Спинальная и эпидуральная анестезия.
Оба относятся к регионарным процедурам анестезии спинного мозга. Разница между этими двумя методами заключается в глубине проникновения. В отличие от спинальной анестезии, при эпидуральной анестезии высота места прокола и количество местной анестезии определяют местоположение и размер области анестезии.
«Региональная анестезия» происходит потому, что анестезируется только определенная часть тела, «спинной мозг», потому что нервы, выходящие из спинного мозга, анестезируются. В отличие от общей анестезии, пациент находится в сознании во время операции.
Спинальная анестезия может использоваться для всех операций ниже пупка, то есть для операций на ногах, в малом тазу, в области промежности и в нижней части живота. При эпидуральной анестезии операции могут выполняться на верхней части живота, в области малого таза и половых органов и на ногах.
Спинальная анестезия является безопасной процедурой с использованием современного современного оборудования. Как и с любым методом, иногда возможны осложнения, но обычно они временные. Постоянные повреждения крайне редки.
Вы не спите во время операции под местной анестезией?
В зависимости от пожеланий пациента, это может бодрствовать. Но если он предпочитает спать, он может получить легкий транквилизатор.
Должен ли пациент быть трезвым перед местной анестезией?
Как и в случае с общей анестезией, к регионарным анестетикам применяются те же правила поведения.
Источники:
- Анестезиология. Национальное руководство (ред.А.А.Бунятян, В.М.Мизиков). М., изд. Группа «Гэотар-Медиа». 2011.
- Левшанков А.И. Обеспечение безопасности больного (мониторинг) во время анестезии, реанимации и интенсивной терапии. Руководство по анестезиологии и реаниматологии (ред. Ю.С.Полушин). СПб.- 2004. – с.137-139
- Лихванцев В.В., Улиткина О.Н., Резепов Н.А. Послеоперационный делирий: что нового предлагает нам новое руководство ESA-2017?//Вестник анестезиологии и реаниматологии.- 2017; 14(2): 41-47)
- Общая анестезия. В кН.: Анестезиология-реаниматология. Учебник для подготовки кадров высшей квалификации, т.1 (С.А.Сумин, К.Г.Шаповалов). Москва: Медицинское информационное агенство, 2018. С. 257-286;
- Терминология и классификация методов анестезии. В кН.:Руководство по анестезиологии и реаниматологии (ред. Ю.С.Полушин). СПб, 2004. Стр. 279-282
- Continuum of depth of sedation: Definition of general anesthesia and levels of sedation/analgesia. Committee of Origin: Quality Management and Departmental Administration (Approved by the ASA House of Delegates on October 13, 1999, and last amended on October 15, 2014)
Если у Вас есть вопросы, наши специалисты
ответят Вам бесплатно на все интересующие
вопросы. Нажмите на кнопку ниже,
и задайте Ваш вопрос.
Подробнее остановимся на отдельных видах регионарной анестезии - популярных и востребованных сегодня.
Вам встретятся некоторые медицинские термины, без которых невозможно обойтись. Для начала хотим показать рисунки, отражающие строение позвоночника человека. Обратите внимание на 2 сектора: субарахноидальное пространство и эпидуральное пространство, их расположение по отношению к спинному мозгу:
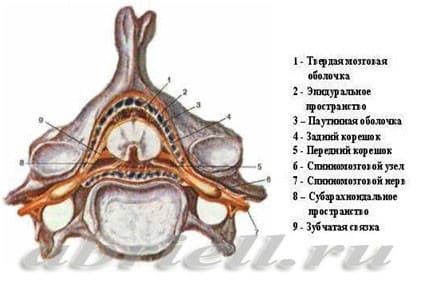
Рисунок 1 и 2. Спинной мозг и его оболочки, показанные на поперечном разрезе позвоночника
Спинномозговой канал имеет 3 соединительнотканные оболочки, защищающие спинной мозг: твердую мозговую оболочку, паутинную (арахноидальную) оболочку и мягкую мозговую оболочку.
Непосредственно спинной мозг и его корешки укрывает хорошо васкуляризированная мягкая мозговая оболочка, а субарахноидальное пространство отграничено прилегающими друг к другу оболочками - паутинной и твердой мозговой.
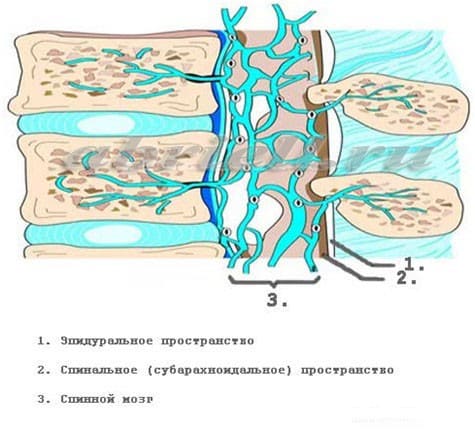
Рисунок 3. Спинной мозг и его оболочки в другой плоскости.
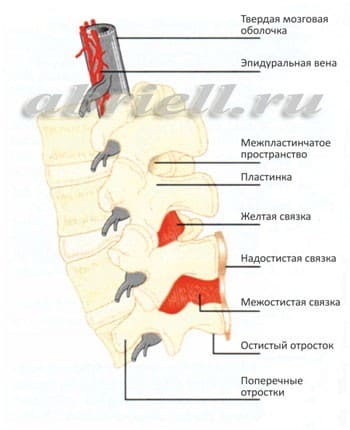
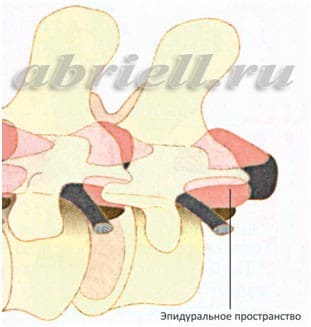
Рисунок 4 и 5. Оболочки спинного мозга в объёмном изображении. На рисунке 4 эпидуральное пространство находится до твёрдой мозговой оболочки (серый цилиндр), а спинной мозг лежит внутри этого цилиндра.
Спинальная анестезия
Спинальная анестезия - один из популярных методов анестезии. Для спинальной анестезии применяются препараты, хорошо знакомые вам по стоматологической практике: лидокаин, маркаин. Происходит блокада всех видов чувствительности (в 1 очередь болевые сигналы), для чего вводится анестетик в ликвор, заполняющий субарахноидальное пространство спинномозгового канала.
Местный анестетик вводится в область, располагающуюся близко к спинному мозгу. Спинной мозг не затрагивается, так как используется очень тонкая игла, вводимая в субарахноидальное пространство ниже его окончания, то есть только на поясничном уровне и ниже второго поясничного позвонка. Показательны следующие рисунки:
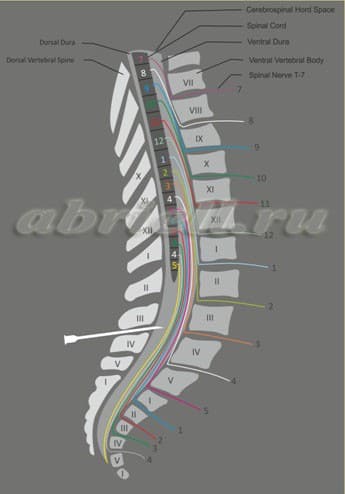
Рисунок 6. В субарахноидальное пространство введён местный анестетик, он распространился вверх и блокирует нервы, свободно «плавающие» в ликворе.
В зависимости от вида вводимого местного анестетика при спинальной анестезии можно добиться разного по распространённости и продолжительности обезболивания. Мы используем препараты, вызывающие те же эффекты, что и эпидуральная анестезия, но на уровне от нижних отделов живота (ниже уровня пупка) до стоп. При таком обезболивании выполняются операции:
- липосакция в области ног;
- эндопретезирование ягодиц и др.
Преимущества спинальной анестезии
(а) тратится меньше времени на проведение;
(б) быстрее развивается сегментарная блокада;
(в) высокое качество обезболивания по сравнению с другими методами для перечисленных операций.
Эпидуральная анестезия
Эпидуральная анестезия - другой популярный метод анестезии. Для эпидуральной анестезии применяются препараты: лидокаин, маркаин, наропин. Анестетик вводят в пространство над твердой мозговой оболочкой спинного мозга. Блокируются все виды чувствительности от отделов в зоне действия анестетика.
Чаще в область прокола вводят сначала иглу, а по ней мягкую гибкую трубочку - катетер, позволяющий в случае необходимости добавлять лекарство, иглу же вынимают.
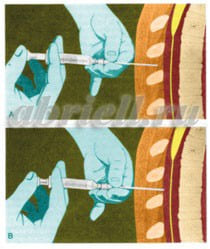
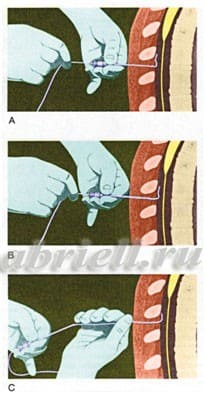
Рисунок 7. Через иглу вводится специальный катетер.
Процедура установки эпидурального катетера выполняется в стерильных условиях под местным обезболиванием, она практически безболезненна.
Учитывая анатомические особенности расположения эпидурального пространства (отделено от спинного мозга несколькими мозговыми оболочками - твердой, паутинной и мягкой), введение катетера может выполняться, как на грудном, так на поясничном уровне. Структуры спинного мозга не затрагиваются.
Для пластических операций эпидуральная анестезия может выполняться на верхнем уровне (например, для выполнения абдоминопластики) и заканчивая нижним уровнем (липофиллинг голеней).
В послеоперационном периоде допустимо постоянное обезболивание многочасовым введением препарата специальным дозирующим устройством. Пациент активен, ведёт удобный для него образ жизни до выписки из клиники.
Преимущества эпидуральной анестезии
- меньше риск развития головных болей;
- способность удлинить блок, вводя дополнительные дозы препарата через установленный в эпидуральное пространство катетер;
- есть возможность использовать катетер после операции для дальнейшего обезболивания в палате.
Противопоказания для спинальной и эпидуральной анестезий общие
- Нарушение свёртывающей системы крови
- Инфекция в месте пункции
Возможные осложнения
- Боль в спине и пояснице. По сравнению со спинальной анестезией, боль в спине после эпидуральной анестезии возникает чаще и продолжается дольше. Интенсивность незначительная. Причина осложнения чётко не выяснена. Возможные объяснения: травма окружающих тканей иглой, растяжение связочного аппарата позвоночника. В течение нескольких дней боли проходят самостоятельно, можно 3-5 дней принимать найз, индометацин, диклофенак, посоветовавшись предварительно с врачом.
- Головные боли. Чаще возникает после спинальной анестезии. Характеризуются умеренными проявлениями или их отсутствием в положении на спине и значительным усилением в лобно-затылочной области при подъёме головы. У большинства пациентов проходят самостоятельно от нескольких дней до недели. Лечение включает постельный режим, обильное питьё, по необходимости обезболивание, дополнительное введение растворов в вену. Установлено положительное влияние от кофеина.
- Неврологические повреждения. Возникают редко и связаны с введением местных анестетиков высокой концентрации. В нашей клинике такие препараты не используются.
- Эпидуральная гематома. Редкое осложнение, в основном связанное с патологией свёртывающей системы крови или приёмом пациентами препаратов, увеличивающих кровоточивость.
Спинальная и эпидуральная анестезия: вместо заключения
Абсолютных показаний для спинальной и эпидуральной анестезии нет. Но есть положения (например, предпочтения пациента, общее состояние его здоровья, место операции), при которых спинальная и эпидуральная анестезия становятся методами выбора (желательно проводить именно их). В эстетической хирургии учитываются цели анестезии, о которых уже упоминалось ранее:
- Прекрасное обезболивание во время операции;
- Используется мало препаратов для наркоза;
- Меньшее воздействие анестезии на функцию различных систем органов;
- Значимо меньше кровопотеря;
- Меньше тромбоэмболических осложнений;
- Ранняя активизация;
- Снижение частоты осложнений анестезии: тошнота, рвота, сонливость;
- Возможность проводить более качественное обезболивание после операции.
Показательными примерами являются операции на ягодицах, когда пациентка во время операции лежит на животе. Если на то нет желания самого пациента, незачем создавать неудобства, сопутствующие общей анестезии с установкой трубки в дыхательные пути. Обычно применяется прекрасный метод спинальной анестезии.
Данные методики улучшают результаты эстетических операций, способствуют снижению кровопотери, уменьшают частоту тромбозов, что актуально при липосакции, абдоминоплатике и их одновременном проведении в особенности.
С совершенствованием дизайна игл структуры катетеров, материалов из которых изготовляются эти приспособления, обширной техникой слежения за состоянием пациента в операционной, методика спинальной и эпидуральной анестезии стала более безопасной.

Подготовка к операции: анкета анестезиолога
Такой опросник Вы заполните вместе с анестезиологом при подготовке к операции либо на предварительной консультации. Здесь перечислены важные вопросы, на которые необходимо честно ответить.
Подготовка к анестезии
Еще раз остановимся на том, как подготовится к наркозу.
Подготовка к операции: Список анализов для операции
В памятке перечислены основные лабораторные исследования и обследования, необходимые при подготовке к операции.

Анализы для операции в клинике Абриелль
Вы можете пройти необходимые лабораторные исследования в клинике "Абриелль" в любое удобное время по предварительной записи с 9.00 до 21.00 ежедневно. Процедура займет 15- 20 минут. Результаты исследований готовятся в течение 1 - 3 дней и передаются на оценку врачу-анестезиологу. Если понадобятся дополнительные обследования, с Вами свяжутся.
Читайте также:

