Сорвали на подушечке пальцев кожу как быть
Обновлено: 01.05.2024
ОБРАЩАЙТЕСЬ за медицинской помощью в любое время дня и ночи, если:
- Вы полагаете, что травма серьезная;
- повреждение похоже на вывих (палец искривлен или деформирован);
- кровотечение не прекратилось после прямого давления в проекции сосуда;
- порез очень глубокий (например видны кости или сухожилия);
- рана зияет и, возможно, потребуется наложение швов;
- кровь под ногтем вызывает сильную боль;
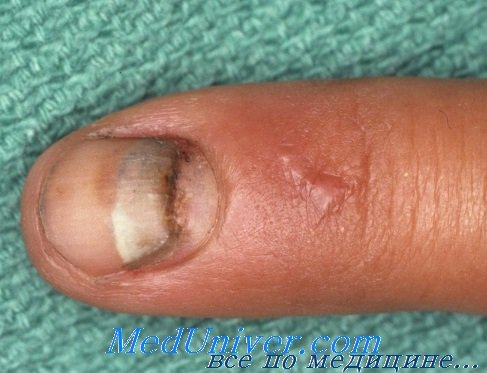
- имеет место полный или частичный отрыв ногтя;
- не удается очистить загрязненную рану или удалить инородное тело;
- порез или ссадина выглядят инфицированными (покраснение кожи вокруг раны, припухлость или гной).
ОБРАТИТЕСЬ к хирургу в первые сутки после травмы, если:
- Вы считаете, что необходимо показаться врачу;
- палец полностью не разгибается и не сгибается;
- у Вас порез или ссадина, а после последней прививки против столбняка прошло более 10 лет (а для загрязненной раны — более 5 лет).
ОБРАТИТЕСЬ к хирургу в будние дни, если:
- у Вас есть другие вопросы или проблемы;
- травма мешает работе или учебе;
- через 3 дня после получения травмы боль не уменьшилась;
- через 2 недели после получения травмы боль и припухлость в области повреждения все еще сохраняются.
Профилактика
Придерживайтесь здравого смысла и соблюдайте правила техники безопасности, чтобы предотвратить образование ушибов. Будьте внимательны! Никогда ее просовывайте пальцы в дверную щель!
Если ваша работа связана со строительством, носите специальную обувь со стальными накладками на носки ботинок.
Обращайте внимание, где находятся руки детей, когда открываете или закрываете двери автомобиля. Не пытайтесь поднимать слишком тяжелые для вас предметы.
Повреждения кончика пальца и ногтевого ложа. Диагностика, лечение
Кончик пальца является конечным сегментом верхней конечности. Прикосновения кончиков пальцев помогают человеку общаться с окружающим миром, в том числе читать шрифт Брайля и распознавать текстуру объектов размером не более песчинки. Потеря тактильной чувствительности после травмы может в той или иной мере нарушить привычную для человека трудовую деятельность. Как концевой орган, кончик пальца особенно уязвим, получая повреждения от захлопывающейся двери, молотка, пилы и множества других острых предметов.
Ногти служат для защиты кончиков пальцев и помогают, в известной мере, выполнять определенную мелкую работу. Потерю ногтевых пластинок тоже трудно компенсировать, поэтому их повреждения не должны восприниматься как малозначимые.
При первичном обследовании пациента с травмой кончика пальца обращают внимание на общее состояние пострадавшего, род занятий, определяют доминирующую кисть и уточняют, какой палец поврежден. После чего переходят к оценке повреждения, а в случае травматической ампутации определяют уровень и плоскость отрыва. Ампутация в косой плоскости может быть тыльной, ладонной или боковой. Ампутации в поперечной плоскости различают, главным образом, по уровню их локализации относительно ногтевой пластинки.
Лечение тыльных ампутаций, с дефектом кожи менее 1 см2 и без попадания в зону повреждения кости или сухожилия лучше проводить консервативным способом, с санацией раневой поверхности и частой заменой перевязочного материала. Заживление раны, включая полное закрытие эпидермисом, может продолжаться до девятой недели и даже дольше, если заживлением считать окончательное восстановление чувствительности, разрешение гиперпатии и холодовой непереносимости.
В современной пластической хирургии для восстановления утраченных в области кончика пальца тканей продолжают использовать V-Y пластику с перемещением лоскутов, выкроенных с лучевой и локтевой стороны дистальной фаланги. В 1947 г. этот способ впервые применил Kutler на фаланге пальца.40 Суть методики состоит в том, что в пределах кожи и подкожно-жировой клетчатки отсепаровыва-ют заранее намеченные V-образные лоскуты с вершиной к дистальной межфаланговой бороздке. Кровоснабжение отделенных участков сохраняют. Мобилизацию лоскутов проводят путем отделения соединительнотканных тяжей от подлежащей кости. Лоскуты сшивают между собой над верхушкой пальца.
Техника V-Y перемещаемого лоскута в дальнейшем была модифицирована Atasoy с соавторами, которые в 1970 г. использовали ее для пластики ладонной поверхности. Выкраивание лоскута при этой методике более простое, а рубец располагается не над верхушкой пальца, а на границе кожи с ногтевой пластинкой, что уменьшает частоту развития гиперчувствительности. При оценке чувствительность этих лоскутов составила лишь около 73% от чувствительности одноименного пальца другой руки.
Если оба вышеназванных способа не соответствуют необходимым требованиям, то обычно используют перекрестную пластику с пальца на палец. Лоскут поднимают с трех сторон с тыльной поверхности средней фаланги смежного пальца и подшивают к травмированной верхушке. Лоскут в этом случае называют «отсроченным». Место забора лоскута в дальнейшем закрывают полнослойным трансплантатом, взятым в области гипотенара или запястной бороздки. Шовное соединение пальцев сохраняют 10-14 дней с последующим отсечением и погружением питающей ножки лоскута. При таком способе можно ожидать восстановления чувствительности с результатами, сопоставимыми с полнослойной кожной пластикой. Улучшение осязания может быть достигнуто путем перемещения лоскута, имеющего в своем составе нерв, и создания микроанастомоза с нервом поврежденного участка.
Другие типы лоскутов, предложенные для восстановления кончика пальца, включают островковый иннервируемый лоскут, выкроенный с одноименного пальца или других пальцев кисти, островковые тыльные метакарпальные лоскуты, а также свободные лоскуты, выделенные со смежных пальцев кисти или пальцев стопы. Не следует забывать о возможности успешной реплантации частично ампутированной подушечки пальца или части кончика пальца, относящейся к I зоне.
Травмы ногтевого ложа включают подногтевые гематомы, резаные раны, размозжение и отрывные повреждения. Лечение лучше начинать сразу, так как отсроченное оказание помощи вызывает больше проблем и осложнений, чем вовремя проведенные реконструктивные вмешательства.
Подногтевые гематомы составляют около 50% от всех травм ногтевого ложа. При выраженной клинической симптоматике и отсутствии перелома концевой фаланги оказание помощи сводится к эвакуации излившейся крови. Абсолютных показаний к дренированию не существует. При гематомах, занимающих более 50% площади ногтя или сочетающихся с переломом со смещением отломков дистальной фаланги, рекомендуется удалить ногтевую пластинку и восстановить целостность ложа.
При легких ранениях лечение может осуществляться с предварительным обезболиванием путем блокады пальцевых нервов и применением кровоостанавливающего жгута. Ногтевая пластинка удаляется с помощью распатора Freer, кровоостанавливающих зажимов или небольших, хорошо заточенных ножниц. После чего, под оптическим увеличением восстанавливается целостность матрикса хромированным или обычным кетгутом 6/0-го или 7/0-го номера. Для предупреждения спаечного процесса под ногтевой валик вводится ногтевая пластинка или кусочек рентгеновской пленки. При правильном размещении такая вставка не нуждается в дополнительном подшивании.
Сильное размозжение часто приводит к отделению ногтевой пластинки с частью матрикса. Для эффективного лечения может потребоваться микрореплантация или замещение участков матрикса. Если есть ногтевая пластинка с отделившимся матриксом, то последний осторожно отслаивается и в качестве трансплантата подшивается к поверхности дефекта. В случаях потери матрикса, но при наличии возможности сохранить длину фаланги, в качестве трансплантата используют ногтевой матрикс большого пальца стопы, а при повреждении нескольких пальцев пересаживают матрикс того пальца, который не представляется возможным сохранить. Время, затраченное на восстановление ногтя, окупается результатами лечения. Поэтому такая тактика является оправданной и представляет ценный опыт, как для врача, так и для пациента.
Отсроченное выявление утраты или травмы ногтя нередко связано с необходимостью полной реконструкции или удаления ногтя, чтобы получить безболезненное и косметически приемлемое состояние.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лечение дефекта кончика пальца
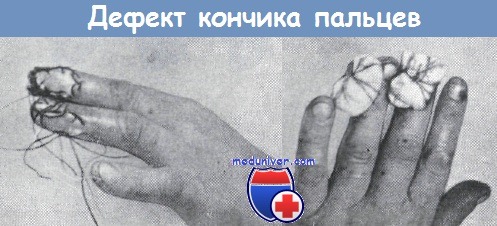
Дефектам кончика пальца кисти следует посвятить отдельную статью, так как подобные повреждения встречаются довольно часто и их последствия весьма существенны с точки зрения функции кисти. Наиболее часто встречающиеся типы повреждений кончика пальца показаны на рисунке. Консервативный способ лечения, разумеется, не может быть успешным, так как возникающий рубец срастается с подлежащей костью, он сильно болезненен и мешает функции остальных пальцев.
Наиболее важным отделом пальца является его мякоть, что объясняется ее особым строением, густотой нервных окончаний, богатой васкуляризацией и, наконец, специальной осязательной способностью. Ни в коем случае нельзя согласиться с мнением, что функциональная способность пальца будто бы пропорциональна длине ампутированного участка его, как это показано в таблицах западных частных страховых обществ.
Отсутствие III фаланги снижает функциональную способность пальца не па одну треть, а более чем наполовину. Изелен, в связи с контролем больных с ампутацией одного пальца, наблюдал интересные факты. Он отметил, что при отсутствии концевой фаланги больной не пользуется данным пальцем и в процессе захвата вовлекает только здоровые пальцы. Принимая во внимание вышесказанное, излишне при изолированном повреждении одного пальца стремиться к сохранению по возможности наиболее длинного отрезка его (за исключением большого пальца).

Наиболее часто встречающиеся шесть типов повреждения кончика пальцев по Вебстеру (а) и по Бофингеру (б)
Если культю решено покрыть при помощи свободной пересадки кожи, то, по Изелену, лучше всего применять кончик ампутированного пальца.
Изелен пишет о том, что обращавшиеся к нему пострадавшие часто приносили с собой укутанный в носовой платок или в газетную бумагу оторванный участок пальца, надеясь, что его можно пришить обратно. «Иногда кажется, будто мы волшебники! А по истине мы действуем крайне логично, удаляя все ткани ампутированного пальца за исключением его кожи. Таким образом получается свободный кожный лоскут, снабженный нервными окончаниями и обладающий характерным строением мякоти пальца. Разумеется, что сохраняется только такой участок кожи, который необходим для покрытия дефекта.
Свободный лоскут пришивается при помощи швов, находящихся на большом друг от друга расстоянии, а затем покрывается давящей повязкой так, как это принято при свободной пересадке кожи.
Этот способ в моей личной практике давал очень обнадеживающие результаты. После пересадки сначала наступает слущивание эпидермиса, но позже кожа принимает соответствующую структуру, вплоть до появления сосочковых линий и отпечатка пальцев» (Изелен).

Дефект после отрыва кончика пальца может быть закрыт путем свободной пересадки кожи только тогда, если он располагается не на ладонной поверхности, а плоскость его перпендикулярна оси пальца или же несколько приближается к дорзальной поверхности.
Закрытие дефекта мякоти пальца путем свободной пересадки кожи нежелательно.
Пересаженная кожа пришивается металлической проволокой или нейлоновой нитью.
Нити завязываются над марлевым шариком, создавая таким образом давление на кончик пальца, необходимое для приживления трансплантата
Наши личные наблюдения свидетельствуют о том, что пересадка лоскута Краузе, взятого с кожи предплечья, дает такие же хорошие ближайшие результаты, как свободная пересадка кожи ампутированного пальца. Однако функциональные результаты в обоих случаях менее удовлетворительны, чем при замещении дефекта перемещенным лоскутом кожи.
Вопросом о реплантации отрезанного пальца занималась проф. Ладаньи, ею описаны 78 успешных случаев. В этом отношении большим шагом вперед являются эксперименты на животных, проведенные советским хирургом Мазаевым и его сотрудниками. Применяя методику проф. Ладаньи, нами выполнена успешная реплантация пальца у 4 молодых больных и детей. Однако операция у одного пожилого больного не увенчалась успехом.
Гепфнер уже в 1903 году пытался произвести реплантацию, но попытка осталась безуспешной. Спустя 50 лет Лапшински успешно реплантировал конечности в экспериментальных условиях. Чен-Чунг-Вей и сотрудники сообщают о реплантации травматически ампутированного предплечья. У 27-летнего мужчины рука была полностью оторвана от проксимальной культи.
Произведена успешная реплантация. Через 7 месяцев рука имела нормальный внешний вид, прощупывался пульс, больной был способен поднять реплантированной рукой груз весом в 6 кг, чувствительность на кончиках пальцев абсолютно хорошая. По мнению авторов, этот хороший результат достигнут вследствие применения следующих методов:
а) совершенная фиксация костей, исключение напряжения мягких тканей путем укорочения костей;
б) анастомоз между артериями путем применения полиэтиленовой трубочки;
в) современная нейрография;
г) соединение надкостницы и нервов по Буннеллу;
д) закрытие кожной раны по Z-образной линии, для избежания сморщивания кольцевидного рубца.
После операций реплантации, пластики со смещением кожного лоскута, то есть после таких вмешательств, при которых страдает кровообращение, предлагается введение компламина, Он улучшает капиллярное кровообращение, увеличивает минутный объем периферической крови и уменьшает опасность тромбообразования благодаря своему фиоринолитическому действию. В своих последних операциях реплантации кончика пальцев мы наблюдали благоприятное действие компламина.
Методы пластических операций, применяемых для восстановления пальца при отрыве его мякоти:
1. Свободная пересадка кожи: по Тиршу, по Ревердену, эпидермальный лоскут (дерматом) и лоскут Краузе.
2. Способы, основанные на перемещении или применении кожи смежных областей пальца:
а. пластика по Клаппу,
б. образование волярного лоскута по Маркусу,
в. пластика по Транкийи—Лили,
г. пластика по Цехи.
д. Пластика лоскутом на ножке:
1. с кожи кисти:
а) тенарный лоскут,
б) пальмарный лоскут,
в) перекрестный пальцевой лоскут,
г) использование кожи пальца, претерпевшего необратимые изменения;
2. лоскут, взятый с кожи отдаленного участка:
а) перекрестный лоскут с кожи предплечья,
б) стебельчатый лоскут с кожи живота или грудной клетки.
Продольный травматический дефект половины кончиков пальцев первично замещается свободной кожной пересадкой с предплечья
Однако при применении любого из этих способов необходимо учитывать особое строение кожи кисти. Кожа ладонной поверхности имеет хорошую подкладку из жировой клетчатки. Эта подкладка защищает сосуды, нервы и сухожилия кисти от механических влияний. Кожа дорзальной поверхности более подвижна. Отсюда следует, что для устранения дефекта кожи ладони требуется кожный лоскут во всю толщу вместе с подкожной клетчаткой. К коже дорзальной поверхности предъявляются меньшие требования, поэтому она может быть замещена эпидермальным лоскутом. Особое строение кожи ладони обеспечивает функцию осязания и прочного захвата.
Мейсснер в коже кончика указательного пальца обнаружил 23, ладонной поверхности второй фаланги — 9, а в коже основной фаланги — 3 осязательных тельца в каждом квадратном миллиметре, в то время как в коже дорзальной поверхности кисти количество их чрезвычайно мало, а в коже предплечья на каждые 30 квадратных миллиметров падает одно осязательное тельце. Функцию осязания кожа волярной поверхности выполняет без контроля глазом, поэтому создание хорошей кожной чувствительности является непременным условием успешной пластики.
Кожа дорзальной поверхности почти не участвует в функции осязания. В процессе движения дорзальная поверхность кисти контролируется глазами, поэтому полное восстановление чувствительности не является безусловным требованием. Именно поэтому замещение кожного дефекта дорзальной поверхности кисти при помощи свободной пересадки кожи вполне удовлетворяет требованиям, в то время как для покрытия дефекта кожи ладонной поверхности можно прибегать к способам восстановительной хирургии, основанным на перемещении собственной кожи ладони.

У молодой работницы был оторван кончик указательного пальца правой кисти при работе на обжимочной машине.
Пересаженная на место дефекта кожа, взятая с предплечья, за три месяца проросла под свободный край ногтя. Таким образом тактильная функция мякоти пальца стала нормальной.
О бывшей ампутации свидетельствует лишь укорочение ногтевой фаланги. Палец имеет вид совершенно здорового.
Операция произведена мною на здравпункте, так как для ее выполнения не требовалось особого оборудования.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лечение травматических ампутаций пальцев кисти - принципы, рекомендации
Среди повреждений, сопровождающихся частичным отрывом дистальной фаланги, наиболее часто наблюдается отрыв ногтевого отростка концевой фаланги или разрушение его вместе с мягкими тканями. Лечение таких повреждений заключается в укорочении пальца или же замещении дефекта перемещенным лоскутом кожи.
Если при укорочении ногтевой фаланги остается ее основание менее 5 мм, то концевая фаланга становится неподвижной и культя всего пальца будет «слишком длинной» при выполнении работы, так как при захвате рукоятки любого инструмента она сгибается вместе с остальными пальцами. Предложение Верта сохранять основание ногтевой фаланги ввиду прикрепления к нему сухожилий сгибателей и разгибателей считается не только устарелым, но и вредным.
Если от ногтевой фаланги сохраняется только короткий участок, то палец необходимо укоротить до головки средней фаланги, причем с удалением мыщелков. Обработка ногтя хирургами часто не производится, хотя функциональная способность кончика пальца во многом зависит от его состояния. Если концевая фаланга укорочена больше чем наполовину длины ногтя, то последний следует удалить вместе с ногтевым ложем и корнем ногтя с целью профилактики деформации ногтя.
Оттягивание ногтевого ложа в волярную сторону для покрытия культи пальца является недопустимым и приводит к неправильному росту ногтя. Напротив, при переломе дистальной части фаланги ноготь следует сохранять ввиду того, что он оказывается хорошей шиной для сломанной кости.
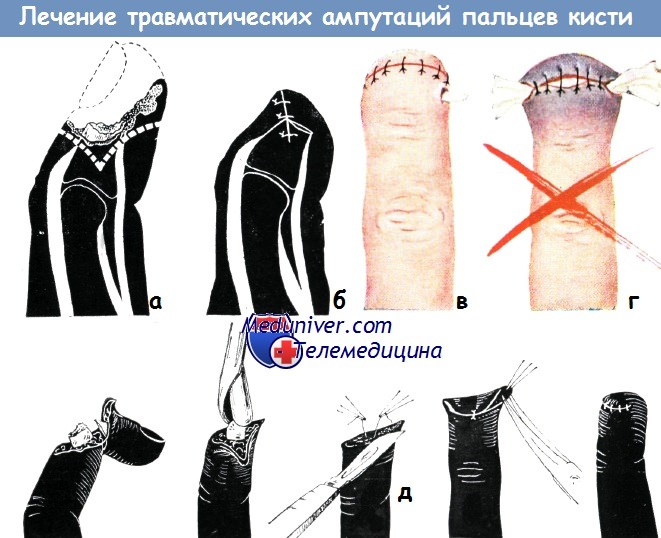
а-б - обработка раны при травматической ампутации ногтевой фаланги:
а) Схема образования культи: матрикс полностью удаляется; конец кости закругляется; мягкие ткани в окружности надкостницы отсепаровьшаются.
б) Рубец располагается на дорзальной поверхности, швы накладываются без натяжения
в-г - правильное и неправильное дренирование после вычленения поврежденной или инфицированной фаланги.
Выведение тонкого дренажа через отдельное отверстие, созданное в здоровых тканях (в) не мешает процессу заживления в такой степени, как дренирование через рану (г) (по схеме Уалтон—Гревса)
д - закрытие дефекта после травматической ампутации пальца волярным кожным лоскутом на уровне средней фаланги. Боковые выпячивания оставлены для создания закругленной формы культи (по схеме Никольса)
Вопросы ампутации средней фаланги те же, что и концевой. Если основание фаланги подвижно и имеет достаточную длину, то оно сохраняется, при небольшой длине — подлежит удалению. В противном случае средний сустав окажется неподвижным, а культя «слишком длинной».
Сохранение основной фаланги чрезвычайно важно с точки зрения каждой отдельной рабочей кисти (Ланге). Неподвижность основной фаланги легко приводит к ограничению функции и остальных пальцев, в то время как сохраненная подвижная основная фаланга увеличивает силу кисти. Неподвижная основная фаланга, находящаяся в положении сгибания, подлежит вычленению.
При ампутации пальца, выполненной на уровне, выбранном хирургом, предпочитается образование ладонного кожного лоскута. При этой операции наиболее современным способом разреза является так называемый «двойной разрез», то есть проведение дорзального разреза в виде полукруга и выкраивание волярного лоскута. Дорзальный разрез распространяется на 2/3 окружности пальца, а волярный лоскут имеет длину 1,5—2 см.
Целью такого разреза является соответствие длины циркулярного разреза длине лоскута. Если основание лоскута шире 1/3 окружности пальца, то по обеим сторонам образуется выпячивание. На рисунке показано неправильное направление разреза, приводящее, ввиду несоразмерности двух разрезов, к неудовлетворительным результатам. При ампутации фаланги головка ее должна быть укорочена до такой степени, чтобы длина ее вместе с покрывающей культю кожей не превышала длину фаланги.
Боковые выступы головок фаланг удаляются, головки округляются, предупреждая этим утолщение кончика пальца.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Небольшие ранки, порезы и ссадины – все это дело обычное и вполне привычное. С подобными неприятностями часто приходится сталкиваться в быту. Чаще всего с такими проблемами сталкиваются дети, но и взрослые ни в коей мере не застрахованы от получения мелких травм.
Небольшие ранки, порезы и ссадины – все это дело обычное и вполне привычное. С подобными неприятностями часто приходится сталкиваться в быту. Чаще всего с такими проблемами сталкиваются дети, но и взрослые ни в коей мере не застрахованы от получения мелких травм.
С одной стороны большинство уверены, что наверняка знают, как надо поступить – йод, спирт, пластырь или бинт являются основными помощниками в беде. Однако все несколько сложнее, ведь при неправильной обработке раны можно получить осложнения, которые приведут к инфекции, длительному заживлению или некрасивому шраму.
Виды ссадин и ран
С порезами и всевозможными ссадинами мы сталкиваемся в простом быту. Ссадина – это повреждение, получаемое при механическом трении о грубую и шероховатую поверхность, чаще твердую. Это может быть в результате падения на асфальт или гравий.
Ссадина может быть поверхностной, в этом случае затронут только эпидермис. Место краснеет, немного отекает. Если травма более глубокая, то повреждается не только эпидермис, но и капилляры, что приводит к точечному кровотечению, выделяются капельки крови, но самое главное – человек испытывает сильную боль.
Порез – это неглубокая резаная рана. При такой травме повреждается либо только кожа, либо затрагивается слой жировой клетчатки. В таких случаях возникает кровотечение, интенсивность которого будет определяться глубиной пореза и количеством поврежденных сосудов.
Раны бывают разные поверхностные или глубокие, могут даже повреждаться крупные сосуды. В таком случае возникает сильное кровотечение. Раны могут сопровождаться ушибами, кровоподтеками. Кроме того в рану нередко попадают грязь, различные предметы, земля и т.д.
Лечение ран и ссадин
В первую очередь необходимо обеззаразить полученную рану. Это сделать надо до лечения. Иначе в рану и ткани может попасть инфекция, которая вызывает воспалительные процессы.
При порезах, ранах и ссадинах действуют по следующему алгоритму:
- Промывание – рану промывают под проточной водой, желательно с хозяйственным мылом. Можно растворить в бутылке с водой мыло и промыть раствором рану. Таким образом, смывается грязь, песок, а также останавливается кровотечение, если оно небольшое.
НЕЛЬЗЯ: не используйте воду из открытых водоемов (река, озеро, пруд), так как в них живут микроорганизмы, способные вызвать заражение и инфицирование.
Если вы получили рану на природе, и под рукой нет чистой воды, то промывать рану нужно любым антисептиком на водной основе – перекись водорода, хлоргексидин, мирамистин, раствор марганцовки или фурацилина. Все или любое из этих средств необходимо всегда держать в своей аптечке.
- Удаление посторонних включений и предметов. На данном этапе удаляются инородные тела из раны. Делается это при помощи пинцета, очень аккуратно.
НЕЛЬЗЯ: расширять рану, копаться в ней и т.д. Лучше обратиться за помощью к специалистам.
НЕЛЬЗЯ: поливать раны и ссадины спиртовыми растворами (йод, зеленка, водка и т.п.), так как они могут привести не к лечению, а к ожогам. Такими растворами можно лишь смазывать ткани, окружающие рану.
- Заживляющие мази – эти составы необходимо использовать, чтобы раны быстрее заживали. Это могут быть спреи, гели, мази, желе. Например, солкосерил, пантенол, аргосульфан, эплан и т.д. После того как рана обработана, ее протирают сухой чистой салфеткой и наносят мазь.
НЕЛЬЗЯ: использовать на свежих ранах бактерицидные порошки, потому что они препятствуют процессу стягивания краев.
- Наложение повязки – если повреждение небольшое, то повязка не требуется. Если небольшие повреждения оставить открытыми, то они заживают намного быстрее. К тому же салфетки и бинты прилипают к коркам, а при снятии повязки корки срываются вместе с бинтами и это не только сопровождается болью, но и нарушает заживляемость раны. При больших ранах без повязок не обойтись. Это нужно для защиты и нанесения заживляющих средств, но к повязкам прибегают после того, как будет сформирована и подсохнет корочка. На глубокие раны повязка накладывается так, чтобы края раны были максимально стянуты.
Причины обращения к врачу
Надо обратиться к врачу, если рана или ссадина сопровождаются проблемами. В следующих случаях обязательно нужно посетить специалиста:
- Рана нанесена ржавым предметом – это может быть банальный гвоздь, но в таких случаях может потребоваться противостолбнячная вакцина.
- Если края раны сильно расходятся, и требуется их сшивание. Если швы не наложить, то в результате будет сильный и глубокий шрам, заживление будет медленным.
- Если рана сопровождается сильным кровотечением, которое не удается остановить в течение 20-30 минут. В таких случаях может быть либо нарушена свертываемость крови, либо поврежден крупный и важный сосуд.
- Если область вокруг раны сильно отекла, появилась припухлость, нагноение, все это сопровождается дергающей болью и повышением температуры. В таких случаях необходима хирургическая обработка раны и, вероятно, медикаментозная терапия, так как симптомы говорят об инфицировании раны.
ВАЖНО: даже самая маленькая и незначительная ранка – это нарушение кожного покрова, которое болезнетворные микробы и бактерии могут использоваться в качестве входных ворот. Особенную опасность представляют бактерии столбняка. Обязательно обрабатывайте все, даже мелкие ссадины и порезы.
Читайте также:

