Сколько развивается гангрена прямой кишки
Обновлено: 30.04.2024
Некроз кишечника — опасное для жизни состояние, которое характеризуется гибелью тканей стенки кишки. Оно может возникать как осложнение онкологического процесса, тяжелого воспаления, инфекции, кишечной непроходимости. У взрослых данная патология встречается редко, чаще всего при раке толстой кишки. Она зачастую сопровождается септическим шоком и неблагоприятным прогнозом.


При подозрении на некроз кишечника действовать нужно очень быстро, в противном случае больной может погибнуть. Хирурги в Международной клинике Медика24 готовы в любое время суток оказать всю необходимую помощь в полном объеме.
Причины некроза кишечника
Одна из наиболее распространенных причин гибели стенки кишки — злокачественные опухоли. В частности, некроз может развиться как осложнение кишечной непроходимости в случае опухолевой обструкции или в результате сдавления кровеносных сосудов крупной опухолью. Некоторые химиопрепараты способны приводить к ишемии (недостаточному кровоснабжению) тканей стенки кишки за счет тромбоэмболических осложнений — состояний, при которых в кровеносных сосудах образуются тромбы, затем их фрагменты мигрируют в более мелкие сосуды и закупоривают их.
Другие причины, способные приводить к некрозу кишечника:
- Заболевания сердца, которые приводят к образованию тромбов: пороки, вызванные ревматизмом, инфаркт миокарда, нарушения сердечного ритма (чаще всего фибрилляция предсердий — мерцательная аритмия), эндокардит, кардиосклероз. Фрагмент тромба способен оторваться, мигрировать в мелкие сосуды кишечника и закупорить их — это состояние называется тромбоэмболией.
- Атеросклероз. Фрагмент атеросклеротической бляшки, как и тромба, способен переместиться в сосуды кишки и заблокировать их.
- Состояния, сопровождающиеся повышением давления в воротной вене, по которой кровь оттекает от кишечника к печени: гнойные процессы в брюшной полости, например, пилефлебит — гнойный тромбофлебит воротной вены, сепсис, травмы.
- Ущемленные грыжи, завороты кишки и другие механические причины, кишечная непроходимость.
- Травмы и тяжелые инфекции, которые сопровождаются поражением стенок кровеносных сосудов.
- Гиповолемический шок — состояние, при котором быстро уменьшается объем крови, например, в результате сильного кровотечения.
- Патологии системы кроветворения.
Симптомы
В процессе некроза в стенке кишечника происходит ряд патологических изменений. Клетки перестают получать необходимое количество кислорода и переходят на анаэробный метаболизм. Тем не менее, им не хватает энергии, чтобы обеспечить жизненно важные процессы. В итоге клетки набухают и разрушаются. В результате развивается воспаление, отек, еще больше ухудшается кровоснабжение тканей. Нарушается иммунологический барьер. Бактерии, которые обитают в кишечнике, токсины и продукты распада тканей попадают в брюшную полость, кровоток. Развивается интоксикация, системное воспаление — сепсис, происходит разрыв омертвевшей стенки кишки. Эти процессы приводят к фатальным последствиям.

Поначалу пациента беспокоят симптомы, вызванные основным заболеванием. Это могут быть такие проявления, как:
- Внезапная боль в животе, которая может быть разной интенсивности, зачастую очень сильная, схваткообразная.
- Дефанс — напряжение мышц живота.
- Рвота.
- Сильные позывы на дефекацию.
- Частый слабый или замедленный пульс, повышение или снижение артериального давления.
- Бледность, землистый цвет кожи.
- Вздутие живота.
- Диарея или, напротив, отсутствие стула, которое отмечалась в течение некоторого времени до возникновения симптомов.
- Примесь крови в стуле.
- Беспокойство, спутанность сознания.
При возникновении этих симптомов нужно как можно быстрее доставить больного в клинику. Если это произошло дома, необходимо сразу вызвать «скорую помощь».
После того как происходит собственно некроз кишки, состояние пациента несколько улучшается. Но это мнимое благополучие, на самом деле оно свидетельствует о смертельной опасности. Далее возникают симптомы перитонита (воспаления в брюшной полости), сепсиса (системного воспаления). Состояние больного резко ухудшается. У него угнетается сознание, падает артериальное давление, пульс становится слабым и частым, кожа становится бледной, землистой, черты лица заостренными. Прогноз сильно ухудшается, такого пациента уже очень сложно спасти.
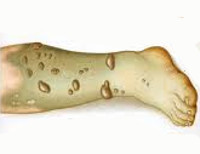
Влажная гангрена – это омертвение тканей, при котором ткани не успевают высыхать и подвергаются гнилостному распаду. Бурно протекает, быстро распространяется и сопровождается выраженной интоксикацией. Обычно возникает в области конечностей, однако, наблюдается и при омертвении внутренних органов (легких, желчного пузыря, кишечника). На ранних стадиях проявляется резко нарастающим отеком, бледностью и мраморностью кожи, которые сменяются признаками распада: ткани становятся зеленоватыми или сине-фиолетовыми и издают неприятный гнилостный запах. Общее состояние тяжелое. Патология диагностируется на основании клинической симптоматики. Для спасения жизни больного показана экстренная ампутация.
МКБ-10
Общие сведения
Влажная гангрена – разновидность гангрены, при которой омертвевшие ткани не успевают высохнуть, и их распад происходит путем гниения. Является одним из самых тяжелых видов омертвения тканей, сопровождается тяжелой интоксикацией. Возникает в условиях острого нарушения кровоснабжения. Представляет непосредственную опасность для жизни. К развитию влажной гангрены больше склонны пастозные, полные пациенты. Особенно тяжело протекает влажная диабетическая гангрена. Лечение проводится только в условиях стационара. В зависимости от локализации и причин омертвения тканей лечение могут осуществлять травматологи, гнойные хирурги, пульмонологи или сосудистые хирурги.

Причины
Влажная гангрена развивается при остром прекращении кровоснабжения какого-то органа или участка тела вследствие травматического повреждения или сосудистых нарушений. Травматической причиной омертвения тканей может стать открытая рана с повреждением достаточно крупного сосуда, размозжение или раздавливание тканей, закрытый перелом с вторичным повреждением артерии отломками кости (наблюдается редко), отморожение, термический или химический ожог, а также механическое сдавление сосудов в результате внешних воздействий или интенсивного отека тканей.
Кроме того, при переломах влажная гангрена может возникать вследствие эмболии сосуда попавшими в систему кровообращения кусочками жировой ткани или костного мозга. Риск эмболии увеличивается при множественных повреждениях, а также тяжелых многооскольчатых переломах крупных костей. У больных сахарным диабетом из-за нарушений обменных процессов омертвение тканей может возникать даже при небольших ранах или ссадинах, не сопровождающихся повреждением или сдавлением крупных сосудов.
Нетравматическая влажная гангрена развивается при острых нарушениях кровотока в результате тромбоза глубоких вен, а также тромбозов и тромбэмболий артерий различной этиологии. Гангрена кишечника возникает при ущемлении грыжи, гангрена желчного пузыря – при сдавлении стенки камнем (при желчнокаменной болезни), гангрена легкого – при легочной инфекции или аспирации с последующей обструкцией бронха, а также при тромбоэмболии легочной артерии.
Из-за особенностей тканевого обмена и склонности к задержке жидкости влажная гангрена чаще возникает у пастозных, полных, рыхлых пациентов. Общее ослабление организма, обусловленное эндокринными заболеваниями, нарушениями обмена веществ, авитаминозом, истощением, инфекционными болезнями, внешней и внутренней интоксикацией, а также последствиями травматического и нетравматического шока, может как повышать вероятность развития гангрены, так и утяжелять ее течение.
Гнилостный распад тканей вызывается микробами, поэтому риск развития влажной гангрены увеличивается при инфицировании тканей в результате внешнего загрязнения. Предрасполагающим фактором является магистральный тип кровоснабжения, при котором повреждение одного крупного сосуда может стать причиной нарушения кровоснабжения крупного участка тканей. В числе неблагоприятных внешних факторов – сопровождающееся спазмом сосудов чрезмерное охлаждение и резкое согревание при недостаточном кровоснабжении.
Симптомы влажной гангрены
Чаще всего поражаются конечности. На начальных этапах возникает быстро нарастающий отек, кожа становится бледной, на ней появляется мраморный рисунок, становится видна сеть синеватых вен. Пульс не прощупывается, конечность холодная, движения отсутствуют. Затем на коже появляются темно-красные пятна и эпидермальные пузыри, наполненные сукровичным содержимым.
Внешний вид конечности напоминает картину трупного разложения. Пораженная часть становится зеленоватой или синевато-синюшной, распадающиеся ткани образуют серо-грязно-зеленую массу с неприятным гнилостным запахом. Очаги распада неправильной, нередко причудливой формы, без четких границ. Экссудат неоднородной окраски, грязно-зеленый, иногда коричневый, при скоплении в клетчатке – жидкий, при скоплении в мышцах – более густой, пропитывающий ткани. Демаркационная линия между пораженными и здоровыми тканями не выражена, омертвение быстро распространяется от периферии к центральным отделам конечности.
При гангрене внутренних органов возникают симптомы перитонита: выраженная боль в животе, тошнота, рвота и упорная икота, прекращение отхождения газов и фекалий. Передняя брюшная стенка напряжена, резко болезненна при пальпации. Перистальтика отсутствует, живот на ранних стадиях доскообразный, в последующем вздутый. При гангрене легкого отмечается повышение температуры, проливные поты, зловонная мокрота и множественные влажные хрипы при аускультации легких.
Общее состояние пациента тяжелое и быстро ухудшается. Температура тела повышена, больной вялый, заторможенный. Отмечаются ознобы, тошнота, головная боль, возможна спутанность сознания. Артериальное давление снижено, пульс малый и частый. Язык сухой. Из-за тяжелой интоксикации сопротивляемость организма резко снижается, что приводит к быстрому распространению инфекции. При отсутствии своевременного лечения пациенты погибают от сепсиса.
Диагностика
Диагноз влажной гангрены не вызывает затруднений и выставляется на основании характерных клинических признаков: значительного отека, бурного течения, быстрого гнилостного разрушения тканей, отсутствия демаркационного вала, тяжелой интоксикации и т. д. Для определения причины развития болезни при необходимости назначаются срочные консультации эндокринолога или сосудистого хирурга. В большинстве случаев также необходима консультация реаниматолога с возможным последующим переводом в отделение реанимации.
Лечение влажной гангрены
В зависимости от генеза заболевания лечение осуществляется в отделении гнойной хирургии, травматологии или сосудистой хирургии направлено на скорейшее устранение гнилостного очага, борьбу с инфекцией и общей интоксикацией, а также коррекцию обменных нарушений. Локальное удаление некротических тканей при влажной гангрене обычно неэффективно. Необходимо радикальное хирургическое вмешательство – ампутация в пределах здоровых тканей. При инфекционной гангрене конечностей ампутацию выполняют гильотинным способом, а окончательное формирование культи производят после очищения и заживления раны. При гангрене внутренних органов осуществляют экстренную лапаротомию с удалением пораженного органа и санацией брюшной полости.
Антибиотики широкого спектра действия назначают немедленно, сразу при поступлении. Возможно как внутримышечное, так и внутривенное введение. После определения возбудителя антибиотик заменяют с учетом чувствительности. Дезинтоксикационная терапия предусматривает введение большого количества жидкости (до 5-6 литров в сутки). При этом количество вводимой жидкости не должно превышать количество выделений более чем на 1000 мл.
Внутривенно капельно вводят глюкозу, физиологический раствор, кровь, плазму, альбумин, низкомолекулярный декстран, коллоидные и кристаллоидные растворы. Программу инфузионной терапии составляют индивидуально. Инфузии производят в сочетании с введением мочегонных и сердечных средств (метод форсированного диуреза). При необходимости применяют плазмосорбцию, гемосорбцию и ультрафиолетовое облучение крови (УФОК). Пациентам, страдающим сахарным диабетом, показана обязательная коррекция углеводного обмена.
Гангрена – это омертвление живых тканей (частей органов или участков тела). Может может поражать любые органы и ткани: кожу, мышцы, подкожную клетчатку, легкие, желчный пузырь, кишечник и т. д. Проявляется болями в зоне поражения с последующим исчезновением чувствительности, характерными внешними изменениями. При влажной гангрене отмечается выраженная интоксикация, наблюдается склонность к распространению инфекционного процесса. Диагноз выставляется на основании клинической картины. Лечение - некрэктомия, ампутация или экзартикуляция пораженного сегмента.
МКБ-10

Общие сведения
Гангрена – некроз (омертвление) участков тела или частей органов, при котором наблюдается характерное изменение окраски пораженных тканей. Из-за разрушения гемоглобина и образования сульфида железа они становятся черными, синеватыми или темно-коричневыми. Гангрена может поражать любые ткани и органы, чаще развивается в области дистальных (удаленных от центра) сегментов. Некроз тканей обусловлен прекращением или резким ухудшением кровоснабжения либо разрушением клеток. При этом непосредственные причины развития гангрены могут быть самыми разными – от воздействия микробов до аллергии или поражения в результате чрезмерного нагревания или охлаждения.

Причины
Гангрена развивается в результате непосредственного воздействия на ткани токсических, химических, механических, лучевых, электрических, термических и других факторов. Все причины возникновения гангрены можно разделить на четыре большие группы.
- Физические воздействия. Механическая сила становится причиной гангрены при достаточно обширных травмах (разрывах или размозжениях), при которых происходит разрушение большого количества клеток или даже целых органов. Температурное воздействие вызывает гангрену при повышении температуры более +60С или менее -15С; в первом случае возникает ожог, во втором – отморожение. Механизм развития гангрены при поражении электрическим током сходен с ожогами: в месте выхода тока возникает значительное повышение температуры, буквально сжигающее ткани.
- Химические воздействия. Кислоты вызывают свертывание клеточных белков и становятся причиной развития сухой гангрены. При воздействии щелочей происходит омыление жиров и растворение белков, развивается колликвационный некроз (расплавление тканей), по своему характеру напоминающий влажную гангрену.
- Инфекционные воздействия. Обычно гангрена развивается при огнестрельных или глубоких ножевых ранениях, а также при раздавливании, размозжении тканей и т. д. Однако из-за сопутствующего нарушения питания тканей может возникать при небольших ранках или даже ссадинах у пациентов, страдающих сахарным диабетом. Гангрена может вызываться энтеробактериями, кишечной палочкой, стрептококками, протеем и клостридиями. В последнем случае развивается газовая гангрена.
- Нарушения кровообращения. Являются самой распространенной причиной возникновения гангрены. Нарушения кровоснабжения могут развиться при серьезных нарушениях сердечной деятельности (декомпенсация), закупорке или продолжительном спазме сосудов при атеросклерозе, эмболии, склерозе сосудов, облитерирующем эндартериите или отравлении спорыньей.
Нередко причиной прекращения кровообращения становится ранение или механическое сдавление сосуда. Например, при ущемлении грыжи может развиться гангрена участка кишки, при чрезмерно тугой гипсовой повязке или чрезмерно длительном наложении жгута – некроз конечности. В эту же группу гангрен можно отнести случаи травматического повреждения крупных сосудов в результате ранений при сохранении целостности тканей.
Существует ряд факторов, оказывающих влияние на вероятность развития и особенности течения гангрены. Более бурное и быстрое течение гангрены наблюдается при нарушениях общего состояния организма, обусловленных истощением, интоксикацией, авитаминозом, острыми или хроническими инфекционными заболеваниями, анемией, переохлаждением, болезнями, сопровождающимися нарушениями состава крови и обмена веществ.
К числу местных особенностей, влияющих на развитие гангрены, относится состояние стенок сосудов (изменения вследствие склероза или эндартериита), тип строения сосудистой системы (рассыпной, с большим количеством анастомозов и коллатералей, при котором вероятность развития гангрены уменьшается или магистральный, при котором гангрена может развиться при повреждении всего одного сосуда), а также степень дифференциации тканей (высокодифференцированные ткани, например, мозговая или легочная переносят повреждения хуже, чем низкодифференцированные, например, жировая).
Инфицирование тканей усугубляет течение процесса, способствует переходу сухой гангрены во влажную и вызывает быстрое распространение некроза. Чрезмерное охлаждение вызывает спазм сосудов, что еще больше усугубляет нарушения кровообращения и способствует распространению некротических изменений. Избыточное согревание стимулирует обмен веществ в тканях, что в условиях недостаточного кровоснабжения также приводит к ускорению процесса развития гангрены.
Классификация
С учетом консистенции погибших тканей и особенностей клинического течения выделяют сухую и влажную гангрену. Влажная гангрена склонна к более тяжелому течению чаще представляет непосредственную опасность для жизни пациента. С учетом этиологических факторов гангрены подразделяются на инфекционные, токсические, аллергические, ишемические и т. д. Кроме того, выделяют газовую гангрену, которая вызывается анаэробными микроорганизмами, поражает преимущественно мышечную ткань и имеет определенные особенности течения.
Симптомы гангрены
Сухая гангрена
Как правило, сухая гангрена развивается в случаях постепенного нарушения кровоснабжения. Чаще наблюдается у обезвоженных, истощенных пациентов, а также у больных сухого телосложения. Обычно бывает ограниченной, не склонна к прогрессированию. Ткани при этой форме гангрены сморщиваются, высыхают, уменьшаются в объеме, уплотняются, мумифицируются, становятся черными с синеватым оттенком или темно-коричневыми.
На начальных стадиях гангрены пациент испытывает сильные боли в области конечности. Кожа в зоне поражения сначала бледнеет, затем становится мраморной, холодной. Пульс на периферических артериях не определяется. Конечность немеет, чувствительность нарушается, однако болевые ощущения сохраняются даже в период выраженных некротических изменений. Длительная боль при гангрене обусловлена продолжительным периодом сохранности нервных клеток в очагах распада и сдавлением нервных стволов из-за реактивного отека тканей, расположенных проксимально (ближе к центру тела) от очага поражения.
Сухая гангрена начинается в дистальных (удаленных) отделах конечности, а затем распространяется вверх, до места с нормальным кровообращением. На границе пораженных и здоровых тканей образуется демаркационный вал. Если некротический участок не удалить оперативным путем, он постепенно отторгается сам, однако этот процесс занимает длительное время.
На начальных этапах очень важно не допустить перехода сухой гангрены с ее относительно благоприятным течением в более опасную и тяжелую форму – влажную гангрену. Поэтому до начала высыхания тканей необходимо обеспечить строгое соблюдение правил асептики. Пострадавшие участки укрывают сухими стерильными салфетками, проводят регулярные перевязки.
Распад некротизированных тканей при сухой гангрене практически не выражен. Малое количество всасываемых токсинов, отсутствие интоксикации и удовлетворительное общее состояние пациента позволяют не проводить раннее оперативное лечение. Хирургическое вмешательство при этой форме гангрены обычно выполняют только после того, как демаркационный вал полностью сформируется.
Влажная гангрена
Влажная гангрена обычно развивается в условиях внезапного, острого нарушения кровоснабжения пораженного участка. К этой форме гангрены больше склонны полные, «рыхлые», пастозные пациенты. Кроме того, влажная гангрена возникает при некрозе внутренних органов (легких, кишечника, желчного пузыря).
При влажной гангрене некротизированные ткани не высыхают. Вместо этого формируется очаг гниения. Продукты распада из этого очага всасываются в организм, вызывая тяжелую интоксикацию и серьезно нарушая общее состояние больного. В омертвевших тканях интенсивно размножаются микроорганизмы. В отличие от сухой гангрены, при влажном некрозе омертвление быстро распространяется на соседние участки. Демаркационный вал не формируется.
На начальных этапах развития влажной гангрены кожа на пораженном участке становится бледной, холодной, затем приобретает мраморную окраску. Возникает значительный отек. На коже появляются темно-красные пятна и пузыри отслоившегося эпидермиса, при вскрытии которых выделяется сукровичное содержимое. При осмотре хорошо видна синеватая венозная сеть. Пульс на периферических артериях исчезает. В последующем пораженный участок чернеет и распадается, образуя зловонную серовато-зеленую массу.
Состояние пациента с влажной гангреной резко ухудшается. Отмечаются выраженные боли, снижение артериального давления, учащение пульса, значительное повышение температуры, заторможенность, вялость, сухость во рту.
Из-за ухудшения общего состояния и интоксикации, обусловленной всасыванием продуктов распада тканей, резко снижается способность организма противостоять инфекции. Гангрена быстро распространяется, захватывая вышележащие отделы. При отсутствии своевременной специализированной помощи развивается сепсис и наступает смерть. Особенно тяжелое течение гангрены наблюдается у больных сахарным диабетом. Это обусловлено ухудшением микроциркуляции, нарушением обмена веществ и снижением общей сопротивляемости организма.
Чтобы предотвратить распространение инфекции при влажной гангрене, удаление пораженных тканей (ампутацию или некрэктомию) производят в самые ранние сроки.
Гангрена внутренних органов
Клинические признаки гангрены внутренних органов зависят от локализации патологического процесса. При состояниях, обусловленных некрозом органов брюшной полости, наблюдаются симптомы перитонита: повышение температуры, интенсивные боли в животе, не приносящие облегчения тошнота и рвота. При осмотре выявляется резкая боль при надавливании. Мышцы передней брюшной стенки напряжены. Определяются специфические симптомы (Щеткина-Блюмберга, Воскресенского, Менделя). Характерным признаком является симптом мнимого благополучия – резкая боль в момент перфорации, которая затем уменьшается, а через 1-2 часа вновь усиливается.
При гангрене легкого наблюдается высокая температура, проливные поты, вялость, учащение пульса и снижение АД. Состояние больного тяжелое и быстро ухудшается. При откашливании выделяется зловонная мокрота, которая при отстаивании разделяется на три части: нижнюю – густую крошковатую массу (разрушенную легочную ткань), среднюю – коричневую жидкую с примесью крови и гноя и верхнюю – пенистую. В легких прослушиваются множественные влажные хрипы.
Лечение гангрены
Лечение проводится в условиях стационара и включает в себя общие и местные мероприятия. При гангрене, возникшей вследствие воздействия химических и механических факторов (размозжение конечности, ожоги, отморожения и т. д.) пациента направляют к травматологам-ортопедам.
Выбор отделения при других видах гангрены зависит от локализации патологии: лечением гангрены органов брюшной полости (поджелудочной железы, аппендикса, желчного пузыря, кишечника), а также гангрены конечностей при сахарном диабете занимаются хирурги (отделение общей хирургии), лечением гангрены легкого – торакальные хирурги, лечением гангрены, обусловленной сосудистой патологией – сосудистые хирурги.
Пациенту с гангреной назначают постельный режим. Принимают меры для стимуляции кровообращения и улучшения питания тканей. Чтобы устранить рефлекторный спазм коллатеральных сосудов по показаниям выполняют новокаиновые блокады.
Проводятся общие лечебные мероприятия по улучшению функции сердечно-сосудистой системы, борьбе с инфекцией и интоксикацией. Производится внутривенное введение растворов, плазмы и кровезаменителей, при необходимости – переливание крови. Назначаются антибиотики и сердечные препараты.
При гангрене, развившейся вследствие поражения сосудов, одной из важнейших задач является восстановление кровообращения в еще жизнеспособных тканях. При тромбозах назначают тромболитические препараты. В случае необходимости выполняют оперативные вмешательства на артериях.
Тактика местного лечения зависит от вида гангрены. При сухой гангрене на начальных этапах проводится консервативная терапия. После формирования демаркационного вала и мумификации некротизированного участка выполняется ампутация или некрэктомия. Уровень ампутации выбирается так, чтобы максимально сохранить функцию конечности и при этом обеспечить благоприятные условия для заживления культи. В ходе оперативного вмешательства дистальная часть культи сразу закрывается кожно-мышечным лоскутом. Заживление происходит первичным натяжением.
При влажной гангрене показано немедленное иссечение некроза в пределах здоровых тканей. Некрэктомия или ампутация производятся в экстренном порядке. Конечность отсекается гильотинным способом. Формирование культи осуществляется после очищения раны. При гангрене внутренних органов проводится экстренное оперативное вмешательство для удаления некротизированного органа.
Прогноз и профилактика
Прогноз для сохранения пораженного участка неблагоприятный, для жизни при сухой гангрене благоприятный. Исход влажной гангрены зависит от распространенности поражения и наличия осложнений. Мероприятия по предупреждению гангрены включают в себя раннюю диагностику и своевременное лечение заболеваний, которые могут стать причиной развития некроза. При травмах проводится профилактика инфекции, принимаются меры по улучшению кровоснабжения пораженного участка.
Гангрена Фурнье ‒ это острая инфекция наружных мужских гениталий с некротизацией мягких тканей. Начальные симптомы включают боль, отек и покраснение генитальной области, температурную реакцию, слабость. В течение 2-7 дней клинические проявления нарастают, цвет кожи изменяется на темный, появляется гнойное отделяемое и мокнутие, боль из-за усугубления процесса некротизации уменьшается. Диагноз устанавливают при осмотре, УЗИ и рентгенографии, возбудителя идентифицируют с помощью культурального исследования. Лечение подразумевает проведение дезинтоксикационной, антибактериальной, противошоковой терапии, хирургическое вмешательство.
МКБ-10

Общие сведения
Болезнь Фурнье (гангренозное рожистое воспаление мошонки, эпифасциальный некроз, субфасциальная флегмона и гангрена половых органов) - полимикробный некроз тканей мошонки и пениса. Болезнь впервые была описана 1764 г. немецким врачом Бауреном. В 1883 г. французский венеролог Жан Альфред Фурнье обобщил наблюдения за пятью молодыми людьми, страдающими от быстропрогрессирующей гангрены полового члена и мошонки. С тех пор болезнь носит его имя. Патология не имеет эндемических районов и не зависит от времени года. Типичный портрет больного с гангреной гениталий выглядит так: мужчина старше 65-70 лет с тяжелой сопутствующей патологией и/или злоупотребляющий алкоголем.

Причины
Заболевание мультифакторно. Причины обширного инфекционного процесса гениталий могут быть установлены в 75-95% случаев. Из возбудителей наиболее часто идентифицируют стрептококки, стафилококки, фузобактерии, спирохеты, другие анаэробные и аэробные бактерии, в 43% выделяют кишечную палочку. Имеет значение иммунный статус: у лиц с сопутствующей патологией, связанной с иммуносупрессией (СПИД, туберкулез, сахарный диабет, аутоиммунные заболевания, злокачественные новообразования, цирроз печени, алкоголизм, болезнь Крона и пр.) риск возникновения гангрены Фурнье выше. Чаще инфекционный агент попадает в подлежащие ткани с кожного покрова, ректальной или урогенитальной области при следующих обстоятельствах:
- Травмы гениталий и промежности. При травматизации (ущемление, укус, ожог, ранение, нарушение целостности кожного покрова мошонки в результате дерматологических заболеваний и пр.) появляются входные ворота для патогенной микрофлоры, которая при благоприятных условиях начинает активно размножаться. Описано развитие патологии после пирсинга гениталий.
- Урологические манипуляции и операции. Учитывая особенности анатомии мужского мочеиспускательного канала (наличие естественных сужений), слизистая оболочка легко травмируется при катетеризации, бужировании, уретроцистоскопии. Присоединение вторичной инфекции приводит к реакциям воспаления - отеку, инфильтрации, гиперемии, боли. Функционирующий уретральный катетер, фаллопластику при эректильной дисфункции рассматривают как факторы риска для развития гангрены мошонки, особенно у мужчин с иммуносупрессией любого генеза.
- Урогентитальные и проктологические заболевания. Патология мочеполового тракта (простатит, орхоэпидидимит, уретрит и пр.) - очаги хронической инфекции. Гематогенным или лимфогенным путем происходит распространение микробов, что может инициировать развитие гангрены Фурнье. К источникам персистирующей инфекции со стороны кишечника относят парапроктит, трещину прямой кишки, геморрой, дивертикулит, ректальные свищи и другие воспалительные процессы.
Патогенез
Внутрифасциальное проникновение полимикробной инфекции и ее дальнейшее распространение — основной механизм развития гангрены Фурнье. Микроорганизмы по отношению друг к другу обладают симбиотическим действием: одни вырабатывают ферменты, способствующие тромбообразованию в сосудах с уменьшением локального кровотока и гипоксией, другие продуцируют ряд ферментов, облегчающих проникновение через тканевые барьеры и фасции.
Обсеменение патогенами фасций и межфасциальных пространств влечет за собой молниеносное прогрессирование воспаления. В процесс вовлекаются новые зоны, включая переднюю брюшную стенку и внутреннюю поверхность бедер. Благоприятные условия для персистирования микрофлоры обеспечивают рыхлость эпителиального покрова, тонкость эпидермиса, большое количество потовых и сальных желез и волосяных луковиц. Особенности кровоснабжения гениталий — обширная венозная сеть и скудная артериальная — при воспалении приводят к замедлению кровотока и усиленной свертываемости, что усугубляет некротизацию.
Симптомы гангрены Фурнье
Продромальный период характеризуется повышением температуры тела, слабостью. Местные проявления отсутствуют. Длительность периода вариативна и составляет от 2 до 7 суток. На стадии инфильтрации появляются гиперемия (иногда на ее фоне выделяется более красное пятно), отек, боль. По мере прогрессирования клинические проявления становятся ярче, может определяться крепитация при сжатии мягких тканей, обусловленная скоплением газов.
В стадии абсцедирования самочувствие пациента ухудшается, присоединяются симптомы интоксикации. Степень выраженности общих симптомов индивидуальна и зависит от объема вовлеченных тканей. Слабость, потеря аппетита, температура до 39-40°С с ознобом, мышечные боли, ночной проливной пот присутствуют практически у всех пациентов. В ряде наблюдений отмечают изъязвления и волдыри на головке пениса и коже мошонки, которые сменяются некротизацией тканей. Из них может сочиться гнойное отделяемое с неприятным запахом.
Мочеиспускание происходит ослабленной струей с резями. У некоторых пациентов на фоне боли и отека кожный покров гиперемирован без других внешних проявлений, а основной процесс протекает в более глубоких слоях. Если в анамнезе была проникающая травма мошонки, края раны разведены, выделяется гной. Через несколько часов кожа приобретает фиолетовый оттенок, а затем и черный, болевой синдром уменьшается из-за гибели нервных окончаний, что может быть ложно истолковано как улучшение.
Осложнения
Нередко даже социализированные пациенты обращаются за помощью несвоевременно, в тяжелом состоянии. Некроз быстро захватывает мягкие ткани промежности, бедер, передней брюшной стенки. Основное грозное осложнение гангрены Фурнье — присоединение сепсиса при попадании бактерий в кровяное русло и интоксикация организма продуктами их жизнедеятельности. К отдаленным осложнениям относят спаечно-рубцовый процесс и связанную с ним эректильную дисфункцию, нарушение лимфооттока и отек гениталий, хронический болевой синдром из-за формирования рубцовой деформации.
Диагностика
Диагностика основана на данных осмотра, пальпации, истории заболевания. Дифференциальную диагностику проводят с флегмоной мошонки, парапроктитом, рожистым воспалением, гангренозным баланитом и осложненной формой первичной сифиломы. Решение о тактике ведения принимается коллегиально, больного осматривают хирург, уролог, проктолог, анестезиолог, терапевт. Диагностические мероприятия включают:
- Исследование крови. Кровь реагирует на гнойную катастрофу гиперлейкоцитозом, превышающим норму в 3-4 раза, нейтрофилезом и ускорением СОЭ (до 50-60 мм/ч). Положительные результаты культурального исследования крови у пациента с гангреной Фурнье свидетельствуют о септикопиемии. Для выявления коагулопатии на фоне сепсиса дополнительно исследуют профиль коагуляции (коагулограмму).
- Рентгенография мягких тканей. Рентгенографию тканей промежности проводят в качестве первичной инструментальной диагностики, особенно, когда результаты клинического исследования неубедительны. На снимках можно увидеть большое количество газов в мягких тканях, которые определяются еще до появления выраженной некротизации. МРТ органов мошонки лучше визуализирует мягкие ткани, но требует больше времени для диагностики, из-за этого у пациентов в критическом состоянии ее применение ограничено.
- УЗИ мошонки и промежности. Ультрасонография мошонки используют для определения жидкости или газа, степени выраженности отека. Яички и придатки, как правило, не изменены. Ультразвуковое сканирование позволяет диагностировать интратестикулярную травму, скротальный целлюлит, орхоэпидидимит, перекрут яичка, паховую грыжу. К недостаткам УЗИ относят необходимость надавливания на мошонку, что усиливает болевой синдром.
- Биопсия и гистология. Биопсию пораженного участка проводят для дифференциальной диагностики выраженного целлюлита от некротической инфекции. Образец берут из точки максимального размягчения, включая кожу, поверхностную и глубокую фасцию. При морфологическом исследовании отмечается некроз фасций, фибриноидная коагуляция артериол, полиморфно-ядерная инфильтрация, наличие микроорганизмов внутри вовлеченных тканей.
Лечение гангрены Фурнье
Пациента госпитализируют в стационар в отделение гнойной хирургии или урологии. При тяжелом состоянии нередко требуется помещение больного в условия реанимации. Лечение базируется на трех аспектах: дезинтоксикации, антибиотикотерапии и хирургическом вмешательстве в экстренном порядке. В дальнейшем пациенту может понадобиться ряд операций, включая реконструктивные.
- Антибиотикотерапия. Из антибактериальных препаратов выбирают лекарства с максимальной антианаэробной активностью. До получения результатов посева назначают амоксициллин, тикарциллин, карбапенемы, цефалоспорины III и IV поколения, метронидазол. Длительность и дозировка определяются в каждом случае индивидуально.
- Дезинтоксикационная терапия. Детоксикация подразумевает вливание кристаллоидных растворов, альбумина, плазмаферез, гемосорбцию. Некоторым пациентам при почечной недостаточности могут потребоваться сеансы гемодиализа.
- Хирургическое вмешательство. После подтверждения диагноза все нежизнеспособные ткани максимально радикально иссекают, рану раскрывают и выполняют ревизию; флегмоны, абсцессы и гнойные затеки дренируют. По показаниям (обширное гнойно-некротическое поражение аноректальной области) выводят колостому, при задержке мочи выполняют эпицистостомию или устанавливают уретральный катетер. Реже выполняют пенэктомию и орхиэктомию. После стабилизации состояния проводится серия реконструктивных операций. При обширных кожных дефектах прибегают к дермотензии с применением тканевых экспандеров.
- Физиотерапевтические мероприятия. При назначении гипербарической оксигенации в составе комплексной терапии болезни Фурнье эффект от лечения выше, а смертность ниже. Результативность обуславливается увеличением оксигенации артериальной крови и активизацией макрофагов в зоне воспаления. ГБО усиливает проникновение антибиотиков в пораженные ткани, уменьшает отек за счет сужения сосудов, стимулирует синтез фибробластов и образование грануляций.
Прогнозы и профилактика
Летальность при гангрене Фурнье остается высокой и составляет по разным источникам от 47 до 80%. Прогноз для жизни зависит от своевременности оказания медицинской помощи, без лечения смертность достигает 100%. Профилактика включает своевременное лечение проктологических и урологических заболеваний, коррекцию иммунодефицитных состояний, отказ от пирсинга и татуажа гениталий, безопасный секс, адекватную гигиену и здоровый образ жизни. При первых симптомах неблагополучия важно обратиться за медицинской помощью и не заниматься самолечением.
1. Гангрена Фурнье. Клинико-лабораторная картина (обзор литературы)/ Прохоров А.В.// Экспериментальная и клиническая урология– 2016 –№1.
2. Гангрена Фурнье/ Ефименко Н.А., Привольнев В.В.// Клиническая микробиология и антимикробная химиотерапия. – 2008 – Т.10, №1.
3. Гангрена Фурнье в свете современных представлений/ Алиев С.А., Алиев Э.С., Зейналов Б.М.// Хирургия. - 2014 - №4.
4. Диагностика и лечение гангрены Фурнье (практический опыт)/ Джамалов Ф.Г., Набиева Э.В., Абдуллаев М.М., Захидов З.Т., Баранов А.В., Мустафаев Р.Д.// Лазерная медицина. – 2018. – Т. 22, вып. 2.
Что такое гангрена влажная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Азатяна Кярама Арутюновича, сосудистого хирурга со стажем в 7 лет.
Над статьей доктора Азатяна Кярама Арутюновича работали литературный редактор Маргарита Тихонова , научный редактор Вячеслав Подольский и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Влажная гангрена — это процесс омертвения ткани, органа или части тела, вызванный нарушением кровообращения из-за травм или патологий сосудов. Выражается в побледнении кожи, появлении длительно заживающих язв и др. Отличается обильным отделяемым из раны и отёком органа или конечности.
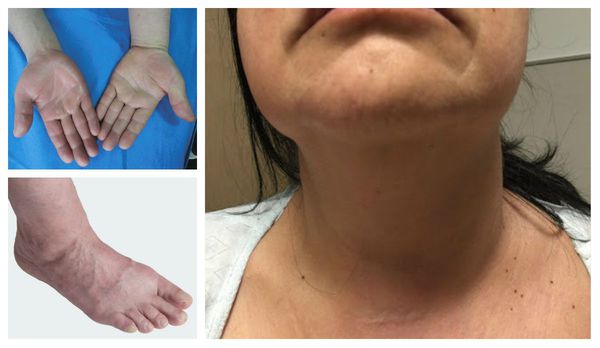
По причине возникновения патологию разделяют на две группы:
- возникшую от внутренних причин (заболеваний сосудов);
- возникшую в результате внешнего воздействия (травмы, ранения, инфекции, ожогов или обморожения).
Механизм развития гангрены связан с острой ишемией — нарушением оттока крови и/или лимфы. Это может произойти при механическом сдавлении сосудов и воспалении мягких тканей, лёгких, кишечника, кожи, матки или молочной железы. Однако основной причиной влажной гангрены является флеботромбоз — закупорка венозной системы.
Тромбоз возникает при застое крови, повреждении внутреннего слоя сосуда, тромбофилии (повышенной свёртываемости крови), сепсисе или при сочетании этих причин.
Ключевую роль в формировании тромба играет активное свёртывание крови. В ходе этого процесса образуется белок фибрин, который становится "каркасом" для строительства тромба [3] .
Развитию влажной гангрены способствуют гнилостные микроорганизмы, разлагающие и разжижающие мёртвую ткань. К таким бактериям относят анаэробы, бактероиды, дизентерийную амёбу, фузиформные бактерии, палочку путрификус, палочку спорогенес и др. Такая гангрена встречается в тканях и органах с большим содержанием крови, лимфы и тканевой жидкости [11] .
К другим факторам риска, способствующим образованию влажной гангрены, относят:
-
; ;
- декомпенсацию сахарного диабета (повышение уровня глюкозы в крови, не поддающееся коррекции);
- эндокринные и онкозаболевания; ;
- хронические заболевания вен (например, варикоз, сосудистые звёздочки, венозная мальформация);
- снижение иммунитета [11][13] .
Ежегодно острая ишемия нижних конечностей, как основная причина гангрены, развивается у 140 млн человек в мире [17] . Среди женщин такой диагноз встречается в 2 раза реже, чем среди мужчин. Причём чаще этот диагноз устанавливают мужчинам 60-64 лет и женщинам 80-84 лет. 25 % таких пациентов проводится ампутация ноги, 25 % умирают, а у оставшихся 50 % в процесс вовлекается вторая нога [12] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы влажной гангрены
Симптомы причинной болезни всегда предшествуют признакам гангрены.
Проявления тромбоза, как основной причины влажной гангрены, зависят от места расположения тромба, длительности болезни, характера и распространённости поражения венозного русла. Чаще тромб образуется в глубоких венах конечностей.
На начальных этапах тромбоза нижних конечностей симптоматика бывает стёртой или вообще не проявляется. К явным признакам болезни относят:
- отёк конечности или её части;
- синюшность кожи и выраженность подкожных вен;
- распирающую боль в ноге;
- боль по ходу магистральных сосудов [3] .
Отличительные признаки тромбоза глубоких вен верхних конечностей включают отёк руки, лица и шеи.
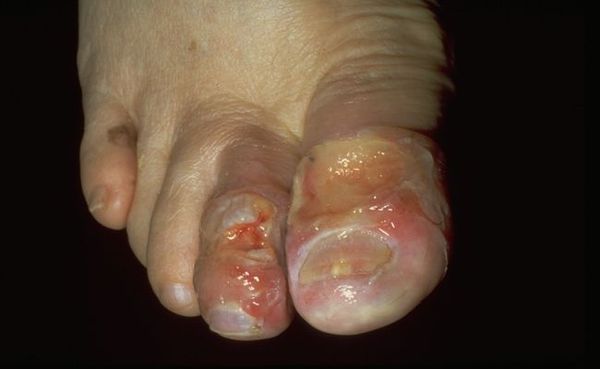
Характерные симптомы влажной гангрены:
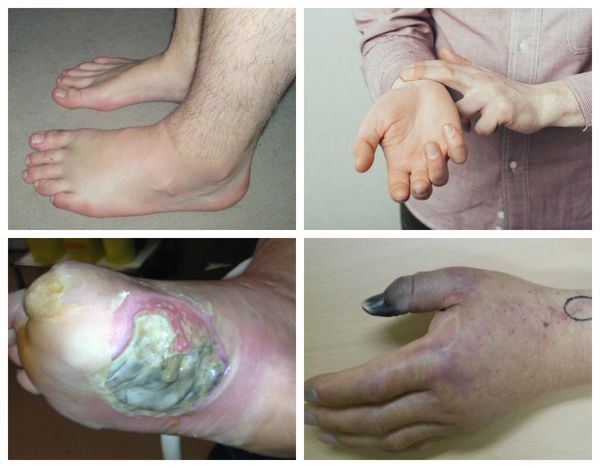
Патогенез влажной гангрены
Жизнеспособность органа и ткани зависит от работы сердечно-сосудистой системы: её основной, транспортной функции [5] .
Сердце и кровеносные сосуды снабжают организм кровью. С её притоком к органам и тканям поступает кислород и питательные вещества, а при оттоке кровь переносит углекислый газ и продукты метаболизма в лёгкие, почки, печень и другие органы-фильтры.
Нарушение транспортной функции ведёт к нарушениям микроциркуляции. Это происходит под воздействием одного или нескольких факторов. Среди них большое значение имеют:
- коллапс — внезапная сердечно-сосудистая недостаточность из-за отёка (избыточного накопления межтканевой жидкости и набухания эндотелия), повышенного слипания эритроцитов и тромбоцитов;
- образование лейкоцитарных пробок;
- повышение вязкости крови;
- формирование тромбов (сгустков крови) и эмболов (фрагментов тканей, бактерий и продуктов их жизнедеятельности);
- различные внешние факторы, например бактериальные токсины при инфицировании трофических язв.
Все эти изменения нарушают обмен веществ в органе или части тела, что ведёт к гибели клеток, некрозу (омертвению ткани) и гангрене [9] .
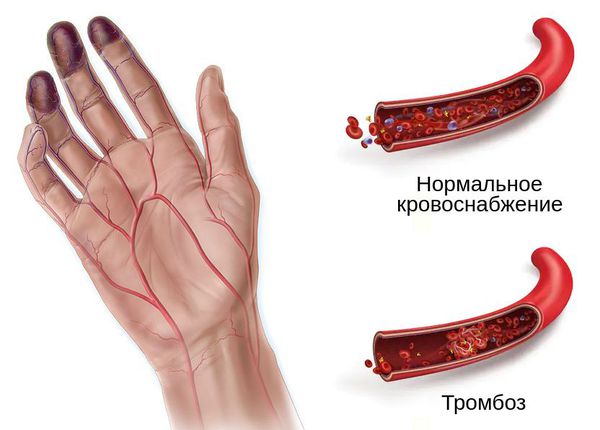
При влажной гангрене в основном нарушается механизм оттока, поэтому наблюдается отёк конечности или органа и обильные выделения из ран.
Механизм развития влажной гангрены примерно такой:
- после травмы ноги (или другого фактора) возникает тромбоз и закупорка глубоких вен, по которым кровь должна отводиться из конечности;
- возникает застой крови в ноге, отёк конечности, боль, цвет кожи или органа сначала становится бледным, потом тёмно-синим, появляются дефекты, из которых сочится жидкость, иногда присоединяется инфекция;
- отёк тканей сжимает и сдавливает артерии, нарушая приток крови и питательных компонентов;
- развивается некроз клеток, тканей и органов [6] .
Классификация и стадии развития влажной гангрены
Выделяют три типа гангрены:
-
— некроз ткани без выраженной инфекции и воспаления;
- влажная (гнилостная) — некроз с гнилостным распадом тканей;
- газовая — серьёзное осложнение, вызванное анаэробными микробами, с признаками сепсиса и интоксикации (высокой температурой и артериальным давлением, одышкой, слабостью, спутанностью сознания и др.) [2] .
Согласно классификации российского хирурга А. В. Покровского, влажная гангрена является последней стадией нарушения кровообращения конечности или органа [1] .
Фактически речь идёт о декомпенсации кровообращения, поскольку на IV стадии в поражённые ткани поступает мало кислорода, который может обеспечить нормальное потребление питательных веществ.
Классификация WIfI (Wound — язва, Ischemia — ишемия, foot Infection — инфицирование стопы) позволяет соотнести степень трофических нарушений и гангрены с ориентировочным объёмом лечения [7] .
Осложнения влажной гангрены
Влажная гангрена — опасное состояние, угрожающее жизни пациента. Промедление лечения чревато серьёзными осложнениями: увеличением раны, распространением инфекции, бактериальным эндокардитом, лёгочной недостаточностью и сепсисом.
Распространение гангрены сопровождается разрушением глубжележащих тканей. Токсины и вредные вещества, которые высвобождаются при распаде и некрозе, отравляют организм. Если процесс не остановить, пациент может лишиться конечности или органа, став инвалидом, или вовсе умереть [9] .
Тромбоз вен, как причина нарушения оттока крови, может стать причиной другого серьёзного осложнения — тромбоэмболии лёгочной артерии (ТЭЛА). Такое нарушение связано с миграцией тромба в систему лёгочных артерий. Из-за периодического изменения венозного оттока во время ходьбы, кашля или акта дефекации тромб может оторваться и закрыть просвет важных сосудов полностью или частично.
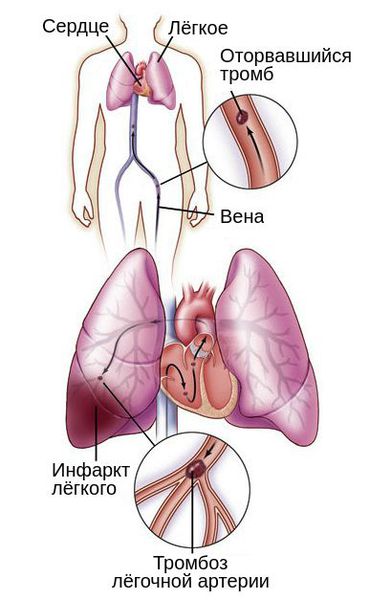
В зависимости от размера тромба закупориваются артерии различного диаметра: от сегментарных ветвей до лёгочного ствола. Тромбоз мелких веток обычно не приводит к расстройству кровообращения и дыхания, но может вызвать инфаркт участка лёгкого и пневмонию. Тромбоз лёгочного ствола заканчивается внезапной смертью.
Лёгочный инфаркт, который вызывает боль в груди, кашель, кровохарканье и образование жидкости в грудной клетке, развивается не всегда. Это осложнение относится к поздним проявлениям ТЭЛА и проявляется через несколько дней после дебюта болезни [3] .
Диагностика влажной гангрены
Диагноз влажной гангрены основывается на данных опроса, объективного осмотра, оценки распространённости процесса, состояния периферического кровотока и нервной передачи.
При опросе пациенты жалуются на длительно незаживающие раны стопы или голени с обильным выделением жидкости, образование волдырей с бурым или светлым содержимым и иногда неприятным запахом.
Важно уточнить, как давно возникли раны: они могут не заживать от нескольких недель до 2-6 лет. На скорость заживления влияют сопутствующие болезни: сердечная и дыхательная недостаточность, сахарный диабет, онкозаболевания и др. [10]
При осмотре врач обращает внимание на:
- состояние и цвет кожи (сухая или влажная, бледная, розовая или синюшная);
- объём конечностей (есть ли отёк);
- их температуру (холодные, тёплые или горячие);
- состояние ногтей — онихомикоз может являться дополнительным источником инфекции.
Периферическое кровоснабжение первично оценивается по пульсу: чем слабее удары, тем хуже состояние поражённой области.
Периферическая иннервация оценивается путём определения тактильной, вибрационной чувствительности и/или сухожильных рефлексов: чем слабее реакция пациента на раздражители, тем хуже прогноз для сохранения органа или конечности [10] .
О состоянии костных структур сложно судить без дополнительных методов исследования. Изначально можно определить только форму суставов, деформацию конечностей, объём движений и боль, возникающую в суставе.
Дополнительные методы исследования расположены в порядке значимости:
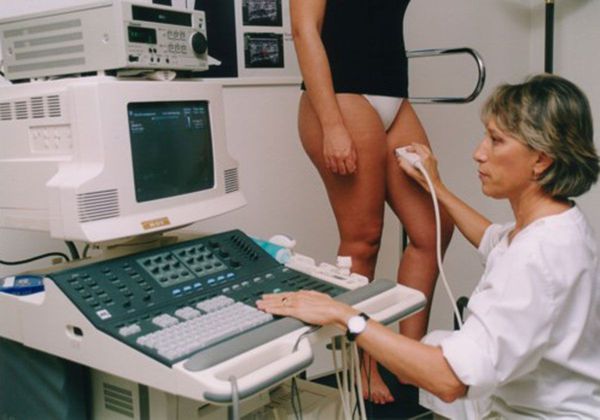
- УЗГД — ультразвуковое дуплексное сканирование артерий и вен. Безвредный метод диагностики. Позволяет выяснить, нарушено ли кровообращение в конечности или органе. Проводится в кабинете ультразвуковой диагностики. Во время процедуры пациент лежит на спине или стоит.
- Лабораторное обследование. С его помощью можно выявить системные заболевания, оценить общую тяжесть состояния и предполагаемый объём лечения. Для диагностики необходим клинический анализ крови, определение скорости оседания эритроцитов (СОЭ), развёрнутая коагулограмма (состояние свёртывающей системы крови), общий (клинический) анализ мочи и развёрнутый биохимический анализ крови. Для влажной гангрены характерны системные изменения: повышение СОЭ, лейкоцитов, D-димера и фибриногена, снижение АЧТВ, МНО, общего белка и т. д.
- Электрокардиограмма. Позволяет оценить состояние сердца. Проводится лёжа. На грудную клетку пациента накладываются специальные электроды, которые регистрируют электрическую активность сердечной мышцы — миокарда. Эта информация распечатывается на бумажной ленте в виде кардиограммы, отражающей работу сердца.
По данным этих исследований врач принимает решение о тактике лечения, его объёмах и необходимости других дополнительных методов исследования:
- МСКТ — мультиспиральная компьютерная томография. Может потребоваться для уточнения уровня и степени поражения сосудов при выявлении проблемы на УЗИ.
- Ангиография — определяет проводимость сосудов.
- Бактериологическое исследование раневой инфекции. Позволяет установить тип бактерий и их чувствительность к антибиотикам [10] .
- Рентгенография — оптимальный метод оценки состояния костей и суставов. С его помощью выявляются очаги разрушения [10] .
Дифференциальную диагностику влажной гангрены нужно проводить с другими состояниями:
- лимфатическим отёком и лимфедемой (слоновостью);
- хронической сердечной и почечной недостаточностью в стадии декомпенсации;
- острой печёночной недостаточностью и циррозом печени;
- липедемой ("жировым отёком").
Лечение влажной гангрены
Лечение влажной гангрены всегда комплексное. Оно состоит из ряда важнейших задач, которые формируются на этапах диагностики. По показаниям может потребоваться реваскуляризация — восстановление притока и оттока крови по артериям и венам. Выбор метода реваскуляризации зависит от типа сосудистой недостаточности — артериальной и/или венозной.
Одной из причин влажной гангрены является нарушение венозного оттока, а именно тромбоз глубоких вен конечности. Такая проблема чаще требует консервативной антикоагулянтной терапии — приёма таблеток, которые рассасывают тромб. Если причина в эмболизации артерий, восстановить кровоток позволяют реконструктивные операции:
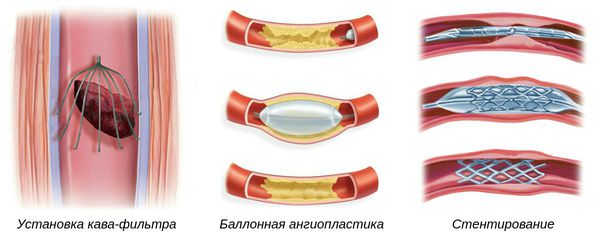
- Установка кава-фильтра — специальной системы, которая препятствует миграции тромбов из нижних конечностей к лёгким. Устанавливается в нижнюю полую вену.
- Баллонная ангиопластика — способ ликвидации суженных участков артерий, препятствующих нормальному току крови. Выполняется при помощи специальных систем.
- Стентирование — установка специальных имплантов (стентов) в область артерии, поражённой атеросклеротической бляшкой, чтобы восстановить её проходимость.
Такие операции выполняются под местной анестезией через прокол, т. е. малоинвазивным и малотравматичным способом [1] .
После восстановления кровообращения и купирования инфекционного процесса наступает восстановительный период. Он предполагает компрессионное лечение:
- Ношение трикотажа 2-3 класса компрессии в течение дня. Это могут быть бинты, чулки, перчатки, рукава и пр.
- Прерывистая пневмокомпрессия, или прессотерапия. Используется как противоотёчная терапия [3] . На пациента надеваются манжеты, в которые подаётся воздух. Манжеты постепенно нагнетают давление от периферии к центру, т. е. от пальцев стопы, усиливая отток лимфы.
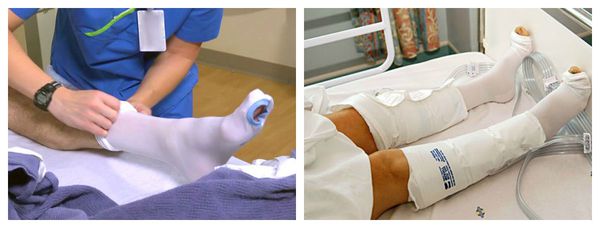
Одновременно с перечисленными мерами проводится обработка раны. Она направлена на очищение и подготовку дефекта к заживлению.
Выбор метода обработки зависит от состояния раны и организма в целом. Возможны несколько вариантов:
- хирургический метод — иссечение омертвевших тканей;
- ферментный метод — наложение препаратов, расщепляющих омертвевшие ткани, например трипсина или химотрипсина;
- ультразвуковой метод — физический способ размельчения и удаления омертвевших тканей;
- комбинация нескольких методов очищения раны [10] .
При адекватной обработке и разгрузке поражённой конечности дефект начинает заживать в течение двух недель [10] .
Правильно выбрать повязку для раны — не менее важно. Чтобы поспособствовать заживлению, она должна отвечать четырём требованиям:
- поддерживать влажную среду в ране;
- контролировать объём воспалительного выпота;
- предотвращать повреждение краёв раны;
- хорошо фиксироваться, оставаться неподвижной.
Современные многокомпонентные повязки содержат все необходимые компоненты для заживления раны:
- гидрогели для создания оптимальной влажной среды на поверхности раны;
- альгинаты для устранения избыточной жидкости;
- гидроколлоиды для очищения раны от омертвевших тканей;
- ионы серебра для обеззараживания и т. д.
Для каждой стадии заживления раны существуют свои повязки. Они накладываются на 1-5 дней. На поверхности современных повязок имеются индикаторные метки, которые сигнализируют о том, что повязку пора сменить.
Прогноз. Профилактика
Если не лечить влажную гангрену или поздно обратиться к врачу, то в течение первого года 20 % больных умирают, 25 % пациентов проводится ампутация и лишь у 55 % больных есть шанс сохранить конечность или орган. Эти показатели отражают весь драматизм ситуации: угроза здоровью и жизни больных очень высока [8] .
Ампутация, как единственно возможный способ сохранения жизни пациента, показана при неэффективности комплексного лечения, увеличении раны, невозможности проведения операции, ухудшении состояния пациента и позднем обращении к врачу — развившейся гангрене.
Во избежание осложнений, связанных с ампутацией, операцию следует выполнять в два этапа:
- первичная ампутация — удаление омертвевших тканей, попытка восстановить кровоток и сохранить конечность;
- вторичная ампутация — проводится при неэффективности мероприятий по сохранению конечности и отсутствии положительной динамики: рана после первичной ампутации не заживает [9][14] .
При наличии гнойно-некротического очага и риске заражения крови его первичная санация должна быть выполнена до операции [10] .
Другие осложнения, связанные с лечением, возможны при критической ишемии конечности. Проводить хирургическую обработку раны в этом случае опасно: это может расширить зону некроза. Перед этим требуется провести реваскуляризацию конечности, например стентирование.
При реваскуляризации возможно развитие осложнения в виде нефропатии — нарушения работы почек. Особенно рискуют пациенты с генерализованным атеросклерозом, кальцификацией почечных артерий и хронической болезнью почек II стадии и выше [8] [15] [16] . Чтобы предупредить нефропатию, накануне и после операции пациентам из группы риска необходимо отменить метформин, петлевые диуретики и по каплям внутривенно ввести 1 л физраствора.
Профилактика влажной гангрены заключается в регулярном обследовании, контроле имеющихся заболеваний и раннем обращении к врачу при первых симптомах тромбоза или ишемии конечности. Даже небольшая на первый взгляд ранка может привести к утрате конечности.
При наследственной предрасположенности к варикозной болезни необходимо каждый год выполнять УЗИ вен нижних конечностей и консультироваться с флебологом. В профилактических целях врач может назначить ношение компрессионного белья: это позволит избежать образования тромбов и прогрессирования хронических заболеваний вен.
При сахарном диабете важно корректировать уровень глюкозы в крови, ежегодно выполнять УЗИ органов брюшной полости, артерий и вен нижних конечностей, а также правильно ухаживать за кожей ног:
Читайте также:

