Сколько процентов ожогов не выживает
Обновлено: 27.04.2024
Скоро лето – пора отпусков и детских каникул, а это значит, что дети большее время будут проводить дома и на улице, в сельской местности и в походе у костра. Как дерматолог хочу обратить ваше внимание на часто встречающийся вид травмы – ожоги.
Ожоги – один из распространенных видов травм у детей и взрослых.
Разновидности ожогов
- термические,
- химические,
- электрические,
- лучевые.
Термические ожоги составляют более 90% от всех видов – это ожоги пламенем, горячим паром, горячей или горящей жидкостью, кипятком, ожоги от соприкосновения с раскаленными предметами, солнечные ожоги. Особенно опасны ожоги для детей и пожилых людей.
Малыши чаще получают ожоги, опрокидывая на себя кипяток, горячее молоко или суп, прикасаясь к раскаленным предметам (батарея, утюг, электрическая плита, лампочка). Дети постарше, как правило, страдают при неосторожном обращении с огнем дома или на природе.
Cтепени тяжести
В зависимости от глубины поражения кожи различают следующие степени тяжести ожогов.
- Ожог 1 степени — это поражением самого поверхностного слоя кожи. Развивается выраженное покраснение кожи, ее отек, в пораженном месте отмечаются боли, чувство жжения. Эти явления стихают в течении 2-х дней, а через неделю наступает полное выздоровление.
- При ожоге 2 степени верхний слой кожи полностью погибает и отслаивается, при этом образуются пузыри, заполненные прозрачной жидкостью. Первые пузыри появляются уже через несколько минут после ожога, однако еще в течение 1 суток могут образовываться новые пузыри, а уже существующие — увеличиваться в размерах. Если течение болезни не осложнится инфицированием раны, то заживление наступает через 10-12 дней.
- При ожогах 3 степени кожа поражается практически на всю глубину. При этом образуются массивные пузыри с толстой оболочкой, заполненные кровянистым содержимым, напряженные и очень болезненные.
- Ожог 4 степени — это полная гибель всех слоев кожи, включая подкожно-жировую клетчатку, а также и нижележащих тканей — мышц, сухожилий, костей.
Каждый повреждающий фактор имеет свои особенности:
-
Пламя. Площадь ожога относительно большая, по глубине преимущественно 2-я степень. При первичной обработке раны представляет сложность удаление остатков обгоревшей одежды, незамеченные нити ткани могут в последующем служить очагами развития инфекции. Могут поражаться органы зрения, верхние дыхательные пути. Очень опасны ожоги пламенем в закрытых помещениях, так как к повреждению поверхности тела добавляются ожоги дыхательных путей горячим дымом, отравление угарным газом. Горячая жидкость. Площадь ожога небольшая, но относительно глубокая, преимущественно 2—3-й степеней. Пар. Площадь ожога большая, но неглубокая. Очень часто поражаются дыхательные пути. Раскалённые предметы. Площадь ожога всегда ограничена размерами предмета и имеет относительно чёткие границы и значительную глубину.
Как практикующий врач, хочу обратить ваше внимание на то, что, к сожалению, в большинстве случаев ожоги наносят не только физическую травму и косметические дефекты, но и длительную психологическую травму. Поэтому своевременная первая помощь и специализированная врачебная имеют огромное значение.
Что делать при ожоге?
Первое, что надо сделать при оказании помощи пострадавшему — это прекратить воздействие поражающего фактора. Если речь идет про ожог кипятком, то необходимо как можно быстрее снять (срезать) пропитанную горячей жидкостью одежду.
При воздействие пламенем наиболее правильным будет потушить горящую одежду водой, а потом снять. Если достаточного количества воды нет, тушить следует подручными средствами — плотной тканью, песком, землей. При этом не следует закрывать пострадавшего с головой — это может привести к вдыханию продуктов горения с последующим ожогом дыхательных путей и отравлению.
Не следует также сбивать пламя голыми руками, так как при этом спасатель сам может перейти в разряд пострадавших. Если пострадавший находился в закрытом помещении, как можно скорее вынесите его на свежий воздух.
Одежду и обувь с ребенка нужно обязательно снять полностью, так как в большинстве случаев мы не можем достоверно оценить, какие участки тела подверглись воздействию высокой температуры. Нужно помнить, что волосы также могут пострадать и вести себя как тлеющая одежда, концентрируя тепло и обжигать кожу головы, уши и лицо ребенка.
Удалять приставшую к телу одежду не следует, поскольку при этом есть риск дополнительно повредить обожженную поверхность. ОСОБЫЕ ПРЕДОСТОРОЖНОСТИ НАДО СОБЛЮДАТЬ, ЕСЛИ ОДЕЖДА СИНТЕТИЧЕСКАЯ, ТАК КАК ПРИ ГОРЕНИИ ОНА ПЛАВИТСЯ И ПРИЛИПАЕТ К КОЖЕ. Ни в коем случае не пытайтесь счищать прикипевший полимер!
При ожогах следует незамедлительно снять кольца, часы, браслеты, цепочки, бусы, поскольку в дальнейшем будет развиваться отек пораженного участка, и эти предметы могут сдавливать ткани с нарушением кровообращения вплоть до развития омертвления тканей.
Обязательно следует охладить пораженный участок — погружением в холодную воду, снег. Длительность воздействия холода колеблется от 3-5 до 15-20 минут. Слишком долго охлаждать обожженное место не следует, чтобы не вызвать спазм сосудов с последующим нарушением кровообращения в пораженном участке. Эта мера эффективна в течение 2 часов после получения ожога и не только уменьшает боль, но и - глубину поражения. Даже когда действие поражающего фактора прекращено, ожог продолжает развиваться и углубляться за счет того, что поверхностные слои кожи играют роль горячего компресса для нижележащих. Охлаждая поверхность тела, можно прервать этот процесс.
Параллельно охлаждению необходимо адекватное обезболивание. Для этого используют обезболивающие препараты — Парацетамол или Анальгин. На пораженную кожу наложить чистую сухую марлевую повязку и в короткие сроки показать врачу.
В случае глубоких ожогов следует воздерживаться от каких-либо манипуляций. Не надо пытаться самостоятельно очистить рану от приставших обрывков одежды и других загрязнений (данная манипуляция может привести к отслоению больших участков кожи, кровотечению, а впоследствии и к инфицированию ран), не следует самостоятельно вскрывать пузыри. На ожоговую рану следует наложить сухую стерильную повязку (при обширных ожогах завернуть пострадавшего в чистую простыню), после чего обратиться к врачу.
Масляные мази и другие жиросодержащие продукты при ожогах применять категорически нельзя. Такое действие только усугубит тяжесть поражения, а персоналу в больнице придётся удалять масляную плёнку, причиняя дополнительные страдания пострадавшему.
В случае любых ожогов обязательна незамедлительная консультация врача!
Красноярский филиал ФГБУ «Гематологический научный центр» Минздрава России
БУЗ Воронежской области «Воронежское областное бюро судебно-медицинской экспертизы», Воронеж, Россия, 394068
Экспертная оценка случаев смерти от ожоговой болезни в отдаленном посттравматическом периоде
Журнал: Судебно-медицинская экспертиза. 2018;61(6): 8‑12
Красноярский филиал ФГБУ «Гематологический научный центр» Минздрава России
Проведен комплексный клинико-морфологический анализ случаев наступления смерти пострадавших от осложнений ожоговой болезни, включающий исследование медицинской документации, данных секционного исследования, гистологического и биохимического исследований объектов. На основании выполненного исследования определены наиболее характерные, достоверные и устойчивые прижизненные клинико-лабораторные, посмертные патоморфологические и биохимические признаки ожогового сепсиса, а также характерные для него осложнения, явившиеся непосредственной причиной смерти. Полученные результаты позволяют повысить объективность и доказательность экспертных выводов о причинах наступления смерти ожоговых больных в отдаленном периоде.
Красноярский филиал ФГБУ «Гематологический научный центр» Минздрава России
БУЗ Воронежской области «Воронежское областное бюро судебно-медицинской экспертизы», Воронеж, Россия, 394068
Ожоговой травме, как и любой другой, свойственны закономерности течения, выражающиеся в определенной последовательности развития посттравматических изменений (функциональных и морфологических), а также их исчезновение. Такой закономерностью при ожогах, превышающих определенную критическую степень глубины и распространенности (площади), является развитие ожоговой болезни (ОБ). Она развивается ориентировочно при поверхностных ожогах площадью более 10—30%, при глубоких — площадью более 5—10% [1—3].
В клинической практике используют следующую периодизацию ОБ: ожоговый шок (до 3 сут), острая ожоговая токсемия (до 10—15 сут), септикотоксемия (от 2—3 нед до восстановления кожного покрова) и период реконвалесценции [4—6].
В отечественной литературе [7] широко применяется термин «ожоговая болезнь». В иностранных медицинских источниках он практически не встречается. Вместо него используют понятие «тяжелая ожоговая травма» (severe burn injury), которая развивается при ожогах площадью более 20% от поверхности тела. Кроме того, зарубежные исследователи [8] к периодизации течения тяжелой ожоговой травмы подходят с позиции системного воспалительного ответа организма. Это предполагает деление ОБ на следующие стадии: ожоговый шок, системный воспалительный ответ (СВО), сепсис, полиорганная дисфункция (ПОД), полиорганная недостаточность (ПОН), при этом отмечается возможное изменение порядка перечисленных стадий.
В настоящее время клинико-лабораторная характеристика периодов течения тяжелой ожоговой травмы, патоморфологические изменения во внутренних органах, осложнения, непосредственные причины смерти и другие аспекты ОБ достаточно хорошо изучены. Знания в данной области клинической медицины продолжают пополняться.
Понимание патогенеза ОБ, прогностических оценок и исходов приобретает для эксперта особую ценность в свете современных подходов, связанных с необходимостью критической оценки информации, определении степени достоверности предлагаемых данных, а также выбором наиболее объективных, лишенных субъективной оценки, данных.
Информация, полученная из медицинской документации, в совокупности с патоморфологическими признаками, выявленными на вскрытии и в ходе дополнительных лабораторных исследований, при наличии соответствующих экспертных критериев объективной оценки причин смерти при ОБ позволит эксперту не только избежать ошибок при формулировании выводов и диагноза, но и обеспечит реализацию главных принципов экспертной работы — объективность, всесторонность и полнота исследований, проводимых с использованием современных достижений науки.
Цель исследования — разработка судебно-медицинских экспертных критериев объективной оценки причин смерти при ОБ в отдаленном периоде.
Материал и методы
Изучили архивные экспертные документы Воронежского областного БСМЭ за 2010—2016 гг. в отношении 63 умерших от ожоговой травмы: протоколы судебно-медицинского исследования трупа, судебно-гистологического и судебно-биохимического исследований, медицинские карты стационарного больного. Кроме того, проанализировали научную и специальную литературу о клинических проявлениях III стадии ОБ, особенностях течения ожогового сепсиса, его проявлений и патогенеза. Исследовали патоморфологические признаки и посмертные биохимические изменения, позволяющие верифицировать проявления сепсиса.
Умершие — лица мужского и женского пола в возрасте от 22 до 74 лет без клинически выраженных хронических заболеваний органов и систем. Смерть от ОБ наступила в медицинских организациях в сроки госпитализации более 5, но не более 30 сут, с клинико-лабораторными признаками сепсиса.
Выделили две возрастные группы: 1-ю группу составили 33 умерших (10 женщин 22–55 лет и 23 мужчины 22—60 лет), 2-ю — 30 умерших (17 женщин 56—74 лет и 13 мужчин 61—74 лет). Разделение произвели в соответствии с отечественной возрастной периодизацией с учетом относительно общих способов реагирования организма на факторы внешней среды в каждой из групп, схожим течением патологических процессов и влиянием сопутствующей патологии на течение травмы. Группы были сопоставимы по количеству наблюдений и тяжести ожоговой травмы.
Составили «Карту ретроспективной оценки случая смерти в медицинской организации», состоящую из нескольких блоков информации: 1) общие и регистрационные сведения (наименование медицинской организации, номер медицинской карты стационарного больного, номер экспертного документа, год исследования, пол и возраст умершего, срок госпитализации, площадь и степень ожогов, срок появления первых признаков сепсиса); 2) клинико-лабораторные признаки (данные физикального обследования, результаты прижизненного исследования крови и инструментальных методов исследования); 3) патоморфологические (макро- и микроскопические) признаки, характеризующие сепсис и его осложнения; 4) посмертные биохимические признаки, характеризующие осложнения ожогового сепсиса. Далее сравнили качественные и количественные показатели частоты встречаемости признаков в группах.
Клинико-лабораторные признаки сепсиса определяли с помощью международных диагностических критериев сепсиса [9], тяжесть ПОН оценивали по шкале SOFA (Sepsis-related Organ Failure Assessments Score/ Sequential Organ Failure Assessment), адаптированной и дополненной Т.Г. Спиридоновой [10].
Результаты и обсуждение
У подавляющего большинства пострадавших при поступлении в стационар прогноз исхода ожоговой травмы с учетом площади и глубины ожогов был сомнительный: в 1-й группе — у 84,8%, во 2-й — у 93,3%, а у остальных неблагоприятный — у 15,2 и 6,7% соответственно. Ожоги превышали 30% поверхности тела, при этом площадь глубоких ожогов составляла не более 10—15%.
Известно, что главным источником бактериемии и сепсиса являются длительно не заживающие ожоговые поверхности с влажным некрозом и воспалительным отеком [1, 11, 12]. Исследование показало, что во всех наблюдениях в медицинской документации отмечено гнойно-некротическое воспаление ожоговых ран, которое было подтверждено на вскрытии и при гистологическом исследовании.
В преобладающем большинстве случаев первые клинические признаки ожогового сепсиса наблюдались с 5-х по 14-е сутки: в 1-й группе у 97%, во 2-й у 83,3%, что соответствовало периоду раннего сепсиса [13]. Он начинался относительно остро, чаще на 5—7-е сутки ОБ, с повышения температуры тела (чаще до 39 °C или несколько выше), появления тахикардии (более 100 в 1 мин), тахипноэ (более 20 в 1 мин) и расстройства сознания (бред, галлюцинации и т. п.). В это же время в обеих группах при проведении рентгенологического исследования органов грудной клетки выявили признаки пневмонии. Наряду с этим у большей части пострадавших обнаружили характерные лабораторные признаки генерализации инфекционного процесса: снижение содержания гемоглобина (менее 90 г/л) и общего белка (менее 60 г/л), лейкоцитоз (более 12·10 9 /л), повышение СОЭ (более 60 мм/ч). Такая клинико-лабораторная картина совпадала по времени с выявлением повышенного количества С-реактивного белка (более 40 мл/л), а через 2—3 сут и диагностического маркера сепсиса — прокальцитонина (более 2 нг/мл).
Вместе с появлением признаков ожогового сепсиса последовательно нарастали изменения клинико-лабораторных параметров, характеризующих развивающуюся ПОН: легких, почек, системы крови, пищеварительного тракта и др. В большинстве случаев это проявлялось прогрессированием легочной недостаточности, снижением температуры тела (до 36 °C и ниже), нарушением сознания (от оглушения до комы) с последующим нарастанием или присоединением почечной недостаточности, нарушением функции печени, явлениями сердечно-сосудистой недостаточности и артериальной гипотензии. Изменения лабораторных показателей крови характеризовались следующими показателями: повышением содержания креатинина (более 44 мкмоль/л), мочевины (более 15 ммоль/л), трансаминаз (в 1,5 раза и более); в ряде наблюдений — повышением количества билирубина (более 70 мкмоль/л), гипергликемией (более 7,7 ммоль/л), снижением фибриногена (менее 1,5 г/л), тромбоцитопенией (менее 100·10 9 /л) и удлинением активированного частичного тромбопластинового времени (АЧТВ) более 60 с. При проведении инструментальных исследований (УЗИ, рентгенография, ЭКГ, ФГДС и др.) определялось наличие свободной жидкости в полостях тела, увеличение печени, отек легких, нарушение ритма, проводимости и других функций сердца, наличие эрозивно-язвенных поражений пищеварительного тракта и признаков кровотечения.
Непосредственной причиной смерти при тяжелом ожоговом сепсисе в значительном большинстве случаев стала ПОН (в 1-й группе — у 81,8%, во 2-й — у 90%) вследствие декомпенсации функций органов и систем, в остальных – септический шок. Критериями диагностики септического шока считали признаки полиорганной (более 3—4 органов) недостаточности, повышение содержания прокальцитонина в плазме крови более 10 нг/мл, артериальную гипотензию, не устраняющуюся с помощью инфузионной терапии.

Распределение диагностически значимых клинико-лабораторных признаков ожогового сепсиса и его осложнений представлено в табл. 1. Таблица 1. Диагностически значимые клинико-лабораторные признаки, характеризующие ожоговый сепсис и его осложнения
Результаты вскрытий и судебно-гистологического исследования тканей и органов выявили относительно схожую частоту встречаемости патоморфологических признаков ожогового сепсиса в разных возрастных группах.
Наиболее часто наблюдали следующие признаки:
— воспалительные изменения в тканях и органах, преимущественно в легких и верхних дыхательных путях, реже — в почках, печени, головном мозге, сердце, перикарде (в среднем 98,5% наблюдений в обеих группах);
— жидкое состояние крови в полостях сердца и сосудах трупа (100% случаев);
— дистрофические изменения и некрозы внутренних органов: дистрофия в сердце, печени, почках, головном мозге (в среднем в двух группах 85,9%); некроз преимущественно в почках (в 1-й группе — 60,6%, во 2-й — 46,7%), единичные изменения — в сердце, головном мозге, надпочечниках;
— наличие изменений в гипофизарно-адреналовой системе, связанных с повышением ее активности.
Остальные макро- и микроскопические признаки в виде вторичных септических очагов (гнойники и инфаркты), гиперплазии и других изменений селезенки, увеличения печени, желтушности кожного покрова и слизистых оболочек, изменений в гипофизарно-адреналовой системе, обусловленных ее истощением, респираторного дистресс-синдрома легких, геморрагического и ДВС-синдрома, лейкостазов и расстройства микроциркуляции во внутренних органах встречались значительно реже.

В заключительном клиническом диагнозе непосредственной причиной смерти указан септический шок, а морфологическими признаками в большинстве случаев являлись расстройства микроциркуляции и некрозы внутренних органов, ДВС-синдром, кровоизлияния в надпочечники (табл. 2). Таблица 2. Диагностически значимые патоморфологические признаки ожогового сепсиса и его осложнений
Посмертное биохимическое исследование крови и печени позволило оценить изменения, непосредственно предшествующие смерти, установить и объективизировать непосредственную причину смерти при ожоговом сепсисе.
Полученные данные свидетельствовали о наличии признаков почечной недостаточности, поражения печени и сердца, гипоксическом состоянии и лихорадке [14, 15]. Все эти признаки свойственны ПОН, развивающейся при ожоговом сепсисе: значительное повышение содержания креатинина, мочевины, АлАТ, АсАТ и гамма-ГТФ в крови, снижение содержания белка в крови, а также резкое снижение гликогена в печени.

Сравнительный анализ выявленных биохимических сдвигов, являющихся критериями диагностики ПОН, не выявил принципиально значимых различий в возрастных группах (табл. 3). Таблица 3. Диагностически значимые биохимические сдвиги, характерные для недостаточности функции органов и систем при ожоговом сепсисе
Полученные данные укладываются в изученные и описанные клинико-лабораторные и морфологические проявления сепсиса и его осложнений, а изменения посмертных биохимических показателей – предшествующим смерти патологическим процессам, свойственным ПОН.
Выводы
1. Сравнительный анализ установленных клинико-лабораторных, патоморфологических и посмертных биохимических признаков, являющихся критериями диагностики ожогового сепсиса и его осложнений, не выявил принципиально значимых различий в возрастных группах.
2. Секционное исследование случаев смерти от ОБ и забор биологического материала для дополнительных (гистологического, биохимического) лабораторных исследований должны производиться с обязательным учетом клинико-лабораторных признаков сепсиса, его осложнений и проявлений.
3. Морфологические изменения внутренних органов у лиц, умерших от осложнений ожогового сепсиса, характеризуются комплексом неспецифических проявлений в виде расстройства микроциркуляции, дистрофических и воспалительных изменений, явлений некроза и других признаков. Посмертные биохимические сдвиги отражают патологические процессы, предшествующие смерти, и не являются патогномоничными для осложнений сепсиса. В силу вышеизложенного диагностика ожогового сепсиса и его осложнений как причины смерти должна базироваться на комплексной экспертной оценке и анализе всех признаков, ведущими из которых являются клинико-лабораторные данные.
Эпидемиология ожогов. Критерии для госпитализации в ожоговый центр
В нашей стране почти 1,25 миллиона человек ежегодно получают ожоги, тем не менее частота ожоговых повреждений уменьшается. Каждый год около 60000-80000 пострадавших нуждаются в госпитализации, из них приблизительно 5500 умирают. Как правило, госпитализация требуется при площади ожога более 10% всей поверхности тела, а также при тяжелых ожогах кистей рук, лица, промежности или стоп.
Наиболее часто ожоги случаются у детей первых лет жизни и у лиц в возрасте от 20 до 29 лет. Среди тяжелых ожогов преобладающими по причине возникновения являются ожоги пламенем и ожоги кипятком. К смертельным исходам чаще всего приводят ожоги пламенем, вместе с тем, случаи смерти при ожогах кипятком составляют второй по величине показатель смертельных исходов при ожоговых травмах.
В период с 1971 по 1991 гг. смертность при ожогах снизилась на 40% с одновременным снижением показателя смертности, связанного с ингаляционными повреждениями. С 1991 г. смертность от ожогов на душу населения уменьшилась еще на 25% (по данным Центров контроля и профилактики заболеваний). Эта положительная динамика, скорее всего, явилась результатом внедрения стратегий профилактической направленности, ведущих к снижению частоты менее тяжелых ожогов, а также результатом значительного прогресса в области лечебных технологий.
Достижения в лечении пострадавших с тяжелыми ожогами, несомненно, способствовали улучшению показателей выживаемости, прежде всего среди детей. В 1949 г. Bull и Fisher по результатам работы своего ожогового отделения впервые опубликовали данные, показывающие при какой площади ожога можно ожидать 50% показатель летальных исходов в разных возрастных группах. Из их отчета следовало, что среди детей в возрасте от 0 до 14 лет с ожогами, занимающими 49% площади поверхности тела (ППТ), почти половина должна была умереть.

Эта печальная статистика претерпела значительные изменения, и последние публикации указывают на 50% летальность в данной возрастной группе при ожогах до 98% поверхности тела. Как можно ожидать, здоровый ребенок с любой площадью ожога должен выжить. К сожалению, тоже самое нельзя сказать в отношении пострадавших 45 лет или старше, у которых улучшения были значительно скромнее, и особенно в отношении пострадавших старше 65 лет, которые продолжают умирать в половине случаев при площади ожоговой поверхности 35%.
Таким выраженным улучшениям показателей смертности при больших ожоговых поражениях способствовали усовершенствование знаний в области реанимации, успехи в защите раны за счет раннего иссечения и пластики, более совершенная коррекция гиперметаболического ответа, ранняя нутритивная поддержка, более адекватный контроль инфекций, а также повышение качества лечения ингаляционных повреждений. Интенсивная терапия пострадавших с тяжелыми ожогами до такой степени положительно сказалась на исходах, что сохранение жизни при обширных повреждениях стало обычной практикой.
Дальнейшие достижения, скорее всего, будут связаны с более быстрым и более полным восстановлением функций, а также с более качественными косметическими результатами.
В ряде случаев эффект от лечения может быть получен при оказании помощи в специализированных ожоговых центрах. В таких центрах сконцентрированы выделяемые ресурсы и высококвалифицированные кадры по всем требуемым направлениям для максимального увеличения благоприятных исходов при этих тяжелейших травмах. Американская ожоговая ассоциация и Комиссия по травматизму Американского колледжа хирургов утвердили методические рекомендации с перечнем показаний для госпитализации пострадавших в специализированный ожоговый центр.
Следующие критерии служат основанием для лечения больных в ожоговом центре:
1. Ожоги I—II степени с поражением более 10% поверхности тела
2. Глубокие ожоги во всех возрастных группах
3. Любые ожоги в области лица, кистей рук, стоп, глаз, ушей или промежности, которые могут привести к косметическим или функциональным нарушениям
4. Электрические ожоги
5. Ингаляционные ожоги или комбинированная травма
6. Химические ожоги
7. Ожоги у пострадавших с серьезными предшествующими или сопутствующими заболеваниями (сахарный диабет, хронические обструктивные заболевания легких, заболевания сердца и др.)
В стационарах общего профиля могут лечиться пострадавшие, соответствующие следующим критериям:
1. Наличие ожогов II степени с поражением менее 10% поверхности тела
2. Отсутствие ожогов в областях повышенного риска или выполняющих специфические функции, и отсутствие тяжелых сопутствующих заболеваний.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Советы при ожоге
1. Почему ожоги часто вызывают у людей чрезмерную психоэмоциональную реакцию?
Тяжесть травмы при переломе бедра объективно превосходит тяжесть травмы при ожоге лица и шеи, однако психологическая и эмоциональная реакция семьи больного и даже врачей на ожог лица превосходит такую реакцию на перелом бедра. Каждый врач и каждая медицинская сестра должны знать об этой неадекватной эмоциональной реакции и стараться (с помощью аутотренинга и коррекции поведения) не усугублять тревогу и страх больного и членов его семьи своими словами, жестами и действиями.
2. Каким образом можно научиться избегать этих реакций и подавлять их?
Ключ — в знании. Надо иметь ясное, четкое, хорошо усвоенное понимание патофизиологии ожогов и механизмов их местного и системного воздействия на организм больного (см. ниже).
3. Почему такое простое на первый взгляд поражение, как ожог, приводит к большой угрозе благополучию и жизни больного?
Прежде чем приступить к изучению патофизиологии ожоговой травмы, надо вспомнить необычайно важную и сложную функцию кожи. Кожные покровы представляют собой уникальный гибкий футляр, обладающий избирательной проницаемостью и выполняющий иммунологические, терморегуляторпые и нейросенсорпые функции. На коже обитает громадное количество сапрофитных бактерий, однако она способна противостоять проникновению в организм этих и других бактерий и множества вредных физических и химических агентов. В нескольких словах невозможно описать даже малую часть всех важных и сложных функций кожи, являющейся уникальным и самым большим органом тела.
Кожа представляет собой живой покров, содержащий в себе 70% воды организма. Кожный кровоток равен 20% сердечного выброса. Человек может выжить без почки и без половины печени и вести более или менее сносную жизнь без половины кишечника, но ни один человек не может жить без половины кожи.
4. Так что же в действительности происходит при ожоговой травме?
Патологические изменения можно подразделить на местные и системные.
5. В чем заключаются местные изменения?
Место возникновения ожога и прилежащая область кожи могут быть разделены па три зоны: зону некроза, зону стаза и зону гиперемии. В зоне некроза происходят: денатурация всех белков; необратимые структурные и функциональные нарушения, разрушение клеток; что еще более важно, разрушаются все микро- и макроваскулярные структуры и прекращается их функция.
Таким образом, данный участок кожи необратимо утрачивается как в структурном, так и в функциональном отношении. К этой зоне смерти, разрушения и запустения непосредственно прилегает, окружая ее, зона стаза. При микроскопическом исследовании морфология клеток этой зоны представляется интактной, однако клетки отечны, в них имеются микроструктурные нарушения. При цитологическом исследовании выявляется экстравазация лейкоцитов, в интерстиции обнаруживаются эритроциты. Имеют место отек внеклеточного пространства и окклюзия капилляров (полная или частичная), что свидетельствует об уменьшении кровотока.
Зона стаза окружена зоной гиперемии, которая выявляется при микроскопическом исследовании: клетки представляются интактными, в них отсутствуют микроструктурпые изменения. Во внесосудистом пространстве отмечается минимально выраженный отек, капилляры расширены, но в них нет сладжа эритроцитов и микротромбов. Эта третья зона плавно переходит в нормальную ткань, в которой отсутствуют какие бы то пи было патологические изменения.

6. В чем заключаются системные изменения при ожогах?
На уровне целостного организма у больных с ожогами выявляются следующие изменения:
(1) тенденция к задержке жидкости и генерализованный отек, отчасти обусловленный увеличением проницаемости мелких сосудов, и
(2) явное и воспроизводимое уменьшение сердечного выброса. К иммунохимическим сдвигам относится выделение цитокинов, медиаторов воспаления и других сывороточных факторов, ответственных за потерю жидкости и повреждение миокарда.
В итоге ухудшается насосная функция сердца и увеличивается проницаемость сосудов, приводящая к потерям жидкости во внесосудистое пространство.
7. Как рационально вести больных с ожогами?
Ключевые принципы, лежащие в основе лечения больных с сочетанной травмой вполне и в первую очередь приложимы к ведению больных с ожогами; особенно важно правило оказания помощи в первый (золотой) час после травмы.
• Дыхательные пути — убедитесь, что во рту нет копоти.
• Дыхание — прослушайте легкие с обеих сторон, оцените качество дыхательных шумов.
• Кровообращение — немедленно начинайте внутривенную инфузию жидкостей, руководствуясь формулой Паркленда (Parkland): 4 мл/кг/% поражения поверхности тела.
Жизненно важны надежное обезболивание и психоэмоциональная поддержка больного. И наконец, поскольку имеет место катастрофическое нарушение целостности кожных покровов, мы должны обратить пристальное внимание на защиту этого участка от микробного заражения. Можно сказать, что ожог надо защитить от ятрогенных действий медицинского персонала.
8. Как определить тяжесть ожогового поражения?
Самым главным фактором является обширность ожога. Обширность обычно выражается в процентах по отношению ко всей поверхности тела. Площадь ладони представляет собой 0,5% площади поверхности тела. Такое вычисление процента поражения полезно при множественных мелких ожогах. Если же размер ожога велик, то для вычисления его процента необходимо использовать правило девяток или номограмму Лунда-Браудера (Lund & Browder). Следует помнить, что у детей отношение поверхности кожи головы к поверхности тела отличается от такого отношения у взрослых (9% у взрослых, 15% у детей).
Вопреки распространенному мнению глубина ожога оказывает не столь сильное влияние на тяжесть течения ожоговой болезни, как его распространенность. Определение глубины ожога по клиническим признакам — задача невыполнимая даже для опытного специалиста. Однако глубина поражения при ожоге имеет значение, поскольку именно ею определяется прогноз — заживет ли дефект кожи самостоятельно или потребуется пересадка кожи.
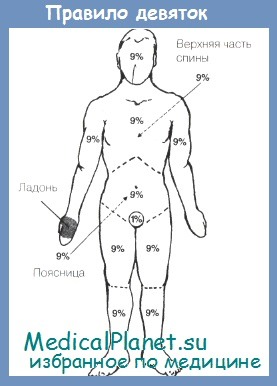
9. В чем заключается правило девяток?
Правило девяток является самым распространенным практическим методом определения площади поражения, хотя и не самым точным. Вся поверхность тела делится на участки, площадь которых составляет или 9% площади поверхности тела, или число процентов поверхности, кратное девяти. Площадь поверхности головы и шеи составляет 9%; площадь поверхности каждой верхней конечности равна 9%; площадь передней поверхности туловища составляет 2%9 (18%); то же самое относится и к задней поверхности туловища; площадь поверхности каждой нижней конечности составляет 18%. Площадь промежности составляет 1%, что в сумме равно 100% поверхности тела.
10. Как классифицируются ожоги по глубине?
Определять степень глубины поражения при ожоге следует потому, что это очень важно для прогноза: заживет ли ожог самостоятельно или для выздоровления потребуется пересадка кожи. Неопытные клиницисты часто встают в тупик при определении глубины поражения из-за того, что придатки кожи внедряются глубоко в базальный слой, который обеспечивает реэпителизацию. Следующая таблица призвана осветить этот вопрос.

11. Какие еще важные прогностические признаки выживаемости после ожогов были идентифицированы?
В недавно опубликованном анализе выживаемости после ожогов было выявлено три существенных фактора риска, имеющих одинаковый вес в предсказании смертности от ожога: поражение 40% поверхности тела, возраст старше 60 лет и ожог дыхательных путей.
0 факторов риска: смертность = 0,3%
1 фактор риска: смертность = 3%
2 фактора риска: смертность = 33%
3 фактора риска: смертность = 90%
12. Что имеют в виду, говоря об ожоге дыхательных путей?
Ожог кожных покровов является видимым повреждением, поддающимся в какой-то степени количественной оценке. Напротив, вдыхание горячего воздуха, окиси углерода и токсических и/или повреждающих веществ является не столь очевидным повреждающим фактором, который плохо поддается количественной оценке, но не становится от этого менее опасным. Повреждения, связанные с вдыханием горячего воздуха и продуктов горения, иногда ошибочно группируются вместе под названием поражения дыхательных путей, хотя воздействие этих факторов можно разделить по механизму воздействия на три раздельных группы. Все эти троякого рода поражения могут встречаться вместе и по отдельности.
а) Отравление окисью углерода. Окись углерода является продуктом неполного сгорания органических или синтетических веществ при недостаточном количестве кислорода, поддерживающего горение. Сродство окиси углерода к гемоглобину в 250 раз превышает сродство к нему кислорода, поэтому связывание окиси углерода с гемоглобином приводит к относительной гипоксемии с гипоксическим поражением головного мозга и почек. В крови курильщиков содержание окиси углерода достигает пяти процентов; симптомы отравления окисью углерода появляются у обожженных при концентрации ее в крови 15-20%; угроза жизни возникает при концентрации окиси углерода в крови свыше 30%.
Лечение заключается в дыхании чистым кислородом, поскольку оксигенотерания уменьшает время полужизии карбоксигемоглобина с 250 до 40 минут.
б) Термическое поражение верхних дыхательных путей. При пожаре в жилом помещении температура может достигнуть 1000°С. Длительное дыхание разогретым до высокой температуры воздухом, равно, как и дыхание перегретым паром, приводит к термическим поражениям носоглотки, ротоглотки и гортани, и что еще важнее, к поражению голосовых связок. Более того, даже минимальный отек голосовых связок приводит к изменению фонации, охриплости голоса и быстро прогрессирует, заканчиваясь отеком гортани, асфиксией и смертью. Поэтому всем больным с нарушениями фонации показана немедленная интубация трахеи.
в) Вдыхание токсичных продуктов горения происходит при сгорании современных синтетических материалов, используемых для отделки внутренних помещений зданий и салонов автомобилей. В качестве примеров можно назвать пластмассы, краски, синтетические ткани и синтетические покрытия полов. Смертность от отравлений продуктами горения синтетических материалов (для которых вполне правомерно употребление термина "дыхательные поражения") даже в лучших ожоговых центрах достигает 35-50%.
13. В чем заключается неотложное местное лечение ожоговой раны после того, как проведены экстренные мероприятия по нормализации гемодинамических и других жизненно важных показателей?
Рану необходимо прикрыть чистым, или, если возможно, стерильным хирургическим перевязочным материалом. В начале лечения не требуется применение мазей или антибактериальных препаратов, но это не значит, что па ожоговую рапу не надо обращать внимания и допустить ее микробное заражение, охлаждение или высыхание. Открытая рана — это причина гипотермии, а охлаждение и высыхание рапы приводят к углублению поражения и задерживают заживление.
Если лечение рапы проводится адекватно, то в тех местах, где в достаточном количестве сохранились зародышевые клетки, заживление происходит в течение 14-18 дней. Когда и если ожог поражает все слои дермы, самостоятельное заживление возможно только в том случае, если площадь ожогового поражения не превышает в диаметре 2 см. Единственным способом лечения в таких случаях является пересадка аллогенной кожи, если находится подходящий донор, или пластин, выращенных в культуре эпителиальных клеток и кератиноцитов.
14. Как ведут ожог, поражающий все слои дермы, до пересадки кожного лоскута?
В таких случаях рассматривают три возможных варианта: аутолитическое отторжение некротических тканей, внешняя энзиматическая обработка или хирургическое иссечение. Естественное отделение некротических масс происходит под воздействием протеолитических ферментов, вырабатываемых лейкоцитами, однако эго очень медленный процесс.
15. В чем заключается особая тяжесть циркулярных ожогов?
Человеческая кожа — это в высшей степени эластичный, гибкий и податливый конверт, в который упаковано тело. При ожоговом повреждении кожи волокна коллагена и других белков денатурируются, и кожа становится жестким футляром, струпом. Таким образом, она превращается в твердую раковину, лишенную какой бы то ни было эластичности. Это положение усугубляется выходом жидкости в интерстициальное пространство и отеком, что приводит к уменьшению венозного возврата.
Нет необходимости повторять, что этот процесс можно предотвратить или остановить в самом его начале. Некротомия — это процедура разрезания струпа таким образом, чтобы расколоть образовавшийся панцирь и уменьшить сдавливание тканей и сохранить обожженные пальцы и конечности. Иногда для облегчения дыхания некротомию выполняют при циркулярных ожогах торса.
16. Каковы свойства временных синтетических заменителей кожи?
Когда кожа наверняка или с большой долей вероятности заживет самостоятельно (то есть при ожогах не третьей степени), показано применение синтетических заменителей кожи. Было неоднократно показано, что эти материалы сокращают время заживления па 50%.
17. В чем заключается воздействие тяжелых ожогов на целостный организм? Какие требования предъявляются при этом к метаболизму?
Метаболизм при тяжелых ожогах подвергается максимальной стимуляции; основной обмен повышается в два с половиной раза. Такое повышение основного обмена приводит к стремительному и тяжелому усилению катаболических процессов, усугубляющихся периодами септицемии так же, как и потерями тепла вследствие усиленного испарения жидкости.
18. Как лучше всего “топить” метаболический котел организма при тяжелых ожогах?
То, что больного с тяжелыми ожогами надо усиленно питать, было понято несколько десятилетий назад. Однако понимание того, что кишечник является самым надежным путем доставки питательных веществ организму обожженного (в противоположность парентеральному питанию) пришло сравнительно недавно. Энтеральное питание (через гастроэнтеральный зонд в противоположность парентеральному питанию в вену) снабжает организм калориями и предупреждает атрофию слизистой оболочки кишечника, поддерживая ее барьерную функцию.
19. Какие угрожающие жизни осложнения возникают в течение периода выздоровления?
Пострадавшему от ожога, находящемуся на излечении в больнице, угрожают три осложнения на пути к выздоровлению: септицемия, септицемия и еще раз септицемия. Однако само знание этого факта привело к неправильному применению антибиотиков, а иногда и к злоупотреблению ими.
20. Какова роль антибиотиков в лечении ожогов?
При ожоговом поражении антибиотики никогда не вводят профилактически. За время всего пребывания в стационаре только 10% больных нуждаются в антибактериальной терапии антибиотиками. Однако лишь немногие больные с обширными и тяжелыми ожогами выживают без одного или нескольких курсов антибиотической терапии. Адекватная антибактериальная терапия — исключительно важный и сохраняющий жизнь больного инструмент лечения ожоговой болезни. Ключом к адекватной антибиотической терапии является верная и своевременная диагностика инфекционного или септического поражения и разумный выбор подходящего средства или нескольких средств, основанный на данных о природе микроорганизмов, вызвавших септический или инфекционный процесс именно у данного конкретного больного.
Реальной проблемой в лечении больного с ожогом является то обстоятельство, что у таких больных часто имеет место повышение температуры тела, не обусловленное инфекцией или сепсисом. Очень важно уметь увязать повышение температуры тела с другими отклонениями в клинических, биохимических и микробиологических данных.
К таким предупреждающим сигналам относятся внезапные изменения гемодинамических параметров, состояния сознания, объективных данных (например, больному внезапно стало хуже или он вдруг перестал сотрудничать с врачом), изменения ментальности, изменение газового состава артериальной крови, внезапно наступающая непереносимость энтерального питания, тромбоцитопения, уменьшение толерантности к глюкозе и многие другие симптомы, которые могут быть патогномоничными для изменений, патофизиологически обусловленных септическим поражением органов и систем.
21. Как вести больных с химическими ожогами?
Если химический агент представляет собой порошок, то прежде всего надо механически удалить его с поверхности кожи. После этого надо немедленно (в течение секунд) начать обильное и продолжительное (не меньше двадцати минут) орошение кожи проточной водой из-под крана. Некоторые химические агенты могут всасываться с поверхности кожи; поэтому надо немедленно связаться с ближайшим центром отравлений.
22. Как вести больных с электрическими травмами?
Электрические травмы можно подразделить на несколько типов, например, на ожоги пламенем электрического разряда и на поражения электрическим током. При травме электрическим током повреждение тканей обусловлено их электрической проводимостью и выделенной при прохождении тока энергией, количество которой зависит от силы тока (величина, выражаемая в амперах). В зависимости от проводимости или (что, собственно говоря, то же самое) сопротивления тканей при прохождении тока выделяется большее или меньшее количество тепла, которое приводит к денатурации белков, гибели или повреждению клеток.
Поскольку разные структуры организма имеют разный состав (кости, кожа, мышцы, сухожилия, нервы, легкие), то различается и их электрическая проводимость, поэтому ток протекает хаотично, и поражение конкретной ткани или органа является непредсказуемым; при этом поражение кожи может быть незначительным. Кожа поражается в минимальной степени только в точках входа и выхода тока, в то время как мышцы, нервы, сухожилия и даже кости могут подвергнуться тяжелым повреждениям и даже некротизироваться. Из-за сложного распределения этих повреждений самыми частыми осложнениями электротравмы являются мышечно-фасциальный синдром и миоглобинурия. Жизненно важными в этих условиях оказываются экстренная декомпрессия тканей и повторные ревизии раны с целью выявления и иссечения очагов некроза.
23. Какие реабилитационные мероприятия следует проводить после заживления ожоговой раны?
24. Являются ли дети с ожогами просто уменьшенными копиями взрослых больных, требующими точно такого же лечения?
Нет. В течении ожоговой болезни у детей имеются особенности, которые требуют участия педиатра в лечении.
25. Является ли данная статья исчерпывающим руководством по современным методам лечения больных с ожогами?
Нет, это лишь краткий обзор, вступление к теме. Для подробного ознакомления с современным состоянием вопроса рекомендуется прочитать книги, предствелнные в медицинской библиотеке на сайте.
Видео первой помощи при ожоге
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Степени ожогов. Глубина
От глубины ожога зависит исход в отношении формирования рубца и выживания. Наиболее точно глубину ожоговых повреждений может оценить опытный врач, но также перспективными являются такие технологии, как тепловой лазерный доплеровский флоуметр с различными датчиками, который делает возможным количественное измерение глубины ожогов. Такие измерения позволяют получать объективные данные о гибели ткани, тем самым помогают врачу правильно выбрать лечение.
Определение глубины ожога имеет первостепенное значение, поскольку одни раны заживут сами (достаточно только местной терапии), а излечение других будет зависеть от своевременности проведения оперативного вмешательства.
Ожоги I степени ограничены эпидермисом. Они проявляются болезненностью, образованием эритемы, побледнением кожи при нажатии. Защитная функция эпидермиса не страдает, пузыри не образуются. Примерами служат солнечный ожог и небольшой ожог кипятком. Такие ожоги самостоятельно ликвидируются через 3-6 суток. Поскольку рубцы при этой степени ожога не формируются, лечение направлено на поддержание покоя с использованием успокаивающих мазей (присутствие в них алоэ необязательно) и нестероидных противовоспалительных препаратов или ацетоминофена.
Ожоги II степени (не проникающие на всю толщу кожи) подразделяют на два типа: поверхностный и глубокий. При всех ожогах II степени дерма повреждается не на всю глубину, и от глубины ее деструкции зависит тип ожога. Поверхностные дермальные ожоги клинически проявляются эритемой, болезненностью, влажной поверхностью, побледнением кожи при нажатии и частым образованием пузырей. Пузыри могут появляться через несколько часов после травмы, поэтому поражения, первоначально диагностированные как ожоги I степени, на следующий день могут быть переоценены в ожоги II степени.
Такие ожоговые раны самостоятельно регенерируются за 7-14 дней из эпидермальных элементов, сохранившихся в эпидермальных гребнях, волосяных фолликулах и потовых железах. Изменение цвета кожи может сохраняться в течение долгого времени. Глубокие дермальные ожоги с распространением на ретикулярный слой имеют не розовый, а более бледный или пятнистый цвет, не белеют при нажатии, но сохраняют чувствительность при прикосновении иглы. Более глубокие ожоги II степени сопровождаются притуплением чувствительности (менее чувствительны к раздражению иглой по сравнению с окружающей здоровой кожей).
Наполнение капилляров в ответ на надавливание происходит медленно или не происходит вообще. Эпителизация таких ран будет происходить в течение 21-28 дней или дольше за счет клеток волосяных фолликулов и кератиноцитов потовых желез, часто с образованием гипертрофических рубцов. Чем больше времени занимает период восстановления, тем хуже протекает процесс рубцевания.
Ожоги III степени затрагивают всю толщу дермы и характеризуются образованием плотного ригидного струпа, с утратой чувствительности, имеющего черный, белый или вишнево-красный цвет. Эпидермальные и дермальные придатки кожи полностью разрушены, и подобные раны должны заживать путем краевой эпителизации, сопровождающейся контракцией. Глубокие дермальные ожоги и ожоги на всю глубину дермы лечат путем иссечения и кожной пластики, а именно аутодермопластики, имеющей целью своевременное закрытие ран.
Ожоги IV степени сопровождаются повреждением глубжележащих образований, таких как мышцы, сухожилия, кости. Ткани выглядят обуглившимися, что обычно происходит из-за продолжительного контакта с огнем или раскаленным предметом (например, глушителем), или при воздействии тока высокого напряжения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

