Склеродермия передается ли от человека к человеку
Обновлено: 18.04.2024
Склеродермия является хроническим, хотя и редко, аутоиммунное заболевание, при котором нормальная ткань заменяется плотной, толстой фиброзной ткани. Обычно, иммунная система помогает защитить организм от болезней и инфекции. У пациентов со склеродермией, иммунная система вызывает другие клетки производить слишком много коллагена (белка). Этот дополнительный коллаген откладывается в коже и органах, что приводит к закалке и утолщение (подобный процесс рубцевания).
Хотя чаще всего поражает кожу, склеродермия также может повлиять на многие другие части тела, включая желудочно-кишечный тракт, легкие, почки, сердце, кровеносные сосуды, мышцы и суставы. Склеродермия в ее наиболее тяжелой форме могут быть опасными для жизни.
Существуют две основные формы склеродермии, локализованные и системные. Системная склеродермия снова имеет два основных типа: диффузный и ограниченный.
Более распространенная форма заболевания, очаговая склеродермия, влияет только на коже человека, как правило, в несколько мест. Он часто появляется в виде воскового пятна или полосы на коже, и это не редкость для этого менее тяжелой форме, чтобы уйти или остановить прогрессирующее без лечения.
Как следует из названия, эта форма влияет на многие части тела. Не только он может повлиять на кожу, но оно также может повлиять на многие внутренние органы, затрудняя пищеварительной и дыхательной функции, и вызывая почечную недостаточность. Системная склеродермия иногда может стать серьезным и опасным для жизни.
Пациенты с ограниченной склеродермии не испытывают проблемы с почками. Утолщение кожи ограничивается пальцы, руки и предплечья, а также иногда ног и ступней. Пищеварительная участие ограничивается главным образом в пищевод. Из более поздних осложнений, легочную гипертензию, которая может развиваться в 20-30% случаев, могут быть потенциально серьезными. В легочная гипертензия, артерии от сердца к легким сузить и генерировать высокое давление на правой стороне сердца, которое в конечном итоге может привести к правосторонней сердечной недостаточности. Ранние симптомы легочной гипертензии включают одышку, боль в груди, и усталость.
Каковы симптомы склеродермии?
В дополнение к утолщение кожи, следующие другие симптомы могут возникать у человека, склеродермия:
- отек рук и ног;
- красные пятна на коже;
- чрезмерные отложения кальция в коже (кальциноз);
- совместное контрактуры (ригидность);
- плотный, как маска кожи лица;
- изъязвления на пальцах рук и ног;
- боль и скованность в суставах;
- постоянный кашель;
- одышка;
- изжога (кислотный рефлюкс);
- затрудненное глотание;
- пищеварительную систему и желудочно-кишечные проблемы;
- запор;
- потеря веса;
- усталость;
- выпадение волос.
В дополнение к этим признакам, два других условий, феномен Рейно и синдром Шегрена, также влияют на пациентов со склеродермией. Примерно от 85 до 95% пациентов испытывают склеродермии синдром Рейно. Тем не менее, явление первичной Рейно является общим и часто происходит сама по себе без каких-либо основополагающих заболевания соединительной ткани. Только 10% пациентов с синдромом Рейно будет развиваться склеродермии.
Синдром Шегрена проявляется сухостью глаз и рта. Эта сухость связано с отсутствием секреции слезы, слюну в результате иммунной повреждению и разрушению влаги-продуцирующих желез тела. Это условие назван в честь шведского врача глаза, Хенрик Шегрена, который первым описал его. Видно, примерно в 20 процентов пациентов с склеродермии.
Что вызывает склеродермия?
Точная причина возникновения склеродермии неизвестна. Хотя редко склеродермия может работать в семьях, в большинстве случаев не показывают семейную историю этого заболевания. Склеродермия не является заразной.
Насколько распространен склеродермия?
Около 250 человек на миллион взрослых американцев страдают от склеродермии. Она обычно развивается в возрасте от 35 до 55 лет, хотя педиатрические формы и происходит. Склеродермия в четыре раза чаще встречается у женщин, чем у мужчин.
Как склеродермию диагностировать?
Диагноз склеродермии не всегда легко. Поскольку это может влиять на другие части тела, такие как соединения, склеродермия может быть первоначально принимают за ревматоидный артрит или волчанка.
После обсуждения вашей личной семейной истории болезни, Ваш доктор выполнит тщательный медицинский осмотр. Поступая таким образом, он или она будут искать любой из перечисленных выше симптомов, особенно утолщение или ужесточение кожи вокруг пальцев рук и ног или изменение цвета кожи. Если склеродермия подозревается, тесты будут заказаны для подтверждения диагноза, а также для определения тяжести заболевания. Эти тесты могут включать:
Анализы крови - повышенные уровни иммунных факторов, известных как антинуклеарные антитела, находятся в 95 процентов пациентов с склеродермии. Хотя эти антитела присутствуют также в других аутоиммунных заболеваний, таких как волчанка, тестирование их в потенциальных пациентов склеродермии является предупредительным в помощи с точным диагнозом.
Исследования функции легких - Эти тесты проводятся, чтобы оценить, насколько хорошо функционируют легкие. Если склеродермия подозревается или подтверждено, важно проверить, является ли она распространилась на легкие, где она может вызвать образование рубцовой ткани. Рентген или компьютерную томографию (КТ) может быть использован для проверки повреждения легких.
ЭКГ - склеродермия может привести к образованию рубцов на сердечной ткани, что может привести к застойной сердечной недостаточности и дефектной электрической активности сердца. Этот тест проводится, есть ли заболевание повлияло на сердце.
ЭхоКГ - рекомендуется один раз в 6 - 12 месяцев, чтобы оценить для осложнения, как легочная гипертензия и / или застойной сердечной недостаточности.
Желудочно-кишечные испытания - склеродермия может влиять на мышцы пищевода, а также стенках кишечника. Это может вызвать изжогу и трудностей с глотанием, а также может повлиять на всасывание питательных веществ и движение пищи через кишечник. Эндоскопии (вставка небольшой трубки с камерой на конце) иногда выполняется для просмотра пищевода и кишечника, а тест называется манометрию можно измерить силу мышцы пищевода.
Функции почек - при склеродермии влияет на почки, результатом может быть увеличение артериального давления, а также утечку белка в моче. В своей самой тяжелой форме (так называемый склеродермия почечной кризиса), быстрое повышение артериального давления может произойти, в результате почечной недостаточности. Функция почек можно оценить с помощью анализа крови.
Как склеродермия лечится?
В настоящее время нет никакого лечения для склеродермии. Вместо этого, лечение направлено на контроль и управление симптомов. Потому что склеродермия может иметь много симптомов, сочетание подходов часто необходимо для лечения и управлять болезнью эффективно.
Лечение кожи - для ограниченной склеродермии, актуальные лекарства часто являются полезными. Увлажняющие используются для предотвращения кожи от высыхания, а также для лечения закаленной кожи. Для улучшения кровотока, так что язвы в пальцах может исцелить, нитраты, такие как нитроглицерин назначают. Нитраты расслабляют гладкие мышцы, в результате чего расширяются артерии (расширение). Гладкие мышцы являются те, которые обычно образуют поддержки кровеносных сосудов и некоторых внутренних органов. Нитраты могут иметь побочные эффекты, такие как головокружение, тошнота, учащенное сердцебиение и нарушение зрения, поэтому важно, чтобы обсудить с вашим врачом, действительно ли они могут быть для вас.
Пищеварительная средства - различные препараты могут быть предписаны, чтобы помочь пациентам с изжогой и другие трудности пищеварения. К ним относятся более-счетчик и предписанные антациды, ингибиторы протонной помпы (как Prevacid ®, Protonix ® или Nexium ®) и Н 2 блокаторы рецепторов. Ингибиторы протонного насоса основана на предотвращение протонного насоса или кислоты в желудке от позволяя желудочной кислоты, секретируется. Н 2-блокаторы рецепторов работают, блокируя гистамина, химического вещества, которое тело стимулирует выработку кислоты в желудке.
Лечение заболеваний легких - Для пациентов со склеродермией, которые быстро ухудшающейся легочный фиброз (рубцевание легочной ткани), препарат циклофосфамидом (Cytoxan ®) - форма химиотерапии - был доказан, чтобы быть полезным в недавнем исследовании NIH. Это исследование показало эффективность пероральных циклофосфамида в улучшении функции легких и качество жизни при склеродермии пациентов с интерстициальным заболеванием легких.
Для легочной гипертензии, наиболее успешного лечения является непрерывной внутривенной инфузии эпопростенола (Flolan ®), простагландинов, через насос. Подкожной инфузии трепростинила (Remodulin ®) - связанные простагландинов - является приемлемой альтернативой. Простагландины гормоноподобные вещества, содержащиеся в организме, что, среди прочего, помогают расслабить гладкие мышцы, а значит, расширяют кровеносные сосуды. Другие формы терапии, которые в настоящее время FDA одобрен для легочной гипертензии включают пероральный босентана (Tracleer ®), силденафил (Revatio ®) и ингаляционные илопрост (Ventavis ®).
Пересадка легкого является выгодным вариантом для обоих тяжелыми (Drug огнеупорный) интерстициальных заболеваний легких и легочной гипертензии.
Совместные трудности - Для пациентов со склеродермией, которые испытывают проблемы с суставами, противовоспалительные препараты могут быть предписаны. Эти препараты работают, уменьшая воспаление и, следовательно, боль и отек. Физиотерапия для предотвращения суставы от заключения контракта может иногда быть полезным.
Рейно феномен эффективных препаратов относятся сосудорасширяющие средства, как блокаторы кальциевых каналов (Procardia ® или норваск ®), нитроглицерин Патчи / мази, альфа-блокаторы и силденафила. Антитромбоцитарных препаратов, таких как аспирин часто добавляют. Для ишемического цифровые язвы пероральных препаратов, как силденафил (Виагра ®) или профилактического использования босентан (Tracleer ®) может быть полезным. Для пальцев с тяжелой изъязвление или грозящей опасности гангрены, госпитализация по поводу суда над внутривенной эпопростеноле (Flolan ®) или алпростадил является целесообразным. Инфицирование язвы нужно местного ухода за раной и длительный курс соответствующих антибиотиков.
Синдром Шегрена Хотя она не может быть вылечен, симптомы могут быть освобождены. Сухость глаз можно лечить с помощью искусственной слезы, и циклоспорин глазных капель (Restasis ®). Сухость во рту может быть смягчена, потягивая жидкостей или жевательной резинки. В более тяжелых случаях сухость во рту, препараты, стимулирующие выработку слюны (Evoxac ® или Salagen ®) могут быть предписаны.
Проблемы с почками - в зависимости от тяжести заболевания, заболевания почек, связанные с склеродермия можно управлять и лечить с помощью лекарственных препаратов (особенно ангиотензинпревращающего фермента (АПФ)) и диализа.
В дополнение к принятию предписанные лекарства правильно и регулярно, есть много шагов, человек с склеродермии можно предпринять, чтобы лучше справляться с болезнью. К ним относятся:
Регулярные физические упражнения не только поможет улучшить общее физическое и духовное благополучие, но это также поможет сохранить ваши суставы гибкими и улучшить кровообращение. Проконсультируйтесь с Вашим врачом или физиотерапевтом для соответствующих упражнений.
Когда ваши суставы болят, избежать подъема тяжестей или выполнения обязанностей, которые может разместить нагрузку на них, что может привести дальнейшее повреждение. Физиотерапевт может помочь вам узнать новые способы, чтобы выполнять повседневную деятельность без наложения чрезмерных нагрузку на суставы.
Принятие надлежащих мер предосторожностей и заботится о вашей коже может быть полезным не только для симптомами болезни Рейно, но и в уходе за сухой, толстые участки кожи, которые являются результатом очаговая склеродермия. Есть много способов для достижения этой цели, в том числе:
В холодное время года, не забудьте одеться. Держать ваше тело теплым и защищен от холодной погоды с сапоги, шляпы, перчатки и шарф поможет сохранить кровеносные сосуды в конечностях ваши открытые и ваше обращение течет.
- Носить несколько тонких слоев. Они будут держать вас теплее, чем носить один толстый слой.
- Носите свободную сапоги или ботинки сохранить кровоснабжение перемещения к вашим ногам.
- Поместите увлажнитель воздуха в вашем доме, чтобы помочь сохранить воздух влажным.
- Используйте мыло и кремы, которые предназначены специально для сухой кожи.
Помимо едят здоровую пищу, чтобы получить надлежащее количество витаминов и питательных веществ, важно употреблять в пищу продукты, которые не усугубить существующие проблемы с желудком. Способы сделать это включают в себя:
- Избегать продуктов, которые вызывают изжогу.
- Питьевая вода или другая жидкость, чтобы смягчить еду.
- Питание с высоким содержанием клетчатки, чтобы сократить запор.
- Есть больше, меньше пищи вместо трех больших приемов пищи. Это позволяет организму переварить пищу более легко. Если вы едите большой еды, подождите как минимум за четыре часа до лежа.
- Повышение Изголовье вашей кровати около шести дюймов путем размещения блоков или кирпичей под ним. Это позволит предотвратить желудочной кислоты от входа в пищевод, когда вы спите.
Для тех пациентов с склеродермия, которые также имеют синдром Шегрена, надлежащей стоматологической помощи имеет важное значение. Синдром Шегрена увеличивает риск развития кариеса и разрушению зубов.
Потому что последствия стресса может играть определенную роль в снижении кровотока, а также влияют на многие другие аспекты вашей эмоциями и здоровьем, важно научиться управлять или уменьшить стресс. Это можно сделать, выполнив следующие действия:
- Получение Правильный сон и отдых
- Как избежать стрессовых ситуаций, когда это возможно
- Питание здорового питания
- Изучение методов контроля тревог и страхов
Хотя никакого лечения не найдено для склеродермия, болезнь очень часто медленно прогрессирующее и управляемыми, и люди, которые это может привести здоровой и продуктивной жизнью. Как и многие другие условия, образование о склеродермии и местные группы поддержки может быть величайшим инструменты для управления заболеваний и снижения риска дальнейших осложнений.
Несмотря на то, что основные триггеры не совсем понятны, эксперты, считают, что есть определенные факторы, которые могут провоцировать развитие болезни и запускать аутоиммунный процесс.
Основные факторы риска в возникновении склеродермии
Какая роль наследственности в появлении болезни достоверно неизвестно. Заболевание по наследству не передается, но бесспорно, что люди с определенной генетической предрасположенностью имеют повышенный риск развития системной склеродермии. Эта тенденция явно прослеживается в семье с больными склеродермией: более часто проявляется патология у родственников первого поколения. С какой генетической аномалией это связано, все еще остается загадкой. Дефект гена может быть врожденным и приобретенным. Мутировать ген может под влиянием разнообразных и самых неожиданных факторов.
Иногда болезнь может появиться после контакта с определенными химическими веществами, пищевыми добавками:
- кремниевая пыль;
- ртуть;
- толуол;
- эпоксидная смола;
- бензол;
- тяжелые металлы;
- силиконовые имплантаты;
- добавки, содержащие L-триптофан и рапсовое масло
Но эти вещества могут спровоцировать как локальную, так и системную склеродермию только при наличии генной предрасположенности.
Инфекционным факторам долгое время отводилась решающая роль в развитии болезни. Но на сегодняшний день эта теория не подтвердилась. Из инфекционных агентов авторы выделяют цитомегаловирус, который способен запускать аутоиммунные реакции, ретровирус или другие вирусы, содержащие РНК. Они имеют структуру, несколько схожую с белками человека. Поэтому клетки-защитники организма начинают ошибочно атаковать помимо чужеродных агентов и свои собственные клетки.
Определенные лекарства могут вызывать склерозирование дермы и внутренних органов. К таким препаратам относят:
- гепарин;
- амфетамин;
- фитоменадион
Некоторые эксперты считают, что спровоцировать недуг может сильное переохлаждение, облучение, вибрация и вакцинация. Иногда болезнь возникает после сильного психического напряжения и стресса. Но всё-таки в большинстве случаев триггер остается неясным.
Механизм развития склеродермии
Ключевым моментом возникновения болезни является повреждение эндотелиальных клеток, выстилающих стенки сосуда изнутри. Страдают обычно артериолы. Тромбоциты оседают на поврежденных стенках сосудов. И эндотелиальные клетки, и тромбоциты высвобождают провоспалительные медиаторы, которые распространяются в окружающие ткани и привлекают определенные воспалительные клетки, вызывающие дальнейшее воспаление. Оболочка сосудов утолщается, а их просвет уменьшается.
Предполагают, что повреждение эндотелиальных клеток оголяет структуры, которые обычно скрыты. И система защиты организма вступает в контакт с неизвестными для нее веществами. Образуются определенные молекулы белка (антитела), которые поступают в кровь и помогают устранить посторонние вещества.
Если антитела не направлены против патогенов, а против собственных структур тела, то говорят об аутоантителах. В случае системной склеродермии это, как правило, антинуклеарные антитела (ANA), т.е. антитела, направленные против структур в ядре, а также антитела к компонентам кровеносных сосудов и соединительной ткани. Аутоантитела поддерживают воспалительный аутоиммунный ответ и, таким образом, способствуют дальнейшему повреждению ткани, работа иммунной системы нарушается.
В рамках воспалительной реакции в дополнение к провоспалительным медиаторам выделяются факторы роста. Они стимулируют клетки соединительной ткани (фибробласты) для образования большего количества коллагеновых волокон. Как правило, образование и распад волокон находятся в равновесии. Однако при системной склеродермии коллагеновые волокна, с одной стороны, все чаще формируются, а с другой - в меньшей степени распадаются, то есть запускается процесс прогрессирующего склероза тканей. Когда избыточные волокна в соединительной ткани кожи и внутренних органов откладываются, поврежденные структуры сначала теряют эластичность, а потом затвердевают. Избыточное отложение коллагена происходит не только в дерме, но и во всех органах и изменяет их структуру. Фиброз миокарда влечет увеличение объема сердца, в почках происходит гиалинизация клубочков и утолщение капсулы, в легких образуются кисты и т.д. Страдают практически все органы. И хоть в суставах изменений нет, но за счет огрубления кожи появляются контрактуры, которые влияют на функции сочленений.
ДЛЯ СВЯЗИ С НАМИ
Чтобы получить полную информацию о видах лечения и профилактике заболеваний ортопедии, ревматологии или неврологии, пожалуйста, обратитесь к нам:

Наш адрес - г. Москва, ул. Трифоновская 11
Так как причины, вызывающие системную склеродермию, в полной мере не изучены, то и специфической профилактики ее нет.
Важно убрать факторы, ее провоцирующие, и стараться:
- избегать переохлаждения и длительного воздействия холода на пальцы;
- не перегреваться, избегать длительного нахождения на солнце;
- отказаться о курения,
- помнить о вреде пассивного курения;
- избегать травм пальцев;
- уходить от стрессов;
- избегать производственных вредностей (вибрации, паров растворителей, контакта с вредными веществами);
- ограничить взаимодействие с бытовыми чистящими средствами;
- питаться правильно и разнообразно здоровой и качественной пищей, не включать в рацион пряные, острые и холодные продукты;
- помнить о пользе закаливания и тренировке сосудов контрастным душем
Если человек уже болен системной склеродермией, не стоит отчаиваться. Лечение – сложный и длительный процесс, требуется терпение и добросовестность в выполнении всех рекомендаций специалиста. Если соблюдать все советы, если тщательно следовать схеме терапии, если не запускать болезнь, то можно поддерживать организм в нормальном состоянии. Да и медицина не стоит на месте, а развивается огромными шагами. Вполне вероятно, что скоро будет открыто средство, которое сможет бороться с этим недугом.
Ответы на наиболее задаваемые вопросы страдающих системной склеродермией
Заразиться этой патологией нельзя, так как при ССД происходит сбой работы иммунитета и клеток, ответственных за образование коллагеновых волокон. Что именно является триггером пока не совсем ясно, но точно известно, в основе болезни лежит генетическая предрасположенность. За счет каких-то пока неизвестных точно факторов, ген мутирует, активизируется, провоцирует появление специфического белка, который воспринимается организмом как чуждая структура и атаковывается.
Недуг не считается наследственной патологией, но предрасположенность на генном уровне играет роль в появлении заболевания. Согласно медстатистики большинство больных имеют здоровых детей.
Соблюдение постельного и полупостельного режима становится важным и нужным при тяжелых проявлениях болезни, при поражении внутренних органов. В этих ситуациях даже легкая физическая нагрузка может спровоцировать ухудшение. В остальных случаях пациент не должен уменьшать физическую активность, мало того, врачи, наоборот, советуют больше двигаться, регулярно выполнять лечебную физкультуру, больше проводить времени на свежем воздухе (если температура позволяет). Мышцы необходимо нагружать, суставы должны работать, а при отсутствии движения болезнь будет быстрее прогрессировать.
При склеродермии часто поражаются слизистые. Они становятся сухими. Изменения касаются и носовой полости. Клинически это проявляется атрофическим ринитом. Сопутствующее утолщение уздечки языка, фарингит усугубляют катар верхних дыхательных путей.
Нет. Однозначности в этом вопросе нет. Есть люди, у которых возникают периодические проявления феномена, и они не приводят к поражению кожи. Но в этом случае все равно стоит обратиться к ревматологу, чтобы обследовать пальцы на предмет выявления сосудистых изменений и исключить склеродермию. В любом случае, надо сделать несколько визитов к врачу на протяжении нескольких лет (месяцев), чтобы он видел течение в динамике.
Беременность возможна. Склеродермия не является прямым противопоказанием для зачатия и рождения ребенка. Хорошие шансы выносить ребенка у больной без выраженных изменений со стороны других органов на начальных стадиях болезни. Но беременность может серьезно обострить течение болезни, так как происходит серьезный гормональный взрыв, и это уже может грозить существенным риском и для самой женщины, и для плода. Особенно сложный второй период беременности. На поздних сроках возможны преждевременные роды и мертворождение. Поэтому планирование беременности должно быть обязательно согласовано с лечащим врачом. Специалист откорректирует схему терапии, будет регулярно наблюдать за пациенткой в течение всего срока, а при необходимости предложит госпитализацию.
Сосуды реагируют не только на холод, но и на высокую температуру. Во время болезни сосуды становятся особенно уязвимыми, поэтому парные, сауны, горячие ванны необходимо исключить.
Бассейн посещать можно, если вода в нем не будет холодной, если в помещении не будет сквозняков, если после принятия душа, тщательно вытирать кожу полотенцем и не допускать переохлаждения.
В летнее время не стоит планировать отдых на море. Лучше выбирать сезон, когда солнечная активность не такая сильная. Купаться можно только, если температура воды теплая и находиться в ней не больше получаса. После выхода из воды надо сразу вытираться и смазывать кожу специальным защитным средством. Загорать нельзя, следует находиться в тени.
Специальной диеты при ССД нет. Но скорректировав свой рацион можно добиться улучшения состояния. Питание должно быть разнообразным, количество калорий не уменьшается. Следует ограничить острые и раздражающие продукты, отказаться от перца и жгучих приправ, ограничить употребление крепкого кофе, алкоголя и газированных напитков. В связи со снижением перистальтики, быстрого чувства насыщения и ощущения переполненности желудка, при явлениях дисфагии (затрудненного глотания) прием пищи должен быть частым и небольшими порциями, еда - теплой и мягкой (протертой или в виде пюре). Твердую пищу надо запивать водой.
Рождение ребенка со склеродермией возможно, но встречается очень редко. Малыш отстает в физическом развитии от своих сверстников, часто болеет.
Кожа вовремя болезни становится сухой и легкоранимой. За ней надо усиленно ухаживать и защищать ее:
- мыть руки теплой водой жидким мылом, содержащим смягчители или крем;
- несколько раз в день использовать кремы для рук и ног с ланолином;
- во время маникюра не обрабатывайте кутикулы ножницами, аккуратно смягчайте их другим способом;
- мыть посуду в резиновых перчатках;
- при игре на пианино или гитаре, вязании, печатании быть внимательным, быстрые движения могут травмировать уязвимые концы пальцев;
- регулярно делать гимнастику для пальцев;
Нет, нельзя! Курение вредно для любого человека, но для страдающего склеродермией, оно абсолютно противопоказано! Никотин сужает сосуды, вызывает новые атаки, ухудшает течение болезни, способствует возникновению серьезных осложнений. Мало того, лекарства не работают, если в это же время продолжать курить. Причем вредно и пассивное курение.
К сожалению, на сегодняшний день, врачи не могут вылечить болезнь. Это хроническая патология, которая длится многие годы. Но подавить ее активность, уменьшить скорость прогрессирования все-таки можно. Эффект лечения зависит от целеустремленности пациента, его настойчивости и добросовестном выполнении всех назначений врача. Врача необходимо посещать минимум 1 раз в 6 месяцев даже в состоянии ремиссии.
Изменение образа жизни при склеродермии
При правильном подходе к терапии болезни можно избежать опасных осложнений и жить полноценно, ограничивая себя только в некоторых моментах.
- Оберегать открытые участки тела от холода (особенно руки, уши и лицо). Пальцы ног являются тоже уязвимыми, поэтому ноги должны находиться в тепле, зимой – в шерстяных носках, а обувь не должна быть узкой, выбирать зимние сапоги (туфли) надо с широким мыском. Осенью и весной носить перчатки. Вместо перчаток зимой лучше использовать варежки, в этом случае пальцы будут дольше сохранять тепло. Часть лица и уши в прохладное время надо закрывать теплым шарфом.
- Надевать рукавицы даже вытаскивая продукты из холодильника.
- Если руль автомобиля без подогрева, то надо пользоваться теплыми меховыми покрытиями для него.
- Избегать кондиционеров, прямых лучей солнца и перепадов температуры. Под рукой всегда должна быть безрукавка, шаль или джемпер, если помещение холодное, ими можно воспользоваться.
- Не купаться в холодных водоемах, посещать бассейн только с теплой водой;
- Не мыть фрукты/овощи холодной водой, не погружать кисти в прохладную воду.
- Летом носить шляпы с широкими полями или бейсболки с длинными козырьками.
- Категорично отказаться от вредных привычек и особенно от курения. Не находиться рядом с активными курильщиками, пассивное курение также является ядом для организма.
- Принимать пищу небольшими порциями, в пюреобразном состоянии (при дисфагии), в теплом виде. Избегать горячего, холодного, раздражающего, острого, кофе, пряных напитков и маринадов. Исключить газированные напитки и алкоголь. Выпечку ограничить (особенно во время гормонотерапии)
- Не ложиться спать в холодную постель. Необходимо предварительно ее согреть грелкой или электрическим одеялом. Если ноги мерзнут, надевать носки перед сном.
- Наполнять ванну теплой водой и закрывать дверь, когда моетесь, чтобы температура в ванной комнате не падала.
Профилактика склеродермии на сегодняшний день сводится к здоровому образу жизни и к избеганию факторов внешней среды, которые могут спровоцировать этот опасный недуг.
ДЛЯ СВЯЗИ С НАМИ
Чтобы получить полную информацию о видах лечения и профилактике заболеваний ортопедии, ревматологии или неврологии, пожалуйста, обратитесь к нам:

Наш адрес - г. Москва, ул. Трифоновская 11
Что такое болезнь Лайма (клещевой боррелиоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Болезнь Лайма (иксодовый клещевой боррелиоз) — опасное инфекционное трансмиссивное заболевание острого или хронического течения, вызываемое бактериями рода Borrelia, которые поражают кожу, суставы, сердце и нервную систему. Клинически характеризуется полиморфизмом проявлений и без лечения приводит к стойкому нарушению жизнедеятельности и инвалидизации человека.
Возбудитель боррелиоза
род — Borrelia (тип Спирохет)
виды — более 10, из них наиболее этиологически значимые Borrelia burgdorferi (наиболее распространён), Borrelia azelii, Borrelia garinii.
Грамм-отрицательны. Культивируются в видоизменённой среде Kelly (селективная среда BSK-KS). Любит жидкие многокомпонентные среды. Жгутиконосцы. Небольшого диаметра, что позволяет им обходить большинство бытовых бактериальных фильтров. Borrelia burgdorferi состоит из плазмоцилиндра, покрытого клеточной мембраной, имеющей в составе термостабильный ЛПС. Температурный оптимум — 33-37°С. Сходствует со штопорообразной извитой спиралью. Вид завитков неравномерный, вращательные движения медленные.
Группы антигенов: поверхностные Osp A, Osp B, Osp С (обуславливают различия штаммов). Этиологические агенты генетически гетерогенны (то есть комплекс Borrelia burgdorferi sensu lato — вызывает группу этиологически самостоятельных иксодовых боррелиозов).
Хорошо красятся анилиновыми красителями. Неплохо выдерживают низкие температуры. Фенол, формалин, спирт и другие обеззараживающие вещества, а также ультрафиолетовое излучение вызывают быструю гибель. Является внутриклеточным паразитом. [2] [3] [5]
Эпидемиология
Природно-очаговое заболевание. Источник инфекции — различные животные (олени, грызуны, волки, домашние и дикие собаки, еноты, овцы, птицы, крупный и мелкий рогатый скот и другие). Переносчики — иксодовые клещи (таёжный и лесной): Ixodes demine (США), Ixodes ricinus и Ixodes persulcatus (Россия и Европа).

Род Ixodes — это темно-коричневый клещ с твёрдым, чуть больше булавочной головки телом, похож на корочку на ссадине или кусочек грязи. В тканях животных возбудитель присутствует в очень небольшом количестве (сложно обнаружить). Исходя из географии заболевания боррелии расселяются с мигрирующими птицами, прикрепившись к ним. Возможен симбиоз нескольких видов боррелий в одном клеще. Возбудитель передаётся среди клещей трансовариальным способом, то есть от самки к потомству. Живут клещи до 2 лет, часто находятся на кустарниках не выше одного метра от земли. Перезимовать способны только самки, самцы погибают после спаривания. В эндемичных районах заражённость клещей достигает 70%, в остальных регионах — от 10%. Высокая частота инфицированности клеща не является постулатом высокой заболеваемости людей после укуса, так как лишь у немногих клещей боррелии находятся в слюнных железах. Сосание крови осуществляется длительное время и боррелии поступают в ткани не сразу, поэтому ранее удаление клеща существенно снижает риск передачи.
Заразен ли боррелиоз
Механизмы передачи инфекции:
- трансмиссивный (инокуляция — при укусе; очень редка контаминация — при втирании остатков клеща в рану);
- вертикальный (трансплацентарно — от матери к плоду);
- алиментарный путь (через молоко больного животного).
Между людьми боррелиоз не распространяется (исключая вертикальный механизм). Через грудное молоко, слюну и половые жидкости боррелиоз не передаётся.
Распространённость
География распространения достаточно широкая: США, Прибалтика, лесная Европа, Северо-Запад и Центр России, Предуралье, Урал, Западная Сибирь, Дальний Восток.
Сезонность весенне-летняя и осенняя (то есть во время тепла, когда клещи активны). Иммунитет нестерильный. Повторные заболевания возможны через 5-7 лет. [1] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Лайма
Инкубационный период в различных источниках колеблется от 1 до 50 дней (в практической деятельности следует придерживаться срока 1-30 дней).
Синдромы заболевания:
- общей инфекционной интоксикации;
- эритемы (покраснение кожи);
- артрита;
- регионарной лимфаденопатии (увеличение лимфоузлов);
- поражения нервной системы;
- поражения сердечно-сосудистой системы;
- гепатолиенальный (увеличение печени и селезёнки).
Периоды развития заболевания имеют достаточно условный характер, в основном ограничены лишь временными рамками:
- ранний (локализованная и диссеминированная стадии);
- поздний;
- резидуальный.
Локализованная стадия раннего периода
Начинается остро или подостро с невысокой лихорадки (субфебрильная температура тела — 37,1-38°C), головной боли, слабости, дискомфорта в мышцах и суставах. Редко бывает тошнота и рвота. Катар (воспаление) верхних дыхательных путей возникает очень редко, иногда бывает регионарная лимфаденопатия, гепатолиенальный синдром.
Самым ярким признаком данной фазы болезни (однако не всегда!) является выход на поверхности кожи мигрирующей кольцевидной эритемы (патогномоничный признак заболевания). Вначале в месте локализации укуса клеща возникает первичный аффект (покраснение 2-4 мм красноватого цвета), затем появляется пятно или папула интенсивного розово-красного цвета, в продолжении нескольких суток распространяющаяся во все стороны на много сантиметров в диаметре. Края пятна становятся чётко очерченными, ярко-красными, чуть возвышающимися над уровнем неизменённой кожи. Чаще в центре пятно медленно бледнеет, становится цианотичным (синеет), и образование приобретает характерный вид кольцевидной эритемы овальной или округлой формы.
![Эритема [8]](https://probolezny.ru/media/bolezny/bolezn-layma/eritema-8_s.jpg)
В месте локализации эритемы не исключается зуд, слабая болезненность. При отсутствии антибиотикотерапии эритема визуализируется в течение нескольких дней, при их отсутствии может держаться до двух месяцев и более. В исходе — слабая непродолжительная пигментация, шелушение. У части больных появляется несколько эритем меньшего диаметра (обычно в более поздний период).
Диссеминированная стадия раннего периода
Эта стадия начинается на 4-6 неделе болезни (при отсутствии профилактической и лечебной терапии предшествующего периода). В этот период происходит угасание предшествующей симптоматики (синдрома общей инфекционной интоксикации, лихорадки и эритемы). Выявляются неврологические нарушения:
- мягкотекущий энцефалит,
- мононевропатии,
- серозные менингиты,
- энцефаломиелит с радикулоневритическими реакциями,
- лимфоцитарный менингорадикулоневрит, характеризующийся болями в месте укуса, сильными корешковыми болями с нарушением чувствительности и двигательной функции шейного и грудного отделов спинного мозга — так называемый синдром Бэннуорта, включающий триаду: корешковые боли, периферический парез (чаще лицевого и отводящего нервов) и лимфоцитарную клеточную реакцию с содержанием клеток от 10 до 1200 в мм3) при выполнении люмбальной пункции.
Возможно поражение сердечно-сосудистой системы — кардиалгии, сердцебиения, повышение артериального давления, миокардиты, AV-блокады (нарушения передачи нервного импульса в проводящей системе сердца).
Иногда бывают поражения кожи (уртикарные и другие высыпания). Может наблюдаться боррелиозная лимфоцитома (доброкачественный лимфаденоз кожи) — синюшно-красный кожный инфильтрат с лимфоретикулярной пролиферацией, преимущественно располагающийся на мочке уха или соске груди. Редко возникают поражения глаз в виде конъюнктивита, хориоидита, ирита.
![Боррелиозная лимфоцитома [9]](https://probolezny.ru/media/bolezny/bolezn-layma/borrelioznaya-limfocitoma-9_s.jpg)
Не исключаются лёгкие гепатиты, нарушение работы почек.
Поражения суставов в виде реактивного артрита (в основном крупные суставы) в виде болей и ограничения подвижности, без внешних изменений, длительностью от недели до трёх месяцев. При отсутствии лечения болезнь Лайма переходит в хроническую форму.
Поздний период лаймборрелиоза
Начинается спустя 1-3 месяца после раннего и более. Напоминает астеноневротический синдром: слабость, повышенная утомляемость, снижение мнестических функций (памяти и интеллекта), краниалгия (головная боль), нарушения сна, повышенная нервная возбудимость или депрессия, боли в мышцах. Присуще поражение опорно-двигательного аппарата (вначале мигрирующие артралгии без явного воспаления), затем доброкачественные повторяющиеся артриты с воспалением и медленным переходом в хроническое прогрессирующее течение (с необратимым изменением структуры суставов — краевые и кортикальные узуры (эрозии), остеофиты, склероз). Могут быть дерматиты, склеродермия, парапарезы, невриты, расстройства памяти. Характерным поражением является атрофический акродерматит — постепенное появление цианотично-красных пятен на разгибательных поверхностях конечностей, узелки, инфильтраты, иногда кожа приобретает вид «папиросной бумаги».
![Атрофический акродерматит [10]](https://probolezny.ru/media/bolezny/bolezn-layma/atroficheskiy-akrodermatit-10_s.jpg)
Описана реинфекция — «свежая» ползучая эритема, врождённый боррелиоз Лайма.
Боррелиоз у беременных
Заражение женщины во время беременности (и до неё при отсутствии лечения) повышает риск гибели плода и выкидыша. Возможно внутриутробное поражение плода с развитием энцефалита и кардита, однако величина риска этого остаётся неясна.
Отличия боррелиоза у детей
Болезнь Лайма у детей чаще всего развивается в возрасте от 3 до 10 лет. При этом часто появляется мигрирующая эритема (покраснение кожи), расположенная в верхней половине тела. Интоксикация, как правило, сильнее, чем у взрослых. Могут увеличиваться лимфатические узлы возле места укуса клеща. Без лечения до 20 % случаев болезни Лайма переходит в хроническую форму.
Дифференциальный диагноз:
- в первую фазу — лихорадочные состояния с экзантемой, клещевой энцефалит, рожистое воспаление, эризипелоид, целлюлит;
- во вторую стадию — серозные менингиты другой этиологии, клещевой энцефалит, ревмокардит;
- в третью стадию — ревматизм и сходные заболевания, ревматоидный артрит, болезнь Рейтера. [3][6]
Отличия от клещевого энцефалита
При клещевом энцефалите присутствует выраженная лихорадка, общемозговая и неврологическая симптоматика, при боррелиозе — поражения кожи, суставов и сердца.
Патогенез болезни Лайма
В случае прогрессирования боррелиоза (отсутствия лечения) происходит дальнейшее размножение боррелий, расширение спектра антител к антигенам спирохет и их длительная выработка (хронизация инфекции). Появляются циркулирующие иммунные комплексы, усиление продукции T-хелперов, лимфоплазматические инфильтраты (уплотнения ткани) в органах.
Ведущую роль в патогенезе артритов несут липополисахариды, стимулирующие синтез ИЛ-1 клетками моноцитарно-макрофагального ряда, Т- и В-лимфоцитов, простагландинов и коллагеназы синовиальной тканью (то есть происходит активация воспаления в полости суставов). Циркулирующие иммунные комплексы накапливаются в органах, привлекают нейтрофилы, которые вырабатывают медиаторы воспаления, вызывая воспалительные и дистрофические изменения в тканях. Возбудитель может сохраняться в организме десятилетия, поддерживая иммунопатологический процесс. [2] [3] [6]
Классификация и стадии развития болезни Лайма
1. По форме:
- манифестная;
- латентная (симптомы отсутствуют, только лабораторные изменения);
2. По течению:
- острое (до трёх месяцев)
- подострое (от трёх до шести месяцев);
- хроническое (более шести месяцев) — непрерывное и рецидивирующее.
3. По периодам:
- ранний (острая и диссеминированная стадии);
- поздний;
- резидуальные явления.
4. По клиническим признакам (при остром и подостром течении):
5. По преимущественному поражению какой-либо системы:
- нервной системы;
- опорно-двигательного аппарата;
- кожных покровов;
- сердечно-сосудистой системы;
- комбинированные.
6. По степени тяжести:
Осложнения болезни Лайма
Осложнения не характерны, но существуют резидуальные (остаточные) явления заболевания — стойкие, необратимые изменения органического характера (кожи, суставов, сердца, нервной системы при отсутствии явного воспалительного процесса и зачастую самого возбудителя). Они возникают не во время разгара болезни, а спустя длительное время (годы) и снижают работоспособность человека, вплоть до инвалидности. К ним относятся деформирующие артриты с органическими изменениями суставов, истончение кожи, нарушение мнестических функций, памяти, снижение работоспособности.
Диагностика болезни Лайма
К какому врачу обращаться при подозрении на боррелиоз
При укусе клеща и подозрении на клещевой боррелиоз необходимо обратиться к инфекционисту.
Какие исследования может назначить врач
- общеклинический анализ крови с лейкоцитарной формулой (нейтрофильный лейкоцитоз, повышение СОЭ);
- биохимический анализ крови (повышение островоспалительных белков, РФ, сиаловых кислот);
- серологические тесты (ИФА классов IgM и IgG, при сомнительных данных выполнение иммуноблоттинга. ПЦР крови, синовиальной жидкости, ликвора).
- МРТ ГМ (признаки атрофии коры головного мозга, дилатации желудочковой системы, воспалительные изменения, арахноидит).
В практической деятельности следует подходить к диагностике комплексно, учитывая совокупность данных, а не только результаты одного вида исследований. Например, в случаях, когда у пациентов при регулярных исследованиях неоднократно выявляются изолированные повышенные титры IgM (даже при подтверждении иммуноблоттингом) при отсутствии IgG, то это следует расценивать как ложноположительный результат. Причинами этого явления могут быть системные аутоиммунные заболевания, онкология, иные инфекционные заболевания, туберкулёз и другие, зачастую причины остаются невыясненными. [1] [4]
Через какое время после укуса клеща сдавать анализ на боррелиоз
Анализы следует сдавать сразу после укуса клеща и повторно три недели спустя.
Лечение болезни Лайма
Может проводиться как в инфекционном отделении больницы (при тяжёлом процессе), так и в амбулаторных условиях.
Показана диета № 15 по Певзнеру (общий стол). Режим отделения.
Медикаментозное лечение. Антибактериальная терапия
Наиболее важным и эффективным является применение этиотропной терапии (устраняющей причину) в как можно более ранние сроки от момента укуса клеща. Является достаточно дискутабельным вопрос о применении антибактериальной терапии в ранние сроки (до пяти дней от момента укуса) у необследованных лиц (или до момента получения результатов обследования клеща). Однако с практической точки зрения, учитывая возможность полиэтиологического характера возможного заражения человека (клещевой боррелиоз, моноцитарный эрлихиоз, гранулоцитарный анаплазмоз и другое) и серьёзные прогнозы при развитии системного клещевого боррелиоза, данное превентивное (профилактическое) лечение вполне обосновано. Применяются препараты широкого спектра действия, например, тетрациклинового, цефалоспоринового и пенициллинового рядов.
При развитии поздних стадий системного клещевого боррелиоза эффективность антибиотикотерапии существенно снижается (однако показания сохраняются), так как основное значение приобретают процессы аутоиммунных поражений при малоинтенсивном инфекционном процессе. Курсы лечения длительные (до одного месяца и более), в совокупности с препаратами улучшения доставки антибиотиков в ткани, десенсибилизирующей, противовоспалительной, антиоксидантной терапией.
В случае развития гипериммунного аутопроцесса (патологически усиленного иммунитета) назначаются средства, снижающие реактивность иммунной системы.
После перенесённого заболевания устанавливается диспансерное наблюдение за человеком до двух лет с периодическими осмотрами и серологическим обследованием. [1] [5]
Пробиотики
При лечение антибактериальными препаратами следует принимать пробиотические средства.
Дезинтоксикационная терапия
Выраженная интоксикация при болезни Лайма встречается редко, поэтому дезинтоксикационная терапия обычно не требуется.
Симптоматическое лечение
Для уменьшения симптомов боррелиоза могут применяться нестероидные противовоспалительные средства и противоаллергические препараты.
Общеукрепляющая терапия и физиотерапия
При лечении хронических форм боррелиоза можно применять средства общеукрепляющей терапии: витамины и иммуностимуляторы. Также могут назначаться физиотерапевтические процедуры: электрофорез, УФ-облучение, магнитотерапия, УВЧ, парафиновые аппликации, массаж, ЛФК. Эти методы популярны в России, однако исследований, подтверждающих их эффективность при восстановлении после болезни Лайма, недостаточно.
Прогноз. Профилактика
Неспецифическая профилактика — использование защитной плотной одежды при посещении лесопарковой зоны, отпугивающих клещей репеллентов, периодические осмотры кожных покровов (раз в два часа). Централизованная обработка лесных и парковых угодий акарицидными средствами. При обнаружении присосавшегося клеща незамедлительно обратиться в травматологическое отделение для удаления клеща и отправки его на обследование и параллельно обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии.
Специфическая — профилактическое использование антибиотиков в ранние сроки после укуса клеща по назначению врача. [4] [5]
Создаётся ли иммунитет после перенесённого боррелиоза
Повторно заболеть можно через 5-7 лет, в некоторых случаях раньше.
Существует ли прививка от боррелиоза
Вакцины от болезни Лайма сейчас нет. Компании Valneva, Pfizer и MassBiologics разработали вакцины-кандидаты, которые проходят клинические испытания [7] .
Болезнь Лайма (Лайм-боррелиоз, клещевой боррелиоз) является инфекционным заболеванием, которое передается через укусы иксодовых клещей. У пациентов с болезнью Лайма поражаются различные органы и системы: кожа, нервная система, сердце, суставы. Ранняя диагностика и адекватная антибактериальная терапия в большинстве случаев обеспечивает полное выздоровление. Однако выявление болезни на поздних стадиях и неграмотное лечение грозит тем, что заболевание перейдет в трудноизлечимую хроническую форму.
array(6) < ["ID"]=>string(5) "29411" ["WIDTH"]=> int(1000) ["HEIGHT"]=> int(651) ["SRC"]=> string(86) "/upload/sprint.editor/185/img-1655731869-8877-145-6572d2f52cde9897d788d7bf5989150f.jpg" ["ORIGIN_SRC"]=> string(86) "/upload/sprint.editor/185/img-1655731869-8877-145-6572d2f52cde9897d788d7bf5989150f.jpg" ["DESCRIPTION"]=> string(0) "" >
Болезнь Лайма: возбудитель
Заражение болезнью Лайма происходит при присасывании к коже человека черноногих клещей и впрыскивании их слюны, содержащей боррелии, в ранку. Пик активности этих насекомых отмечается с апреля по май и с августа по сентябрь, чаще – в пасмурную и прохладную погоду.
Инкубационный период после укуса клеща и перед появлением начальных симптомов, напоминающих признаки гриппа, длится от пяти до десяти суток.
Мнение эксперта
Автор:
Андрей Игоревич Волков
Врач-невролог, кандидат медицинских наук
Клещевой боррелиоз, или болезнь Лайма — это одно из самых коварных заболеваний, переносимых при укусе насекомых, чаще всего развивается после укусов клещей. В группу риска попадают дети в возрастной категории до 14 лет, однако взрослые тоже не являются исключением.
По данным Роспотребнадзора, Москва и Московская область входят в десятку лидеров по количеству населения, пострадавшего от укусов клещей. Ни в коем случае нельзя выдергивать клеща, если он уже впился, рекомендуется немедленно обратиться к врачу. В нашей клинике вам окажут квалифицированную помощь и при необходимости отправят насекомое на анализ. После извлечения клеща вас отправят к инфекционисту или ревматологу для консультации и дальнейшего наблюдения.
Боррелиоз может протекать в разных клинических формах и с различной тяжестью. Некоторые пациенты совсем не жалуются на проявление каких-то симптомов, другие могут чувствовать:
- сильные суставные боли;
- першение в горле, сопровождающееся сухим отрывистым кашлем;
- высокую температуру тела, доходящую до 38,5 ºС;
- лихорадочное состояние с ознобом;
- тошноту и рвоту;
- ощущение слабости и сонливости;
- отсутствие аппетита;
- скованность шейных мышц;
- отрицательную реакцию на яркий свет и звуки;
- учащенное сердцебиение и т. д.
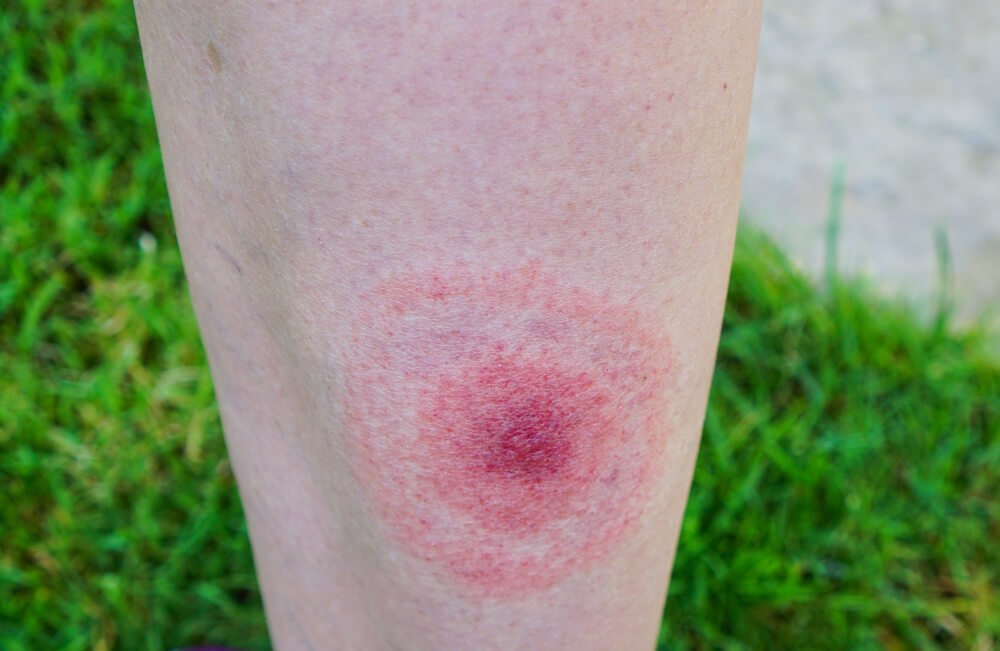
Непременный симптом поражения болезнью Лайма — радужное пятно, проявляющееся на коже. Обычно оно ярко-красное в центре, в месте укуса, с расходящимися кругами светлого и розоватого оттенков.
Основа лечения — противомикробные препараты. На каждой последующей стадии используются группы назначенных врачом средств, различающихся только дозировкой. Врачи проводят регулярный осмотр и диагностику, назначая симптоматическое лечение. Даже в том случае, если болезнь не перешла в хроническую стадию, нельзя прерывать назначенный курс терапии. Специалисты нашей клиники практикуют комплексный подход к лечению болезни Лайма.
Болезнь Лайма: что это такое, фото иксодовых клещей
Сначала в месте укуса иксодового клеща (фото этого насекомого можно найти в интернете) появляется сильная припухлость, затем пятно красного цвета, возможно развитие паралича лицевого нерва.
При несвоевременном обращении к врачу у больного могут развиться серьезные хронические заболевания, которые могут закончиться инвалидностью.
Для лечения болезни Лайма используются препараты антибактериального действия, на начальной стадии заболевания терапевтический курс длится от двух недель до одного месяца.

array(6) < ["ID"]=>string(5) "29412" ["WIDTH"]=> int(1200) ["HEIGHT"]=> int(800) ["SRC"]=> string(81) "/upload/sprint.editor/826/img-1655732317-7515-170-eviter-les-tiques-2048x1365.jpg" ["ORIGIN_SRC"]=> string(81) "/upload/sprint.editor/826/img-1655732317-7515-170-eviter-les-tiques-2048x1365.jpg" ["DESCRIPTION"]=> string(0) "" >
Болезнь Лайма: причины
Как было сказано выше, клещевой боррелиоз (болезнь Лайма) развивается после укуса иксодового клеща, в слюне которого содержатся боррелии. Боррелии являются очень мелкими микроорганизмами, длиной от 11 до 25 мкм, по своей форме напоминающими извитую спираль.
Естественный резервуар боррелий в природе – животные: лошади, козы, коровы, олени и грызуны. Иксодовые клещи представляют собой переносчиков, заражение которых происходит в процессе сосания крови инфицированного животного. Последующие поколения зараженных клещей также имеют в своем организме боррелии.
Клещевой боррелиоз больше всего распространен в северо-западных и центральных регионах России, Урала, Западной Сибири, Дальнего Востока, США и некоторых странах Европы.
Болезнь Лайма: заразна ли она?
После укуса клеща происходит проникновение возбудителя в кожу человека и дальнейшее его размножение в ней. Затем микроорганизмы распространяются в лимфоузлы, расположенные рядом с местом укуса. Спустя несколько суток боррелии попадают в кровоток и разносятся по всему организму, попадая сердце, нервную систему, суставы, мышцы. В иммунной системе начинается выработка антител против боррелий, однако даже при их высоких титрах полное уничтожение возбудителя не достигается.
Образовавшиеся вследствие болезни Лайма иммунные комплексы запускают аутоиммунный процесс (антитела начинают бороться с собственными тканями организма), что приводит к хроническому течению заболевания. При гибели возбудителя в организм выбрасываются токсические вещества, в результате чего состояние больного значительно ухудшается.
Больные, зараженные клещевым боррелиозом, не опасны для окружающих и не являются источником инфекции.

array(6) < ["ID"]=>string(5) "29413" ["WIDTH"]=> int(1200) ["HEIGHT"]=> int(675) ["SRC"]=> string(71) "/upload/sprint.editor/a09/img-1655732436-3417-915-037-bolezni-layma.jpg" ["ORIGIN_SRC"]=> string(71) "/upload/sprint.editor/a09/img-1655732436-3417-915-037-bolezni-layma.jpg" ["DESCRIPTION"]=> string(0) "" >
Болезнь Лайма: симптомы
Болезнь Лайма протекает в три стадии, каждая из которых имеет собственные симптомы.
Читайте также:

