Синяка нет нужен ли рентген
Обновлено: 27.04.2024
а) Определения:
• Гематома: отграниченное скопление крови (обычно свернувшейся) вне кровеносного сосуда, но находящейся в тканях
• Интерстициальное кровотечение: кровь, рассеянная в мышце
б) Визуализация гематомы:
1. Общая характеристика:
• Лучший диагностический критерий:
о Опухоль мягких тканей с МР характеристиками компонентов крови:
- Обычно ↑Т2 сигнал
- Часто ↑Т1 сигнал
• Локализация:
о Внутри- или внемышечная в зависимости от механизма
• Величина:
о Различная
• Морфология:
о Часто распространяется продольно в плоскостях фасций
2. Рентгенография:
• На рентгенограммах можно видеть отграниченное опухолевидное образование мягких тканей
• Другие данные в пользу травмы (например, суставной выпот или перелом)
3. КТ при гематоме:
• На КТ видно асимметричное увеличение пораженной мышцы или тканевой плоскости:
о Обычно такой же плотности, что и мышца на неконтрастной КТ, но может быть более высокое поглощение в случаях с острым кровотечением
о Транформация в серому уменьшает поглощение
• Выход контраста из сосудов в гематому на контрастно-усиленной КТ свидетельствует об активном кровотечении
(Слева) На осевой МРТ Т1 ВИ визуализируется крупная многокомпонентная опухолью в промежуточной широкой мышце в середине бедра у пациента, получающего варфарин (кумадин). Некоторые участки опухоли гиперинтенсивные по сравнению с мышцей, что указывает на кровь или жир. Кзади имеется уровень жидкость-жидкость.
(Справа) На осевой МРТ Т2 ВИ у этого же пациента определяется значительная неоднородность сигнала в опухоли с расположенными кпереди участками, которые напоминают кисту и уровень жидкости, расположенный кзади. Участки высокоинтенсивного сигнала на изображениях Т1 и Т2 соответствуют крови. (Слева) На осевой МРТ Т1 ВИ визуализируется размытый, опухолеподобный участок однородной ткани такой же интенсив -ности, что и у скелетной мышцы из группы мышц задней поверхности бедра.
(Справа) На осевой МРТ Т2 ВИ у этого же пациента более четко видна опухоль. Центральная часть излучает гипоинтенсив ный сигнал относительно нормальной мышцы; имеется тонкий ободок гиперинтенсивного сигнала по периферии. Темный сигнал на Т1- и Т2-взешен-ных частотах обычно указывает на острую гематому. (Слева) На осевой MPT Т2 ВИ FS у этого же пациента определяется устойчивый Низкоинтенсивный сигнал в центре опухоли с реактивным отеком в окружающих мышцах.
(Справа) На осевой МРТ Т1 ВИ С + FC MR у этого же пациента определяется интенсивное контрастирование реактивной/посттравматической ткани вокруг гематомы. Сама гематома, как и прежде, дает низкоинтенсивный сигнал; центральное контрастирование наталкивает на мысль о имеющейся опухоли, поскольку обычная гематома не контрастируется.
4. МРТ при гематоме:
• Т2 ВИ:
о Первоначально гиперинтенсивная относительно мышцы (ок-сигемоглобин)
о Затем изо- или гипоинтенсивная (деоксигемоглобин)
о Затем гиперинтенсивная (поскольку внутриклеточный метгемоглобин становится внеклеточным при разрушении эритроцитов)
о В конце концов, гипоинтенсивная (гемосидерин)
о Хроническая серома является гиперинтенсивной (жидкость)
о Реактивный отек (Т2 сигнал) вокруг гематомы можно видеть на любой стадии
о Жидкостно-клеточный слой (иначе называемый уровень ге-матокрита):
- Обычно у пациентов на фоне антикоагуляционной терапии или с внутриопухолевым кровотечением
• Т1 ВИ С+:
о Обычно патологическое контрастирование отсутствует в острой стадии
о Хронические гематомы часто вызывают реакцию прилежащих мягких тканей:
- Неоднородное контрастирование в группах нескольких мышц и/или нервно-сосудистых пучков:
Обычно нецентральное контрастирование
- Вследствие инфильтративных изменений бывает сложно отличить хроническую гематому от агрессивной опухоли:
Рекомендуется биопсия
• Заключение: МР картина чрезвычайно сложная и вариабельная:
о Отличается вследствие разницы индивидуальных величин единичного поля МР и неодинаковых визуальных картин разрушения крови
о Значительно сложнее обнаружить, чем внутрикраниальные гематомы вследствие большего размера и более сложного/ лакунарного строения
о Большинство гематом, несмотря на сложность обнаружения, излучают высокий Т1 и Т2 сигнал
о Гематомы не увеличиваются изнутри о Хронические гематомы обычно имеют ободок с ↓ сигналом гемосидерина на всех частотах
(Слева) На осевой неконтрастной КТ визуализируется опухолеподобная зона повышенного поглощения в большой ягодичной мышце у пожилого пациента после падения на область таза. На КТ снимке определяется острая гематома, если обратить внимание на незначительное повышение поглощения и облитерацию жировых полосок. Со временем поглощение гематомой снижается.
(Справа) На осевой МРТ Т1 ВИ у этого же пациента в этот же день видно, что у гематомы интенсивность сигнала не отличается от нормальной мышцы. (Слева) На осевой МРТ Т2 ВИ FS у этого же пациента определяется высокоинтенсивный сигнал в гематоме. В сверхострых случаях, как например в этом, компоненты крови обычно излучают сигнал с такими же характеристиками, что и вода.
(Справа) На боковой рентгенограмме коленного сустава у пациента с пальпируемой опухолью определяется опухоль мягких тканей. Саркома обычно кальцифицируется в центре; в данном случае это произошло по периферии. (Слева) На поперечном ультразвуковом снимке у этого же пациента обнаруживается неоднородная гипоэхогенная опухоль с контрастированием через трансмиссию. Цветовая допплерография (не показана) выявила внутреннюю васкуляризацию. Отмечается кальцификация вдоль глубокого края. Эти данные указывают на хроническую гематому.
(Справа) На осевой MPT T2 FS у этого же пациента определяется неоднородный сигнал, преимущественно, жидкости в пределах гематомы и ободок с низким сигналом гемосидерина и кальцификация. (Слева) На сагиттальной MPT PD у этого же пациента определяется низкоинтенсивный сигнал ободка гемосидерина и неоднородный сигнал от хронической гематомы. Она расположена в брюшке икроножной мышце, что исключает возможность сложной кисты Бейкера.
(Справа) На осевой MPT Т1ВИ у другого пациента визуализируется овальная опухоль в икроножной мышце с высоким центральным сигналом и низким сигналом ободка. Эта картина, фактически, является патогномоничной для подострой или хронической гематомы; Низкоинтенсивный сигнал ободка указывает на образование гемосидерина. (Слева) На осевой МРТ Т1 ВИ у этого же пациента определяется высокоинтенсивный сигнал гемоглобина центральной части гематомы. В некоторых случаях незначительное повышение сигнала Т1 может быть лучше видно на Т1-взвешенных изображениях с насыщением сигнала от жира.
(Справа) На осевой МРТ Т2 ВИ у этого же пациента определяется устойчивый высокоинтенсивный сигнал в центральной части опухоли и устойчивый низкоинтенсивный сигнал в ободке, что соответствует гемоглобину, расположенному центрально, и гемосидерину, расположенному периферически. (Слева) На поперечном ультразвуковом срезе у пожилого пациента с несколькими заболеваниями и опухолью в ягодичной области визуализируется неоднородное, но практически анэхогенное скопление жидкости с контрастированием через трансмиссию. Эти данные согласовывались с клиническим подозрением на гематому, которая подтвердилась на операции.
(Справа) На поперечном ультразвуковом снимке у этого же пациента выявлена сдавленная опухоль УЗИ в реальном времени позволяет оператору подтвердить уплотнение скоплений жидкости, как например, при острых гематомах.
5. УЗИ:
• Серошкальное исследование:
о Асимметричное увеличение мышцы:
- Гематома остро анэхогенная
- Позднее могут появиться эхогенные участки неправильной формы
• Цветовая допплерография:
о Внутренний цветовой поток отсутствует
6. Ангиография:
• Гематома: внутренняя васкуляризация отсутствует
7. Рекомендации по визуализации:
• Лучший диагностический метод:
о МРТ
• Рекомендация по протоколу:
о Т2 ВИ без FS может лучше оценить характеристики сигнала
о Рекомендуется МРТ + С для оценки внутренней сосудистой сети или возможного внутриопухолевого кровотечения
в) Дифференциальная диагностика гематомы:
1. Солидная опухоль:
• Опухоль может иметь похожие характеристики сигнала
• Опухоли могут кровоточить → гематома
• Большинство опухолей имеют внутреннюю сосудистую сесть
2. Инфаркт мышцы:
• Диабет в анамнезе
• Внутренняя архитектура похожа на нормальную мышцу
3. Гигрома:
• Сигнал от жидкости
• Отсутствует значительный окружающий отек
г) Патология:
1. Общая характеристика:
• Этиология:
о Занятие спортом:
- Разрыв мышцы (растяжение), часто в мышечно-сухожильном соединении
о Травматическая:
- Тупая или проникающая травма
о Нетравматическая:
- Антикоагуляционная терапия
- Нарушение свертывания
- Внутриопухолевое кровотечение:
В опухолях с васкуляризацией может спонтанно развиться кровотечение
• Сопутствующая патология:
о Разрыв мышцы и сухожилия
о Отек/воспаление окружающей мышцы
о Перелом
2. Макроскопические и хирургические особенности:
• Гематомы проходят через разные стадии разрушения крови: оксигемоглобин, деоксигемоглобин, внутриклеточный метгемоглобин, внеклеточный метгемоглобин, гемосидерин
• Структура часто неоднородная вследствие соединений гемоглобина на разных стадиях разрушения
• Хронические увеличивающиеся гематомы состоят из смеси соединений гемоглобина, некротических участков, соединительной и грануляционной ткани, фибрина и тромбов, окруженных псевдокапсулой из фиброзной ткани и гемосидерина
д) Клинические особенности гематомы:
1. Проявления:
• Типичные признаки/симптомы:
о Боль и локальная опухоль:
- Обычно неожиданное начало
о Признаки/симптомы, связанные с тупой или проникающей травмой
• Другие признаки/симптомы:
о Опухоль, кровоподтеки или другие доказательства травмы
2. Демография:
• Возраст:
о Нетравматическая: пожилой возраст, обычно связанная к ан-тиокоагуляционной терапией
• Пол:
о Травматическая или связанная со спортом: М>Ж
о Нетравматическая: М=Ж
• Эпидемиология:
о Предрасполагающие состояния:
- Ятрогенные факторы:
Антикоагуляционная терапия
- Врожденные заболевания:
Гемофилия
Болезнь Шенлейна-Геноха, болезнь Виллебранда и другие геморрагические диатезы
3. Течение и прогноз:
• Без лечения (консервативного или хирургического) часто развивается рецидив кровотечения
• Может привести к компартмент-синдрому:
о Венозный застой → компрессия нервно-сосудистого пучка → дегенерация/некроз мышцы
• Хроническая прогрессирующая гематома может увеличиваться в течение нескольких лет, особенно, на фоне антикоагуляционной терапии
4. Лечение:
• Консервативное лечение (ограничение физической активности), если отсутствуют симптомы
• Хирургическое удаление, если имеются симптомы (слабость, гиперестезия, боль при пассивном сгибании)
е) Диагностическая памятка:
1. Следует учесть:
• Антикоагуляционную терапию или травму в анамнезе
• Опухоль может имитировать гематому и гематома может имитировать опухоль:
о Внутриопухолевое кровотечение может иметь картину типичной гематомы:
- В случае необъяснимого спонтанного кровотечения следует исключить фоновую опухоль
- Исследуют прилежащие к гематоме ткани
о Хроническая гематома может напоминать опухоль:
- Неоднородная, с контрастированием (хотя редко центрально)
2. Советы по интерпретации изображений:
• Гематома не имеет сосудов:
о К + МРТ, КТ с контрастированием или допплеровский ультразвук для обнаружения внутреннего тока
о У хронической гематомы край может васкуляризироваться
• Высокий Т1 сигнал обычно обусловлен кровотечением или жировой тканью
3. Рекомендации по отчетности:
• Попытаться определить остроту кровотечения, если возможно
ж) Список использованной литературы:
1. Lutterbach-Penna RA et al: Ultrasound of the thigh: focal, compartmental, or comprehensive examination? AJR Ami Roentgenol. 203(5): 1085-92,2014
2. Hayashi D et al: Traumatic injuries of thigh and calf muscles in athletes: role and clinical relevance of MR imaging and ultrasound. Insights Imaging. 3(6):591-601, 2012
3. Lee JC et al: Imaging of muscle injury in the elite athlete. Br J Radiol. 85(1016): 1173-85,2012
4. Negoro К et al: Chronic expanding hematoma of the thigh. Joint Bone Spine. 79(2):192-4, 2012
5. Blankenbaker DG et al: Temporal changes of muscle injury. Semin Musculoskelet Radiol. 14(2):176-93, 2010
6. Kontogeorgakos VA et al: Extremity soft tissue sarcomas presented as hematomas. Arch Orthop Trauma Surg. 130(10): 1209-14, 2010
7. McKenzie G et al: Pictorial review: Non-neoplastic soft-tissue masses. Br J Radiol. 82(981 ):775-85, 2009
8. Shelly MJ et al: MR imaging of muscle injury. Magn Reson Imaging Clin N Am. 17(4):757-73, VII, 2009
9. Tafeb S et al: Soft tissue sarcomas or intramuscular haematomas? EurJ Radiol. 72(1 ):44-9, 2009
10. Wu JS et al: Soft-tissue tumors and tumorlike lesions: a systematic imaging approach. Radiology. 253(2):297-316, 2009
11. Nett MP et al: Magnetic resonance imaging of acute "wiiitis" of the upper extremity. Skeletal Radiol. 37(5):481-3, 2008
12. Theodorou SJ et al: Imaging findings of complications affecting the upper extremity in intravenous drug users: featured cases. Emerg Radiol. 15(4):227-39,2008
13. Allen DJ et al: Primary malignancies mistaken for pseudotumours In haemo-philic patients. Haemophilia. 13(4):383-6, 2007
14. Papp DF et al: Magnetic resonance imaging of soft-tissue tumors: determinate and indeterminate lesions. J Bone Joint Surg Am. 89 Suppl 3:103-15,2007
15. Elsayes KM et al: Value of magnetic resonance imaging in muscle trauma. Curr Probl Diagn Radiol. 35(5):206-12, 2006
16. Liu PT et al: Chronic expanding hematoma of the thigh simulating neoplasm on gadolinium-enhanced MRI. Skeletal Radiol. 35(4):254-7, 2006
17. Niimi R et al: Soft-tissue sarcoma mimicking large haematoma: a report of two cases and review of the literature. J Orthop Surg (Hong Kong). 14(1):90-5, 2006
18. Gomez P et al: High-grade sarcomas mimicking traumatic intramuscular hematomas: a report of three cases. Iowa Orthop J. 24:106-10, 2004
19. Bush CH: The magnetic resonance imaging of musculoskeletal hemorrhage. Skeletal Radiol. 29(1): 1-9, 2000
Неотложные обследования при черепно-мозговой травме. Показания к КТ
Рентгенография шейного отдела позвоночника. У всех пациентов, получивших травматическое повреждение мозга, должна быть, в соответствии с принятыми протоколами, исключена травма шейного отдела позвоночника.
Компьютерная томография головы. Внедрение в повседневную практику КТ революционизировало лечение повреждений головы. В большинстве отделений неотложной помощи имеется возможность для непосредственного выявления представляющих угрозу жизни повреждений.
Когда следует выполнять КТ? Так как подавляющее большинство повреждений головы, по поводу которых обращаются каждый день, являются легкими и несущественными, то многие организации, стремясь ограничить излишнее использование этого метода, выпустили руководства относительно того, при каких повреждениях мозга необходимо выполнение КТ. Основной вывод заключается в том, что у неврологически нормальных, не терявших сознания пациентов, необходимость в выполнении КТ головы отсутствует. Однако возникает проблема определения того, что означает «неврологически нормальный».
Все руководства определяют это как отсутствие посттравматической амнезии (ПТА), спутанности сознания и нарушенного внимания. Некоторые из этих характеристик могут присутствовать при ШКГ 15, в зависимости от метода подсчета показателя. Хотя существуют тесты на ПТА и скрининговые тесты на легкое повреждение головы, они не имеют широкого применения в сегодняшней практике отделения неотложной помощи, и их полезность в обстановке общей занятости спорна. Поэтому трудно наверняка выявить и документировать пациентов, которым может быть не нужна КТ. Хотя у некоторых пациентов можно пренебречь КТ, в большинстве случаев представляется экономически оправданным и более безопасным сортировать пациентов с повреждениями головы, включая легкие повреждения, на основе данных КТ.
Время выполнения КТ. КТ выполняется как можно раньше, при первой возможности безопасного проведения. До укладки пациентов в КТ сканер необходима адекватная реанимация. Во многих городских центрах травмы КТ часто можно выполнить практически сразу после поступления в ОНП, т.е. через несколько минут после травмы. Эту «быструю» КТ можно выполнить до значительного внутричерепного скопления крови или отека. В случаях, когда проводилось «очень раннее» сканирование, а потом произошло угнетение сознания, может потребоваться повторное сканирование.
Особенности КТ. Задачей КТ является выявление внутричерепных гематом. Помимо этого есть несколько дополнительных моментов, которые мы опишем в отдельной статье на сайте.
Важно отметить сдавление базальных цистерн. Сглаживание базальной цистерны коррелирует с прогрессированием вклинения височной доли. Выявление сглаженных или сдавленных базальных цистерны настораживает, а отсутствие базальных цистерн является зловещим признаком далеко зашедшего вклинения.
Также важно смещение срединных структур, его использование в качестве критерия удаления различных гематом обсуждается в отдельной статье на сайте. Следует помнить, что смещение срединных структур вызывается не только гематомами, но также вклинением под серп мозжечка и отеком мозга.
Травматическое скопление крови под паутинной оболочкой, фактически, является наиболее частой причиной субарахноидального кровоизлияния. Его важность описана выше.
КТ также позволяет хорошо визуализировать череп и основание черепа. При КТ можно обнаружить многие переломы. Особое внимание при «очень раннем» сканировании нужно обратить на переломы черепа как предвестник отсроченного развития гематомы.
Проникающая травма головы. При проникающих повреждениях головы сквозные ранения сопровождаются наибольшей смертностью; эти ранения можно видеть при КТ. Одним незначительным исключением является билатеральное вовлечение лобной доли. Kaufman отметил в этой группе смертность 12% и хорошие исходы у 30%, что значительно лучше, чем исходы при двуполушарных повреждениях в целом. Напротив, близость раневого канала к задней части мозга связана с большим повреждением жизненно важных структур. В этом случае высока вероятность пересечения желудочков, что напрямую связано с увеличением смертности.
Рентгенография черепа при черепно-мозговой травме
Рентгенография черепа имеет долгую историю в лечении повреждений головы. Такие признаки, как переломы, воздух в полости черепа и смещение шишковидного тела от средней линии, традиционно связаны с более высокой встречаемостью внутричерепных патологических изменений. Сообщалось, что наличие линейного перелома свода черепа увеличивает вероятность внутричерепной патологии в 400 раз.
С внедрением КТ в большинстве отделений неотложной помощи стала доступным непосредственная визуализация таких внутричерепных изменений. Выполнение рентгенографии черепа во многих случаях приводит лишь к ненужной задержке.
В условиях ограниченной доступности или отсутствия КТ, рентгенография черепа остается полезным методом выявления пациентов с высоким риском внутричерепных изменений. К тому же, при проникающей травме и лечении некоторых переломов черепа рентгенография может дать полезную дополнительную информацию о морфологии повреждения, дополняя экстренно выполненную КТ.
Ангиография мозга при черепно-мозговой травме
Ангиография служила методом выбора для выявления смещения сосудов мозга внутричерепными очагами, пока не была вытеснена КТ. Теперь ангиография используется в случаях острых повреждений головы лишь изредка, прежде всего, в тех ситуациях, когда подозревается повреждение сосудов. В течение первых нескольких дней после реанимации и стабилизации ангиография может проводиться для диагностики ложных аневризм и других сосудистых нарушений у пациентов с огнестрельными ранениями и другими проникающими повреждениями. Кроме того, для пациентов с относительно нормальными изображениями черепа, с неврологическими нарушениями при поступлении или развившимися позднее, нужно рассматривать ангиографию, как метод исключения повреждения и расслоения позвоночных или сонных артерий.
Вентрикулография с воздухом при черепно-мозговой травме
При необходимости срочной операции пациентам с множественными повреждениями иногда невозможно выполнить КТ из-за гемодинамической нестабильности. В таких случаях нейрохирург может провести вентрикулографию с воздухом, пока общие или торакальные хирурги оценивают пациента или выполняют операцию. После эвакуации и замещения воздухом 5-10 мл спинномозговой жидкости (СМЖ), с помощью мобильного аппарата выполняется рентгенография в переднезадней проекции для выявления смещения срединных структур. Смешение на 5 мм или более говорит о возможном объемном очаге, который может потребовать немедленной эвакуации.
В таких случаях одновременно с абдоминальной или торакальной операцией может быть выполнена краниотомия.
МРТ при черепно-мозговой травме
Магнитно-резонансная визуализация не играет роли в экстренной диагностике повреждений головы. Причины этого заключаются во времени, требуемом для получения изображений, ограниченном доступе к находящемуся в магнитной зоне пациенту, несовместимости магнитных полей с большинством металлических реанимационных устройств, используемых в экстренных условиях, и более низким качеством МРТ по сравнению с КТ при визуализации острого кровоизлияния и изменений костей. Однако в подострой и хронической посттравматической фазе МРТ чувствительнее КТ при обнаружении тонких или диффузных повреждений, которые могут иметь прогностическое значение.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Ушиб, растяжение, разрыв или перелом - как понять? Первая помощь
Признаки ушибов, растяжений, вывихов и переломов очень похожи между собой и поэтому многие теряют драгоценное время, пытаясь лечить разрывы связок и переломы в домашних условиях. Между тем, самостоятельно лечить, накладывая повязку или холодный компресс на больное место, можно только те травмы, если есть полная уверенность в том, что у пострадавшего нет перелома, разрыва или вывиха.
Ушибы - наиболее часто встречаемый вид повреждений, который может быть как самостоятельной травмой, так и сопутствующей другим более тяжелым, типа перелома, вывиха, повреждения внутренних органов и т.д. Обычно ушиб является следствием удара, нанесенного тяжелым предметом или падения с высоты. Чаще всего происходят ушибы кожи и подкожной клетчатки, однако встречаются и ушибы внутренних органов. Например, головного мозга, сердца, почек, печени и легких.
Основные симптомы ушиба - боль, припухлость, кровоизлияние в ткани, синяк и нарушение функции. Боль возникает сразу в момент получения травмы и может быть весьма значительной, спустя несколько часов боль стихает. Время появления гематомы на месте ушиба зависит от ее глубины. При ушибе подкожной клетчатки и кожи кровоизлияние происходит сразу, синяк становится виден уже через несколько минут, а при более глубоких кровоизлияниях синяк может появиться лишь на 2-3 сутки.
Нарушение функции при ушибе обычно происходит по мере нарастания отека и гематомы. Способность двигать поврежденной частью тела также теряется постепенно. Например, человек не может сам согнуть поврежденную ногу или руку из-за резкой боли, но если ему это делать помогает другой, то конечность сгибается, хотя это тоже болезненно. Этим ушибы отличаются от переломов и вывихов, при которых двигать травмированной конечностью невозможно сразу, как самостоятельно, так и с помощью другого человека.
Лечить ушибы можно и самостоятельно. Для уменьшения развития отека и гематомы сразу после травмы нужно наложить на поврежденное место холодный компресс и обеспечить ему покой. Можно ушибленное место поместить под холодную проточную воду, забинтовать мокрым полотенцем, приложить лед или бутылку с холодной водой. Для уменьшения движений в область суставов следует наложить давящую повязку, а затем конечность расположить на возвышенном положении.

Растяжения обычно возникают при движениях в суставе, которые несвойственны ему или превышают его физиологический объем. Чаще всего встречаются повреждения связки суставов, например, голеностопного при подворачивании стопы. Признаки растяжений сильно напоминают симптомы ушиба в области сустава: гематома, припухлость и боль. Но нарушение функции при растяжениях выражено ярче, чем при ушибе.
Для лечения растяжения нужно так же, как при ушибах, наложить на больное место холод и давящую повязку. Чтобы ускорить выздоровление, полезно использовать различные противовоспалительные и обезболивающие мази, гели и настойки. Например, диклофенак-гель, фастум-гель, кетопрофен, индовазин и т.д. Все препараты наносятся на место повреждения 2-3 раза в сутки, курс лечения - 10 дней.
Разрывы связок могут быть как самостоятельной травмой, так и сопровождать переломы и вывихи. Наиболее часто разрывы связок происходят в области коленного и голеностопного сустава. При разрывах также возникает сильная боль, отек, гематома и заметное ограничение функции сустава. Если разрыв связок сопровождается кровоизлиянием в полость коленного сустава, он становиться визуально опухшим и горячим на ощупь, а при нажатии на надколенник пальцами там чувствуется "пустота" глубиной 1-2 см, тогда как он должен сразу упираться в кость. Надколенник как бы "плавает" на поверхности жидкости, образовавшийся из излившей в сустав крови.
Разрывы мышц обычно происходят при сильной нагрузке: мощном ударе по сокращенной мышце или воздействии чрезмерной тяжести. При разрыве мышцы сразу же появляется резкая боль, а затем - припухлость и гематома, полная утрата функции. Например, при разрыве четырехглавой мышцы бедра пострадавший не может разогнуть ногу в колене, при разрыве бицепса плеча - ему не удается согнуть руку.
На практике чаще всего встречаются разрыв икроножной мышцы, четырехглавой мышцы бедра и двуглавой мышцы плеча. При неполном разрыве мышцы появляется сильная боль в зоне повреждения и гематома, но функция мышцы частично сохраняться. При полном разрыве на месте травмы появляется "ямка", а функция мышцы полностью отсутствует.
При разрыве сухожилия боль умеренная, в зоне повреждения также отмечается припухлость, а сгибать и разгибать сустав самостоятельно невозможно, хотя пассивные движения сохраняются. Например, при разрыве сухожилия сгибателя пальца, невозможно согнуть палец, но это легко делать, если помогает другой человек или врач.
Переломы - это частичное или полное нарушение целостности кости, возникающие при травмах или заболеваниях, приводящих к нарушению структуры костной ткани. В зависимости от степени повреждения кожных покровов переломы могут быть закрытыми и открытыми. Симптомы перелома - резкая боль в месте повреждения, нарушение функции, отек и гематома. Если перелом открытый, то имеются раны и кровотечение.
Вывод: если у вас нет уверенности в том, что у вас или вашего близкого обычный ушиб или растяжение, накладывайте иммобилизацию по правилам лечения перелома и вызывайте скорую помощь, чтобы врач-травматолог осмотрел место повреждения и поставил точный диагноз.
Видео №1: Неотложная помощь при открытом переломе
Видео №2: Первая и неотложная помощь при закрытом переломе
- Рекомендуем посетить наш раздел с интересными материалами на аналогичные тематики "Травматология"

библиографическое описание:
Значение рентгенологического исследования кровоподтеков в судебномедицинской практике / Винтергальтер С.Ф., Щеголев П.П. // Судебно-медицинская экспертиза. — М., 1962. — №4. — С. 3-6.
код для вставки на форум:
Работы, посвященные рентгенодиагностике кровоподтеков (В.А. Дьяченко, С.А. Рейнберг и др.), касаются, как правило, исследования обызвествленных гематом. Встречаются отдельные указания (Д.Г. Рохлин, A. Frantzell, G. Lemke, J. Carty и др.), что на рентгенограммах мягких тканей можно получить изображение и необызвествленных гематом, однако они касаются лишь общих сведений о рентгенологической картине гематомы и дифференциальной диагностике. В работах, посвященных судебномедицинскому исследованию кровоподтеков (О.И. Можай, А.П. Райская, М.И. Райский, Л.С. Свердлов и др. ) и использованию рентгенологического метода в судебной медицине (М.Г. Кондратов, А.И. Муханов, Фрегер и др.), каких-либо данных о рентгенологическом исследовании кровоизлияний не приводится.
Задачей настоящей работы является изучение рентгенологической картины свежих кровоподтеков, а также выяснение своеобразия их течения и исхода в рентгеновском изображении. Особое внимание обращалось на случаи, когда данные осмотра пострадавшего не позволяли с достоверностью установить диагноз вследствие поздних сроков освидетельствования или решить вопрос о том, имеется ли старая гематома или какое-либо патологическое образование в мягких тканях.
Всего было обследовано 45 мужчин и 33 женщины в возрасте от 18 до 55 лет. В 40 случаях кровоподтеки локализовались на плече, в 16 — на предплечье, в 12 — на бедре и в 10 — на голени. Повреждения являлись результатом воздействия тупых предметов.
Из общего количества обследованных у 5 полностью отсутствовали наружные признаки и клинические симптомы кровоизлияния, у 4 отмечалась болезненность при пальпации и припухлость, у 10 — слабо выраженная болезненность, у 3 человек в мягких тканях пальпировалось уплотнение при отсутствии других признаков. У остальных 56 пострадавших были обнаружены кровоподтеки размером от 2×1 до 7×4 см с различной степенью выраженности морфологических и клинических признаков.
Рентгенологическое исследование производилось в следующие сроки после нанесения травмы: до 6 часов — 11 человек, до 12 часов — 14 человек, до суток — 31 человек, до 2 недель — 14 человек, свыше 2 недель — 8 человек. Пострадавшие, рентгенография мягких тканей у которых была произведена в период до суток после травмы (свежие кровоподтеки), в дальнейшем обследовались через каждые 1—2 дня до полного исчезновения изменений в подкожной клетчатке.
Рентгенографию производили на аппарате УРДД-110-К-4, без кассет и усиливающих экранов. Для поглощения вторичных лучей, образующихся в штативе для снимков, под рентгеновскую пленку, завернутую в плотную бумагу, перед производством снимка подкладывали просвинцованную резину. Условия съемки: 40—42 kV, 80 mA, 1,5—1,8 секунды, фокусное расстояние 70 см. При этом на рентгенограммах отчетливо видны кожа, подкожная клетчатка и подлежащий слой мышц. Для сравнения производились аналогичные снимки неповрежденной конечности.
Кровоподтеки, образовавшиеся в течение первых суток после травмы, по характеру рентгенологической картины можно разделить на две группы.
Первая группа. Свежие массивные кровоизлияния, проникающие на всю толщу подкожной клетчатки (32 наблюдения), с выраженными клиническими признаками. Рентгенологически они представлены однородной интенсивной тенью, не отличающейся по плотности от тени мышц. Протяженность участка затемнения подкожной клетчатки составляет 8—9 см, что на 1—4 см превышает наибольший размер кровоподтека, определенный при осмотре. Границы тени кровоизлияния с неизмененными участками подкожной клетчатки не имеют четких контуров. В периферических отделах тень гематомы менее плотна и неоднородна, а в ряде случаев имеет тяжисто-петлистый вид на фоне пониженной прозрачности подкожной клетчатки. Толщина подкожной клетчатки на уровне кровоизлияния увеличена.
Вторая группа. Свежие кровоизлияния, занимающие часть толщины подкожной клетчатки (24 случая). При наружном осмотре эти кровоподтеки имеют меньшие размеры (от 2×1 до 4×3 см) и значительно менее выраженные клинические признаки. На рентгенограммах (рис. 1, а) протяженность тени гематомы (3—6 см) почти не отличается от длинника кровоподтека при осмотре. Участок затемнения всегда располагается в глубине подкожной клетчатки, а тень гематомы сливается с тенью мышцы. Между тенью гематомы и кожей располагается различной толщины полоса подкожной клетчатки, почти сохранившей свою структуру. Участок уплотнения чаще всего неоднороден, он более плотен в отделах, прилегающих к мышце. По мере удаления от тени мышцы все более отчетливыми на общем плотном фоне становятся участки просветления различной формы и размеров, имеющие ячеистое строение. В полосе подкожной клетчатки, между тенью гематомы и кожей, на фоне слегка пониженной прозрачности видны тяжистые плотные тени, преимущественно в продольном и косом направлениях. Край участка затемнения, обращенный к коже, всегда неровный и нечеткий. Периферические отделы кровоизлияния не отличаются по своей рентгенологической картине от соответствующих отделов массивного кровоизлияния.
При рассасывании свежего кровоизлияния не отмечено строгой закономерности в сроках исчезновения тени гематомы. Удалось выявить некоторые признаки, которые, по нашему мнению, могут быть использованы для определения сроков нанесения повреждений. Рентгенологически рассасывание гематомы начинается всегда с ее периферических отделов. Через сутки после травмы тень кровоизлияния становится неоднородной, размеры ее уменьшаются. В периферических отделах появляются участки с ячеисто-тяжистым рисунком. С каждым последующим днем на месте неоднородной тени становятся все более заметными округлые и вытянутые ячейки, а по периферии появляется преимущественно продольная тяжистость. Граница с мышцей нечеткая, иногда не прослеживается. Через неделю (рис. 1, б) толщина подкожной клетчатки возвращается к норме; структура центральных отделов гематомы имеет вид выраженных тяжей, а местами — петель; в периферических отделах обнаруживается незначительное усиление тяжистого рисунка подкожной клетчатки, напоминающее нормальную ее структуру. Через две недели (клинические признаки к этому времени уже исчезают) патологические изменения наблюдаются лишь в центральных отделах бывшей гематомы, где видна нерезко выраженная тяжистость. Граница подкожной клетчатки с мышцей остается еще на некоторое время нечеткой. К концу месяца отмеченные изменения в подкожной клетчатке, как правило, уже не определяются.
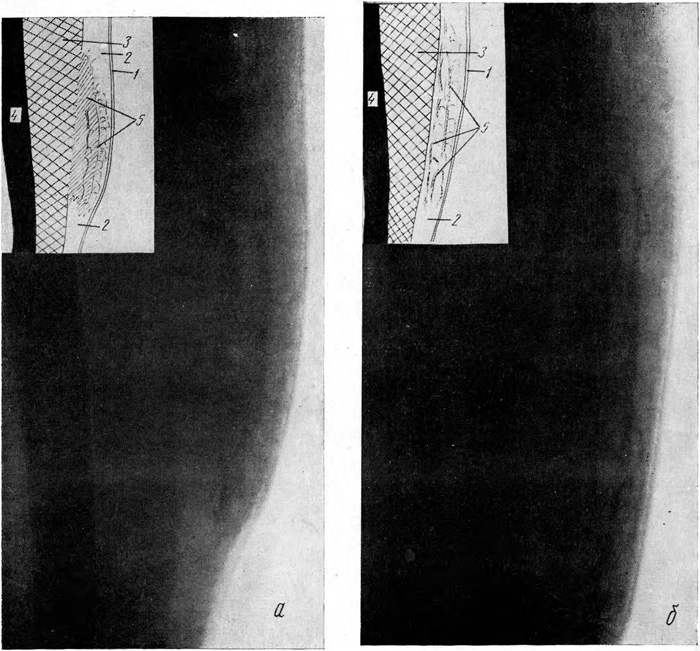
Рис. 1. Кровоподтеки.
а — свежий кровоподтек, занимающий часть толщины подкожной клетчатки (задняя поверхность плеча):
1 — кожа; 2 — подкожная клетчатка; 3 — мышца; 4 — кость; 5 — тень гематомы, сливающаяся с тенью мышцы; б — рассасывающийся кровоподтек (задняя поверхность плеча); на месте гематомы — плотные линейные и петлистые тени (5).
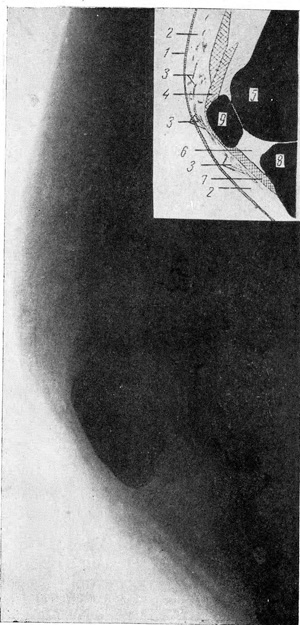 | 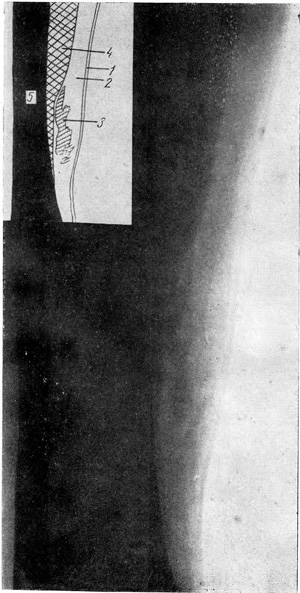 |
| Рис. 2. Остаточные явления бывшего кровоизлияния в подкожную клетчатку (передний отдел области коленного сустава). 1 — кожа; 2 — подкожная клетчатка; 3 — плотные линейные и дугообразные тени на фоне подкожной клетчатки; 4 — сухожилия прямой мышцы бедра; 5 — передний отдел эпифиза бедра; 6 — жировое депо; 7 — собственная связка надколенника; 8 — передний отдел эпифиза большой берцовой кости; 9 — надколенник. | Рис. 3. Замедленное рассасывание кровоподтека (внутренняя поверхность голени). 1 — кожа; 2 — подкожная клетчатка; 3 — тень нерассосавшейся гематомы; 4 — мышца; 5 — большая берцовая кость. |
Гр-ка Б., 20 лет, по ее словам, за месяц до освидетельствования на верхних и нижних конечностях имела кровоподтеки, которые исчезли около недели назад. При осмотре наружных повреждений, субъективных жалоб и клинических признаков кровоподтеков не установлено. На рентгенограммах мягких тканей области левого коленного сустава (рис. 2) и обоих плеч обнаружена перестройка структуры, характерная для рассасывающихся кровоизлияний подкожной клетчатки.
Следует подчеркнуть, что использование приведенных рентгенологических признаков рассасывающегося кровоизлияния, с точки зрения сроков его возникновения, должно проводиться с учетом данных, получаемых при освидетельствовании пострадавшего. Дальнейшее изучение этого вопроса, особенно в сопоставлении с секционным и гистологическим методами исследования, представляет несомненный интерес.
В 22 случаях отмечалось замедленное рассасывание кровоподтеков. Клинически задержка рассасывания гематомы проявлялась в сохранении ограниченной или разлитой припухлости, болезненности и появлении определенных неприятных ощущений в области бывшего повреждения. В этой группе наблюдений делались однократные и повторные снимки в течение 1—6 месяцев после травмы.
Рентгенологически наблюдалась перестройка структуры подкожной клетчатки на ограниченном участке в виде: а) тяжистости, беспорядочного переплетения линейных тканей, образующих местами петлисто-тяжистый рисунок; б) наличия участков пониженной прозрачности, в различных отделах которых видна беспорядочная тяжисто-петлистая структура; контуры такого участка неровные, различной четкости; в) утолщения слоя подкожной клетчатки вне зависимости от структурных изменений последней; г) утолщения тени кожи. Отмеченные изменения могут наблюдаться изолированно или в различных сочетаниях.
Гр-ка К., 52 лет, освидетельствована через 3 месяца после травмы (побои), имевшиеся множественные кровоподтеки на туловище и конечностях исчезли за 1,5—2 месяца до осмотра. При пальпации отмечена слабо выраженная ограниченная болезненность в различных местах туловища и конечностей. При рентгенографии мягких тканей конечностей (рис. 3) обнаружены изменения, свидетельствующие о замедленном рассасывании кровоизлияний в подкожной клетчатке.
В тех случаях, когда организация гематомы происходит на фоне патологических изменений в подкожной клетчатке (хронические тромбофлебиты, варикозные расширения вен и пр.), имеющих соответствующие признаки, описанная выше рентгенологическая картина выглядит не столь характерной.
Дифференциальная диагностика свежего кровоизлияния прежде всего должна быть проведена с воспалительной инфильтрацией подкожной клетчатки. В отличие от инфильтрации при свежем кровоизлиянии, помимо быстрой динамики рентгенологической картины, всегда виден участок уплотнения в подкожной клетчатке, в то время как при инфильтрации наблюдается своеобразная сетчатость. В фазе замедленного рассасывания или организации гематомы (без отложения извести в ней) необходимо дифференцировать ее от отека и инфильтрации подкожной клетчатки (равномерная сетчатость на фоне пониженной прозрачности), от изменений при склеродермии (продольная тяжистость, утолщение или истончение кожи, отсутствие инфильтрации), от медленно рассасывающихся лекарственных веществ (ограниченная овальной формы неоднородная тень с участками уплотнения округлой формы) и от опухолей подкожной клетчатки (фибромиома — ограниченная с четкими контурами тень, имеющая характерный структурный рисунок; фиброма — округлая однородная тень, плотная, с четкими контурами).
Одного рентгеновского обследования бывает недостаточно для контроля хода лечения и врач может назначить дополнительные процедуры. Многие пациенты при этом начинают беспокоиться за состояние своего здоровья, ведь давно известно, что чрезмерное облучение способно нанести серьезный вред организму. Мы расскажем сколько раз на самом деле можно проходить обследование без вреда и развеем некоторые мифы о рентгеновском обследовании.
Дозы облучения при обследовании
Излучение, использующееся при обследовании, измеряют в Рентгенах, а вот облучение, которое получает пациент, в Зивертах или в миллиЗивертах, сокращенно мЗв. Дозы облучения зависят от конкретного типа обследования.

Чем может быть опасен рентген?

Рентгеновское излучение — это электромагнитные волны, находящиеся в диапазоне между ультрафиолетовым и гамма-излучением. Соответственно, рентгеновский аппарат является источником ионизирующего излучения, серьезная передозировка которого ведет к разрушению целостности ДНК и РНК цепочек. Они не всегда восстанавливаются, ведь способность молекулы ДНК противостоять негативным последствиям от ионизирующего излучения ограничены. Поэтому годовая эффективная доза, утвержденная СанПин, определена из расчета быстрого восстановления молекул ДНК и РНК, а также количества излучения, при котором повреждения будут незначительные.
Возможные последствия от злоупотреблением процедурой:
- рак любой системы или органа;
- лучевая болезнь;
- мутации;
- генетические изменения и т.п.
Последствия могут быть неприятными и даже страшными, но все это становится возможным только при огромных передозировках ионизирующего излучения, которое просто невозможно получить в современных цифровых рентгеновских аппаратах. Тем более, если вы проходите обследование по рекомендации врача.
Среднегодовая доза природного облучения составляет 2,4 мЗв на человека, а 1 час в самолете обходится в 0,003 мЗв.
А теперь для большего понимания приведем дозы облучения, которые получает пациент при рентгенографии:
- рентген грудной клетки — 0,03 мЗв;
- маммография — 0,05 мЗв;
- внутриротовая рентгенография — 0,02 мЗв;
- шейный отдел позвоночника — 0,03 мЗв;
- флюорография — 0,03 мЗв;
- рентгенограмма черепа — 0,04 мЗв;
- рентгенограмма кишечника — 0,02 мЗв.
Очевидно, что рентгеновские исследования на современных цифровых аппаратах совершенно безопасны и не дают существенной лучевой нагрузки на организм человека. При этом увеличивают шансы обнаружить серьезное заболевание на ранней стадии и назначить максимально эффективное лечение.
Сколько раз можно делать рентген?
Если речь идет об аналоговых аппаратах, то специалисты рекомендуют перерыв между облучениями в 3 недели и за посещение делать один снимок. Однако случается, что необходимо увеличить количество исследований, тогда их проводят с периодичностью в пару дней, максимально сокращая негативное воздействие. Несколько рентгенограмм на аналоговом аппарате в один день могут плохо сказаться на здоровье.
Изобретение цифрового оборудования позволило сильно снизить риски и проводить более частые рентгеновские обследования. Больше не нужно искать компромиссов между вредом и пользой для здоровья, врачи назначают столько процедур, сколько необходимо для эффективного отслеживания хода лечения.
Как снижается нагрузка во время рентгена?

В медицинскую карту вносится вся информация о проведенных лучевых обследованиях, их количестве и дозе излучения. Если суммарно за год набирается критическая доза, то назначение еще одного рентгена крайне нежелательно.
Для контроля нагрузки рентгенолаборант должен обладать максимальной информацией, поэтому важно сообщать обо всех предыдущих обследованиях и возможных противопоказаниях.
Для защиты организма применяются три основных способа защиты:
- Защита расстоянием. Рентгеновская трубка помещена в специальный защитный кожух. Он не пропускает рентгеновские лучи, которые направляются на пациента через специальное "окно". Кроме того, на выходе лучей из трубки устанавливается диафрагма рентгеновского аппарата, с помощью которой увеличивается или уменьшается поле облучения.
- Защита временем. Пациент должен облучаться как можно меньшее время (маленькие выдержки при снимках), но не в ущерб диагностике. В этом смысле снимки дают меньшую лучевую нагрузку, чем просвечивание.
- Защита экранированием. Части тела, которые не подлежат съемке, закрываются листами, фартуками-юбками из просвинцованной резины. Особое внимание уделяется защите половых органов и щитовидной железы, как наиболее чувствительным к рентгеновскому излучению.
Как восстановить организм после процедуры рентгена?
После проведения лучевой диагностики организм восстанавливается сам, т.к. дозы облучения, полученные при медицинских исследованиях, незначительны. Помочь ему можно правильным режимом питания: рекомендуется увеличить количество продуктов, содержащих витамины А, С и Е.
Также необходимо добавить в рацион:
- молочные продукты — творог, сметану;
- цельнозерновой хлеб;
- красное вино;
- овощи — чеснок, свеклу, морковь, помидоры;
- оливки, чернослив, грецкие орехи;
- бананы;
- овсяную кашу;
- зеленый чай.
Для ускорения восстановления организма важно соблюдать и питьевой режим: 1,5 - 2 литра чистой фильтрованной воды в день, помимо чая, кофе и других жидкостей.
Приглашаем вас пройти рентгенологическое исследование в медицинском центре «Адмиралтейские верфи». Профессиональные рентгенолаборанты, высококвалифицированные врачи, цифровое оборудование экспертного класса — все это позволяет минимизировать негативное влияние процедуры на организм, сохраняя корректность и точность результатов диагностики. Если по результатам рентгенологического исследования вам потребуется дополнительная диагностика (УЗИ, КТ, МРТ) в нашем медцентре, вы сможете пройти необходимые процедуры в тот же день.
Позвоните по номеру телефона, указанному на сайте, или оставьте заявку в форме обратной связи. Специалисты медицинского центра «Адмиралтейские верфи» ответят на ваши вопросы и запишут на удобные дату и время.
Помните, не замеченная вовремя болезнь может привести к серьезным последствиям! Давайте заботиться о вашем здоровье вместе!
Читайте также:

