Синяк на веке у ребенка чем лечить
Обновлено: 01.05.2024
Как обезболить место ушиба у ребенка? Синяки и шишки у детей
Немного родителей могут похвастаться тем, что у них ребенок ни разу не имел на теле шишку или синяк. В основном, уже научившись ходить, маленькие непоседы стараются познать окружающий мир как можно лучше и начинают лезть повсюду, при этом единицы обходятся без ушибов и боевых отметин на теле. Не стоит ругать малыша при каждом падении или ударе, лучше обнимите ребенка и проверьте все ли у него нормально, а затем окажите ему первую помощь, чтобы обезболить место ушиба.
Если после падения или ушиба у ребенка нет серьезных повреждений, то на месте удара появляется шишка или синяк. Такие повреждения не страшны для ребенка и не влекут за собой никаких последствий. Однако если после травмы ребенок плохо себя чувствует, побледнел, его тошнит или рвет, то эти симптомы говорят о сотрясении мозга. В этом случае надо вызывать врача домой и обследоваться у невропатолога.
Чаще всего дети падают и ударяются не сильно, после чего у них появляются синяки и шишки. Если у малыша повреждены только мягкие ткани, он плачет только от боли, а когда она проходит, начинает играть дальше. Когда ребенок плачет после ушиба, задача родителей помочь ему пережить эмоциональный шок. Ведь малыш в этом случае плачет не столько от физической боли, сколько от психологического страха. Нельзя кричать на малыша и ругать его, не стоит также жалеть его.

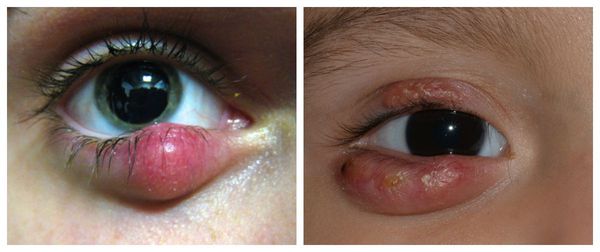
Лучше обнимите его и возьмите на руки. Затем обследуйте характер травмы, она может быть бескровной или же с открытой раной. При травме без крови малыш испытывает сильную боль, а на месте ушиба появляется припухлость синего цвета. Чтобы обезболить ушибленное место возьмите махровое полотенце, смочите его холодной водой и приложите к больному месту ребенка. Можно приложить грелку со льдом, завернув сначала ее в полотенце. Держать холодным место ушиба надо столько, на сколько у малыша хватит терпения. Если желаете, чтобы синяк на месте ушиба скорее прошел, то можно воспользоваться кремом "Синяк-OFF" или мазью "Спасатель".
Рассасывание синяка ускоряют также гепариновая и троксевазин мази. Заживление ушибленного места происходит эффективнее, если сделать на месте гематомы йодную сеточку. В том случае, когда боль не проходит, несмотря на то, что вы приложили холод на место ушиба, попробуйте смазать больное место обезболивающей мазью. Только нельзя ими мазать места, где есть ссадины и ранки. Наиболее популярной обезболивающей мазью является Фастум-гель, который у детей можно применять лишь с 15 лет. В случае отсутствия у ребенка проблем со свертываемостью кровью, через день после ушиба надо ставить на синяк теплый компресс, например, грелку с теплой водой. При нормальном рассасывании через 2-3 дня гематома начинает менять цвет, сначала она становиться лиловой, затем зеленоватой и в конце желтой. Если синяк и шишка не проходят больше недели, то надо обратиться за консультацией к врачу.
Существуют множество народных рецептов обезболивания места ушибов. Всем знакомый из детства способ - это прикладывать на место ушиба большую медную монету или железную ложку. Всегда держите на всякий случай в морозильнике большую монету или ложку, чтобы достать при каждом ушибе ребенка, подержать его на больном месте и положить обратно, на всякий случай. Также помогает ускорить время заживления ушибов нерафинированное растительное масло.
Возьмите ватный диск, обильно пропитайте его маслом и приложите к шишке. Желательно продержать его на ушибленном месте малыша хотя бы 30 минут, за это время масло успеет оказать свое действие. Некоторые родители вместо растительного масла делают компресс из 9% уксуса, смешав его предварительно с поваренной солью в соотношении 3:1. Солевой раствор уксуса быстро снимет боль, но синяк останется. На место ушиба некоторые целители советуют приклеить пластырем лист алоэ, разрезанный пополам или же приложить медовую лепешку. Лепешку изготавливают из 1 чайной ложки меда и ржаной муки. Помогают облегчить боль при ушибах капустный лист, нарезанный картофель, листья бодяги и спиртовая настойка прополиса.
Иногда на месте удара имеется рана, которое кровоточит. Так бывает при ранении стеклом или когда ребенок ударяется об острый угол. Не стоит при виде крови на ранке пугаться и поддаваться панике, так вы еще больше испугаете ребенка. Возьмите стерильный бинт намочите ее немного перекисью водорода и приложите к раненому месту ребенка. После того, как кровь остановится, наложите на ранку повязку или диадерматический пластырь. Можно смазать ранку спиртовым раствором йода, мазью солкосерил или ируксол, а затем заклеить место ушиба бактерицидным пластырем.
Если ранка окажется глубокой или у вас есть подозрения, что там имеются осколки стекла или грязь, то для наложения повязки и промывания ранки необходимо обратиться к врачу.
- Рекомендуем вам для дальнейшего прочтения нашу статью "Синяк под глазом после удара. Как быстрее убрать синяк?"
На сервисе СпросиВрача доступна консультация офтальмолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!


Сейчас увидела фото. Ничего страшного. Припухлость - это нормальная реакция на повреждение. Рана чистая, тем более Вы ее хорошо обработки. Сейчас достаточно обрабатывать зеленой. Аккуратно ватной палочкой. Зеленые хорошо подсушивают ранка.
Галина, поняла. Может от этого появиться синяк? Сколько обычно проходят такие раны? У дочки скоро День рождения, да и я очень переживаю, что так вышло.

Ранка зажигает очень быстро, онаповерхностная. Только обрабатывает, чтобы она не инфицировалась. Меня может быть не сразу. Это кровоизлияния в мягких тканей и часто выходит на поверхность на следующий день

Не, волнуйтесь. Дочка сейчас не в том возрасте, когда ее волнует, как она выглядит на день рождения. Синяка пока нет, может быть и не будет. А если будет рассасываетсяпримерно 10-14 дней

Извините, опечатка - синяки может быть не сразу. Если зеленые попадет в глаз, ничего страшного не случится.

Здравствуйте! Можете обрабатывать хлоргексидином, аккуратно на ватной палочке, но лучше использовать зелёнку, она хорошо подсушиваете ранку и она быстрее затянется. Ранка хорошая, чистая, не переживайте!)

Иван, а если зелёнка случайно попадет в глаз? Может быть ожог. Мы, конечно, постараемся этого не допустить

Если боитесь попасть зеленкой, то можете взять любую глазную мазь, например эритромициновая или флоксал мазать тонким слоем

Дарья здравствуйте, ничего страшного, я бы даже зелёнкой не стала обрабатывать( все таки сушит кожу,будет корочка,будет чесаться), регулярно(2р/д) умывайте ребенка,старайтесь,чтобы глазки были чистыми и все.ну если хотите чем-нибудь намазать,волнуетесь,можно взять глазной гель- флоксал и 2р/д тонким слоем,чтобы бактерии не попали и не страшно если в глаз попадет. Здоровья вам.

Добрый день! Водный раствор хлоргексидина 3-4 раза в день. Промокать, но не тереть. По фото не видно глубины РАНы. Если будет затягиваться коркой не отдирайте. Очно покажитесь доктору обязательно
На сервисе СпросиВрача доступна консультация детского невролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте.
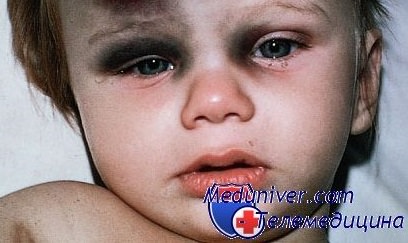
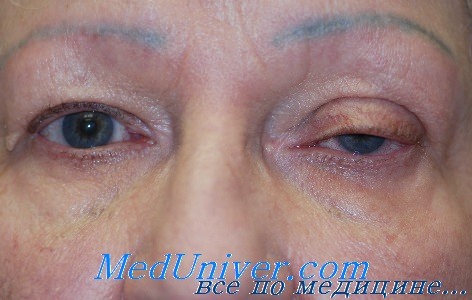
Скорее всего глаз не открывается полностью из-за отёка мягких тканей. Я бы рекомендовала перестраховаться и показать ребенка очно врачу.
Как правило, минимум мед.помощи входит в туристическую страховку, но нужно уточнять.

Юлия, добрый день.
Отделяемого из глаза нет ( гноя) ?
Саму ранку на веке помазать антисептиком ( брил зелень или фукорцин), область гематомы мазать гепариновой мазью 2 раза в сутки 3-5 дней.
Считаю , что экстренной необходимости в осмотре офтальмологом нет.

Добрый день, идеально - осмотр окулиста или просто педиатра.
Скоре всего это отек из- за лопнувших мелких сосудов.
Местно обычно сухое тепло, мазь Троксевазин.
В глаз , если есть мелкие кровоизлияния, антисептик Витабакт. По 1 капле 4 раза.
Удачи вам

Если отек будет держаться или нарастать , то сделать р графию черепа в прямой и боковой проекции, чтобы исключить перелом глазницы.
Ирина, здравствуйте!
Отделяемого нет, сам глаз внутри не красный.
Стоит беспокоиться если отек не проходит примерно сколько по времени?

Неделю отек будет держаться( в динамике с уменьшением).Внутрь добавьте зодак 10 капель 1 раз в сутки, ранку зеленкой обработать, отек гепариновой мазью.
Возвышайте головной конец кровати, когда ребенок будет в горизонтальном положении.

Здравствуйте. Судя по фото отек мягких тканей вследствие удара.
В целом по описанию опасности не вижу. Я так понимаю ударился-промазал? не падение, не с высоты? ( при падении сила удара на много выше). Конечно при любых ушибах тканей ударах деток стоит показывать ради перестраховки - рентген черепа и осмотр невролога или педиатра, если у Вас получится то лучше показаться.
Сейчас можно втирать Троксевазин гель или любой гель с содержанием троксерутина или гепарина - рассасывающий эффект -2-3 раза в день 1 неделя.
Что такое халязион? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нежибовской Юлии Валерьевны, офтальмолога со стажем в 8 лет.
Над статьей доктора Нежибовской Юлии Валерьевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Цыганок и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
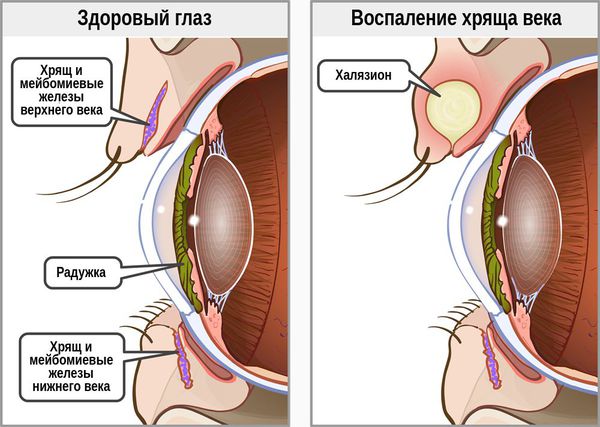
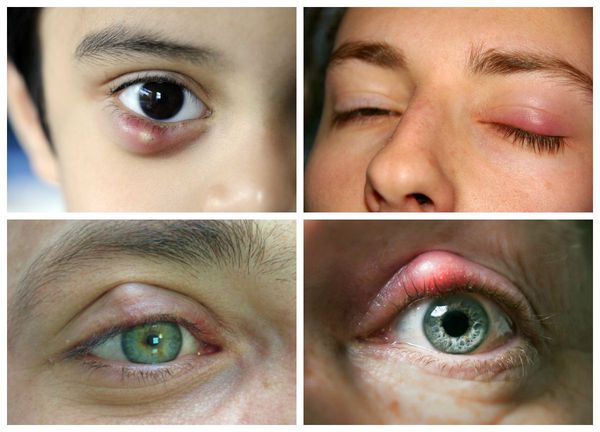
Халязион — это хроническое воспаление хряща века [3] . Сопровождается появлением на краю века небольшого образования в форме горошины, иногда наблюдается покраснение или отёк. Часто халязион ошибочно принимают за ячмень. Он не опасен для жизни и обычно не приводит к тяжёлым последствиям.
Краткое содержание статьи — в видео:
Халязион или ячмень?
Мало кого миновала такая неприятность, как ячмень или халязион на веке. Все, кто сталкивались с этими заболеваниями, знают, что при своих незначительных размерах они могут доставить массу неудобств.
Чтобы понять, чем же халязион отличается от ячменя, необходимо обратиться к анатомии.
В структуре век имеется хрящ, более выраженный у верхнего века. В толще хряща находятся продолговатые мейбомиевые железы, которые вырабатывают гидрофобный (жирный) компонент слёзной плёнки. Их протоки открываются в межкраевое пространство: если отодвинуть нижнее веко, то вдоль края будут видны маленькие отверстия этих протоков.
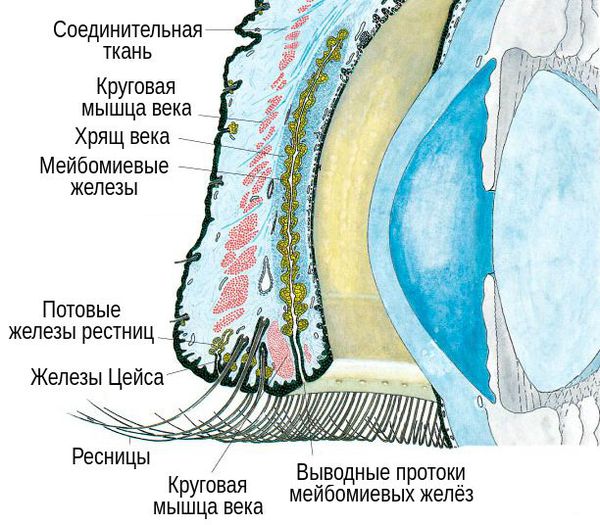
При хроническом воспалении желёз ( мейбомите ) их выводные протоки закупориваются. В результате содержимое собирается в толще века, образуя уплотнение — халязион (градину) [2] .
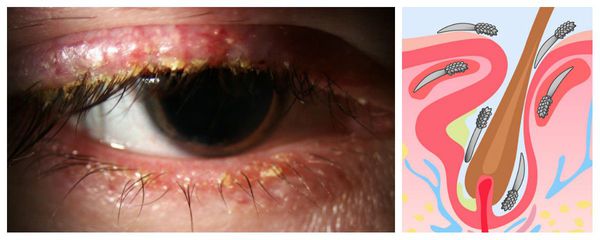
Ячмень же представляет собой острое гнойное воспаление, которое может локализоваться в железе Цейса, волосяном мешочке ресниц (наружный ячмень) либо дольках мейбомиевой железы (внутренний ячмень). Последний вид ячменя отличается по клинике только тем, что процесс сосредоточен не с наружной, а с внутренней стороны века [4] .
В целом халязион обычно более крупный и менее болезненный, чем ячмень. Но одно всегда может привести к другому: ячмень в конечном итоге может стать причиной хронического безболезненного халязиона, в то время как халязион — нагноиться и перерасти в острое гнойное воспаление.
Почему возникает халязион
Однозначного ответа на этот вопрос нет. По некоторым исследованиям, нарушение пассажа секрета мейбомиевых желёз может быть связано с сахарным диабетом, язвой желудка или двенадцатиперстной кишки, аллергическими заболеваниями, розацеа, себорейным дерматитом или гиперхолестеринемией (повышением концентрации холестерина в крови) [17] [18] [19] [20] [21] [22] . При этом утверждать, что именно эти заболевания способствуют возникновению халязиона, нельзя: они могут сопровождать воспаление хряща века, протекая параллельно.
Также халязион ассоциируется с угревой сыпью и хроническими блефаритами — группой заболеваний, сопровождающихся воспалением краёв век. Из паразитарных и инфекционных заболеваний можно отметить лейшманиоз, туберкулёз и частые вирусные инфекции [3] [5] [7] .
Как побочный эффект халязион может возникнуть у пациентов, получающих препарат Бортезомиб (Велкейд®) для лечения онкологических заболеваний [6] .
У детей развитие халязиона иногда связано с врождёнными иммунодефицитами (например, гиперглобулинемией E), а также вирусными конъюнктивитами и недостаточной гигиеной век [1] .
Некоторые врачи придерживаются гипотезы, что халязион вызывают кожные клещи демодекс. В небольшом количестве они присутствуют на коже всех людей, а их активное размножение и возникновение демодекоза действительно сопутствуют развитию халязиона [13] [23] . Но однозначно утверждать, что именно демодекс вызывает халязион нельзя, т. к. отсутствуют убедительные клинические данные [5] . Скорее всего, эти процессы возникают из-за одних и тех же не до конца установленных факторов и протекают параллельно.
Клиническая картина демодекоза часто наблюдается у пожилых пациентов, а также у людей с ослабленным иммунитетом, изменением преломляющей силы глаза (дальнозоркостью или астигматизмом), нарушениями обмена веществ, розацеа и себореей. Заболевание также может возникнуть у детей с хроническими заболеваниями лёгких и пищеварительного тракта, однако их роль ещё не доказана [5] [10] .
Часто ли болеют халязионом
Точных эпидемиологических данных по заболеваемости нет, но известно, что ячмени и халязионы — весьма распространённые болезни. У взрослых они встречаются чаще, чем у детей — это связывают с действием андрогенов на себум (кожное сало). Однако стоит отметить, что воспалительные заболевания глаз у детей занимают одно из ведущих мест в структуре офтальмологических проблем детского возраста. По данным профессора Ю. Ф. Майчука, на них приходится более 40 % случаев амбулаторного приёма окулиста и до 50 % случаев оформления в стационар [12] .
Среди взрослого населения заболеванию более подвержены люди 30-50 лет, причём в равной степени как мужчины, так и женщины [2] [15] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы халязиона
Самой распространённой жалобой при халязионе является локальное подкожное образование, чаще в области верхнего века. Зачастую оно видно невооружённым глазом. По величине может быть небольшим, как горошина, или достигать весьма значительных размеров.
Халязион склонен к спонтанному вскрытию и рассасыванию в течение 2-8 недель, хотя в некоторых случаях он может беспокоить пациента и дольше [16] . При медленном развитии воспаления халязион безболезненный, спаян с нижележащим слоем, но может слегка перекатываться под пальцами, кожа над ним чаще не воспалена, может быть приподнята или деформирована [4] . В случае острого развития болезни появляется краснота кожи, отёк и боли в месте уплотнения.
Наличие лихорадки и ухудшение общего состояния не характерны для халязиона. Изменений со стороны внутренних структур глаза нет, зрительные функции, как правило, не страдают, но иногда, в результате поражения роговицы, может наблюдаться астигматизм [16] .
Патогенез халязиона
Халязион образуется в результате обструкции (закупорки) мейбомиейвой железы. Он представляет собой массу грануляционной ткани с хроническим воспалением (с лимфоцитами и макрофагами, насыщенными липидами). В отличие от халязиона, ячмень, прежде всего, является острым воспалением, которое связано с некрозом и образованием гноя.
Из-за особенностей строения халязион иначе называют гранулёмой. На его гистологических срезах обнаруживается глубокое кожное или подкожное гнойное липогранулематозное образование, окружённое псевдокапсулой. Оно содержит нейтрофилы, плазматические клетки, лимфоциты, гистиоциты и гигантские клетки, которые указывают на наличие воспаления [1] .
Описать все механизмы развития халязиона непросто из-за многообразия причин его появления. Как правило, они связаны с нарушением микроциркуляции и развитием воспаления. Например, при сахарном диабете повышается уровень глюкозы в крови. Это состояние приводит к изменению микроциркуляции и проблемам с питанием в тканях. В итоге процесс заживления замедляется, присоединяются вторичные инфекции.
Классификация и стадии развития халязиона
В зависимости от глубины поражения халязион может быть поверхностным (воспаление в мейбомиевой железе) и глубоким (воспаление в самом хряще века). Клинически они никак не различаются.
- большой одиночный халязион;
- халязион, не поддающийся консервативному (медикаментозному) лечению;
- множественные халязионы [2] .
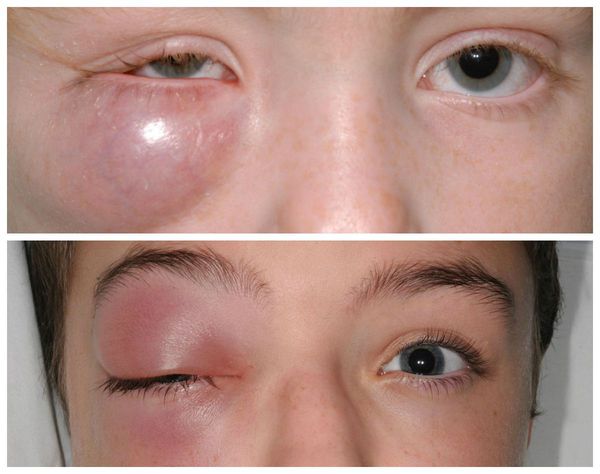
В отдельную категорию стоит отнести абсцедирующий халязион — пиогенную гранулёму. Это острый процесс, сопровождающийся нагноением (абсцедированием). Он развивается из-за постоянного воспаления и присоединения инфекции. При этом халязион увеличивается, кожа в его области краснеет и отекает, а прикосновение к нему вызывает острую боль.
Осложнения халязиона
Большой халязион (размером с крупную фасоль или занимающий половину века), особенно расположенный в центре верхнего века, может вызывать нарушения зрения. Например, механическое воздействие на роговицу, которое пациент ощущает как катающийся шарик, приводит к постоянному давлению и изменению её формы. В результате этого развивается астигматизм: снижается зрение, предметы раздваиваются или кажутся искривлёнными, человек начинает путать схожие по написанию буквы [5] .
Также встречаются, хотя и достаточно редко, тяжёлые осложнения халязиона (например, пресептальный целлюлит — воспаление подкожно-жировой клетчатки орбиты). Такие осложнения в основном наблюдаются у пациентов, склонных к атопическим, нестандартным реакциям организма [5] . Появляется сильная боль и слезотечение , повышается температура тела, заметно снижается зрение. Кожа вокруг глаза становится красной, отёк усиливается. Зачастую многие пациенты не могут самостоятельно открыть глаз. В этих случаях необходима медицинская помощь в условиях стационара [8] .
Диагностика халязиона
Стандартный офтальмологический осмотр достаточно информативен, поэтому дополнительные методы диагностики, как правило, не требуются. У пациента обязательно уточняются следующие сведения:
- есть ли проблемы со зрением;
- возникали ли эпизоды острых вирусных инфекций;
- каков иммунный статус;
- есть ли хронические заболевания, кожные острые инфекции, туберкулёз или онкология;
- были ли травмы или хирургические вмешательства;
- подвергался ли пациент воздействию лекарств, токсинов или аллергенов.
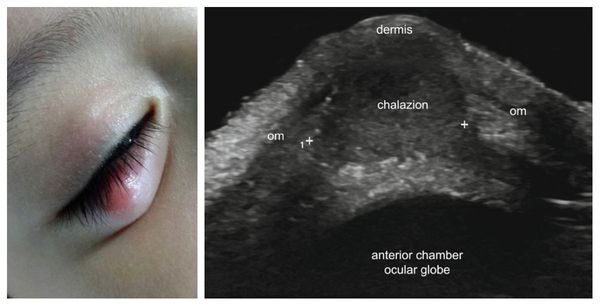
Возможно проведение ультразвукового исследования (УЗИ) халязиона для качественной оценки воспалительного процесса. Этот метод позволяет уточнить его локализацию, размеры, структуру и взаимосвязь с окружающими тканями. Однако в клинической практике УЗИ халязиона не нашло широкого применения [9] .
Так как развитие халязиона не связано с бактериями, необходимости в выполнении бактериологического посева нет. Он может потребоваться только при подозрении на присоединение инфекции. Гистологическое исследование целесообразно проводить только онкобольным при подозрении на метастазирование опухоли, во всех остальных случаях это обследование можно считать избыточным [10] .
Дифференциальная диагностика с внутренним ячменём проводится на основании осмотра. Однако в течение первых двух дней эти заболевания могут никак не отличаться. Заподозрить ячмень можно при повышении температуры тела, появлении озноба и сильного воспаления в области века [16] .
У пожилых людей под "бесконечный" (хронический) халязион может маскироваться группа онкологических заболеваний: плоскоклеточный рак, себорейная либо микроцистная карцинома. У пациентов с ослабленным иммунитетом, проходящих курс химиотерапии, иногда нарушается работа мейбомиевых желёз (изменяется их секрет). Это приводит к развитию мейбомита и блефарита, которые способствуют появлению халязиона. Однако при этом нельзя исключить вероятность метастазирования в веко [11] . Поэтому постановка диагноза "халязион" у людей со злокачественными опухолями требует повышенного внимания.
Лечение халязиона
Заболевания век лечатся чаще всего амбулаторно. Лечение довольно длительное (может занимать до нескольких месяцев) и требует от пациента терпения и тщательного выполнения процедур.
У взрослых небольшие халязионы рассасываются около двух недель с использованием местных комбинированных препаратов (с антибактериальным и противовоспалительным компонентом). Одновременно с этим назначают тёплые компрессы и гигиенический массаж век. Однако такое консервативное лечение помогает в 50 % случаев заболевания [2] [5] .
Общая (системная) антибактериальная терапия показана в случае первичной либо вторичной инфекции или при развитии выраженного гнойного воспаления. Также системная антибиотикотерапия показана при сочетании халязиона с блефаритом, розацеа или акне [5] .
Существуют предположения, что для снижения риска рецидивов лечение хронического блефарита и халязиона следует проводить совместно с гастроэнтерологом, под контролем уровня глюкозы в крови [7] . Исходя из этого врачи рекомендуют исключить сахар, если пациент злоупотребляет им, а также исключить острое, жирное и жареное тем, у кого проблемы с работой желудочно-кишечного тракта. Однако данная практика не имеет под собой убедительной доказательной базы.
Если помимо халязиона у пациента диагностирован демодекоз, лечение может быть направлено на устранение его причины. При низком количестве особей кожного клеща этиотропную терапию не проводят [10] [13] .
Если положительная динамика при консервативном лечении не наблюдается, взрослым пациентам назначают интралезиональную стероидную инъекцию — укол противовоспалительного препарата в халязион под местной анестезией. Стероид уменьшает воспаление в хряще и размер образования, иногда халязион полностью исчезает. Инъекция может использоваться отдельно или в сочетании с местными комбинированными каплями либо мазями.
Считается, что интралезиональные стероидные инъекции столь же эффективны, как и оперативное лечение халязиона. Однако введение стероидов часто (в 2% случаев) приводит к серьёзным осложнениям: потере зрения, атрофии подкожно-жировой клетчатки и депигментации кожи [26] [27] .
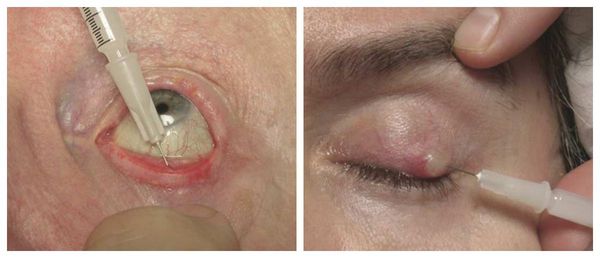
Активно применяется хирургическое лечение. Оно проводится при неуспешной консервативной терапии. Операция несложная, выполняется амбулаторно, под местной анестезией. Разрез может быть сделан как со стороны кожи, так и со стороны слизистой. На веко накладывается специальный окончатый зажим, полость вскрывается, вычищается, после чего накладывается асептическая повязка, и пациента отпускают домой. Ему назначается местное лечение в виде антибактериальных капель или мази. Швы накладывают крайне редко.
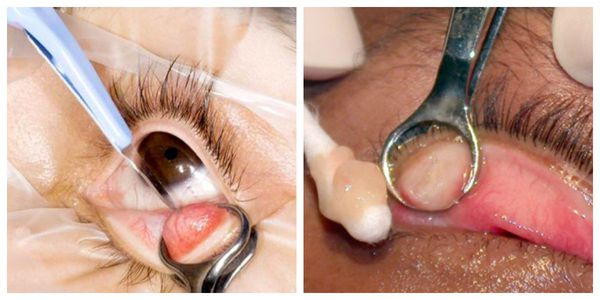
После операции на веке может возн икнуть синяк. Он возникает при наложении зажима, чаще является косметическим дефектом и проходит через две недели. Для уменьшения его размеров используют сухие холодные компрессы, но только в том случае, если во время диагностики у пациента не выявлено нарушения работы мейбомиевых желёз. Иначе холодные компрессы могут привести к закупорке протоков мейбумом и формированию новых халязионов.
В силу возраста выполнение хирургическог о вмешательства у детей сопровождается некоторыми сложностями, поэтому зачастую операция проводится в условиях стационара под общим обезболиванием.
Прогноз. Профилактика
Прогноз благоприятный. Рецидив возможен при неполном разрушении капсулы в ходе операции, причём халязион в таком случае может возникнуть на том же месте. Часто повторное развитие болезни обусловлено общим состоянием организма и другими заболеваниями век.
Чтобы избежать образования халязиона, важно соблюдать основные правила ухода за веками:
- Самомассаж век для устранения закупорки желёз.
- Очищение век с помощью тёплых компрессов и специальных косметических средств в виде крема или геля. Вместо гелей для гигиены век можно использовать разбавленный детский шам пунь, различные варианты мыла. Эти средства улучшают отток секрета мейбомиевых желёз, очищают веки от чешуек и загрязнений.
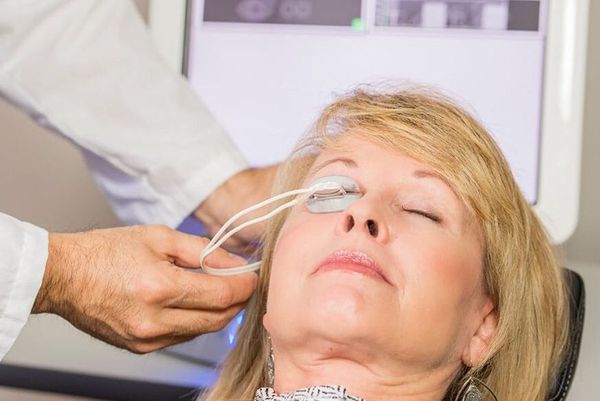
- Физиотерапевтическое воздействие аппаратом LipiFlow для более эффективного очищения и пассажа секрета мейбомиевых желёз. Принцип работы основан на прогревании век (40,5 °С) и мягкой пульсации, которая стимулирует отток секрета из мейбомиевых желёз и их очищение. Хорошо подходит для пациентов с хроническими блефаритами, осложнением которых очень часто становится халязион [5][14] .
- Употребление продуктов, содержащих незаменимые ненасыщенные жирные кислоты (моллюски, лосось, тунец, сельдь, рыбий жир и др.), либо использование препаратов Омега 3 и Омега 9 [5] .
Для профилактики рецидивов халязиона рекомендуется увлажнять воздух, сбалансировано питаться, соблюдать правила личной гигиены, делать массаж век и ухаживать за кожей, правильно подбирать мягкие контактные линзы и соблюдать режим их ношения. Также для кожи лица и век всегда полезен достаточный сон, умеренное пребывание на солнце и защита от ультрафиолета, физические упражнения и свежий воздух.
Неотложная помощь и лечение травмы века глаза
а) Этиология травмы век. Большинство травм век и придаточного аппарата — это травмы в результате несчастного случая, чаще всего бытовые, полученные во время игр или занятий спортом. Нередки травмы в результате укусов собак. Также часто случаются проникающие ранения карандашами или игрушками, когда ребенок несет в руках предмет, спотыкается и падает. Повреждения век включают в себя контузии, ушибленные раны, ссадины, разрывы, колотые раны и ожоги. Часто случаются комбинированные повреждения.
б) Неотложная помощь при травме века глаза. Собирается анамнез, отмечается время получения травмы, характер ранящего предмета (острый или тупой, металлический или растительного происхождения), скорость ранящего предмета (его бросили или выстрелили им), высоту падения и тип поверхности, на которую упал ребенок, факт потери сознания и наличие свидетелей.
Обследование пациента начинается с осмотра всех имеющихся повреждений и оказания соответствующей помощи. После проведения необходимых реанимационных мероприятий выполняется полное обследование пациента по системам; при малейшем подозрении на проникающее ранение черепа пациент направляется на неврологическое обследование. Нередко, когда ребенок спотыкается и падает, находящийся у него в руках длинный узкий предмет, например карандаш, проникает через глазницу в полость черепа.
Выполняется полный офтальмологический осмотр. Оцениваются зрительные функции; по возможности определяется острота зрения. У маленьких детей определяется фиксация и реакция на прикрывание неповрежденного глаза. Определяется реакция зрачков для выявления относительного афферентного дефекта.
Травма оценивается после поиска повреждений, незамеченных сразу. За небольшим сквозным разрывом века могут скрываться обширные повреждения, например проникающее ранение черепа, переломы глазницы, нейрооптикопатия и повреждение глазного яблока. Рваные раны верхнего и нижнего век (например, укусы собак) обычно сопровождаются повреждением слезных канальцев, поскольку это самый слабый участок века, который часто рвется в первую очередь.
Пациента осматривают на предмет наличия неудаленного инородного тела, дефектов ткани и повреждения слезоотводящей системы. При разрывах верхнего века необходимо оценить функцию леватора. При наличии большой гематомы следует подозревать повреждение глазницы и глазного яблока. КТ применяется для диагностики неудаленных инородных тел и переломов костей; МРТ полезна при диагностике неудаленных инородных тел органического происхождения, она позволяет более полно оценить повреждения полости черепа.
Для документирования травмы делаются фотографии любого повреждения. При необходимости вводится столбнячный анатоксин.
Ткани не следует иссекать или отбраковывать, поскольку область век прекрасно кровоснабжается; нужно сохранять любую перемычку. Обычно нет необходимости рассекать или «освежать» рану. При инфицированных ранах, например, при укусах животных, необходимо в течение одного часа внутривенно ввести антибиотики и продолжить курс пероральными антибиотиками в течение недели.
После первичной обработки обширные вмешательства нужно отложить на 6-9 месяцев. Затем, если у пациента не развиваются не поддающиеся контролю одними любрикантами признаки ксероза роговицы и отсутствует опасность развития амблиопии, выполняется коррекция вторичных дефектов, таких как ретракция века или птоз.
Дефекты края век требуют тщательного сопоставления линии ресниц и серой линии, чтобы избежать возникновения промежутка между ресницами, поворота и других аномалий ресниц. Швы серой линии и ресничного края следует делать погружными, чтобы впоследствии не возникало необходимости их удалять.
Анатомия века и глазного яблока, сагиттальный срез.
в) Травматический птоз. Травматический птоз вызывается несколькими причинами, среди которых:
1. Прямое повреждение/растяжение апоневроза или мышцы, поднимающей верхнее веко.
2. Утрата содержимого глазницы или субатрофия глазного яблока, снижение высоты опоры комплекса леваторов.
3. Повреждение верхней порции третьего черепного нерва или нарушение симпатической иннервации.
4. Механические ограничения вследствие рубцевания конъюнктивы, век или глубоких тканей глазницы.
Большинство дефектов леватора удается ушить во время первичной обработки; однако мелкие дефекты можно не ушивать, поскольку они, скорее всего, заживут самостоятельно и излишнее хирургическое воздействие может вызвать ретракцию века. Резидуальный птоз можно корректировать и в более поздние сроки, обычно через полгода, либо когда дальнейшее улучшение прекращается. Раннее вмешательство показано при наличии даже минимального риска развития амблиопии. Может потребоваться временная имплантация удаляемого лобного слинга из проленовой или супрамидной нити или силиконового жгута. Вторичная реконструкция выполняется через передний доступ.
При иссечении рубцовой ткани может возникнуть дефект комплекса леваторов, требующий имплантации спэйсера. Для профилактики образования плотных спаек можно использовать кожно-жировой лоскут. Лечение птоза, вызванного повреждением нерва, описано в этой главе выше.
г) Повреждения слезоотводящей системы. Раньше считалось, что нижний слезный каналец имеет большее значение в слезоотведении, чем верхний. Исходя из этого некоторые авторы при разрывах рекомендовали восстанавливать целостность только нижнего канальца. Результаты исследований с применением слезной сцинтиграфии и окклюзией верхней или нижней слезной точки свидетельствуют, что два пути имеют одинаковое значение для слезоотведения; повреждение одного из них является показанием к репаративной операции. Хотя многие пациенты не будут предъявлять жалоб, пока функционирует хотя бы один из двух канальцев, по меньшей мере у 10% пациентов развивается слезотечение при окклюзии хотя бы одной слезной точки. При раздражении глазного яблока факторами окружающей среды это число превышает 50%.
Целостность канальцев восстанавливается сшиванием двух концов разорванного канальца над введенным в каналец силиконовым стентом, который обычно оставляют в канальце на три или четыре месяца. Белый эпителий канальцев обычно хорошо виден через операционную лупу, но может понадобиться операционный микроскоп. Введение подкрашенного флюоресцеином вискоэластика через противоположную точку (или, в случае повреждения обоих канальцев, прямо в слезный мешок) облегчит обнаружение канальца. Вызывает спор целесообразность применения зонда типа поросячьего хвостика для обнаружения оторванного конца канальца путем введения зонда через интактную слезную точку; им можно повредить здоровые ткани (особенно при использовании старых изогнутых инструментов).
При применении операционного микроскопа, качественном гемостазе и хорошем знании анатомии необходимость в этих манипуляциях возникает редко.
При необходимости наложения анастомоза канальцы интубируют долговременным моноканаликулярным или биканаликулярным стентом. Периканаликулярные мягкие ткани ушиваются швами викрил 7-0. Восстанавливается положение заднего отростка сухожилия внутренней спайки, который проходит сразу позади медиальной части канальцев. Это позволяет сохранить прилегание век к глазному яблоку. При восстановлении канальцев нужно проводить швы как можно ближе к канальцу, но не пересекать канальцевый эпителий.
При простом повреждении канальцев восстанавливается их целостность, при сопутствующем ранении слезного мешка выполняется интубация канальцев и дакриоцисториностомия.
При повреждении канальцев вблизи слезной точки выполняется ретроградная дакриоцисториностомия и марсупиализация канальцев в конъюнктивальную полость. Проходимость при блокаде вблизи слезного мешка восстанавливается после иссечения рубцовой ткани и соединения проходимого канальца с мешком. В каждом случае для успешного лечения необходимо, по меньшей мере, 8 мм хотя бы одного канальца.
Травматический птоз
д) Повреждения сухожилия медиальной спайки. Необходимость восстановления переднего отростка медиальной спайки возникает редко; однако при повреждении заднего отростка и восстановлении только переднего отростка веко сместится кпереди. Метод восстановления заднего отростка зависит от наличия точки фиксации. При отсутствии повреждений слезоотводящей системы и наличии твердой подходящей точки фиксации на медиальной стенке, задний отросток и ткани века подшиваются напрямую к медиальной стенке глазницы. Если необходимо вскрыть слезный мешок для дакриоцисториностомии, а ткани позади слезного мешка состоятельны, позади вскрытого слезного мешка можно провести нерассасывающиеся швы и фиксировать ими медиальную спайку и ткани века позади и кнутри от заднего листка слезной фасции.
При отсутствии достаточно надежной точки фиксации к переднему слезному гребню фиксируется Т-образная мпнипластина и сухожилие подшивается к одной из своих точек задней фиксации, либо трансназально проводится проволока, которую используют для репозиции кзади медиальной спайки.
е) Лечение ожога века глаза. В острой стадии лечение ожогов заключается в интенсивном применении любрикантов и наложении окклюзионных повязок для защиты роговицы. Чтобы не допустить развития амблиопии у маленького ребенка на 2-3 часа в день прекращают применение любрикантов или заклеивают парный глаз. В случае тяжелого ксероза может потребоваться конъюнктивальный лоскут для защиты роговицы в хронической стадии. Частой проблемой являются рубцовые контрактуры, и для защиты глазной поверхности требуется выполнение тарзорафии, пластики век лоскутом на питающей ножке, расщепленным кожным лоскутом и наложение швов по Frost.
При прогрессировании контрактуры, которое может длиться несколько месяцев, часто требуется повторное оперативное вмешательство. Реконструкция век выполняется через 30 дней. Может потребоваться пластика расщепленным кожным лоскутом; из-за риска развития амблиопии пластику лоскутом на свободной ножке стараются не применять.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

