Синяк на пупке при пупочной грыже
Обновлено: 29.04.2024
Независимо от сложности пластической операции, опыта хирурга существует риск осложнений. В рейтинге травматичности пластика живота уверенно занимает лидирующие позиции, поэтому возможные осложнения после абдоминопластики весьма высоки.
Центр пластической хирургии гарантирует высокое качество обслуживание на всех этапах. Пациент находится в постоянном контакте с хирургом, всегда немедленно предоставляется любая помощь, при любых негативных изменениях во время реабилитации нужно сразу консультироваться с лечащим врачом.
Важно!
Возможные осложнения после абдоминопластики делятся на общие и местные. Определить, как бороться с возникшими трудностями может только хорошо подготовленный специалист клиники пластической хирургии, проводивший операцию.
Общие осложнения
Проводимые статистические исследования показывают что 0,3-1,1 процентов пациентов после пластики живота жалуются на осложнения, затрагивающие важные системы организма. При несвоевременной реакции общие осложнения могут стать не только причиной увеличения срока продолжительности периода реабилитации, а привести к летальному исходу.
-
При перегрузке малого круга кровообращения быстро развивается отек легких, вследствие чего резко повышается внутрибрюшное давление. Первопричиной скачка внутрибрюшного давления может стать широкое сшивание прямых мышц живота. Это уменьшает объем брюшной полости, негативно сказываясь на давлении. Осложнение возникает редко, однако специалист обязан учитывать, что чрезмерное ушивание мышечных тканей в передней части живота может привести к серьезным осложнениям. Для профилактики назначаются активные тренировки на протяжении 2-4 недель перед операцией с использованием специального утягивающего бандажа.
Проявление гипостатической пневмонии или тромбоэмболии легочной артерии возможно, если операция заняла много времени. Кроме того признаки пневмонии могут наблюдаться на ранних стадиях восстановления после пластики живота. Предотвратить возможные негативные последствия помогают надетые пациентом перед операцией компрессионные чулки. Используя госпитальный трикотаж, по всей поверхности нижних конечностей создается дозированная компрессия. Подобная предосторожность значительно улучает венозный отток, понижая опасность образования тромбов.
На заметку!
Непосредственно перед абдоминопластикой пациенту вводят подкожно препараты, понижающие свертываемость крови, чтобы предотвратить риски образования тромбов. Если имеется проблемы со свертываемостью, операция возможна только после специальной терапии.
Лечащий врач контролирует состояние пациента во время периода реабилитации. Для снижения опасности застоя используется ранняя активизация работы мышечной системы.Требуется начинать передвигаться по палате уже на следующие сутки после операции. Ходить нужно слегка согнувшись, чтобы не натягивать швы.
Местные осложнения после абдоминопластики
Асимметрия
Причиной асимметрии может быть
- неправильная маркировка брюшной стенки перед операцией,
- чрезмерное натяжение на одной стороне верхнего лоскута при резекции нижней части,
- послеоперационная инфекция или некроз, серома, гематома, отсутствие предоперационной разметки,
- асимметрия пупка,
- избыток остаточного жира с одной стороны при предоперационной липосакции и несоблюдение отмеченных линий разреза или
- попытки удалить больше кожи после иссечения нижнего лоскута.
Разметку перед операцией следует проводить в положении пациента стоя. Если пациент лежит, будет происходить смещение тканей с одной или другой стороны, что препятствует симметричной маркировке. Среднюю линию следует обозначить над пупком и в области лобка.
Линия поперечного разреза нижней части живота должна быть отмечена таким образом, чтобы расстояние от средней линии было одинаковым с каждой стороны. После нанесения разметки необходимо еще раз проверить симметрию. Было бы полезно сделать фотографии в это время и перенести результаты в операционную, поскольку форма пациента изменится, когда он будет лежать на операционном столе. Нельзя отклоняться от отметок, пытаясь взять лишнюю ткань.
Объем иссеченной кожи определяют путем сильного натяжения кожного лоскута в точках, равноудаленных с каждой стороны от средней линии лоскута. Это предотвратит чрезмерное натяжение одной стороны лоскута по сравнению с другой.
Необходимо соблюдать осторожность, чтобы отцентрировать пупок, чтобы предотвратить его асимметрию.
Варианты коррекции асимметрии
Собачьи уши
Закрытие поперечной раны внизу живота начинают с наложения шва по средней линии, чтобы правильно расположить новый пупок. Затем рана должна быть закрыта, начиная с боков с каждой стороны, чтобы придать сплющенный вид наиболее боковым участкам раны.
Если в области, где обычно образуются собачьи уши, имеется чрезмерная жировая ткань, эту ткань следует иссечь перед ушиванием. Можно убрать собачьи уши во время окончательного закрытия путем липосакции излишка жира, а затем иссечения дряблой кожи.
Часто маленькие собачьи уши проходят в течение 3 месяцев без лечения. Если собачьи уши сохраняются более 3 месяцев, они могут быть удалены под местной анестезией, обычно в форме эллипса. Очень большие собачьи уши и полноту в этой области можно лечить как липосакцией, так и иссечением.
Серома
Скапливающаяся между кожно-жировыми лоскутами лимфа вследствие нарушения оттока по лимфатическим путям приводит к образованию серомы.

Причин возникновения этого осложнения несколько:
- совмещенная с липосакцией подтяжка мышечных тканей живота создает 30 процентную вероятность появления серомы из-за большого объема выполняемых хирургом манипуляций;
- обширные повреждения лимфатических протоков, а так же сосудов - основной фактор риска;
- неправильно подобранный размер компрессионного белья, несоблюдение правил, графика его ношения;
- активизация воспалительных процессов в организме после абдоминопластики;
- резкое увеличение физических нагрузок в раннем периоде реабилитации.
После операции раневые поверхности соприкасаются неплотно, поэтому между ними начинают скапливаться раневое отделяемое. Постепенно под воздействием гравитации избыток жидкости собирается в нижней части живота. Пользуясь компрессионным бельем, пациент минимизирует опасность появления сером. При одномоментной липосакции канюли оставляют множество длинных ходов в подкожной клетчатке, что увеличивает раневые поверхности, повышая риск образования серомы. Сигналом, что возникли отклонения, служит образование отеков с выраженной флюктуацией, резкие скачки температуры.
Профилактические меры, предотвращающие развитие сером
- Применение инновационных методик абдоминопластики, гарантирующих бережное отслоение кожно-жировых лоскутов передних стенок брюшной стенки.
- Использование для повышения надежности фиксации кожно-жировых лоскутов к апоневрозу дополнительными швами.
- Не допускать массированной липосакции через стенки основных ран.
- Проведение оптимальной иммобилизации тканей после пластики. Для чего необходимо провести несколько простых процедур.
- Надеть после завершения работы пластического хирурга компрессионное белье. Постоянно носить его в течение 1-1,5 месяцев в период реабилитации.
- Не вставать с постели первые сутки после пластики.
- Максимально снизить активность первые две недели после абдоминопластики.
- Отдыхать, спать на протяжении нескольких первых недель следует исключительно в полусогнутом состоянии. Это исключит перенапряжения тканей в месте фиксации, ускорит регенерацию.
Как лечится серома?
При образовании серомы врач делает пункцию, при помощи шприца удаляя серозную жидкость. Если объем скопившейся жидкости значительный, ставится постоянный дренаж. При этом назначается комплекс медикаментов, ускоряющих процесс заживления ран. Появление серомы - неприятное осложнение, однако, своевременное вмешательство лечащего врача не даст ухудшить результат пластики. Правильная терапия избавит от возможных осложнений после абдоминопластики за 2-6 недель.
Гематома
После работы пластического хирурга по независящим от него причинам в брюшной полости могут образовывыться обширные скопления крови. Существует несколько признаков помогающих определить место локации гематомы, даже если она не видна.
- Резкая боль в одной точке, появляющаяся при пальпации.
- Вздутие, на месте образования гематомы, постепенно увеличивающееся в размере.
- Область гематомы всегда имеет боле высокую температуру по отношению к другим участкам тела.
- Резкое понижение нормальной работы мышечных тканей.
- Любые нагрузки становятся болезненными.
- Кожа в месте образования гематомы меняет цвет.
Первые признаки образования гематом проявляются в основном сразу после пластики живота. Риски коррелируются массой пациента. Внутренние кровотечения провоцируются скачками давления, понижением свертываемости из-за принятых перед операцией антикоагулянтов, плохо зафиксированными сосудами или другими причинами. Возможные осложнения после абдоминопластики часто проявляются не сразу, поскольку жировая ткань легко впитывает большой объем жидкости. Требуется постоянное наблюдение лечащего врача, чтобы быстро реагировать на появление гематом.
Ускорить процесс исчезновение незначительных гематом, можно прикладывая к ним лед, накладывая давящие повязки. Лечащий врач назначает физиотерапевтические процедуры, анальгетики, чтобы максимально ускорить заживление тканей. Если гематома растет, распускаются швы, гематома удаляется полость дезинфицируется, кровоточащие сосуды прижигаются, ставится активный дренаж. Своевременно убрав гематому, врач обеспечивает отличный результат пластики.
Профилактика гематом
- Тщательная обработка сосудов во время операции.
- Не допущение полостей после ушивания раны.
- Дренирование раневых полостей.
- Максимальное снижение опасности травмирования или ушибов.
Важно!
Лечащий врач внимательно следит, как проходит заживление, исчезновение гематом. При необходимости причина кровотечения устраняется повторным разрезом брюшной полости.
Инфекции
Инфицирование раны возможно по двум причинам.
- Несоблюдение хирургом антисептических мер, что полностью исключается в нашем центре пластической хирургии.
- Несоблюдение правил ухода за раневой поверхностью пациентом, выписанным из клиники.
Определить развитие инфекции несложно самостоятельно.
- Воспаленный участок всегда имеет более высокую температуру по отношению к другим частям тела.
- Воспаление постепенно краснеет.
- Появление боли в месте воспаления.
- Резкое нарушение функционирования.
Кроме того начинаются резкие приступы слабости, повышается температура, появляется озноб. Не следует заниматься самолечением, необходимо немедленно обратится к лечащему врачу за консультацией. Чем быстрее специалист устранит возможные осложнения после абдоминопластики, тем больше шансов на быструю реабилитацию. Поскольку раневая поверхность занимает большую площадь, воспаление легко перекинется на соседние участки. Тщательное выполнение предписаний лечащего врача, неукоснительное соблюдение правил асептики и антисептики при обработке ран, поможет избежать проникновения инфекции в организм.
Расхождение швов
Расхождение швов после абдоминопластики обычно происходит в зоне самого сильного натяжения тканей.
Эта точка является центром лоскута в месте прикрепления в области лобка. Область темнеет и происходит некроз, после чего происходит нарушение закрытия, иногда с расхождением краев раны. Обычно края раны не расходятся далеко друг от друга, потому что швы, расположенные сбоку от разошедшихся краёв раны, скрепляют её.
К причинам, приведшим к такому осложнению, также относятся курение, плохо контролируемый сахарный диабет, лежащая в основе гематома или серома, а также чрезмерная активность пациента.
Многие хирурги ушивают рану плотно согнув пациента: наклонив грудную клетку и ноги друг к другу. Затем хирург ожидает, что пациент останется в этом положении в течение нескольких недель, даже когда он гуляет. Эти рекомендации не всегда соблюдаются, так как сложно сохранять это положение в течение длительного времени, особенно если у пациента в анамнезе есть проблемы со спиной.
Лечение расхождения краёв раны должно быть консервативным. Возможно, удастся обработать рану и провести первичное закрытие. Обычно это невозможно, потому что первоначальное натяжение и было вероятной причиной некроза и расхождения краёв раны.
Некроз края раны
Пластика живота одна из наиболее травматичных операций. Отслаиваются значительные участки кожно-жировых лоскутов,что неминуемо ведет к нарушению нормального кровоснабжения тканей. Пересечение основных артерий повышает опасность образования некроза краев ран.

Среди первопричин необходимо выделить несколько:
- формируется слишком большой лоскут на передней стенке брюшной полости с повреждением ключевых артерий, отвечающих за кровоснабжение;
- чрезмерное натяжение края лоскута при наложении швов снижает поступление питательных веществ;
- дополнительные рубцы на передней брюшной стенке после старых операций;
- плохо вылеченная серома или гематома приводят к отмиранию тканей краев раны.
При первых признаках появления некроза следует немедленно обратиться к лечащему врачу. Если рана начинает выглядеть, как мокнущая ссадина, достаточно медикаментозного лечения, чтобы помочь организму восстановиться. Если некроз распространился на глубокие слои, затронул подкожную клетчатку, лечение потребует 3-6 месяцев. Отмершие ткани удалятся сразу, рана очищается, накладывается новый шов. Если не предпринимать экстренных мер, заживление затягивается, появляются грубые рубцы, существует большая опасность инфицирования организма.
Полная или частичная потеря чувствительности
Возникает, если затронуты нервные окончания. Каждый организм индивидуален, поэтому восстановление нормальной чувствительности для каждого пациента протекает по-своему. Некоторые пациенты нормально чувствуют любые прикосновения уже через несколько суток или недель. Иногда для полного восстановления чувствительности потребуется несколько месяцев. В любом случае о любых изменения следует говорить пластическому хирургу, проводившему операцию.
Перфорация внутрибрюшного органа
Можно сделать перфорацию кишечника при пластике пупочной или вентральной грыжи одновременно проводимую с абдоминопластикой.
Липосакция до или после абдоминопластики может привести к перфорации канюлей в брюшную полость. Это в свою очередь может привести к повреждению кровеносных сосудов, кишечника или мочевого пузыря.
Если диагностирована перфорация, показано немедленное хирургическое вмешательство. Следует начать предоперационную терапию антибиотиками. Брюшную полость следует тщательно обследовать на предмет возможных множественных перфораций, а любые наблюдаемые перфорации кишечника следует ушить после тщательного промывания брюшной полости. Раннее вмешательство может предотвратить тяжелый инфекционный процесс.
Рецидив жировых отложений
Пациентов следует предупреждать, что увеличение веса после абдоминопластики может привести к рецидиву жировых отложений, что может потребовать повторной хирургической операции.
Беременность после абдоминопластики связана с риском одрябления кожи, растяжения прямых мышц живота и появлением стрий. Это может привести к необходимости повторной абдоминопластики.
Рецидивирующее выпячивание брюшной стенки
У некоторых пациентов мышцы брюшной стенки очень ослаблены, и есть тенденция к повторному выпячиванию после кажущегося адекватного восстановления и укрепления мышечно-апоневротического слоя.
Это может потребовать проведения ревизионной абдоминопластика, направленной на дополнительное укрепление мышечно-апоневротического слоя.
Осложнения после анестезии
Сегодня подобные проблемы проявляются очень редко. Современные виды обезболивания не дают побочных эффектов. Дозировка всегда подбирается опытным анестезиологом индивидуально после всестороннего обследования. Однако при любых подозрениях на возможные осложнения после абдоминопластики требуется немедленно консультироваться с врачом, проводившим операцию.
Рубцы (расширенные, утолщенные, гипертрофические, келоид)
Чаще всего появляются у людей злоупотребляющих табаком или имеющих проблемы с кровообращением. Плохое поступление к ране необходимых для регенерации микроэлементов повышает опасность отмирания тканей по краям раны. Это приводит к расширению рубцующейся зоны.
Широкие рубцы часто возникают после абдоминопластики, когда рану ушивают под сильным натяжением. Через 6 месяцев, когда рубец созреет и ослабнет, его можно иссечь, чтобы сделать его тоньше.
Некоторые люди склонны к образованию гипертрофических рубцов, хотя это непредсказуемо.

Гипертрофические рубцы могут исчезнуть без лечения.
Келоидные рубцы встречаются у 15% чернокожих, азиатов и латиноамериканцев. Существует множество доступных методов лечения, таких как инъекции стероидов, которые можно использовать в сочетании с 5-фторурацилом или блеомицином. Силиконовые пластыри могут уменьшить высоту рубца, но на это уходит несколько месяцев. Рецидивы келоидов - обычное дело.

Иногда поперечный рубец после абдоминопластика поднимается выше, чем планировалось, из-за ушивания под сильным натяжением кожи. Другой причиной является то, что хирург делает нижний разрез слишком высоко над лобком, что и приводит к высокому поперечному рубцу.
Изменения пупочной области
При абдоминопластике пупок необходимо поставить на новее место. Обычно удалив излишек ткани, он ставится на 1-2 сантиметра выше старого месторасположения. Однако индивидуальные особенности организма при регенерации способны переместить его значительно дальше ли серьезно отклонить от белой линии живота вправо или влево. Пластический хирург проведет необходимую коррекцию через полгода, после того как завершится процесс восстановления.
Основной дискомфорт после пластики живота, вызывается травмированием большого количества мышечных тканей. Боль локализуется в верхней части живота, поскольку здесь нервные окончания не страдают от хирургического вмешательства. Боль будет усиливаться первые десять суток, поэтому лечащий врач назначает анальгетики. Боль будет перемещаться к центру живота, поскольку постепенно восстанавливается чувствительность. Небольшие спазмы, покалывания будут беспокоить на протяжении нескольких месяцев.
Что такое пупочная грыжа у детей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ганиевой Н. В., детского хирурга со стажем в 7 лет.
Над статьей доктора Ганиевой Н. В. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
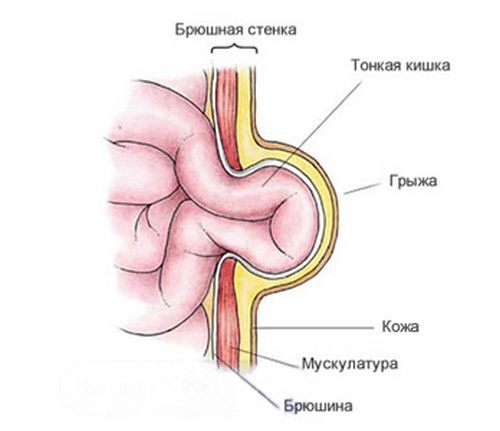
Пупочная грыжа — это дефект апоневроза передней брюшной стенки в области пупочного кольца [3] . Апоневрозом называют плотную оболочку из сухожилий, которая оплетает мускулатуру брюшины. Она соединяет мышцы с другими тканями, т. е. играет роль мышечного каркаса.
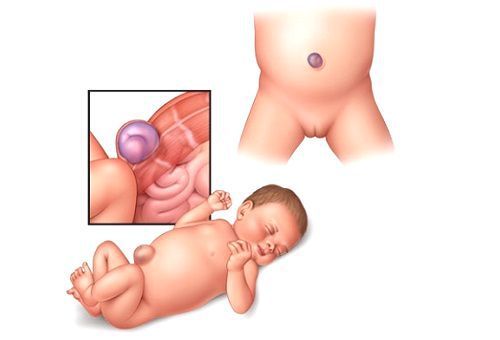
Чаще всего дефект апоневроза возникает у младенцев в первые полгода жизни. Это связано с неполным закрытием пупочного кольца, в частности его верхней половины, и анатомической близостью пупочной вены [12] .
Пупочная грыжа является самой актуальной проблемой, с которой сталкиваются детские хирурги. У детей до года она занимает первое место среди всех хирургических патологий. Несколько реже встречаются околопупочные, паховые грыжи и грыжи белой линии живота [2] .
Пупочная грыжа у детей встречаются в 20 % случаев. У недоношенных детей данная патология возникает чаще — в 33 % случаев. Это связано с незрелостью соединительной и мышечной ткани, в том числе апоневроза передней брюшной стенки.
Факторы формирования пупочной грыжи у ребёнка можно разделить на две большие группы:
- Врождённые (особенно актуальны у детей до года):
- наследственная предрасположенность к выраженной слабости соединительной ткани;
- неполноценное заращение пупочного кольца рубцово-соединительной тканью из-за толстой пупочной вены, у которой нет мышечной оболочки, вследствие чего она плохо сокращается и приводит к формированию дефекта апоневроза;
- повышенное внутрибрюшное давление при незавершённом заращении пупочного кольца, которое провоцирует выход брюшины, кишечных петель и сальника в область пупка;
- слабость брюшной фасции — оболочек, распределяющих нагрузку и направление движений в организме;
- незаращение пупочного кольца. Как правило, оно закрывается самостоятельно к 12-му месяцу жизни ребёнка. У 20 % детей пупочное кольцо не может закрыться из-за слабости соединительной ткани либо из-за сопутствующей неврологической патологии, такой как миотонический синдром — затруднённое расслабление мышц после их напряжения.
- Приобретённые (чаще встречаются у детей более старшего возраста):
- заболевания, возникшие в период заращения пупочного кольца, которые повышают внутрибрюшное давление, — кишечные колики , бронхит, пневмония , коклюш , долгий надрывистый кашель, дизентерия , дисбактериоз , функциональные (первичные) запоры , асцит, напряжение живота при мочеиспускании в случае фимоза[12] ;
- подъём животных или тяжёлых для ребёнка предметов;
- неустойчивое психоэмоциональное состояние ребёнка, которое сопровождается частыми криками и плачем [1] .
По статистике, к появлению пупочной грыжи предрасположены дети с такими патологиями, как:
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы пупочной грыжи у детей
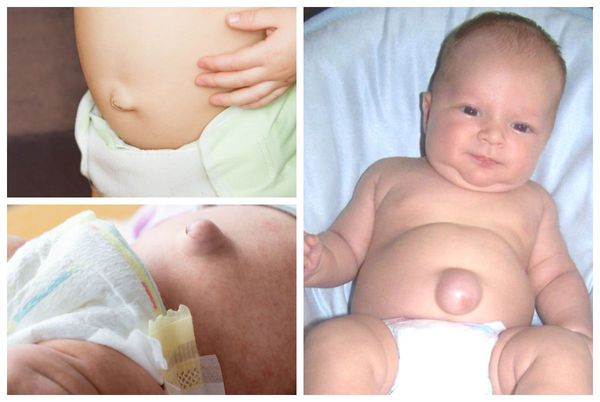
Явный симптом пупочной грыжи — выпячивание в области пупочного кольца с самого рождения. Многие родители путают его с "неправильно" перевязанным пупком. Отличительная особенность грыжи заключается в том, что выпячивание становится выраженнее во время крика, плача, кашля и физического напряжения ребёнка. В спокойном состоянии либо в положении лёжа выпячивание "прячется", погружаясь в брюшную полость.
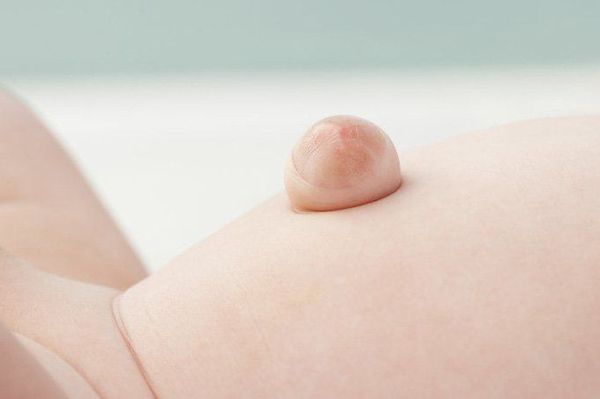
Грыжа, в зависимости от размеров и содержимого, может самостоятельно вправляться либо не менять своего положения при больших размерах.
Чаще всего диагноз "пупочная грыжа" выставляется сразу при рождении, что подразумевает врождённую причину формирования дефекта. Однако при воздействии факторов, которые увеличивают внутрибрюшное давление, пупочная грыжа может образоваться в любом возрасте. Локализуется она в типичном "слабом месте" — пупочном кольце.
Помимо самого грыжевого выпячивания, в его области может наблюдаться выраженная пигментация кожи [2] . Она обычно коричневого цвета. Возникает из-за рубцевания пупочной ранки, а также использования у новорождённых местных антисептиков: раствора бриллиантовой зелени 1 %, раствора фукорцина и др.
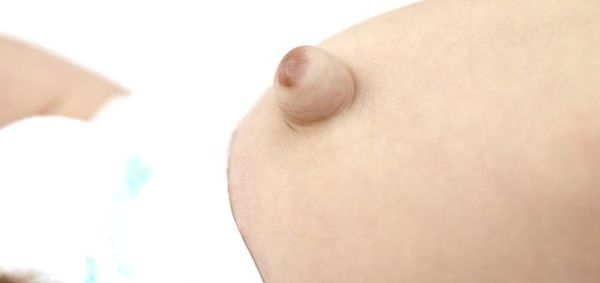
Размеры пупочной грыжи варьируются от 0,1 до 5,0 см в диаметре. Её объём может увеличиваться при регулярных запорах, криках ребёнка, кашле, частых ОРВИ , метеоризме (вздутии живота).
Если грыжа большая (более 3 см), то кожа над ней натягивается и истончается. Когда повышение внутрибрюшного давления становится выраженнее, в области грыжевого мешка проявляется капиллярная сеть.
Крайне редко пупочная грыжа сопровождается излишним беспокойством ребёнка и чувством дискомфорта. Грыжи больших размеров, как правило, вовсе не вызывают неприятных ощущений [1] . Чувство дискомфорта может возникнуть, только когда ребёнок чрезмерно активен, например, во время игр. Это может привести к небольшим защемлениям выпячивания.
Патогенез пупочной грыжи у детей
Патогенез связан с врождёнными причинами формирования грыжи.
В норме на 10-й неделе внутриутробного развития средняя кишка возвращается в брюшную полость, и происходит нормальное закрытие брюшной стенки и правильное формирование пуповины. Латеральные (противоположные) стенки туловища загибаются из соматоплевры внутрь . Это вызывает сужение желточно-кишечного перешейка, из которого в формируется желточный проток. Он соединяет кишечник эмбриона с желточным мешком, который во время внутриутробного развития участвовал в формировании капиллярной сети, первичных половых органов и выработке гормонов.
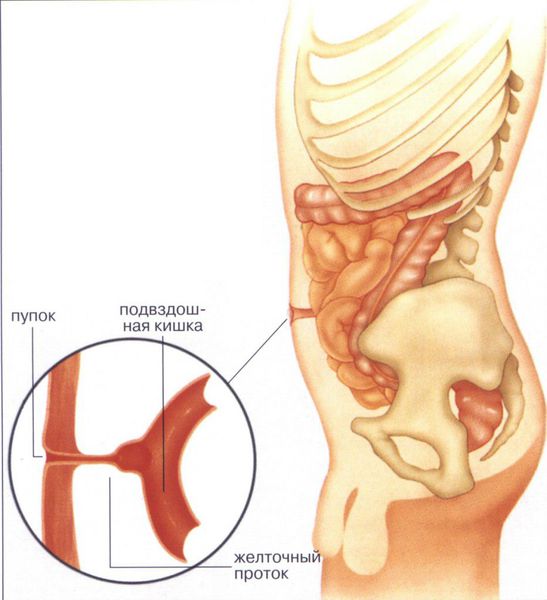
При рождении пуповина сразу отсекается и перевязывается, само пупочное кольцо пока остаётся расширенным. На пятый день после рождения ребёнка пупочный остаток отпадает, а пупочное кольцо затягивается рубцовой тканью — начинается стадия формирования пупочного рубца.
Если у новорождённого значительно выражен переход кожного покрова на остаток пуповины, возможно формирование "кожного пупка" — культи, которая представляет собой только косметический дефект в виде выпячивания пупа на 2,0-3,0 см. В отличие от пупочной грыжи в него не выпадает содержимое брюшины.
Анатомически пупочное кольцо ограничено:
- сбоку — прямыми мышцами;
- сзади — листком париетальной брюшины;
- спереди — кожей и апоневрозом.
В норме при рождении ребёнка пупочное кольцо представляет собой узкое отверстие, пропускающее только сосуды, питающие пуповину [2] . При дефекте апоневроза пупочного кольца в области пупка появляется грыжа. Под воздействием врождённых или приобретённых факторов, при которых повышается внутрибрюшное давление, происходит выпячивание брюшины через грыжевые ворота. При большом диаметре грыжевых ворот и выраженном внутрибрюшном давлении грыжевой мешок увеличивается. Он выходит под кожный покров и формирует грыжевое выпячивание с грыжевым содержимым (чаще всего, это петля кишечника).
Классификация и стадии развития пупочной грыжи у детей
Пупочная грыжа бывает:
- истинной — округлый дефект апоневроза в верхней половине пупочного кольца;
- ложной ("кожный пупок") — переход кожи на пупочный остаток, представляющий лишь косметический дефект;
- параумбиликальной (околопупочной) — округлый или щелевидный дефект апоневроза вблизи пупочного кольца [3] .
Также пупочные грыжи можно классифицировать в соответствии с размером грыжевых ворот:
- Малая грыжа — визуально незаметное или небольшое грыжевое выпячивание. Чаще всего обнаруживается на приёме у детского хирурга во время пальпации. Диаметр дефекта апоневроза может варьироваться от 0,1 до 1,0 см.
- Большая грыжа — выраженное грыжевое выпячивание, легко вправляющееся в брюшную полость. Дефект апоневроза пупочного кольца достигает 1,0-3,0 см.
- Гигантская грыжа — ярко выраженное грыжевое выпячивание, которое самостоятельно не вправляется. Размеры дефекта могут достигать 3,0 см и более. Содержимым таких грыж могут стать петли кишечника и сальник. При наличии гигантского грыжевого дефекта в качестве исключения проводятся оперативные вмешательства с трёх лет (строго по показаниям).
Чаще грыжевые ворота у новорождённых детей бывают 0,3-1,0 см. Также можно отметить взаимосвязь размеров пупочной грыжи с физиологическими особенностями детей: чем дольше и громче ребёнок плачет и кричит, чем выраженнее у него колики или другие факторы, увеличивающие внутрибрюшное давление, тем больше грыжевые ворота и грыжевое выпячивание.
Осложнения пупочной грыжи у детей
Ущемляется пупочная грыжа крайне редко (в отличии от паховой грыжи). Это состояние требует неотложной помощи и является поводом для обращения в приёмное отделение детской больницы для осмотра детским хирургом.
Ущемление пупочной грыжи подразумевает под собой плотное сжатие грыжевыми воротами петли кишечника. При этом нарушается кровообращение и страдает ущемлённая часть грыжевого мешка. Возникает острая гипоксия тканей и ущемлённого органа.
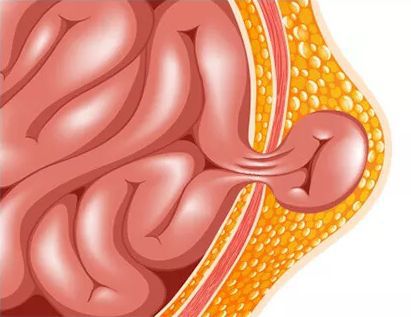
При ущемлении пупочной грыжи возникает клиническая картина ущемлённой кишечной непроходимости :
- выпячивание становится более выраженным, чем в обычном состоянии (в покое);
- пальпация грыжи приносит дискомфорт и болезненные ощущения ребёнку — он начинает активно двигаться и громко плакать;
- цвет кожи над выпячиванием может быть от розового до багрово-синюшного; всё зависит от времени ущемления: розовый цвет указывает на то, что ущемление возникло недавно, а более тёмные оттенки — на длительный процесс, который требует срочного оперативного вмешательства;
- возникают частые срыгивания, тошнота, рвота, вздутие живота, копростаз — отсутствие дефекации в течение нескольких дней.
Оперативное лечение производится в неотложном порядке, сразу по факту обращения родителей ребёнка в приёмное отделение и установления точного диагноза, т. е. в первые часы от момента поступления. При своевременном обращении к врачу (до 6 часов от момента ущемления) ущемлённые органы, как правило, удаётся спасти. Оперативное вмешательство менее трудоёмкое, а медицинская реабилитация для ребёнка происходит в более короткие сроки.
При более позднем обращении в больницу (после 6 часов от момента ущемления) формируется некроз ущемлённой части кишечника с последующим развитием перитониальной (воспалительной) реакции со стороны брюшины [4] . Такое состояние обычно требует оперативного удаления ущемлённой части кишечника или сальника.
Диагностика пупочной грыжи у детей
Преимущественным способом диагностики пупочной грыжи является пальпация пупочного кольца . Она не вызывает дополнительных трудностей и не доставляет ребёнку дискомфорт. Дополнительные методы исследования, как правило, не требуются [9] .
Во время пальпации пупочной грыжи детский хирург может:
- оценить диаметр грыжевых ворот;
- установить размер грыжи и наличие в нём содержимого — сальника и петли кишечника.
Всё это помогает врачу определиться с дальнейшей тактикой лечения, расписать план наблюдения и проконсультировать родителей ребёнка.
Врождённую грыжу у малыша родители могут обнаружить сами : после отпадения пуповины в области пупка остаётся выпячивание, которое особенно видно во время крика или плача ребёнка.
Необходимо отличить пупочную грыжу от грыжи белой линии живота, околопупочной грыжи, "кожного пупа", опухоли и липомы (жировика). При подозрении на "кожный пуп" пальпаторно не будет отмечаться грыжевого содержимого — лишь сформированный кожный "мешочек" плотно-эластической консистенции. Пальпация при этом безболезненна. При сравнении с доброкачественными образованиями (липомами) будет отмечаться чёткий ровный контур, умеренная болезненность при пальпации, плотно-эластическая консистенция с содержанием ячеистой структуры, которую можно определить также при ультразвуковом исследовании. Околопупочные грыжи и грыжи белой линии живота отличаются своей локализацией. Они, как правило, располагаются выше пупочного кольца.
Лечение пупочной грыжи у детей
Консервативное лечение
Применяется при небольших размерах грыжевого выпячивания (до 1,0 см в диаметре), когда есть высокая вероятность самоизлечения в процессе роста ребёнка (как правило, ближе к 2-3 годам жизни) за счёт укрепления передней брюшной стенки.
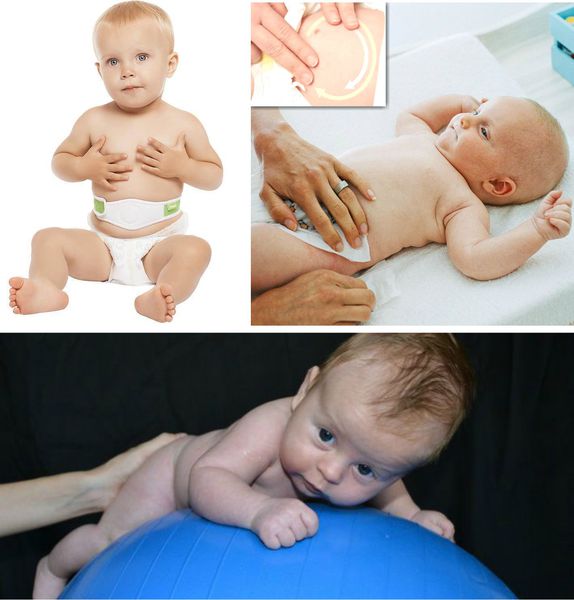
При выраженных грыжевых выпячиваниях и большом дефекте апоневроза у детей до пяти лет жизни, как правило, также проводится консервативное лечение. Оно предполагает:
- лечебные физические упражнения на мышцы передней брюшной стенки: поднимание ног ребёнка на 90°, "велосипед";
- укрепление брюшного пресса;
- ношение ортопедического бандажа;
- использование ватного шарика с лейкопластырной повязкой на пупочную область — накладывается минимум на четыре недели, при необходимости можно использовать повторно [12] ;
- занятия на ортопедическом фитболе;
- выкладывание ребёнка на живот за 15-20 минут до кормления;
- локальные массажные упражнения по ходу часовой стрелки на пупочное кольцо для стимуляции коллагеновых и эластических волокон апоневроза [5] .
Питание, как правило, обычное, так как оно никаким образом не влияет на заболевание. Если у родителей есть возможность обращаться к врачу ЛФК — это огромный плюс. Однако чаще всего они самостоятельно занимаются с ребёнком дома.
Если до 3-5 лет пупочная грыжа не исчезла, увеличилась или ущемилась, то требуется операция.
Оперативное лечение
Грыжесечение по Шпиц и пластика пупочного кольца показаны всем детям с выраженным дефектом апоневроза (1,0 см и более). Они проводятся в плановом порядке с пятилетнего возраста. При гигантских размерах пупочной грыжи (3,0 см и более) оперативное лечение детям проводится с трёхлетнего возраста, также в плановом порядке.
До выявления показаний к операции нужно придерживаться консервативного лечения — носить специальные конструкции, делать упражнения и др. Если у ребёнка с врождённой грыжей в 5 см отмечается положительная динамика — уменьшение грыжи до 2,0 см, операция с трёх лет переносится до 5-летнего возраста. Но при этом родители должны беспрестанно заниматься с ребёнком консервативным лечением и раз в год наблюдаться у детского хирурга по месту жительства. Если динамики нет и грыжа так и осталась огромной, то в три года проводится плановая операция.
Оперативное лечение выполняется под общей анестезией. Переносят её все дети хорошо, без осложнений.
Технически операция проводится следующим образом:
- отступив на 1,0-2,0 см от основания грыжевого выпячивания, по нижней полуокружности пупочного кольца выполняется полулунный разрез длиной до 1,0-1,5 см;
- вместе с подкожно-жировой клетчаткой как тупым, так и острым методом отделяется лоскут, фиксирующий дальний отдел грыжевого мешка [6] ;
- ближе к средней части, в поперечном направлении, грыжевой мешок выделяется из окружающих тканей, берётся на зажимы и вскрывается;
- хирург осматривает содержимое грыжи и отправляет его в брюшную полость;
- "шейку" грыжевого мешка прошивают "край в край";
- остаточный грыжевой мешок над швом отсекается;
- ушивают дефект апоневроза пупочного кольца узловыми швами;
- кожный лоскут в области пупка фиксируется к апоневрозу дополнительным швом;
- выполняется контроль кровотечения с дальнейшим наложением послойных швов на рану, фиксация асептической повязкой [7] .
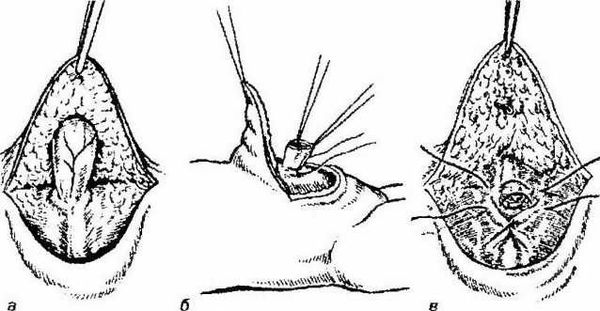
Послеоперационные рекомендации :
- домашний режим в течение 7-10 дней;
- гигиенический душ на пятые сутки после снятия швов;
- ежедневная обработка послеоперационной раны с раствором бриллиантовой зелени 1 %;
- ограничение физических нагрузок на 1-3 месяца.
Прогноз. Профилактика
При использовании консервативных методик лечения эффект зависит в большей степени от родителей, их заинтересованности в регулярном соблюдении тактики лечения. Как правило, в 85 % случаев консервативной терапии небольшой пупочной грыжи прогноз благоприятный. Без консервативного лечения небольшие грыжи, как правило, самостоятельно не проходят, за исключением совсем небольших грыж — до 0,5 см.
После проведённого оперативного лечения прогноз благоприятный в 99 % случаев. Линейный послеоперационный рубец достигает 1,0 см и практически не заметен. Операция детьми переносится без осложнений, относительно легко. Реабилитационный потенциал у ребёнка высокий.
Рецидивы пупочной грыжи практически не встречаются, за исключением детей с врождённой слабостью соединительной ткани — им требуется уделять больше внимания физическим нагрузкам и занятиям лечебной физкультурой.
Профилактические мероприятия направлены на лечение патологий, которые повышают внутрибрюшное давление — функциональные запоры , кишечные колики , бронхит, пневмония , коклюш , кашель, дизентерия , дисбактериоз , асцит, психоэмоциональная неустойчивость, сопровождающаяся криками и громким плачем. Также необходимо регулярно заниматься лечебной физкультурой. Она помогает укрепить апоневроз передней брюшной стенки [8] .

В детскую поликлинику № 9 г. Краснодара к детскому хирургу обратились родители 5-летнего мальчика с пупочной грыжей, чтобы оформить направление на лечение в Детскую краевую больницу. Обычно расширенное пупочное кольцо, через которое выпячиваются органы брюшной полости при грыже, самостоятельно закрывается к 5 годам, но у пациента этого не произошло, поэтому решался вопрос о плановой операции.
Жалобы
У ребёнка не было жалоб, связанных с грыжей. Однако маму беспокоило, что у мальчика большой, некрасивый пупок (2×2 см), который сильно выпячивается. Жалобы на косметический дефект и связанный с ним психологический дискомфорт стали главным показанием к операции.
В покое грыжу не было видно, выпячивание появлялось при наклонах вперёд, кашле, прыжках, ходьбе и беге.
Анамнез
Со слов матери, грыжа была у ребёнка с рождения. До обращения в детскую поликлинику № 9 мальчик стоял на диспансерном учёте у детских хирургов в поликлинике по месту жительства. Чтобы пупочное кольцо закрылось, проводилось консервативное лечение, которое включало:
- массаж передней брюшной стенки;
- смену положения со спины на живот;
- ношение бандажей на пупочной зоне, пупочных пластырей Rupfix и пластинок Арилис;
- тейпирование передней брюшной стенки;
- плавание и гидромассаж с 3-месячного возраста.
Консервативное лечение не помогло: к 5 годам пупочное кольцо не закрылось и грыжа сохранялась. Поэтому ребёнка направили на операцию.
Мальчик родился от второй беременности и первых родов, вес при рождении — 3520 г, рост — 52 см. Оценка по шкале Апгар — 8–9 баллов, т. е. сразу после рождения ребёнок чувствовал себя хорошо.
Сейчас растёт и развивается в соответствии с полом и возрастом. Привит согласно национальному календарю прививок.
Со слов родителей, мальчик болел ОРВИ, трахеитом и бронхитом, из детских инфекций — ветряной оспой. Травмы, переломы, переливание крови и плазмы, венерические заболевания, ВИЧ, СПИД, туберкулёз, болезнь Боткина отрицают.
Наследственность не отягощена, аллергии на бытовую химию, лекарства, пыльцу и продукты не отмечалось. На диспансерном учёте стоял только у детского хирурга по поводу пупочной грыжи.
Обследование
Во время осмотра грыжевое выпячивание в области пупка появлялось при наклонах вперёд, кашле, ходьбе, прыжках и небольшом беге на месте. Грыжа свободно вправлялась в брюшную полость, кожа не была изменена, в пупочном кольце определялся дефект до 1,5 см в диаметре.
- общий анализ крови (тромбоциты, гематокрит, время свёртывания крови и др.);
- общий анализ мочи;
- МОР крови (анализ на сифилис);
- кал на дизгруппу (для выявления кишечных инфекций) и на яйца глистов;
- маркеры гепатитов Б и С;
- соскобы на энтеробиоз с области заднего прохода;
- биохимический анализ крови: АЛТ, АСТ, общий белок, общий билирубин, электролиты, глюкоза.
В качестве дополнительного исследования мальчику сделали УЗИ зоны пупочного кольца и белой линии живота, чтобы точно оценить размер дефекта и исключить грыжи белой линии живота.
В документы на плановую госпитализацию приложили сведения о профилактических прививках и эпидемиологическом окружении.
Диагноз
Лечение
Пупочная грыжа у детей старше 5 лет лечится оперативно под общим обезболиванием в условиях детского хирургического стационара. Операция называется герниопластикой, или пластикой апоневроза пупочного кольца. Обычно детские хирурги в интернатуре учат только технику операции по шаблонам, которые есть в протоколе лечения. Поэтому немногие специалисты знают, что автором техники, которая сейчас применяется при пупочных грыжах у детей, является детский хирург Льюис Шпиц.
Пациента оперировал тот же детский хирург, который осмотрел ребёнка и направил его в больницу на плановую госпитализацию. В ходе операции под общим обезболиванием обработали операционное поле и под пупком, отступив 1–2 см от основания грыжи, сделали окаймляющий разрез кожи. Выделили грыжевой мешок, вскрыли его, поместили содержимое грыжи в брюшную полость и прошили грыжевой мешок узловыми швами. Сетчатый имплант не использовали, так как у детей до 18 лет мышцы брюшного пресса ещё не до конца сформированы. В конце проконтролировали, нет ли кровотечения, наложили швы на кожу и сделали асептическую повязку.
Операция длилась 20 минут. Из операционного блока ребёнка перевезли в палату. После операции мальчику назначили обезболивающее и регулярно делали перевязки.
Ребёнок находился в стационаре 4 дня: операцию сделали на 2-й день после поступления, на 4-й день пациента выписали.
Пока мальчик был в больнице, повторного выпячивания в зоне пупка не было, при пальпации (прощупывании) области пупка боль не возникала. Сам ребёнок после операции был активным: бегал с мамой по палате и по коридору отделения. Всё это указывало на то, что операция прошла успешно и выполнена качественно.
- наблюдаться у хирурга поликлиники по месту жительства;
- обрабатывать линии швов раствором бриллиантовой зелени № 7;
- ограничить физические нагрузки на 1–2 месяца.
После операции, при условии, что выполняются все рекомендации, ребёнок может вернуться к своему прежнему режиму и заниматься привычными делами.
Заключение
Пупочная грыжа у детей — это врождённое состояние. Она развивается во время зародышевого периода. На 5-й неделе развития у плода начинает быстро расти кишечник, ему не хватает места, и он выходит за пределы живота, так как мышцы в этом месте ещё слабые. Так кишечник развивается какое-то время, потом возвращается обратно. Пупок начинает смыкаться и к рождению ребёнка он должен закрыться. Но часто он закрывается не полностью и возникает пупочная грыжа.
Такое нарушение в основном встречается у недоношенных детей, чаще у девочек. При рождении грыжу не видно, так как ребёнок рождается с пустым кишечником. Выпячивание появляется чуть позже, обычно его становится видно при плаче, крике или вздутии живота. Из-за этого некоторые родители считают, что ребёнок «накричал» пупочную грыжу, но это невозможно, как бы сильно и долго ребёнок ни плакал.
Пупочная грыжа не угрожает здоровью ребёнка. Обычно она не беспокоит детей и не ущемляется, как это бывает у взрослых. Если ребёнку меньше 5 лет, грыжа небольшая (от 1 до 3 см), не доставляет неудобства и не представляет опасности, проводится консервативное лечение. Чаще всего оно помогает закрыть отверстие в пупочном кольце, но иногда дефект сохраняется. Тогда выполняется плановая операция. Ярким примером такого консервативного и оперативного лечения является данный случай.
Чтобы предотвратить появление грыжа у ребёнка, будущим родителям нужно серьёзно отнестись к планированию беременности, регулярно посещать врача и проходить назначенные обследования.
Пупочными называют грыжи, при которых грыжевое выпячивание образуется в области пупка. В различные возрастные периоды эти грыжи существенно отличаются друг от друга по происхождению, анатомическим и клиническим признакам, течению и методам лечения.
Околопупочная грыжа локализуется в области пупка (обычно над ним). По мнению некоторых авторов, околопупочная грыжа является одной из разновидностей грыж белой линии живота, куда помимо нее входят также так называемые "эпигастральная" и "подчревная" грыжи белой линии живота - (см. " Грыжа передней брюшной стенки без непроходимости или гангрены" - K43.9). По мнению других авторов, околопупочная грыжа является косой пупочной грыжей.
Примечание
В данную подрубрику включены:
Из данной подрубрики исключены: "Экзомфалоз - омфалоцеле, грыжи пуповины, hernia funiculi umbilicalis" - Q79.2.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Косая пупочная грыжа - образуется в том случае, когда поперечная фасция утолщена соответственно пупочному кольцу. Грыжевое выпячивание появляется выше или ниже пупочного кольца. По мере усиления внутрибрюшного давления грыжевой мешок проходит между поперечной фасцией и белой линией живота, формируя так называемый "пупочный канал", а затем через пупочное отверстие выходит в подкожную клетчатку передней брюшной стенки. Пупочный канал со временем становится меньше и в застарелых пупочных грыжах сложно отличить косую грыжу от прямой.
Этиология и патогенез
Пупочные грыжи у детей
Пупочные грыжи формируются как результат дефекта развития передней брюшной стенки. Обычно самым слабым местом является верхний отдел пупочного кольца, через который проходит только пупочная вена, не имеющая мышечной оболочки. При недоразвитии брюшной фасции она прикрывает изнутри пупочное кольцо лишь частично, образуя дефекты, или же бывает слишком истончена и недостаточно прочна. При этом к возникновению грыжи могут привести все факторы, вызывающие резкое повышение внутрибрюшного давления.
Существует также семейная предрасположенность к образованию грыж (9-12% случаев).
Пупочные грыжи у взрослых
Грыжи возникают вследствие дефекта анатомического строения пупочного кольца и действия факторов, которые вызывают повышение внутрибрюшного давления и растяжение передней брюшной стенки.
Существует мнение о возможной роли наследственной предрасположенности в образовании пупочной грыжи у взрослых, что выражается в недоразвитии или отсутствии пупочной фасции, и это действительно выявляется во время операций. Однако пупочная фасция может разрушаться и вторично - из-за давления растущей грыжи.
Околопупочные грыжи
Данные грыжи почти всегда являются приобретенными. Они возникают вторично, после разрыва белой линии живота выше пупочного кольца. Таким образом, по сути они являются одной из разновидностей грыж белой линии живота и анатомически не связаны с пупочным кольцом.
Основным местным фактором, который способствует развитию грыж белой линии живота, является наличие в ней зон со сравнительно слабо развитыми структурами. Когда по какой-либо причине повреждена любая из этих структур, то равнодействие противодействующих сил (механическая нагрузка на переднюю брюшную стенку и потенциальные возможности прямых мышц живота) нарушается, и появляется предпосылка для развития грыжи по белой линии живота или в зоне пупка.
Эпидемиология
Признак распространенности: Распространено
Соотношение полов(м/ж): 0.5
Пупочные грыжи у детей
Встречается у одного из пяти живорожденных. Распространенность среди афроамериканских и азиатских младенцев примерно в восемь раз выше, чем среди младенцев европеоидной расы.
Пупочные грыжи у детей диагностируются у девочек в 2 раза чаще, чем у мальчиков. Возникает грыжа, как правило, в первые месяцы жизни.
Пупочные грыжи у взрослых
Более 90% грыж диагностируют у женщин старше 30 лет с большим количеством беременностей в прошлом. Почти все пациенты страдают ожирением.
Околопупочные грыжи
Данные по распространенности существенно разнятся. Встречаются несколько чаще у женщин среднего возраста. У детей встречается крайне редко. В 20-25% случаев околопупочная грыжа сочетается с пупочной грыжей.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
выпячивание округлой формы различных размеров в области пупка, увеличивается в вертикальном положении, уменьшается в горизонтальном положении, увеличивается при натуживании, боль в животе, спастическая боль в животе, тошнота, запоры
Cимптомы, течение
Пупочные грыжи у детей
В вертикальном положении ребенка и при натуживании в области пупка появляется грыжевое выпячивание округлой или овальной формы, которое, как правило, вправляется самостоятельно при смене положения ребенка в горизонтальное на спине. В этом случае легко пальпируется расширенное пупочное кольцо, являющееся грыжевыми воротами. Ворота могут быть широкими - грыжа легко выходит и вправляется в брюшную полость, не причиняя ребенку никаких беспокойств и не травмируя внутренние органы. Если же грыжевые ворота узкие, ребенок периодически ведет себя беспокойно, плачет.
Пупочные грыжи у взрослых
Клинические проявления зависят от следующих факторов:
Размеры грыжи могут варьироваться от 1-2 см в диаметре до 20-30 см и более. Однако даже при очень больших грыжах грыжевые ворота достаточно малы и редко достигают в диаметре более 10 см.
Большие грыжи при относительно узких воротах затрудняют проход содержимого по кишечнику.
Типичные проявления: запоры, метеоризм, периодически появляющиеся боли в области грыжи, тошнота, рвота. Особенно сильно выражены эти явления при невправимых грыжах.
Состояние пациентов может отягощаться тучностью и отвислым животом, что в сочетании с грыжей причиняет им значительные неудобства при ходьбе, физической нагрузке и сопровождается болями в спине.
Когда больной находится в вертикальном положении и при натуживании в пупочной области появляется характерное выпячивание. Часто через истонченную кожу отчетливо видны контуры кишечных петель и их перистальтика.
Околопупочная грыжа
Определяется характерное выпячивание в околопупочной области (как правило, выше пупка), уменьшающееся в лежачем положении и увеличивающееся при натуживании.
Больные жалуются на периодически возникающую боль в животе (вероятно вызванную натяжением серповидной связки) и спастические боли в животе, возникающие из-за интермиттирующей Интермиттирующий - перемежающийся, характеризующийся периодическими подъемами и спадами.
кишечной непроходимости (когда грыжевой мешок содержит кишку).
Грыжа прогрессирует в течение долгого времени.
У пациентов с большими грыжами могут появиться опрелость и некроз кожи.
Диагностика
Диагноз ставится на основании клиники. Методы визуализации используются редко, в основном у тучных пациентов.
1. УЗИ. Позволяет выявить при больших грыжах содержимое грыжевого мешка и провести дифференциальную диагностику.
2. Рентгеноконтрастное исследование и обзорная рентгенография практически не используются при неущемленных грыжах у детей, но могут быть применены при диагностических затруднениях у взрослых. Диагностически значимыми считаются обнаружение петель кишечника в проекции грыжевого мешка, нарушение пассажа контраста.
Лабораторная диагностика
Дифференциальный диагноз
2. От пупочных и околопупочных грыж необходимо также отличать:
- закрытую эвентрацию - выхождение внутренних органов, не покрытых брюшиной, под кожу (выпадение внутренностей через рану передней брюшной стенки наружу называется открытой эвентрацией);
- липому - доброкачественную жировую опухоль, которая характеризуется подвижностью, мягко-эластичной консистенцией, безболезненностью, отсутствием связи с окружающими тканями.
3. Хотя фактически околопупочная грыжа является грыжей белой линии живота, они кодируются по-разному.
Осложнения
Пупочные грыжи у детей
Осложнения пластики грыжевых ворот встречаются редко, включают в себя серому* или гематому и инфекцию. Если большие дефекты ушиваются с натяжением или если не выявлена сопутствующая околопупочная грыжа, возможен рецидив.
Пупочные грыжи у взрослых
Осложнения встречаются в виде развития сером, гематом и инфекции. Для предотвращения развития больших сером оставляют дренажи. У пациентов, помимо местных проявлений, зачастую возникают осложнения со стороны дыхательной и сердечно-сосудистой систем, из-за чего может понадобиться продление госпитализации.
Cкопление серозной жидкости - индивидуальный процесс, который может длиться до нескольких месяцев. Рекомендуемая тактика включает противоречивые подходы - от пассивного наблюдения до пункционного или инжекционно-вакуумного дренирования.
Лечение
Пупочные грыжи у детей
У детей в основной массе случаев пупочные грыжи не увеличиваются со временем и 90% грыж исчезают к 2 годам.
По мнению некоторых авторов, если пупочная грыжа сохраняется до пятилетнего возраста, то самоизлечения уже не произойдет. Вероятность самостоятельного закрытия пупочной грыжи зависит от размера пупочного кольца: если в возрасте 3 месяцев фасциальное кольцо имеет размер менее 0,5 см, то вероятность исчезновения в течение 2 лет равна 96%.
Показания к оперативному вмешательству у детей младше 2 лет:
- развитие осложнений;
- болезненность в области грыжи.
У детей старшего возраста определенные сроки ушивания грыжевых ворот отсутствуют (в США пластику откладывают до четырехлетнего возраста). Как правило, операцию принято выполнять до поступления ребенка в школу.
Плановая пластика пупочной грыжи проводится амбулаторно под общей анестезией. Наиболее распространена пластика грыжи по Мейо, тем не менее нет данных, указывающих на ее преимущество. Пупок формируется повторно, путем сохранения маленького участка дна грыжевого мешка фиксированным к внутренней поверхности рубца и прикрепления его к области пластики. Необходим тщательный гемостаз . На кожу накладывается косметический шов рассасывающимся шовным материалом.
Пупочные грыжи у взрослых
Околопупочные грыжи
При оперировании одиночной грыжи, отделенной от пупка, для лучшего обнажения грыжи над ней выполняют поперечный разрез.
У пациентов с околопупочной и пупочной грыжей для лучшего доступа предпочтителен срединный разрез.
При множественных фасциальных дефектах или при наличии сомнений в целостности содержимого грыжевого мешка, выполняют вертикальный разрез.
Если дефект содержит только предбрюшинную жировую клетчатку, ее вправляют. Если предбрюшинная клетчатка ущемлена или инфицирована, ее лучше всего удалить оперативно.
При наличии грыжевого мешка, его следует выделить, вскрыть и исследовать содержимое. Далее содержимое вправляют, а грыжевой мешок иссекают. Ушивать брюшину не обязательно, но некоторые авторы рекомендуют прошить шейку мешка после вправления содержимого. Фасция сопоставляется поперек или продольно, в зависимости от дефекта и по пути наименьшего натяжения.
Рекомендуется использование нерассасывающегося или длительно рассасывающегося шовного материала.
Прогноз
Взрослые. Частота рецидивов напрямую зависит от размеров грыжи, возраста пациента и степени ожирения. При небольших грыжах рецидивы происходят в 15-20% случаев, а при больших - в 30-40%.
Читайте также:

