Синяк на копчике у новорожденного что это такое
Обновлено: 23.04.2024
Как обезболить место ушиба у ребенка? Синяки и шишки у детей
Немного родителей могут похвастаться тем, что у них ребенок ни разу не имел на теле шишку или синяк. В основном, уже научившись ходить, маленькие непоседы стараются познать окружающий мир как можно лучше и начинают лезть повсюду, при этом единицы обходятся без ушибов и боевых отметин на теле. Не стоит ругать малыша при каждом падении или ударе, лучше обнимите ребенка и проверьте все ли у него нормально, а затем окажите ему первую помощь, чтобы обезболить место ушиба.
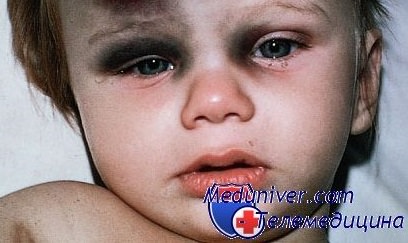
Если после падения или ушиба у ребенка нет серьезных повреждений, то на месте удара появляется шишка или синяк. Такие повреждения не страшны для ребенка и не влекут за собой никаких последствий. Однако если после травмы ребенок плохо себя чувствует, побледнел, его тошнит или рвет, то эти симптомы говорят о сотрясении мозга. В этом случае надо вызывать врача домой и обследоваться у невропатолога.
Чаще всего дети падают и ударяются не сильно, после чего у них появляются синяки и шишки. Если у малыша повреждены только мягкие ткани, он плачет только от боли, а когда она проходит, начинает играть дальше. Когда ребенок плачет после ушиба, задача родителей помочь ему пережить эмоциональный шок. Ведь малыш в этом случае плачет не столько от физической боли, сколько от психологического страха. Нельзя кричать на малыша и ругать его, не стоит также жалеть его.

Лучше обнимите его и возьмите на руки. Затем обследуйте характер травмы, она может быть бескровной или же с открытой раной. При травме без крови малыш испытывает сильную боль, а на месте ушиба появляется припухлость синего цвета. Чтобы обезболить ушибленное место возьмите махровое полотенце, смочите его холодной водой и приложите к больному месту ребенка. Можно приложить грелку со льдом, завернув сначала ее в полотенце. Держать холодным место ушиба надо столько, на сколько у малыша хватит терпения. Если желаете, чтобы синяк на месте ушиба скорее прошел, то можно воспользоваться кремом "Синяк-OFF" или мазью "Спасатель".
Рассасывание синяка ускоряют также гепариновая и троксевазин мази. Заживление ушибленного места происходит эффективнее, если сделать на месте гематомы йодную сеточку. В том случае, когда боль не проходит, несмотря на то, что вы приложили холод на место ушиба, попробуйте смазать больное место обезболивающей мазью. Только нельзя ими мазать места, где есть ссадины и ранки. Наиболее популярной обезболивающей мазью является Фастум-гель, который у детей можно применять лишь с 15 лет. В случае отсутствия у ребенка проблем со свертываемостью кровью, через день после ушиба надо ставить на синяк теплый компресс, например, грелку с теплой водой. При нормальном рассасывании через 2-3 дня гематома начинает менять цвет, сначала она становиться лиловой, затем зеленоватой и в конце желтой. Если синяк и шишка не проходят больше недели, то надо обратиться за консультацией к врачу.
Существуют множество народных рецептов обезболивания места ушибов. Всем знакомый из детства способ - это прикладывать на место ушиба большую медную монету или железную ложку. Всегда держите на всякий случай в морозильнике большую монету или ложку, чтобы достать при каждом ушибе ребенка, подержать его на больном месте и положить обратно, на всякий случай. Также помогает ускорить время заживления ушибов нерафинированное растительное масло.
Возьмите ватный диск, обильно пропитайте его маслом и приложите к шишке. Желательно продержать его на ушибленном месте малыша хотя бы 30 минут, за это время масло успеет оказать свое действие. Некоторые родители вместо растительного масла делают компресс из 9% уксуса, смешав его предварительно с поваренной солью в соотношении 3:1. Солевой раствор уксуса быстро снимет боль, но синяк останется. На место ушиба некоторые целители советуют приклеить пластырем лист алоэ, разрезанный пополам или же приложить медовую лепешку. Лепешку изготавливают из 1 чайной ложки меда и ржаной муки. Помогают облегчить боль при ушибах капустный лист, нарезанный картофель, листья бодяги и спиртовая настойка прополиса.
Иногда на месте удара имеется рана, которое кровоточит. Так бывает при ранении стеклом или когда ребенок ударяется об острый угол. Не стоит при виде крови на ранке пугаться и поддаваться панике, так вы еще больше испугаете ребенка. Возьмите стерильный бинт намочите ее немного перекисью водорода и приложите к раненому месту ребенка. После того, как кровь остановится, наложите на ранку повязку или диадерматический пластырь. Можно смазать ранку спиртовым раствором йода, мазью солкосерил или ируксол, а затем заклеить место ушиба бактерицидным пластырем.
Если ранка окажется глубокой или у вас есть подозрения, что там имеются осколки стекла или грязь, то для наложения повязки и промывания ранки необходимо обратиться к врачу.
- Рекомендуем вам для дальнейшего прочтения нашу статью "Синяк под глазом после удара. Как быстрее убрать синяк?"
Пятно монгольское
Синонимы: наследуемый кожный меланоцитоз, сакральное голубое пятно новорожденных.
Определение. Врожденное серовато-синее пятно, обычно расположенное на коже поясничной и/или крестцовой области.
Историческая справка. Антропологи Эрвин Бельц (1849-1913), Отто Финш (1839-1917), Бунтаро Адахи (1865—1945) первыми обратили внимание на факт образования синих пятен на крестце новорожденных младенцев цветных рас. В силу частоты встречаемости именно у представителей монгольской расы они и получили свое название. Их возникновение у других цветных народов наблюдается реже, а у белых европеоидов они практически не встречаются. Английский ученый сэр Герберт Рисли в 1901 г. по заданию колониального правительства проводил расовое освидетельствование населения Индии и установил, что во множестве областей этой страны от 80 до 90% новорожденных младенцев имеют данный признак.
Известный русский гематолог Б. Н. Вишневский в книге «Человек как производительная сила» (1925) также писал: «Акушерки, фельдшерицы, врачи легко могли бы наблюдать новорожденных и отмечать у них частоту появления, главным образом, на крестце своеобразных сине-черных пятен. Этот признак считается характерным для новорожденных монгольской расы. Подобные «монгольские пятна» не остаются на всю жизнь и скоро проходят». В мире существует разное отношение к появлению данного образования. В Азии монгольское пятно называют еще «отметиной Чингисхана». Оказалось, что в каждом двухсотом жителе Азии присутствует особый ген, принадлежавший одному человеку, жившему в XII веке. Ученые назвали его «геном Чингисхана». Математическими расчетами и предположениями они доказывают, что сегодня в мире 16 млн человек являются потомками Чингисхана.
У мусульман монгольское пятно называют «шлепком аллаха». Буряты называют пятно «мэнгэ» и оно традиционно считается небесной отметиной. Аналогично рассуждают калмыки, считая себя особым, богом избранным народом. Во Франции после войны с Наполеоном рождались младенцы с монгольским пятном, что, конечно же, объясняется участием в войне 1812 г. астраханских и ставропольских калмыцких полков в составе русской армии. У большинства новорожденных хакасов и хакасок есть монгольское пятно. Такое же пятно есть у большинства корейцев и японцев, что является доказательством родства всех этих народов. В Эквадоре и Бразилии матери европейского происхождения воспринимают как неприятность наличие у новорожденного ребенка данного пятна («медаль на попе»). У эскимосов и полинезийцев сакральное пятно, наоборот, считается знаком «чистой породы».
Этиология и патогенез монгольского пятна. Клетки монгольского пятна являются меланоцитами, которые в процессе эмбриональной миграции из нервного гребня не достигли эпидермиса, а остались в дерме. Существует мнение, что у всех новорожденных детей (независимо от расы) в дерме присутствуют меланоциты. Различия существуют в количестве этих клеток в дерме. Данный кожный меланоцитоз развивается при наличии большого числа дермальных меланоцитов.
Возраст и пол. Существует с рождения. Пол значения не имеет.

Раса. Встречается у 90—100% детей-азиатов, у 63% детей-индийцев, у 65—96% детей негроидной расы, у 46% детей-испанцев, у 85—90% детей-южноамериканцев, у 1-13% белокожих детей, у 85—90% детей американских индейцев. Такие пятна имеют 99,5% японских годовалых детей, к 10 годам — эти пятна остаются только у 6% японцев. Монгольские пятна встречаются и в Европе, хотя и очень редко (например, в Болгарии — 0,6%). Распространены у монголов, китайцев, индонезийцев, казахов, киргизов, якутов, айнов, корейцев, бурятов, калмыков, тувинцев и эскимосов.
Элементы сыпи монгольского пятна. Обычно единичное образование, но бывает и несколько очагов поражения. Это отграниченное и обычно неправильной формы округлое плоское пятно. Размер варьирует от 1 см до целых анатомических областей (в 85% случаев вовлечено менее 5% поверхности тела и только в 5% — более 15% поверхности кожного покрова). Описываются случаи диффузного поражения кожного покрова. Так, у 9-месячного ребенка мужского пола было выявлено монгольское пятно, которое располагалось на туловище, голове, шее, ладонях и подошвах, в области половых органов. В возрасте 16 месяцев интенсивность серо-голубой пигментации существенно снизилась. Также опубликован случай обширного поражения у китайского ребенка. Отмечалось поражение волосистой части головы в области затылка. Кроме того, очаги имелись на шее, пояснице, крестце и ягодицах.
Цвет синюшный, зеленовато-синий, серовато-синий или реже коричневатый. Пятно напоминает кровоподтек в стадии инволюции.
Локализуется, как правило, в поясничной и крестцовой областях.
Гистология монгольского пятна. В дерме, особенно в ее средней части, имеются веретенообразные и звездчатые клетки, заполненные зернами коричневого пигмента. Эти клетки расположены как небольшими группами, так и рассеянно. Они являются меланоцитами.
Диагноз устанавливается клинически.
Дифференцируют с невусами Ота и Ито. Иногда монгольские пятна принимают за повреждение мягких тканей от жестокого обращения с детьми.
Течение и прогноз монгольского пятна. Данный меланоцитоз развивается внутриутробно и наиболее заметен при рождении. Образования являются более темными до одного года и могут увеличиваться в размере до двух лет. Монгольское пятно исчезает к 6—12 годам. Так, у нигерийских новорожденных детей кожный меланоцитоз наблюдался в 74,8% случаев, у детей дошкольного возраста — только в 13,6% случаев. У всех наблюдаемых детей пятна разрешились к 6-летнему возрасту. Только 3—4% этих образований остаются в течение жизни. При обширном распространении данного кожного меланоцитоза следует заподозрить наличие пигментоваскулярного факоматоза 2-го и 4-го типов. Меланома на месте данного образования не развивается.
Лечение монгольского пятна не проводится. Если монгольские пятна сохраняются после пубертатного периода, то эти образования можно скрыть с помощью косметических средств или осветлить лазером.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Ушибы ягодиц, крестца, копчика. Диагностика и лечение
Ушибы весьма частое повреждение ягодиц вследствие прямого удара, например при падении. Ягодицы защищены толстым слоем жировой ткани, и для возникновения ушиба большой ягодичной мышцы требуется значительная сила. Пациент жалуется на боль при сидении и ходьбе, врач отмечает болезненность при пальпации. Другие заболевания, возникающие при ушибе ягодиц, включают периостит седалищного бугра, ушиб седалищного бугра и переломы бугра. Эти состояния можно дифференцировать по данным рентгенограмм в соответствующих проекциях и клинической оценки. У больного с периоститом седалищного бугра врач отметит чрезмерно сильную боль над бугром и лишь незначительный дискомфорт в окружающих тканях.
Лечение ушибов ягодичной области симптоматическое, включает покой, местное применение холода (пузырь со льдом) и отдых в положении лежа на животе. Подушка или подкладка под ягодицы при сидении приносит облегчение до улучшения состояния. При периостите седалищного бугра боль устраняют инъекцией после соответствующей обработки бугра 2% раствора лидокаина. Кроме того, при выписке больного следует проинструктировать о необходимости подкладывать подушку под ягодицы до исчезновения болей, принимать соответствующие анальгетики и прикладывать пузырь со льдом в первые 24—48 ч.
Синдром ягодичного футляра
Синдром ягодичного футляра является весьма редким заболеванием, однако врач неотложной помощи должен иметь о нем представление, поскольку последствия его могут быть очень серьезными. Ягодичные мышцы распределены как бы по трем футлярам.
Футляр напрягателя покрывает напрягатель широкой фасции и саму широкую фасцию, срединно-малый футляр покрывает среднюю и малую ягодичные мышцы, и большой футляр покрывает большую ягодичную мышцу. После тяжелого ушиба ягодиц, например при падении с высоты, больной поступает в отделение неотложной помощи с напряженными, отечными ягодицами, усиливающейся болью и нарастающим внутрифутлярным давлением, что в последующие 4—6 ч может привести к некрозу мышц.
Кроме того, высокое внутрифутлярное давление может стать причиной нейропатии седалищного нерва со всеми вытекающими последствиями.
Больные с характерным анамнезом и соответствующими клиническими проявлениями должны быть госпитализированы и проконсультированы хирургом-ортопедом.
Ушибы крестца и копчика
Это довольно частое повреждение, возникающее при прямом ударе по подкожному участку крестца или копчику. Из-за подкожного расположения этих костей ушибы их могут быть чрезвычайно болезненными, и пациент обычно жалуется на острую боль определенной локализации, нередко делающую его нетрудоспособным. При обследовании обнаруживают четко локализованный участок болезненности над крестцом или копчиком и незначительный дискомфорт в окружающих тканях.
Для исключения переломов крестца или копчика надлежит сделать снимки в соответствующих проекциях.
Хотя некоторые авторы утверждают, что эти повреждения не приводят к нарушению трудоспособности больного, мы находим, что нередко они могут вызвать стойкую инвалидизацию больного. Ушибы копчика могут стать причиной заболевания, именуемого кокцигодинией, имеющего неблагоприятный прогноз и плохо поддающегося адекватному лечению. Неотложное лечение ушибов крестца и копчика включает раннее применение холодных компрессов, пневматического матраца и назначение соответствующих анальгетиков наряду с направлением к ортопеду для последующего лечения.
Поскольку прогноз при ушибах копчика всегда вызывает сомнения, авторы считают, что всех больных с ушибами этой локализации для лечения следует направлять к ортопеду.
Ушиб промежности
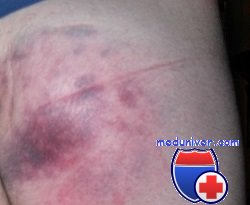
Ушиб промежности относят к нечастым повреждениям, возникающим при прямом ударе по промежности, например при падении на твердый предмет. При осмотре у больного отмечают болезненность, припухлость и точечные кровоизлияния на промежности, иногда — болезненную гематому. Лечение включает холодные компрессы в течение первых 48 ч с последующим применением теплых сидячих ванночек.

Растяжение подвздошно-крестцовой связки
Это редкое повреждение, однако ошибочный диагноз в отделении неотложной помощи может привести к тому, что потом больного будут безуспешно лечить от грыжи межпозвоночного диска. Подвздошно-крестцовое сочленение представляет собой крепкий, малоподвижный сустав, который редко травмируется. При его повреждении больной жалуется на боль, локализованную в области подвздошно-крестцового сочленения с иррадиацией в пах и на заднюю поверхность бедра. Механизм повреждения заключается в широком разведении бедер или чрезмерной гиперэкстензии, либо гиперфлексии.
Лучшим приемом диагностики этого повреждения будет следующий: больной лежит на, боку, врач кладет свою руку на подвздошный гребень и нажимает вниз, сдавливая сочленение и провоцируя боль.
Другой способ — широко развести поднятые и разогнутые ноги лежащего больного. Это вызовет боль над поврежденными подвздошно-крестцовыми или пояснично-крестцовыми связками.
Инъекция в сустав 2% раствора лидокаина часто приносит облегчение. Лечение обычно ограничивается постельным режимом, горячими компрессами и приемом аналгезирующих средств. Некоторые специалисты рекомендуют сдавливающий бандаж, однако авторы считают, что от этого метода вряд ли есть польза. При упорных болях показано направление к ортопеду.
Растяжение сухожилий двуглавой мышцы бедра и полусухожильной мышцы у места их прикрепления
Это повреждение возникает при насильственном сгибании бедра при разогнутом коленном суставе. У подростков с незакрывшимся эпифизом может произойти отрыв бугра с широким отделением эпифиза. При обследовании больного отмечают болезненность над местом прикрепления сухожилий к кости с незначительной припухлостью. Поставить диагноз поможет наличие в анамнезе вышеописанного механизма повреждения и болей, усиливающихся при пассивном сгибании бедра при разогнутом коленном суставе или активное разгибание бедра против сопротивления. Во всех случаях показано рентгенологическое обследование.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Монгольское пятно — присутствующий с рождения участок серо-синей пигментации кожи, имеющий округлую или неправильную форму. Чаще всего пигментация располагается в пояснично-крестцовой области. Данное образование является одной из форм врожденных пигментных невусов. В диагностике монгольского пятна важное значение имеет его дифференцировка с меланомоопасными новобразованиями. Как правило, пигментация постепенно исчезает в течение первых 4-5 лет жизни. Лечение не требуется.
Общие сведения
Монгольское пятно получило свое название из-за того, что с ним рождается 90% детей, принадлежащих к монголоидной расе: китайцы, корейцы, вьетнамцы, японцы, а также индонезийцы, индейцы, эскимосы и айны. Монгольское пятно часто встречается у новорожденных негроидной расы и лишь у 1% европеоидов. Благодаря своей локализации в области крестца пятно еще называют «сакральное пятно».
Причины возникновения монгольского пятна
Как известно, кожа состоит из 2 слоев: поверхностного — эпидермиса и более глубокого — дермы. Клетки, вырабатывающие пигмент меланин, обуславливающий цвет кожи, находятся в эпидермисе и носят название меланоциты. У лиц европеоидной расы образование меланина происходит в основном под воздействием ультрафиолетовых лучей, в результате чего получается загар. У людей других рас выработка меланина происходит постоянно, придавая коже определенный цвет. Причем цвет кожного покрова зависит не от количества меланоцитов, а от их функциональной активности.
В процессе эмбрионального развития у плода происходит миграция меланоцитов в эпидермис из эктодермы. Современная дерматология считает, что образование монгольского пятна связано с не полным завершением этого процесса, когда часть меланоцитов остается в более глубоком слое кожи — дерме. Продуцируемый ими меланин и является причиной серо-синюшнего окрашивания кожи.
Проявления монгольского пятна
Монгольское пятно является врожденным невусом. Его цвет может быть серо-голубым, синюшним, реже — синевато-коричневым. Характерна равномерность окрашивания по всей поверхности пятна. Пигментация может иметь овальную или округлую форму, но чаще встречаются пятна неправильной формы. Размеры пятна также вариабельны, как и его форма. Оно может быть с небольшую монету и достигать более 10 см в диаметре, покрывая при этом целую часть тела новорожденного (поясницу, ягодицу или спину).
Как правило, пятно располагается в области поясницы и крестца, но может локализоваться на коже спины, задней поверхности голени, ягодиц и других участках тела. В некоторых случаях отмечается миграция пятна, т. е. его смещение от изначального положения (например, с крестца на ягодицу). Типичным является единичное монгольское пятно, но встречаются и множественные пятна различной локализации.
Первое время после рождения ребенка цвет монгольского пятна может становить более насыщенным, но затем оно уменьшается в размерах и тускнеет. Обычно пигментация полностью исчезает к 4-5 годам жизни ребенка, реже — к 7-13 годам. В отдельных случаях она сохраняется у лиц взрослого возраста. Чаще это бывает в случае множественных пятен, имеющих не характерную локализацию.
В дерматологии не было отмечено ни одного случая трансформации монгольского пятна в меланому. Поэтому наряду с папилломатозным и веррукозным невусом, внутридермальным пигментным невусом и невусом Сеттона монгольское пятно относится к меланомонеопасным невусам.
Диагностика монгольского пятна
При обнаружении у ребенка пигментного невуса желательна консультация дерматолога. Осмотр врача позволит точно установить диагноз и отдифференцировать монгольское пятно от других врожденных невусов. Особенно важно исключить наличие меланомоопасных образований (голубой невус, гигантский пигментный невус, невус Ота, пограничный пигментный невус), требующих наблюдения и лечения.
Для дифференцировки монгольского пятна с другими невусами может быть проведена дерматоскопия, сиаскопия и биопсия кожи в области пигментации. Гистологическое исследование пятна обнаруживает расположенные в нижних слоях дермы между неизмененными эластическими и коллагеновыми волокнами дендрические клетки, содержащие меланин (в норме они там отсутствуют).
При установлении точного диагноза монгольского пятна лечение не требуется.
Ушиб копчика – это повреждение мягких тканей в области копчика и крестцово-копчикового соединения. Обычно возникает при падении на ягодицы, чаще встречается в зимнее время года. Проявляется отечностью мягких тканей, болью, усиливающейся в положении сидя и во время движений. Иногда в зоне копчика и ягодиц обнаруживаются кровоподтеки. В отдаленном периоде травматическое повреждение может осложниться кокцигодинией Диагноз выставляется на основании анамнеза, жалоб, данных осмотра и рентгенографии. Лечение консервативное: покой, физиотерапия, НПВС.
МКБ-10
Общие сведения
Ушиб копчика – достаточно распространенное травматическое повреждение. Чаще выявляется у детей, что обусловлено их высокой физической активностью. При падениях в быту (например, во время гололедицы) женщины страдают чаще мужчин, что может быть связано с недостаточной координацией движений, а также ношением неустойчивой обуви на высоком каблуке. Исход обычно благоприятный. У некоторых больных спустя несколько месяцев или лет после травмы развивается кокцигодиния. Лечение ушибов копчика осуществляют специалисты в сфере травматологии и ортопедии.

Причины
Ушиб копчика обычно возникает в быту при падении на ягодицы. Количество подобных травм резко возрастает в зимнее время, особенно в период гололеда. В ряде случаев ушибы связаны с падением во время занятий спортом (у конькобежцев, горнолыжников, реже – у легкоатлетов, борцов) или с ударом о жесткое велосипедное сидение во время езды по неровным дорогам.
Патанатомия
Копчик – нижний отдел позвоночника, состоящий из нескольких сросшихся позвонков. Верхние позвонки копчика массивнее нижних, поэтому по форме он напоминает перевернутую пирамиду. К копчику крепятся связки и мышцы, поднимающие задний проход и участвующие в работе мочеполовой системы. Вокруг него располагается несколько нервных сплетений, от которых отходят нервы, иннервирующие мышцы тазового дна и кожу в области заднего прохода. Копчик принимает на себя часть нагрузки при сидении и наклонах кзади.
При ушибе копчика образуются гематомы, возникают кровоизлияния в мягкие ткани. В последующем гематомы могут рассасываться или осумковываться, сдавливая окружающие анатомические образования. На месте кровоизлияний формируются мелкие рубчики, которые также могут влиять на функционирование связок и мышц. После ушибов нередко развиваются миозиты, сопровождающиеся болевым синдромом. Все перечисленное повышает вероятность кокцигодинии.
Симптомы ушиба копчика
В момент ушиба пациенты чувствуют резкую боль в области копчика. В течение нескольких часов болевой синдром, как правило, уменьшается, поэтому пострадавшие далеко не всегда обращаются за медицинской помощью. В последующие несколько дней после ушиба копчика боли возникают или усиливаются при движениях и попытке сесть, а также во время акта дефекации и полового акта. Возможна иррадиация в задний проход, промежность, область ягодиц и нижние конечности.
В ряде случаев нормальное сидение с равномерной опорой на обе ягодицы становится невозможным, больные пытаются присаживаться на край стула, оставляя копчик на весу. Из-за болей пациенты двигаются осторожно, медленно и аккуратно. При осмотре обнаруживается умеренная или нерезко выраженная отечность пораженной области. Иногда в зоне копчика выявляются кровоизлияния или гематомы, которые могут быть как поверхностными, так и расположенными в глубине мягких тканей.
В ряде случаев внешние изменения после ушиба не обнаруживаются. Пальпация области копчика резко болезненна, при ощупывании окружающих мягких тканей выявляются незначительные боли или дискомфорт. Крепитация отсутствует. При пальцевом исследовании через прямую кишку пальпация безболезненна или сопровождается незначительной болезненностью в отличие от переломов копчика, при которых ощущается резкая боль.
Осложнения
Основным осложнением ушиба копчика является кокцигодиния – хронические боли в области копчика, тяжело поддающиеся лечению. В отдаленном периоде болевой синдром выявляется более чем у половины пациентов с травмами копчика. По данным исследователей, обычно боль появляется после «светлого промежутка», не сопровождающегося неприятными ощущениями и продолжающегося 6 или более месяцев.
Боли могут быть ноющими, колющими, режущими или тупыми, возникают во время движений, сидения или акта дефекации, иногда появляются в ночное время, проходят самостоятельно или после приема анальгетиков. Нередко болевой синдром существенно влияет на трудоспособность и качество жизни. На фоне постоянных болей у пациентов развиваются невротические расстройства. В тяжелых случаях требуется хирургическое удаление копчика.
Диагностика
Диагноз ушиб копчика выставляется врачом-травматологом на основании анамнеза, жалоб, данных осмотра и, при необходимости, – дополнительных исследований. Одной из основных задач специалиста является дифференцировка ушиба с более тяжелыми повреждениями – переломовывихами и переломами копчика. План обследования включает:
- Внешний осмотр. Визуальная оценка состояния мягких тканей зачастую малоинформативна, поскольку как ушибы, так и переломы могут не сопровождаться выраженными внешними изменениями или, напротив, характеризоваться наличием кровоизлияний и гематом. Существенное значение имеет интенсивность болей при пальпации, особенно – при проведении исследования через прямую кишку.
- Рентгенологические методы. Для исключения перелома назначают рентгенографию копчика в двух проекциях. Для повышения информативности рентгенограммы обычно выполняют после специальной подготовки (очистки кишечника с помощью клизмы). В сомнительных случаях пациента направляют на компьютерную томографию (если возможно – спиральную).
- Магнитно-резонансную томографию. При подозрении на ушиб, сопровождающийся образованием крупной глубоко расположенной гематомы, используют МРТ копчика, которая позволяет оценивать состояние мягкотканных структур и выявлять объемные образования, в том числе – гематомы.
Лечение ушиба копчика
Первая помощь
Пострадавшего с ушибом копчика укладывают на бок или на живот, к области повреждения прикладывают холод (грелку с холодной водой или лед в полиэтиленовом пакете, завернутый в полотенце). При сильных болях дают обезболивающие препараты. Транспортировку производят в положении лежа на боку, чтобы избежать давления на поврежденную область.
Без осмотра специалиста и проведения специальных исследований ушиб копчика невозможно дифференцировать с более серьезными травмами (переломами копчика, разрывами синхондрозов между сросшимися копчиковыми позвонками, смещением копчиковых позвонков), поэтому при всех повреждениях этой анатомической зоны необходимо сразу обращаться к врачу-травматологу.
Консервативное лечение
Лечение ушибов копчика осуществляется амбулаторно в травмпункте, включает в себя режим, немедикаментозные методы воздействия и лекарственную терапию.
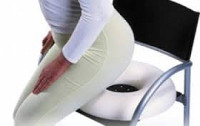
- Режим активности. Пациенту рекомендуют не сидеть и не лежать на спине, чтобы исключить давление на пораженную область. Во время сидения можно использовать резиновый круг или специальную ортопедическую подушку, позволяющую разгрузить область копчика.
- Другие немедикаментозные мероприятия. В первые дни к ушибу прикладывают холод, в последующем больного направляют на УВЧ. Пострадавшему советуют принимать легкую пищу, не провоцирующую запоры.
- Медикаментозное лечение. При выраженном болевом синдроме назначают НПВС в таблетках, в виде гелей и мазей для местного применения. Наряду с НПВС для устранения болей можно использовать ректальные свечи с анальгетиками.
Следует учитывать, что срок лечения ушиба нестероидными противовоспалительными препаратами для приема внутрь должен составлять не более недели, поскольку при длительном применении такие медикаменты могут оказывать разрушающее влияние на стенку желудка. Период нетрудоспособности обычно колеблется от 2 до 3 недель.
Прогноз
Обычно прогноз благоприятный, наступает полное излечение. У некоторых пациентов болевой синдром приобретает упорный характер. В подобных случаях выставляют диагноз посттравматическая кокцигодиния и назначают консервативное лечение, включающее в себя физиотерапевтические процедуры (ультразвук с новокаином, лидокаином или глюкокортикоидами, озокерит, парафин, грязелечение, УВЧ, инфракрасное облучение), массаж прямой кишки, спиртово-новокаиновые блокады, блокады с триамцинолоном, дипроспаном и другими препаратами.
Профилактика
Профилактические мероприятия включают соблюдение техники безопасности в быту, на производстве и во время занятий спортом при выполнении различных действий, чреватых падением на ягодицы. В период гололедицы следует избегать ношения неустойчивой обуви на высоком каблуке, выбирать обувь с нескользящей подошвой. Предупреждение ушибов у детей предусматривает присмотр родителей, оборудование безопасных мест для игр.
Читайте также:

