Синий йод при дерматите
Обновлено: 25.04.2024
Йодинол Ивановская фармацевтическая фабрика
Историческая справка
Прообразом «Йодинола» была «черная каша» – смесь из йода и картофельных очисток. В 1937 году во Владивостоке по сфабрикованной статье «за контрреволюционную деятельность» был арестован и сослан в ГУЛАГ великолепный врач, ученый, образованнейший человек, доктор химических наук, директор Д/В филиала Института химии АН СССР Владимир Онуфриевич Мохнач. Нечеловеческие условия, тяжелейшая работа зимой в тайге по повалу и вывозу деревьев, отсутствие теплой одежды, отвратительное питание – в таких условиях жили заключенные лагеря.
В одном из бараков умирал от дизентерии и Мохнач. Лечение и лекарства отсутствовали. Единственным препаратом, который смог выпросить у фельдшера ГУЛАГа Владимир Онуфриевич, был пузырек йода. Имея блестящие медицинские знания, зная свойства йода, Мохнач изобрел «черную кашу». Он собирал картофельные очистки, измельчал их и смешивал с йодом. При взаимодействии с крахмалом, содержащимся в очистках, йод становился сине-черного цвета, потому среди заключенных и прижилось название «черная каша». Именно на себе это лекарство впервые испытал В.О. Мохнач.
Он не только не умер, но и выздоровел. Тогда Мохнач стал ежедневно делать порции «черной каши» и раздавать ее больным. Кому-то дозы увеличивал, кому-то уменьшал, ориентируясь на состояние больного. И случилось чудо – умирающие, безнадежные больные стали выздоравливать.
Известие об излечении заключенных и победы над дизентерией дошла до высших кругов руководства, и Мохнач получил работу в больнице небольшого Дальневосточного поселка, где сразу же занялся подробными исследованиями смеси йода с крахмалом, дав ему название «амилоиодин». Проведя множество исследований, доктор Мохнач попытался опубликовать свое изобретение, однако, ему было отказано. Получив освобождение в 1956 году и переехав в Ленинград, в течение 4 лет ученый усовершенствовал препарат. Получив многократное подтверждение его эффективности, Мохнач пытался получить на него авторское свидетельство и запатентовать под названием «Йодинол». И снова получил отказ.
Чиновники от медицины не могли признать, что обычный йод, который есть в каждой аптечке, при смешивании с крахмалом становится эффективным и нетоксичным антисептиком. «Йодинол» разрешали применять для лечения, затем запрещали, снова разрешали, и снова запрещали. Однако препарат стал широко известен в народе, где его называли синим йодом.
Случившаяся в 1986 году Чернобыльская катастрофа и необходимость употребления йодсодержащих препаратов в пострадавших населенных пунктах, вынудила пересмотреть позиции относительно «Йодинола» и рекомендовать его к применению. В современном препарате в 1000 г содержатся действующие вещества – йод в дозировке 1 г, йодид калия 3 г и поливиниловый спирт 9 г, остальной объем занимает очищенная вода. Активные компоненты принадлежат к антисептическим и дезинфицирующим средствам, обуславливающим лечебные эффекты и показания к использованию.
Показания к применению
«Йодинол» эффективен против бактериальных инфекций и патогенных грибов. Препарат может применяться в комбинации с другими средствами для подавления различных штаммов стафилококка, устойчивых к антибиотикам.
«Йодинол» – от чего помогает:
- от острой и хронической ангины;
- воспаления слизистой оболочки носа и носовых пазух;
- ран, порезов и иных повреждений кожи;
- воспаления миндалин, глотки, голосовых связок;
- язв трофического генеза или развившихся на фоне варикоза;
- гнойного воспаления среднего уха;
- стоматита, гингивита и прочих стоматологических воспалительных заболеваний;
- грибковых поражений кожи, вызванных различными грибами;
- ожогов, обморожений;
- молочницы;
- воспалительных патологий женских и мужских половых органов, в том числе – вызванных ИППП;
- эндемического зоба;
- атеросклероза (в дополнении к основной терапии).
Чаще всего «Йодинол» применяется для горла и обработки ран.
Действие на организм
«Йодинол» – это соединенные вместе молекулы йода и поливинилового спирта. При попадании на кожу или слизистые обеззараживает поверхности, уничтожая бактерии и грибы разных видов. Больше всего к препарату чувствительны стрептококки и кишечная палочка.
Другим положительным эффектом препарата является локальное ускорение метаболизма, что влечет за собой усиление местного иммунитета.
Молекулы йода, всосавшиеся в кровь, активно поглощаются щитовидной железой и участвуют в выработке тиреоидных гормонов.
«Йодинол» включается в химические процессы организма и выделяется со всеми биологическими жидкостями – мочой, потом, грудным молоком и т. д.
Формы препарата
«Йодинол» представляет собой жидкость для наружного применения, имеющую тёмно-синий цвет и характерный йодный запах. При взбалтывании образуется пена. Разливается в оранжевые стеклянные флаконы объемом 40, 50, 60, 70, 80 либо 100 мл, а затем упаковывается в картонную коробку с листом-вкладышем внутри.

Атопический дерматит — это хроническое воспалительное заболевание кожи, которое проявляется зудящими красными пятнами, сыпью, шелушением и сухостью. Это заболевание диагностируется у 30% детей и у 10% взрослых. Однако, зачастую атопическому дерматиту не уделяется должного внимания, и некорректное лечение этой болезни может замедлять наступление ремиссии и ухудшать общий уровень здоровья. О 5 самых распространенных ошибках в тактике лечения рассказывает дерматолог Анна Трушина.
Ошибка №1. Излишняя диагностика, направленная на выявление «некожных» причин.
Причины развития атопического дерматита кроются в генетически обусловленных особенностях:
1. Со стороны кожи — связаны с нарушением барьерной функции.
2. Со стороны иммунной системы. В ответ на проникновение раздражителей и аллергенов через нарушенный кожный барьер формируется воспаление.
Ошибка №2. Поиск причинного аллергена.
Атопический дерматит не является аллергическим заболеванием по своей природе. Однако, аллергические реакции могут сочетаться с атопическим дерматитом, как сопутствующее заболевание. Так происходит примерно у 20-30% пациентов.
Поэтому сам по себе атопический дерматит не является поводом для сдачи дорогостоящих панелей на специфические аллергены, а анализ должен сдаваться только при подозрении на конкретную аллергическую реакцию у части пациентов.
Ошибка №3. Соблюдение необоснованной диеты.
Часто атопический дерматит становится поводом для назначения строгой “гипоаллергенной” диеты. Детский рацион становится однообразным и скучным. Однако, такие пищевые ограничения не обоснованы с научной точки зрения и не приносят желаемого результата, даже если параллельно есть аллергия.
Помимо отсутствия эффекта, строгая диета способна нанести вред организму. Она приводит к дефициту важных нутриентов, минералов и витаминов, что может негативно сказаться на общем состоянии здоровья ребенка. Поэтому детям с атопическим дерматитом нужно питаться разнообразно и сбалансированно. Из рациона исключаются только те продукты, роль которых четко доказана с обострением патологического процесса. Аналогичные правила применимы и к питанию мамы, если малыш находится на грудном вскармливании.
Ошибка №4. Нерациональный уход за кожей.
Основа лечения атопического дерматита это восстановление барьерной функции кожи и устранение воспаления. Поэтому назначаются такие средства, которые помогают УВЛАЖНИТЬ и смягчить кожный покров и удержать влагу внутри него, и тем самым улучшить защитные свойства кожи. В комплексе используются также мероприятия, которые уменьшают вероятность развития воспалительного процесса, т.е. ограничивается контакт кожи с потенциальными агрессорами из внешней среды.
Чтобы реализовать перечисленные выше цели, требуется тщательный и бережный уход за кожей ребенка-атопика с использованием ЭМОЛЕНТОВ. Это специальные средства, лосьоны, кремы, бальзамы, которые при нанесении на кожу смягчают и увлажняют ее, способствуют заполнению межклеточных пространств в коже, восстанавливая ее барьерные свойства.
Важно понимать, что использования простых детских кремов 1-2 раза в день может быть недостаточно. Для правильного ухода требуется нанесение специальных эмолентов в достаточном объеме. Они распределяются толстым (!) слоем как на проблемные, так и на визуально неизмененные участки кожи. При этом, кратность нанесения напрямую зависит от состояния кожи. Требуется использовать эмоленты столько раз в течение дня, чтобы весь день наощупь кожа оставалось гладкой, мягкой и без шелушения.
Ошибка №5. Отказ от «гормонов».
При атопическом дерматите внутри кожи происходит воспалительный процесс (само слово “дерматит” в дословном переводе на русский означает воспаление кожи). Именно поэтому в период обострения используются противовоспалительные наружные средства, которые позволяют остановить воспаление. К таким средствам относят наружные глюкокортикостероиды. Однако многие родители отказываются от этих «гормонов» из-за стероидофобии (боязни использования стероидов).
Топические (т.е. используемые наружно: лосьоны, эмульсии, мази, кремы) кортикостероиды на протяжении не одного десятилетия используются в лечении атопического дерматита. За это время они продемонстрировали высокую эффективность и высокий профиль безопасности.
Если же родители не используют кортикостероиды в тех случаях, когда к этому есть показания, или делают это нерационально (назначают самостоятельно без учета степени и формы кожного воспаления, самостоятельно отменяют гормон раньше необходимого срока без контроля врача), то это может привести к ухудшению состояния кожи, формированию очагов хронического воспаления и другим местным осложнениям.
Заключение
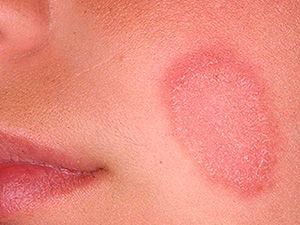
Возникновение на коже сомнительных пятен, которые порой зудят и шелушатся, – серьезный повод обратиться к врачу и проверить наличие дерматологических заболеваний.
Розовый лишай (болезнь Жибера, розеола шелушащаяся, питириаз, питиаз) – острое кожное заболевание со специфичными высыпаниями, своеобразным течением и склонностью к сезонным рецидивам. Проявляется образованием на коже груди, спины, конечностей и других участков тела розовых пятен, расположенных по линиям максимальной растяжимости (линии Лангера). Со временем высыпания становятся похожи на крупные медальоны. С момента обнаружения первой материнской бляшки (крупного пятна) до полного исчезновения симптомов заболевания проходит 30-45 дней.
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
- Воздействие вирусов (герпевирус 7типа и пр.), бактерий и других инфекционных агентов. Это подтверждается тестами, доказывающими присутствие в организме возбудителей. Очень часто кожное заболевание появляется на фоне гриппа, ОРЗ и других инфекций.
- Присоединение аллергических реакций.
- Укусы клопов, вшей и других кровососущих насекомых.
- Сниженная иммунная защита.
- Частые переохлаждения и стрессы.
- Нарушение ЖКТ-функций и обмена веществ.
- Введение вакцин.
Симптомы питириаза
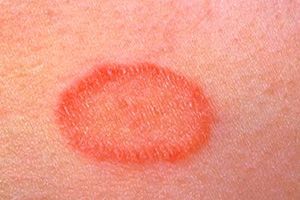
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
- Общая слабость, увеличение лимфоузлов, повышенная температура тела.
- Образование на теле небольших розоватых, а также розовато-лиловых пятен, имеющих симметричную форму и проступающих по линиям Лангера. Высыпания появляются на спине, конечностях, на груди, на шее, в паху и на других участках тела.
- Появление на коже 2-3 ярко-красных материнских бляшек (их диаметр - 4 см), усеянных чешуйками. Через неделю из этих больших пятен образуются небольшие высыпания-отсевы розового оттенка.
- Пятна-отсевы распространяются по всему телу и увеличиваются в размерах (их диаметр – 1-2 см), могут шелушиться, по форме напоминают медальоны.
- Сильный кожный зуд.
- Повышенная раздражительность.
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Диагностика питириаза
При обнаружении на кожных покровах подозрительных пятнышек необходимо своевременно обратиться к дерматологу. При визуальном осмотре врач оценивает характер высыпаний, их форму, размеры, расположение на теле и способен поставить правильный диагноз. После дерматоскопии дополнительно проводятся следующие исследования – биохимические анализы крови и мочи, РМП (реакции микропреципитации с антигенами), кожные соскобы с травмированных участков.
Более сложная диагностика проводится, если кожное заболевание длится более шести недель. В этих случаях отделяемое из пораженных очагов отправляют на бакпосев. Поставить правильный диагноз поможет проведение биопсии и последующие гистологические исследования. С целью отличить болезнь Жибера от других типов лишая, токсидермии, псориаза, осложненного сифилиса и других патологий проводится люминесцентная диагностика, проверка соскоба на наличие патогенных грибков, делаются RPR-тесты на сифилис и пр.
Йододерма – одна из форм медикаментозной токсикодермии, обусловленная повышенным поступлением в организм йода или его соединений либо наличием у больного идиосинкразии к ним. Симптомами этого состояния является развитие на коже лица, туловища, конечностей высыпаний различного типа в зависимости от формы заболевания. Диагностика йододермы включает в себя выявление источника поступления йода в организм (изучение истории болезни и анамнеза пациента), гистологическое исследование тканей из патологических очагов. Лечение сводится к отмене использования препаратов йода, ускорению его выведения из организма, профилактике вторичных инфекционных поражений кожных покровов.
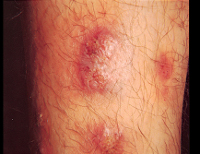
Общие сведения
Йододерма – дерматологическое состояние, вызванное неконтролируемым чрезмерным использованием препаратов йода или наличием повышенной чувствительности к его соединениям. Это состояние известно в медицине давно, но лишь в конце XIX века удалось достоверно связать характерные кожные поражения с использованием препаратов йода. Этот химический элемент-галоген используется в медицине в чистом виде (спиртовой антисептический раствор) и в виде соединений для лечения заболеваний щитовидной железы, атеросклероза. Кроме того, он входит в состав многочисленных рентгеноконтрастных препаратов. Подмечено, что наиболее часто развитие йододермы наблюдается после использования йодида калия. Заболевание чаще встречается у мужчин. Предрасполагающими факторами к его появлению выступают поражения сердца, почек, некоторые эндокринные заболевания и иммунологические нарушения.

Причины йододермы
При употреблении повышенных доз соединений йода происходит его накопление (кумуляция) в различных тканях, в том числе и в кожных покровах. Йододерма развивается в тех случаях, когда имеется более или менее выраженная чувствительность к этому элементу – гистологические исследования подтверждают развитие лейкоцитарной инфильтрации кожи при данном состоянии. В результате развивается иммунологическое асептическое воспаление, которое и является основным фактором повреждения тканей. Точный механизм патогенеза йододермы на сегодняшний день неизвестен, имеется несколько основных теорий на этот счет, однако ни одна из них не дает всеобъемлющего объяснения всех проявлений и форм этого заболевания. Поэтому некоторые дерматологи предполагают наличие нескольких вариантов развития таких нарушений.
Большинство случаев йододермы возникает на фоне длительного приема препаратов йода, частого использования йодсодержащих контрастов при рентгенологических исследованиях. В этой ситуации, по всей видимости, действительно имеют место процессы кумуляции этого элемента в тканях кожи с последующим развитием воспаления. При других, более редких вариантах йододермы, развитие симптомов может наступить после однократного использования контраста или приема препаратов йода и даже из-за его нанесения на поверхность кожи при антисептической обработке. В этом случае, вероятно, имеется сильная гиперчувствительность к йоду, и механизм развития нарушений должен быть совсем иной.
Симптомы йододермы
По своим проявлениям йододерма схожа со многими другими медикаментозными токсикодермиями, в частности, с бромодермой. На фоне приема препаратов йода у больного появляются высыпания различной структуры с преимущественной локализацией на коже лица, ушных раковин, шеи, верхних конечностей. В зависимости от клинической формы йододермы высыпания могут быть представлены эритемой, папулами, везикулами, пустулами, эрозиями и язвами. Иногда кожные проявления заболевания могут принимать характер крапивницы и сопровождаться сильным кожным зудом. В некоторых случаях йододермы высыпания на разных участках тела могут иметь неодинаковый характер. В дерматологии выделяют четыре разновидности клинических проявлений этого заболевания: простая, буллезная, туберозная йододерма и йодистые угри.
Простая йододерма характеризуется развитием высыпаний на лице, шее и конечностях различного характера – эритематозного, папулезного, в форме крапивницы. Чаще всего такая форма заболевания возникает после использования йодсодержащих рентгеноконтрастных препаратов или однократного приема значительной дозы йодида калия и других соединений этого элемента. Высыпания сопровождаются выраженным зудом, однако через несколько часов или дней при отсутствии повторного поступления провоцирующих веществ самопроизвольно разрешаются без всяких следов.
Йодистое акне, или йодистые угри – более выраженная форма йододермы, причиной которой является длительная терапия лекарственными средствами на основе этого элемента. Характеризуется появлением на лице и шее узелков и пустул диаметром до 5 миллиметров, окруженных выраженным воспалительным валиком. При продолжении приема препаратов йода возможно развитие новых высыпаний или возникновение более тяжелых форм йододермы. После заживления пустул на их месте могут оставаться рубцы красного цвета.
Буллезная йододерма – достаточно серьезная форма заболевания, которая характеризуется развитием на коже лица или шеи напряженных пузырей диаметром 4-12 миллиметров, наполненных серозным или геморрагическим содержимым. Они могут срастаться между собой, формируя бугристые очаги неправильной формы. При дальнейшем развитии буллезной йододермы происходит вскрытие пузырей, на месте которых формируется глубокая язва, в ее центре начинает формироваться плотный узелок, который со временем размягчается и нагнаивается. Заживление таких поражений кожи происходит очень долго и оставляет после себя заметные шрамы.
Туберозная йододерма – наиболее тяжелая, но редкая форма заболевания, при которой на поверхности кожи сначала формируется небольшой пузырек, быстро превращающийся в пустулу. Она также не сохраняется на длительный срок и трансформируется в опухоль или резко воспаленную бляшку диаметром до 5 сантиметров. Вокруг этого очага туберозной йододермы наблюдаются многочисленные пузырьки с геморрагическим или гнойным содержимым. Консистенция опухоли или бляшки мягкая, в дальнейшем они могут изъязвляться, заживление занимает очень много времени. На месте патологического очага йододермы формируется заметный рубец.
В некоторых случаях развитию кожных симптомов йододермы может предшествовать лихорадка, рвота, разбитое и усталое состояние. В случае развития таких неспецифических проявлений на фоне приема препаратов йода следует незамедлительно прекратить их применение для предотвращения кожного поражения. Частым осложнением йододермы является вторичная бактериальная инфекция кожи.
Диагностика йододермы
Йододерма диагностируется путем выявления источника поступления соединений йода в организм (изучение амбулаторной карты больного, расспрос), осмотра кожных проявлений, в некоторых случаях производят биопсию кожи и гистологическое изучение пораженных тканей. Как правило, в анамнезе пациента определяются заболевания, для лечения которых применяют йодистые соединения (поражения щитовидной железы, например), рентгеноконтрастные исследования, случаи более ранних необычных реакций на йод. Все это свидетельствует о наличии у пациента гиперчувствительности к этому элементу, а развитие дерматологических симптомов после приема средств на его основе указывает на йододерму.
Гистологическая картина кожи при простой йододерме может сводиться к расширению кровеносных сосудов и незначительной нейтрофильной инфильтрации тканей. При буллезной и туберозной форме на первоначальных этапах наблюдается выраженная лейкоцитарная инфильтрация (представленная в основном нейтрофилами), участки некроза дермы, иногда внутриэпидермальные абсцессы. В дальнейшем в очаге йододермы появляются лимфоциты и гистиоциты, возможна гиперплазия тканей кожи, внешне напоминающая картину карциномы. Дифференциальную диагностику заболевания следует проводить с аллергической крапивницей (простая йододерма), бромодермой, туберкулезными и сифилитическими поражениями кожи, злокачественными новообразованиями.
Лечение йододермы
Все лечение йододермы направлено на уменьшение чувствительности организма к соединениям йода, ускорение его выведения и профилактику осложнений. Обязательным условием начала терапии является полное прекращение приема препаратов йода и запрет на рентгеноконтрастные исследования с их использованием. Десенсибилизирующая терапия включает в себя применение антигистаминных средств (например, хлоропирамин) и хлорида кальция, однако она эффективна далеко не во всех случаях йододермы. Лучше всего антигистаминные средства проявляют себя в устранении симптомов простой формы этого заболевания.
Для ускорения выведения йода из организма назначают капельные вливания физиологического раствора, в рацион вводят повышенные количества поваренной соли (до 10-20 грамм в сутки), иногда используют мочегонные средства. Для профилактики инфекционных осложнений йододермы со стороны кожи местно используют антисептические мази и растворы, накладывают стерильные повязки. В тяжелых случаях необходимо применение кортикостероидных средств, а при симптомах бактериальной инфекции – антибиотиков и противомикробных средств. Ультрафиолетовое облучение пораженных участков кожи также оказывает при йододерме благотворный эффект.
Прогноз и профилактика йододермы
В большинстве случаев прогноз йододермы относительно выздоровления благоприятный, отмена препаратов йода, десенсибилизирующая терапия и выведение этого элемента из организма способствуют быстрому исчезновению симптомов. Однако в тяжелых случаях, особенно при буллезной и туберозной формах заболевания, на коже могут оставаться заметные рубцы. Учитывая, что излюбленной локализацией подобных высыпаний является лицо, шрамы способны стать значительным косметическим дефектом. Для профилактики йододермы не следует использовать препараты йода без рекомендации врача, а при необходимости их длительного применения предусматривать в курсе периоды отмены для детоксикации организма.

Миф первый. Аденома предстательной железы - удел каждого второго мужчины старше 50-ти лет
На самом деле, статистика заболеваемости выглядит иначе. После 50 лет аденома предстательной железы встречается у 20-25% мужчин. Правда, с годами процент страдающих этим заболеванием увеличивается, к 60-тилетнему возрасту достигая 50%. Что вполне объяснимо: в стареющем организме возникает целая цепочка возрастных (в том числе и гормональных) изменений, в результате которых происходит увеличение предстательной железы.
Однако болезнью этот естественный, в общем-то, процесс считается лишь тогда, когда увеличившаяся в размерах железа, расположенная между мочевым пузырем и мочеиспускательным каналом, начинает нарушать его опорожнение, сдавливая его и без того узкое отверстие. При этом клинические проявления болезни (а она может развиваться годами и даже десятилетиями) зависят не только от размеров, но и от локализации опухоли, которая долгое время может никак себя не проявлять.
Миф второй. Аденома – следствие снижения половой активности.
Вопреки этому, довольно распространенному мнению, качество интимной жизни на заболеваемость аденомой предстательной железы сильно не влияет. Чего нельзя сказать о других, предрасполагающих к болезни факторах, таких, как застой крови в малом тазу (в немалой степени этому способствует ограничение двигательной активности), а также переохлаждение и алкоголь, которые провоцируют отек простаты.
Миф третий. Аденома – это предраковое состояние.
Ничего общего с раком аденома, которая является доброкачественной гиперплазией (опухолью) предстательной железы, не имеет. Это два различных заболевания. Другое дело, что их симптомы во многом схожи. В первую очередь – это нарушение мочеиспускания, которое выражается в частых позывах, с монотонным постоянством приключающихся в ночное время.
Конечный период заболевания печален: мочевой пузырь настолько перекрывается опухолью, что перестает опорожняться совсем. А посему, если вы чувствуете, что ваш мочевой пузырь опорожняется не полностью, если мочитесь с перерывами в несколько минут, если напор вашей струи слабый, двух мнений быть не может. Скорее к врачу! В противном случае, вы рискуете заработать осложнение, чреватое острой задержкой мочеиспускания и срочной установкой специальной цистостомической дренажной трубки, с которой придется ходить несколько недель, а то и месяцев, чтобы разгрузить мочевой пузырь и почки. Которые также страдают. Образование камей в мочевом пузыре, пиелонефрит, почечная недостаточность – частые спутники запущенных форм аденомы.
Еще страшнее пропустить рак предстательной железы – заболеваемость, которым в последнее время вышла на первое место среди онкологических заболеваний в мужской популяции. Чтобы грозный диагноз исключить, помимо УЗИ и пальцевого исследования предстательной железы, необходимо сдать анализ на уровень специфического простатического антигена (ПСА) в крови – главного маркера злокачественного заболевания простаты.
Миф четвертый. Аденома рассасывается.
- Стоимость: от 125 000 руб.
- Продолжительность: 40 - 90 минут
- Госпитализация: 3-4 дня в стационаре
Увы. На сегодняшний день нет ни одного препарата, который бы полностью излечивал эту доброкачественную опухоль. Но есть лекарства (в том числе – растительного происхождения), которые снижают спазм и отек предстательной железы, а значит - и неприятные симптомы заболевания. Иногда – на довольно продолжительное время.
В некоторых случаях на помощь приходят и такие неоперационные методы лечения, как СВЧ-гипертермия, во время которой предстательная железа нагревается до 70 градусов, благодаря чему разросшиеся железистые клетки простаты уменьшаются. Но подобная процедура показана далеко не всем и эффективна лишь на начальных стадиях заболевания.
- Продолжительность: 30-60 минут
- Госпитализация: 2-3 дня в стационаре
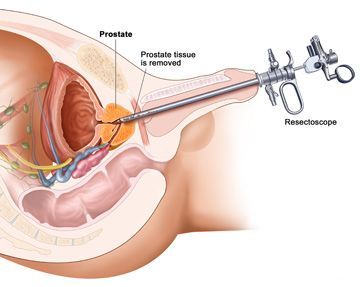
Так что как ни крути, а в конечном счете без операции не обойтись. Особенно, когда речь идет о ярко выраженной степени заболевания. Здесь уже не до раздумий – действовать надо! На сегодняшний день у нас в стране практикуются два способа хирургического лечения аденомы предстательной железы – аденомэктомия (чреспузырная, позадилонная) и трансуреатральная резекция простаты. Первая, выполненная через мочевой пузырь, открытая операция – более травматична и показана при запущенных формах заболевания. Вторая, эндоскопическая, которая заключается в удалении аденомы специальным инструментом через мочеиспускательный канал, имеет гораздо меньше побочных эффектов и гораздо легче переносится. При этом показания к данной операции, которая считается золотым стандартом хирургического лечения аденомы, постоянно расширяются. На третьи-четвертые сутки после нее пациент выписывается домой, после чего, в течение месяца ведет щадящий образ жизни – с ограничением половой, физической нагрузки, а также с соблюдением специальной диеты, исключающей острую, соленую, пряную пищу, алкоголь и сильногазированные напитки.
Миф пятый. После удаления аденомы предстательной железы можно забыть об интимной жизни.
И это не так. После операции (открытой и щадящей) у 90% пациентов половая функция восстанавливается в полном объеме. Проблемы могут возникнуть лишь с зачатием, поскольку у 30% перенесших операцию по удалению аденомы, развивается так называемая ретроградная эякуляция, когда семяизвержение происходит не наружу, а в мочевой пузырь. Но и эта беда поправима. Если мужчина мечтает о наследнике, на помощь приходит другое изобретение медицины – экстракорпоральное оплодотворение. Только в данном случае процессу искусственного зачатия предшествует довольно сложная процедура – специальное центрифугирование мочи, позволяющее отделить сперму. И уже затем ее водят женщине. Конечно, приятного в этом мало. Но мужчины не ропщут: жить с постоянной оглядкой на туалет или с трубкой в мочевом пузыре намного хуже.
Подготовила Татьяна ГУРЬЯНОВА
АиФ-Здоровье от 30. 07. 2009 г.
Читайте также:

