Синеватый оттенок кожи у новорожденного что это такое
Обновлено: 15.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эритема: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Эритема – это специфическое покраснение кожи или слизистой оболочки, либо сыпь на определенном участке тела, которые провоцируются сильным приливом крови к капиллярным сосудам. Этот симптом возникает как при психоэмоциональных состояниях здорового человека, так и в результате различных проблем со здоровьем.
Если на гиперемированное пятно надавить пальцем, оно исчезнет, но по окончании давления появится вновь.
Эритема может рассматриваться как:
- компонент клинического симптомокомплекса различных заболеваний кожи;
- физиологическая реакция организма на различные внутренние и внешние раздражители (механические, биологические, лучевые, температурные, химические, интоксикационные, лекарственные, психогенные и др.);
- симптом инфекционного поражения кожи, аллергической реакции, врожденной генетической патологии, токсического поражения, хронических заболеваний внутренних органов, системных аутоиммунных заболеваний;
- самостоятельная патология.
Разновидности эритемы
Эритема манифестирует в результате расширения кровеносных сосудов сосочкового слоя дермы. Выделяют активный и пассивный процесс:
- Активная эритема характерна для острой фазы воспалительного процесса. Активностью обладают и физиологические эритемы, но они кратковременные (то есть быстро проходят). Кожа в зоне активной эритемы горячая, ярко-красного цвета, может быть отечной. Эти изменения объясняются расширением сосудов кожи и усилением кровотока. Эритематозные пятна чаще имеют округлую форму, а при слиянии напоминают гирлянду.
- Пассивная эритема связана с расширением венозных сосудов дермы и стазом крови, в результате чего кожа приобретает синюшно-красный цвет с цианотичным оттенком. Пассивная эритема распространяется диффузно и имеет нечеткие границы.
Возможные причины возникновения эритемы
Неинфекционные эритемы
- Эмотивная эритема, как следует из названия, возникает на фоне сильных эмоций или стресса. Обычно локализуется на лице, шее и груди. Ярко-красный или пунцовый цвет пятен объясняется транзиторным (временным) расширением сосудов кожи.
- Солнечная эритема – сосудистая реакция на повреждающее воздействие ультрафиолетовых лучей (вплоть до ожога 1-й степени).
- Тепловая эритема возникает вследствие продолжительного либо регулярного теплового или инфракрасного воздействия (включая физиотерапевтические процедуры), которого недостаточно для полноценного ожога. Проявляется в виде красноватой сосудистой сетки. Локализация определяется зоной, на которую было оказано тепловое воздействие.
Холодовая эритема манифестирует под действием на кожу и слизистые оболочки низких температур. Проявляется сине-красной сыпью с локальными отеками и зудом.
К эритродермии относят атопический, контактный, себорейный дерматиты, псориаз, красный отрубевидный лишай, красный плоский лишай, розацеа, чесотку, лимфому кожи и т.д.
- Симптоматическая эритема характеризуется гиперемированными пятнами неправильной формы, возвышающимися над кожей, и является аллергической реакцией на некоторые лекарства либо развивается на фоне полиартрита.
- Стойкая возвышающая эритема – это признак аллергического васкулита.
- Пальмарная эритема («печеночные» ладони) проявляется малиновыми пятнами на ладонях и кончиках пальцев у больных циррозом печени. Схожие пятна могут наблюдаться во время беременности, а также при полиартрите, патологиях легких, подостром бактериальном эндокардите и т.п.
- Кольцевидная эритема представляет собой монетовидные, отечные пятна красного, ярко-розового или цианозного цвета на коже туловища и конечностей. Пятна могут увеличиваться в размере и сливать. Может наблюдаться повышение температуры тела. Выделяют несколько видов кольцевидной эритемы:
- центробежная эритема Дарье – относится к инфекционно-аллергическим проявлениям и чаще встречается у мужчин среднего возраста;
- маргинальная эритема (болезнь Лендорфф-Лейнера) – одно из проявлений острой ревматической лихорадки;
- круговидная мигрирующая эритема Гаммела – представляет собой концентрические высыпания, похожие на древесные волокна и ассоциированные с различными видами онкологических процессов.
- Пятнистая инфекционная эритема Розенберга – самостоятельное заболевание, которым болеют по большей части подростки и молодые люди до 25 лет. Проявляется асимметричной сыпью красного цвета на теле и слизистой оболочке полости рта, лихорадкой, сильной головной и суставной болью, бессонницей.
- Инфекционной эритемой Чамера, как правило, болеют дети. Возбудителем является парвовирус В19. Характеризуется внезапным началом – на лице появляется мелкая сыпь, которая по мере прогрессирования заболевания сливается в эритематозное пятно («синдром пощечины») с пятнисто-папулезной сыпью на туловище и руках.
- Узловатая эритема («красные шишки») характеризуется болезненными подкожными узелками красного или фиолетового цвета (отсюда и название), которые находятся преимущественно на передних поверхностях ног, на предплечьях и на бедрах. Узелки плотные и припухшие. Часто появляется на фоне тонзиллита, скарлатины, туберкулеза, сопровождает системные заболевания, включая стрептококковую инфекцию, ревматические заболевания, мононукулеоз, саркоидоз и воспалительное заболевание кишечника (неспецифический язвенный колит, болезнь Крона), болезни Бехчета, синдром Лефгрена. Провоцирующим фактором может стать прием противозачаточных и сульфаниламидных препаратов.
- Экссудативная многоформная эритема характеризуется симметрично расположенными отечными красно-розовыми пятнами на коже, кайме губ, слизистой оболочке рта, гениталиях. Поражения имеют вид мишени или радуги с центральной папулой и четкими границами пятен. Папулы, наполненные серозным или кровянистым содержимым, лопаются с образованием язвочек. Провоцировать такую эритему могут пульпит, гайморит, корь, герпес, скарлатина, обезьянья оспа и др. инфекционные заболевания, а также прием некоторых лекарственных препаратов.
- Синдром Стивенса-Джонсона – острое токсико-аллергическое заболевание, для которого характерно появление пузырей на слизистых оболочках рта, глаз, горла, половых органов. Заболевание обычно протекает хронически, с постоянными рецидивами.
- Скарлатиноподобная рецидивирующая эритема Фереоля-Бенье – остро протекающее рецидивирующее заболевание кожи аллергического генеза. Характеризуется доброкачественным течением и благоприятным прогнозом. Нередко развивается после лекарственных интоксикаций, переохлаждения, стресса, на фоне гриппозной и другой инфекции. Высыпания, склонные к слиянию, появляются в виде ярко-красных пятен различной величины – от точечных до крупных. После исчезновения сыпи кожа шелушится, на ладонях и подошвах роговой слой отходит в виде «перчаток» и «чулок».
- Мигрирующая эритема Липшютца – основное клиническое проявление начальной стадии болезни Лайма. Заболевание вызывает бактерия боррелия, которую переносят клещи. Эритема расположена по центру, окружена бледным кольцом и наружной воспаленной каймой.
- Тотальный цианоз охватывает все кожные покровы.
- Местный или региональный цианоз распространяется на коже определенных участках. По этому признаку посинение, в свою очередь, подразделяется на два подвида:
- центральный цианоз обычно дислоцируется возле рта и около глаз.
- периферическая синюшность (акроцианоз)отмечается на отдаленных участках: пальцах и ногтях конечностей, мочках ушей.
- Нарушение кровообращения с недостаточным венозным оттоком. Данное нарушение в большей степени характерно для патологий дыхательной и сердечно-сосудистой системы.
- Нарушенный газообмен в легких. Этот тип нарушения связан исключительно с заболеваниями органов дыхания, или он развивается при поражении центра, регулирующего дыхательные функции.
- врожденные пороки сердца;
- аритмии;
- кардиомиопатия;
- миокардиты;
- пороки сердечных клапанов;
- ишемия;
- бронхиальная астма;
- бронхиолит;
- пневмония.
- беспричинное беспокойство малыша;
- вялость;
- холодный пот;
- плохое сосание груди;
- одышка (у грудничков она проявляется четко при кормлении).
- ЭКГ;
- Эхокардиография;
- УЗИ;
- КТ и МРТ;
- Рентгенография органов грудной клетки.
- на капиллярные,
- венозные,
- кавернозные,
- комбинированные.
- Ишемическая болезнь сердца, к которой среди прочих относятся стенокардия и последствия перенесенного инфаркта миокарда. В основе данного заболевания лежит недостаточное снабжение кислородом сердечной мышцы.
- Кардиомиопатии – первичное поражение клеток сердечной мышцы.
- Аритмии, например фибрилляция предсердий.
- Инфекционные миокардиты – воспалительное поражение сердечной мышцы инфекционного происхождения.
- Пороки клапанов сердца, например аортальный стеноз, митральная недостаточность и др.
- Пневмонию (воспаление легких).
- Бронхиолит (воспаление мельчайших бронхиол – дыхательных путей).
- Хроническую обструктивную болезнь легких (ХОБЛ).
- Бронхиальную астму, не контролируемую приемом специальных лекарственных препаратов, и другие более редкие заболевания.
- переохлаждение;
- врожденный порок сердца синего типа;
- серьезные и редкие заболевания, связанные с легкими, мозгом и обменом веществ.
- Открытый артериальный проток: этот редкий врожденный порок сердца возникает из-за недостаточности деления главного кровеносного сосуда сердца.
- Транспозиция магистральных сосудов: это порок сердца, при котором меняются местами аорта и легочная артерия.
- Атрезия трехстворчатого клапана: деформация клапана между правыми камерами сердца, приводящая к обратному оттоку крови.
- Тетрада Фалло: это сочетание четырех врожденных структурных аномалий сердца, включая стеноз легочного клапана, гипертрофированный правый желудочек, развитие аорты, которая сообщается с обоими желудочками, и дефект стенки желудочка.
- Аномальное соединение легочных вен: легочные вены, которые приносят кровь из легких к сердцу, не прикрепляются должным образом к сердцу.
- детская смесь, смешанная с колодезной водой или загрязненными грунтовыми водами;
- питьевая вода;
- воздействие химических веществ, содержащих нитраты;
- воздействие некоторых лекарственных препаратов, таких как дапсон, хлорохин, нитробензол и бензокаин.
- Тип I: характеризуется только цианозом и симптомами, связанными с недостатком кислорода, такими как слабость и одышка.
- Тип II: вызывает цианоз и неврологические дисфункции, такие как повреждение мозга, неконтролируемое напряжение мышц, непроизвольные движения конечностей, микроцефалия (малый размер головы) и задержки развития.
- одышку;
- учащенное дыхание;
- обморок;
- косолапость пальцев рук или ног (круглая форма ногтевого ложа);
- плохой рост;
- одышка во время приема пищи;
- потение во время кормления;
- синеватая окраска десен и языка;
- аномальные звуки сердца.
- потеря мышечной силы;
- головокружение;
- сонливость;
- одышка;
- диарея;
- ступор (нарушение рефлексов);
- летаргия;
- увеличение выработки слюны;
- потеря сознания;
- судороги.
- одышка;
- обморок;
- судороги;
- слабость;
- раздражительность.
- пульсоксиметрия для измерения насыщения крови кислородом;
- анализы крови в соответствии с подозрением на диагноз;
- рентген грудной клетки;
- эхокардиограмма и электрокардиограмма сердца;
- анализ газов крови;
- тест на метилен, если есть подозрение на отравление нитратами;
- генетическое тестирование, если подозревается врожденное заболевание.
- Медикаментозная и кислородная терапия при пороках сердца. Лекарства помогают сердцу работать лучше и могут уменьшить последствия порока сердца. Ребенку также могут вводить кислород для улучшения уровня кислорода в крови.
- Хирургия сердца. Ребенку может потребоваться операция немедленно или в более позднем возрасте.
- Лекарства от метгемоглобинемии. Некоторые препараты, такие как метиленовый синий, могут уменьшить эффекты метгемоглобинемии и улучшить кислородную емкость крови.
- Прием витаминов, особенно витамина С или аскорбиновой кислоты, уменьшает воздействие нитратов и нитритов.
- Переливание крови. Если уровень метгемоглобина в крови очень высок, то врач может предложить переливание насыщенной кислородом крови.
- Метгемоглобинемия, вызванная генетическими дефектами, может быть неизлечима и потребовать постоянной терапии.
Возникают в результате попадания инфекции (бактерий, вирусов, простейших, гельминтов) в капилляры кожи. К группе инфекционных эритем относятся:
Диагностику эритемы проводит врач-дерматолог, дерматовенеролог или аллерголог . Первичный прием может осуществить терапевт или врачу общей практики. Возможно, впоследствии понадобится консультация ревматолога, пульмонолога, эндокринолога , фтизиатра и инфекциониста. При появлении эритемы у ребенка следует обратиться к врачу-педиатру или детскому дерматологу.
Диагностика и обследования при эритеме
Диагноз обычно основывается на характерной клинической картине с учетом возраста пациента и прицельной дифференциальной диагностики с крапивницей, корью, краснухой, энтеровирусной экзантемой, сифилисом, лепрой и др. Для исключения прочих патологий подбираются методы комплексной диагностики, в том числе:
-
анализ крови общий. При эритеме выявляют лейкопению, палочкоядерный сдвиг влево, эозинофилию, ускорение СОЭ;
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Complete blood count (CBC) with differential white blood cell coun.
В клинической практике детских кардиологов часто одним из определяющих признаков при диагностике бывает оттенок кожных покровов. Например, синеватый цвет свидетельствует о недостатке кислорода в крови. Посинение кожи на отдельных участках у детей должно вызвать у родителей настороженность, потому что данный симптом сигнализирует чаще всего о скрытых патологиях сердца. Совсем не обязательно дожидаться появления других нарушений, которые будут действовать убедительней, чем изменение оттенка кожных покровов.
Взрослые должны понимать, что многие врожденные аномалии, в том числе и пороки сердца, могут у детей протекать бессимптомно. Но лояльность сердечных патологий продолжается недолго, так как нарушенный кислородный обмен отражается на жизненных функциях всех органов. По мере роста маленького человека ситуация только усугубляется. Поэтому прогноз зависит во многом от действий взрослых: чем раньше они покажут ребенка детскому кардиологу, тем больше шансов на полное выздоровление.
Цианоз: основные виды и их особенности
В медицине существует особая классификация, применяемая для определения степени цианоза, которую используют врачи при диагностике. Данный признак подразделяется на несколько групп по разным параметрам.
В зависимости от места распространения цианоз бывает двух типов:
Для цианоза характерен разный уровень выраженности. Например, при стремительном нарастании кислородного голодания он проявляется остро, а хронический тип развивается постепенно в течение многих лет.
Основные причины появления цианоза у детей
Прежде, чем перечислять возможные факторы, способные повлиять на изменение окраски кожи, следует узнать, как формируется создание индивидуального оттенка. В этом процессе участвует красящий пигмент (меланин) и сеть капилляров. Иными словами, цвет кожи у каждого человека зависит от уровня содержания этого природного красителя, а также от расположения периферических кровеносных сосудов, питающих дерму.
Также не последнюю роль играет сам состав крови. Известно, что главная функция этой биологической жидкости заключается в переносе кислорода. Происходит этот процесс с привлечением белка гемоглобина, который входит в состав эритроцитов, то есть красных кровяных телец.
Обогащенная в легких кровь (артериальная) отличается ярким алым цветом. Но во время прохождения по кровеносным магистралям количество кислорода снижается, поэтому алый оттенок меняется на темно-вишневый цвет. И это уже венозная кровь. При нарушенном кислородном обмене в тканях скапливается именно венозная кровь, что определяет синюшную окраску кожи.
Застой такой крови объясняется двумя причинами:
Кожные покровы обретают синюшный оттенок у альпинистов, потому что в атмосфере на большой высоте содержание кислорода катастрофически снижается.
При каких патологиях появляется цианоз
Чаще всего синюшный оттенок кожи является спутником сердечно-сосудистых заболеваний у детей. Но при некоторых патологиях органов дыхания этот признак тоже ярко выражен. Перечислим самые часто встречающиеся болезни:
У маленьких детей цианоз в большинстве случаев обусловлен врожденным пороком сердца, сформированным еще в период внутриутробного развития. Поэтому у новорожденного младенца появляется характерная для данной патологии синюшность уже в первые минуты после рождения. Благодаря современным технологиям, сегодня есть возможность выявить подобные отклонения у плода в период беременности.
Приобретенные пороки сердца часто развиваются как осложнение других патологических процессов. Например, на кровообращение оказывают влияние эндокринные заболевания. Поражения центральной нервной системы тоже могут отразиться негативно на сердечной деятельности и кровоснабжении внутренних органов.
Когда обращаться к врачу
Даже малейшее изменение цвета кожных покровов или слизистых — это тревожный звоночек. Родителей должен насторожить мраморный оттенок кожи не только на лице, но и на других участках тела ребенка. Например, у младенцев первых месяцев жизни при проблемах сердца интенсивный цианоз отмечается на пяточках и ногтях. Помимо изменившегося цвета кожных покровов, следует обратить внимание на следующие особенности:
У детей первого года жизни отмечается плохая прибавка в весе. О наличии сердечных патологий у ребенка красноречиво говорит отставание в физическом развитии.
Все перечисленные здесь симптомы могут иметь разную степень выраженности, но наблюдательные родительные не пропустят изменения цвета кожи у ребенка.
В большинстве случаев заболевания органов дыхания и сердечно-сосудистые проблемы у детей лечат несколько специалистов одновременно. Но консультация кардиолога необходима при любом развитии событий. Родителям следует обратиться именно к этому специалисту при появлении цианотичности у ребенка.
В калининградской частной поликлинике "Эдкарик" работают детские кардиологии, имеющие многолетний практический опыт. Своевременное проведение диагностических мероприятий позволит точно определить причину синюшной окраски кожи у детей разного возраста. В нашей клинике используются самые передовые методы диагностики:
Проведение диагностики сердечных патологий включает лабораторные исследования. Родители тоже могут внести существенную лепту в этот важный процесс. Ведь маленькие дети в силу возраста не могут описать симптомы, которые их беспокоят. Внимательные мамы и папы заметят, когда появился цианоз, и какими другими патологическими явлениями сопровождался данный симптом в разное время.
Остается добавить, что многопрофильный детский центр "Эдкарик" известен не только в Калининграде. К нам приезжают на консультацию и лечение маленькие пациенты из других регионов РФ и даже из стран ближнего зарубежья. Комфортные условия и высокий сервис обслуживания станут залогом быстрого выздоровления.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гемангиома: причины появления, симптомы, диагностика и способы лечения.
Определение
Гемангиомой называют гиперплазию сосудов (разрастание клеток сосудистой стенки) – заболевание, которое классифицируется как доброкачественная опухоль (доброкачественное новообразование) и может быть как врожденным, так и появиться в течение нескольких месяцев после рождения ребенка.
Гемангиома кожи у взрослых встречается, но не часто, так как большинство опухолей самостоятельно рассасываются еще в детском возрасте. Если похожее новообразование появилось на коже взрослого человека, где до этого не было никаких поверхностных дефектов, то такая опухоль требует тщательной диагностики.
Если в детстве гемангиома выражена слабо (в виде ссадины или небольшого пятнышка), то во взрослом возрасте под действие определенных факторов она может расти и увеличиваться.
Гемангиомы формируются, как правило, на коже головы, лица, шеи и реже – на туловище и конечностях. Излюбленными локациями на внутренних органах являются печень, кости, легкие.
Гемангиомы кожи чаще представляют собой одиночные новообразования, но бывают исключения. Замечено: если гемангиом на видимых участках тела больше пяти, высока вероятность того, что есть и гемангиома внутренних органов.
Причины появления гемангиом
Причины появления гемангиом до конца не изучены. Согласно одной из теорий, разросшиеся клетки эндотелия могут быть остаточными эмбриональными клетками. Другое предположение заключается в том, что гемангиома начинает расти внутриутробно в условиях хронического недостатка кислорода. Возможно, формирование опухоли могут провоцировать острые инфекции, в том числе респираторно-вирусные, если таковые были у матери в первом триместре беременности. Это лишь теория, потому как гемангиомы возникают и у детей, родившихся от матерей с нормально протекавшей беременностью.
Угрозы выкидыша, предлежание плаценты (очень низкое расположение плаценты в матке, затрудняющее естественные роды), отслойка и воспаление плаценты, обвитие пуповины, преэклампсия (комплекс симптомов, включающий отеки, повышение артериального давления и выявление белка в анализе мочи), возраст матери (старше 38 лет) также являются факторами риска.
Классификация заболевания
Гемангиомы детского возраста подразделяют на врожденные и инфантильные (младенческие).
Нередко крупные гемангиомы можно увидеть во время ультразвукового скрининга. Новорожденный появляется с гемангиомой, которая впоследствии может самостоятельно в течение полутора лет уменьшиться в размере и исчезнуть (быстро инволюционирующая), уменьшиться, но не полностью исчезнуть (частично инволюционирующая) или не измениться совсем (не инволюционирующая). Если врожденная гемангиома растет, то только пропорционально росту ребенка. С равной частотой она встречается как у мальчиков, так и у девочек.

Инфантильная гемангиома
Предшествует такой гемангиоме участок измененной кожи или красное пятно. Рост гемангиомы может продолжаться до шести месяцев жизни ребенка. Затем наступает период остановки роста, он длится в среднем два месяца, а потом происходит фаза медленного уменьшения новообразования, которая может продолжаться до десяти лет.
Младенческая гемангиома встречается у девочек в пять раз чаще, чем у мальчиков.
Инфантильные гемангиомы могут располагаться на коже (простые капиллярные гемангиомы), под кожей (венозные и кавернозные гемангиомы) и быть комбинированными.
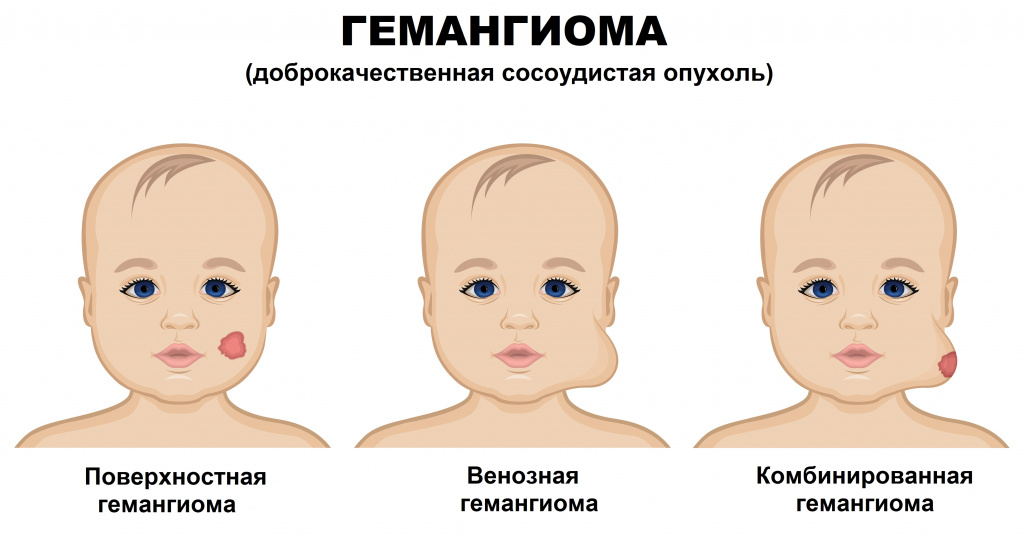
В зависимости от гистологического строения и от калибра сосудов гемангиомы подразделяют:
Располагается на поверхности кожи и представляет собой густую сеть тесно переплетенных капилляров, выстланных клетками эндотелия. Эта форма встречается в 90-96% случаев, характерна интенсивным разрастанием новых сосудов и считается начальной стадией развития образования.
Образования представлены венами мелкого и среднего калибра. Таким гемангиомам свойственно разрастание вглубь кожи и над ее поверхностью.
Кавернозные, или пещеристые гемангиомы.
Кавернозное образование считается следующим этапом развития венозной формы гемангиомы. Оно состоит из полостей, ограниченных эндотелиальным слоем сосудов и разделенных перегородками. Такая гемангиома формируется в результате переполнения кровью неполноценных капилляров и разрыва их стенок с образованием полостей (каверн) и кровоизлияний (гематом). Кровь, находящаяся в этих полостях, из-за повышения коагуляционных свойств образует мелкие сгустки.
К этому виду гемангиом относят образования, имеющие признаки нескольких форм различной степени выраженности.
-
Капиллярная, или поверхностная гемангиома кожи (винное пятно) склонна к разрастанию в окружающие ткани и представляет собой объемное эластичное образование от бледно-розового до насыщенного красного или бордового цвета, с неровными очертаниями, несколько возвышающееся над поверхностью кожи. При надавливании гемангиома бледнеет, но потом быстро принимает исходный вид. При локализации на затылке имеет название «укус аиста», при локализации на лбу - «поцелуй ангела».
Края гемангиомы говорят о стадии ее развития: ровный очерченный край наблюдается в фазе остановки роста и фазе уменьшения опухоли. Во время активного роста края размыты.
Небольшие гемангиомы внутренних органов зачастую никак себя не проявляют и случайно выявляются при проведении исследований, связанных с другими заболеваниями.
Для того чтобы гемангиома печени давала болевые ощущения, она должна достигать внушительных размеров – 5–10 см. Гемангиома позвоночника не вызывает никаких симптомов, если она находится внутри позвонка. Как только она затрагивает надкостницу (оболочку, покрывающую кость) или связки, появляется постоянная боль. Опухоль, сдавливающая корешки спинномозговых нервов, может привести к различным нарушениям чувствительности в конечностях.
Некоторые гемангиомы сразу вызывают симптомы, это объясняется особенностью расположения. Разрастаясь, они быстро нарушают функцию органа. К таким относят гемангиомы гортани, трахеи, опухоли глаз.
Диагностика гемангиомы
Диагностика гемангиомы начинается с опроса пациента и/или его представителей о течении заболевания, первых проявлениях, динамике событий. Затем проводят детальный осмотр сосудистого образования. В зависимости от симптомов и расположения гемангиомы может потребоваться углубленный осмотр узким специалистом (офтальмологом, оториноларингологом и т.д.).
Для уточнения размеров, глубины залегания, строения новообразования показано ультразвуковое исследование с изучением кровотока. Однако при некоторых гемангиомах оно может быть неинформативным.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цианоз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Во многих случаях состояние и цвет кожи являются для врача важным диагностическим критерием. Синюшность кожного покрова (медицинский термин - цианоз) говорит о недостаточности кислорода в крови. К сожалению, при постепенном развитии цианоза человек и окружающие его люди зачастую не замечают прогрессирующего изменения оттенка кожи, в то время как врач имеет особую настороженность в отношении цианотичности кожного покрова, которая может свидетельствовать о заболеваниях жизненно важных органов человека.
Разновидности цианоза
Цианоз классифицируется по нескольким параметрам, каждый из которых важен для диагностического поиска.
В зависимости от распространенности цианотичной окраски кожного покрова выделяют тотальный цианоз, характеризующийся изменением цвета всей поверхности кожи, и местный, локализованный на определенных участках кожи.
Местный цианоз по своей локализации может быть центральным и периферическим. К центральному цианозу относится цианоз слизистой ротовой полости (периоральный цианоз), носогубного треугольника, области вокруг глаз (периорбитальный цианоз). Кроме того, выделяют цианоз периферический, или акроцианоз, для которого характерна синюшная окраска участков тела, наиболее отдаленных от сердца, находящихся на периферии, - цианоз пальцев кистей и стоп, цианоз мочек уха и т.д.
В зависимости от скорости развития выделяют остро возникший цианоз (быстро прогрессирующий) и хронический цианоз, развивающийся постепенно и имеющийся у человека на протяжении продолжительного времени.
Возможные причины развития цианоза
Окраска кожного покрова формируется двумя основными факторами: наличием красящих пигментов (например, меланина) и состоянием поверхностных кровеносных сосудов (степенью раскрытия их просвета и цветом крови в них).
Известно, что одна из важнейших функций крови – перенос кислорода путем присоединения его к белку гемоглобину, входящему в состав эритроцитов.
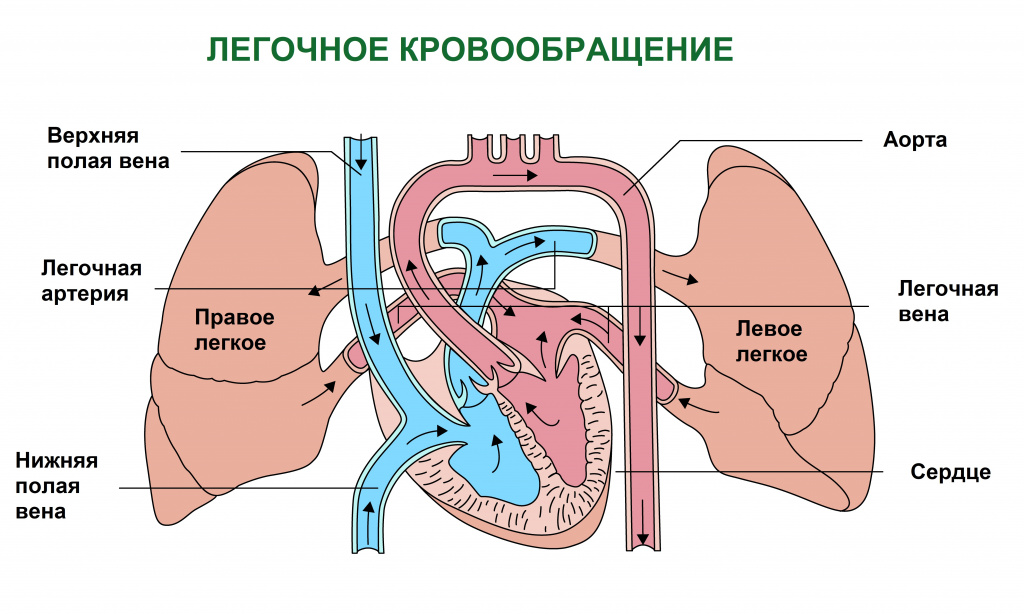
По мере насыщения кислородом клеток органов и тканей в крови кислорода становится меньше и она приобретает вишневый оттенок. Кровь, бедная кислородом, называется венозной. Именно скопление в тканях венозной крови и определяет характерный синюшный оттенок кожи.
Есть две основные причины накопления венозной крови в тканях. Первая причина – нарушение кровообращения, при котором нарушается отток венозной крови от клеток. Этот механизм лежит в основе развития синюшности кожного покрова при заболеваниях сердца и сосудов. Вторая причина – нарушение обогащения крови кислородом в легких, что имеет место при заболеваниях органов дыхания, при поражении дыхательного центра (функциональной структуры головного и спинного мозга, регулирующей работу дыхательных мышц) или при снижении концентрации кислорода в воздухе, например в высокогорье.
При каких заболеваниях развивается цианоз?
Цианоз в большинстве случаев является проявлением патологии сердечно-сосудистой или дыхательной систем.
Из заболеваний сердца стоит отметить группу врожденных пороков сердца, которые формируются в процессе внутриутробного развития плода и проявляются цианозом уже с младенческого возраста, и группу приобретенных заболеваний сердца, включающую широкий спектр болезней, приводящих к развитию сердечной недостаточности. Перечислим основные из них:
Примером служит хроническая венозная недостаточность нижних конечностей, при которой наблюдается варикозное расширение вен и синюшный оттенок кожи стоп и голеней.
К заболеваниям дыхательной системы, часто приводящим к развитию дыхательной недостаточности с появлением цианоза, относят:
К каким врачам обращаться в случае развития цианоза
Зачастую заболевания органов кровообращения и дыхания лечатся совместно несколькими специалистами. Среди них практически всегда фигурирует терапевт. Именно к нему необходимо обратиться в случае появления синюшного оттенка кожи. После проведенного обследования решается вопрос о направлении к врачам узкой специализации, например, кардиологу, пульмонологу (врач, специализирующийся на заболеваниях легких), аллергологу, эндокринологу, хирургу.
Диагностика и обследования при цианозе
Успех диагностики заболевания, приведшего к развитию цианоза, во многом зависит от беседы врача с пациентом и от клинического исследования. Пациенту необходимо рассказать, когда появился цианоз, насколько интенсивно он развивался, на каких частях тела манифестировал вначале.
Необходимо описать сопутствующие жалобы, например, кашель, одышку, перебои в работе сердца, отеки и т.д.
Как правило, остро возникший цианоз сопровождается другими значимыми проявлениями, и именно они служат поводом обращения к врачу.
После беседы врач обследует состояние сердечно-сосудистой системы, дыхательной системы и исключит поражение других органов. Как правило, уже на этом этапе врач предполагает то или иное заболевание, наличие которого можно подтвердить при помощи лабораторно-инструментальных методов исследования:
-
Электрокардиограмма с физической нагрузкой поможет диагностировать заболевания сердца и предположить заболевания легких.
Исследование функциональной активности миокарда на фоне физической нагрузки, позволяющее выявить ряд патологий сердечно-сосудистой системы.

Синдром голубого ребенка (цианоз) - это группа состояний, при которых кровь имеет пониженную способность переносить кислород, что приводит к синеватому окрашиванию кожи. Цвет наиболее заметен на губах, мочках ушей и ногтевых ложах.
Что вызывает цианоз у детей?
Цианоз у детей должен интерпретироваться с точки зрения того, в каком возрасте он начался, пораженной области и является ли он стойким или нет.
Следующие состояния могут вызвать синий оттенок кожи у младенцев:
Дети в возрасте до шести месяцев:
1. Врожденный порок сердца синего типа
Врожденный порок сердца синего типа - любой тип структурного порока сердца, который вызывает шунтирование крови с правой на левую сторону сердца – то есть смешивает хорошую насыщенную кислородом кровь с деоксигенированной внутри сердца. Это в конечном итоге приводит к снижению уровня кислорода в крови и цианозу.
Установлено, что неконтролируемый диабет, употребление наркотиков и некоторых лекарств во время беременности повышают риск развития пороков сердца у ребенка. Это также может быть связано с генетическими заболеваниями, такими как синдром Дауна.
Следующие типы цианотических заболеваний сердца могут вызывать цианоз у ребенка:
У детей младше шести месяцев, а старше могут быть и другие причины для возникновения цианоза.
2. Приобретенная метгемоглобинемия
Это происходит из-за отравления нитратами или нитритами и часто встречается у детей в возрасте до шести месяцев. В связи с недоразвитостью организма у младенцев в желудочно-кишечном тракте нитраты превращаются в нитриты. Сами по себе нитраты не токсичны для организма, но если они превращаются в нитрит, это может привести к цианозу.
Под действием нитратов и нитритов гемоглобин становится метгемоглобином, который не способен переносить кислород.
Источники нитратов для младенцев:
3. Наследственная метгемоглобинемия
Это состояние довольно редкое и связано с проблемой в генах, которые регулируют выработку фермента - восстановленного никотинамидадениндинуклеотида (с медицинской точки зрения NADH).
Дефицит фермента приводит к недостаточному уровню кислорода в крови и цианозу. Наследственную метгемоглобинемию можно разделить на два типа:
4. Задержки дыхания
Ребенок, задерживающий дыхание, в конце доводит состояние до цианоза, которое вскоре проходит. В данном случае ситуация выглядит более пугающей, чем есть на самом деле.
Признаки и симптомы цианоза у ребенка
Во всех случаях при цианозе характерен синеватый цвет кожи вокруг рта, рук и ног. Как правило, цианоз из-за переохлаждения проявляется главным образом на руках и ногах, а из-за болезни сердца - вокруг рта.
Кожа может приобрести синеватую окраску в течение нескольких часов или дней после рождения, если это вызвано болезнью сердца.
Дети с синдромом синего ребенка из-за цианотической болезни сердца также проявляют следующие симптомы:
Метгемоглобинемия может вызвать сланцевато-серый или синевато-серый вид кожи. У детей с любой формой метгемоглобинемии также будут проявляться следующие симптомы:
Когда следует обратиться к врачу?
Синеватая окраска кожи ребенка - повод немедленно обратиться к врачу. Иногда цвет может не бросаться в глаза. В таких случаях следует опираться на следующие симптомы:
Диагностика цианоза у детей
Врач запросит историю болезни и симптомы заболевания. При физикальном обследовании можно определить цианоз и аномальное сердцебиение.
Для подтверждения диагноза могут быть назначены следующие анализы:
Как лечится цианоз у детей?
Лечение синдрома синего ребенка полностью основано на диагнозе. Вероятно, будут использованы следующие методы лечения.
Можно ли предотвратить цианоз?
Полностью предотвратить синдром синего ребенка невозможно. Но некоторые меры предосторожности во время беременности и после родов могут снизить риск заболевания:
Читайте также:

