Сильное раздражение на попе у новорожденного от поноса что делать
Обновлено: 19.04.2024
Аллергия на попе у ребенка, которая включает высыпания, покраснения и зудящие волдыри, может свидетельствовать о том, что ребенок имеет острую аллергическую реакцию. Какого именно вида?
Контактный аллергический дерматит
Контактный дерматит (который является воспалением кожи) вызван аллергической реакцией на то, что соприкасается с кожей. Зачастую это включает химические вещества, которые содержатся в мыле, которым вы купаете ребенка. Или же в порошке, с помощью которого вы стираете вещи чада. Также может развиться аллергия на попе и ногах, когда ребенок надевает брюки или нижнее белье, которые были постираны с использованием определенного моющего средства, содержащего химические вещества-аллергены. Чистящие химикаты, используемые на унитазах, могут быть еще одной причиной сыпи на ягодицах.
Пищевые аллергии
Аллергии на продукты питания и медикаменты являются потенциально серьезными источниками сыпи на ягодицах. Арахис, ракообразные, клубника, а также авокадо — это лишь некоторые из продуктов, которые могут вызывать аллергические реакции.
Аллергическая пурпура
Аллергическая пурпура также является серьезной, часто опасной для жизни аллергической реакцией, которая может вызвать кожную сыпь, чаще всего на попе, руках, ногах ребенка. Пурпура может влиять на суставы, желудочно-кишечный тракт и почки ребенка, поэтому будьте бдительны.
Крапивница
Крапивница — это аллергическая реакция, вызванная аллергеном, к которому ребенок восприимчив. Аллергены в данном случае обычно попадают в организм с пищей или вдыхаемым воздухом, в отличие от простого контакта с кожей (как при аллергическом контактном дерматите). Крапивница всегда сопровождается зудящей сыпью.
Экзема
Экзема или атопический дерматит характеризуются длительными чешуйчатыми и зудящими высыпаниями по всему телу. Воздействие определенных веществ может ухудшить симптомы экземы. Лечение экземы включает использование кремов для увлажняющих детских гипоаллергенных кремов, стероидного крема, избегая веществ, которые ухудшают симптомы и действие антигистаминных препаратов.
Типы аллергической сыпи на попе
1) Острая: аллергическая реакция / крапивница — реакция обычно на пищу или на укусы насекомых. Сыпь имеет тенденцию быть розовой и ухабистой, зудящей. Сыпь может наступить и пройти через 3-7 дней, даже после того, как начальный триггер исчез. Лечат острую сыпь обычно дифенгидрамином.
Охлаждение кожи водой или льдом может успокаивать и успокаивать зуд. Если у ребенка есть трудности с дыханием или припухлостью лица или губы, обратитесь к врачу немедленно.
2) Хроническая: атопический дерматит и экзема. Это очень сухая и раздраженная сыпь.
Она может появиться где угодно на теле, в том числе на попе. Когда пятна только сухие, а не красные, используйте увлажняющие средства для его лечения. Когда пятна ярко-красные, врачи советуют использовать 0,5 — 1% гидрокортизона примерно три раза в день в течение 5 дней.

Анальная трещина у детей – заболевание прямой кишки, которое сопровождается образованием дефекта слизистой оболочки в области заднего прохода. Выявлением и лечением проблемы занимается детский проктолог или хирург.
Описание заболевания

Анальная трещина у детей развивается реже, по сравнению со взрослыми пациентами. Это обусловлено небольшим количеством провоцирующих факторов и быстрым восстановлением слизистой оболочки на фоне правильного лечения.
Болезнь одинаково часто поражает мальчиков и девочек. С анальной трещиной редко сталкиваются дети в возрасте до 3-5 лет, у которых кал крайне редко бывает густым. Исключением могут быть случаи врожденных пороков развития прямой кишки.
Симптомы анальной трещины у детей

Клиническая картина заболевания зависит от стадии развития, индивидуальных особенностей ребенка и размеров дефекта слизистой оболочки.
- Боль в области анального отверстия во время дефекации. Это один из наиболее частых признаков заболевания, который вызван механическим повреждением внутренней поверхности кишки. Между актами дефекации малыш может вести себя абсолютно нормально и не предъявлять никаких жалоб.
- Кровь в стуле. Это наиболее распространенная причина обращения родителей к детскому проктологу, которые при очередной смене подгузника или во время уборки горшка замечают прожилки алой крови. Ее появление обусловлено наличием дефекта слизистой и травмированием мелких сосудов.
- Нарушение стула по типу запора. Из-за боли в аноректальной области ребенок старается подавить рефлекс акта дефекации. Появляется страх опорожнения кишечника.
- Беспокойство, нарушение сна, капризность. Все эти симптомы обусловлены раздражением ребенка, которое развивается на фоне болей в области заднего прохода и нарушения стула.
Причины анальной трещины
- Надрыв тканей из-за прохождения слишком густых каловых масс.
- Неправильная постановка очистительных клизм или газоотводящих трубок, когда слизистая травмируется жесткими элементами лечебных изделий.
- Неправильно проведенные оперативные вмешательства в аноректальной области.
- Генетическая предрасположенность или наличие врожденных пороков развития аноректальной области или всего желудочно-кишечного тракта (ЖКТ).
- Хронические кишечные инфекции, сопровождающиеся диареей. В таких случаях слизистая оболочка истончается и становится более уязвимой перед механическим воздействием густых каловых масс.
- Проктиты и другие заболевания прямой кишки, которые непосредственно снижают резистентность тканей.
- Нарушения метаболизма. Сахарный диабет, патология всасывания отдельных компонентов пищи создают условия для расстройства дефекации и изменения нормальной архитектуры тканей.
- Травматические повреждения аноректальной зоны – падения, удары, расчесывания анальной области на фоне глистной инвазии.
Мнение эксперта
Аноректальная трещина у ребенка – в сравнении со взрослыми относительно благоприятное состояние. При своевременном обращении за специализированной помощью проблему можно устранить консервативно в короткие сроки. Благодаря хорошим способностям к восстановлению слизистой оболочки у детей терапия может занять всего 4-5 дней. Главное – не игнорировать первые признаки заболевания. В противном случае острая трещина переходит в хроническую форму, становится причиной ежедневного дискомфорта для пациента, и требует уже оперативного вмешательства.
Диагностика анальной трещины

Диагностикой анальной трещины занимается детский проктолог или хирург. Еще при первичном обращении родителей к врачу специалист может заподозрить наличие этого заболевания. Врач обращает внимание на характерные жалобы ребенка, влияние провоцирующих факторов, анамнез развития патологического процесса.
Для постановки окончательного диагноза требуется проведение пальцевого ректального исследования. Однако чтобы не доставлять психоэмоционального дискомфорта при наличии выраженного болевого синдрома сначала врач может ограничиться простым осмотром анальной области. Иногда дефект можно выявить сразу.
Если ректальное исследование не было проведено сразу, оно переносится на следующее посещение. Дело в том, что анальные трещины часто являются следствием других проктологических заболеваний, которые без полноценного обследования могут быть не диагностированы. А это означает, что патология прямой кишки будет неуклонно прогрессировать.
-
и мочи. Позволяет выявить сопутствующие заболевания, первую очередь анемию, воспаление.
- Копрограмма – микроскопический анализ каловых масс, что особо важно при подозрении на дисфункцию других отделов ЖКТ.
- Биохимический анализ крови. Обнаруживает метаболические сдвиги в организме. . Выявляет аномалии развития внутренних органов.
При выявлении сопутствующей патологии параллельно проводится ее лечение, которое позволяет избежать рецидива анальной трещины.
Лечение анальной трещины
Анальная трещина у детей – заболевание, которое на ранних этапах своего развития хорошо поддается консервативному лечению. Операция может быть показана только при неэффективности медикаментозной терапии или длительном хроническом течении процесса, когда вокруг трещины образуется валик из плотной рубцовой ткани, мешающий заживлению.
Консервативное лечение
Ключевым аспектом эффективного лечения анальной трещины у детей на раннем этапе развития заболевания является коррекция пищевого рациона и водного баланса. Это позволяет смягчить каловые массы и предотвратить повторную травматизацию слизистой оболочки.
Рекомендуется временно исключить из рациона жирные и жареные блюда, снизить количество потребляемого мяса. Стоит увеличить количество фруктов и овощей, которые богаты клетчаткой. Грубое волокно притягивает жидкость, увеличивает объем каловых масс и тем самым способствует нормализации стула.
- Мягкие слабительные средства (при наличии запоров).
- Заживляющие мази и кремы, суппозитории.
- Противовоспалительные свечи.
Хирургическое лечение
Хирургическое иссечение анальной трещины у детей проводится при неэффективности консервативных методов лечения. Оно показано при хронической форме заболевания и практикуется преимущественно в подростковом возрасте, когда процесс из острого перешел в хронический.
Суть операции заключается в иссечении патологических рубцовых тканей и самой трещины с дальнейшим ушиванием дефекта. После этого пациент получает стандартную консервативную терапию, направленную на стабилизацию стула и заживление послеоперационной раны.
Профилактика анальной трещины
- Сбалансированное питание ребенка с достаточным объемом выпиваемой жидкости.
- Регулярный (в идеале ежедневный) стул.
Реабилитация
В послеоперационном периоде важно следить за стулом. При склонности к запорам показан прием мягких слабительных средств.
Для ускорения заживления после каждого акта дефекации необходимо проводить бережный туалет промежности, который хорошо дополнять сидячими ванночками с ромашкой.
Вопросы
- Какой врач занимается лечением анальной трещины у детей? Выявлением и лечением анальной трещины занимается детский проктолог или хирург.
- Можно ли вылечить анальную трещину народными средствами? Консервативная терапия анальной трещины у детей направлена на стабилизацию стула и быстрое заживление поврежденных тканей. В некоторых случаях этого эффекта удавалось достичь с помощью средств народной медицины – ванночек с ромашкой, облепиховые свечи и другие местные средства в сочетании с диетой. Однако в любом случае предварительно нужно проконсультироваться со специалистом. Анальные трещины часто являются следствием других проктологических заболеваний, которые без адекватного лечения могут прогрессировать.
- Нужна ли ребенку операция при анальной трещине? В 90% случаев при своевременном обращении пациента за помощью оперативное вмешательство не требуется. Вовремя начатая консервативная терапия способствует полному заживлению дефекта слизистой без последующих рецидивов. Исключением являются запущенные случаи, когда образуется плотная рубцовая ткань по краям трещины, которая мешает заживлению. В рамках оперативного вмешательства проводится ее иссечение и ушивание дефекта, после чего назначает стандартные медикаменты для ускорения заживления.
- Как самостоятельно выявить анальную трещину у ребенка? Боль во время дефекации и алая кровь в кале – верные признаки проблемы. Также можно самостоятельно осмотреть анальную область ребенка. В 50-60% случаев дефект слизистой оболочки виден без использования дополнительных инструментов. Однако такой комплекс самодиагностики не заменяет консультации у специалиста. Только комплексное обследование и персонифицированное лечение способно радикально решить проблему анальной трещины в детском возрасте.
Источники
- Воробьев Г.И. Основы колопроктологии. Ростов-на-Дону, 2001, 413 с.
- Braun J., Raguse T. Pathophysiologic role of the internal anal sphincter in chronic anal fissure. Z Gastroenterol. 1985;10(23):565-572.
- Klosterhalfen B., Vogel P., Rixen H., Mittermayer C. Topography of the inferior rectal artery: a possible cause of chronic, primary anal fissure. Dis Colon Rectum. 1989;1(32):43-52.
Врачи:

Детская клиника м.Марьина Роща

Детский хирург, детский уролог-андролог, детский проктолог, оперирующий специалист, врач высшей категории


Детская клиника м.Молодежная



Детская клиника м.Чертановская
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Диарея: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Диарея определяется как неоформленный или жидкий стул три или более раз в день с выделением жидких каловых масс объемом более 200 мл. При этом частый оформленный стул не считается диареей. Неоформленный жидкий стул у новорожденных и детей, находящихся на грудном вскармливании, также является нормой.
Диарея, или понос, возникает вследствие нарушения всасывания воды в кишечнике. Значительная потеря жидкости может привести к обезвоживанию, а выведение большого количества электролитов (ионов калия, натрия, хлора) - к нарушению нормального протекания внутри- и межклеточных процессов. По данным Всемирной организации здравоохранения, острая диарея является причиной смерти свыше 2 млн человек в год.
Разновидности диареи
По клиническому течению:
- острая диарея - продолжается до 4 недель, вызвана бактериальными, паразитарными или вирусными инфекционными заболеваниями кишечника;
- хроническая диарея - длится более 4 недель, а ее причиной являются патологические состояния желудочно-кишечного тракта.
Отдельно выделяют «диарею путешественников» – клинический синдром, который развивается у лиц, путешествующих в другие страны и климатические зоны. Она продолжается, как правило, не более 7 дней.
- секреторная диарея (обильный водянистый стул более 1 л/сут.);
- осмолярная диарея (обильный стул (полифекалия) с большим количеством остатков полупереваренной пищи (стеаторея));
- гипер- и гипокинетическая диарея (жидкий или кашицеобразный необильный стул);
- эксудативная диарея (жидкий необильный стул со слизью и/или кровью).
Диарея может быть спровоцирована пищевой токсикоинфекцией, приемом несвежих или несовместимых между собой продуктов, алкоголем, большим количеством кофе, слишком жирной или острой пищей.
Обычно диарея является симптомом инфекционного поражения желудочно-кишечного тракта, который может быть вызван различными бактериями, вирусами и паразитами. Инфекция распространяется через загрязненные пищевые продукты, питьевую воду или от человека человеку в результате несоблюдения гигиены. У больного наблюдаются симптомы интоксикации: жар, озноб, ломота в теле, общее недомогание, отсутствие аппетита, тошнота, рвота. Высокая лихорадка в большей степени свойственна инвазивным инфекциям, вызывающим воспалительную реакцию. При тяжелом воспалении в кишечнике развиваются эрозии и язвы и, как следствие, кровавая диарея.
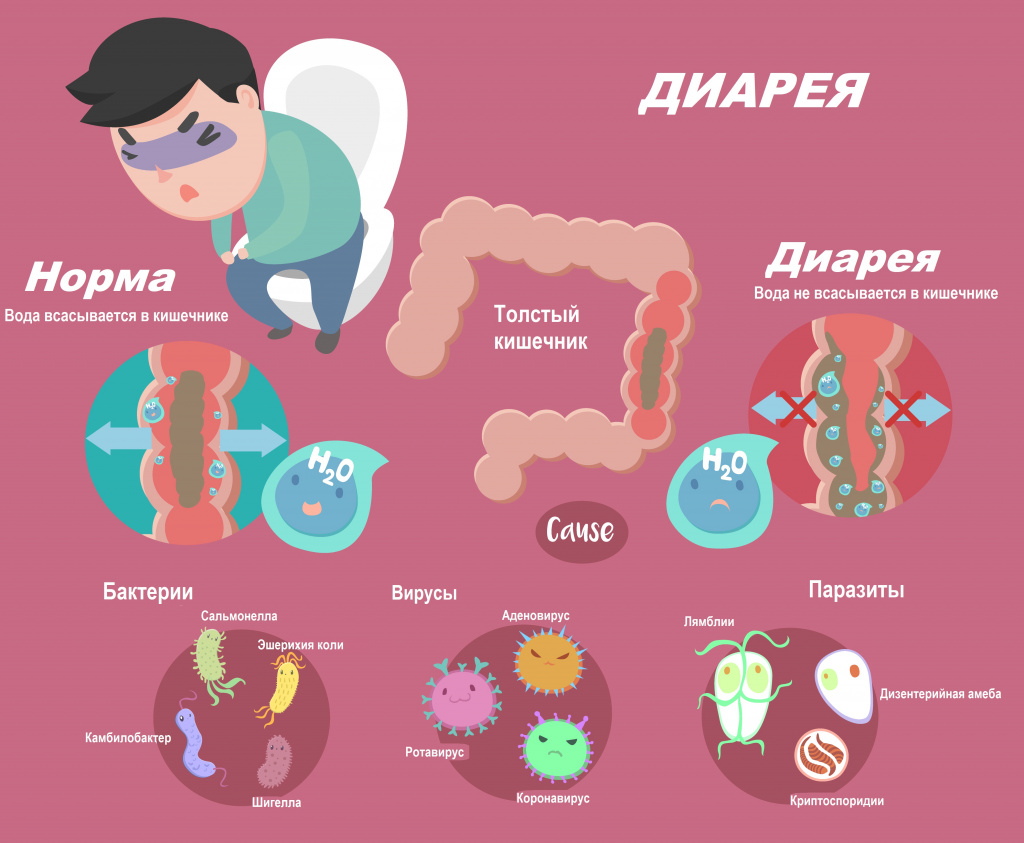
Помимо этого, диарею могут вызвать различные заболевания и патологические состояния:
- недостаток ферментов поджелудочной железы, хронический панкреатит;
- новообразования поджелудочной железы, надпочечников или кишечника;
- ишемия тонкой и толстой кишки;
- синдром раздраженного кишечника;
- дисбактериоз кишечника;
- резекция желудка или кишечника с формированием слепой петли либо короткой тонкой кишки;
- врожденные нарушения процесса всасывания;
- механическая желтуха любой природы;
- заболевания щитовидной железы (гипертиреоз, тиреотоксикоз);
- сахарный диабет;
- радиационное воздействие;
- прием некоторых лекарственных препаратов (слабительных, антибиотиков, антацидов и др.);
- неврогенные расстройства.
- синдромы острого гастрита и рита характерны для сальмонеллеза, бактериальных пищевых отравлений, кишечного иерсиниоза (псевдотуберкулеза);
- синдром острого энтерита типичен для холеры, вирусной диарей, коли-инфекции, вызванной кишечными палочками, кишечного иерсиниоза;
- синдром острого колита развивается при дизентерии, коли-инфекции, амебиазе (амебной дизентерии);
- синдром острого роколита характерен для сальмонеллеза, кишечного иерсиниоза, кампилобактериоза;
- обильная диарея со значительной примесью крови может свидетельствовать о начале развития язвенного колита, болезни Крона;
- острые инфекционные заболевания вирусной этиологии (ротавирус, норовирус, аденовирус, коронавирус) протекают с симптомами интоксикации и преимущественным поражением нескольких отделов желудочно-кишечного тракта (желудка, тонкой и толстой кишки) и с развитием синдромов энтероколита и роколита.
Особую опасность представляет диарея у ребенка, поскольку чревата очень быстрым развитием обезвоживания, тахикардией, падением артериального давления и шоком.
К каким врачам обращаться при диарее
При диарее следует обратиться к врачу-терапевту , врачу общей практики или гастроэнтерологу . Врач назначит необходимое обследование и установит причину болезни. Часто для постановки правильного диагноза требуются консультации инфекциониста.
Диагностика и обследования при диарее
Алгоритм диагностики острой диареи предусматривает определение ее причины, выявление воспалительного или другого этиологического фактора и верификацию заболевания.
Диагностические трудности возникают редко, только когда диарея становится первым проявлением системного заболевания или доминирует в клинической картине.
Наряду с физикальным обследованием (измерением веса, температуры, частоты сердечных сокращений и артериального давления), выполняют проктологический осмотр.
Характер стула определяется локализацией поражения кишечника (тонкая или толстая кишка). В зависимости от цвета и консистенции каловых масс можно предположить причину диареи:
- Желтый понос – возникает в результате усиления кишечной перистальтики (каловые массы продвигаются быстро и не сформированы полностью), может сопровождаться резью, тяжестью в животе.
- Жидкий кал зеленого цвета регистрируется при вирусных и бактериальных инфекционных болезнях. Цвет кала объясняется активным ростом количества возбудителей и скоплением лейкоцитов. Может сопровождаться частыми позывами к рвоте, болью в животе.
- Понос с кровью возникает при желудочно-кишечных кровотечениях. Если поражены верхние отделы пищеварительной системы, кал окрашивается в черный цвет. Кал с кровью алого цвета свидетельствует о кровотечении из прямой кишки.
- Белый жидкий стул возникает при наличии в организме новообразований или камней, сдавливающих желчный проток. Это состояние также сопровождается потемнением мочи и желтушностью кожных покровов.
- Понос водой встречается при холере. В этом случае испражнения очень частые, существует большой риск быстрого обезвоживания.
Метод определения Определение физико-химических параметров выполняется на автоматическом анализаторе методом «сухой химии». Аппаратная микроскопия проводится методом планарной цитометрии с использованием осевого гидродинамического фокусирования и автоматического распозна.
Кожа новорожденного ребенка чрезвычайно чувствительна, и наиболее подвержена раздражению область подгузника, которая недоступна для воздуха и к тому же постоянно влажная, а контакт с раздражающими химическими веществами в моче и стуле, а также трение подгузником о кожу становится предпосылкой появления опрелостей в области ягодиц ребенка.
Липидный защитный слой кожи у младенца еще не полностью сформирован, поэтому более вероятно возникновение раздражения, натирания и дерматита. Любое замеченное покраснение должно вызывать тревогу, так как оно может быстро перейти в опрелости или пеленочный дерматит.
Для пеленочного дерматита характерно возникновение кожных высыпаний в местах плотного прилегания подгузника — чаще всего это ягодицы, пах, область половых органов, низ живота. Первые симптомы — это эритема и шелушение эпидермиса, на последующих стадиях появляются красные пятна, папулы, пузырьки или эрозии. Ребенок становится раздражительным, плаксивым и нервным.
Опрелости у новорожденных и младенцев чаще всего появляются в результате влажной кожи под подгузником и чересчур длительного контакта кожи с мочой или фекалиями. Восприимчивая кожа раздражается аммиаком, образовывающимся при разложении бактерий. Когда кожа повреждена и воспаление развивается в результате раздражающих факторов, часто возникают вторичные грибковые (особенно дрожжевые) или бактериальные инфекции. Под действием бактерий моча становится более щелочной, что еще больше усиливает ее раздражающее действие на кожу, а повышение pH способствует дальнейшему развитию бактерий. Риск появления опрелостей у новорожденного выше, когда жарко в окружающей среде (летом). Кроме того, появлению опрелостей у детей способствует предрасположенность к аллергической реакции, например, на материал подгузника или некоторых веществ, используемых для ухода или лечения этой области, а также использование некачественных подгузников.
Факторы, способствующие образованию опрелостей
- недостаточно частая смена подгузника
- применение неподходящих средств по уходу за детской кожей
- использование излишнего количества кремов и присыпок
- редкое мытье и проветривание ягодиц малыша
- непригодные раздражающие средства, применяемые для стирки подгузников
- изменение состава стула из-за смены пищи или терапии антибиотиками
- высокая температура
- кожа предрасположена к аллергии
Как выглядят опрелости у младенцев?
Первое, что замечают родители при смене подгузника, — это покраснение кожи вокруг ануса, интимных зон или паха. Покраснение может сопровождаться отеком и выделением серозной жидкости. Кожа более теплая и очень чувствительная к прикосновениям. Младенец беспокоен, испытывает дискомфорт, жжение и боль.
Опрелости у детей могут привести к бактериальному и грибковому дерматиту. Всего за несколько часов, если ее не заметить или не позаботиться должным образом, опрелость может превратиться в дерматит. Его симптомы:
- отсутствие улучшения состояния кожных покровов ребенка
- сыпь увеличивается, «выходит» за пределы подгузника
- шелушение кожи
- повышение температуры
Проветривание — лучший способ избавиться от опрелостей. Необходимо снять подгузник и позволить ребенку полежать голышом как можно дольше (несколько часов в день, но более короткое время также пойдет на пользу). Конечно, эту процедуру легче выполнить, если ребенок еще не очень активно передвигается и не меняет положение самостоятельно, ведь такого малыша достаточно положить на гигиеническую прокладку или сложенный подгузник — благодаря этому можно не испачкать одеяло или постельное белье. Лучшее время для вентиляции ягодиц — это когда ребенок только что испражнялся.
Что ускорит борьбу с опрелостями?
Однозначно стоит использовать вместо салфеток воду — чистую, без мыла (а если без мыла не обойтись, по крайней мере, это должно быть мыло, предназначенное для младенцев). Слишком частое и агрессивное мытье кожи с мылом или надевание на ребенка слишком маленьких (или слишком плотно застегнутых) подгузников приводит к недостаточному притоку воздуха. В результате проблема только усугубляется.
Мазь от опрелостей для младенцев можно наносить на раздраженную кожу. К эффективным мазям, препятствующим проникновению мочевины в кожу, относятся: цинковая мазь, вазелин. Перед нанесением любого препарата важно хорошо очистить кожу, а затем высушить ее.
Картофельная мука также хороша для натираний. Еще у нее есть три дополнительных преимущества: во-первых, она полностью натуральна, не содержит никаких химических веществ, во-вторых, она дешевая, и в-третьих, легко доступна. Не рекомендуется использование порошков на основе талька.
Младенцы с аллергией, с наследственной склонностью к опрелости, с нарушенным балансом pH (неправильный баланс между кислотностью и щелочностью) или дети с повышенным, чем обычно, содержанием аммиака в моче, особенно склонны к рецидиву этого недуга. Однажды раздраженная и в то же время чрезвычайно чувствительная кожа ребенка более склонна к последующим рецидивам.
Диарея у грудничка может свести с ума родителей – нарушается стул, ребенок беспокоится, плохо или много спит, не ест, плачет. При этом может повыситься температура. При появлении первых симптомов необходимо разобраться с причиной, принять первые меры и соблюдать основные рекомендации.
Причины диареи
Под диареей у грудничков понимают изменение консистенции стула. Он становится водянистым, со слизью и непереваренными частицами пищи, увеличивается количество испражнений, наблюдается вздутие живота.
Причины данного состояния:
- вирусные или бактериальные кишечные инфекции;
- неправильное питание малыша или мамы, если она кормит грудью;
- пищевая непереносимость лактозы, глютена и других элементов;
- хирургические патологии;
- смена смеси или резкий переход на искусственное вскармливание с ГВ;
- прием некоторых лекарственных препаратов, например, антибиотиков.
В норме при прорезывании зубов не наблюдается диарея. Если состояние возникло, вероятнее всего из-за ослабленного иммунитета присоединилась бактериальная или вирусная кишечная инфекция. Причина этого – для облегчения прорезывания зубов малыши часто берут в рот игрушки, предметы, которые могут быть не обработаны или вымыты.
Частой причиной диареи врачи называют дисбактериоз. Многие специалисты опровергают такой диагноз.
Что делать маме?
При появлении диареи у ребенка первого года жизни необходимо обратиться к врачу. Назначаемые группы при этом симптоме:
- сорбенты;
- антибактериальные препараты;
- лекарства для нормализации микрофлоры кишечника;
- жаропонижающие средства при высокой температуре;
- противовирусные средства.
Сорбенты связывают аллергены, токсины, бактерии и продукты их жизнедеятельности, другие провоцирующие диарею факторы и выводят из детского организма. В результате уменьшается и купируется тошнота, рвота, диарея.
Если установлена причина – бактериальная кишечная инфекция и определен возбудитель, могут быть рекомендованы педиатром антибактериальные препараты. Самостоятельно их принимать недопустимо.
Для быстрого выздоровления, устранения нарушений баланса микрофлоры кишечника показаны пробиотики и пребиотики. Данные препараты принимаются курсом и после исчезновения симптомов от 10 дней. При покупке лекарств необходимо обратить на условия хранения.
При вирусной природе диареи могут использоваться противовирусные препараты в форме свечей.
Рекомендации
Опасное последствие диареи у грудничка – обезвоживание. Для его предупреждения необходимо чаще давать малышу воду. Если это не удается при помощи чашки или бутылочки, можно использовать чайную ложку или шприц без иглы. При сильных симптомах обезвоживания – вызовите скорую помощь.
Если малыш находится на грудном вскармливании, почаще прикладывайте его к груди. Это способствует насыщению ребенка, восполнению потерянной жидкости и успокоению. Особенно это важно в тех случаях, когда не получается выпаивать чистой водой.
Другая рекомендация касается питания ребенка. Если введен прикорм, то на время диареи следует убрать овощи, молочные продукты, фрукты и соки.
В течение нескольких дней нужно наблюдать за кожными покровами малыша – сухостью, появлением сыпи, бледности и калом – наличием прожилок крови, пены, слизи, изменением цвета.
Когда нужно к врачу?
Крайне важно при появлении диареи у ребенка до года сразу обратиться к врачу. Немедленного обращения требуют случаи, когда в кале имеются прожилки крови и слизь, у малыша высокая температура и рвота.
Самолечение такого симптома у детей первого жизни противопоказано. Имеется большой риск обезвоживания организма и осложнений.
Признаки обезвоживания:
- сухость кожных покровов, слизистых, языка;
- западание родничка;
- сухость во рту, плач без слез;
- потеря веса за счет уменьшения жидкости с калом и рвотой;
- уменьшение мочеиспускания, выделяемая моча приобретает темный оттенок;
- капризность, вялость ребенка.
Диарея у грудничка во всех случаях требует квалифицированной врачебной помощи – педиатр определит совместно с мамой возможную причину, назначит лечение и подберет дозировки лекарств. Во время терапии крайне важно давать больше жидкости или чаще прикладывать к груди малыша, следить за количеством выделяемой мочи, кала, кожными покровами.
Читайте также:

