Шунтирование сосудов при гангрене
Обновлено: 28.04.2024

Шунтирование сосудов (Bypass) - операция создания обходного пути, при закупорке сосуда атеросклеротическими бляшками или тромбами. Шунтирование артерий применяется при тяжелых формах недостаточности артериального кровообращения. Операция шунтирования позволяет сохранить конечность при гангрене. Шунт проводится от артерии, расположенной выше закупорки к артерии ниже поражения, полностью восстанавливая кровоснабжение пораженного органа.
Чаще всего для шунтирования артерий нижних конечностей используются собственные подкожные вены пациента, которые обрабатываются таким образом, чтобы нести кровь к ноге, а не обратно.
Преимущества лечения в Инновационном сосудистом центре
Инновационный сосудистый центр - единственная в нашей стране клиника, где комплексно применяются уникальные микрохирургические, эндоваскулярные и пластические методы для лечения больных с начавшейся гангреной и диабетической стопой.
Сосудистые хирурги нашей клиники успешно применяют метод восстановления кровообращения в конечности с помощью микроскопа, разработанный в университетской клинике г. Аахена (Германия), для пациентов с поражением мелких артерий голени и стопы.
Это микрохирургическое шунтирование артерий голени и стопы с помощью собственной подкожной вены пациента. Микрохирургия позволяет выполнять успешное соединение венозных шунтов и мельчайших сосудов с высоким качеством. Это дает возможность врачам нашей клиники сохранять конечности больным, уже приговоренным к ампутациям.
С 2011 года наша клиника является лидером в России по применению шунтирования артерий голени и стопы и имеет самые лучшие результаты по сохранению конечностей на фоне атеросклероза малых артерий.
Показания к шунтированию
На шунтирование отбираются пациенты, сохранные по общему состоянию. Поэтому проводится детальная оценка сопутствующих заболеваний, ожирения и других факторов риска для жизни. Только непосредственная угроза жизни является поводом для риска у больных с тяжелыми сопутствующими заболеваниями.
Необходимо детально оценить сосудистое русло с помощью УЗИ диагностики и ангиографии, чтобы сформулировать четкую концепцию для операции.
Необходима тщательная оценка подкожных вен, так как от их качества зависит успех шунтирования и продолжительность работы шунта. Использование в качестве шунтов искусственных протезов является операцией отчаяния, так как такие шунты закрываются в половине случаев в течение 2 лет.
Предоперационная подготовка
Для определения показаний к операции бедренно-тибиального шунтирования пациента необходимо обследовать с точки зрения сосудистых поражений и общего состояния здоровья.
Для диагностики сосудистых поражений применяют следующие методы:
- УЗИ артерий нижних конечностей с измерением давления на лодыжках
- Мультиспиральная компьютерная томография с контрастированием аорты и артерий нижних конечностей
- Рентгеновская контрастная ангиография - чаще всего используется для точного определения возможности ангиопластики, вместо шунтирования
- Дуплексное сканирование подкожных вен - для определения пригодности их в качестве шунта
Общая диагностика пациента включает в себя:
- Общие анализы крови и мочи
- Биохимический анализ крови
- Анализы крови на сифилис, ВИЧ и гепатиты
- Электрокардиограмма (ЭКГ)
- УЗИ сердца (эхокардиография)
- УЗИ сонных артерий
- ЭГДС (гастроскопия желудка)
- Рентгенография грудной клетки
Собственно подготовка к операции заключается в уменьшении отека больной ноги. Для этого пациенту предварительно устанавливают продленную перидуральную анестезию (чтобы он мог лежать). Перед операцией в мочевой пузырь устанавливают катетер, для контроля за выделением мочи. С целью введения лекарственных препаратов устанавливают внутривенный катетер в подключичную вену.
Накануне операции пациенту даются успокоительные препараты, которые дополняются премедикацией непосредственно перед подачей больного в операционную.
Обезболивание при шунтировании
Операции на артериях нижних конечностей в нашей клинике проводятся под эпидуральной анестезией. Последняя подразумевает введение анестезирующего препарата в область эпидурального пространства позвоночника. Такой вид обезболивания позволяет эффективно устранить болевые ощущения во время операции и в раннем послеоперационном периоде.
Для контроля за состоянием сердечно-сосудистой системы мы используем следящие мониторы, которые подключаются к грудной клетке для снятия ЭКГ и к плечу для контроля артериального давления. С целью улучшения насыщения крови кислородом пациенту дается кислородная маска.
![]()
Ход операции
Пациент укладывается в операционной на спину. Под колено оперируемой ноги подкладывается специальный валик.
Начинается операция с ревизии (оценки) артерий голени, к которым должен подойти шунт. Для доступов к артериям голени используются разрезы длиной 4-6 см в паховой области и на голени (стопе). Затем проводится доступ к артерии на бедре, чтобы оценить ее пригодность в качестве донора для шунта.
После оценки артерий хирург приступает к подготовке венозного шунта. Через небольшие разрезы выделяется подкожная вена на голени, затем на бедре.
Первым выполняется соединение большой подкожной вены с бедренной артерией. После сшивания анастомоза запускается кровоток. Пульсация шунта возможна до первого венозного клапана.
Затем специальный инструмент вальвулотом проводится в венозный шунт и производится иссечение клапанов. Это необходимо, чтобы кровоток мог пойти по этой вены из бедренной артерии к артерии голени. Без рассечения клапанов кровоток по шунту не пойдет.
После удаления клапанов хирург оценивает вену на УЗИ и находит сбросы крови по шунту в боковые ветви. Перевязка этих ветвей производится через отдельные маленькие разрезы. Это необходимо для того, чтобы кровь по венозному шунту двигалась в направлении стопы, а не уходила в боковые ветви.
Когда будут перевязаны все сбросы по венозному шунту мы приступаем к сшиванию шунта и артерии на голени или стопе под микроскопом. Большое увеличение на этом этапе необходимо для успеха, так как любая ошибка в приведет к неудаче всей операции шунтирования.
Затем запускается кровоток и проверяется работа шунта по УЗИ. Если кровообращение восстановлено, то операция заканчивается ушиванием ран. Если есть сомнения, то выполняется контрольная ангиография и, при необходимости, ангиопластика измененной артерии ниже шунта.
Варианты операции
Этот метод предполагает использование собственной большой подкожной вены пациента, которая остается на своем привычном месте, однако с помощью особых приемов по ней пускается артериальный кровоток в мелкие артерии на голень и стопу. Бедренно-тибиальное шунтирование является основным способом лечения критической ишемии и угрожающей гангрены. Успех ,при правильных показаниях к операции, достигается у 90% больных с начинающейся артериальной гангреной (некрозы пальцев, артериальные трофические язвы). Сохраняется возможность ходить на своей ноге.
Венозный шунт можно делать из вен ног или рук, если не сохранена основная подкожная вена.
Самая маленькая артерия голени меньше всего поражена атеросклеротическим процессом. Однако ее емкости часто не хватает для полноценной работы аутовенозного шунта, что приводит к тромбозу. Особенностями операций на малоберцовых артериях является необходимость четко оценить объем кровотока. Для разгрузки артерии нередко используются специальные приемы - разгрузочные фистулы с венами далеко от анастомоза.
Часто пациентам отказывают в сохранении ноги по причине отсутствия хорошей длиной и проходимой артерии на голени, однако при этом, мы нередко видим отдельные участки и ветви артерий с сохраненным кровотоком. Нашим ведущим сосудистым хирургом Калитко И.М. для таких ситуаций разработана методика многоэтажного шунтирования артерий голени. Нередко выполняется несколько коротких шунтов к отдельным проходимым сегментам артерий. Важным условием для нормальной работы такой сложной реконструкции является достоверная оценка приходящего и распределяющегося объема крови. При перегрузке шунтов могут использоваться разгрузочные фистулы.
Возможные осложнения после шунтирования
- Кровотечение во время операции - редкое явление, обычно кровопотеря составляет 300-500 мл и не требует восполнения.
- Нагноение послеоперационных ран - может наблюдаться у ослабленных пациентов с диабетом и гнойным процессом на стопе. Чаще всего протекает благоприятно, но задерживает выздоровление пациента.
- Реперфузионный синдром - состояние конечности, связанное с восстановлением кровотока на фоне критической ишемии. Характеризуется резким отеком конечности, болевыми ощущениями, гиперемией. Обычно проходит через 2-3 недели после операции.
- Лимфорея - продолжительное истечение лимфы из разрезов. Редкое осложнение в нашей клинике, причиной которого бывает повреждение увеличенных лимфоузлов в паховой области при хирургическом доступе к бедренной артерии.
- Образование ложных микотических аневризм шунта - редкое осложнение, которое наблюдается при присоединении инфекции к аутовенозному шунту. Является опасным состоянием, так как может привести к позднему разрыву шунта или его тромбозу.
- Тромбоз аутовенозного шунта может быть ранним или поздним. Ранние тромбозы связаны с недостаточным оттоком по шунту из-за плохих артерий ниже шунта или с высокой свертываемостью крови. Поздние тромбозы связаны с прогрессированием атеросклероза в артериях оттока или притока и рубцеванием самого шунта. Использование антикоагулянтов и контрольной ангиографии после шунтирования позволяет устранить причины ранних тромбозов. Для предупреждения поздних необходимо наблюдение у сосудистого хирурга.
Наблюдение и прогноз после шунтирования
Успех операции бедренно-дистального шунтирования зависит от очень большого количества факторов. Помимо ювелирной техники исполнения, грамотной интраоперационной оценки состояния артерий и знания причин послеоперационных тромбозов очень важным элементом успеха является тщательное послеоперационное наблюдение.
Перед выпиской больного из стационара мы обязательно проводим ультразвуковое исследование шунта. При выявлении оставшихся венозных сбросов мы немедленно их устраняем.
Через месяц, полгода и год после операции пациент приглашается на контрольные осмотры сосудистого хирурга с обязательным выполнением УЗИ. Если при УЗИ диагностике выявляются проблемы в функции шунта, то мы проводим пациенту мультиспиральную компьютерную томографию шунта и артерий ног.
При своевременном выявлении сужений мы можем устранить их с помощью ангиопластики и стентирования.
Успех операции шунтирования артерий нижних конечностей составляет в нашей клинике 95%. Через год проходимы 85% шунтов. Первичная проходимость в течение 3лет составила 70%, вторичная проходимость (после дополнительных вмешательств) - 88% шунтов. Сохранить конечность в течение 3-х лет наблюдений нам удалось у 88% пациентов.

Перекрестное бедренно-бедренное шунтирование - это хирургический метод восстановления кровотока, применяемый при окклюзии (закупорке) общей или наружной подвздошной артерии как альтернатива прямой операции на брюшной аорте.
Смысл операции заключается в восстановлении кровотока в пораженной конечности, за счет подключения ее сосудов к противоположной подвздошной артерии. Это безопасный способ реконструкции сосудов у пациентов с критической ишемией нижних конечностей, у которых степень поражения подвздошной артерии исключает эндоваскулярное восстановление магистрального кровотока методом ангиопластики и стентирования, а наличие сопутствующих заболеваний исключает операции аорто-бедренного шунтирования.
Подвздошная артерия от которой берется кровоток называется артерией-донором (артерия притока), а артерия куда направляется кровоток называется артерией-реципиентом (артерия оттока).
Экстраанатомическое шунтирование может также использоваться как компонент эндоваскулярного лечения аневризмы брюшной аорты, если используется стент-графт с одной браншей и закрывается одна из подвздошных артерий.
Подготовка к операции
Пациент должен быть детально обследован перед этой операцией. Общее обследование включает в себя:
- Клинические анализы крови и мочи
- Анализ крови на свертываемость (коагулограмма)
- Исследование желудка (гастроскопия)
- Рентгенография легких
- Анализы крови на сифилис, ВИЧ и гепатиты
- Электрокардиография (ЭКГ)
- ЭХО кардиография (УЗИ сердца)
- Специальное обследование:
- УЗИ аорты и артерий нижних конечностей
- УЗИ сонных артерий
- УЗИ вен нижних конечностей
- Мультиспиральная компьютерная томография с ангиографией аорты и артерий нижних конечностей (МСКТ)
Накануне операции проводится подготовка кишечника - очистительная клизма. Ужин накануне операции должен быть легким, завтракать и пить жидкость с утра нельзя. Непосредственно перед операцией выбривается паховая область, в мочевой пузырь устанавливается катетер. Анестезиолог устанавливает внутривенный катетер для ввода препаратов.
Обезболивание при операции
Перекрестное шунтирование проводится чаще всего под спинномозговой или эпидуральной анестезией. Местная анестезия может применяться у больных с противопоказаниями к регионарной.
Для этого анестезиолог делает укол в области поясницы и вводит анестезирующий препарат в область позвоночника. На несколько часов это вызывает устранение чувствительности нижних конечностей. Для обезболивания в послеоперационном периоде применяется установка специального катетера в область позвоночника. Это называется продленной перидуральной анестезией.
С целью контроля над жизненно-важными функциями к пациенту подключается следящий монитор, регистрирующий пульс и электрокардиограмму. Для этого на груди больного закрепляются датчики, а на руке манжета аппарата измерения давления.
Как проходит перекрестное бедренно-бедренное шунтирование
Среднее время операции 90 минут. Положение больного на спине, обработка операционного поля производится от уровня мечевидного отростка грудины до коленных суставов. Паховая область закрывается салфеткой, операционное поле ограничивается стерильными простынями.
Разрезами длиной 10 сантиметров в верхней трети обеих бедер обнажают бедренные артерии с обеих сторон. Артерии выделяются на протяжении, чтобы оценить степень поражения. Обязательно оценивается артерия-донор. Она должна хорошо пульсировать. Хирург не может ограничиться ревизией только общей бедренной артерии. Необходимо оценить отток по глубокой и поверхностной артерии с донорской стороны, так как проблемы могут вызвать обкрадывание кровотока на донорской ноге с развитием тяжелой ишемии.
С помощью большого зажима или при помощи указательных пальцев над лобком проводится формирование туннеля для протеза. Туннель располагается в подкожной клетчатке или перед брюшиной. Сосудистый протез проводится в этом туннеле. Для целей перекрестного бедренного шунтирования лучше всего использовать протезы с наружным каркасом (армированные), но возможно использование большой подкожной вены.
Для предупреждения тромбоза вводится гепарин и на артерию-донор накладываются сосудистые зажимы. Первоначально формируется анастомоз с общей бедренной артерией притока. Затем выполняется анастомоз с артерией на больной ноге, при необходимости удаляются бляшки из этой артерии. После завершения операции выполняется ультразвуковой контроль кровотока. Раны ушиваются, накладываются асептические повязки.
Возможные осложнения
- Повреждение бедренного нерва, находящегося в области операции - возникает проблема с разгибанием ноги в коленном суставе. При аккуратном оперировании наблюдается исключительно редко.
- Гематомы в области анастомозов и подкожного тоннеля - если гематомы не увеличиваются с течением времени, то не требует никаких дополнительных действий от хирурга. Наряженная гематома свидетельсвтует о кровотечении и требует неотложной ревизии зоны операции.
- Тромбоз протеза и эмболия дистальных артерий - при правильной оценке воспринимающего артериального русла бывает редко.
- Развитие тканевой инфекции в области операции - чаще всего развивается при грубом оперировании, либо при повреждении лимфатических узлов.
- Нагноение сосудистых протезов является самым опасным осложнением в отдаленном периоде
Прогноз после бедренно-бедренного шунтирования
Операция позволяет успешно решить основную задачу у ослабленных больных с тяжелыми сопутствующими заболеваниями - восстановить приемлемый уровень кровоснабжения пораженной ноги. Ближайшие результаты этой операции хорошие. По нашему опыту бедренно-бедренное шунтирование спасает конечность у 90% больных с критической ишемией.
Однако, учитывая экстраанатомический характер такого шунтирования, результаты этой операции уступают в долгосрочной перспективе операции прямого аорто-бифеморального шунтирования. Проходимыми в течение 5 лет остаются около 50% бедренно-бедренных шунтов. Ультразвуковой контроль за функцией шунта, артерий притока и оттока позволяет заметить намечающиеся проблемы в области соединения сосудов с протезом и выполнить их хирургическую коррекцию (ангиопластику артерии притока или оттока).
Наблюдение после бедренно-бедренного шунтирования
Пациент после такой операции обычно выписывается на 7 день после операции. Перед выпиской мы обязательно проводим ультразвуковое сканирование, чтобы убедиться в хорошей функции сосудистой реконструкции и исключить тромбоз сосудистого протеза. Пациенту назначается антитромботическая терапия (плавикс, аспирин, прадакса или ксарелто).
Снятие швов после операции проводится обычно на 14 сутки при контрольном осмотре. Последующие осмотры у сосудистого хирурга с УЗИ проводятся каждые 3 месяца в течение первого года после операции и 1 раз в полгода в последующие годы.
При выявлении признаков сужения анастомозов на УЗИ мы назначаем мультиспиральную компьютерную томографию с контрастированием, для уточнения возможных проблем.
Выявление стенозов в приводящей или отводящей артерии является показанием к превентивному выполнению эндоваскулярной ангиопластики. Это позволит шунту проработать максимально долго. При тяжелом двустороннем атеросклерозе подвзошных артерий в качестве сосуда донора можно использовать подмышечную артерию с любой стороны.
Преимущества лечения в Инновационном сосудистом центре
В нашей клинике подход к сосудистой хирургии значительно отличается от других медицинских учреждений. Для принятия решения о выполнении бедренно-бедренного шунтирования мы детально обследуем наших пациентов, выявляя любую сопутствующую патологию. Такую операцию планируем только у пациентов высокого риска с тяжелой окклюзией подвздошной артерии.
Факторами, способствующими успеху такого вмешательства в нашей клинике является тщательное изучение артерий притока и оттока. Для этого в нашем арсенале имеются методы визуализации сосудов, такие как УЗИ и МСКТ. При выявлении проблем с возможной артерией притока мы можем использовать гибридное вмешательство, включающее дополнительную ангиопластику и стентирование подвздошной артерии.
Лечение в Инновационном сосудистом центре - это гарантированное использование новейших достижений медицинской науки для решения проблем с кровообращения у конкретного пациента.

Бедренно-подколенное шунтирование - открытая хирургическая операция по созданию обходного пути для кровотока при закупорке бедренной артерии на ноге. Операция показана при критической ишемии и угрозе потери конечности, но иногда и при лимитирующей перемежающейся хромоте, если пациенту для повседневной жизни недостаточно проходимого расстояния. Операция заключается в соединении шунта (искусственного сосуда) с общей бедренной артерией в паховой области и проведении его к проходимому участку подколенной артерии выше или ниже коленного сустава. Бедренно-подколенное шунтирование может проводиться с помощью искусственного протеза или с помощью собственной вены пациента. Операция продолжается обычно около 60 минут, проводится под эпидуральной или спинальной анестезией. Для операции требуется как минимум два хирургических разреза. Эффективность операции высокая. При использовании ее по показаниям проходимость шунта составляет 80% в течение 5 лет.
Преимущества Инновационного сосудистого центра
Техника бедренно-подколенного шунтирования в нашей клиники отработана до ювелирной точности. Мы используем эту операцию чаще всего, как элемент гибридной хирургии при тяжелых поражениях артерий нижней конечности. Для улучшения результатов лечения пациентов с многоэтажными поражениями мы используем бедренно-подколенный шунт, через который затем выполняем ангиопластику и стентирование артерий голени. В качестве самостоятельной операции выполнять бедренно-подколенное шунтирование нет необходимости, так как при изолированной закупорке бедренной артерии у пациентов чаще всего серьезных жалоб нет.
Особенностями операции в нашей клинике является обязательный ультразвуковой контроль за кровотоком во время операции. При выявлении проблем в работе шунта мы выполняем рентгеновскую контрастную ангиографию и можем с помощью ангиопластики улучшить результаты вмешательства.
Подготовка к бедренно-подколенному шунтированию
Подготовка к операции заключается в специальном обследовании, позволяющем определить характер поражения сосудов:
- УЗИ артерий нижних конечностей
- МСКТ аорты и артерий конечностей
Общем обследовании, определяющем сопутствующую патологию и риски операции:
- Эхокардиография (УЗИ сердца)
- Гастроскопия (ЭГДС)
- Рентгенография легких
- Комплекс анализов для госпитализации
Непосредственная подготовка к вмешательству:
- Бритье операционного поля от паха до средней трети голени проводится в день операции
- Не принимать пищу позже семи часов вечера накануне операции
- Очистительная клизма на ночь
- Установка мочевого катетера (непосредственно на операционном столе)
Обезболивание при операции
Операция может проводится под местной, спинальной или эпидуральной анестезией. В нашей клинике используется преимущественно эпидуральная анестезия, так как эпидуральный катетер позволяет проводить эффективное обезболивание в послеоперационном периоде.
Катетер устанавливается в область поясницы с помощью укола специальной иглой. После проведения катетера в перидуральное пространство вводится небольшое количество анестетика, а пациент рассказывает о своих ощущениях. Постепенно доза увеличивается и отключается чувствительность в ногах, а затем и движения.
Во время операции доктор подключает к пациенту следящий монитор, который измеряет давление, с помощью манжеты на плече и снимает ЭКГ в трех отведениях. Кроме того, на палец кисти надевается специальный датчик - пульсоксиметр, который измеряет пульсовую волну и насыщение крови кислородом (сатурацию).
Ход операции бедренно-подколенного шунтирования
Пациент укладывается на операционном столе на спину. Под колено больной ноги укладывается валик. Вся нога и паховая область обрабатывается специальным антисептическим раствором. Стопа укладывается в специальную пеленку, паховая область так же закрывается пеленкой.
Разрез для оценки артерии может быть в нижней трети бедра (выше колена) или сразу ниже коленного сустава, в зависимости от проходимости того или иного участка артерии по данным предварительного обследования. Длина разреза обычно 7-10 сантиметров.
После выделения артерии хирург оценивает ее плотность, наличие атеросклеротических бляшек, с помощью двухпинцетной пробы оценивается заполняемость артерии из голени. Если артерия признана пригодной для шунтирования, то она берется на держалку, если нет, то выделяется на другом участке.
- Ревизия артерии притока и проксимальное (верхнее) соустье
Следующий разрез проводится в паховой области. Там должна быть выделена общая бедренная артерия, вместе с ветвями - глубокой и поверхностной. Этот участок артерии является местом, откуда будет запитываться шунт.
Если общая бедренная артерия пригодна как донорский сосуд , то производится ее пережатие сосудистыми зажимами. До этого внутривенно вводится раствор гепарина. После пережатия артерии она рассекается продольно, на 2-3 см. В разрез артерии обвивным швом вшивается сосудистый протез. Сразу после его вшивания зажимы снимаются, а протез заполняется физиологическим раствором с гепарином.
Следующим этапом создается тоннель под кожей, для проведения сосудистого протеза. Мы стараемся проводить протез как можно глубже, под мышцами, так как в случае инфекции в ранах, он не попадает в инфицированную зону.
Протез выводится в нижнюю рану, где в артерии так же делается продольный разрез, оценивается кровоток из низлежащих отделов. Протез пришивается сосудистым швом в рану артерии. Снимаются все сосудистые зажимы и запускается кровоток.
- Контрольное исследование после реконструкции
В нашей клинике после этого всегда проводится интраоперационное УЗИ восстановленных артерий. Кровотока по шунту и подколенной артерии, а так же оценивается кровоток ближе к стопе. Обязательно проводятся пробы с пережатием шунта, чтобы оценить, насколько кровоток в ноге зависим от этого шунта.
Если при контрольном УЗИ выявляются проблемы с проходимостью артерии в анастомозе или в артериях ниже, высокое сопротивление по шунту, то мы проводим рентгеновскую ангиографию, для выявления возможных проблем. При обнаружении сужений сосудов мы выполняем ангиопластику или стентирование проблемных артерий.
Проводится оценка кровоточивости анастомозов. Если кровотечения не отмечается, то в раны устанавливаются специальные силиконовые трубки (дренажи), которые подключаются к пластиковым грушам. Это необходимо для удаления скопления жидкости возле анастомозов и контроля за возможным кровотечением.
Раны пациента заклеиваются специальными повязками и он переводится в отделение для дальнейшего наблюдения.
Бедренно-подколенное шунтирование является хорошо отработанной операцией и осложнения при ней встречаются редко. Однако иногда они все же случаются. Мы разделили их на несколько групп.
Осложнения во время операции:
- Кровотечение - встречается очень редко, чаще при резком поражении артериальной стенки кальцинозом.
- Повреждение глубоких вен - крайне редкое осложнение, связанное с проведением держалки под артерией при выраженном спаечном процессе. Приводит к массивному венозному кровотечению.
- Повреждение близлежащих нервов - при хорошем знании анатомии практически не встречается. В последствие может быть снижение чувствительности кожи на ноге.
- Повреждение лимфатических сосудов - может наблюдаться при неправильном подходе к сосудистому пучку в паховой области, либо при повторных вмешательствах через рубцовые ткани.
- Геморрагический шок - может наблюдаться при кровотечении во время операции.
- Инфаркт миокарда - редкое осложнение, наблюдаемое у пациентов с исходным тяжелым поражением коронарных артерий.
- Кровотечение в послеоперационном периоде - случается чаще всего в первые сутки после операции, поэтому и устанавливается дренаж для контроля.
- Лимфоррея или лимфоцеле - истечение лимфатической жидкости из послеоперационной раны или скопление ее в подкожной клетчатке. Для коррекции требуются пункции скоплений жидкости или тщательные перевязки. Постепенно проходит самостоятельно.
- Лимфатический отек - может наблюдаться увеличение объема ноги на несколько сантиметров. Проходит в течение 2-3 месяцев.
- Нагноение протеза в позднем послеоперационном периоде - может возникнуть вследствие плохого заживления ран и при попадании инфекции на сосудистый протез. Осложнение очень опасное и чревато дополнительными осложнениями. При выявлении, требует удаления сосудистого протеза и повторной сосудистой операции для восстановления кровотока.
Результаты и наблюдение после бедренно-подколенного шунтирования
Если операция выполняется по строгим показаниям, то ее результаты очень хорошие. Более 80% бедренно-подколенных шунтов функционируют в течение 5 лет. Если постепенно развивается закрытие этого шунта, то организм компенсирует кровоток в обход этого сегмента и больной может и не почуствовать, что шунт перестал работать.
Вторичные осложения после бедренно-подколенного шунтирования развиваются у 10% больных. Чаще всего это ранний тромбоз шунта. Такой исход наступает при недооценке состояния сосудистого русла оперирующим хирургом, либо при нарушении приема антитромботических препаратов. Для предупреждения этого осложнения проводится регулярный контроль состояния шунта с помощью УЗИ.
Ранний тромбоз шунта может привести к развитию критической ишемии или гангрены. Своевременное повторное вмешательство позволяет сохранить ногу и недопустить ампутации.
Эффективная и долговременная работа бедренно-подколенного шунта невозможна без детальной оценки его работоспособности. Чаще всего проводится ультразвуковое ангиосканирование артерий оперированной конечности.
Первый осмотр после выписки должен проводится через месяц после операции. Оценивается состояние ран на бедре, наличие отека и расстройств чувствительности, объем движения пациента, расстояние безболевой ходьбы. При УЗИ артерий оценивается состояние анастомозов и скорость кровотока по артериям на стопе.
Последующие осмотры рекомендуется проводить каждые 6 месяцев после операции. Спустя год желательно выполнить МСКТ артерий нижних конечностей с контрастированием. Либо это исследование может назначить ваш сосудистый хирург по результатам периодического осмотра.
Центр спасения конечностей - клиника, созданная специально для лечения критической ишемии и гангрены конечностей. Наша клиника является лидирующей медицинской организацией, внедряющей в правктику сосудистой хирургии инновационные методы лечения сложной сосудистой патологией.
Основная специализация нашей клиники сосудистой хирургии - эффективное лечение ишемической гангрены ног и рук. В арсенале наших специалистов методы сосудистой микрохирургии, эндоваскулярные и гибридные вмешательства на артериях нижних и верхних конечностей. Мы выполняем реконструктивно-пластические у пациентов с большими некрозами и трофическими язвами.

Гангрена ноги - это некроз (омертвение) стопы, пальца, тканей голени, который может появиться вследствие недостатка кровообращения (ишемии), инфекции или на фоне сахарного диабета. При гангрене сосудистые хирурги во многих клиниках Российской Федерации быстро отказываются от восстановительных операций и отправляют пациентов на ампутацию. После высокой ампутации 80% пациентов погибают от различных причин в течение ближайших двух лет. Мы восстанавливаем кровообращение и сохраняем ногу большинству пациентов с гангреной.
Сухая гангрена нижних конечностей не является для наших хирургов поводом для ампутации. Российская медицина развивается в деле лечения гангрены без ампутации во многом, благодаря деятельности сосудистых хирургов нашего центра. Ведущий сосудистый хирург клиники Калитко Игорь Михайлович является пионером по внедрению в практику лечения гангрены методов микрохирургии, гибридных операций на сосудах и реконструктивно-пластических операций для замещения дефектов тканей при гангрене.
Клиника инновационной хирургии - это узкоспециализированный центр по лечению гангрены нижних конечностей. Наша стратегия лечения ишемической гангрены является самой эффективной для спасения ног. Многие коллеги из других отделений сосудистой хирургии направляют пациентов с запущенной гангреной в нашу клинику, потому что знают, что мы реализуем даже самые призрачные шансы на сохранение конечности. При гангрене нет лёгкого пути для спасения конечности, только командная работа группы энтузиастов позволяет добиваться успехов.
Почему мы считаем себя центром спасения конечности?
Основной целью лечения сосудистой гангрены является максимальное сохранение поражённой ноги и возможности ходить. Для достижения этой цели необходимо решить несколько задач: восстановить кровообращение, удалить омертвевшие ткани и заживить постнекротические раны. Именно в нашей клиники решают эти задачи комплексно, в рамках одной клиники, не перебрасывая пациентов из одного учреждения в другое. В большинстве сосудистых отделений в России отсутствует преемственность в лечении, когда после восстановления кровотока пациента перебрасывают в отделение гнойной хирургии, где ему преспокойно отнимают ногу. Проходя через наши руки, больные с гангреной получают большой шанс остаться со своей ногой. Мы боремся за восстановление кровотока и сохранение ноги до последней возможности. Мы помогаем сохранить ногу, когда другие клиники отказались. Инновационный сосудистый центр это клиника, где успешно лечат любую гангрену без ампутации.
Наши методы лечения гангрены
Микрохирургическое шунтирование
Гангрена - это заболевание, которое вызывается поражением сосудов. Часто это мелкие артерии голени и стопы. Большинству пациентов с такими поражениями отказывают в сосудистой операции и предлагают ампутацию. В нашей клинике это не так. Мы широко используем микрохирургическую технику для шунтирования сосудов, поэтому наши шунты работают хорошо и долго.
Ангиопластика и стентирование
Эндоваскулярные технологии позволяют восстановить кровоток в ноге без разрезов. В нашей клинике для лечения гангрены используются передовые методы ангиопластики и стентирования. Большинство поражений сосудов возможно пройти специальными устройствами для восстановления проходимости и установить микросетчатый каркас - стент, для поддержания просвета восстановленного сосуда. Эти операции отличаются минимальной травматичностью и высокой эффективностью.
Удаление и растворение тромбов
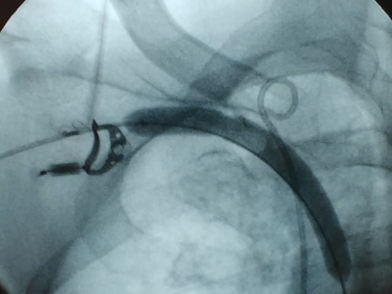
В арсенале наших сосудистых хирургов имеются передовые методы удаления тромбов. С этой целью мы используем как классические тромбэктомии, так и управляемый катетерный тромболизис или удаление тромбов специальными устройствами типа Rotarex. В клинике до совершенства отработан протокол лечения острой ишемии, позволяющий спасать большинство пациентов с тромбозами и эмболиями от ампутации.
Пластические операции после гангрены
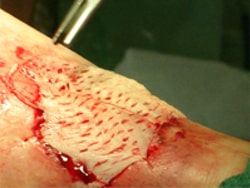
В нашей клинике сосудистая хирургия тесно перекликается с пластической. Крупные дефекты тканей, которые возникают в результате гангрены, с трудом заживают даже после восстановления нормальных условий кровообращения пораженного органа. Мы обладаем уникальными технологиями реконструктивных операций по закрытию ран и трофических язв. Используются методы аутодермопластики, островковой и микрохирургической пластики при гангрене и диабетической стопе.
Кроме варикозной болезни вен существует еще ряд других заболеваний, которые могут спровоцировать сужение сосуд ов ног . В результате сосуды могут сузиться до критического момента и перестанут проводить питательные вещества к тканям.
Ч тобы восстановить нормальный кровоток хирург-флеболог провод и т операцию по шунтированию сосудов. Шунт (часть сосуда) вводится в обход поврежденного участ ка вены, позволяет нормализовать кровоток в ткани и вернуть им необходимое питание.
С пособ введения шунта зависит от области повреждения сосуда. Области повреждения вен:
- Бедренная часть. В области паха делается надрез, край шунта устанавливается в брюшную аорту, вторая часть шунта подходит к здоровому участку вены на бедре.
- Бедро и подколенная часть. В этом случае разрезают участок паховой зоны и задняя сторона колена. Шунт связывает здоровую вену в бедренной части и артерию, проходящую под коленом.
- Бедренно-берцовая область. Здесь используют собственную вену, путём присоединения большой подкожной вены к артериальному кровотоку. Для этого делают небольшой надрез в области паха и голени.
- Метод этажного шунтирования. Если в области поражения все сосуды имеют частичный кровоток. Тогда врач для нормализации тока крови, внедряет шунт в здоровые участки нескольких вен.
- Область стопы. Проводится для восстановления кровообращения к пальцам ног. В качестве шунта используется часть большой подкожной вены.
Ш унты бывают двух видов:
- Биологические (натуральные) шунты. Биологическ ий шунт очень прочны й: может сдерживать поток артериальн ой крови. В медицине введение биологического шунта проводится часто , так как родные ткани организма лучше приживаются. Материал для изготовления шунта берут из подкожных бедренных вен пациента.
- Механические или синтетические шунты. Применяют при обширных поражениях сосудов. Изготавливаются из безопасных полимеров. Используются в шунтировании крупных сосудов.
Когда применяют шунтирование сосудов
Операция « Ш унтировани е сосудов нижних конечностей» применяется строго по следующим показаниям:
- Аневризмы периферической артерии (расширение сосуда вызванное поражением его стенок);
- Атеросклероз вен (отложение холестериновых бляшек на стенках сосуда);
- Хронические заболевания с поражением артерий нижних конечностей;
- Варикозная болезнь;
- Тромбозы и тромбофлебиты;
- Первичные проявления гангрены ног;
- Неэффективно медикаментозное лечение.
Не проводят шунтирование сосудов нижних конечностей, когда:
- Есть возможность провести ангиопластику;
- Больной полностью парализован;
- Плохие показатели по анализам;
- Нарушена работа отдельных органов.
Подготовка к операции по шунтированию вен нижних конечностей
Перед оперативным вмешательством пациенту следует пройти ряд подготовительных мер:
- Комплексное обследование сердечно-сосудистой системы (суженные сосуды могут быть во всех частях тела);
- Сдать общий анализ крови;
- Пройти ЭКГ и УЗИ сосудов.
Важно сразу сообщить врачу, какие лекарственные препараты вы принимаете . На основании этих данных, флеболог определит: какие препараты вам следует продолжать применять, а какие нужно исключить перед операцией.
Как проводится операция по шунтированию сосудов нижних конечностей
Хирург-флеболог проводит разрез тканей кожи в двух местах: выше и ниже пораженного участка, не затрагивая вену. Врач оценивает состояние пораженного участка и накладывает зажимы по обе стороны вены для предотвращения кровотечения. Затем хирург-флеболог делает надрез вены с одной стороны и закрепляет на ней шунт. Далее шунт проводится между мышцами и сухожилиями к месту второго надреза и закрепляется. Снимаются зажимы и оценивается состояние кровотока. Если артерия начала пульсировать, значит операция прошла успешно. Конечный этап: ушивание глубоких тканей кожи и накладывание повязки.
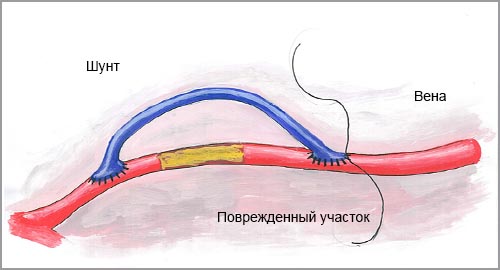
В зависимости от индивидуальных показаний здоровья пациента операция проводится под местным и ли общим наркозом. Проводится операция от одного до трех часов в зависимости от размеров поражённой области и расположения сосуда.
Внедрённая искусственная вена сохраняет свою работоспособность на протяжении 10 лет, при условии точного соблюдения рекомендаций врача.
Реабилитация и восстановление после шунтирования сосудов на ногах
До и после операции на сосуды пациент получает от флеболога индивидуальные рекомендации по уходу за прооперированном участком. В первый день сразу после операции пациенту необходимо:
- Накладывать холодные компрессы на прооперированный участок ног, чтобы снизить отёк.
- Но сить компрессионно е бель е для предотвращения тромбозов.
Ч ерез 2 дня после операции на сосуды пациенту рекомендуется:
- Ежедневные пешие прогулки;
- Держать приподнятыми конечности во время сна;
- Поддерживать послеоперационные раны в сухом состоянии;
- Придерживаться диетам и вести здоровый образ жизни;
- Следовать предписаниям врача.
Где проводится шунтирование сосудов
Шунтирование сосудов является эффективным способом восстановления кровотока после запущенных форм варикоза. Если у вас уже диагностирована тяжелая форма варикоза или вы хотите пройти диагностику вен, то запишитесь на приём в Флебологический центр Им. Пирогова. Наши врачи помогут вам восстановить кровообращение в венах ног.
Мы находимся по адресу: г. Москва, Гагаринский переулок, д. 37/8 (метро «Смоленская» Арбатско-Покровской линии, метро «Кропоткинская»).
Читайте также:


