Шрам от уха до уха на шее после чего
Обновлено: 28.04.2024
Резаные раны шеи - характеристика
Резаные раны, как уже упоминалось, имеют поперечное или косое направление. При попытках самоубийства эти раны (иногда — множественные) располагаются высоко, между подъязычной костью и хрящами гортани.
Они редко затрагивают крупные сосуды, чаще повреждается верхняя щитовидная артерия с одной или с обеих сторон. По выражению Г. Тилльманса «самоубийца, намеревающийся перерезать шею бритвой, обычно не попадает на надлежащее место».
Кроме того, при запрокидывании головы сонные артерии и внутренние яремные вены натягиваются и уходят на несколько сантиметров вглубь и латерально под прикрытие грудино-ключично-сосцевидных мышц, так что даже при пересечении гортани и трахеи сосуды остаются неповрежденными. Мы наблюдали нескольких пациентов, у которых вследствие суицидальных действий имелись поперечные раны «от уха до уха» с пересечением гортаноглотки и поверхностной (в виде своеобразной пунктирной линии) поперечной раной предпозвоночной фасции.
Сосудисто-нервные пучки шеи с обеих сторон при этом были целы.
В связи с этим Г. Тилльманс замечает, что «самоубийцы, имеющие познания в анатомии, приканчивают свою жизнь путем вкола в общую сонную артерию». Тем не менее глубина поперечных ран бывает различной, от поверхностных до пересекающих гортаноглотку, трахею и пищевод.
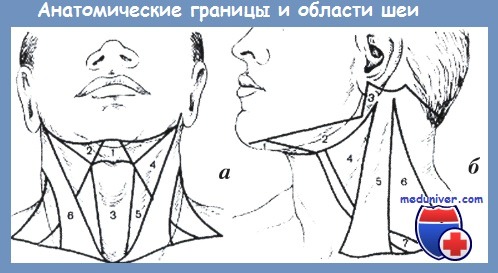
Анатомические границы и области шеи:
а — вид спереди: 1 — подбородочный треугольник; 2 — подчелюстной треугольник; 3 — подподъязычная область; 4 — сонный треугольник; 5 — лопаточно-трахеальный треугольник; 6 — грудино-ключично-сосцевидная область;
б — вид сбоку: 1 — подбородочный треугольник; 2 — подчелюстной треугольник; 3 — зачелюстная ямка; 4 — сонный треугольник; 5 — грудино-ключично-сосцевидная область; 6 — боковой треугольник шеи; 7 — надключичная область
При внимательном изучении морфологии раны можно заметить, что часто один из углов раны имеет большую глубину, а далее рана постепенно становится мельче, что зависит от того, какой рукой суицидент наносил повреждение. При нанесении удара правой рукой наибольшая глубина раны расположена на левой половине шеи, при нанесении левой рукой — наоборот, на правой стороне шеи. Если резаная рана нанесена другим лицом, глубина ее, как правило, одинакова на всем протяжении.
Резаные раны передней поверхности третьей зоны шеи с пересечением щитоподъязычной мембраны, а иногда и надгортанника, приводят к смещению его свободного края вверх вместе с подъязычной костью вследствие тяги мышц дна полости рта. Образуется зияющий дефект гортани, через который видна ее задняя стенка, а смещение надгортанника создает определенные трудности для анестезиолога в ходе оротрахеальной интубации.
Такой же зияющий дефект возникает и при пересечении конической связки между нижним краем щитовидного хряща и верхним краем перстневидного хряща (вторая зона).
Повреждения язычной, наружной челюстной, наружной и внутренней сонных артерий и яремных вен быстро приводят к смерти от наружного кровотечения и аспирации крови. Язык может оказаться отсеченным от основания и, западая кзади, также вызвать асфиксию.
Такие раны имеют весьма драматический внешний вид, не только в связи с большим расхождением краев, но и с выбрасыванием при частом кашле пузырящейся слюны и слизи с примесью крови. Если задняя стенка трахеи (мембранозная часть) сохранена, расхождение раны не превышает 1,5-2 см. Однако при пересечении трахеи ниже уровня щитовидной железы (в первой зоне шеи) ее дистальный отдел уходит глубоко, более чем на 4 см, в средостение, а проксимальный вместе с гортанью подтягивается вверх к телу подъязычной кости.
Если при этом пересекается и пищевод, на дне раны видна предпозвоночная фасция, покрывающая передние поверхности тел шейных позвонков. Такая ситуация создает большие технические трудности для наложения первичных швов на пищевод и трахею.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Осложнения подтяжки лица и ее прогноз
Осложнения подтяжки лица и пластики верхней трети лица:
• Гематома (1-7%)
• Повреждение чувствительных нервов (7%)
• Повреждение двигательных нервов (0,5-2,6%)
• Аллопеция (1 -2%)
• Инфекция (менее 0,2%)
• Плохое заживление рубца
• Дефект в виде «уха эльфа»
• Некроз кожи
б) Повреждение двигательных нервов (о,5-2,6%) лица при подтяжке. Повреждение двигательных нервов встречается редко, чаще всего повреждается краевая нижнечелюстная ветвь лицевого нерва. Этот нерв делает петлю вокруг края нижней челюсти, а затем вновь поднимается в медиальном направлении, чтобы иннервировать мышцу, опускающую угол рта. Повреждение нерва приводит к тому, что во время улыбки пациент не может повернуть нижнюю губу. Травма бывает либо непосредственной, либо полученной во время липосакции в области латеральной поднижечелюстной области. Повреждение височной ветви лицевого нерва происходит при отслойке в верхних отделах лица при фейслифте или при отсепаровке тканей височной области при подтяжке верхней трети лица.
Во избежание повреждения нерва отслойку следует проводить в правильном слое: под височно-теменной фасцией в области выше скуловой дуги и над SMAS/височно-теменной фасцией во время фейслифтинга. Щечную ветвь лицевого нерва можно повредить при отслойке кпереди при проведении глубокой подтяжки, либо при проведении подтяжки средней зоны лица. Даже при работе в нужном слое повредить нервы можно чрезмерным натяжением, сжатием или использованием коагуляции; последней лучше избегать, потому что попытка добиться гемостаза может обернуться травмой нерва.
Если пересечение нерва было диагностировано интраоперационно, необходимо выполнить микроскопическое ушивание культей нерва 7-0 нейлоновыми швами без натяжения. В результате удастся восстановить тонус мышцы и определенный объем активных движений (неполный). Если признаки пареза замечены уже в послеоперационном периоде, нужно немного выждать для того, чтобы прошло действие местного анестетика. Даже если парез сохраняется, следует помнить, что в большинстве случаев его причиной является тупая травма или тракция нерва, поэтому чаще всего парез разрешается самостоятельно. Затем нужно еще несколько раз оценить состояние мимической мускулатуры, для мониторинга полезно использовать электрическую стимуляцию.
При отсутствии электрической активности показана ревизия раны с ушиванием нерва. По показаниям проводятся симптоматические мероприятия (золотые грузики на веко, лубриканты для глаз).
в) Повреждение чувствительных нервов (7%) лица при подтяжке. Чаще всего повреждается большой ушной нерв, в 7% всех операций. После выхода из точки Эрба нерв проходит под платизмой кзади от внутренней яремной вены. Чаще всего она повреждается при отсепаровке тканей книзу во время подтяжки лица. Результатом травмы большого ушного нерва является потеря чувствительности мочки и нижней части ушной раковины. И хотя полное пересечение надблокового или надглазничного нервов встречается редко, после эндоскопического лифтинга верхней трети лица пациенты иногда могут отмечать потерю чувствительности на отдельных участках лба и волосистой части кожи головы. Обычно площадь этих участков невелика (менее 1 см).
Иногда потеря чувствительности может стать постоянной, но в большинстве случаев со временем несколько восстанавливается.
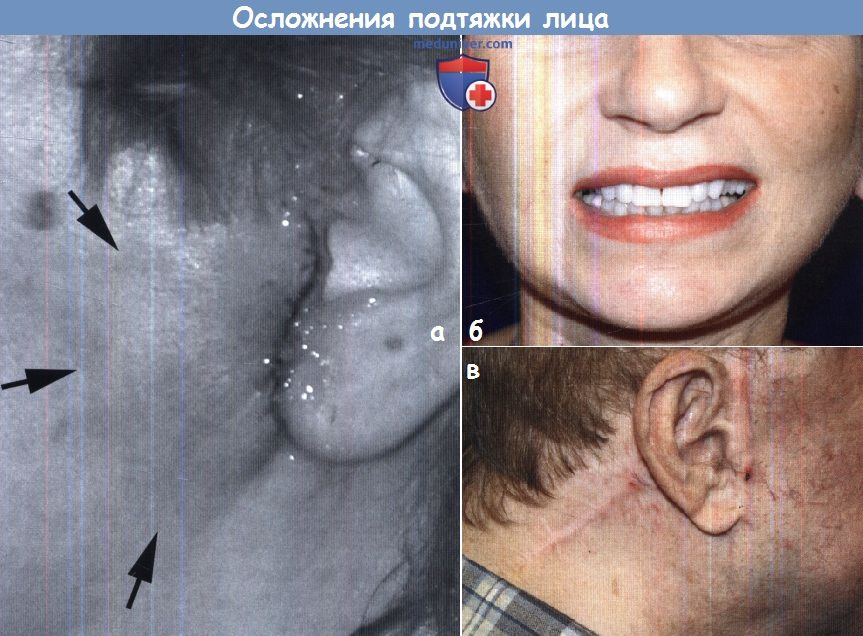
а - Ранняя гематома перед ушной раковиной после проведения подтяжки лица (стрелки).
б - Умеренная слабость правой верхней губы — признак повреждения щечной ветви лицевого нерва.
в - Коррекция гипертрофического рубца осложняется неправильным местом его размещения.
г) Выпадение волос после подтяжки - алопеция. Развитие аллопеции после омолаживающих операций на лице обычно бывает временным, но крайне неприятным для пациента осложнением. Причиной выпадения волос является травма волосяных фолликулов (телогеновая аллопеция). Восстановление занимает 3-4 месяца. Более тяжелым осложнением является постоянная аллопеция.
После операций по подтяжке лица выпадение волос отмечается у 1-2% пациентов. Для того, чтобы предотвратить повреждение фолликулов, при выполнении разрезов на волосистой части кожи головы скальпель должен быть направлен параллельно росту волосяного стержня. Все кожные лоскуты нужно аккуратно возвращать на место их анатомического расположения, при этом должна быть восстановлена целостность линии роста волос. Ушивание выполняется без чрезмерного натяжения. Широкие рубцы, даже расположенные в нужных местах, очевидно, приведут к потере части волос. При появлении небольших участков аллопеции можно применять микрофолликулярные трансплантаты волос. Более обширные участки требуют иссечения и пластики при помощи лоскутов.
Особенности развития аллопеции после подтяжки верхней трети лица зависят от конкретной операции. Наименее благоприятной является аллопеция после подтяжки венечным доступом. Поэтому, при ее выполнении важно держать скальпель под углом, параллельным росту волосяных фолликулов, чтобы уменьшить повреждение корней и сохранить максимальную плотность роста волос. Также аллопеция может возникнуть на месте разрезов при проведении эндоскопической подтяжки; раньше, она достаточно часто возникала при использовании чрескожных фиксирующих скоб (6-10%), но внедрение кожных фиксаторов позволило значительно снизить вероятность этого осложнения (1-3%).
д) Грубые рубцы после подтяжки лица. Слишком широкие или гипертрофические рубцы будут явно бросаться в глаза. Чаще всего они развиваются в заушной области, а наилучшей профилактикой будет закрытие кожной раны без натяжения (после фиксации SMAS). Послойное ушивание также позволяет уменьшить натяжение. Правильный выбор места расположения будущего шрама крайне важен для его маскировки. При гипертрофических рубцах применяется введение кортикостероидов в толщу рубца, также можно использовать повязки с силиконовым гелем. Если рядом с широким рубцом имеется избыток кожи, рубец можно иссечь, а рану ушить. Смещение кожного лоскута книзу может деформировать мочку, поскольку место ее крепления также будет смещено вниз.
В результате нормальная, округлая форма мочки окажется нарушенной. Снизить риск появления деформации по типу «уха эльфа», характерного осложнения подтяжки лица, можно путем подшивания дермы нижнего кожного лоскута к надхрящнице чаши ушной раковины, а также обеспечением надежной фиксации SMAS.
е) Некроз кожных лоскутов после подтяжки лица. В ходе операций по подтяжке лица формируются два больших лоскута с медиальным основанием на каждой стороне лица. Дистальная часть лоскута расположена на месте ушивания кожной раны, кпереди от ушной раковины. Именно в этом месте кровоснабжение наиболее скудное. Пациенты с нарушениями микроциркуляции наиболее подвержены риску некроза лоскута в этой области. Главным фактором риска является табакокурение. Пациенты, которым планируется выполнение подтяжки лица, должны прекратить употреблять никотин как минимум за шесть недель до операции для того, чтобы избежать влияния его сосудосуживающего эффекта.
Если хирург подозревает, что пациент продолжал курить, можно выполнить анализ мочи на котинин, метаболит никотина. При наличии признаков недавнего употребления никотина операцию нужно отложить. Кроме того, нарушить кровоснабжение лоскута и стать причиной его некроза может формирование гематомы (или другого скопления жидкости). Если имеются подозрения на то, что у пациента есть определенные проблемы с микроциркуляцией, желательно выполнение глубокой подтяжки лица, поскольку образующийся в данном случае лоскут является более жизнеспособным. Лечение при некрозе лоскута консервативное, выполняется туалет раны и тщательное удаление всего отделяемого.
В случае заживления возрастает вероятность развития гипертрофических рубцов. После полного заживления участков некроза, хирург должен задуматься о проведении операции по коррекции рубцов.
ж) Прогноз подтяжки лица - фейслифтинга. Устойчивость результата операции зависит не только от выбранной методики и навыков хирурга, но также и от ряда факторов со стороны пациента: способности тканей к заживлению, ухода за кожей, привычек (например, курения), возраста.
Эффект операций по подтяжке верхней трети лица сохраняется дольше в том случае, если было нейтрализовано действие мышц, опускающих брови (сморщивающая бровь, опускающая бровь, гордецов, глазничная порция круговой мышцы глаза), либо путем их рассечения, либо регулярным применением ботулотоксина А. В то же время, операции по подтяжке бровей повторять приходится редко, потому что в их результате достигается стойкий косметический эффект.
Операции по омоложению средней зоны лица, которые выполняются поднадкостнично, основаны на повторном сопоставлении надкостницы и кости. Формирующаяся между ними новая связь является очень прочной, поэтому эффект подтяжки сохраняется долгое время. Тем не менее, если у пациента имеется атрофия жировой клетчатки, для придания чертам лица гладких контуров может потребоваться проведение дополнительных операций (аутотрансплантация жира, введение филлеров).
Операции подтяжки, основанные на образовании связей между мягкими тканями, имеют менее длительный эффект, потому что со временем образовавшаяся рубцовая ткань растягивается и размягчается. Как правило, «глубокие» операции имеют более стойкий эффект, чем «поверхностные». Эффект подкожной подтяжки может сохраняться лишь около 1-2 лет, в то время как эффект SMAS-лифтинг сохраняется 7-10 лет у более молодых пациентов и 5-7 у пациентов старшего возраста.
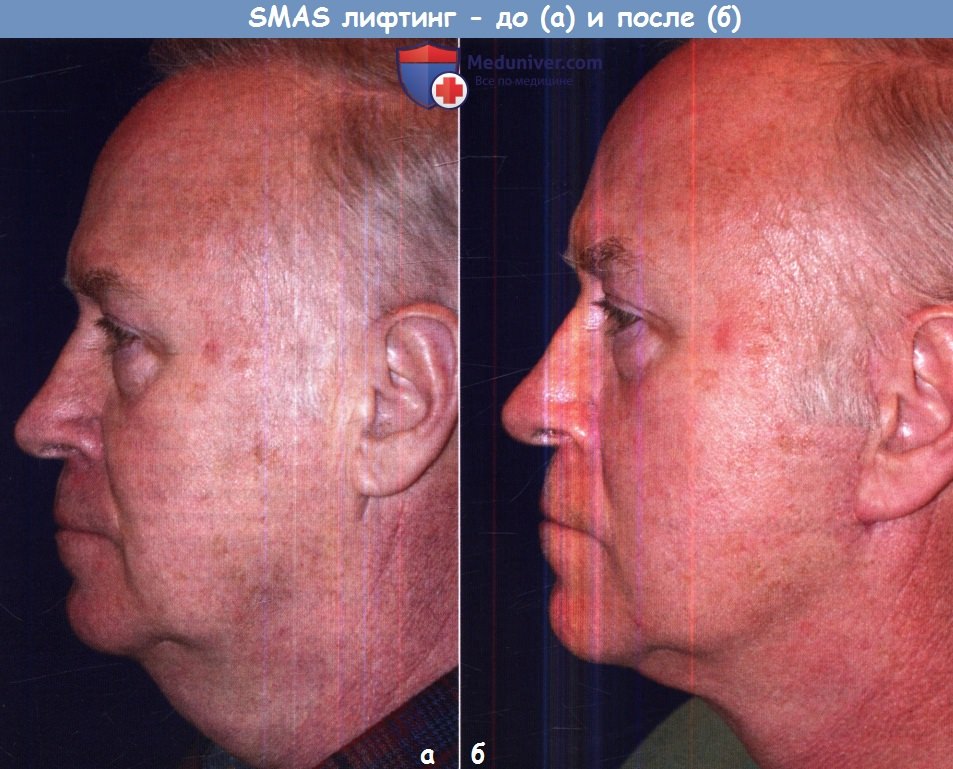
(а) до и (б) после SMAS-лифтинга.
з) Ключевые моменты:
• Как правило, при проведении операций по омоложению верхней трети лица, чем выше нужно сместить ткани, тем дистальнее от брови должна располагаться точка фиксации.
• Современные операции по подтяжке лица для обеспечения долговременного результата основаны на воздействии на SMAS.
• Чаще всего в ходе операции повреждается большой ушной нерв. Из двигательных нервов риску наиболее подвержены краевая нижнечелюстная и височная ветви лицевого нерва.
• Височная ветвь лицевого нерва проходит в толще височно-теменной фасции. Для уменьшения риска повреждения нервов отслойку тканей нужно проводить под фасцией.
• Подъем бровей при проведении их эндоскопической подтяжки основан на достаточном рассечении мышц, опускающих брови.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021

Ошибка косметолога, генетика или неправильный уход могут привести к грубым рубцам на месте прокола ушей. И вместо подбора сережек придется принимать экстренные меры: обращаться к врачу, искать способы быстрого избавления от рубцовой ткани, а в некоторых случаях – прибегнуть к хирургическому вмешательству. А что делать тем, у кого рубцы образовались давно? Что говорят специалисты? Есть ли шанс избавиться от некрасивых шрамов без операции?
Отвечают представители компании «Ферменкол». Задать интересующий вас вопрос и описать проблему, с которой вы столкнулись, можно в специальной рубрике на нашем сайте. Подбор средства осуществляет ведущий врач Светлана Огородникова. Не стесняйтесь спрашивать!
Что такое келоидный рубец
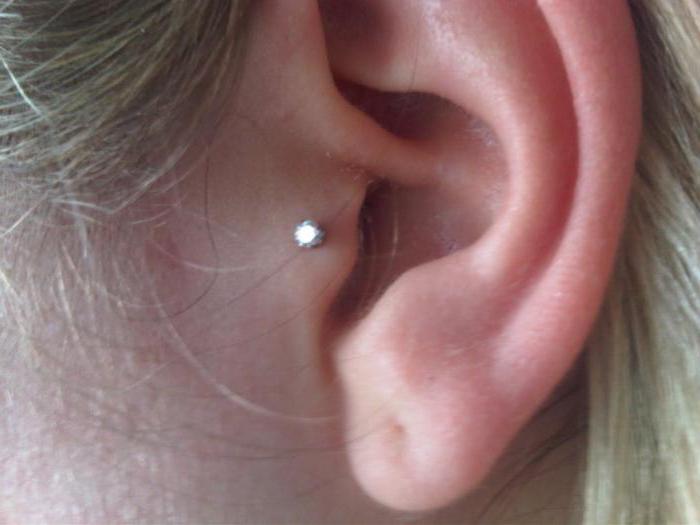
В норме проколотая зона ушной раковины остается мягкой, однородной по цвету и ничем не отличается от соседних тканей. Но в некоторых случаях пирсинг провоцирует формирование келоидных рубцов. Грубая, плотная на ощупь ткань выступает над поверхностью кожи и наносит серьезный урон внешности. Полностью избавиться от келоидов сложно, но благодаря современным методикам можно сделать несовершенства практически незаметными.
Келоид – это избыточное разрастание соединительной ткани на участках тела, которые были подвержены травмам, порезам и другим повреждениям. От обычного шрама такие рубцы отличаются:
- большей площадью, превышающей размеры изначальной раны;
- повышенной чувствительностью;
- неоднородной структурой;
- неровными краями;
- неправильной формой;
- измененным оттенком – красным или синюшным.
Келоидный рубец после прокола уха может доставлять серьезный дискомфорт – зудеть, болеть, создавать ощущение стянутости, онемения или повышенной чувствительности. Келоиды никогда не проходят самостоятельно. Кроме того, со временем они имеют свойство разрастаться еще больше, захватывая соседние здоровые ткани. Часто хирургическое вмешательство лишь ухудшает картину – рубцы рецидивируют снова и снова. Многих пострадавших многолетняя борьба с келоидами приводит в отчаяние.
В чем причина появления келоидных рубцов после прокола уха?
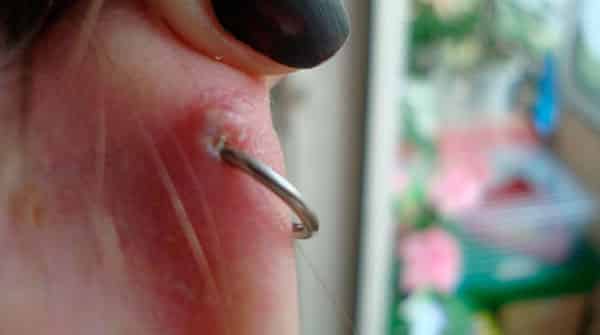
Принято различать несколько типов подобных рубцов. Первые называются внешними и возникают на месте повреждений любого происхождения. В том числе после пирсинга. Вторые — спонтанные (внутренние), прорастающие изнутри при целостной неизмененной коже.
Причины появления келоидов изучаются до сих пор. Известно только, что предрасположенность к формированию грубых шрамов обусловлена генетически. Также наиболее активно келоидные рубцы образуются у женщин репродуктивного возраста. Некоторые источники связывают появление этих шрамов с гормональным статусом. Также образование келоидов зависит от цвета кожи. Например, афроамериканцы сильнее других подвержены разрастанию соединительной ткани даже при малейших травмах.
В спонтанном увеличении рубца не последнее место занимает иммунитет человека. Нередко собственные защитные механизмы организма провоцируют усиленную выработку коллагеновых волокон – основную составляющую рубцовой ткани. Некоторые исследователи полагают, что келоиды – это ответная воспалительная реакция на прокол уха и внедрение металлических дужек сережек. Но не стоит забывать и об условиях проведения процедуры, гигиене и рекомендациях косметолога.
Келоиды на ушах — излюбленные места
После пирсинга грубые рубцы могут образовываться как на мочке уха, так и на хрящевой части ушной раковины. В зависимости от локализации шрама меняется его форма. В первом случае рубцы имеют рваные неправильные очертания, а во втором приобретают округлую форму, визуально похожую на опухоль, и твердость. Спонтанные келоиды обнаруживаются на любой части уха.
В некоторых случаях изъяны на коже образуются не сразу, а спустя несколько месяцев после прокола. Это обусловлено спецификой формирования шрама. Разрастаться келоид может годами и даже десятилетиями. Процесс, как правило, сопровождается болью, зудом и повышенной температурой в области рубца.
Профилактические меры против формирования рубцов
Большое влияние на формирование рубцовой ткани и дальнейшую ее регенерацию оказывает правильно подобранный наружный уход. Четкое соблюдение гигиенических правил дает возможность предупредить появление шрамов. Специалисты рекомендуют следующие действия, которые помогут снизить риски формирования келоида после пирсинга.
Итак, что необходимо делать после прокола ушей?
- ни в коем случае нельзя сразу надевать золотые или серебряные сережки, они могут спровоцировать воспалительный процесс. Необходимо использовать серьги из специального гипоаллергенного сплава.
- очень важно регулярно очищать место прокола – обрабатывать антисептиками (хлоргексидин, мирамистин), а в дальнейшем применять заживляющие средства на основе пантенола.
- в качестве профилактики образования рубцов первый месяц можно применять гели на силиконовой основе – только после согласования с врачом.
Визуальный осмотр необходимо проводить регулярно. Отмечать любые отклонения от нормы заживления. Краснота, болезненность, отечность или уплотнения — повод записаться к специалисту на прием. Вовремя замеченный келоид — 90% успеха лечения!
Методы удаления келоидных рубцов после прокола ушей
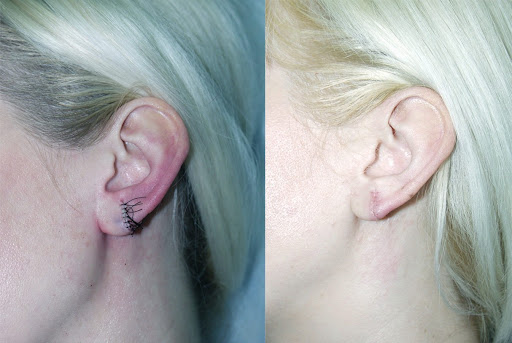
Удалить рубцовые образования после пирсинга одним универсальным способом не получится. Важен комплексный подход! Лечение келоидов имеет отличительные особенности. Подход зависит от возраста рубца, его локализации, наличия или отсутствия противопоказаний. Среди быстрых, но, к сожалению, не всегда эффективных методов можно выделить:
- Хирургическое удаление. Рубец иссекается под местным наркозом. Для профилактики рецидива вводятся кортикостероиды (гормональный препарат) и применяется криотерапия.
- Лечение лазером. Лазерная шлифовка направлена на устранение избыточной гиалуроновой кислоты в рубце. В результате рубец уменьшается в размерах и становится менее заметным.
- Микротоки. Метод физиотерапии предполагает воздействие слабым током, который стимулирует обменные процессы в проблемной зоне. Это способствует улучшению гидратации тканей, постепенному уменьшению и сглаживанию келоида, эффективно в сочетании с другими методами коррекции.
- Прессотерапия. Положительный эффект наблюдается после накладывания на рубец специальных повязок, эластичных бинтов, бандажей и давящих пластин.
- Криометодика. Воздействие на рубец жидким азотом, который создает эффект выжигания. Клетки рубцовой ткани разрушаются под действием низких температур.
- Радиоволновой метод. Основан на устранении гиалуроновой кислоты в рубце. При этом соседние участки кожи не затрагиваются.
Ни одна из перечисленных методик не гарантирует 100% результат и отсутствие рецидивов в будущем. Нередко соединительная ткань продолжает разрастаться даже после многочисленных манипуляций с рубцом. Процедуры также могут спровоцировать гиперпигментацию и появление атрофических рубцов, поэтому очень важно учитывать противопоказания: беременность, лактация, индивидуальная непереносимость препаратов, хронические заболевания.
Лечение келоидных образований косметическими средствами
Современная косметология – это шанс избавиться от келоидных рубцов без хирургического вмешательства. Бьюти-процедуры обладают накопительным эффектом, поэтому ожидать от первого сеанса моментального результата не стоит. Борьба с келоидами – это длительный процесс, который требует терпения и немало средств. Придется пройти несколько курсов процедур, чтобы рубец стал менее заметным и грубым. При келоидных рубцах на ухе показаны:
- инъекции Лидазой – она разрушает избыточную гиалуроновую кислоту в рубце. Благодаря этому келоид становится не таким выпуклым;
- инъекции глюкокортикостероидами – гормональный препарат, который угнетает рост соединительной ткани. Как итог: рубец уменьшается в размерах. Лечение глюкокортикостероидами лучше всего работает в комплексе с другими методами коррекции рубцов;
- лазерная шлифовка – до недавнего времени считалось, что свежие рубцы лучше не трогать, но наука не стоит на месте, поэтому эффективность шлифовки на ранних стадиях формирования келоидов уже доказана. Необходимо пройти минимум 5–7 процедур с интервалом 1 месяц.
Инновационный способ избавления от келоидных рубцов после прокола ушей – продукция Ферменкол. Удобный в применении гель состоит из фермента коллагеназы, который расщепляет патологический коллаген и избыточную гиалуроновую кислоту – основные составляющие рубцовой ткани. В отношении даже застарелых шрамов средство действует одновременно в нескольких направлениях:
- останавливает рост патологических тканей;
- уменьшает площадь и выпуклость келоида;
- повышает эластичность рубца;
- придает участку здоровый ровный цвет;
- устраняет болезненность, зуд и неприятные ощущения;
- способствует регенерации тканей на 90%.
Ферменкол-гель в виде аппликаций показан для устранения небольших свежих шрамов, а также в качестве профилактики образования келоидов через 3 недели после прокола ушей. Объемные рубцовые ткани хорошо поддаются коррекции во время сеансов электрофореза и фонофореза с использованием Ферменкола. Положительная динамика возможна при полном соблюдении режима нанесения и воздействия, рекомендованного нашим специалистом. В сочетании с другими противорубцовыми методами (силиконовые пластины, компрессионное белье и глюкокортикостероиды) Ферменкол дает WOW-эффект.
Задайте свой вопрос в специальной рубрике и получите бесплатную консультацию ведущего врача Светланы Огородниковой. Позаботьтесь о себе уже сегодня, чтобы завтра радоваться красивым сережкам в ваших ушах.
Помните! Свежие рубцы легче поддаются терапии с Ферменкол. Не теряйте время.
Будьте здоровы и не вредите себе!

После удаления родинок, ожогов и других травмирующих действий на кожу остаются некрасивые рубцы. Они разные по форме, внешнему виду и причинам появления, но сегодня мы поговорим о самом неприятном из них — о келоидном рубце.
Что такое келоидный рубец и как он выглядит
Келоидный рубец представляет собой разрастание соединительной ткани на травмированном месте кожи. Это грубый рельефный шрам красного цвета, который со временем увеличивается, зудит, чешется и значительно превышает размеры первоначальной раны.
Чаще всего келоидные рубцы образуются в зоне декольте, на спине, шее, лице и на мочках ушей.
Причины появления келоидных рубцов
Есть люди, генетически предрасположенные к рубцам: это связано с повышенным синтезом коллагена при травмировании кожи. В месте заживления раны коллагеновых волокон образуется слишком много, поэтому быстро растет выпуклый рубец. Замечено, что темнокожие люди и люди с азиатской внешностью чаще других имеют склонность к образованию келоидных рубцов.
Некоторые специалисты считают, что кожа, склонная к келоидным рубцам, чаще встречается у людей, имеющих определенные пищевые привычки. Потребление мяса большими порциями и протеина (спортивное питание) способствует активной выработке коллагена.
Чтобы уберечь себя от образования келоидного рубца, важно знать несколько важных правил.
Рассмотрим факторы, которые влияют на заживление раны, а значит, и на формирование шрама. Они бывают локальные и общие.
- Кровоснабжение. Чем лучше кровь поступает к поврежденным тканям, тем быстрее идет процесс заживления.
- Направление раны. Если разрез располагается параллельно частым движениям конечностей (например, рана на лодыжке неизбежно задевается при ходьбе), то риск образования келоида увеличивается.
- Попадание грязи или инфекции.
- Гематома.
- Количество и качество хирургической нити, с помощью которой накладывались швы.
- Возраст. В детстве и юности организм вырабатывает достаточно коллагена и эластина, чтобы раны затягивались быстро и практически без следов. В зрелые годы необходимые вещества вырабатываются с нарушениями в сторону дефицита либо переизбытка, последнее фактически означает склонность к образованию рубцов.
- Иммунитет. При травме иммунная система уничтожает инородные микроорганизмы. Слабая защита способствует инфицированию поврежденного участка.
- Истощение и дефицит витаминов приводят к нарушению обменных процессов и затрудняют нормальное заживление ран, так как организму требуются источники энергии и материал для формирования новых тканей. Кожа, склонная к образованию рубцов, как правило, заметно истощена либо отличается повышенной жирностью и угревыми высыпаниями.
- Ряд заболеваний, например, сахарный диабет и почечная недостаточность. При них нарушается углеводный обмен в тканях, снижается иммунитет, и вследствие этого появляется предрасположенность к келоидным рубцам.
- Онкологические заболевания, гормональные нарушения и необходимость проведения химиотерапии или лучевой терапии.
Виды келоидных рубцов
Келоиды — самые трудные в лечении шрамы. Они отличаются патологически высокой выработкой коллагена и способностью разрастаться со временем, поражая здоровые участки кожи.
Выделяют несколько типов келоидов:
- Истинные (спонтанные). Видимых причин для их возникновения, как правило, нет. Специалисты считают, что склонность к рубцам возникает из-за микротравм. Чаще всего истинные келоиды наблюдаются на лице и груди. Шрамы имеют причудливую форму с ветвящимися отростками, отходящими от основного шрама.
- Ложные (рубцовые). Ложный келоид образуется после операций, порезов, ожогов, фурункулеза и акне. Линейный, может появиться на любом участке тела. Такой рубец может образоваться после выдавливания воспалительного элемента (прыщика) и даже от небольшой царапины.
- Келоидные акне. Обычно встречаются у мужчин. Представляет собой фолликулярный дерматит волосистой части головы. Высыпания (папулы и пустулы) обычно располагаются на затылке.
Также по времени и развитию рубцы классифицируются на активные (растущие) и неактивные.
Активный келоид увеличивается и вызывает зуд, боль, онемение, гиперемию.
Неактивный не беспокоит и находится в стабильном состоянии.
Келоиды классифицируют и по возрасту. Молодым рубцам менее 5 лет, они имеют красный цвет и блестящую поверхность. Старые рубцы образовались более 5 лет назад, их окраска приближается к цвету кожи, а поверхность неровная.

Профилактика келоидных рубцов
Предсказать поведение рубца после травмы невозможно, но можно сократить риски появления келоидных рубцов. В этом помогут силиконовые гели и пластыри, за счет давления на поврежденную область они препятствуют росту рубцовой ткани. Данный метод эффективен только в начале формирования рубца (первые полгода). Силиконовые средства улучшают гидратацию в рубцово-измененной коже и создают кислородное голодание, благодаря которому сосуды в рубце уменьшаются.
Начинать профилактику образования рубца рекомендуется через 3 — 4 недели, когда от ранки полностью отойдут корочки. Заживающее место надо держать в чистоте, мыть с мылом и ни в коем случае не снимать ороговевший слой с ранки — так вы занесете инфекцию, а это верный путь к образованию келоидного рубца!
Возможные методы лечения келоидных рубцов
Несмотря на обилие советов в интернете, народными средствами не избавиться от келоидных рубцов, они могут применяться лишь в комплексе с медикаментами, физиотерапией или косметологией.

Самые популярные способы избавления от келоидных рубцов — это медикаментозное лечение, то есть использование гелей, мазей, кремов и инъекций в сочетании с физиотерапией, например, с ультрафонофорезом или электрофорезом и введение под кожу гормонов-кортикостероидов. Также эффективна мезотерапия — инъекции в ткань рубца витаминных комплексов и лечебных веществ, рассасывающих избыточный коллаген и избыточную гиалуроновую кислоту.
Если консервативные методы не дают ожидаемого результата, то прибегают к хирургии.
Медикаментозное лечение

Аптечные и косметические средства бывают разных направлений:
- содержат интерферон;
- кортикостероиды;
- ферменты или ферментосодержащие препараты.
Содержащие интерферон средства затормаживают выработку коллагена. Иными словами, рубец перестает расти в размерах, однако, он остается на той стадии, до которой дорос сейчас. К подобному способу лечения келоидного рубца прибегают после хирургического вмешательства в виде инъекций альфа- и бета-интерферона.
Уколы делают через сантиметр по всей длине рубца, продолжительность курса длится 4 месяца.
Кортикостероиды могут вводиться как сами по себе, так и комплексно с другими веществами и какой-либо терапией. Их вводят не в сам келоидный рубец, а ближайшее место рядом с ним. Это оберегает от дальнейшего уплотнения шрама, и, несмотря на курс лечения – 5 недель, у 20–30% пациентов наблюдаются рецидивы.
В качестве профилактики повторного образования рубца терапию дополняют лазерным или хирургическим удалением шрама. Данные методы являются очень болезненными и не исключают рецидив (повторное образование рубца). Лазерная шлифовка требует длительного периода восстановления.
Ферментосодержащие препараты расщепляют избыточный коллаген и избыточную гиалуроновую кислоту – основные составляющие рубцовой ткани. За счет этого восстанавливается рельеф и цвет кожи. Рубец становится эластичным, предотвращается его активный рост.
Прессотерапия

Способ, скорее близкий к профилактике, чем к лечению, но некоторые специалисты отмечают положительный эффект.
На проблемное место накладывают различные силиконовые повязки, бинты и пластины. Считается, что постоянно сдавливаемый рубец уменьшается в размерах. К средствам прессотерапии причисляют:
- хлопчатобумажное белье и специальные бандажи (рекомендовано носить полгода, делаются по индивидуальным меркам);
- силиконовые и гелевые давящие пластины;
- жидкости на основе геля — коллодий с полисиликоном или силиконом.
Все это можно найти в любом ортопедическом салоне или аптеке, но данный способ сам по себе не сможет полностью убрать келоидный рубец. Метод прессотерапии эффективен только в комплексном терапии в сочетании с другими способами коррекции рубца.
Микротоковая физиотерапия
Во время процедуры на организм ведется воздействие слабым током, из-за чего стимулируются обменные процессы в тканях эпидермиса, келоид уменьшается в размере и разглаживается.
Этапы проведения терапии:
- обработка шрама антисептиком;
- нанесение препарата, разрушающего рубец;
- подключение прибора, воздействие на рубец током;
- удаление оставшегося лекарства салфеткой.
Процедура не сложная по исполнению, однако, к ней есть противопоказания:
- обостренные вирусные заболевания;
- плохая свертываемость крови;
- патологии с сердцем;
- обострение хронических заболеваний;
- неврологические отклонения от нормы.
Эта процедура считается малоэффективной, по сравнению с другими видами физиотерапии. К тому же она стоит недешево.
Лучевое воздействие
Подразумевает регулируемое рентгеновское излучение, разрушающее фибробласты внутри рубцовых тканей. Интенсивность лучей назначается исходя из серьезности проблемы: ведь 90% от всего потока поглотит эпидермис, и только 10% достигнут глубинных слоев кожи.
Однако терапия проводится лишь в комплексе с другим лечением, иначе риск рецидива повышается на 50%.
Противопоказания к применению:
- шрамы на лице, шее и груди;
- онкология;
- заболевания почек;
- нарушенное кровообращение.
Обычная доза облучения 15–20 Гр. Процедуру повторяют раз в 2 месяца, но не более 6 раз.
Однако лучевое воздействие считается одним из самых эффективных методов в борьбе с рубцами, независимо от причины их появления.
Удаление келоида лазером
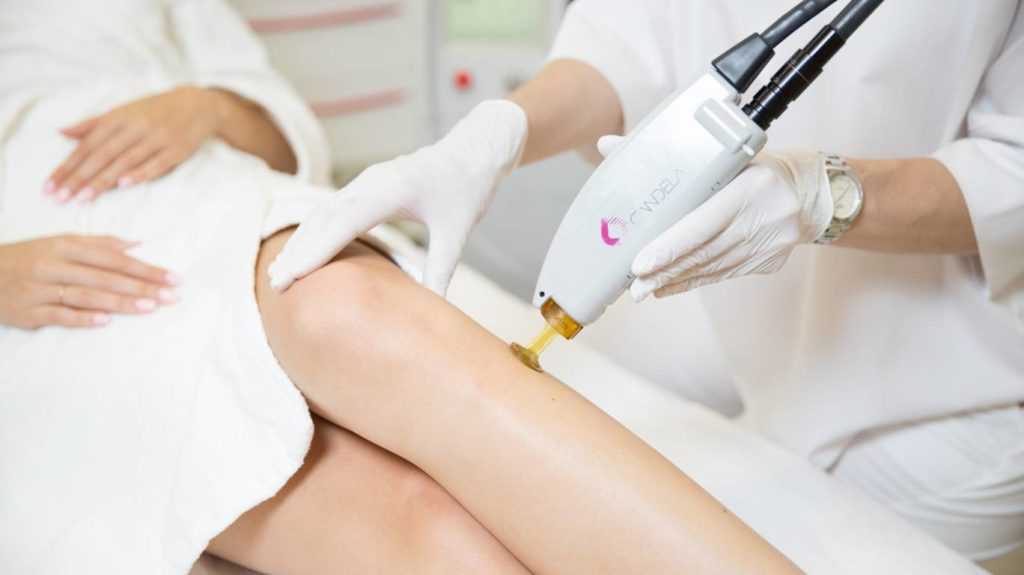
Бывает нескольких видов лизерной шлифовки: аргоновая, углеродная и дермабразия. Цель процедуры состоит в выпаривании жидкости из соединительных тканей шрама, из-за чего он высыхает и уменьшается в размере. Мертвые клетки убирают хирургическим путем, а сама лазерная процедура проводится под местной анестезией.
Достоинства лазерного удаления:
- во время первого сеанса исчезает до 70% шрама, что говорит о быстром видимом результате;
- длительность терапии от 20 минут до полутора часов, в зависимости от сложности проблемы.
Процедура достаточно болезненная и требует длительного периода реабилитации.
Чтобы избежать рецидива, врачи советуют сочетать лазер с другими видами лечения келоидных рубцов: применение противорубцовых гелей станет отличным помощником на пути к здоровой коже.
Криометодика
Влияние на келоид жидким азотом. Он выжигает клетки рубцовой ткани, на месте которых образуется здоровая кожа. Время соприкасания рубца с азотом 10–30 секунд, при передозировке возможна пигментация, также велик риск заработать атрофический рубец. Нужно быть крайне осторожным с данным методом коррекции!
Видимый эффект достигается за 1–3 сеанса, но для лучшего результата криотерапию совмещают с гормональными уколами с глюкокортикостероидами.
Однако при больших шрамах прижигание азотом лучше совместить с хирургией. Главным недостатком метода является болезненность.
Косметология

Сделать рубец менее заметным помогут косметические процедуры. Полностью избавиться от рубца с их помощью не получится, но в сочетанной терапии эти методы очень даже эффективны:
- дермабразия;
- пилинг;
- мезотерапия.
Пилинг. С помощью пилингов можно отшлифовать рубец, выровнять рельеф кожи и устранить пигментацию. В результате кожа становится более гладкой, а рубец более эластичным.
Глубокая дермабразия — отшелушивание рогового слоя эпидермиса. Процедура чувствительная, предполагает использование аппаратной техники. Как глубоко и долго проводить сеанс, решает косметолог.
Мезотерапия — инъекции гепарина, иммуномодулятора или витаминного комплекса в проблемный участок. Оказывает противовоспалительный и смягчающий эффект.
При небольшом шраме рекомендована дермабразия или мезотерапия, а большие и застарелые келоиды удаляются в комплексе с медикаментозной терапией.
Хирургия
Назначается в крайнем случае когда другие терапии недостаточно эффективны. Иссечение келоида проводят через пару лет после его образования и в несколько этапов:
- небольшой надрез скальпелем на шраме под местным наркозом;
- края рубца сшиваются косметическими стежками для лучшего срастания надреза;
- после рассасывания швов — гормональные инъекции и ферментативная терапия.
После операции показана профилактика против рецидива, ведь свежий рубец лучше поддается коррекции. Во время реабилитационного периода часто прописывают лучевую терапию, инъекции с иммуномодуляторами и гормонами, а также наружные средства в виде гелей и мазей.
Лечение с Ферменколом

Вся продукция линейки Ферменкол содержит комплекс из 9 ферментов коллагеназы — вещества, расщепляющего избыточный коллаген и избыточную гиалуроновую кислоту до простейших элементов.
Ферменкол используют в виде аппликаций (просто мазать), а также в сочетании с физиотерапией. Так, гель Ферменкол подходит для процедур фонофореза, а Ферменкол в виде раствора — для электрофореза.
Чем быстрее вы начнете лечение келоидного рубца, тем проще и дешевле от него будет избавиться! Не упускайте возможность вернуть красивую кожу, как можно скорее.
Получить бесплатную консультацию по своей проблеме можно, задав вопрос специалисту. Вам ответят в ближайшие два дня и подскажут оптимальный метод коррекции келоидного рубца.
Помните! Молодые рубцы быстрее и проще поддаются коррекции, чем застарелые. Не упускайте время, начните заботиться о себе уже сегодня!

Рубец - плотное соединительнотканное образование, возникающее вследствие регенерации тканей после повреждения или воспаления.
Клинические формы рубцов
- Нормотрофические рубцы.
- Атрофические рубцы.
- Гипертрофические рубцы (линейные или широко распространяющие).
- Келоидные рубцы (малые или крупные). Келоидный рубец - это один из вариантов рубцов. Этот рубец является самым неблагоприятным для коррекции разновидности рубцов.
Виды келоидных рубцов
Есть 2 классификации келоидных рубцов: по причинам возникновения и по возрасту шрама.
1. По причинам возникновения коллоидные шрамы делятся на 2 большие группы:
- Истинные или первичные. Они возникают без воздействия внешних сил на кожный покров человека. Чаще всего такие образования локализуются на груди, шее, спине и ушах;
- Ложные или вторичные. Возникают вследствие травм, ожогов и заболеваний кожного покрова.
2. По возрасту рубцы коллоидного типа бывают:
- Молодые: Они имеют яркую окраску, кожа глянцевая. Молодое образование может быть болезненным, отмечается стягивание кожи в области шрама. Срок существование от 3-х месяцев до 3-х лет.
- Старые: Они бледнеют, становятся шершавыми и узловатыми. Рост рубца прекращается спустя несколько лет. Срок существование от 3-х до 5-ти лет.
В большинстве случаев келоидный рубец появляется после:
- ожогов кожи;
- проведения оперативных вмешательств;
- травм кожных покровов;
- укусов насекомых;
- пирсинга;
- татуажа.
Патогенез келоидного рубца
- возникает в результате длительного воспаления;
- однако ведущую роль отдают генетический предрасположенности, результатом которой является пролиферация особых популяций гигантских фибробластов, которые отличаются высоким обменом в-в и синтезом коллагена.
Общепринятый алгоритм лечения патологических рубцов.
I этап (при появлении первых признаков формирования рубца)
- введение пролонгированных кортикостероидов в рубцовую ткань — выполняется 1 раз в 30 дней на глубину 2-4 мм;
- электрофорез с КС мазями
- ферментотерапия (лонгидаза);
- аппликация парафина, (озонерита);
- криодеструкция;
- ультразвук;
- лучевая терапия.
II этап (при сформировавшемся рубце)
- Криодеструкция, СВЧ -терапия;
- Хирургическое иссечение в сочетании с а/б терапии, ГКС, ферментов;
- Лазерная дермобразия+ состемная энзимотерапия.
Клинический случай
Пациентка. 31 год. В марте 2020 обратилась к лор-врачу с жалобами на образования левой мочки уха. Со слов пациента: 5 лет назад, после прокалывания повторно левой мочки уха, появился дискомфорт и покалывания. Через месяц стала замечать уплотнение и изменение цвета кожи левой мочки уха. Были попытки удалить келоидный рубец (удаляли два раза), без положительной динамики. В течение 3-х месяцев был проведен курс консервативной терапии по общепринятому алгоритму и 13.06.2020 келоидный рубец левой мочки уха удален с помощью малоинвазивного метода- радиоволновой хирургии.
Рис 1. Фото до консервативной терапии - мы можем по цвету и форме рубца увидеть активную пролиферацию (активный процесс гипертрофии рубца). В этот период нельзя оперировать. Фото после проведённой консервативной терапии, как подготовительный этап к хирургическому лечению. На фото видно изменение цвета и размера рубца, что говорит о завершении активной пролиферации рубца и возможности к хирургическому лечению.
Читайте также:

