Себорейный дерматит при климаксе
Обновлено: 18.04.2024
Проведя анализ частоты кожных заболеваний у женщин в климактерическом и предклимактерическом периоде, мы убедились, что наиболее часто встречаются воспалительные дерматозы (дерматиты различного происхождения, экзема), розовые угри, доброкачественные гиперплазии и новообразования (кератомы, невусы, кератоакантомы, гемангиомы, дерматофибромы, базалиомы, опухоли придатков кожи), климактерическая кератодермия, поредение волос на волосистой части головы, климактерический гипертрихоз, грибковые заболевания ногтей и их дистрофия. При осмотре у большей части женщин этого возраста помимо тех проблем, с которыми они обратились к дерматологу, отмечались сухость кожи, избыточное ороговение кожи подошв с образованием мелких и глубоких трещин на пятках (особенно в теплое время года), большое количество пигментных пятен, кератом, родинок преимущественно на открытых участках тела. Мы обратимся только к тем состояниям и заболеваниям, которые характерны для предклимактерического и климактерического периода.
Сухость кожи обусловлена пониженным содержанием в ней влаги, а также недостаточностью выработки липидов. Сухая кожа прекращает выполнять свои функции терморегуляции и защиты от термических, химических и физических факторов. Такая кожа раздражима, плохо переносит косметические средства, на ней легко появляются воспалительные изменения. В большей степени обычно страдает лицо - именно здесь раньше возникают морщины, шелушение, нарушения эластичности и пигментации, раздражение. В разной степени страдают и другие участки кожи. Большинству женщин в таких случаях необходимо применение различных косметических средств, увлажняющих и восполняющих недостающие липидные компоненты. К сожалению, именно тогда, когда средства ухода за кожей лица и тела наиболее необходимы, часты случаи их непереносимости. Большинство из них многокомпонентные, состоят из 20 и более различных химических соединений, и практически невозможно определить, какое из них вызывает раздражение. Только в небольшом количестве случаев это бывает основной действующий компонент, обозначенный на упаковке.
Обратившись к дерматологу, женщины обычно получают совет воспользоваться кортикостероидными мазями для устранения раздражения. В самом деле, эти средства быстро вызывают разрешение воспалительных изменений, причем чем "сильнее" мазь, тем быстрее и лучше эффект. Многие женщины начинают пользоваться такой мазью, как косметическим кремом, с одной стороны - недооценивая опасности длительного применения даже слабых кортикостероидных препаратов, а с другой - оставив надежду найти для себя подходящие косметические средства. Целесообразно в таких случаях попробовать применять лекарственные наружные средства, изготовленные на водоэмульсионной основе и не содержащие кортикостероидных компонентов, например мази Видестим и Радевит. Мазь Видестим представляет собой препарат, содержащий ретинола пальмитат (витамин А) 0,5% на эмульсионной основе. Активизирует размножение эпителиальных клеток, нормализует процесс их ороговения, усиливает защитные свойства кожи, стимулирует ее физиологическую регенерацию и заживление. Мазь Радевит содержит необходимые коже жирорастворимые витамины - ретинола пальмитат (витамин А), (-токоферола ацетат (витамин Е) и эргокальциферол (витамин D2). Обладает противовоспалительным, смягчающим, увлажняющим, противозудным действием, нормализует процессы ороговения в коже, усиливает ее защитные функции, способствует восстановлению кожи после повреждения.
Доброкачественные гиперплазии, новообразования на коже и неравномерное распределение пигмента - наиболее частые признаки старения кожи. Проблема неравномерной пигментации кожи тесно связана с воздействием на нее ультрафиолетовых лучей. Защита от инсоляции, использование солнцезащитных кремов и мазей в летний период, ношение шляпы и свободной одежды с длинными рукавами - основные меры профилактики образования пигментных пятен. Устранение их - довольно сложная проблема, поскольку глубокое шелушение кожи часто не дает желаемого эффекта, а удаление чревато образованием поверхностных рубчиков. Эффективных наружных средств пока не разработано.
Солнечное облучение и ослабление местного противоопухолевого иммунитета - основные причины появления доброкачественных и злокачественных новообразований. Удаление их - единственный эффективный метод терапии. Мы считаем необходимым рекомендовать обращение за консультацией к дерматоонкологу даже в тех случаях, когда удаление образования на коже не кажется целесообразным. Только специалист может с уверенностью сказать, насколько опасно наличие того или иного пятна и выроста. Регулярное посещение дерматоонколога должно стать нормой для лиц старше 40 лет.
Климактерический гипертрихоз обычно развивается через некоторое время после наступления менопаузы. Характеризуется ростом толстых волос в области подбородка и на верхней губе. Лечение - удаление волос различными способами.
Климактерическая кератодермия. Этот термин ввел датский дерматолог Х.Хакстхаузен, поэтому нередко в качестве синонима употребляется термин "болезнь Хакстхаузена". Основным фактором в развитии заболевания считается дефицит эстрогенов, развивающийся в процессе возрастной инволюции репродуктивной системы. По-видимому, имеет значение не только снижение выработки эстрогенов яичниками, но и прогестерона надпочечниками. Возможно и опосредованное влияние снижения выработки гормонов щитовидной железы, активируемой эстрогенами. Вместе с тем далеко не у всех женщин, вступивших в период климакса, даже тяжело протекающего, развивается климактерическая кератодермия. По данным Е.Бухариной (1985), дерматоз развивается у 0,91% женщин, находящихся в климактерическом периоде. По-видимому, для развития заболевания необходимы дополнительные условия. Возможно, это уменьшение количества или функциональной активности рецепторов к эстрогенам в клетках кожи у некоторой части женщин.
Тяжесть дерматоза коррелирует с симптоматикой патологического климакса (ожирение, гипертоническая болезнь, боли в крупных суставах, нервно-психические расстройства). Заболевание постепенно прогрессирует, протекает волнообразно, не имеет сезонных колебаний. Длительность его - от нескольких месяцев до многих лет. Полное клиническое выздоровление наблюдается редко. Облегчение состояния в ряде случаев наступает после окончания климактерического периода, на фоне длительной эстрогенотерапии или в результате терапии ретиноидами.
Первые проявления заболевания совпадают с началом климактерического периода, реже отстают от него на 3-5 лет. Заболевание часто начинается с появления трещин, затем очагового гиперкератоза. Высыпания могут быть в виде округлых, четко ограниченных гиперкератотических папул желтоватого или серовато-желтого цвета, незначительно выступающих над уровнем окружающей кожи. При прогрессировании болезни папулы сливаются в крупные бляшки желто-коричневого цвета, утрачивая четкие границы. Бляшки покрыты толстыми гиперкератотическими наслоениями. Характерно наличие глубоких кровоточащих трещин. Поражение кожи обычно симметрично, высыпания расположены только на ладонях и подошвах, причем подошвы поражаются чаще. Очаги поражения на подошвах располагаются в местах давления и трения (в области пяток, по наружному краю стопы, области первого плюсневого сустава), на ладонях - обычно в центре, области тенара и гипотенара. Практически никогда не поражаются тыльная поверхность кистей и стоп и ногтевые пластинки.
Субъективные ощущения чаще отсутствуют, иногда бывает зуд с усилением в ночное время. С наличием трещин связаны жжение, боли при ходьбе и ручной работе. Из общих явлений, сопровождающих кожные высыпания, наблюдаются нервно-психические нарушения (раздражительность, эмоциональное возбуждение, плаксивость, плохой сон, снижение памяти), ожирение, гипертоническая болезнь, реже - боли в суставах.
В установлении диагноза климактерической кератодермии основными критериями являются характерная клиническая картина, данные гистологического исследования кожи, гинекологический анамнез, анализ течения заболевания и результаты предшествующей терапии.
Основными диагностическими признаками являются:
- развитие заболевания у лиц старше 40 лет, обычно в связи с климаксом, чаще патологическим;
- прогрессирующее течение, отсутствие сезонности и волнообразное течение без достижения полной ремиссии;
- поражение только ладоней и подошв с расположением высыпаний на ладонях в центре, на подошвах - в области давления и трения и никогда - в области свода стопы и тыльной поверхности кистей и стоп;
- наличие гиперкератотических папул и бляшек с четкими границами и незначительным шелушением;
- образование глубоких болезненных кровоточащих трещин;
- резистентность к терапии.
При гистологическом исследовании биоптатов кожи, взятых из очагов поражения, выявляются выраженный акантоз, массивный гиперпаракератоз, спонгиоз с образованием пузырьков, содержащих серозную жидкость и клетки инфильтрата, экзоцитоз, в дерме - очаговые и периваскулярные лимфо-гистиоцитарные инфильтраты с примесью тучных клеток в состоянии дегрануляции. Коллагеновые волокна утолщены, разрыхлены, отмечается деструкция эластических волокон.
Основным методом лечения в настоящее время является применение препаратов из группы ретиноидов. Это связано с их свойствами снижать ороговение, стимулировать заживление и иммуномодулирующим эффектом.
Применяются масляный раствор ретинола пальмитата по 100 000 МЕ/мл, аевит, свечи дерморетин (содержащие 13-цис-ретиноевую кислоту) и ацитретин (сменивший в последнее время ранее применявшийся тигазон). Для достижения устойчивого терапевтического эффекта необходимо длительное лечение (не менее 3 месяцев).
Под влиянием лечения быстрее всего обычно исчезают трещины. Через несколько недель лечения (быстрее при применении ацитретина и дерморетина, медленнее - ретинола пальмитата) отторгаются гиперкератотические наслоения, уменьшается инфильтрация. На месте высыпаний остаются эритематозные пятна с умеренным шелушением.
Лечение ацитретином (25-30 мг 1 раз в день во время еды или с молоком) или тигазоном (по 25 мг 3 раза в день после еды) проводится 2-3 месяца. Терапия нередко сопровождается рядом побочных эффектов - сухостью кожи и слизистых оболочек, хейлитом, образованием трещин в углах рта, что приводит к необходимости снижения дозы препарата или его отмены. Рецидивы отмечаются через 1-3 месяца после завершения курса лечения.
Ректальные свечи дерморетин назначают до достижения отторжения гиперкератотических наслоений, после чего лечение продолжают ретинола пальмитатом в дозе 100 000 МЕ/сутки.
Ретинола пальмитат назначают по 200 000 - 300 000 МЕ/сутки (2-3 мл масляного раствора) в зависимости от веса больного. Всю дозу принимают однократно на ночь одновременно с жиросодержащими продуктами. По достижении улучшения (обычно через 1 месяц) дозу снижают вдвое, лечение продолжают еще 2-3 месяца. Клиническая ремиссия или значительное улучшение наблюдается к концу 2-3 месяцев терапии, продолжается 2-6 месяцев.
При наличии противопоказаний (ожирение, отклонения в биохимических показателях) в лечении используют препараты, улучшающие микроциркуляцию, седативные, антигистаминные средства, биогенные стимуляторы (экстракт плаценты).
Местно применяются мази с ретинола пальмитатом и другими жирорастворимыми витаминами 0,1% синестроловый крем, 2-5% салициловая мазь. Трещины обрабатывают фукорцином.
Использование синестролового крема можно отнести к патогенетической терапии климактерической кератодермии. Используются небольшие концентрации синестрола - 0,1%, поскольку увеличение концентрации до 1% и выше приводит к атрофии кожи. Е.Бухариной (1985) было предложено использовать 0,1% синестроловый крем после ежедневных ванночек с отваром ромашки или шалфея дважды в день 20-30 дней. Хороший клинический эффект достигался после 2 курсов лечения. Побочных эффектов не наблюдалось.
Что такое перхоть? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ляшко Маргариты Анатольевны, дерматолога со стажем в 10 лет.
Над статьей доктора Ляшко Маргариты Анатольевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Перхоть (Dander) — это мелкие чешуйки на волосистой части головы, которые делают её внешний вид неопрятным. К аждый человек в своей жизни так или иначе сталкивается с этой проблемой [1] . Чешуйки перхоти образуются в результате ускоренного роста кератиноцитов (основных клеток эпидермиса) во время обновления клеток кожи.
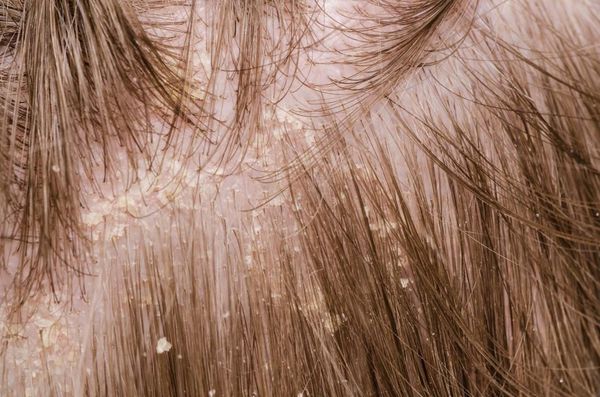
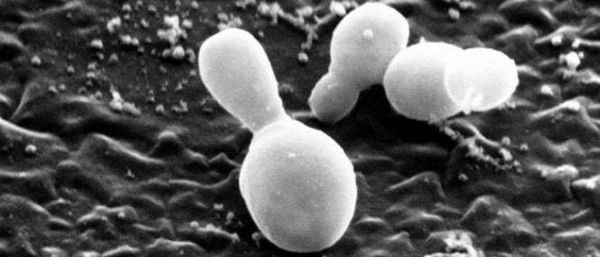
Перхоть не заразна, её появление не зависит от времени года. Основной причиной перхоти являются дрожжевые грибы Malassezia furfur (Pityrosporum ovale) [4] . Они входят в состав постоянной и временной микробиоты кожи большинства людей. Грибы могут проникать в эпидермис, дерму и волосяные луковицы [6] [7] . Их излюбленная локализация — участки, богатые кожным салом: грудь, спина, волосистая часть головы. Поскольку высокая плотность дрожжевых грибов не всегда сопровождается кожными симптомами, исследователи пришли к выводу, что патогенность присутствующих на коже Malassezia в большей степени зависит от их подтипа, чем от плотности распределения [8] .
Предрасполагающие и провоцирующие факторы образования перхоти:
- Наследственность — наличие в семье родственников, страдавших себорейным дерматитом.
- Избыточная работа сальных желёз.
- Себорея — избыточное образование кожного сала, вызванное гормональными изменениями [1] .
- Поражения нервной системы — парез мимических мышц , параличи туловища, болезнь Паркинсона .
- Приём антипсихотических препаратов , таких как галоперидол , тиоридазин, тиопроперазин, сульпирид , хлорпротиксен, рисперидон . Однако их роль в образовании перхоти пока не доказана.
- Эмоциональные перегрузки — вызывают обострение перхоти [9] .
- Заболевания пищеварительного тракта — нарушение выработки ферментов, дисбактериоз кишечника .
- Авитаминозы — нехватка кисломолочных и молочных продуктов, а также еды, содержащей витамины А, В, С, Е, медь, кальций, цинк, селен.
- Конституциональные особенности — болезнь Иценко — Кушинга , сахарный диабет и др. [1] .
- Химическая и термическая обработка кожи головы — использование пенки, геля и лака для укладки волос, высушивание их феном, вытягивание горячими щипцами.
В редких случаях перхоть может возникнуть, если использовать шампуни с агрессивными поверхностно-активными веществами (л аурил- и лаурет сульфатами ), редко или слишком часто мыть и расчесывать волосы.
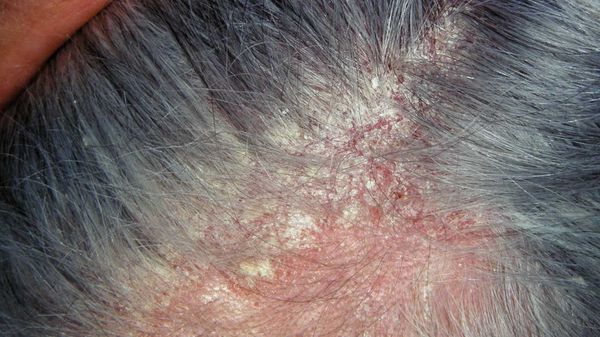
Перхоть — это синдром. Она является лёгким проявлением себорейного дерматита — хронического заболевания, при котором на лице, груди, спине и волосистой части головы возникают розовые или красные пятна с нечёткими границами, покрытые серебристыми чешуйками [10] . Условия, при которых перхоть может трансформироваться в себорейный дерматит, включают повышенную индивидуальную чувствительность кожи к компонентам жирных кислот, что проявляется разной степенью выраженности чешуйчатого дерматита [1] .
Причины перхоти у грудничков
- перхоть может появляться из-за нежной кожи и недоразвития сальных желез в первые месяцы жизни;
- у некоторых малышей перхоть выступает аллергической реакцией на продукты, которые ест кормящая мама;
- выбор "неподходящего" шампуня или других гигиенических средств.
Причины перхоти у подростков
Появление перхоти у подростков связано с усиленным образованием кожного сала из-за активной работы сальных желёз в пубертатный период.
Особенности возникновения у мужчин и женщин
У мужчин перхоть возникает чаще [9] . Это объясняется особенностями выработки кожного сала — себума. Так, влияние мужских половых гормонов чаще приводит к его избыточному выделению.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы перхоти
Так как перхоть является лёгким проявлением себорейного дерматита, она включает в себя признаки данного заболевания:
- жирный блес к и шелушение кожи головы;
- зуд и повышение чувствительности кожи;
- выпадение волос;
- обильное количество чешуек на волосах и одежде;
- появление красных пятен при ухудшении процесса [1] .
Чешуйки перхоти можно обнаружить на волосах. Как правило, они очень тонкие, полупрозрачные, при нормальном салоотделении — белого или бело-серого цвета. Иногда чешуйки образуют небольшие скопления на любом участке кожи головы .
Зачастую отмечается зуд и появляются пятна розового цвета с нечё ткими границами, которые покрыты тонкими хлопьями перхоти. Весь этот процесс может распространиться на участки кожи за пределами волосистой части головы.
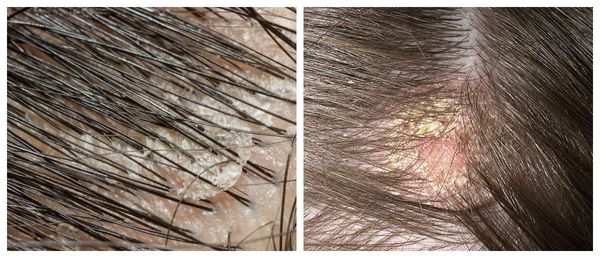
Перхоть распределяется на голове неравномерно. Количество чешуек увеличивается в местах сдавления кожи: под головными уборами и дужками очков, под волосами, собранными в пучок или косичку. Чешуйки перхоти легко осыпаются на плечи и одежду при расчёсывании волос и движении.
Патогенез перхоти
Ключевой фактор образования перхоти — гриб Malassezia globosa, генетически адаптированный к паразитированию на липидной (жирной) среде. Отсутствие способности синтезировать жирные кислоты, необходимые для жизнедеятельности, Malassezia globosa компенсирует выработкой большого количества липаз и фосфолипаз — ферментов, которые разлагают триглицериды кожного сала и способствуют получению необходимых жирных кислот. Изменения кожного покрова при перхоти провоцируют внеклеточные протеины, которые также секретирует Malassezia. Они взаимодействуют с кожей, тем самым приводя к развитию патологического процесса [1] .
Основными клетками эпидермиса кожи человека являются базальные кератиноциты. Физиологический цикл их развития длится около 25-30 дней. В случае возникновения патологического цикла они обновляются в разы быстрее — за 5-14 дней. При этом клетки не успевают терять воду, что приводит к их склеиванию и отшелушиванию в виде заметных бело-серых хлопьев. Эти хлопья и являются перхотью.
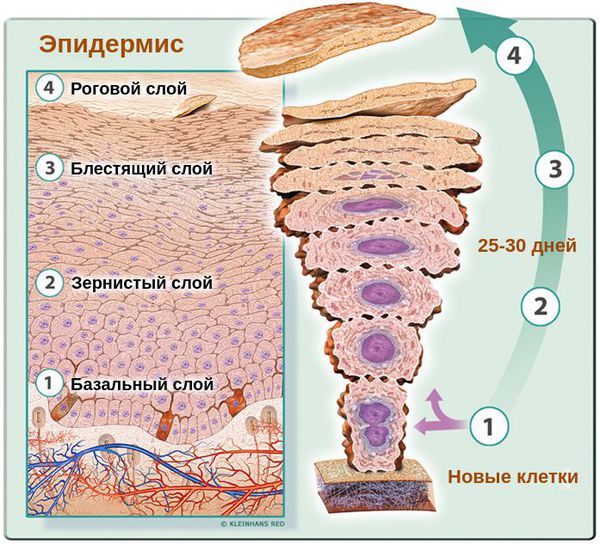
Как показывают исследования, при увеличении скорости обновления клеток в случае перхоти отсутствуют признаки усиленного роста клеток (гиперпролиферации) [2] . Это говорит о том, что повышение клеточной продукции скорее является следствием воспаления.
Верхний слой здорового эпидермиса, т. е. роговой слой представляет собой 25-35 плотно прилегающих друг к другу слоёв, состоящих из полностью кератинизированных (оформленных) корнеоцитов — плоских защитных чешуек. При развитии патологического процесса количество слоёв уменьшается максимум до 10-ти. При этом они, вместе с клетками в них, расположены хаотично [13] .
При перхоти корнеоциты отделяются друг от друга, соединения между клетками (десмосомы) становятся менее прочным или вовсе исчезают. Из-за этого между корнеоцитами появляется большое количество плотной салоподобной массы межклеточных липидов [11] [12] .
Классификация и стадии развития перхоти
Международная классификация болезни отн осит перхоть к себорейному дерматиту [14] .
Различают три вида себореи:
- Жирная себорея — возникает тогда, когда сальные железы выделяют избыточное количество кожного сала. Волосы и кожа с тановятся жирными и блестящими. В зависимости от консистенции кожного сала выделяют два типа жирной себореи :
- Густаясеборея — чешуйки перхоти, как правило, склеиваются друг с другом; волосы становятся грубыми, жёсткими; возникают чёрные угри — комедоны, при сдавлении которых выделяется густая сальная масса.
- Жидкаясеборея — кожа лоснится, напоминает апельсиновую корку из-за расширенных пор; жёлтые чешуйки перхоти плотно прилегают к коже, крепко сцеплены между собой; пряди волос склеиваются.
- Сухая себорея — возникает при плохом выделении кожного сала в результате высокой вязкости. Это приводит к сухости кожи головы, ломкости и истончению волос. Перхоть при этом легко отделяется от кожного покрова.
- Смешанная себорея — проявляется как совокупность жирной и сухой себореи. К примеру, на волосистой части головы имеются очаги сухой себореи, а на лице — жирной себореи [21][24] .

Осложнения перхоти
Перхоть — это доброкачественное состояние. При усиленной выработке кожного сала, недостатке цинка, первичном или вторичном иммунодефиците патогенные свойства грибов Malassezia globosa усиливаются. Это может привести к следующим осложнениям:
- Себопсориаз — доклиническая стадия псориаза. Проявляется шелушением волосистой части головы, бровей и образованием шелушащихся бляшек на туловище.
- Себорейный дерматит — хроническое воспаление кожи в себорейных зонах на фоне длительно существующей перхоти. У ВИЧ-инфицированных людей себорейный дерматит встречается чаще и протекает тяжелее, чем у других пациентов. Не поддающийся лечению себорейный дерматит — показание к обследованию на ВИЧ-инфекцию[22][23] .
- Выпадение волос. Перхоть опасна тем, что чешуйки перекрывают волосяным фолликулам доступ к кислороду. Из-за недостатка питания волосы ослабевают, истончаются, секутся, перестают расти, что способствует их постепенному выпадению. Иногда перхоть приводит к смерти волосяной луковицы, и тогда в зонах её локализации наступает облысение.
- Пиодермия — гнойные болезни кожи. В случае перхоти голова пациента постоянно чешется. Это чревато микротравмами и занесением в них стрептококковой и стафилококковой инфекции. Они в свою очередь приводят к появлению таких заболеваний, как фурункул, абсцесс, фолликулит, сикоз , импетиго.
- Атерома — киста сальной железы. Перхоть может заблокировать проток сальной железы, в результате чего выделяемый секрет будет скапливаться внутри неё. После разрешения атеромы на её месте появляется рубец.
- Юношеские угри . Юношеские угри возникают при обильной выработке кожного сала, увеличении сальной железы и неконтролируемом отделении клеток кожи в устьях волосяных фолликулов. Всё это приводит к воспалительным реакциям в окружающих тканях [24][25] .
Помимо прочего, перхоть вызывает социальный и психологический дискомфорт. Возникнув на фоне стресса, она может усилить и без того подавленное состояние.
Диагностика перхоти
Диагноз себорейного дерматита основывается на данных клинической картины. При каких-либо сомнениях необходимо:
- Тщательно собрать анамнез, т. е. узнать детали заболевания: когда появились высыпания, с чем их связывает пациент и др.
- Выявить факторы риска развития себоре и.
- Сделать биохимический анализ крови, чтобы исключить другие заболевания: системную красную волчанку, системную склеродермию и др. При перхоти будет наблюдаться дефицит микро- и макроэлементов (белка, железа, цинка, меди).
- Выполнить анализ крови на сахар для исключения сахарного диабета.
- Провести анализ крови на гормоны щитовидной железы для исключения гипертиреоза и гипотиреоза .
- Исследовать состояние кожи и волос визуально и с помощью дерматоскопа. В случае перхоти на коже головы будут наблюдаться чешуйки белого, бело-серого или жёлтого цвета, иногда — пятна розового цвета.
- Проконсультироваться с гастроэнтерологом.

При сомнениях в постановке диагноза необходимо провести гистологическое исследование биоптата кожи — взять кусочек кожи с поражённого участка и определить под микроскопом наличие морфологических признаков, характерных для заболевания [14] .
Дифференциальная диагностика
Для правильного постановки диагноза и назначения лечения себорейных дерматит следует отличать от таких заболеваний, как псориаз, ирритантный дерматит, трихомикозы (поражение волос другими грибками), асбестовидный лишай .
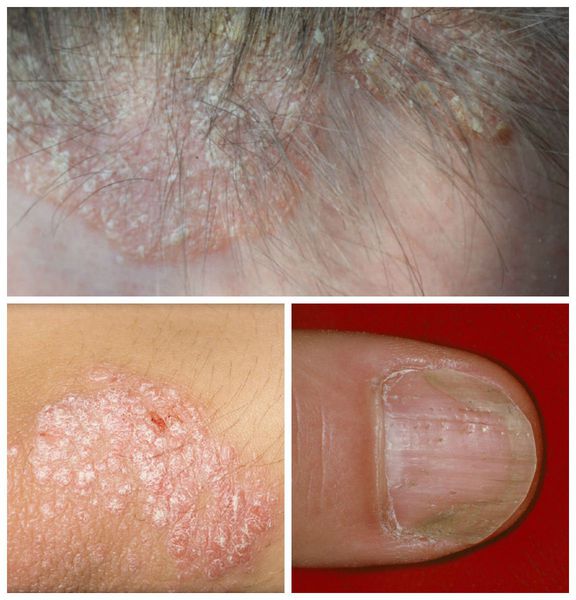
Псориаз волосистой части головы сопровождается появлением розовых или красных пятен, чешуйчатых бляшек с чётко ограниченными краями. Диагноз облегчается в случае обнаружения бляшек на других участках кожи или типичных поражений ногтей.
Ирритантный (раздражающий) дерматит возникает при попадании на кожу волосистой части головы кислоты или щёлочи. Характеризуется появлением сухих истончённых ломких чешуек, сопровождается симптомами жжения, покалывания и зуда. Данный дерматит встречается при использовании шампуня с сильными сурфактантами: лаурилсульфатом натрия, диэтаноламином, бензолами, парабенами, триклозаном. Все эти вещества хорошо пенятся, при этом нарушают pH кожи головы и вызывают раздражение. Также этот вид дерматита возможен при применении химических агентов во время укладки волос.
Трихомикозы , особенно инфекция, вызванная Trichophyton surans, могут напоминать перхоть. Обычно они возникают в детстве. Для них характерно наличие обломанных пеньков или выпадение волос в поражённой зоне, увеличение шейных и заушных лимфатических узлов.
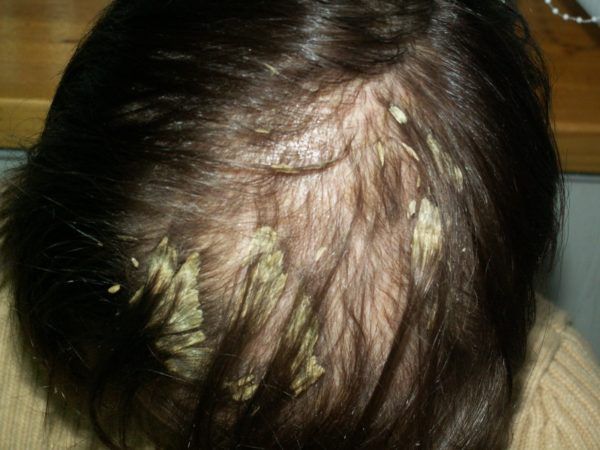
Асбестовидный лишай не является дерматологической инфекцией. Он представляет собой большую массу волос, плотно склеенных белыми или желтоватыми чешуйками, часто в области макушки. Мнения многих авторов по поводу этого заболевания разнятся [1] .
Лечение перхоти
Средства против перхоти включают вещества для удаления чешуек, снятия зуда и подавления грибов Malassezia. Так как развитию себореи способствует нарушение работы сальных желёз, её лечение предполагает уменьшение выделения кожного сала. Оно направлено внутрь кожи. Для этого в первую очередь назначают себорегулирующие маски или лосьоны на основе цинка, салициловой кислоты, гормональных компонентов. Их нужно выдерживать после нанесения 20-30 минут. Шампунь же только дополняет лечение. Он помогает смыть сальный секрет, покрывающий кожу головы.
Когда необходимо обращаться к врачу
Как избавиться от перхоти в домашних условиях
Вылечиться самостоятельно можно с помощью аптечных линеек шампуней, направленных на лечение перхоти.
Чем мыть голову от перхоти: шампуни и маски
Основными ингридиентами большинства шампуней и масок от перхоти являются салициловая кислота, сульфат селена, сера, пиритион цинка. Самым эффективным шампунем будет тот, в котором будут присутствовать два или три нижеперечисленных компонента:
В настоящее время на рынке представлены следующие препараты:
Все существующие лосьоны и шампуни против перхоти бывают:
- терапевтическими — продаются в аптеке;
- косметическими — продаются в обычных магазинах.
Терапевтические шампуни применяются строго по инструкции, как правило, не менее 1-2 раз в неделю. Косметические шампуни используются ежедневно или через день до тех пор, пока количество перхоти не уменьшится, после этого — 2-3 раза в неделю.
Чтобы действующее средство шампуня успело подействовать и помогло избавиться от перхоти, средство необходимо тщательно втирать в кожу головы, оставляя его минимум на пять минут. Если спустя 2-3 недели использования шампуня перхоть не исчезает, то следует обратиться к дерматологу-трихологу.
Во время лечения важно придерживаться сбалансированной диеты: стараться меньше есть сладкую, жирную пищу; чаще употреблять кисломолочные продукты, а также еду с большим содержанием клетчатки и витаминов. Это позволит нормализовать работу сальных желёз.
Чем снять зуд от перхоти
Избавиться от зуда поможет правильно подобранный шампунь по типу кожи головы. Своевременный и адекватный гигиенический уход за волосами с использованием шампуней, содержащих пиритион цинка, позволяет контролировать появление перхоти и уменьшить зуд.
Лекарства и аптечные средства от перхоти
Препаратов в форме таблеток для уменьшения перхоти не существует. Лечение проводится с помощью специальных шампуней, описанных выше.
Как быстро избавиться от перхоти
Лечение предполагает длительное использование косметических и лечебных средств, поэтому быстро избавиться от перхоти не получится.
Как избавиться от перхоти народными средствами
Методы нетрадиционной медицины не имеют доказанной эффективности, их действие непредсказуемо, поэтому они не могут быть рекомендованы для лечения.
Прогноз. Профилактика
Прогноз благоприятный. При правильно назначенном, адекватном лечении выздоровление наступает в большинстве случаев. Длительность терапии обычно составляет от трёх до шести недель. В дальнейшем можно пользоваться обычными косм етическими шампунями против перхоти. Рецидивы могут возникать при развитии или обострении болезней желудочно-кишечного тракта или других хронических заболеваний кожи [15] .
Полезные советы по уходу за волосами
Людям с жирным типом волос желательно регулярно мыть голову, а лучше — каждый день. Это позволит снизить вероятность возникновения перхоти. Также необходимо как можно реже использовать лаки, спреи, гели и другие средства для волос, так как они усиливают выделение кожного сала.
В рамках профилактики по возможности нужно избегать стрессовых состояний. Они негативно влияют не только на состояние волос и кожного покрова, но и весь организм. Также стоит обратить внимание на свой рацион: употреблять больше продуктов, содержащих цинк, полинасыщенные жиры и витамин B.
С большой осторожностью пациенты с себореей должны относиться к нанесению макияжа и использованию косметических средств. Они повышают чувствительность кожи, тем самым приводя к нарушению образования чешуек рогового слоя кожи [18] [19] [20] .
Дерматиты различного происхождения и вида занимают одно из лидирующих мест среди заболеваний кожи хронического характера. Данное патологическое состояние может возникать практически в любом возрасте, однако наиболее часто появляется в период полового созревания в связи с увеличением секреции сальных желез, которая вызывается гормональной перестройкой организма. Заболевание никоим образом не отражается на общем состоянии здоровья, однако причиняет больным значимый дискомфорт, как психологический, так и психический.
Себорейный дерматит на лице, лечение которого требует продолжительного лечения, может быть предотвращён на ранних стадиях развития, если хорошо изучить факты, способствующие его развитию, основные причины, симптомы и признаки.
Возбудителем данного заболевания можно назвать грибы, принадлежащие к роду Malassezia furfur. Они являются составляющей нормальной микрофлоры кожных покровов человека более, чем у девяноста процентов населения всей планеты. Грибы располагаются в непосредственной близости от сальных желез и расщепляют на свободные жирные кислоты кожное сало, затем используют их для своего развития и роста.
Под действием определённых факторов, данная патогенная микрофлора гиперактивизируется. К ним можно отнести:
- обострение хронических болезней;
- ослабление иммунитета человека;
- сбои в работе нервной системы, стрессы;
- избыточная потливость, патологическое увеличение выработки кожного сала;
- неправильное питание;
- использование моющих средств на щелочной основе.
Себорейный дерматит на лице чаще всего возникает у мужчин, поскольку деятельность сальных желез регулируют именно их гормоны.
При развитии себорейного дерматита на лице в большинстве случаев поражается так называемая Т-зона – участки с многочисленным количеством сальных желез и повышенной их активностью. Основными клиническими симптомами данного заболевания можно назвать:
- воспаление и шелушение кожи;
- появление элементов сыпи — сухих шелушащихся или желтовато-красных пятен и папул с чётко ограниченными контурами возле ресниц, бровей, на крыльях носа, скулах, на заушных областях;
- интенсивный зуд, ощущения жжения на поражённых участках кожного покрова.
Если лечение дерматита на лице не проводится или же оно несвоевременное либо неграмотное, шелушение становится ярко выраженным, чешуйки становятся сальными, толстыми, окрашиваются в специфический желтоватый цвет. Патологические высыпания приобретают форму сплошных воспалённых очагов, на коже образуются характерные папулы.
Основные методы консервативной терапии себорейного дерматита на лице основываются на данных, которые доказывают грибковое происхождение данного заболевания. Поэтому наиболее эффективными являются препараты группы глюкокортикостероидов (гидрокортизоновая мазь). Однако данные препараты имеют недостатки в виде нежелательных побочных эффектов: эритемы, атрофии кожи, обострения или развития перорального дерматита, просвечивания сосудов, появления розовых угрей.
Для лечения данного заболевания также применяются различные физиопроцедуры. К ним можно отнести ультрафиолетовое излучение, криомассаж, дарсонвализацию (действие высокочастотных токов). Данные процедуры практически не имеют побочных эффектов. Благодаря им улучшается состояние пациентов, их внешний вид, исчезает симптом кожного зуда, выраженность воспалительного процесса, повышается местный иммунитет, микроциркуляция крови, увеличивается степень сопротивления эпидермиса механическим повреждениям. Эти методики благотворно влияют на состояние нервной системы, что повышает концентрацию в крови адреналина и тестостерона, что ведёт к улучшению работы сальных желез.
Себорейный дерматит на лице лечится также препаратами группы антибиотиков, антиаллергенов, витаминов.
Среди народных средств лечения наиболее распространены маски из огуречной кашицы, отвары из цветков ромашки, зверобоя, календулы, листьев подорожника для обработки поражённых участков. Они помогают снять симптомы зуда, воспаления, улучшить общее состояние кожи.
Менопауза — трудное время для всего организма. Изменения происходят очень быстро, и только некоторые органы способны адаптироваться к ним с такой же скоростью. К сожалению, кожа не может этого сделать. Ткани кожи постепенно деградируют, и им становится все труднее справляться с воздействием вредных внешних факторов, приспосабливаясь к изменениям, происходящим внутри. Ваша кожа, в том числе чувствительная кожа лица, на самом деле делает все возможное в данных обстоятельствах, так что не время сдаваться!
Чувствительная кожа и другие симптомы во время менопаузы. Что вы можете сделать?
Вы, наверное, знаете это, но, возможно, это стоит повторить. Ваша кожа, особенно чувствительная кожа лица, нуждается в обновлении, увлажнении и успокоении. Вы можете обеспечить ее этим легко и быстро!
Во время менопаузы нужно наблюдать за следующим:
- изменения уровня pH кожи;
- дефицит эпидермальных липидов;
- деградация гиалуроновой кислоты.
Наряду с этими изменениями, Вы можете заметить повышенную чувствительность кожи, экзему, сухость и общее ухудшение текущего состояния кожи (проблема может появиться или усугубиться та, что уже есть, например, розацеа или экзема).
Успокаивающее воздействие на кожу оказывают жирные кислоты, которые играют важную роль в обеспечении эластичности кожи. Было показано, что дефицит жирных кислот наблюдается при типичных кожных заболеваниях, таких как: атопический дерматит, угревая сыпь и псориаз.
Кожаные липиды также необходимы для поддержания защитной функции кожи, которая с возрастом теряет свою сопротивляемость.
К счастью, есть косметические продукты, которые содержат эти драгоценные частицы. Жирные кислоты и другие липиды, применяемые на месте, могут улучшить дефицит эпидермальных липидов. Именно поэтому хорошо использовать косметику с этими ингредиентами в это трудное для кожи время.
Подводя итог, ваша чувствительная кожа во время менопаузы нуждается в обновлении, увлажнении и укреплении.
Поскольку гиперчувствительная кожа становится сухой и менее эластичной во время менопаузы, она также более требовательна к некоторым косметическим средствам, таким как мыло и моющие средства, которые могут вызвать гиперчувствительность кожи, воспаление и зуд. Вот почему стоит присмотреться к косметике, которую вы используете в этот период. Если у вас сложилось впечатление, что продукт начинает вас раздражать, оставьте его и замените на более мягкий. Женщины также могут испытывать так называемую парестезию: покалывание, ощущение жжения или онемение кожи.
Помните, что расстройства сна, связанные с зудом и горячими «приливами», могут также влиять на увлажнение кожи и барьерную функцию кожи, что приводит к гиперчувствительности. Правильный уход за кожей поможет успокоить вашу чувствительную кожу. Теперь вы, наверное, понимаете, как это взаимосвязано.
Чувствительная кожа во время менопаузы
Чувствительность кожи напрямую связана с:
- уровнем pH;
- эпидермальными липидами;
- гиалуроновой кислотой.
Даже малейшее изменение в вашем организме повлияет на эти три фактора, поэтому такое серьезное явление, как менопауза, вызовет еще больший дискомфорт и повышенную чувствительность.
Происходящие в организме изменения не являются поводом, чтобы опустить руки. В этот период жизни вы можете жить насыщенной и полноценной жизнью. Узнав больше о происходящих изменениях вы сможете успешнее к ним приспосабливаться.
Себорейный дерматит поражает людей любого возраста – от младенцев до пожилых людей. Чуть чаще встречается у мужчин. Заболевание рецидивирующее. Его обострения обычно возникают в осенние и зимние месяцы. Заболевание значительно снижает качество жизни.
Симптомы у грудничков
Себорейный дерматит у грудничков чаще всего протекает в форме так называемых корочек, которые появляются в первые месяцы жизни. Для него характерны эритематозные поражения, покрытые бело-желтыми жирными чешуйками. Они расположены на волосистой части головы. У некоторых детей он может появиться на шее или ушах. Иногда симптомы появляются на туловище, руках и ногах, подмышках и в области подгузников. В редких случаях может развиться эритродермия. Это то, что называется воспалением кожи и оно покрывает более 90% кожи поверхности тела. Обычно себорейный дерматит у младенцев проходит к 1 году.
Симптомы у подростков и взрослых
Себорейный дерматит первоначально проявляется в виде шелушения и легкой эритемы. По мере прогрессирования болезни поражения трансформируются в эритематозные пятна неправильной формы с желтыми корками. Симптомы со стороны кожи головы также могут различаться по степени тяжести. У некоторых больных наблюдается только перхоть. У других встречаются диффузные воспалительные поражения, покрывающие всю поверхность кожи головы. В запущенных случаях засохший слой омертвевшей кожи и кожного жира образует корку. Кроме того, больные жалуются на зуд. Иногда волосы редеют. Симптомы себорейного дерматита могут появляться на лице, за ушами, на груди, спине, подмышках или при сгибаниях суставов. В некоторых случаях (особенно у пожилых) заболевание приводит к уже упомянутой эритродермии.
Причины
Причины себорейного дерматита до конца не изучены. Согласно гипотезам, причиной заболевания является повышенное производство кожного сала и его неправильный состав, дрожжеподобный грибок Malassezia furfur (известный как Pityrosporum ovale) и воспаление, вызванное этими факторами. Исследование 2017 года подтвердило, что бактерия Staphylococcus epidermidis и нарушение барьерной функции кожи влияют на развитие болезни.
Факторы риска
Также установлены факторы, повышающие вероятность развития себорейного дерматита. Среди них есть:
- неврологические расстройства (например, болезнь Паркинсона, эпилепсия) и психические расстройства;
- стресс;
- ослабленная иммунная система (например, из-за ВИЧ/СПИДа или некоторых видов рака);
- использование отдельных лекарственных препаратов (например, галоперидола, лития, псоларенов, солей золота, буспирона);
- неправильное питание (дефицит элементов пищевых продуктов, таких как цинк, селен или витамины группы B);
- ошибки ухода за кожей и чрезмерное использование косметики.
Диагностика
В типичных случаях врач диагностирует себорейный дерматит на основании дерматологического обследования. В случае сомнений может назначить дополнительные тесты. Обычно это делается для исключения других заболеваний с похожими симптомами, таких как псориаз, микоз и аллергические заболевания.
Лечение
У младенцев себорейный дерматит обычно протекает в легкой форме и проходит спонтанно. Заболевание рецидивирует в других возрастных группах. Нет единого лекарства для лечения. Наиболее распространенная терапия – это местные противогрибковые, противовоспалительные, кератолитические (растворяющие роговой слой эпидермиса) и альтернативные препараты. Некоторые из них попадают в несколько вышеупомянутых категорий. Эти продукты доступны в виде шампуней, кремов, гелей или лосьонов.
Шампунь от себорейного дерматита
Рекомендуют шампунь с циклопироксоламином. При легкой форме себорейного дерматита можно использовать шампунь от перхоти, содержащий сульфид селена, пиротинат цинка или деготь. Однако действие этих препаратов непродолжительное. Долгосрочного контроля симптомов можно добиться с помощью противогрибкового шампуня, содержащего кетоконазол, флутримазол или клотримазол. В некоторых случаях рекомендуются средства для местного лечения, к которым относятся препараты из группы глюкокортикостероидов. Иногда необходим оральный прием. В бессимптомный период больным следует также использовать профилактический шампунь с циклопироксоламином или кетоконазолом.
Читайте также:

