Салициловая мазь при розацеа
Обновлено: 25.04.2024
• В системном обзоре Van Zuuren и соавт. проанализировали эффективность метронидазола, тетрациклина и азелаиновой кислоты при лечении розацеа. Наиболее убедительно доказана эффективность местного применения метронидазола (0,75% или 1%) и азелаиновой кислоты (15% или 20%).
• Когда количество папул и пустул небольшое, можно начать с метронидазола (0,75% или 1%) или азелаиновой кислоты (15% или 20%).
• Если высыпания на коже более распространенные, рекомендуются пероральные антибиотики, такие как тетрациклин и метронидазол.
• Тетрациклин может назначаться перорально в дозировке от 250 до 500 мг ежедневно 1-2 раза в день.
• Крем, содержащий метронидазол в концентрации 0,75% и в концентрации 1%, при применении один раз в день одинаково эффективен в случае розацеа средней и тяжелой степени. Однако для крема 0,75% в инструкции о назначении все еще предлагается применять препарат два раза в день. Однопроцентный гель и крем рекомендуется наносить один раз в день.
• Пациентов, которые начали лечение только пероральными антибиотиками и достигли улучшения, можно перевести па местную поддерживающую терапию препаратами метронидазола или азелаиновой кислоты.
• Эффективность геля азелаиновой кислоты 15% незначительно превосходила таковую геля метронидазола 0,75% в исследованиях, спонсированных производителем. Однако азелаиновая кислота не так хорошо переносилась, так что оба препарата являются приемлемыми, и выбор зависит от предпочтений пациента и переносимости.
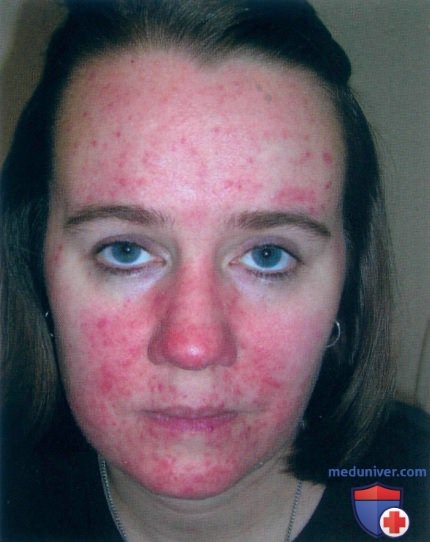
РИСУНОК 1. Розацеа у 34-летней женщины с эритемой, папулами и пустулами, покрывающими почти все лицо. Обратите внимание на ее светлую кожу и голубые глаза, свидетельствующие о североевропейском происхождении.
• Клещи рода Demodex могут стать одной из причин розацеа. В одном исследовании крем перметрин 5% оказался таким же эффективным в лечении розацеа, как и гель метронидазола 0,75% и более эффективным по сравнению с плацебо.
• При тяжелой папуло-пустулезной форме, устойчивой к антибиотикам и местной терапии, можно назначить изотретиноин перорально в малой дозировке от 0,1 до 0,5 мг/кг.
• Для лечения ассоциированных с розацеа телеангиэктазий могут применяться электрохирургические методы или лазеротерапия.
• Ринофиму можно удалить при помощи электрохирургического вмешательства или лазеротерапии. Для лечения ринофимы в некоторых случаях применяется изотретиноин.
б) Консультация пациента врачом. Внимание пациента с розацеа акцентируется на необходимости защиты от солнца, что предполагает ношение шляпы и ежедневное применение солнцезащитных средств, которые не вызывая раздражения, защищают кожу как от УФ-А, так и УФ-Б лучей. Пациенту рекомендуется вести дневник для идентификации провоцирующих факторов, таких как жаркая и влажная погода, алкоголь, горячие напитки и острая нища, с тем, чтобы впоследствии избегать их влияния.
в) Наблюдение при розацеа. Наблюдение должно осуществляться по мере необходимости через один или три месяца.
г) Список использованной литературы:
1. van Zuuren EJ, Graber MA, Hollis S, Chaudhry M, Gupta AK, Cover M. Interventions for rosacea. Cochrane Database of Syst Rev. 2005;(3):):CD003262.
2. Dahl MV, Jarratt M, Kaplan D,Tuley MR, Baker MD. Once-daily topical metronidazole cream formulations in the treatment of the papules and pustules of rosacea. J Am Acad Dermatol. 2001;45(5):723-730.
3. Elewski BE, Fleischer AB, Pariser DM.A comparison of 15% azelaic acid gel and 0.75% metronidazole gel in the topical treatment of papulopustular rosacea. Arch Dermatol. 2003;139:1444-1450.
4. Kocak M. Yagli S,Vahapoglu G, Eksioglu M. Permethrin 5% cream versus metronidazole 0.75% gel for the treatment of papulopustular rosacea: A randomized double-blind placebo-controlled study. Dermatology. 2002;205:265-270.
Видео фармакологические, побочные эффекты метронидазола
Редактор: Искандер Милевски. Дата обновления публикации: 29.3.2021
Описаны подходы к лечению розацеа с использованием различных лекарственных средств и методов терапии, эффективность которых находится в прямой зависимости от длительности терапии и степени выраженности побочных эффектов. В этой связи лазеры и устройства с
Approaches to rosacea treatment were described, using different medications and therapeutic methods, whose efficiency directly depends on the therapy duration and degree of side effects intensity. In this connection lasers and devices with sources of light is the best choice.
.jpg)
Многочисленные способы лечения розацеа определяются разнообразием этиологических и патогенетических факторов, стадией, многообразием клинических форм заболевания. Терапия больных розацеа представляет трудную задачу, так как использование любого из предлагаемых в настоящее время методов лечения в виде монотерапии не приводит к полному выздоровлению, а оказывает лишь временный эффект. Наличие неясных до настоящего времени многих сторон этиологии и патогенеза розацеа, отсутствие надежных методов лечения делают проблему разработки новых подходов к терапии данной патологии крайне актуальной для современной дерматологии.
Терапевтическое действие одних средств направлено на редукцию воспалительных явлений, других — на коррекцию различных соматических нарушений со стороны пищеварительного тракта, центральной нервной системы, сосудистых реакций и т. д. [1]. Основное лечение предполагает устранение предрасполагающих и провоцирующих факторов, соблюдение диеты, фотопротекцию [2].
Классическая общая терапия розацеа включает антибиотики, метронидазол и наружную терапию. В период выраженного обострения присоединяют антигистаминные препараты. Однако до сих пор базисной терапией розацеа являются антибиотики, при этом тетрациклины остаются самыми эффективными антибактериальными препаратами в терапии данного дерматоза [3–6]. Лечение тетрациклинами, как правило, длительное — до 12 недель [3], что, несомненно, влечет за собой формирование побочных эффектов, таких как развитие кандидоза, нарушения пигментации кожи и зубов. В настоящее время используют антибиотики из группы макролидов — эритромицин, кларитромицин, джозамицин и т. д. [3, 7, 8].
Несмотря на спорный вопрос об этиологической роли Demodex folliculorum в патогенезе розацеа, прием метронидазола внутрь является неотъемлемой частью терапии розацеа [9]. Пероральное лечение метронидазолом составляет 4–6 недель, у некоторых больных до 8 недель, что также провоцирует побочные явления: тошноту, головные боли, сухость во рту, рвоту, крапивницу и т. д. Эффективной альтернативой является метронидазол в виде 1% геля, применяемого наружно [3, 4, 7, 10]. Хотя в отечественной дерматологии эти препараты широко назначаются в терапии розацеа, Управление по контролю качества пищевых продуктов и лекарственных средств (FDA, the Food and Drug Administration) в США их применение не санкционировало. Считается, что Demodex spp. выживают в условиях даже высоких концентраций метронидазола [11].
Развитие устойчивости бактериально-паразитарной флоры к препаратам имидазольной группы и антибиотикам тетрациклинового ряда приводит к необходимости совершенствования методов лечения и поиска новых лекарственных средств. В последнее время для лечения тяжелых форм розацеа применяют синтетические ретиноиды. Высокая терапевтическая эффективность препарата связана с влиянием на процессы дифференцировки и кератинизации клеток эпидермиса и сальных желез. Длительность лечения изотретиноином в среднем составляет 4–6 месяцев [12]. Данный препарат обладает побочными эффектами, главный из которых — тератогенное действие. Местное использование синтетических ретиноидов исключает развитие их системных побочных явлений, однако также вызывает сухость кожного покрова, шелушение, зуд [3–7, 11, 13]. Последние исследования указали на увеличение длительности ремиссии на 20% у пациентов с розацеа, принимавших изотретиноин, по сравнению с пациентами, получавших комплексное лечение (метронидазол и доксициклин) [14].
Традиционно местная терапия розацеа состоит из холодных примочек с антисептическими растворами (1–2% раствор борной кислоты, 1–2% раствор резорцина, отвар ромашки и т. д.), мазей, паст или кремов с противодемодекозным эффектом [1, 3].
Современные топические препараты используются в основном в виде кремов, содержащих азелаиновую кислоту, метронидазол 0,75% и 1%, адапален 0,1% и гель с метронидазолом 1% [1, 3, 4]. Некоторые авторы настаивают на особой эффективности азалаиновой кислоты в лечении розацеа [10]. Однако данное заявление также оспаривается. По мнению A. Parodi et al. (2011) и B. A. Yentzer et al. (2010), монотерапия азелаиновой кислотой без применения пероральных антибиотиков ведет к хронизации процесса и отсутствию видимого эффекта [8, 15]. Наиболее оптимальным является комплексное применение азелаиновой кислоты, доксициклина (или клиндамицина) и метронидазола [8, 11, 16].
Как показывают различные исследования отечественных и зарубежных ученых, значительного повышения эффективности терапии можно ожидать при использовании комбинированных методов терапии, сочетающих медикаментозные и физиотерапевтические методы лечения.
Физиотерапевтическими методами, используемыми в терапии розацеа, являются криотерапия, электрофорез, деструктивные методики.
Криотерапию проводят через день или ежедневно до глубокого отшелушивания. Метод показан больным независимо от стадии заболевания. Криотерапия оказывает противовоспалительное, сосудосуживающее, антипаразитарное действие [4, 7]. Клинические рекомендации также включают электрофорез (10–30% раствором ихтиола 2–3 раза в неделю, с лидазой 2–3 раза в неделю, 10–15 сеансов) [4].
В лечении папулопустулезной, кистозной и узловатой форм розацеа показаны деструктивные методики, такие как электрокоагуляция, дермабразия. Данные методы, к сожалению, имеют ряд недостатков: послеоперационное инфицирование, лейкодерма, формирование эпидермальных кист и рубцов [3, 4, 7].
В последние годы наиболее успешными считаются комбинированные методы лечения. Например, некоторые исследователи с успехом применили сочетание изотретиноина и дермабразии с хорошим результатом [5]. Эффективным является совмещение различных наружных препаратов, таких как азалаиновой кислоты, метронидазола и клиндамицина [11].
Однако все эти методы постепенно теряют свою актуальность не только в связи с имеющимися побочными эффектами, но с низкой эффективностью по сравнению с лазерным излучением [19].
Одним из наиболее значимых научных достижений практической медицины ХХ века стало образование самостоятельного направления — лазерной медицины. Первые исследования по практическому применению лазерного излучения посвящены различным областям хирургии, где лазерные устройства использовались как универсальные деструкторы и коагулянты. Открытие биохемилюминесценции дало предпосылку для развития нового направления лазерной медицины — терапевтического влияния низко- и высокоэнергетического лазерного излучения на клеточные и внутриклеточные процессы. Достижения науки позволили обосновать не только симптоматическое, но и патогенетическое применение лазера в терапии кожных заболеваний [2]. До появления лазерной терапии возможность улучшить состояние кожи лица у больных с розацеа была весьма ограничена. Так, для лечения телеангиэктазий лица применялись в основном электрокоагуляция и криотерапия. Однако эти методы характеризуются риском развития различных осложнений (гиперпигментаций, атрофий) и высокой частотой рецидивов [10, 19, 20]. Поэтому на сегодняшний день, по мнению большинства авторов, лазеротерапия — метод, обеспечивающий наиболее эффективный и продолжительный результат лечения розацеа [2–5, 7, 11, 19, 20].
В зависимости от энергетических характеристик лазера выделяют низкоэнергетические с плотностью мощности менее 100 мВт/см 2 и высокоэнергетические лазеры с плотностью мощности более 10 Вт/см 2 . От мощности лазера напрямую зависят фотобиологические эффекты, которые он вызывает. Низкоинтенсивное лазерное излучение (НЛИ) сопряжено с фотохимическими реакциями.
Фототермические эффекты высокоинтенсивного лазерного излучения (ВЛИ) вызывают локальную деструкцию ткани в виде фотодинамического действия, фотокоагуляции или фотоабляции [2].
Избирательное фототермическое или фотоакустическое действие ВЛИ объясняется теорией селективного фототермолиза (СФТ), согласно которой для повреждения или разрушения целевого хромофора необходимо, чтобы коэффициент поглощения мишени и окружающей ткани максимально различался, а продолжительность импульса была меньше или равна времени термической релаксации [2].
Открытие СФТ обосновало воздействие на специфические хромофоры кожи без повреждения окружающих структур путем подбора соответствующей длины волны, длительности импульса и плотности энергии. Таким образом, параметры лазерного излучения могут быть оптимизированы таким образом, чтобы точно воздействовать на ткань-мишень с минимальным сопутствующим повреждением других тканей. Хромофором, на который направлено воздействие при лечении сосудистых образований, является оксигемоглобин [19]. Наибольшее поглощение излучения оксигемоглобином происходит при длине волны 18, 542, 577 нм. В результате поглощения оксигемоглобином лазерного излучения сосуд подвергается воздействию энергии и коагулируется [19].
Для лечения сосудистой патологии кожи применялись с той или иной степенью эффективности и безопасности различные виды лазеров. Первым большим достижением лазеротерапии сосудистых образований было создание в 1970 году аргонового лазера с длиной волны 488 и 514 нм. К сожалению, использование лазерной установки, генерирующей непрерывное излучение, вызывало коагуляционный некроз поверхностных слоев кожи, что часто вело к последующему образованию рубцов и депигментации [19].
Современные авторы для лечения телеангиэктазий лица предлагают использовать в основном длинноволновые (577 и 585 нм) лучи [3, 4, 7] и импульсный лазер на красителях (ИЛК) (585 нм) с низкой плотностью энергии 1,5 Дж/см 2 или 3,0 Дж/см 2 . За один сеанс осуществляют один проход, процедуры проводят один раз в неделю, на курс 3–4 сеанса [2, 5, 21]. Несмотря на то, что длина волны 595 нм лучше проникает в ткани по сравнению с 585 нм, степень поглощения излучения оксигемоглобином уменьшается после 585 нм. Поэтому для увеличения глубины проникновения ИЛК с длиной волны 595–600 нм требуется дополнительное повышение плотности потока излучения на 20–50% по сравнению с ИЛК с длиной волны 585 нм [19]. Улучшение очищения кожи лица от телеангиэктазий и уменьшение выраженности эритемы могут быть достигнуты наложением импульсов с меньшей плотностью светового потока, но с большей длительностью, что позволяет также избежать появления пурпуры после лечения. По данным Голдберга Дж. (2010) степень очищения кожи после одного сеанса лечения увеличилась с 67% при использовании неперекрывающихся импульсов до 87% после применения методики наложения импульсов [19]. Осложнения после лечения ИЛК, такие как гиперпигментация, атрофия, гипертрофический рубец, экзематозный дерматит, встречаются крайне редко [19]. Последние исследования доказали терапевтическую результативность ВЛИ с длиной волны 578 нм, которая составляет при эритематозно-телеангиэктатической форме 88%, при папулезной — 83,7%, при пустулезной — 76,3%, при инфильтративно-пролиферативной — 62,7%. Отдаленные результаты данного исследования показали, что спустя три года достигнутый эффект в среднем сохраняется у 21% пациентов [22].
Однако, как считают Потекаев Н. Н. и Круглова Л. С. (2012), при преобладании в клинической картине телеангиэктазий показан метод лазерной бесконтактной коагуляции с помощью диодного или неодимового лазера [2, 23]. По мнению авторов, в лечении розацеа также эффективны генераторы интенсивного импульсного света (Intense Pulsed Light, IPL) c длиной волны 500–1200 нм и максимумом эмиссии в диапазоне 530–700 нм. При поверхностных телеангиэктазиях диаметром до 0,3 см действенный эффект отмечен при длине волны 530–600 нм (желто-зеленый спектр) [2, 21]. Имея широкий диапазон длины волны, излучение способно достигать сосуды-мишени, расположенные на различной глубине от поверхности кожи. Несмотря на то, что излучение с большой длиной волны проникает глубже, уровень поглощения энергии оксигемоглобином уменьшается. Поэтому для компенсации снижения абсорбции энергии требуется увеличение плотности потока излучения, что и применяется в данном типе устройств. Таким образом, эффективно нагреваются как поверхностные, так и глубоко расположенные сосуды, размер пятна, образуемого излучением, также достаточно велик. Другим вероятным преимуществом IPL является то, что энергия лазерного излучения доставляется к ткани-мишени с помощью импульса большей длительности. Это ведет к более равномерному нагреванию, коагуляции всего патологически измененного сосуда [19, 21, 23].
Лазеры на парах тяжелых металлов также успешно использовались для лечения телеангиэктазий, однако в данном случае энергия лазерного излучения поглощается не только оксигемоглобином, но и меланином, содержащимся в эпидермисе и дерме. Поэтому лазеры на парах металлов применяются для лечения пациентов только со светлой кожей (тип I и II по Фитцпатрику). У пациентов с темной кожей высок риск нарушений пигментации, появляющихся вслед за воспалительной реакцией, как правило, это образование пузырей и струпа [19, 23].
Другие системы, использующиеся для лечения сосудистых образований, это калий-титанил-фосфатный (КТФ) лазер, длинноимпульсный лазер на алюмоиттриевом гранате с неодимом (Nd: YAG), длинноимпульсные лазеры на александрите (755 нм) и диодные лазеры (800, 810, 930 нм). КТФ-лазер — это Nd: YAG-лазер с удвоением частоты, генерирующей излучение в диапазоне 532 нм (зеленый свет). Длина волны 532 нм приближается к одному из пиков поглощения излучения гемоглобином, поэтому хорошо подходит для лечения поверхностно расположенных кровеносных сосудов [19, 21]. На длине волны 1064 нм Nd: YAG-лазер позволяет намного глубже проникнуть в дерму. При этом может быть достигнута коагуляция кровеносных сосудов на глубине 2–3 мм от дермоэпидермального соединения. Это позволяет иметь в качестве цели более глубокую сосудистую сеть, которую ИЛК может быть не в состоянии достигнуть. Эти глубокие крупные кровеносные сосуды обычно требуют продолжительности импульса между 3 и 15 мс. Так как абсолютное поглощение гемоглобина на 1064 нм ниже, чем на 585 нм, с этой длиной волны должны использоваться значительно более высокие плотности потока. Вследствие этого для данного лазера охлаждение стоит на первом месте [20, 23].
Длинноимпульсные лазеры на александрите (755 нм) и диодные лазеры (800, 810, 930 нм) генерируют излучение с большей длиной волны, которое соответствует области минимального поглощения гемоглобином, что делает их теоретически более подходящими для лечения крупных, глубоко расположенных сосудов диаметром 0,4 мм [19].
По мнению Дж. Голдберг (2010) в терапии лазером розацеа определенные трудности представляют сосудистые образования крыльев носа. Для удаления телеангиэктазий в этой области необходимо многократное проведение лечебных сеансов и, возможно, повторного курса лечения в будущем [19]. Эритема лица поддается лечению одинаково хорошо как с использованием ИЛК, так и c IPL [10, 20].
Современная лазерная терапия стоит на пороге комбинаций различных лазерных методов в лечении дерматозов. Оптимизировать клинический результат и уменьшить риск побочных эффектов возможно при сочетанном применении фракционного неселективного лазера и IPL; углекислотного (СО2) лазера и радиочастотной (Radio Frequency, RF) технологии, лазера и фотодинамической терапии (ФДТ) [24, 25].
На сегодняшний день одним из самых дискутируемых вопросов является применение лазерной ФДТ. Прежде всего это обусловлено ограниченным числом исследований с достаточной доказательной базой эффективности ФДТ в лечении злокачественных и доброкачественных новообразований кожи. Терапевтическое действие ФДТ основывается на фотохимических реакциях, происходящих при взаимодействии порфиринов, лазерного излучения и кислорода. В данном случае лазер является активатором фотохимических процессов в клетках и не вызывает фототермического повреждения. Для ФДТ может применяться любой лазер с длиной волны 400–800 нм [2]. Однако данный метод тоже не лишен недостатков. Побочные эффекты проявляются в виде фототоксических реакций в виде эритемы, отека, корочек, эрозий, везикул, что, как правило, наблюдается у большинства пациентов и носит проходящий характер. Из отдаленных последствий терапии отмечают возможное возникновение гиперпигментаций на месте проведения ФДТ [2].
При инфильтративно-продуктивной стадии розацеа показаны деструктивные методы, поскольку имеющиеся ультраструктурные изменения в системе микроциркуляторного русла кожи лица носят необратимый характер. В этой ситуации назначают лазерную абляцию с целью удаления гипертрофированной ткани, например при ринофиме [5]. Абляцию проводят до достижения уровня сальных желез. При этом возможно использование импульсного СО2-лазера или фракционного эрбиевого (Er: YAG) лазера с модулированным импульсным режимом [2]. Применение данных типов лазеров остается «золотым» стандартом аблятивных процедур, являясь альтернативой традиционному хирургическому подходу к этой проблеме [5, 7]. Однако при лечении СО2- или Er: YAG-лазером наблюдается длительное заживление раневого дефекта и повышается риск развития таких явлений, как замедленная реэпитализация, стойкая эритема, гипопигментация кожи, а в некоторых случаях — формирование гипертрофических и келоидных рубцов [26].
При всех формах розацеа показаны курсы низкоэнергетического лазерного воздействия, которое проводят через день (6 процедур), среднее время воздействия составляет 25 минут [2].
Таким образом, несмотря на некоторые ограничения, лазеры и устройства с источниками света остаются наилучшим выбором в лечении сосудистых поражений кожи [10, 20].
Несмотря на то, что в настоящее время существует обширный арсенал лекарственных средств и методов терапии розацеа, эффективность лечения находится в прямой зависимости от длительности терапии и степени выраженности побочных эффектов. Постоянный поиск оптимального подхода к терапии данного дерматоза привел к достижениям в области лазерных технологий, позволивших сделать огромный шаг в этом направлении.
Литература
И. Я. Пинсон*, доктор медицинских наук, профессор
И. В. Верхогляд**, доктор медицинских наук, доцент
А. В. Семочкин***
*ГБОУ ВПО Первый МГМУ им. И. М. Сеченова Минздравсоцразвития России,
**ГБОУ ДПО РМАПО Минздравсоцразвития России,
***Клиника «Президентмед», Москва
Когда пациенты обращаются к нам в клинику и говорят, что никак не получается вылечить розацеа, то, в первую очередь, это связано с неправильной тактикой ведения данной группы пациентов. Наша клиника специализируется на лечении розацеа. Проблема розацеа сейчас стоит довольно остро. Высокие нагрузки, перенапряжение, нехватка сна, постоянное общение с гаджетами, минимальное пребывание на свежем воздухе приводит к повышенной раздражительности нервной системы.
Если у пациента есть генетическая предрасположенность к данному заболеванию, то избыточная нагрузка на нервную систему приводит к запуску воспалительной реакции кожи и дебюту розацеа.
На первичной консультации пациенты часто спрашивают — можно ли вылечить розацеа? Розацеа поддается лечению, мы можем достичь стойкой ремиссии. Пациент может жить полноценной жизнью. При выполнении поддерживающих процедур розацеа не беспокоит. Специфика заболевания заключается в том, что раз начавшись, оно неуклонно прогрессирует. Сама по себе данная патология не пройдёт. У кого-то медленно, у кого-то более скоротечно идёт прогрессирование розацеа.
Сначала может появиться дискомфорт на коже лица, сухость, ощущение стянутости, повышенной чувствительности кожи к внешним факторам. Пациент после умывания лица ощущает дискомфорт на коже, хочется смазать кожу кремом для того, чтобы смягчить ее. В волнительных ситуация пациент чувствуют жар и прилив крови к лицу. Если пациент выпивает алкогольные напитки, то это тоже может провоцировать покраснение кожи лица и появление дискомфортных ощущений.
Можно ли вылечить розацеа навсегда? Розацеа — это хроническое заболевание кожи с поражением сальных желез. Покраснение кожи при розацеа связано с вовлечением сосудов в патологический процесс. Розацеа можно вылечить, но необходимо проводить поддерживающие процедуры.
Для того, чтобы вылечить розацеа на лице необходимо пройти один полноценный курс лечения. Лечение направлено на восстановление нормального обмена веществ в коже. При розацеа протекает ряд патологических процессов. В первую очередь, идёт гиперпродукция кожного сала. Сальные железы начинают работать больше, чем требуется коже. В результате чего формируется воспалительная реакция кожи, начинают размножаться бактерии. Самое сложное в данном патологическом процессе заключается в том, что одновременно развивается выраженная сухость кожи. Несмотря на избыточное выделение кожного сала, кожа страдает крайней степенью обезвоженности. Дополнительно ко всему вышеперечисленному в патологический процесс вовлекаются сосуды. Что значительно усугубляет и усложняет лечение розацеа.
Я страдаю розацеа уже в течение 16 лет. Когда пациенты приходит ко мне на первичный прием, они не могут поверить, что у меня розацеа, и сильно удивляются. «Елена Геннадьевна, ведь у Вас чистое лицо!» — с удивленным взглядом отвечают мне пациенты. Потом заходят на просторы любимого нашего инстаграма и видят выложенные фотографии моего исходного состояния кожи. Можно ли вылечить розацеа на лице навсегда? Официально и строго отвечая – нет. Если смотреть практическую сторону вопроса, то думаю можно осмелиться и сказать, что да, только для этого необходимо выполнять поддерживающие процедуры.
Розацеа лечится сложно, но нам удается достичь ремиссии за 6-8 процедур. Я занимаюсь проблемой розацеа уже 14 лет. Раньше лечение составляло около 14 — 16 процедур. Полноценный курс лечения розацеа я разрабатывала девять лет. За 5 лет удалось уменьшить полноценный курс лечения розацеа в два раза. Если раньше, буквально пять лет назад, для достижения ремиссии больных с розацеа требовалось 14-16 процедур, то на сегодняшний день полный курс лечения составляет до восьми процедур.
Мы используем комбинированные методы лечения ангионевроза кожи (розацеа). Уникальность методик заключается в том, что мы проводим лечебную инъекционную терапию по специальным точкам. В инъекционной терапии мы используем только натуральные компоненты, такие как гиалуроновую кислоту, аминокислоты, растительные экстракты, витамины и микроэлементы.
Важным аспектом в лечении розацеа является использование инъекционных методов лечения с пилингами и лазерными технологиями. Очень важно выполнять это грамотно и с глубоким пониманием того, что ты делаешь в данном конкретном клиническом случае.
Лазерное лечение розацеа мы с пациентом включаем в план обязательно. Но стоит учитывать, что у каждого пациента идет своя схема терапии, и подключаем лазер на разных интервалах. Для проведения аппаратного лечения ангионевроза кожи лица требуется выполнение ряда рекомендаций. Если мы выполним лазерное лечение розацеа у пациента с наличием выраженного обезвоживания кожи лица, то мы получим ухудшение клинической картины основного заболевания.
В первую очередь кожа должна быть готова к проведению лечения розацеа лазером. Очень важно перед лазерным воздействием провести грамотную лечебную инъекционную терапию кожи лица.
Мы применяем лазер Vbeam Perfecta. Это лучший лазер для лечения розацеа, но и с ним нужно уметь работать, а главное, иметь большой опыт работы с пациентами с розацеа.
Основной ошибкой в проведении лечения розацеа лазером в Москве, да и в регионах, является выставление больших энергий при минимизации пассов, проходов. Сосудистый лазер на красителе имеет серьезный расход, что закладывается в себестоимость процедур. Многие думают, что, увеличивая параметры мощности, можно пренебречь количеством вспышек. Разумеется, это не так.
Как избавиться от розацеа навсегда? Мы комбинируем проведение патогенетической терапии (инъекций и пилингов) с лазерным лечением розацеа. В таком случае патогенетическая терапия оказывает профилактическое и лечебное воздействие, а лазер – убирает последствия после воспалительной реакции кожи, выравнивает цвет лица и убирает сосудистый компонент кожи.
Очень важно на первоначальном этапе в подострой стадии розацеа провести процедуру на средних, а иногда чуть ниже средних показателях энергии при наслоении пассов. Да, расход выше, но и эффективность принципиально другая. Нюансы решают многое.
Второй распространенной ошибкой при лечении розацеа лазером является монотерапия. Когда первичный пациент обращается за медицинской помощью к врачу дерматологу, косметологу, а доктор сходу начинает терапию с лазерной коррекции. Доктора можно понять, как и пациента: оба хотят быстрее увидеть результат и уменьшить красноту и убрать сосуды на лице. Мне напоминает это историю с лечением акне, когда пациенты со слезами обращаются к нам после многолетних механических чисток лица. Чистка – это симптоматическая терапия, а не патогенетическая. Так и здесь — лазерное лечение розацеа – это конечный штрих в финале курса лечения, но не основа.
Стоит отметить, что пациенты с розацеа, которые обратились к нам за медицинской помощью в итоге выглядят более ухоженными, чем пациенты, которые не страдают розацеа и не ухаживают систематически за своей кожей.
Нет худа без добра. Пациент с розацеа после курса терапии достигает ремиссии. Далее к нам пациенты обращаются раз в месяц для выполнения поддерживающих процедур. Положительным бонусом при проведении оздоровительных процедур по лицу является улучшение качественных характеристик кожи. Улучшение тургора, эластичности, цвета, выравнивание рельефа, уходит дряблость, атония кожи, одним словом пациент получает выраженный омолаживающий эффект.
Нужно четко понимать и дифференцировать, какая процедура на что влияет и какой эффект мы можем от нее ожидать. Если начинать лазерное лечение пациента с первой процедуры, то мы можем получить обострение. Что обязывает нас прийти к выводу, что начало курса необходимо проводить с патогенетической терапии розацеа. После полной антиоксидантной, сосудистой и увлажняющей терапии, мы можем приступить к лазерному воздействию на оставшиеся сосуды.
Дополнительный бонус, который дает нам лечение розацеа на лице лазером, это выравнивание цвета кожи лица и ее тона. По-сути проведение лазерного лечения – это выполнение пролонгированного тонального эффекта кожи. Результат мягкий, красивый, естественный.
Можно ли вылечить розацеа путем применения системных ретиноидов и антибиотиков?
Практически через одного пациента на первичной консультации нам рассказывают, что пропивали курс антибиотиков. Самый распространенный антибиотик, который назначают при данной патологии – это Юнидокс Солютаб, либо Доксициклин. Имейте в виду, что данный антибиотик обладает фотосенсибилизирующим действием, то есть повышает чувствительность кожи к ультрафиолетовому излучению.
Все антибиотики во время приема дают выраженный противовоспалительный эффект, только после его отмены все высыпания возвращаются на круги своя, и пациент понимает, что он вернулся туда, откуда пришел. То есть эффект от антибиотиков носит временный характер. Не стоит дополнительно забывать о негативном влиянии антибиотиков тетрациклинового ряда на печень, почки, кроветворную систему. Если есть возможность не пить антибиотики, то лучше их не пить.
Мы назначаем в качестве вспомогательной терапии антибиотики пациентам при тяжелой форме розацеа, но не всем. Процедур в кабинете врача, как правило, достаточно. Если мы все же назначаем антибиотики по показаниям, то в минимальных превентивных (профилактических), а не терапевтических дозах. Данная тактика позволяет минимизировать негативные побочные эффекты от приема системных антибиотиков.
Стоит учитывать, что, если пациент находится на приеме системных антибиотиков в летний период времени, ему необходимо использовать и применять солнцезащитный крем. Прием фотосенсибилизирующих антибиотиков при избыточной инсоляции может спровоцировать появление пигментных пятен и усилить вероятность появления ожогов.
Существуют специальные схемы приема системных антибиотиков в летний период времени, чтобы снизить риски развития осложнений. Схемы назначаются индивидуально, исходя из клинической картины, анамнеза заболевания и динамики лечения.
Прием Роаккутана, либо других системных ретиноидов, как показывает практика, негативно сказывается на клиническом течении розацеа. Можно ли вылечить розацеа с помощью ретиноидов? Я всех своих пациентов снимаю с приема системных ретиноидов, так как положительного воздействия я не вижу. Как правило 50% пациентов приходят в худшем состоянии после назначения данной группы препаратов другими врачами. Системные ретиноиды вызывают активную сухость кожи и усиливают чувствительность кожи к внешним факторам среды. Пациенты отмечают, что после приема Роаккутана кожа у них краснеет еще сильнее, становится чувствительной и уязвимой, часто появляется усиленное шелушение и дискомфорт.
Я хорошо отношусь в Роаккутану, но не при данной нозологической группе патологии кожи. Роаккутан и розацеа не совместимы, исходя из моего практического опыта.
Нередко мы встречаем клинические случаи, когда пациент страдает акне и ему назначают прием системных ретиноидов. Если доктор назначает прием ретиноидов, то на длительный период. Пациент выполняет назначение доктора и пьет ретиноиды длительный период. На 2-3 месяце приема системных ретиноидов у пациентов появляется повышенная чувствительность кожи к внешним негативным факторам. Пациент начинает замечать, что появился не только дискомфорт кожи, сухость, чувство стянутости, но и отечность тканей, зуд, дополнительные воспалительные элементы. Пациент понимает, что что-то идет не так. Причем в побочных эффектах Роаккутана прописаны повышенная чувствительность кожи к внешним факторам среды, высокая сенситивность, дискомфорт, сухость. Пациент думает, что все в пределах нормы. На самом деле идет ухудшение клинической картины розацеа, а бдительность пациента притуплена. Да и знать ему откуда, не все врачи это понимают, а пациенту знать это просто невозможно.
Все схемы, которые официально рекомендованы для пациентов с акне не работают, либо могут ухудшить клиническую картину пациентов с розацеа. Именно по этой причине так много ошибок в тактике ведения и лечения пациентов с ангионеврозом кожи (розацеа). Блокирование выработки кожного сала, которое используют для пациентов с акне, не подходит для пациентов с розацеа. Для пациентов с розацеа увлажняющая, успокаивающая терапия является ключевым моментом. С одной стороны мы должны провести активную противовоспалительную и себорегулирующую терапию, с другой стороны лечение должно носить деликатный характер. Себорегулирующая терапия – это нормализация выработки кожного сала, но не его ингибирование и подавление.
Прием системных антибиотиков мы заменяем грамотной комбинацией пилингов. Пилинги обладают активным противовоспалительным действием, нормализуют титр демодекса, убирают пораженную кожу естественным путем. Пилинги проникают глубоко и работают основательно. Самое главное понимать, что такие пилинги можно использовать для пациентов с розацеа. Существует много пилингов на эстетическом рынке, необходимо руководствоваться медицинским врачебным индивидуальным подходом, а не стереотипными стандартными схемами назначения.
При грамотном выполнении пилинговых лечебных систем, мы получаем уменьшение количества воспалительных элементов с дальнейшей их полной элиминацией (разрешением), уменьшение красноты кожи. Пациент отмечает, что проходит дискомфорт на коже лица, уменьшается сухость.
Применять пилинги в моновиде нельзя. Важно комбинировать применение пилинговых систем с инъекционной терапией. Глубокая увлажняющая терапия уменьшает чувствительность кожи к негативным факторам окружающей среды. Что значительно повышает и улучшает качество жизни наших пациентов.
Пациент перестает избыточно реагировать на солнце, алкоголь, стресс, гормональные перестройки. Становится уверенным, кожа выглядит чистой, здоровой без воспалительных элементов.
Применение лазерного лечения розацеа позволяет практически полностью убрать красноту кожи лица. Лазерная терапия оказывает выраженное противовоспалительное и осветляющее действие. Не стоит несвоевременно прибегать к лазерной деструкции сосудов. Важно предварительно провести полный курс патогенетического лечения и убрать все провоцирующие механизмы, которые приводят к хроническому, тяжелому, сложно поддающемуся лечению патологии сосудов и сальных желез.
Показания к лечению розацеа
Видимые красные сосуды на лице.
Эритема кожи (покраснение).
Наличие воспалительных папул и пустул (красные прыщи) на лице.
Наличие зуда кожи (сосудистый лазер обладает выраженным противовоспалительным действием, что снимает зуд).
Наличие неровного цвета лица сосудистого характера.
Формирование красных, застойных пятен на коже лица.
Противопоказания
Тяжелые общие заболевания инфекционного генеза, сопровождающиеся лихорадкой организма.
Активное принятие солнечных ванн последние 10 дней.
Прием фотосенсибилизирующих средств.
Прием пероральных ретиноидов в терапевтических дозировках (высокий риск развития гиперпигментации).
Психиатрические болезни (эпилепсия, шизофрения, маниакльно-депрессивный синдром).
Беременность, кормление грудью.
Форма записи
Вам подберут удобное для Вас время, опытный врач косметолог ответит на вопрос: лечится ли розацеа, проведет лечение розацеа, основываясь на патогенетических аспектах заболевания, а не на симптоматике, проведет процедуры максимально комфортно с получением выраженного клинического результата.
Процедуру проводит доктор, кандидат медицинских наук, дерматолог, косметолог Перевалова Елена Геннадьевна.

В целях функционирования, на сайте обрабатываются Ваши персональные данные: телефонный номер, e-mail и имя. Если Вы не даете согласие на обработку персональных данных, покиньте данный сайт. В противном случае, это будет являться согласием на обработку персональных данных. Запрос на удаление всей персональной информации отправляйте на контактный e-mail.
Внимание! Данный сайт не рекламирует, не продает и не рекомендует лекарственные препараты. Перед применением упомянутых на сайте лекарственных средств следует обратиться к врачу.
Лицензия на осуществление медицинской деятельности № ЛО-77-01-013817 от 27 января 2017 г., выдана бессрочно.

В поликлинику № 12 г. Краснодар обратилась пациентка 45 лет с жалобами на высыпания и красноту кожи лица, не проходящие полностью в течение 1,5 лет.
Жалобы
Высыпания и стойкая краснота кожи лица сопровождалась неприятными ощущениями зуда, покалывания, "горения", которые проявлялись преимущественно днём, а также во время работы.
Пациентка замечала увеличение интенсивности и количества высыпаний после приёма алкоголя, длительного пребывания на работе (работает поваром), появление неприятных ощущений, чувства жжения и покалывания кожи лица при длительном пребывании на улице.
Анамнез
Впервые высыпания и краснота лица возникли 1,5 года назад летом после отдыха на море. Самостоятельно не лечилась, к врачам не обращалась. Через месяц после выхода на работу отметила повторное появление высыпаний на коже лица, уже сопровождающееся покалыванием и жжением. Использовала наружно крем "Бепантен", улучшений не отмечала. Со слов пациентки к врачу не обращалась за неимением времени. Высыпания приобрели постоянный характер, с течением времени появилась тенденция увеличения их количества, а также интенсивности красноты кожи лица. Субъективно ощущала зуд, жжение, покалывание в области кожи щёк.
Росла и развивалась соответственно возрасту. Жилищно-бытовые условия удовлетворительные. Семейный анамнез по заболеванию Розацеа не отягощён.
Обследование
Кожный патологический процесс носит ограниченный характер, расположен на коже центральной области лица, лба, щёк, подбородка, представлен стойкой эритемой, многочисленными телеангиэктазиями, единичными папулопустулами. Комедоны отсутствуют. Субъективно: чувство жжения, "горения кожи" лица.
ОАК: лимфоциты 38 %. БАК: норма. Соскоб с кожи на Demodex folliculorum: abs. ИФА крови на АТ к Helicobacter pylory: > 1,3 ЕД/мл — положительно.
Диагноз
Лечение
Избегание инсоляции, перепадов температуры, посещения бань, саун и соляриев, тепловых процедур, стрессовых ситуаций, приёма острой, горячей пищи и напитков, алкоголя, ванили, агрессивных косметологических процедур (глубоких пилингов, скрабов,УЗ чисток). Внутрь: "Гинкго билоба" (аскорутин) по 1 таблетке в день в течение одного месяца; "Лактофильтрум" по 2 пакетика 3 раза в день на протяжении 14 дней (за час до еды). Наружно: крем "Солантра" 1 раз в день на чистую сухую кожу до 3-4 месяцев; гель-пенка "Setaphil dermacontrol" вечером — длительно; лосьон "Setaphil" физиологический 1-2 раза в день — длительно; спрей "Laroshe Posay Anthelios XL" SPF с 50+ — ежедневно в дневные часы перед выходом на улицу, длительно.
Динамика кожного патологического процесса через 1,5 месяца лечения положительная. Новых высыпаний пациентка не отмечала, старые регрессируют, на коже щёк и лба сохранялась эритема и многочисленные телеангиэктазии. Иногда отмечала ощущение покалывания кожи в области щёк. При явке к врачу на контроль через 3,5 месяца лечения динамика кожного патологического процесса оставалась положительной, новых высыпаний не было, старые регрессировали, остались телеангиэктазии. Субъективных ощущений пациентка не предъявила. Принято решение продолжить поддерживающую наружную терапию в виде 1% крема "Солантра" 1 раз в 3-4 дня. Ежедневное применение фотозащитного крема с SPF 50+ ("Bioderma") днём.
Курс лечения ивермектином 1% (крем "Солантра") комплексно с системными ангипротекторами и наружной уходовой терапией позволил через 3,5 месяца добиться полного регресса высыпаний, неприятных ощущений и, следовательно, ремиссии "капризного" заболевания Розацеа.
Заключение
Приверженность к терапии адекватная (тандем врач-пациент): системная наружная терапия дали возможность пациентке улыбаться, видя своё отражение в зеркале. Женщина довольна результатом, терапию перенесла без осложнений. Так как Розацеа — заболевание хроническое, склонное к рецидивам, рекомендовано наблюдение в динамике: посещение дерматолога 1 раз в 2 месяца, продолжение использования рекомендованных врачом наружных средств.
Розацеа - хроническое кожное заболевание, с характерным покраснением кожи и воспалительными элементами в виде папул и гнойников.
Это ангионевроз (изменения кожи) находится в зоне иннервации тройничного нерва и обусловлен несколькими причинами: сосудистые нарушения, изменения в соединительной ткани средних слоев кожи, иммунные нарушения, изменения сально-волосяного фолликула, неблагоприятные климатические факторы, стрессы, психовегетативные расстройства.
Покраснение, сосудистая сетка на лице и воспаления на этом фоне - это не просто прыщи, а особое кожное заболевание, способное спровоцировать и ухудшить течение болезни и целый ряд сопутствующих внешних и внутренних факторов. Самостоятельно розацеа не пройдет, нужно обратиться к врачу, чтобы снять обострение и понять, как жить, чтобы избегать неприятных обострений.
Розацеа, красное лицо, сосудистые звездочки

Сосудистые звездочки на лице
Красное лицо. Вы его видите у себя?
Очень часто, пациенты приходят на консультацию и говорят о том, что их беспокоит красное лицо. Кто-то замечает эту красноту сам, когда сходит в баню, после того как выпьет красного вина или после пробежки. И красное лицо остается очень долго. Краснота сходит медленно. У некоторых людей покрасневшее лицо вообще не проходит.

Врач-косметолог Юлиана Шиян
Комментарий врача-косметолога, дерматолога Юлианы Шиян:
Приходит пациентка за антивозрастной коррекцией губ. Она говорит, что видит оплывший овал лица и упавшие скулы, но совершенно не замечает своего красного лица. Это не обязательно сосудистые звездочки, а именно нисходящая краснота на лице.
И когда я спрашиваю: А что-то ещё вас беспокоит кроме возрастных изменений? Она не говорит что её беспокоит красное лицо, потому что она просто этого не замечает.
Подвох этого состояния в том, что краснота на лице развивается очень постепенно. Когда-то в юности она замечала, что после бани, сауны или пробежки - лицо краснело, но проходило. Со временем это проходить перестает, но мы каждый день видим себя в зеркале и привыкаем к отражению. И медленно растущее покраснение остается незамеченным.
Не зря говорят некоторые пациенты: Я выгляжу как алкоголичка!
Такая краснота на лице придает женщине налет некой асоциальности.
Какие причины могут вызывать красноту лица?

- просто покраснение
- покраснение с высыпанием
- покраснение проходящее
- покраснение непроходящее
- покраснение сопровождающиеся зудом и сухостью
- комбинация всех этих признаков
Сюда добавляются и офтальмологические симптомы. Офтальморозацеа - покраснение глаз.
Есть понятие - Прерозацеа . Это не диагноз, но у человека явно прослеживается склонность к таким покраснениям, что в дальнейшем может привести к тому, что разовьётся определённая форма розацеа.
Прерозацеа проявляется таким образом, когда покраснения на носу, в области щек, на подбородке и в центральной части лица - проходят и появляются спустя некоторое время. Это может происходить по разным причинам:
- стресс
- переохлаждение
- алкоголь
- горячие напитки
В принципе любой вот провокатор имена для розацеа, он провоцирует и прерозацеа. И если у вас краснеет определенная зона на лице, то значит надо менять условия создающие это покраснение.
Как не допустить развитие розацеа и покраснение лица? Провокаторы розацеа
Розацеа - (так называемый, купероз и сосудистые звёздочки) - конституциональная особенность и это значит, что полностью вылечить пациента невозможно. Мы только можем снять обострение у человека и в дальнейшем, он должен соблюдать определенные правила поведения и питания. Конституциональная особенность розацеа, это врожденное реагирование сосудов на определённые факторы (провокаторы).
Видео: Чем лечить розацеа, купероз и красное лицо
Надо избегать таких провокаторов, либо снижать их воздействие на свой организм. Если исключить полностью невозможно, то необходимо ограничивать. Было проведено много исследований по этому поводу и ученые вывели самые распространённые факторы-провокаторы розацеа:
- Солнце - загар, длительное пребывание на солнце
- Повышение температуры (бани-сауны,солярии). Даже если вы закрываете в солярии лицо от загара, у вас всё-равно происходит нагрев тканей и это является провоцирующим фактором. Даже горячий душ в лицо и какие-то жаркие страны, жаркий климат - является провокатором розацеа.
- Резкие перепады температуры: когда из жары в холод из холода в жар.
- Интенсивные тренировки: кардионагрузки, когда вы очень долго бегаете и активно занимаетесь спортом. Сам тренажерный зал это не такой сильный провокатор, а вот кардионагрузки при беге или велосипедное езде, действительно влияют значительно.
- Алкоголь является сильным провокатором - крепкий алкоголь, всё что выше 40 градусов (коньяк, водка и так далее). Алкоголь в виде красного вина очень сильный провокатор. Если у вас есть покраснение лица, то вы могли заметить усиление покраснения после бокала красного вина. Пища тоже является провокатором, причём не просто состав пищи, но и температура еды.
- Если вы пьете очень горячий чай, очень горячий кофе, едите горячий суп. Если вы употребляете острую пищу, в которой содержится капсаицин - это красный перец. Перец Чили является очень сильным провокатором (это доказано). Провокаторами, являются продукты в которых содержится Циннамальдегид. Это могут быть совершенно обычные продукты: помидоры, цитрусовые, корица, баклажаны, имбирь, лук. Их надо избегать в своём рационе. Интересно: Многие думают, что кофе, шоколад, крепкий чай являются провокаторами - на самом деле нет! Сейчас доказано, что эти продукты содержащие высокие дозы кофеина снижают риски проявления розацеа. Так что, кофе тёплый (не горячий) и тёплый чай вы можете пить спокойно.
- Еще одним провокатором, чуть ли не самым главным, является стрессовая нагрузка. Стрессовая нагрузка может быть непросто в виде каких-то очень сильных потрясений. Это могут быть регулярные хронические переживания в виде внутренней тревоги. Если у вас есть склонность к покраснению никогда не терпите эти переживания и всегда пейте легкие седативные препараты (растительного происхождения: валериана, пустырник). Обратитесь к неврологу чтобы он назначил вам седативные средства.
Эти постоянные стрессовые нагрузки приведут к тому, что у вас будет красное лицо и как следствие - Розацеа. Когда я рассказала вам об этих провокаторах, теперь кажется, что не надо выходить на улицу, ничего толком не есть, в баню не сходи, никуда не сходи, пол солнце не выйди! Понятно, что исключить всё это из своей жизни невозможно! Но зная, что у вас есть склонность к покраснениям, какие-то моменты вы всё-же можете исключить.
Видео: Провокаторы Розацеа. Жизнь без видимых сосудов
Врач-косметолог рассказывает о возможности предотвращения розацеа
Как аллергия на какой-то препарат или аллергия на какой-то продукт. Вы знаете что вас есть аллергия - Вы можете съесть клубники и получить сыпь, а можете не съесть клубники и не получить сыпь.
Аналогично с розацеа. Если вы знаете выпив красного вина, запустите провоцирующий фактор, выпейте белого в конце концов! Если вы любите ходить в баню раз в неделю, но прошли лечение, успокоили своё лицо, и при этом продолжаете ходить в баню, тогда просто смиритесь с тем, что всё ваше лечение пройдёт мимо вас и эффект от него очень краткосрочным!
Выбор всегда за вами. Не надо исключать все продукты, но вы можете исключить только горячее, только острое и некоторые продукты которые я перечислила выше.
Вы можете заниматься спортом, но при этом не делать очень интенсивные нагрузки, которые провоцируют прилив крови к лицу.
Вы можете ходить в баню с друзьями, но при этом сидеть где-то в предбаннике.
Шутки шутками, но я думаю, что вы уловили мою мысль. Если для вас важно, чтобы лицо было светлое, чистое, не покрасневшее, без высыпаний и розацеа, то придется себя ограничивать.
Читайте также:

