Рубцы на мозге при эпилепсии
Обновлено: 18.04.2024
Фокальная эпилепсия. Хирургическое лечение эпилепсии
а) Фокальная эпилепсия. Фокальная эпилепсия может вовлекать почти любую локальную часть головного мозга, небольшие области коры большого мозга или более глубоких структур больших полушарий и ствола мозга. Чаще всего фокальная эпилепсия возникает в результате локального органического поражения или функционального нарушения, например:
(1) рубцовая ткань в мозге, стягивающая прилежащую нервную ткань;
(2) опухоль, сдавливающая область мозга;
(3) разрушенная область мозговой ткани;
(4) врожденное нарушение локального контура.
Поражения, подобные перечисленным, могут способствовать появлению разрядов очень высокой частоты в соответствующих локализации поражения нейронах. Когда частота импульсации поднимается выше нескольких сотен в секунду, синхронные волны начинают распространяться на прилежащие регионы коры. Эти волны, по-видимому, возникают в результате функции локальных реверберирующих контуров, которые постепенно вовлекают прилежащие области коры в зону эпилептического разряда.
Процесс распространяется на соседние области с разной скоростью: от нескольких миллиметров в минуту до нескольких сантиметров в секунду. Когда такая волна возбуждения захватывает моторную кору, возникает постепенная «миграция» мышечных сокращений по противоположной стороне тела, начинаясь, как правило, в области рта и постепенно мигрируя вниз, к ногам, а в других случаях — распространяясь в противоположном направлении. Это называют джексоновской эпилепсией.
Приступ фокальной эпилепсии может оставаться ограниченным одной областью мозга, но во многих случаях мощные сигналы из конвульсирующей коры возбуждают мезэнцефалическую часть активирующей системы мозга так сильно, что также развивается большой эпилептический приступ.
Другим типом фокальной эпилепсии является так называемый психомоторный эпилептический приступ. Он характеризуется:
(1) коротким периодом амнезии;
(2) приступом патологической ярости;
(3) внезапно возникающим чувством тревоги, дискомфорта или страха и/или
(4) кратковременным периодом несвязной речи или бормотания какой-то банальной фразы.
Иногда человек не может вспомнить, что он делал во время приступа, но в других случаях он осознает все, что делает, но неспособен контролировать свое поведение.
Приступы этого типа часто вовлекают отделы лимбической системы мозга, например гиппокамп, миндалину, перегородку и/или части височной коры.
Нижняя запись на рисунке ниже демонстрирует типичную ЭЭГ во время психомоторного приступа.
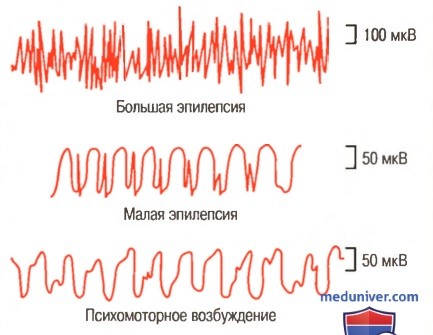
Электроэнцефалограммы при разных типах эпилепсии
На кривой видны низкочастотные прямоугольные волны с частотой 2-4 в секунду и иногда накладывающиеся на них волны частотой 14 в секунду.
б) Хирургическое удаление эпилептических очагов часто устраняет приступы. ЭЭГ можно использовать для локализации патологической импульсной активности, исходящей из областей органического поражения мозга, которые предрасполагают к приступам фокальной эпилепсии. Тотчас после обнаружения такого очага его хирургическое удаление часто прекращает дальнейшие приступы.
Видео операции при эпилепсии
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
НИИ Скорой помощи им.Н.В. Склифосовского участвует в «Программе комплексного лечения пациентов страдающих эпилепсией» совместно с Российским национальным исследовательским медицинским университетом им. Н.И. Пирогова, Московским государственным медико-стоматологическим университетом им. А.И. Евдокимова, Институтом высшей нервной деятельности и нейрофизиологии РАН, Научно-практическим психоневрологическим центром им. З.П. Соловьева, Межокружным отделением пароксизмальных состояния №2, Городской клинической больницей №12, включающей в себя комплексное обследование пациентов с эпилепсией, подбор и коррекция консервативной терапии, консультации специалистов, наблюдение, хирургическое лечение пациентов страдающих эпилепсией.
Эпилепсия является одним из наиболее распространенных неврологических заболеваний, ее распространенность в популяции по данным относительно РФ составляет 0,34%.
В настоящее время в мире насчитывается более 50 млн. больных эпилепсией. Среди заболеваний нервной системы эпилепсия является одной из наиболее частых причин инвалидизации. Несмотря на успехи фармакотерапии частота «неконтролируемой» эпилепсии в индустриально развитых странах, придерживающихся современных стандартов лечения составляет от 30 до 40%. Пациенты с эпилепсией с доступными для удаления поражениями, являются наиболее вероятными кандидатами на хирургическое лечение.
Смертность среди больных с постоянными приступами в 4 – 4,5 раза выше, чем у пациентов без приступов.
- опухоли головного мозга;
- мальформации головного мозга;
- кортикальные мальформации (фокальные кортикальные дисплазии, гетеротопии и т.д.);
- склероз гиппокампа;
- посттравматические рубцово-атрофические изменения.
- Клиническое исследование семиологии приступов;
- Нейропсихологические исследования;
- Нейровизуализационные методы исследования (высокоразрешающая магнитно-резонансная томография на аппарате мощностью 3,0 Тесла по специальной программе "эпилепсия", позитронно-эмиссионная томография). включающее как инвазивные методы (регистрация биоэлектрической активности головного мозга при помощи внутричерепных электродов), так и неинвазивные методы (ЭЭГ, видео-ЭЭГ мониторинг, магнитоэнцефалография).
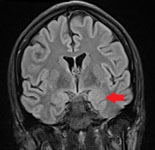
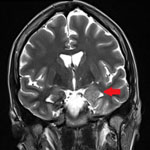
Рис. 1. МРТ головного мозга (коронарные срезы), стрелками указаны фокальная кортикальная дисплазия левой височной доли с гиперплазией левого гиппокампа.

Рис. 2. Электроды для инвазивной регистрации биоэлектрической активности головного мозга (электрод слева для установки в гиппокамп, справа – корковый субдуральный электрод).
Основной задачей лечения эпилепсии, как медикаментозного, так и хирургического, является контроль над приступами. У пациентов с постоянными приступами, устойчивыми к противосудорожной терапии, прекращение приступов после хирургического лечения значительно улучшает качество жизни – профессиональную и социально бытовую адаптацию и приводит к снижению летальности.
При продолжении противосудорожной терапии контроля над приступами удается добиться не более чем в 8% случаях. В то же время, при хирургическом лечении контроль над приступами достигается у 58% больных, а в группе больных височной эпилепсией - у 67%.
Только после тщательного полного обследования возможно решения вопроса о хирургическом лечении.
Основным методом хирургического лечения эпилепсии является – удаление эпилептогенной зоны головного мозга под нейрофизиологическим контролем, с применением высокоразрешающего микроскопа, а так же стереотаксических методов навигации.
В НИИ скорой помощи им.Н.В. Склифосовского проводится полное обследование, а так же все виды хирургического лечения пациентов с фармакорезистентными формами эпилепсии.
Диагноз: Симптоматическая фармакорезисистентная эпилепсия. Склероз правого гиппокампа. Фокальная кортикальная дисплазия правой лобно-височной области. (ФКД IIId).
Анамнез заболевания: впервые возник судорожный приступ в 2 месяца после перенесенного менингоэнцефалита. В возрасти 8 лет впервые развился генерализованный эпилептический приступ с потерей сознания, частота возникновения приступов на тот момент составляла 1 раз в год. Наблюдалась у невролога, получала консервативную терапию - без эффекта, количество приступов увеличивалось с каждым годом. С 17 летнего возраста частота приступов достигал 1 приступа в неделю. В 30 летнем возрасте количество приступов достигало 4-5 в сутки. 2 года назад пациентка отметила появление ауры в виде зрительных и тактильных галлюцинаций, предшествующей судорожным припадкам. Наблюдалась у невролога, дозы противосудорожных препаратов продолжала увеличиваться, однако, несмотря на это, нарастала частота приступов.
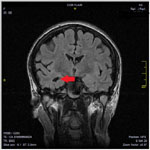
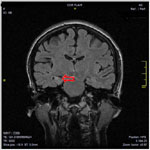
Рис. 3. МРТ головного мозга (коронарные срезы). Стрелками указаны признаки склероза правого гиппокампа в виде уменьшения размеров структуры с расширением нижнего рога правого бокового желудочка, усиление сигнала от белого вещества головного мозга
Первым этапом пациентке выполнена операция - интракраниальная установка субдуральных и внутримозговых электродов с инвазивным ЭЭГ мониторингом с применением безрамной нейронавигационной установки BrainLab и системы Vario Guide.
Рис. 4 (слева). Этап планирования операции – установка внутричерепных электродов с помощью нейронавигационной установки BrainLab и VarioGuide.
Рис. 5 (справа). Этап операции – установка электрода в правый гиппокамп с помощью навигационной установки BrainLab и VarioGuide.
При пяти суточном видео-ЭЭГ мониторинге в межприступном периоде у пациентки регистрировалась пароксизмальная активность, максимально выраженная на базальной поверхности височной доли справа. Зона начала приступов локализовалась в области правого гиппокампа и базальной поверхности правой височной доли.
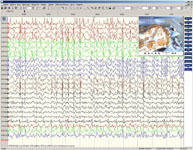
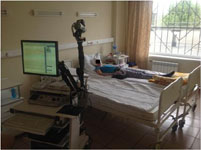
Рис. 7 (справа). Одноместная палата для проведения видео-ЭЭГ мониторинга (установлена инфракрасная камера позволяющая производить видео-ЭЭГ мониторинг в круглосуточном режиме).
Пациентке выполнена операция - птерионально-подвисочная краниотомия, резекция передне-медиальных отделов правой височной доли с гиппокампэктомией. Операция выполнена с применением интраоперационной ЭКоГ (электрокортикографии) - выполняется для интраоперационного контроля биоэлектрической активности головного мозга, позволяет подтвердить эпилептогенный очаг, а так же повысить эффективность хирургического лечения.
Пациентка выписана на 12-ые сутки в удовлетворительном состоянии, при контрольной ЭЭГ – данных за наличие пароксизмальной активности не получено.
Гистологическое заключение резецированных отделов правой височной доли и правого гиппокампа): морфологическая картина ФКД (фокальной кортикальной дисплазии) III d типа (ILAE). Четкая картина склероза правого гиппокампа.
У пациентки (катамнез 12 месяцев) после проведенного хирургического лечения эпилептических приступов отмечено не было.
Диагноз: Фокальная кортикальная дисплазия (ФКД IIIа). Склероз левого гиппокампа. Симптоматическая фармакорезистентная посттравматическая эпилепсия. ШКГ-15 баллов.
Жалобы: на эпилептические приступы частотой 1-2 раза в месяц с потерей сознания и приступы 1 раз в неделю, без потери сознания.
Анамнез заболевания: в 8 месяцев перенес тяжелую черепно-мозговую травму с длительным коматозным состоянием, впоследствии развилась слабость в правых конечностях. С 6 лет у пациента появились приступы – локальные судороги лицевой мускулатуры. С 15 летнего возраста – появились генерализованные приступы. Принимал карбамазепин, топамакс дозы повышались до субтоксических, однако существенного эффекта достигнуто не было.
В настоящее время у пациента имеются эпилептические приступы с потерей сознания частотой 1-2 раза в месяц длительностью до 1 минуты и приступы 1 раз в неделю, без потери сознания, длительность до 15 секунд.
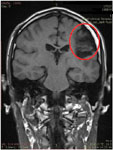
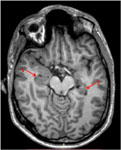
Рис. 8 (слева). МРТ головного мозга (коронарный срез). Определяются посттравматические рубцово-атрофические изменения левой теменной доли головного мозга (отмечены красным кругом).
Рис. 9 (справа). МРТ головного мозга (аксиальный срез). Стрелкой 1 отмечен правый гиппокамп и стрелкой 2 левый гиппокамп. Обращает на себя внимание ассиметричное расположение и уменьшение размеров левого гиппокампа (стрелка 2).
Пациенту выполнен суточный видео-ЭЭГ мониторинг – где выявлена пароксизмальная активность, в левых лобной и височных областях. Ирритативные изменения выражены в правой центральной области. Во сне существенно нарастает эпилептиформная активность в левых теменной, и височных областях, проявляется продолженными периодами, в большинстве случаев сопровождается подергиванием правой руки или ноги.
Первым этапом пациенту выполнена операция - интракраниальная установка субдуральных и внутримозговых электродов с инвазивным ЭЭГ мониторингом с применением безрамной нейронавигационной установки BrainLab и системы Vario Guide.
На фоне полного благополучия и отсутствия приступов у пациента постоянно регистрируется пароксизмальная активность в левом гиппокампе и в зоне рубца.
Во время одного из эпилептических приступов зона начала приступа локализуется в области посттравматического рубца с вовлечением в последующем левого гиппокампа и базальных отделов левой височной доли.
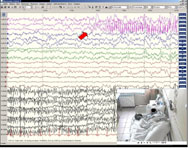
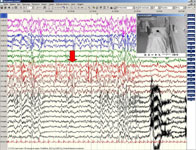
Рис. 10 (слева). Проведение круглосуточного инвазивного видео-ЭЭГ мониторинга (при помощи инфракрасной видеокамеры с высоким разрешением). Красной стрелкой указана зона начала регистрации пароксизмальной активности на электроде расположенном в проекции посттравматического рубца левой теменной доли.
Рис. 11 (справа). Проведение круглосуточного инвазивного видео-ЭЭГ мониторинга (при помощи инфракрасной видеокамеры с высоким разрешением). Красной стрелкой указана зона начала регистрации пароксизмальной активности на электроде расположенном в левом гиппокампе.
Таким образом, было выявлено, что у пациента имеются две зоны начала эпилептических приступов – посттравматический рубец левой теменной доли и левый гиппокамп.
Пациенту проведение хирургическое вмешательство - костно-пластическая трепанация черепа в левой лобно-теменно - височной области, селективная резекция левой височной доли, гиппокампэктомия слева, удаление мозгового рубца левых теменной и височных долей, с применением интраоперационной ЭКоГ (электрокортикографии).
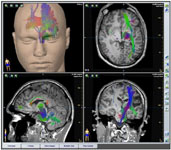
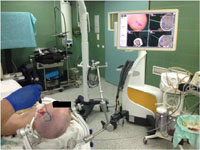
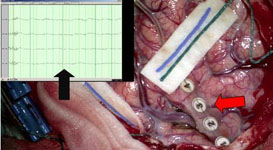
Рис. 12. Планирование оперативного вмешательства. Трехмерная модель головного мозга с трактографией (построена на нейронавигационной установке BrainLab с помощью высокоразрешающего МРТ 3,0 тесла с МР-трактографией).
Рис. 13. Планирование оперативного вмешательства, зоны оперативного доступа с помощью нейронавигационной установки BrainLab.
Рис. 14. Интраоперационная кортикография после удаления посттравматического рубца. Красной стрелкой отмечен субдуральный электрод. Черной стрелочкой отмечена кортикограмма с субдурального электрода.
Пациент выписан на 12-ые сутки в удовлетворительном состоянии, при контрольной ЭЭГ – регистрируются единичные редкие пароксизмы в правом полушарии головного мозга, в левом полушарии головного мозга отмечена четкая положительная динамика в виде снижения пароксизмальной активности.
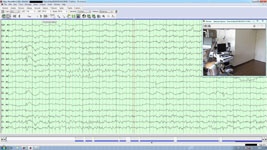
Рис. 15. Проведение видео-ЭЭГ мониторинга после оперативного вмешательства. Отмечается отчетливая положительная динамика ЭЭГ в виде снижения пароксизмальной активности в левом полушарии головного мозга, сохраняются единичные редкие пароксизмы в правом полушарии головного мозга.
Гистологическое заключение: фокальная кортикальная дисплазия (ФКД IIIа). Склероз левого гиппокампа. Глиомезодермальный рубец со следами кровоизлияний.
У пациента (катамнез 8 месяцев) после проведенного хирургического лечения эпилептических приступов отмечено не было.
В этом случае обращает на себя внимание, что при МРТ головного мозга четких признаков фокальной кортикальной дисплазии левой височной доли и склероза гиппокампа отмечено не было, и только лишь установка внутричерепных электродов с последующим видео-ЭЭГ мониторингом позволила выявить две зоны начала эпилептических приступов.
Это еще раз подтверждает необходимость проведение полного комплексного обследования пациентов с эпилепсией.
В Научном центре неврологии проводится высокотехнологичное хирургическое лечение фармакорезистентной эпилепсии.
Целью лечения эпилепсии является избавление от приступов и нормализация качества жизни пациента. При фармакорезистентных (т.е. не поддающихся лекарственной терапии) формах эпилепсии хирургия дает пациенту шанс на полное излечение или значительное уменьшение частоты приступов.
В настоящее время существует множество способов хирургического лечения эпилепсии. Выбор конкретного метода зависит от формы заболевания. Принципиально различать две формы эпилепсии:
- Фокальная эпилепсия - это эпилепсия с одним или несколькими фокусами (очагами), вплоть до вовлечения целого одного полушария головного мозга. При ряде условий хирургическое удаление эпилептогенного участка может позволить полностью избавить пациента от эпилептических приступов.
- Генерализованная эпилепсия - форма заболевания, при которой на ЭЭГ эпиактивность регистрируется во всех регионах мозга, при этом приступы не характерны для фокальных форм (например, абсансы, миоклонические, атонические, тонико-клонические, тонические приступы). На сегодняшний день предполагается генетическая природа данного заболевания, а отсутствие ограниченной зоны начала приступа делает невозможным операции по удалению ткани мозга, как при фокальных формах.
Причины фокальной эпилепсии
При фокальной форме эпилепсии иногда удается обнаружить структурное поражение коры головного мозга при проведении МРТ (такие случаи называют МР-позитивными). Вот примеры патологий, часто диагностируемых у взрослых пациентов:
- склероз гиппокампа
- фокальная кортикальная дисплазия
- глионейрональная опухоль мозга
- каверномы головного мозга
Если структурные изменения найти не удается, то такой случай называется МР-негативным. В настоящее время у пациентов с эпилепсией предпочитается проводить МРТ-исследование по специальному эпилептологическому протоколу. Эпипротокол часто позволяет выявить структурные изменения, которые на обычном МРТ-снимке могут быть не видны.
Типы операций
Среди стандартных хирургических методов лечения эпилепсии, активно применяющихся в настоящее время, различают следующие:
- резективные (т. е. с удалением эпилептогенной зоны)
- стимуляционные (при которых имплантируется стимулятор, подающий электрические импульсы на структуры нервной системы)
Также есть совсем новые методы, такие как лазерная интерстициальная термотерапия (лазерная абляция), которая появилась относительно недавно и пока не внедрена в практику на территории России.
При резективных методах эпилептогенный участок мозга либо удаляется, либо отсоединяется от остальной, здоровой части мозга. Чаще всего применяются следующие операции:
- удаление височной доли головного мозга (височная лобэктомия)
- удаление фокальных кортикальных дисплазий
- функциональная гемисферотомия
- различные модификации полушарной дисконнекции
Важно, что при подходящих условиях резекция может позволить полностью избавить пациента от приступов.
Стимуляционные методы применяются при фармакорезистентных идиопатических (генетических) генерализованных эпилепсиях, а также в тех случаях, когда при фокальных формах эпилепсии не удается четко установить локализацию эпилептогенного очага, либо очагов несколько, а ведущий очаг установить не представляется возможным. Также данные методы рассматриваются, когда удаление этого очага грозит серьезной инвалидизацией (при его расположении в функционально значимых зонах головного мозга).
Стимуляционный подход редко позволяет полностью избавить пациента от приступов, чаще целью является уменьшение частоты приступов и тяжести их течения. Среди методов, активно использующихся сегодня, следует выделить глубокую стимуляцию головного мозга (Deep Brain Stimulation, DBS), стимуляцию блуждающего нерва (Vagus Nerve Stimulation, VNS).
Как происходит принятие решения об операции
Нейрохирург не определяет показаний к хирургии эпилепсии в одиночку, решение принимается совместно с неврологом-эпилептологом. Перед подобным консилиумом врач-эпилептолог должен проанализировать следующие данные:
- тщательно собранный анамнез
- включает в себя перинатальный анамнез, возраст начала приступов, подробное описание и частоту приступов, важны даже мельчайшие детали
- фармакоанамнез: принимавшиеся ранее и принимаемые на данный момент препараты с указанием дозировок
- для подробной оценки деталей приступов близким и родственникам пациентов перед консультацией рекомендуется подготовить домашние видеоролики приступов
- важно, чтобы на видео были видны руки, ноги и голова пациента, чтобы тело не было прикрыто одеялом, другими предметами
- желательно записывать на видео самое начало и конец приступа (они наиболее информативны)
- короткие 20-минутные (“рутинные”) исследования неинформативны у кандидатов на хирургическое лечение эпилепсии
- необходимо проведение длительного видео-ЭЭГ мониторинга (ночного, суточного, многосуточного), длительность исследования подбирается эпилептологом на консультации после тщательного сбора анамнеза
- в ряде случаев во время исследования необходимо записать эпилептический приступ, а лучше несколько приступов для определения зоны начала приступов
- важно иметь с собой исследование на диске
- при необходимости врач может порекомендовать МРТ более высокого разрешения
Далее эпилептолог и нейрохирург сопоставляют полученные данные. Идеальный кандидат на резективную хирургию - это пациент с фармакорезистентной фокальной МР-позитивной формой эпилепсии, у которого изменения во время видео-ЭЭГ мониторинга совпадают с локализацией структурного изменения на МРТ головного мозга. У такого пациента вероятность избавиться от эпилептических приступов после операции наибольшая. На практике ситуация нередко отходит от идеальной, тогда могут потребоваться дополнительные обследования (например, стерео-ЭЭГ мониторинг и так далее), по результатам которых может быть принято решение о резективной хирургии либо о стимуляционном лечении при отсутствии показаний к резекции. В случае каждого пациента окончательное решение принимается индивидуально.
![]()
Эпилепсия – хроническое неврологическое заболевание, которое характеризуется повторяющимися, возникающими внезапно, эпилептическими приступами. В зависимости от формы эпилепсии, приступы проявляются в виде двигательных, чувствительных, вегетативных, психических нарушений. Приступы могут сопровождаться нарушением сознания различной степени. Некоторые формы эпилепсии проявляются только или преимущественно нарушениями сознания – абсансами, с минимальными двигательными симптомами. Наиболее драматический характер носят генерализованные тонико-клонические приступы – утрата сознания, затем общее тоническое напряжение тела, с последующими ритмичными разгибательными движениями конечностей (клониями).
Выделяют генерализованные и фокальные (парциальные) приступы. При генерализованных приступах эпилептическая активность возникает практически одновременно в обоих полушариях головного мозга. При фокальных имеется один (иногда несколько) очаг – так называемая эпилептогенная зона. При определенных условиях активность не ограничивается ею, а распространяется на близлежащие отделы головного мозга, вызывая характерную симптоматику приступа. В некоторых случаях при фокальной эпилепсии возможно развитие вторично-генерализованных приступов.
Длительность приступа не превышает обычно 2-3 минут, бывают приступы очень короткие – всего несколько секунд. Если приступы следуют друг за другом, это следует расценивать как грозное осложнение течения заболевания – эпилептический статус. Эпилептический статус может быть также бессудорожным – когда вызванное непрерывной эпилептической активностью нарушения сознания не сопровождаются двигательными проявлениями. В такой ситуации установить точный диагноз возможно только при помощи ЭЭГ.
Эпилепсия может носить наследственный характер, или быть приобретенной. Наиболее часто причиной приобретенной эпилепсии является поражение мозга, например черепно-мозговая травма, или повреждение головного мозга при осложненных родах. Наследственные эпилепсии чаще сопровождаются генерализованными приступами, имеют характерный возраст дебюта, при некоторых из них по достижении определенного возраста приступы прекращаются. В таких случаях прием противоэпилептических препаратов прекращается. С другой стороны, есть формы эпилепсии, при которых прием противоэпилептических препаратов практически пожизненный.
Залогом правильного диагноза является тщательно собранный анамнез, обязательное проведение ЭЭГ и МРТ. По назначению врача может проводиться рутинная ЭЭГ, ЭЭГ с депривацией сна, видео-ЭЭГ мониторинг. В настоящее время в обследовании пациентов с подозрением на эпилепсию рутинной ЭЭГ обычно недостаточно, необходима длительная запись, с обязательной регистрацией ЭЭГ во сне. После постановки диагноза, исключения неэпилептической природы приступов, врач назначает лечение противоэпилептическими препаратами. Выбор препаратов зависит от формы (синдрома) эпилепсии, типа приступов. При неверно поставленном диагнозе препараты не только не помогают, но могут и ухудшить течение приступов. Следует отметить, что помимо диагноза и лекарств важное значение имеет соблюдение пациентом медикаментозного и иного режима, прописанного врачом (так называемая комплаентность). Установлено, что нередко причиной "неэффективности" является несоблюдение прописанного режима, самостоятельная замена препарата, изменение дозировки.
Эпилептологический центр НЦН – команда специалистов разного профиля – эпилептологов, нейрофизиологов, радиологов, нейропсихологов, нейрохирургов. Мы принимаем как пациентов с впервые возникшим приступом утраты сознания или судорог для постановки диагноза (подтверждение или исключение эпилептической природы приступа), так и пациентов с уже установленным диагнозом эпилепсии для коррекции терапии.
Эпилептический мозг. Эпилептизация мозга
Клинические наблюдения показывают, что у больных эпилепсией по мере прогрессирования заболевания, как правило, наступают определенные изменения психики. Это наводит на мысль о том, что, возможно, функциональные изменения не ограничиваются эпилептической системой, а в процесс вовлекается весь мозг. Прежде всего следует указать, что по мере течения заболевания происходит усложнение эпилептической системы, вовлечение новых путей и новых структур, что и является» основой возникающего с течением времени в большинстве случаев полиморфизма припадков.
Возникновение вначале зависимых, а затем и независимых вторичных эпилептических очагов служит одним из конкретных, механизмов универсального явления — дезорганизующего влияния эпилептического очага на интегративную деятельность мозга.
Однако фактически речь идет не столько о дезорганизации, сколько о патологической реорганизации функции мозга, так как последняя перестраивается «эпилептическим» образом. Можно полностью согласиться с мнением Н. П. Бехтеревой и соавт. (1978) о том, что эпилептический очаг управляет состоянием) мозга.
В процессе эпилептизации мозга имеют значение те же механизмы, что и в эпилептическом очаге, однако они возникают за его пределами. Так, недостаточность антиэпилептической системы приводит к повторению эпилептических припадков, т. е. бомбардировке большого количества нейронов чрезмерными разрядами. Это в свою очередь вызывает значительные функциональные перестройки: изменение уровня постоянного потенциала мозга, избыточную деятельность мембран нейронов, изменение синаптических связей и информационной функции нейронов.
![эпилептизация мозга]()
Нарушения информационной функции нейронов в момент нарастания эпилептического возбуждения, по-видимому, в значительной степени связаны с механизмом посттетанической потенциации, т. е. с увеличением интенсивности реакции нейрона под влиянием стимула, на что может указывать наличие в альфа- или бета-диапазоне послеразряда, возникающего вслед за поздними компонентами вызванного ответа, являющегося весьма стабильным и, по мнению некоторых авторов, патогномоннчным для эпилепсии феноменом.
При этом происходит смещение послеразряда в сторону более ранних компонентов вызванных потенциалов. Данное явление указывает на повышенную готовность мозга включаться в ауторитмическую активность и лежит в основе не только механизма вовлечения мозга в гиперсинхронную активность, но и нарушения информационной функции нейронов.
В дальнейшем важную роль приобретает функциональное истощение интернейронов, определяющих в норме селекцию импульсов, поступающих к нейронам. Таким образом, нарушается переработка сигналов, в результате чего нейроны специфически перекодируют афферентные стимулы, что приводит к генерации во всей массе мозга эпилептической активности. Возникает постоянный самоподдерживающий процесс, связанный со значительными перестройками на биохимическом и молекулярном уровнях. Возвращение к старому стереотипу деятельности (избирательности и дифференцированности реакций), по-видимому, затруднено также в связи с активацией катаболических процессов, необходимых для покрытия повышенных энергетических затрат эпилептических нейронов на фоне относительной недостаточности кровоснабжения (ишемия после припадка, превышение метаболического «спроса» над «предложением», артериовенозное шунтирование в припадке и др.). Метаболическая недостаточность нейронов переходит в структурную: повреждаются главным образом участки дендритов, наиболее удаленных от сомы, а ведь именно они являются носителями синаптической «памяти». Таким образом, преобладают аксосоматические типы синапсов, для которых характерна легкость запуска мембранных потенциалов.
В целом обусловленные глубокими функциональными и определенными структурными изменениями нарушения информационной функции нейронов приводят к определенному, а именно эпилептическому типу перекодировки информации.
Читайте также: