Рожа при венозной недостаточности
Обновлено: 28.04.2024
Снижение атромбогенных свойств сосудистой стенки сопровождается затягиванием периода реконвалесценции и удлинением сроков стационарного лечения больных рожей нижних конечностей с хронической венозной недостаточностью. В таких случаях может быть оправдана
Reduction of athrombogenic properties of vascular walls is accompanied by delay in the recovery period and prolongation of outpatient treatment for patients with lower-limb erysipelas and chronic venous insufficiency. In such cases, substitutive therapy with protein С preparations can be approved.
Рожа лица и рожа нижних конечностей как острое стрептококковое заболевание встречается повсеместно, без тенденции к снижению в обозримом будущем. Чаще всего воспалительный процесс развивается на нижних конечностях (67%), реже — на лице (24%). Многие авторы указывают на связь рожи нижних конечностей с наличием соматических заболеваний, таких как ожирение, сахарный диабет 2-го типа и фоновая грибковая инфекция стоп и ногтей. Не менее часто фактором, предрасполагающим к развитию рожи, являются хроническая венозная недостаточность (ХВН) и хроническая лимфовенозная недостаточность (ХЛВН) [1–6].
В последние годы частота выявления геморрагических форм рожи заметно нарастает, что заставляет исследователей особое внимание уделять состоянию сосудистой стенки и системы свертывания крови в целом [7–10].
Протеин С, витамин К-зависимая протеаза, синтезируется в печени, откуда поступает в кровоток. В норме он находится в неактивном состоянии. При инфекционно-воспалительных процессах в крови наблюдается связывание протеина С с кофактором (протеином С) и дальнейшее его взаимодействие с тромбомодулином и эндотелиальным рецептором протеина С. Активированный протеин С (АПС) ингибирует каскадный механизм свертывания на ранней стадии тромбинообразования (за счет инактивации Va и VШа факторов свертывания). Другой важной его функцией является способность ускорять плазминоген-зависимый лизис тромба, что является прямым проявлением его ангиопротекторных свойств. Снижение протеина С коррелирует с уровнем плазминогена в крови при инфекционно-септических состояниях [11–19].
Различные исследования показали, что подавление реакций активации протеина С вызывает резкое увеличение продукции интерлейкина-6 и интерлейкина-8, фактора некроза опухоли и других цитокинов и снижает толерантность организма к различным эндотоксинам. Получены доказательства того, что протеин С не только блокирует активацию лейкоцитов, но и регулирует активность матричных металлопротеиназ, вызывающих деградацию экстрацеллюлярного матрикса и локальное изъязвление [18, 19, 22–26].
Предотвращение эндотелиальной дисфункции микроциркуляторного русла эффективно используется для профилактики и лечения многих заболеваний [18, 19]. На этом фоне роль протеина С (одного из ключевых эндотелий-зависимых антикоагулянтов) в формировании дисфункции сосудистой стенки при роже изучена слабо.
Мы попытались восполнить имеющийся пробел, изучив динамику протеина С у больных рожей нижних конечностей (с наличием и без наличия хронической венозной недостаточности) в сравнении с больными рожей лица и здоровыми добровольцами для уточнения патогенеза и определения целесообразности проведения заместительной (антитромботической) терапии.
Пациенты и методы исследования
Обследовано 60 человек в возрасте от 25 до 71 года с диагнозом «рожа нижних конечностей II степени тяжести» (36) и «рожа лица II степени тяжести» (24). Эритематозная форма рожи была установлена в 33% всех наблюдений (в 52% при роже лица), эритематозно-буллезная в 15%, эритематозно-геморрагическая в 22% и буллезно-геморрагическая в 30% случаев. Эритематозно-геморрагическая (11 случаев) и буллезно-геморрагическая (15 случаев) рожа развивались на нижних конечностях чаще, чем на лице (2 и 3 случая соответственно). Частота геморрагических нарушений была достоверно выше при местном воспалительном процессе (78%) на нижних конечностях по сравнению с лицом (20%); отношение шансов (ОШ) = 9,9 [2,8; 34,7].
Первичная рожа лица (16 женщин, 8 мужчин) диагностирована в 92% случаев и преобладала у женщин. При роже нижних конечностей случаи первичной рожи регистрировались в 50%, повторной в 31% и рецидивирующей в 19%; в отличие рожи лица: первичной (92%), повторной (4%) и рецидивирующей (4%). Риск рецидива рожи был статистически достоверно выше при локализации воспалительного очага на ногах по сравнению с лицом (ОШ) = 5,55 [1; 51,2], p = 0,009.
При роже нижних конечностей гендерное соотношение было сопоставимым (мужчин — 17, женщин — 19). Среди сопутствующих заболеваний обращала на себя внимание высокая (88%) частота микозов стоп и онихомикозов. У 11 больных было ожирение от 2-й до 4-й степени, у 5 больных субкомпенсированный сахарный диабет 2-го типа.
У больных рожей лица фоновая патология в 37,5% была представлена кожными заболеваниями (заушный дерматит, стрептодермия, псориаз) и в 29% — хронической ЛОР-патологией (отит, тонзиллит, ринит). Сахарный диабет 2-го типа — у четырех человек.
Пациенты находились на стационарном лечении в отделении рожи ИКБ № 2 г. Москвы. 32 больным назначена антибактериальная монотерапия: бензилпенициллина новокаиновая соль внутримышечно по 0,6 млн МЕ два раза в сутки (7–10 дней) и еще двум больным — цефалоспорины (цефазолин) внутримышечно по 1 г 3 раза в сутки (5 дней). Комбинированная терапия из двух антибиотиков (бензилпенициллина новокаиновая соль внутримышечно по 0,6 млн МЕ два раза в сутки (7–10 дней) и Ципролет per os по 0,5 г два раза в сутки (10 дней)) проведена 14 больным. 12 человек пролечены комбинацией из трех антибиотиков (бензилпенициллина новокаиновая соль внутримышечно по 0,6 млн МЕ два раза в сутки (7 дней) + ципрофлоксацин внутривенно по 800 мг в сутки (3 дня) с последующим переводом на 1 г в сутки per os (10 дней) + цефазолин внутримышечно по 1 г 3 раза в сутки (5 дней)). Дополнительно пациенты получали: антигистаминные препараты (Зодак, диазолин), местную физиотерапию и регулярную обработку рожистого очага нижних конечностях дубящим раствором перманганата калия. Пациенты, участвующие в исследовании, не получали лекарственные средства с направленным действием на состояние системы гемостаза. Средний срок пребывания больных в стационаре с рожей нижних конечностей составил 11,9 ± 4,1 дня; с рожей лица — 8,4 ± 1,6 дня.
Исследование ключевых показателей системы гемостаза проводили в начале заболевания (1–3 день — 1-я точка), в динамике (4–6 и 7–10 день — соответственно точки 2, 3) и в периоде реконвалесценции (11–15 дни болезни — 4-я точка исследования). Каждому третьему больному рожей нижних конечностей проводилось катамнестическое исследование (через 5 месяцев после выписки из стационара), позволяющее разграничить изменения, вызванные рожей, от фона сопутствующих заболеваний.
Контрольная группа состояла из 32 здоровых лиц в возрасте от 24 до 50 лет в равном соотношении мужчин и женщин.
Содержание протеина С в плазме крови определяли на автоматическом коагулометре SYSMEX CA-500 (Siemens Healthcare, США, реагенты Siemens AG, Германия) в экспресс-лаборатории детской городской клинической больницы № 13 им. Н. Ф. Филатова ДЗ г. Москвы совместно с врачом клинической лабораторной диагностики Н. К. Лагутиной. Всего обработано 90 образцов плазмы.
Полученные результаты
Исходные значения протеина С на 1–3 дни болезни (при поступлении) в группе больных рожей нижних конечностей были ниже (81,9 ± 4,9%), чем у больных рожей лица (94,1 ± 6,0%) и достоверно ниже контрольных значений (100 ± 5%, р < 0,05) (табл. 1).
По мере угасания рожистого очага уровень протеина С постепенно восстанавливался в обеих группах: 119,6 ± 3,1 на 4–6 день болезни, 129 ± 6,4% на 7–10 день болезни, 153 ± 4,4% на 11–15 день болезни — при роже лица (р < 0,05 между 1/4, 2/4 и 3/4 точками исследования) и 103 ± 3,2%, 134,5 ± 4,7%, 139 ± 6,7% при роже нижних конечностей (р < 0,05 между 1/4, 2/4 точками исследования).
Полученные значения протеина С логично укладывались в общую картину эндотелиальной дисфункции микроциркуляторного русла, ранее описанную нами у больных рожей [20, 21]. В то же время динамика протеина С у отдельных больных: с 49,7% (1-я точка исследования) до 112% (4-я точка) — прирост 125%; с 48,9% (1-я точка) до 110,7% (4-я точка) — прирост 126%; с 65,5% (1-я точка) до 119,7% (4-я точка) — прирост 86%, заслуживает внимания как эффективный механизм работы факторов саногенеза в кровеносном русле в периоде реконвалесценции (рис. 2, табл. 2).
У больных рожей нижних конечностей с сопутствующей хронической венозной недостаточностью активность протеина С оставалась ниже нормы в течение всего периода наблюдений (рис. 1).
Кроме того, период реконвалесценции у больных рожей нижних конечностей без признаков ХВН (и положительной динамикой протеина С) протекал более благоприятно, чем у больных рожей нижних конечностей с сопутствующей ХВН, что демонстрируют два клинических наблюдения.
Пациент К. (71 год), диагноз «буллезно-геморрагическая рожа правой нижней конечности, II степени тяжести, 2-й поздний рецидив, сопутствующая хроническая лимфовенозная недостаточность». Уровень протеина С при исследовании: 37,6% на 3-й, 39,9% на 4-й, 61,7% на 9-й, 85,8% на 15-й, 93,4% на 19-й день болезни. Даже после выписки, в катамнезе через 5 месяцев, уровень С-протеина оставался ниже уровня здоровых лиц — 82,1%. Status localis при поступлении представлен на рис. 2, status localis в динамике выздоровления — на рис. 3.
Аналогичный по тяжести клинический случай рожи (но без признаков ХВН) демонстрирует более благоприятное течение болезни в сочетании с восстановлением уровня протеина С на 11-й день болезни.
Пациент К. (40 лет), диагноз «эритематозно-геморрагическая рожа левой нижней конечности, II степени тяжести, повторная». Уровень протеина С: 74,5% на 2-й, 74,5% на 3-й, 119,7% на 11-й, 130,2% на 12-й день болезни. Клинические признаки лимфовенозной недостаточности отсутствуют (рис. 4–5).
Проведенное исследование позволило доказать, что при нормальных значениях протеина С (100,0 ± 5,0%) шансы благоприятного течения рожи нижних конечностей достоверно выше (ОШ = 2,89, [0,15; 55]), чем при роже нижних конечностей с хронической венозной недостаточностью и низким уровнем протеина С.
Как показали проведенные нами ранее исследования [20, 21], рожа сопровождается развитием скрытого внутрисосудистого гемолиза и ДВС-подобного синдрома. Исследование протеина С дополнило общую картину изменений системы гемостаза при роже, выявив дефицит одного из важнейших естественных антикоагулянтов.
Уровень протеина С при поступлении в группе больных рожей нижних конечностей был ниже, чем в группе больных рожей лица, и ниже значений, полученных в группе здоровых лиц. В периоде реконвалесценции активность эндотелий-зависимого антикоагулянта восстанавливалась у больных рожей лица и рожей нижних конечностей, за исключением пациентов с наличием хронической венозной недостаточности.
Было установлено, что уровень протеина С отличается рефрактерностью к стандартной терапии рожи у таких больных, а документально подтвержденный дефицит протеина С сопровождается затягиванием периода реконвалесценции и удлинением сроков стационарного лечения больных рожей нижних конечностей с признаками ХВН. Значения протеина С только у 7 из 8 больных с ХВН возвращались к норме через 5 месяцев после перенесенной рожи.
Отсутствие положительной динамики протеина С в процессе лечения рожи и затяжной период реконвалесценции у больных рожей нижних конечностей с сопутствующей ХВН требуют пересмотра существующей тактики лечебных мероприятий. Документально подтвержденный дефицит протеина С может служить показанием для проведения заместительной терапии, начинать которую целесообразно в остром периоде болезни [12, 13]. Согласно литературным данным эффективность заместительной терапии зависит от уровня снижения протеина С (не ниже 50–60% от нормы) [18, 19, 26].
Возмещение документированного дефицита протеина С при роже может быть перспективным направлением терапии, направленной на лечение хронической венозной недостаточности и уменьшение системного воспалительного ответа.
Что такое хроническая венозная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, флеболога со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хроническая венозная недостаточность (ХВН) — патология, возникающая вследствие нарушений венозного оттока крови в нижних конечностях. Она является одной из самых часто встречаемых болезней, относящаяся к сосудистой системе.
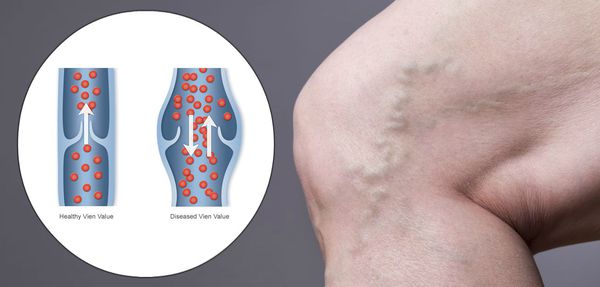
ХВН затрагивает больше женскую половину населения, нежели мужскую. [1] [2] У четверти жителей развитых стран мира можно выявить данное состояние.
Зачастую ХВН путают с варикозным расширением вен нижних конечностей, что является заблуждением. ХВН может существовать и без видимых проявлений расширения вен.
Наследственность, избыточный вес, гиподинамия, ранее перенесённые заболевания сосудистой системы (тромбофлебит или же тромбоз), нарушения гормонального фона и повышенное внутрибрюшное давление, могут являться причинами нарушения оттока крови в нижних конечностях.
У женщин развитие заболевания чаще начинается в период беременности и родов. Во время беременности уровень прогестерона и эстрогена значительно возрастает. Они ослабляют стенки вен. Кроме гормональных изменений, прогрессирование ХВН может быть связано со смещением венозных сосудов в малом тазу, а также с увеличивающейся маткой. Ухудшение состояния венозных стенок может быть связано с изменением давления в венах, при схватках во время родов. Высокий эстрогеновый фон, напряжение стенок вен во время родов являются основными виновниками возникновения заболевания. [7]
Частые и продолжительные статические нагрузки, подъём тяжестей приводят к началу заболевания и его прогрессированию. Пациенты считают нормальным клинические проявления ХВН, связывают их с утомлением и недостаточной физической активностью. К сожалению, больные несвоевременно обращаются к специалистам при первых симптомах заболевания. Наиболее часто ХВН подвержены спортсмены, люди с избыточной массой тела, беременные женщины.
Недооценка серьезности недуга приводит, как правило, к тяжёлым последствиям: расширение вен, их воспаление, тромбообразование, образование трофических язв на нижних конечностях (частые осложнения ХВН). [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы хронической венозной недостаточности
Клинические признаки ХВН многообразны и не зависят от прогрессирования заболевания.
Начальная стадия проявляется одним или сразу комплексом симптомов. Поводом для обращения к специалисту может стать лишь косметический дефект «звездочки» (телеангиэктазии — ТАЭ), а также появление дискомфорта, тяжести в ногах, усиливающейся при длительном пребывании на ногах. Значительно реже могут встречаться спазмы мышц и раздражения кожных покровов, которые могут проявляться в разной степени. Варикозно-расширенных вен может и не быть, но, как правило, при обследовании выявляются признаки поражения внутрикожных вен. [5]
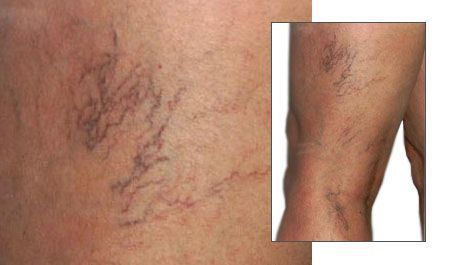
В основном проявление и протекание ХВН сводятся к следующим жалобам:
- появление «звездочек», усиление к концу дня отёчности стоп и голеней;
- мышечные спазмы и ощущение бегающих мурашек;
- понижение температуры и нарушение чувствительности ног;
- появление пигментации на голенях;
- дискомфорт и усталость нижних конечностей.
По мере развития беременности у женщин начинает возрастать степень встречаемости названых признаков. Их появление сокращается в течение недели после рождения ребенка. [7]
Нередко люди с ХВН жалуются на ощущение тепла в ногах, появление зуда, жжения и чувства тяжести. Чаще всего интенсивность симптоматики ХВН усиливается ко второй половине дня или в связи с повышением температуры воздуха.
Возникновение болей в нижних конечностях обусловлено нарушением работы клапанов, приводящего к переходу тока крови из глубоких вен в поверхностные. Вследствие повышения давления в поверхностных венах происходит постепенное нарастание боли, возникает отёчность, сухость и гиперпигментация кожи. [6] Выраженные трофические нарушения могут вызвать открытие язв.
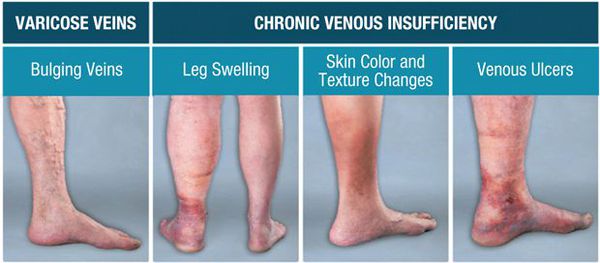
При болезненности вен и покраснении над ними кожи в период протекания симптоматики ХВН существует риск, что они могут предшествовать тромбообразованию вен в нижних конечностях.
Патогенез хронической венозной недостаточности
Патогенез ХВН очень специфичен. У здорового человека отток крови происходит через глубокие вены голени. Благодаря совместной работе постоянно сокращающейся и расслабляющейся скелетной мускулатуры и клапанного аппарата кровь направляется к сердцу, где она насыщается кислородом. В процессе этой работы гладкая скелетная мускулатура усиливает давление на вены, а клапанная система, которая состоит из смыкающихся створок, не позволяет крови поддастся силе тяжести.
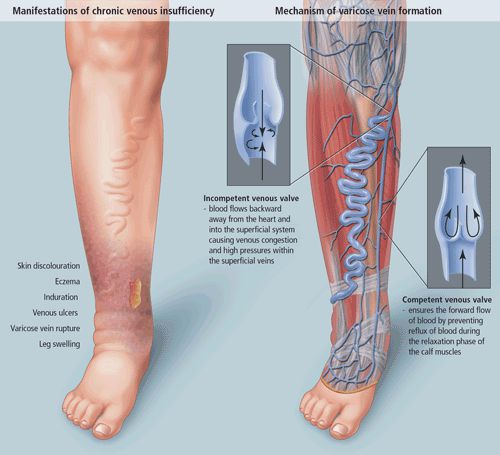
Из-за длительно существующих факторов риска возникает венозная гипертензия, происходит расширение и выпячивание стенки вен. Створки клапанов расходятся и не могут препятствовать патологическому оттоку крови. Увеличенный объём крови сильнее давит на стенку вены, поэтому вена расширяется. Если не начать лечение, вена продолжит расширяться. Стенки сосудов начнут стремительно терять свою эластичность, их проницаемость увеличится. Через стенки в окружающие ткани будут выходить элементы крови, плазма. Таким образом возникает отёк тканей, что еще больше обедняет их кислородом. В тканях накапливаются свободные радикалы, медиаторы воспаления, запускается механизм активации лейкоцитов. Это нарушает питание и обмен веществ тканей. Конечным итогом становится образование «венозных» трофических язв, что существенно снижает качество жизни пациента. [4] [6]
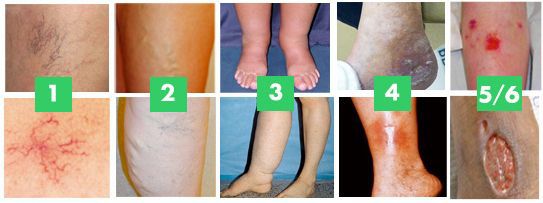
Классификация и стадии развития хронической венозной недостаточности
По клиническим признакам выделяют следующие стадии ХВН:
- 0 стадия — косметический дефект, появление ТАЭ, которая не вызывает никаких клинических проявлений;
- I стадия — отечность голеней и стоп, усиливающаяся ближе к вечеру;
- II стадия — боль по ходу варикозно-расширенной вены, нарастающая ночью. При пальпации вены могут быть болезненными;
- III стадия — постоянная отёчность мягких тканей, чувство онемения и похолодания ног, значительно увеличивается болезненность, присоединяются судороги которые так же нарастают ночью;
- IV стадия — кожные изменения, пигментация, венозная экзема, липодерматосклероз (варикозный дерматит);
- V стадия — кожные изменения, указанные выше, и зажившая язва. При данной стадии может начаться кровотечение, вены закупориваются тромбами, возникает тромбофлебит.
- VI стадия — кожные изменения, указанные выше, и активная язва.
Тромбофлебит можно вылечить только путём хирургического вмешательства. [3] [5]
Осложнения хронической венозной недостаточности
К осложнениям ХВН можно отнести кровотечение из расширенной вены, тромбофлебит и венозную язву. Все эти осложнения возникают на поздних стадиях ХВН при длительном течении заболевания.
Кровотечение из расширенной вены может наступить после травматизации или начаться самопроизвольно. Причиной является нарушение целостности изъязвленных кожных покровов над веной. Как правило, эти вены располагаются в области щиколотки. Эта зона отличается очень высоким давлением в венах, особенно в вертикальном положении тела. Венозная кровь имеет низкую свертываемость, поэтому данные кровотечения при поздней диагностике бывают очень обильными. Неотложная помощь заключается в немедленном переводе больного в горизонтальное положение, конечности придают возвышенное положение и накладывают давящие повязки, если есть возможность выполняется эластичное бинтование. Флебологи могут прошить кровоточащий сосуд или склеить его специальными препаратами. [6]
Трофическая язва развивается в нижней трети голени, в зоне максимальных нарушений кожи. Сначала там появляются коричневые пятна — пигментация. Затем в центре возникают белесоватые уплотнения, напоминающие натёк парафина. Это рассматривается как предъязвенное состояние. Даже малейшая травма этого участка может привести к возникновению дефекта кожи.
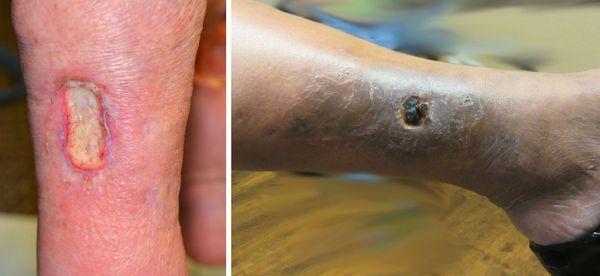
Возникший дефект кожи начинает прогрессивно увеличиваться, вокруг начинается воспаление кожи. Происходит инфицирование язвы. Она начинает мокнуть, тем самым зона воспаления увеличивается. При сохранении причин, вызвавших образование язвы, она возникает вновь и вновь. Поэтому оптимальная тактика лечения — первоочередное устранение причин, вызвавших язву, и профилактику её рецидива. Консервативное лечение заключается в адекватной эластической компрессии, подборе компрессионного трикотажа для пациентов с трофическими язвами, использовании специальных раневых покрытий для различных стадий воспаления трофической язвы. [3]
Диагностика хронической венозной недостаточности
Важно знать, что в лечении любого заболевания главным является выявление его на ранних сроках, тем самым можно предотвратить возможные осложнения, минимизировать затраты и значительно сократить время лечения.
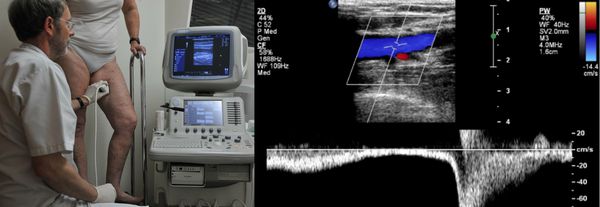
Проведение диагностики ХВН на ранних стадиях способствует ускорению лечения. При диагностике важно определить стадию заболевания. После общего клинического осмотра врач проводит дуплексное ангиосканирование вен нижних конечностей, чтобы определить тактику лечения. Дуплексное ангиосканирование поможет оценить состояние исследуемых сосудов, увидеть места их сужений или расширений, а также выявить тромбообразования.
Для самостоятельной диагностики ХВН достаточно просто посмотреть на свои ноги. Такие симптомы, как отёчность, боли и судороги, а также появление на ногах сосудистых сеток и вен, являются «тревожным звонком» для похода к флебологу.
Одним из самых доступных методов диагностики данного заболевания является УЗИ, главным преимуществом которого является многоразовость применения без рисков для здоровья, безболезненность, а также возможность выявить нарушения в текущей работе венозного аппарата. [3]
Для получения лучшего результата обследование рекомендуется проводить во второй половине дня. Поскольку именно после дневной нагрузки на ноги можно провести более точную оценку состояния клапанов, диаметра вен и степени поражённости стенок. На тактику лечения влияет наличие тромба в просвете вен, который приводит к нарушению тока крови и несёт наибольшую угрозу для жизни пациента.
Лечение хронической венозной недостаточности
Способов лечения ХВН достаточно много. В специализированных клиниках основное место занимаю малоинвазивные методы лечения, то есть оперативные вмешательства с минимальным повреждением кожного покрова.
Эндовазальная лазерная коагуляция (ЭВЛК)
В развитых странах помощь с использованием лазерной техники получают до 40% пациентов, страдающих данным заболеванием. При ранней диагностике лечение занимает немного времени и не оставляет следов.Во многих клиниках используется флебологический водяной лазер с длиной волны до 1500 нм, поддерживающий радиальные световоды. Данная технология позволяется закрыть вены любого диаметра через небольшой прокол кожи.
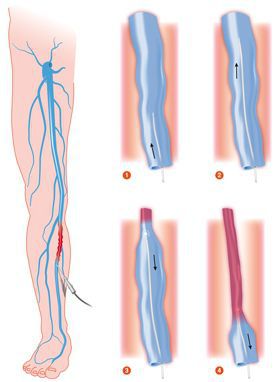
Склеротерапия
Метод склеротерапии основывается на введении склерозанта в просвет поражённого сосуда. Благодаря этому веществу вена заращивается и в дальнейшем исчезает полностью. При более глубоком расположении варикозных вен, применяется методика эхо-склеротерапии. Для более точного внутривенного введения лекарства, процедуру выполняют под контролем УЗИ. С помощью данной методики происходит замещение соединительной тканью, которая исчезает в течение нескольких месяцев. Склеротерапия используется также для устранения наружных косметических проявлений варикоза.
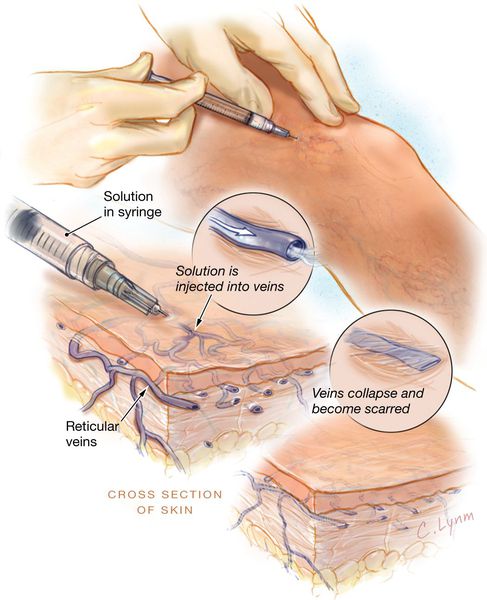
Методика диодной люминесцентной склеротерапии заключается в подсвечивании люминесцентной лампой телеангиоэктазий (до 0,4 мм) или ретикулярных вен (до 2 мм), в просвет которых вводится специальный раствор.
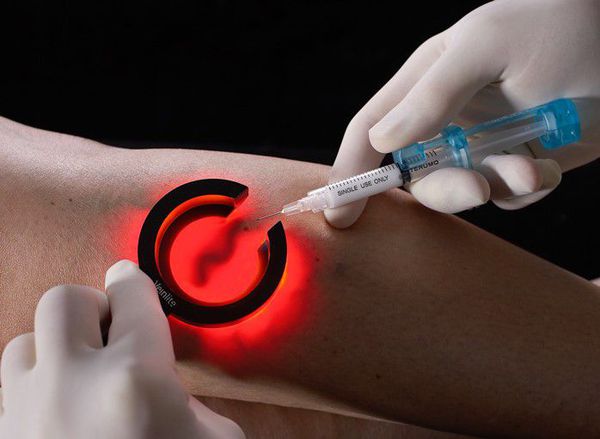
Перспективным направлением в эстетической флебологии является сочетанное применение диодного лазера и склеротерапии — лазерной криотерапии (ClaCS). Данный метод позволяет устранить ретикулярные вены и телеангиоэктазии без особых неприятных ощущений.
Консервативная терапия ХВН заключается в:
- приёме препаратов флеботоников, которые улучшают реологические свойства крови, поддерживают тонус вен;
- устранении факторов появления ХВН (снижение массы тела пациентов, увеличение физической активности и др.);
- ношении компрессионного трикотажа. [4][6]
Пациенту не стоит волноваться о выборе метода лечения, так как флеболог подберёт индивидуальный вариант терапии в зависимости от возраста и вида деятельности пациента, от формы его заболевания и наличия патологий. Обычно при обращении в крупные флебологические центры специалисты для лечения одного пациента одновременно применяют множество методов. Например, для наиболее эффективного и результативного лечения ХВН выполняют лазерную операцию в сочетании с инъекционными способами лечения вен. [4]
Прогноз. Профилактика
Существуют несколько методов, способствующих снижению риска развития патологии и остановке прогрессирования ХВН.
Наибольший положительный эффект даёт увеличение физической активности. Ежедневные пешие прогулки (желательно 2-3 км), спортивная ходьба, бег, плавание, езда на велосипеде повышают венозное давление. Если для вашей работы характерны длительные ортостатические нагрузки, то старайтесь в течение рабочего дня делать 10-15 минутные перерывы, во время которых разминать мышцы ног или же принимать горизонтальное положение, при этом ноги должны быть приподняты.
При ХВН принятие горячих ванн, посещение бани и сауны строго противопоказано, поскольку вызывает увеличение вен, их переполнение и нарушает отток крови.
Снизить риск усиления симптомов ХВН позволяет сокращение времени пребывания на солнце и в солярии, из-за которых снижается мышечный и венозный тонус.
В остановке прогрессирования ХВН немаловажную роль играет постоянный мониторинг массы тела, ведь чем больше вес человека, тем большей нагрузке поддаются сосуды ног. Из рациона питания следует максимально исключить жиры, соль и сахар, все острое и пряное. Употребление пикантных и солёных блюд вызывает задержку жидкости в организме, отложение жира и увеличение веса. Необходимо употреблять как можно больше грубой клетчатки и пищевых волокон.
Женщинам рекомендуется как можно реже ходить в обуви на высоком каблуке (выше 4 см). Из-за высокого каблука мышцы нижних конечностей поддаются непрерывному напряжению, тем самым увеличивая нагрузку на вены. Чтобы восстановить естественный отток крови, ногам нужно давать отдых в течение нескольких минут, снимая обувь каждые 2-3 часа. Помните, что выбирая свободную, устойчивую и удобную обувь, можно избежать возникновения проблем с сосудами.
Людям, входящим в группу риска развития данной патологии, следует носить исключительно свободную одежду и носки без тугой резинки. Для людей, имеющих склонность к ХВН, рекомендуется носить компрессионный трикотаж, подобранный с помощью консультации специалистов-флебологов. [5] [6]
Рожа, рожистое воспаление — острое инфекционное заболевание, характеризующееся поражением верхних слоёв кожи, подкожной клетчатки и поверхностных лимфатических сосудов, вызываемое пиогенными стрептококками. Главным клиническим признаком болезни являются характерные очаги покраснения, что и дало название патологии, ἐρυσίπελας (греч.) - «красная кожа» с локальной гипертермией. Другим характерным симптомом является выраженная интоксикация (озноб, лихорадка до 39-40 градусов, слабость, тошнота, рвота).
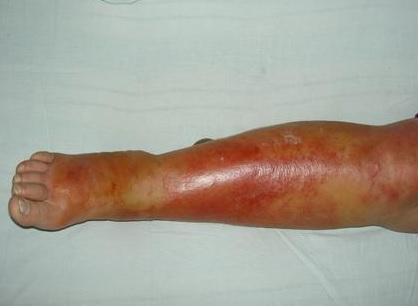
Характерная картина рожистого воспаления (рожи) на ноге
Любая ранка или царапина может послужить входными воротами инфекции и началом заболевания. Период инкубации 3-5 дней. Начало заболевания характеризуется симптомами общей интоксикации. Местные симптомы проявляются через 10-20 часов после начала болезни. Появляется ощущения дискомфорта, зуда, стягивания кожи. Спустя несколько часов развивается эритема, характерная для заболевания. Пятна гиперемии имеют чёткие контуры, по внешнему виду их нередко сравнивают с языками пламени, географической картой. Участки поражения имеют повышенную температуру, при пальпации болезненны.
Локальные проявления рожистого воспаления
По локальным проявлениям рожистое воспаление классифицируется на:
- Эритематозную — характеризуется покраснением и отёком, поражённый участок имеет чёткую линию демаркации от здоровой ткани.
- Эритематозно-буллёзную — на фоне эритемы появляются пузыри, наполненные прозрачным содержимым
- Эритематозно-геморрагическую — отличается от геморрагической наличием точечных кровоизлияний.
- Буллёзно-геморрагическую — характеризуется наличием пузырей и кровоизлияний.
Рожистое воспаление может поражать кожу любой локализации, но чаще поражаются участки на лице и голенях.
Как связаны варикозная болезнь и рожистое воспаления (рожа)
Варикозная болезнь, патология, характеризующаяся нарушением венозного оттока нижних конечностей. В силу особенностей кровоснабжения, трофические растройства при хронической венозной недостаточности (неотъемлемой спутнице варикозной болезни) возникают в нижней трети голени. Таким образом, частота развития рожистого воспаления в области голени резко повышается при ХВН. А пациенты с трофической язвой подвержены инфицированию в наибольшей степени.
Имеются следующие закономерности:
Диагностика и лечение рожистого воспаления (рожи)
Типичная клиническая картина рожистого воспаления редко вызывает трудности в диагностике. Гемолитический стрептококк сохранил чувствительность к пенициллинам, нитрофуранам, сульфаниламидам. Очень неплохо рожистое воспаление поддаётся и местному лечению (антисептики, ультрафиолет и др.). Лечение самого рожистого воспаления зачастую не вызывает сложностей. Однако, трофическую язву, возникшую на фоне хронической венозной недостаточности вылечить не так уж и просто. В данном случае следует заниматься лечением не только рожистой инфекции, но и корректировать рефлюкс крови в венозной системе. Как правило, борьба с инфекцией занимает не более 2-х недель. В этот период необходимо использовать компрессионный трикотаж, перевязки с растворами антисептиков, антибиотики. После купирования воспаления необходимо устранить патологический сброс крови по поверхностным венам, желательно, с минимальной травматичностью. Современные эндоваскулярные методики хорошо зарекомендовали себя в лечении варикозной болезни с трофическими растройствами. При сохранении патологического рефлюкса в венозной системе рецидива трофической язвы или рожистого воспаления долго ждать не прийдётся.
Часто задаваемые вопросы наших пациетов в интернете
Какой врач занимается лечение рожистого воспаления?
Рожа - это острое инфекционное заболевание, поэтому в первую очередь этой проблемой занимаются врачи инфекционисты. А вот после стихания воспаления, если у пациента имеется варикозное расширение вен нижних конечностей, им займутся флебологи, чтобы убрать варикоз и уменьшить риск рецидива рожистого воспаления.
Как вылечить рожу в домашних условиях самостоятельно?
Вылечить рожу в домашних условиях самостоятельно можно, при условии наличия у Вас специального медицинского образования. В противном случае, лечить рожу в домашних условиях необходимо строго под контролем врача инфекциониста. При грамотной и своевременной диагностике, как правило, лечение рожистого воспаления не составляет особого труда.
Как передается рожа от человека к человеку?
Рожистая инфекция является малоконтагиозной, то есть заражение от больного человека происходит достаточно редко. Передаётся рожа от человека к человеку, как правило, контактным способом.
Что делать при рожистом воспалении?
При рожистом воспалении необходимо обратиться к врачу инфекционисту за профессиональной помощью. Доктор подробно объяснит, что делать и как избежать осложнений.
Контактные формы лечебных средств появились в незапамятные времена. Различные мазевые формы лекарственных веществ фигурируют в работах всех известных врачевателей древности. Приверженность и многих современных пациентов и врачей к использованию различных мазей и гелей настолько сильна, что порой отступает даже здравый смысл. Современный фармацевтический рынок представляет великое множество средств для местного применения: мазей и гелей.

На такие мази надеются пациенты с варикозной болезнью
Значительной популярностью пользуются и средства для лечения варикозной болезни. В любой городской аптеке можно найти целый стенд с хорошим выбором различных мазей и гелей от варикоза. Провизор, нередко, предоставит развёрнутую консультацию, какая мазь лучше для конкретной формы варикозной болезни. Ведущие фармацевтические компании, проводя широкую рекламную компанию, используют громкие и обнадёживающие заявления. Надежда вылечить серьёзную патологию при помощи тюбика мази подогревается «экспертными мнениями» из рекламных роликов в интернете и на телевидении. После таких информационных вбросов многие больные даже не хотят посетить доктора. А для чего? Если есть уникальное по своей эффективности средство, способное избавить от длительно беспокоящего недуга.
Почему мази и гели не работают при варикозной болезни?
Для того, чтобы понять, насколько эффективны местные средства в лечении варикозной болезни, необходимо разобраться, что такое «варикозная болезнь». Варикозное расширение вен нижних конечностей относится к хирургическим патологиям. Лечение данной группы заболеваний всегда осуществляется хирургическими методами. Все консервативные мероприятия используются только, как вспомогательные и не более. Сегодня не существует той волшебной мази, которая вылечит варикоз. Это не значит, что местные средства полностью бесполезны, но их эффект не стоит переоценивать.

Существуют даже такие мази от варикоза!
Способствует ли втирание мази равномерными, массирующими движениями ощущению облегчения и комфорта в нижних конечностях? Безусловно да. Лечит ли это варикозную болезнь, как таковую? Однозначно нет.
Зачем флебологи назначают венотонизирующие мази и гели?
Почему же многие флебологи городских флебологических центров европейского уровня продолжают назначать различные мази при варикозной болезни. В комплексном лечении венозной патологии хорошие местные средства играют положительную роль, улучшается состояние поверхностных слоёв кожи, оказывается определённые эффекты на мельчайшие сосуды (артериолы, венулы, капилляры).

Применение мазей в контексте современного лечения – это хорошая практика, однако не стоит ждать чудес и заменять мазью или гелем главный компонент лечения варикозной болезни, удаление этих самых вен.
Вопросы пациентов о лечении варикоза мазями и гелями
Марина из Москвы спрашивает: какой мазью можно вылечить варикоз?
Уважаемая Марина! Современная индустрия фармакологии предлагает хороший выбор мазевых и гелевых форм препаратов. Многие из них обладают хорошим местным охлаждающим успокаивающим, анестезирующим эффектом. Но даже лучшая мазь не способна вылечить варикозную болезнь. Последняя является хирургических заболеванием и подразумевает соответствующее лечение.
Ангелина из Москвы интересуется: какое есть эффективное лечение варикоза народными средствами, какие мази посоветуете?
Уважаемая Ангелина! Из народных средств можно порекомендовать сбалансированное питание, правильный режим нагрузки и отдыха. Это поможет в какой-то мере варикозную болезнь профилактировать. Ни одного действительно эффективного народного средства, равно как и мази, для лечения уже появившихся варикозных вен не существует.
Людмила из Москвы спрашивает: у мамы много лет варикоз нижних конечностей, ей регулярно проводится лечение при помощи мази и хороших таблеток. При этом тёмное пятно на левой ноге увеличивается. Какие таблетки или мази посоветуете вы для лечения варикоза?
Уважаемая Людмила! Если у вашей мамы диагностирована варикозная болезнь, выявлен клинически значимый рефлюкс в поверхностно венозной системе, то лечение таблетками и мазями не поможет. Необходимо обратиться к хорошему флебологу и следовать его рекомендациям. В противном случае прогрессирования венозной недостаточности приведёт не только к потемнению кожи, но и образованию трофической язвы.
Валентина из Москвы спрашивает: у меня диагностировали варикоз вен нижних конечностей, назначили таблетки и хорошую, если судить по отзывам мазь. Лечусь уже 2 месяца, кожа на ногах начала шелушиться, можно ли прерывать лечение?
Уважаемая Валентина! Если Вам диагностировали варикозную болезнь нижних конечностей, то даже очень хорошая мазь и самые лучшие таблетки, увы не помогут. Здесь нужен совершенно другой подход. Оптимальный вариант для Вас обратиться в хороший городской флебологический центр в Москве, где после очной консультации и профессионального ультразвукового сканирования специалист ответит на Ваши вопросы более предметно.
Ксения из Москвы спрашивает: у родственницы открылась язва на правой ноге, провели УЗИ вен, поставили диагноз варикозная болезнь. Доктор назначил мазь Вишневского для лечения язвы. Через несколько дней после использования мази появилась боль и покраснение кожи. Что вы посоветуете?
Уважаемая Ксения! Мазь Вишневского обладает хорошим эффектом стимуляции процесса образования грануляций в ранах, что в определённых ситуациях способствует ускорению заживления ран. В случае с венозной трофической язвой мазь Вишневского далеко не самое лучшее лечение. Вашей родственнице стоит обратиться в хороший флебологический центр, где будет назначено действительно эффективное лечение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Рожа: причины появления, симптомы, диагностика и способы лечения.
Определение
Рожа – это инфекционное заболевание, возбудителем которого чаще всего становится β-гемолитический стрептококк группы А. Болезнь протекает с выраженными симптомами интоксикации и очаговым поражением кожи.
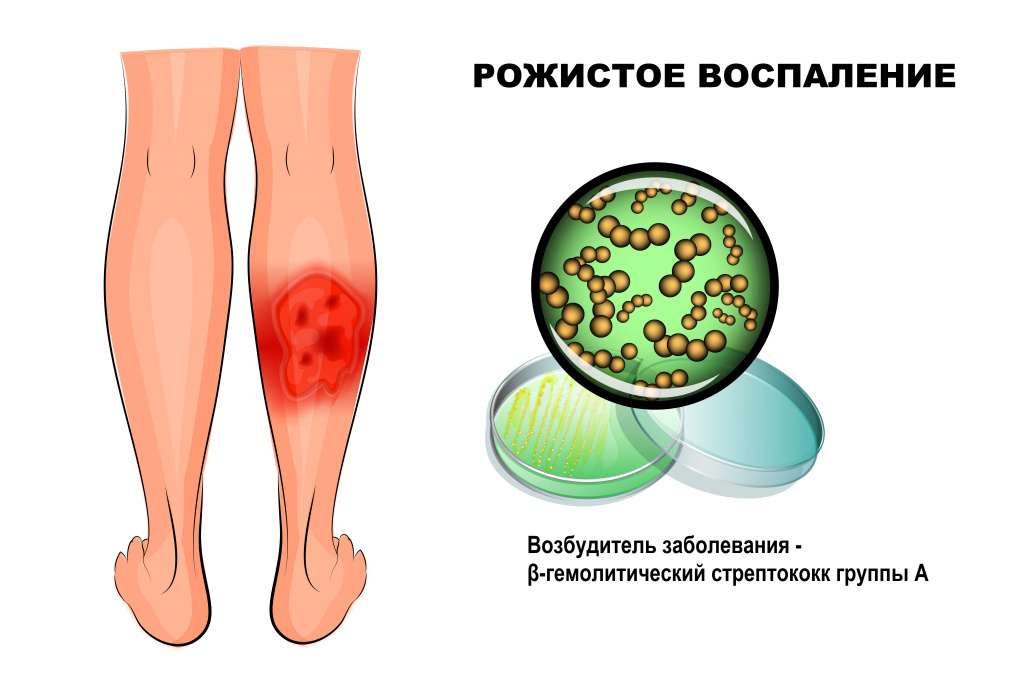
Причины появления рожистого воспаления
Стрептококк группы А (Streptococcus pyogenes) широко распространен в окружающем мире, может являться возбудителем инфекций мягких тканей (импетиго, рожи), верхних дыхательных путей (фарингита, тонзиллита), инфекционных заболеваний (скарлатины), ревматической болезни сердца, постстрептококкового гломерулонефрита и др.
Занос возбудителя на кожу происходит через руки из первичного источника инфекции (например, из носоглотки) при наличии любых (даже минимальных) нарушениях целостности кожного покрова. Инкубационный период составляет от 2 до 7 дней.
Из очагов стрептококковой инфекции процесс может распространяться лимфогенно (по лимфатическим путям) или гематогенно (с током крови). Наличие в крови бактерий и их токсинов приводит к интоксикации (повышению температуры тела, ознобу, слабости и др.).
Предрасполагающими факторами развития рожи могут быть:
- сопутствующие заболевания (микозы стоп, сахарный диабет, ожирение, хроническая венозная недостаточность при варикозной болезни вен, хроническая недостаточность лимфатических сосудов (лимфостаз), экзема и др.);
- наличие очагов хронической стрептококковой инфекции (тонзиллита, отита, синусита, кариеса, пародонтоза, остеомиелита, тромбофлебита, трофических язв);
- профессиональные вредности, связанные с повышенной травматизацией, загрязнением кожных покровов, ношением резиновой обуви и др.;
- хронические соматические заболевания со снижением иммунитета;
- пожилой возраст.
Классификация заболевания
По кратности течения выделяют следующие виды рожистого воспаления:
- первичное;
- повторное (через два года и более после первого случая заболевания или в более ранние сроки, но при иной локализации процесса);
- рецидивирующее (рецидивы возникают в период от нескольких дней до 2 лет при одной и той же локализации процесса).
- эритематозная рожа;
- эритематозно-буллезная рожа;
- эритематозно-геморрагическая рожа;
- буллезно-геморрагическая рожа.
- рожистое воспаление на лице;
- на волосистой части головы;
- на верхних конечностях;
- на нижних конечностях;
- на туловище;
- на половых органах.
- легкая рожа;
- средней тяжести рожа;
- тяжелая рожа.
- локализованное рожистое воспаление - местный процесс захватывает одну анатомическую область (например, голень или лицо);
- распространенное (мигрирующее) рожистое воспаление - местный процесс захватывает несколько смежных анатомических областей;
- метастатическое рожистое воспаление с возникновением отдаленных друг от друга очагов (например, голень и лицо и т.д.).
На участках кожи, где впоследствии возникают локальные поражения, некоторые пациенты ощущают расстройство чувствительности, распирание, жжение, болезненность.
Увеличиваются и становятся болезненными регионарные лимфатические узлы. Затем на коже появляется небольшое красное или розовое пятно, которое превращается в эритему – четко отграниченный участок покрасневшей кожи с неровными границами в виде зубцов, языков. Кожа в области эритемы уплотнена, напряжена, горячая на ощупь, умеренно болезненная при пальпации, напоминает кожуру апельсина.
При эритематозно-буллезной и буллезно-геморрагической форме воспаления происходит отслойка эпидермиса с образованием пузырей. При буллезно-геморрагической роже пузыри (буллы) разных размеров заполнены геморрагическим (кровянистым) или фиброзно-геморрагическим содержимым, имеются обширные кровоизлияния в кожу.
Для эритематозно-геморрагической формы рожи характерны кровоизлияния различных размеров (от небольших до обширных сливных) в кожу на фоне рожистой эритемы.
По выраженности симптомов интоксикации, распространенности и характеру местного процесса определяют тяжесть течения рожи.
Легкая форма рожистого воспаления протекает с субфебрильной температурой тела (не выше 38°С), слабо выраженными симптомами интоксикации. Температура держится 1-2 дня. Чаще всего наблюдается эритематозный характер поражения кожи.
Для тяжелого течения характерно повышение температура тела до 40°С и выше более 4 дней, выраженные симптомы интоксикации, сходные с симптомами менингита (сильная головная боль, рвота, иногда бред, спутанность сознания, судороги). Местный процесс – выраженный и распространенный, часто с наличием обширных булл и геморрагий.
При своевременно начатом лечении и неосложненном течении заболевания продолжительность лихорадки составляет не более 5 суток.
Лихорадка, длительность которой превышает 7 суток, свидетельствует о генерализации процесса и неэффективности терапии.
Выздоровление начинается с нормализации температуры и исчезновения симптомов интоксикации. Острые местные проявления рожи сохраняются при эритематозной форме до 5-8 суток, а при геморрагических - до 12-18 суток и более.
До нескольких недель и даже месяцев после выздоровления могут сохраняться застойная гиперемия, пастозность и пигментация кожи в местах поражения рожей, плотные сухие корки на месте булл, отечный синдром.
Диагностика рожистого воспаления
Рожа подозревается при наличии у пациента следующих проявлений:
- острого начала заболевания с повышением температуры тела;
- выраженной интоксикации;
- локального чувства жжения и распирания в пораженной области;
- характерного поражения кожи (эритемы с четкими границами, краевым валиком и отеком);
- регионального лимфаденита.
-
Клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

