Родинка ота что это
Обновлено: 03.05.2024
Окулодермальный меланоцитоз (невус Ота) века глаза: признаки, гистология, лечение, прогноз
Окулодермальный меланоцитоз представляет собою врожденную пигментацию кожи периокулярной области, увеального тракта и, иногда, глазницы, ипсилате-ральных оболочек головного мозга и твердого неба с той же стороны (1-18). Это состояние встречается у европеоидов, азиатов, американских чернокожих и среди других рас. Аномально большое количество меланоци-тов может стать источником злокачественной меланомы сосудистой оболочки, глазницы или головного мозга.
Злокачественное перерождение и развитие меланомы кожи на веке встречается редко. Хотя окулодермальный меланоцитоз обычно диагностируется у европеоидов, он может встречаться также и у представителей других рас; в последнем случае он характеризуется более высокой частотой развития меланомы сосудистой оболочки (1). В настоящем разделе, посвященном новообразованиям век, обсуждаются в основном поражения кожи периокулярной области, входящие в спектр окулодермального меланоцитоза.
а) Клинические проявления. Клинически новообразование кожи представляет собой зону гладкой пигментации от коричневого до серого цвета кожи лица и периокулярной области, включая веки. Хотя образование может быть несколько неправильной формы, обычно оно локализуется в зоне иннервации первой и второй ветвей тройничного нерва. Примерно в 10% случаев поражение двустороннее.
Интересные варианты включают в себя поражение кожи височной области, твердого неба, свода ротовой полости и барабанной перепонки. Другим сопутствующим симптомом являются сосочковые разрастания радужки, представляющие собою неправильной формы склонные к слиянию куполообразные выросты на поверхности радужки. При невыраженной или отсутствующей пигментации эписклеры и заднего отдела сосудистой оболочки сосочковые разрастания радужки могут быть наиболее заметным симптомом. Изредка окулодермальный меланоцитоз сопутствует другим факоматозам, таким, как синдром Sturge-Weber и пигментоваскулярный факоматоз IIа (7, 14).
ГЛАЗНОЙ МЕЛАНОЦИТОЗ: КЛИНИЧЕСКИЕ ПРИЗНАКИ
Пигментация кожи периокулярной области у 74-летнего мужчины. У данного пациента склеры и сосудистая оболочка оставались интактными. Тот же пациент, что и на рисунке выше, крупным планом, видна плоская зона серой пигментации, захватывающая верхнее веко. Характерный очаг пигментации в височной области у пациентки с ипсилатеральным окулодермальным меланоцитозом. Двусторонний окулодермальный меланоцитоз у чернокожего американца. Серая пигментация верхнего и нижнего век правого глаза у пациента с окулодермальным меланоцитозом. У этого пациента выявлена крупная меланома сосудистой оболочки, метастазировавшая в печень, даже несмотря на энуклеацию. Гистологический препарат тканей века при окулодермальноммеланоцитозе, видны рассеянные в дерме дендритные меланоциты (гематоксилин-эозин, х30).
ВРОЖДЕННЫЙ ОКУЛОДЕРМАЛЬНЫЙ МЕЛАНОЦИТОЗ: СПЕКТР ПИГМЕНТАЦИИ
Изменения век часто бывают малозаметными, в то время как пигментация склеры более выражена. Изредка встречается сочетание окулодермального меланоцитоза с другими системными гамартоматозными системными синдромами, такими, как пламенеющий невус при синдроме Sturge-Weber.
Малозаметная пигментация кожи верхнего и нижнего век у ребенка. Обратите внимание на лучше заметную эписклеральную пигментацию. Ребенок-азиат с малозаметной пигментацией кожи периокулярной области. Снова обратите внимание на более заметную эписклеральную пигментацию. Малозаметная пигментация кожи вокруг левого глаза у взрослой женщины белой расы. Обратите внимание на гетерохромию и эписклеральную пигментацию. Та же пациентка, что и на рисунке выше, эписклеральная пигментация крупным планом. Слегка темный периокулярный меланоцитоз правого глаза у взрослой женщины белой расы. Обратите внимание на гетерохромию: радужка ипсилатерального правого глаза более темная. Маленькая чернокожая американка с периокулярным кожным и склеральным меланоцитозом.
б) Патологическая анатомия. Гистологически невус Ota характеризуется аномально большим количеством дендритных меланоцитов в дерме. В отличие от голубого невуса, меланоциты не образуют скоплений.
в) Лечение. Пациент с такой клинической картиной должен быть обследован на предмет глазного меланоцитоза и периодически проходить офтальмоскопию с целью раннего выявления злокачественной меланомы сосудистой оболочки (1-3). Меланома сосудистой оболочки обычно развивается у взрослых европеоидов, но также описана и у детей, и у чернокожих американцев с врожденным меланоцитозом, что определяет необходимость наблюдения даже тех пациентов, у которых (при отсутствии меланоцитоза) риск развития меланомы сосудистой оболочки низок. Частота меланомы сосудистой оболочки у пациентов с глазным или окулодермальным меланоцитозом оценивается как 1:400 случаев (1).
Обычно лечение заключается в периодических осмотрах. В случае обезображивающих изменений кожи применяются косметические средства, скрывающие дефект. Также применяется лазерная фотокоагуляция, на большой серии наблюдений, выполненной в Китае, продемонстрировано успешное лечение импульсным (Q-switched) александритовым лазером. Хирургическое удаление возможно лишь при крайне нетипичной клинической картине, обычно оно невыполнимо.
Редактор: Искандер Милевски. Дата публикации: 7.5.2020
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Меланомоопасные невусы – пигментные доброкачественные новообразования кожи, которые имеют наибольший риск малигнизации и перерождения в злокачественную меланому. Существует несколько разновидностей таких родинок, которые отличаются между собой внешним видом, возрастом появления, гистологическим строением и другими факторами. Диагностика меланомоопасных невусов осуществляется путем осмотра новообразования и гистологического изучения тканей, полученных в результате его удаления. Лечение образований в большинстве случаев хирургическое, степень и объемы вмешательства зависят от типа, структуры и размеров родинки. В дальнейшем требуется диспансерное наблюдение у дерматолога или онколога.
Общие сведения
Меланомоопасные невусы – несколько типов доброкачественных пигментных кожных образований, достаточно часто перерождающихся в меланому. Согласно данным медицинской статистики, подобные новообразования являются достаточно распространенным состоянием – их доля среди родинок всех типов составляет около 10%. При этом частота встречаемости меланомы намного ниже – примерно 2 случая на 100 000 населения, это свидетельствует о том, что меланомоопасные невусы далеко не всегда приводят к развитию злокачественной опухоли. Тем не менее, их наличие существенно повышает риск появления этого заболевания и значительно потенцирует влияние канцерогенных факторов различной природы. По этой причине в дерматологии наличие меланомоопасных невусов считается достаточно серьезным состоянием, требующим проведения лечебных мероприятий и наблюдения у специалиста для своевременного выявления меланомы.

Причины меланомоопасных невусов
Причины развития меланомоопасных невусов, как и других пигментных новообразований кожи, заключается в нарушении процессов деления меланоцитов – клеток кожи, содержащих в себе гранулы меланина. Обычно такие клетки более-менее равномерно распределяются в коже и защищают тело от воздействия ультрафиолетовых лучей. По ряду причин, таких, как наследственные и генетические факторы, влияние некоторых химических соединений, повреждение кожных покровов механическим путем, ультрафиолетом или радиацией, возникает нарушение клеточного деления меланоцитов. В результате этого нарушения на ограниченном участке кожи образуется скопление пигментных клеток, которое внешне выглядит как коричневое или почти черное пятно различных размеров.
Некоторые исследователи полагают, что появление меланомоопасных невусов и других подобных образований всегда имеет врожденную природу и обусловлено нарушениями процесса миграции меланоцитов в эпидермис из нейроэктодермы. Сторонники этой теории считают, что любые другие факторы, роль которых замечена в процессах развития родинок, лишь провоцируют дальнейшее усугубление данного нарушения. Таким образом, цикл развития меланомоопасных невусов с этой точки зрения выглядит как «нарушение эмбриогенеза – развитие собственно родинки под действием различных факторов – малигнизация и появление меланомы». В свете данной теории меланома рассматривается как состояние, обусловленное врожденными факторами. Родинки обнаруживаются либо сразу при рождении ребенка, либо через несколько лет или даже десятилетий – такая задержка не означает отсутствия «врожденности» меланомоопасного невуса, просто сначала дефект кожи настолько мал, что незаметен даже при самом тщательном осмотре.
Классификация и симптомы
Все родинки или невусы подразделяются на две большие разновидности – меланомоопасные и меланомонеопасные. Среди первых выделяют несколько основных типов, которые различаются между собой внешними проявлениями, возрастом появления, преимущественной локализацией на теле и другими характеристиками. Кроме того, меланомоопасные невусы отличаются между собой степенью онкогенного риска. К наиболее типичным представителям таких кожных новообразований относят следующие:
1. Диспластический меланомоопасный невус – наиболее тяжелая разновидность меланомоопасного образования. На протяжении жизни человека в 90% случаев перерождается в злокачественную меланому. Данный тип родинок зачастую имеет наследственный характер, иногда наблюдается их множественное образование на теле (50 и более неоплазий). Локализация диспластических невусов не имеет характерных особенностей, они могут возникать на различных участках тела. Цвет родинок варьирует от светло-коричневого до почти черного, размер – от 2 до 10 миллиметров. Обычно они регистрируются вскоре после рождения, в некоторых случаях наблюдается их спонтанное появление в период полового созревания. Меланомоопасные невусы такого типа плоские, обычно с нечеткими краями, до начала малигнизации их консистенция на ощупь не отличается от здоровой кожи.
2. Синий меланомоопасный невус (тип Ядассона-Тиче) – обычно возникает на протяжении жизни человека и представляет собой одиночное (реже могут встречаться по 2-5 родинок) новообразование кожи размером не более 10 миллиметров. Его поверхность выступает над кожей в виде полусферы, покровы невуса имеют характерный «напряженный» вид, цвет варьирует от светло-синего до темного или почти черного. Излюбленная локализация – волосистая часть головы, ладони, подошвы, ягодицы, но может возникать и на других участках тела. Малигнизация синего меланомоопасного невуса чаще всего происходит на фоне травматизации родинки, в том числе и при ее неполном удалении косметологическими методиками.
4. Гигантский пигментный невус – наиболее заметный тип подобных новообразований. Имеет исключительно врожденный характер. Эта разновидность меланомоопасных невусов увеличивается по мере роста человека, нередко достигает 5-7 сантиметров в диаметре. Известны случаи, когда новообразования подобного типа покрывали собой значительную часть тела больного и достигали размеров 30-40 сантиметров. При этом родинка выступает над поверхностью кожи и имеет коричневую или черную окраску, формируя собой выраженный косметический дефект. Малигнизация гигантского пигментного невуса регистрируется примерно у 10% больных.
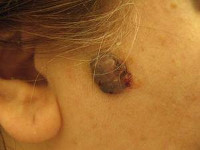
5. Невус Ота – это меланомоопасное новообразование развивается исключительно на лице в области иннервации ветвей тройничного нерва (на коже скуловой или подглазничной области). Является врожденным состоянием, обусловленным нарушениями миграции и дифференцировки меланоцитов. Меланомоопасный невус Ота характерен для азиатских народов монголоидной расы, у остальных национальностей подобные образования не возникают. Со временем может достигать в диаметре нескольких сантиметров, перерождение в меланому наблюдается редко, в основном – под воздействием ультрафиолетового излучения.
6. Ограниченный предраковый меланоз Дюбрейля – это состояние неизвестной этиологии, которое одними дерматологами относится к меланомоопасным невусам, другими – к предраковому дерматозу. Чаще всего заболевание возникает у пожилых людей. Вначале на поверхности кожи лица и шеи, реже других участков тела образуется пигментное пятно, которое имеет неровные края, напоминающие контуры географических карт. Пятно постепенно увеличивается в размере, на его поверхности со временем возникают папулы, узелки и другие образования. Ограниченный предраковый меланоз Дюбрея является облигатным предраковым состоянием, при отсутствии лечения он практически всегда приводит к развитию злокачественной меланомы.
Диагностика меланомоопасных невусов
В большинстве случаев определение меланомоопасных невусов производится путем осмотра новообразования дерматологом. Врач обращает внимание на цвет, размеры, форму и характер контуров родинки (ровные или разорванные, нечеткие), путем пальпации определяет ее консистенцию и наличие уплотнений или других изменений относительно здоровой кожи. При расспросе специалист устанавливает возраст, в котором впервые был зафиксирован данный невус, выясняет, имелись ли в анамнезе факты его роста, насколько быстрым был рост, возникали ли какие-либо другие субъективные симптомы (зуд, жжение, боли) в месте расположения новообразования. Все это позволяет диагностировать меланомоопасный невус и предварительно определить признаки его малигнизации.
Более точные данные по поводу характера невуса может дать биопсия тканей с их последующим изучением. Однако, поскольку механическая травма может стать толчком к развитию злокачественного процесса, онкологи и дерматологи избегают использовать этот метод исследования меланомоопасных невусов. Гистологическое изучение возможно только после удаления новообразования хирургическим путем с соблюдением всех мер предосторожности. Строение тканей меланомоопасных невусов отличается большим количеством меланоцитов разной степени дифференцировки – чем она ниже, тем выше вероятность развития меланомы. В некоторых случаях для определения этого состояния используют дополнительные методы исследования – дерматоскопию, термографическое исследование пораженных участков кожи и ряд других.
Лечение меланомоопасных невусов
Единственным надежным методом лечения меланомоопасного невуса является хирургическое удаление новообразования с широким иссечением тканей кожи. Если родинка имеет очень большие размеры (гигантский пигментный невус), может потребоваться пересадка кожи от донора или с других участков тела больного. Во многих случаях кожная пластика выполняется не только с профилактическими, но и косметическими целями, особенно при значительном размере родинки и ее расположении на заметном участке тела. Удаление меланомоопасного невуса необходимо производить только при участии онколога – косметологические методики удаления (криодеструкция, электрокоагуляция и другие) могут не только не избавить больного от этого образования, но и стать причиной его перерождения в меланому.
Прогноз и профилактика меланомоопасных невусов
Прогноз при наличии меланомоопасных невусов зависит от огромного количества факторов: типа новообразования, его расположения, условий работы и образа жизни человека и даже климата, в котором он проживает (в южных районах кожа подвергается более интенсивному воздействию ультрафиолетовых лучей, что повышает риск развития меланомы). После хирургического иссечения невуса необходимо диспансерное наблюдение у онколога или дерматолога для своевременного выявления признаков малигнизации. Аналогичный подход используют и при других родинках с относительно низким онкогенным риском (например, при голубом невусе) – больные с не удаленными новообразованиями каждые 3-6 месяцев осматриваются специалистом.
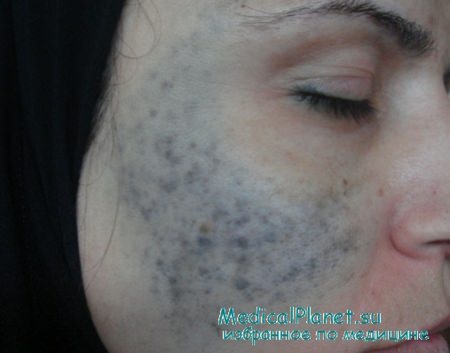
Невус Ота — темно-синее единичное пятно неправильной формы или группа сливающихся между собой пятен, которые располагаются в районе глаза, щеки и верхней челюсти. Как правило, носит односторонний характер. Пигментация может захватывать оболочки и склеры глаза, слизистые носа и глотки. Невус Ота относится к меланомоопасным пигментным невусам, хотя случаи его малигнизации довольно редки. Пациентам рекомендовано диспансерное наблюдение у дерматолога. Хирургическое лечение проводится при выявлении признаков озлокачествления невуса.
Общие сведения
Невус Ота носит название по фамилии японского офтальмолога, который впервые подробно описал его. Другие названия невуса: глазо-кожный меланоз, окуло-дермальный меланоцитоз, факоматоз Ота-Сато. Невус Ота, как и монгольское пятно, встречается в основном у людей монголоидной расы. Отмечены отдельные случаи его возникновения у лиц негроидной и европеоидной рас.
Симптомы невуса Ота
Невус Ота представляет собой темно-синюю или черно-синюшнюю пигментацию кожи виска, нижнего века, скуловой области, верхней челюсти и щеки. Чаще всего локализуется с одной стороны лица, в редких случаях бывает двусторонним. Пигментация имеет равномерную окраску и может быть в виде единого пятна или состоять из нескольких переходящих друг в друга пятен. Встречаются невусы с различной интенсивностью окрашивания, от слабо заметной пигментации до уродливой яркой синевы.
Типичной является сопровождающая невус Ота пигментация радужной оболочки, склеры и конъюнктивы глаза, которая носит синюшний или коричневый оттенок. В отдельных клинических случаях наблюдается распространение пигментации на кайму губ, слизистую оболочку неба, горла, гортани и даже носа. Не смотря на то, что локализация невуса совпадает с зоной иннервации I и II ветвей тройничного нерва и может распространяться на структуры глаза, он не сопровождается никакими неврологическими или зрительными расстройствами.
Невус Ота бывает врожденным, появляется в раннем детском возрасте или в пубертатном периоде. В отличие от монгольского пятна, невус Ота не исчезает со временем, а остается на всю жизнь. В редких случаях невус Ота может подвергаться злокачественной трансформации с развитием меланомы кожи. При этом, как правило, в области невуса происходят видимые изменения: потемнение или осветление его окраски, неравномерность цвета, покраснение на границе невуса, размывание его контура, появление бугристостей, трещин или эрозий на его поверхности.
Диагностика невуса Ота
Диагностика осуществляется на основании типичной картины и локализации невуса, его дифференцировки от монгольского пятна, гигантского пигментного невуса, меланомы. Проводится сиаскопия пигментного образования, дерматоскопия, при необходимости - биопсия. Гистологическое исследование выявляет наличие меланоцитов в глубоких слоях дермы.
Лечение невуса Ота
В большинстве случаев невус Ота является косметической проблемой и требует постоянного применения маскирующих средств и макияжа. Учитывая редкие случаи малигнизации невуса и трудности его удаления в связи с локализацией на лице, современная дерматология, как правило, не проводит хирургическое лечение невуса Ота. Хороший косметический эффект дает удаление лазером. Необходимо постоянное наблюдение пациента у дерматолога для раннего выявления признаков перерождения невуса в меланому.
Изменение цвета, резкий рост пигментации или ее изъязвление, как правило, свидетельствуют о злокачественной трансформации (малигнизации) невуса. В таких случаях требуется срочное хирургическое вмешательство и рентгенотерапия образования.
Невус Ота - темно-синий глазнично-верхнечелюстной
Синонимы: невус темно-синий глазнично-верхнечелюстной.
Определение. Пигментный невус в зоне иннервации I и II ветвей тройничного нерва.
Историческая справка. В 1939 г. японский дерматолог М.Т.Y. Ota (1885-1945) опубликовал работу с клиническим описанием нескольких сот наблюдений невоидного заболевания кожи и глаз, которое он назвал «черно-синюшным глазоверхнечелюстным невусом». В дальнейшем оно получило название невуса Ота.
Этиология и патогенез невуса Ота. Клетками невуса Ота являются дермальные меланоциты, которые в процессе эмбриональной миграции из ганглионарной пластинки (нервного гребня) не достигли эпидермиса, а остались в дерме. Основываясь на появлении очагов поражения во время полового созревания и предрасположенности женщин, считается, что определенную роль играет гормональный фон. Пусковым механизмом также может служить травма.
Возраст и пол. В 50% случаев образование появляется при рождении или в первый год жизни, в 36% — в возрасте от 11 до 20 лет. У лиц женского пола выявляется в 5 раз чаще.
Раса. Встречается, как правило, у представителей азиатских народов и лиц монгольской расы (75% случаев). Реже обнаруживается в Восточной Индии и у лиц негроидной расы. Возникновение у светлокожих людей неазиатского происхождения отмечается очень редко.
Невус Ота
Элементы сыпи. Пигментированное пятно, которое может быть едва заметным или ярким, уродующим.
Цвет темно-коричневый, серо-синий или черно-синий.
Локализация. На коже в зоне иннервации I и II ветвей тройничного нерва. Может быть также поражение конъюнктивы, склеры, радужной оболочки, сетчатки, красной каймы губ, слизистой оболочки полости носа и рта, глотки и гортани, барабанной перепонки. Расположение невуса чаще одностороннее, но в 5% случаев двустороннее.
Гистология невуса Ота. В средних и глубоких слоях дермы выявляется повышенное количество дендритных меланоцитов. Иногда отмечается полосовидная пролиферация меланоцитов и стромальная фибротическая реакция.
Диагноз устанавливается клинически.
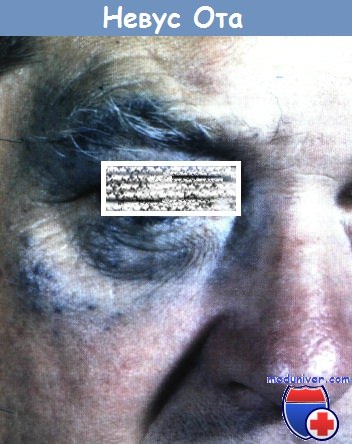
Невус Ота с яркими, уродующими пятнами в зоне иннервации I и II ветвей тройничного нерва слева.
Дифференцируют невус Ота с голубым невусом, меланиновыми меланозами кожи и сосудистыми мальформациями.
Течение и прогноз. Вначале при рождении может быть ограниченное поражение: например, только в области структур глаза. Затем в раннем детстве проявления невуса возникают в области кожи. Считается, что интенсивность окраски и распространенность увеличиваются чаще в первый год жизни.
Иногда существование невуса сочетается с нейросенсорной глухотой, гемиатрофией лица, деформацией затылка, врожденной катарактой и глаукомой. Открытоугольная глаукома отмечается в 9% случаев у пациентов с врожденным невусом Ота.
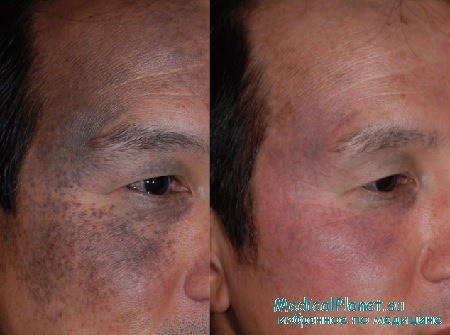
Невус Ота до и после лечения
Невус Ота сохраняется до конца жизни. Крайне редко на месте невуса развивается меланома. Лечение раньше, как правило, не проводилось. Это было обусловлено мнением, что травмирующие невус медицинские манипуляции могут спровоцировать развитие меланомы. Преимущественно осуществлялась маскировка невуса косметическими средствами.
В настоящее время также не рекомендуется применять криодеструкцию и пластическую хирургию, так как эти методы могут оставить у пациентов уродующие рубцы. Кроме того, нецелесообразно использовать сильные химические отбеливающие вещества, так как это может привести к повреждению эпидермальных меланоцитов и спровоцировать развитие постоянных гипопигментаций или депигментаций.
В современной медицине для удаления невуса Ота с успехом применяются лазерные технологии. В результате лазерной терапии уничтожаются дермальные меланоциты. Изменяются форма этих меланоцитов и их меланосомы.
Меланосомы разделяются на мелкие кусочки. Ядра клеток фрагментируются или разрушаются полностью. Лазерные технологии позволяют уничтожать дермальные меланоциты без сопутствующего ущерба для окружающих тканей. Меланосомы эпидермальных и дермальных меланоцитов отличаются друг от друга. В эпидермальных меланоцитах их значительно больше и они меньше размером.
После лазерной терапии в эпидермальных меланоцитах происходят обратимые изменения: расширение внеклеточных пространств, набухание митохондрий и пр. Через год после лечения эти клеточные структуры восстанавливаются полностью. Сразу после лазерной деструкции невуса Ота отмечаются гиперемия и отечность тканей, которые разрешаются через несколько дней. Частым осложнением является гипопигментация, которая может быть кратковременной или постоянной. Через 2—3 недели после лечения возможно также появление очагов гиперпигментации, которые могут существовать в течение нескольких месяцев.
Для лечения поствоспалительных гиперпигментаций с успехом используются гели, кремы и мази с такими препаратами, как изотретиноин, гидрохинон и кортикостероиды.
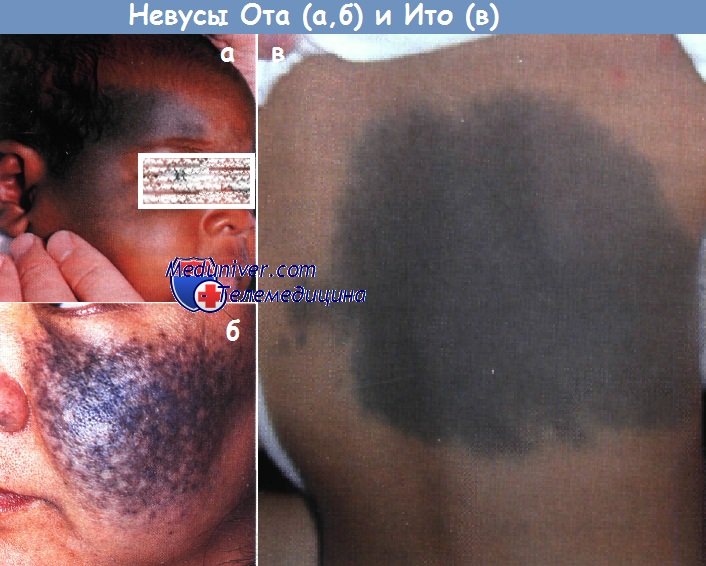
а - невус Ота охватывает лоб, щеку и соседнюю кожу на волосистой части головы у этого в остальном здорового чернокожего ребенка. Веки и конъюнктивы не поражены
б - обратите внимание на пятнистость этого невуса Ота через 2 мес. после первого сеанса терапии рубиновым лазером с модуляцией добротности
в - на спине у этого здорового малыша наблюдается невус Ито
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Родинка или невус – это врожденное или появившееся в течение жизни доброкачественное пигментное образование на коже. Родинки могут быть различными по форме, размеру и цвету: плоские в виде пятнышка или выпуклые, как горошина, точечные или больших размеров, от светло-телесного до темно-коричневого цвета. Под воздействием неблагоприятных внешних агентов (избыточное количество ультрафиолета, травмы невуса и т. д.) из родинки может развиться злокачественное новообразование – меланома.





Общие сведения
Родинка или невус – это врожденное или появившееся в течение жизни доброкачественное пигментное образование на коже. Родинки могут быть различными по форме, размеру и цвету: плоские в виде пятнышка или выпуклые, как горошина, точечные или больших размеров, от светло-телесного до темно-коричневого цвета. Под воздействием неблагоприятных внешних агентов (избыточное количество ультрафиолета, травмы невуса и т. д.) из родинки может развиться злокачественное новообразование – меланома.
Причины появления родинок (невусов)
Врожденные невусы

Причины возникновения родинок (невусов) можно разделить на две большие группы: врожденного и приобретенного характера. Врожденные невусы являются пороком эмбрионального развития, в основе которого лежит нарушение процесса миграции клеток меланобластов (предшественников пигментных клеток меланоцитов) из нейроэктодермальной трубки в кожу. Скопление этих пигментных клеток в коже и приводит к образованию родинок (невусов).
На теле новорожденных родинки не видны, но они начинают проявляться уже на первых годах жизни. В зависимости от размера родинки делятся на мелкие (d - от 0,5 до 1,5 см), средние (d -от 1,5 до 10 см) и крупные (диаметром более 10 см). Крупные невусы, занимающие отдельные анатомические участки тела (например, ягодицу), называются гигантскими.
Мелкие родинки неопасны в плане перерождения в злокачественную опухоль, а средние, крупные и особенно гигантские значительно больше подвержены озлокачествлению. Вероятность злокачественного перерождения гигантских невусов в меланому составляет от 10 до 50%. Люди, имеющие на теле родинки больших размеров, должны находиться под наблюдением дерматолога и онколога. Такие невусы нельзя подвергать ультрафиолетовому облучению, а в некоторых случаях с профилактической целью лучше удалить.
Приобретенные невусы

В течение жизни количество родинок постоянно изменяется. Они могут появляться на новых участках тела, изменять свои контуры, цвет, рельеф. Поэтому за родинками следует постоянно наблюдать самостоятельно и показывать их врачу.
Появление родинок в течение жизни генетически обусловлено: если родинки были у родителей, то они наверняка передадутся и ребенку.
Значительное увеличение количества родинок связано с эндокринной перестройкой организма и происходит в подростковом возрасте и во время беременности. Появление новых родинок провоцируют кожные инфекции (прыщи, раздражения, сыпь и т. д.), вызывая воспалительные изменения эпидермиса. Но самым мощным катализатором роста и увеличения числа родинок служит избыточная инсоляция кожи. Поэтому обладателям значительного количества родинок следует ограничить себя в посещении солярия и пребывании под солнцем.
У грудных детей невусы встречаются в 4-10% случаев, а в возрасте 15-16 лет они имеются уже более чем у 90% людей. С возрастом происходит уменьшение числа родинок. Так, в 20-25 лет их количество на теле в среднем равно 40, к 80-85 годам у большинства людей нет ни одной родинки. В зрелом возрасте на теле человека располагается 15-20 невусов.
В зависимости от локализации в коже приобретенные невусы делятся на внутридермальные (скопления меланоцитов располагаются глубоко в дермальном слое кожи), эпидермальные (скопления клеток образуются в эпидермисе - верхнем слое кожи) и смешанные или пограничные (скопления меланоцитов находятся на границе эпидермиса и дермы).
Приобретенные внутридермальные и эпидермальные родинки обычно выглядят как горошины. Пограничный невус, в большинстве случаев, имеет вид плоского, на одном уровне с кожей, коричневатого пятна.
Диагностика невусов

Жизненно важно вовремя распознать злокачественность родинки, отличить ее от доброкачественного невуса. Вовремя поставленный диагноз, точное определение стадии развития меланомы является залогом успешного лечения.
В беседе с пациентом выясняется, когда возникло пигментное образование (является оно врожденным или приобретенным), изменялся ли вид невуса, его размер, форма, цвет. Если происходили изменения, чем они были вызваны (травма, ожог, расчесывание, попытки удаления), как давно были замечены изменения. Выясняется также, проводилось ли лечение невуса и какого плана было это лечение. В ходе осмотра родинки или пятна уточняется их размер, цвет, форма, другие видимые характеристики.
Визуально невозможно с достаточной степенью достоверности различить доброкачественное и злокачественное новообразование, для более точной диагностики необходимы специальные исследования. Следует помнить, что биопсия (частичное удаление невуса) для гистологического исследования категорически недопустима.
Установлено, что любое травматичное воздействие (механическое, химическое, радиационное) может вызвать перерождение некоторых видов меланомоопасных невусов, особенно пограничных, в злокачественную форму. Поэтому биопсия, а также такие виды косметического лечения как электрокоагуляция, криотерапия (криодеструкция), удаление родинок с помощью химических веществ являются угрозой развития злокачественной опухоли.
Материал для гистологического исследования невусов получают с помощью взятия мазка с поверхности новообразования, если на нем имеются трещины и кровоточивость. На следующий день можно уже иметь готовый результат исследования ткани, который проводится под микроскопом.
Подобное исследование следует проводить только в специализированных онкологических учреждениях, где возможно сразу после получения результатов под местной анестезией полностью удалить новообразование (с отступами 3-5 мм от краев) для дальнейшего гистологического исследования. Через несколько дней результат будет готов.
В настоящее время появился новый метод диагностики – эпилюминисцентная микроскопия. Исследование проводится с помощью оптического прибора с искусственным подсвечиванием (дерматоскопа) непосредственно на поверхности тела. На пигментное образование наносится несколько капель растительного масла для создания эффекта эпилюминисценции (возникает масляная среда между объектом исследования и дерматоскопом), затем к месту исследования приставляют прибор. Такой метод исследования не повреждает невус и является наиболее точным в определении структуры пигментного новообразования.
Метод компьютерной диагностики также относится к числу передовых методов исследования. С помощью цифровой видеокамеры фиксируют изображение пигментного образования и сохраняют в памяти компьютера. Специальная компьютерная программа обрабатывает полученные данные, сравнивает с базой данных и выдает точное заключение.
Недостатком компьютерной диагностики и эпилюминисцентной микроскопии является их дороговизна, что мешает их широкому распространению в нашей стране.
Способы удаления родинок
Меланоопасные невусы категорически не рекомендуется подвергать любым косметическим процедурам. Они подлежат обязательному хирургическому иссечению в пределах здоровых тканей.
Вопрос об удалении родинок встает перед пациентом в двух случаях: когда новообразования являются косметической проблемой, а также в случае онкологических показаний. От категории показаний будет зависеть и способ удаления. И в том, и в другом случае решение остается за специалистом.
Косметические показания

Для решения косметической проблемы удалить родинки и родимые пятна можно хирургическим способом, с помощью жидкого азота (криодеструкция), с помощью электрического тока высокой частоты (электрокоагуляция), с помощью лазера или методом радиохирургии.
Хирургический метод является традиционным и особенно подходящим в случае удаления глубокого или обширного невуса. Недостатком хирургического способа являются заметные следы после операции, т.к. родинку приходится удалять с прилегающей кожей, по онкологическим требованиям диаметр иссекаемой поверхности должен составлять 3-5 см в зависимости от места расположения невуса.
Криодеструкция - метод разрушения ткани холодом (жидким азотом сверхнизких температур). Родинка сморщивается, образуя сухой струп (корочку) и надежно предохраняет ранку от проникновения инфекции. Под ней со временем нарастает здоровая ткань. К криодеструкции прибегают для удаления невусов, находящихся на одном уровне с кожей. Иногда воздействие азота распространяется и на здоровые ткани или не полностью разрушает патологически измененные. В последнем случае требуется проведение повторного сеанса.
Метод электрокоагуляции предполагает термическое воздействие высокочастотным током на ткань вокруг удаляемого очага. После электрокоагуляции родинка должна быть отправлена на гистологический анализ. Ранка после удаления невуса заживает под корочкой, с формированием слабовыраженного рубца.
Лазерное удаление родинок. Наиболее результативным сегодня считается удаление образований кожи с помощью лазера. Его часто используют для удаления родинок в области лица и открытых частей тела. Преимуществами лазера являются малый диаметр и точная глубина воздействия, сохранность окружающих тканей. Небольшая корочка после лазерной операции защищает ранку от инфицирования и образования рубца. После удаления небольших родинок не остается никакого следа, при более обширных поражениях иногда возникает участок депигментации.
Радиохирургия – бесконтактный метод иссечения тканей аппаратом-сургитроном (радионожом) при помощи радиоволн. Широко используется в косметологии, применяется для удаления образований доброкачественного и злокачественного характера. Совмещает в себе рассекающее ткани, кровоостанавливающее и дезинфицирующее действие, не оставляет послеоперационных рубцов.
Онкологические показания
Подозрительные в плане злокачественного перерождения невусы подлежат полному хирургическому иссечению в пределах здоровых тканей и последующему гистологическому исследованию.
Профилактика развития меланомы

В последнее время в мире отмечается тенденция к значительному росту числа заболеваний меланомой кожи, особенно у женщин молодого возраста. У мужчин меланома чаще локализуется на спине, а у женщин – на нижних конечностях. Статистика заболеваемости меланомой кожи в России тоже неутешительна, она составляет четверо заболевших на 100 тыс. населения. Прорастая все слои кожи, опухолевые клетки с током крови и лимфы разносятся по всему организму, образуя отдаленные метастазы (вторичные очаги опухоли) в легких, печени, головном мозге. Летальность при меланоме кожи достигает 50%. Предупредить развитие меланомы кожи можно, соблюдая следующие рекомендации:
Читайте также:

