Риноликворея как найти ликворный свищ
Обновлено: 09.05.2024
Курский государственный медицинский университет Минздрава России, Курск, Россия, 305004
Современные способы диагностики и варианты хирургического лечения назальной ликвореи
Журнал: Российская ринология. 2015;23(3): 21‑25
Курский государственный медицинский университет Минздрава России, Курск, Россия, 305004
Назальная ликворея относится к числу тяжелых патологических состояний, трудно поддающихся лечению. Пациенты и методы. Авторами были изучены некоторые особенности метаболизма костной ткани, определено содержание уровня минерализованного кальция в крови, паратиреоидного гормона, кортизола и дегидроэпиандростерона-сульфата у больных спонтанной назальной ликвореей. Результаты. Разработаны методика пластики ликворных фистул, локализующихся в переднем отделе решетчатой пластинки, с помощью лоскута, сформированного из слизистой оболочки области бугорка носа; методика пластического закрытия ликворных фистул клиновидной пазухи с использованием слизистой оболочки средней носовой раковины; усовершенствована методика фиксации перемещенного в клиновидную пазуху лоскута.
Курский государственный медицинский университет Минздрава России, Курск, Россия, 305004
Истечение светлой жидкости из полости носа может наблюдаться при остром вирусном, аллергическом и вазомоторном ринитах, а также при назальной ликворее (НЛ). Если при ринитах истечение жидкости, обусловленное избыточной секрецией слизистой оболочки носа, не представляет какой-либо опасности для жизни больного, то НЛ является тяжелым патологическим состоянием, которое может привести к развитию гнойного менингита у 10—25% пациентов [1, 2]. Кроме того, она сама по себе представляет опасность в отношении прогрессирующего снижения внутричерепного давления с последующим развитием атрофических процессов в головном мозге и нарушением функций центральной нервной системы. Поэтому своевременная диагностика ликворной фистулы, выбор тактики ее хирургического лечения имеют большое значение [3—5].
До настоящего времени нет единого мнения как в выборе способа и объема эндоназального хирургического лечения, так и в вопросах послеоперационного ведения таких больных, что требует дальнейших исследований и поиска в этой области медицины, находящейся на границе двух специальностей: оториноларингологии и нейрохирургии.
Цель исследования — совершенствование диагностики и эффективности хирургического лечения больных НЛ.
1) изучить особенности анатомического строения полости носа и структур решетчатой кости у больных НЛ на основании данных эндоназального эндоскопического исследования и рентгеновской компьютерной томографии (КТ);
2) изучить состояние гормональной функции паращитовидных желез и содержание в крови минерализованного кальция у больных спонтанной НЛ (СНЛ);
3) разработать оптимальные варианты пластики ликворных фистул в зависимости от их локализации.
Пациенты и методы
С 2003 по 2014 г. нами проведено обследование и лечение 56 больных НЛ, находившихся на лечении в отделении оториноларингологии БМУ «Курская областная клиническая больница».
Наибольшее число пациентов были в возрастной группе от 40 до 60 лет — 45 человек, что составило 80,3% от общего числа обследованных; 89,2% составили женщины.
Решающая роль в определении места расположения ликворного свища принадлежит эндоскопическому исследованию полости носа, которое мы выполняли в положении лежа в операционной, непосредственно перед началом проведения пластики ликворной фистулы. Во всех случаях детальный эндоскопический осмотр позволил нам определить участок свода носовой полости, откуда вытекал ликвор.
В некоторых случаях, когда НЛ носит периодический характер, определить ликворную «дорожку» не всегда представляется возможным и эндоскопический осмотр структур полости носа теряет диагностическую ценность. Поэтому эндоскопическое исследование всегда производилось нами в период истечения ликвора из полости носа.
В зависимости от причин развития НЛ наибольшее число больных приходилось на СНЛ — 40 человек, что составило 71,4% от общего числа пациентов, мозговые грыжи — 10 (17,8%), посттравматическую НЛ — 4 (7,1%), ятрогенную — 2 (3,5%).
В данном исследовании 20 женщинам с СНЛ проводили мониторинг показателей состояния метаболизма костной ткани: содержание в крови минерализованного кальция, состояние гормональной функции паращитовидных желез, исследование уровня стероидных гормонов, в частности кортизола и дегидроэпиандростерона-сульфата. Вышеперечисленные параметры были выбраны нами не случайно, а исходя из роли каждого в патогенезе костеобразования.
Актуальность данного исследования определяется необходимостью ранней диагностики и профилактики снижения минеральной плотности костной ткани у больных СНЛ, что может являться одной из причин возникновения данного заболевания. В проведенных нами исследованиях у 18 женщин, что составляет 90% от исследуемого числа больных СНЛ, в период постменопаузы прослеживается снижение уровня ионизированного кальция в сыворотке крови на 10% и увеличение секреции паратиреоидного гормона в 3—4 раза, что способствует развитию остеопороза. Полученные результаты свидетельствуют о наличии лабораторно-диагностических признаков постменопаузального остеопороза.
Нами изучены результаты КТ-исследований 40 пациентов с наличием СНЛ, что составляет 71,4%, из них были 39 женщин в возрасте от 40 до 60 лет, 1 мужчина в возрасте от 50 до 60 лет. Исследования проводились в аксиальной и коронарной проекциях с толщиной среза 1 и 3 мм.
При анализе диагностических изображений была выявлена анатомическая особенность строения ситовидной пластинки решетчатой кости, заключающаяся в низком расположении ее центральных отделов (ольфакторной ямки) относительно латеральных (этмоидальной ямки).
Мы измеряли глубину ольфакторной ямки следующим способом: от линии, соединяющей медиальные края этмоидальной ямки ситовидной пластинки, до максимально нижней точки обонятельной ямки. У 34 (85%) пациентов с СНЛ нами выявлено низкое расположение ольфакторной ямки — на 7,2±1,8 мм ниже уровня этмоидальной. В 7 (17,5%) случаях обратило на себя внимание асимметричное расположение сетчатой пластинки, причем локализация НЛ соответствовала стороне более низкого положения ольфакторной ямки. В 19 (47,5%) случаях наблюдалась узурация ситовидной пластинки на протяжении от 1 до 5 мм.
Нами при выполнении КТ-исследования в аксиальной и коронарной проекциях больным СНЛ выявлялось различной степени выраженности истончение решетчатой пластинки вплоть до полной резорбции на отдельных ее участках. Мы также не можем исключить, что одновременно происходят и какие-то изменения в пучках обонятельного нерва, проходящих через отверстия в решетчатой пластинке и прилежащих к этой зоне мозговых оболочках.
Низкое расположение обонятельной ямки, асимметричное положение ситовидной пластинки, сопровождающееся ее узурацией, являются одним из предрасполагающих факторов для развития спонтанной этмоидальной Н.Л. Данные особенности строения необходимо учитывать у пациентов с полипозным поражением решетчатой кости для планирования тактики оперативного лечения.
Применяемый нами метод комплексной оценки, включающий эндоскопическое исследование полости носа и КТ околоносовых пазух, позволил детально установить место локализации ликворного свища, его размеры, а также взаимоотношения с соседними структурами основания черепа и головного мозга.
Во всех случаях для пластики ликворных фистул, локализующихся в различных отделах решетчатой пластинки, нами использовались аутоткани: слизистая оболочка и хрящ перегородки носа, средняя носовая раковина, лоскут слизистой оболочки, сформированный из области бугорка носа. В некоторых случаях, преимущественно при локализации свища в клиновидной пазухе, для более надежной фиксации лоскута мы применяли клей латексный тканевый фирмы «Medical polymers technologies, Ltd.» и двухкомпонентный фибриновый клей Tissucol Kit. Лоскут, применяемый для закрытия ликворных фистул, в каждом случае выкраивался строго индивидуально, и зависел как от места расположения, размеров костного дефекта, так и от состояния анатомических эндоназальных структур и слизистой оболочки полости носа.
Всего нами были прооперированы 56 больных, из них 46 пациентов с НЛ и 10 пациентов, у которых ликворея возникла вследствие мозговой грыжи.
В зависимости от локализации ликворного свища пациенты были разделены на 4 группы. В 1-ю группу вошли больные с локализацией ликворной фистулы в передних отделах свода полости носа (n=24), во 2-ю — в задних отделах свода полости носа (n=13), в 3-ю — в своде среднего носового хода (n=6), в 4-ю — в клиновидной пазухе (n=3).
Под нашим наблюдением находились 10 больных, у которых ликворея возникла при наличии мозговой грыжи: фронтальной (n=4), этмоидальной (n=3), сфеноидальной (n=2), септальной (n=1).
Результаты и обсуждение
Закрытие ликворного свища осуществлялось под местной инфильтрационной анестезией Sol. Novocaini 1% или ультракаином Д-С форте 5—10 мл после аппликации в полость носа 10% раствора лидокаина с адреналином на марлевой турунде. Вокруг ликворного свища ложкой производили деэпителизацию слизистой оболочки. Удаляли эпителий и со средней носовой раковины на той ее поверхности, которую планировали использовать для прикрытия фистулы. После завершения деэпителизации, которая не сопровождалась кровотечением, среднюю носовую раковину надламывали, перемещали в сторону раневой поверхности ликворного свища и плотно прижимали марлевым тампоном, пропитанным антисептической мазью.
Следует обратить внимание на проведение достаточной деэпителизации как слизистой оболочки средней носовой раковины, так и слизистой оболочки места локализации ликворной фистулы. В противном случае в послеоперационном периоде может произойти отслойка слизистых и, как следствие, рецидивирование НЛ.
Однако могут быть такие варианты развития анатомических структур латеральной стенки полости носа, когда средняя носовая раковина имеет незначительные размеры и располагается ниже типичного места на боковой стенке носа. Такой вариант ее строения обычно сочетается с гипертрофией клетки бугорка носа. При таких особенностях строения латеральной стенки носа для закрытия ликворных фистул нами предложена методика с использованием слизистой оболочки клетки бугорка носа.
Считаем необходимым обратить внимание на обязательное удаление костной стенки лоскута, так как в случае неполного ее удаления не удается плотно прижать лоскут к своду полости носа. Кроме того, наличие костной пластинки способствует возвращению лоскута в исходное положение, отторжению его от места локализации ликворной фистулы, рецидиву ликвореи.
Одной из причин возникновения ликворных фистул, локализующихся в средних отделах свода полости носа, по большей части являются оперативные вмешательства на носу и его придаточных пазухах и наблюдаются чаще всего при выполнении этмоидотомии при низком стоянии дна передней черепной ямки. У 2 (3,5%) больных с посттравматической НЛ ятрогенного генеза нами была использована эндоназальная пластика ликворной фистулы с использованием средней носовой раковины. При отсутствии средней носовой раковины ликворная фистула может быть закрыта лоскутом слизистой оболочки, взятым с перегородки носа.
Для закрытия ликворных фистул, локализующихся в задних отделах свода полости носа, нами использовалась средняя носовая раковина или лоскут, выкроенный из клетки бугорка носа. Данная методика использована нами у 13 (23,2%) пациентов с Н.Л. При разрушенном решетчатом лабиринте лоскут может быть сформирован из оставшихся решетчатых клеток.
В некоторых случаях для закрытия обширных костных дефектов переднего отдела решетчатой кости, через которые ликвор поступает из полости черепа в полость носа, в том числе при наличии мозговой грыжи, использование одного лоскута аутотканей бывает недостаточно. В таких случаях мы используем методику пластики ликворной фистулы двойным лоскутом: изогнутой костной тонкой ложкой определяется размер и глубина ликворного свища, очищаются его стенки, после чего в свищевой ход плотно вколачивается конусообразный хрящ перегородки носа немного большего размера, чем костный дефект, поверх укладывается предварительно деэпителизированный лоскут слизистой оболочки перегородки носа и либо порция, либо вся средняя носовая раковина, что является дополнительным барьером, разграничивающим полость черепа и полость носа.
С использованием данной методики нами прооперированы 4 больных, что составляет 7,1%; в сроки наблюдения от 1 до 6 мес рецидива ликвореи не выявлено.
Истечение ликвора через клиновидную пазуху является наиболее сложным вариантом НЛ. У всех пациенток определялось зияющее соустье клиновидной пазухи, располагающееся в типичном месте. В положении лежа пазухи были заполнены ликвором, поэтому в области соустья четко определялась его пульсация. С 2009 г. под нашим наблюдением находились 3 (5,3%) женщины в возрасте от 45 до 58 лет с НЛ через клиновидную пазуху. Во всех случаях пластики ликворных фистул, которые выявлялись в различных отделах латеральной стенки клиновидной пазухи, использовалась средняя носовая раковина. Тампон из полости носа и клиновидной пазухи удаляли через 4—5 сут. В раннем послеоперационном периоде назначали антибиотики в обычных дозах, что предотвращало развитие синусита и внутричерепных осложнений, введение антибиотиков прекращали после удаления тампонов.
Если у больного имеется этмоидальная мозговая грыжа, клинически проявляющаяся НЛ, может быть допущена ошибка при определении объема хирургического вмешательства. С 2003 по 2013 г. нами проведено обследование и лечение 10 (17,8%) больных, у которых НЛ возникла при наличии мозговой грыжи: назальной — 4 (40%), этмоидальной — 3 (30%), сфеноидальной — 2 (20%), септальной — 1 (10%). В таких случаях закрытие ликворного свища местными трансплантированными тканями может оказаться неэффективным, если не будет удалена мозговая грыжа. Во время проведения операций материал мозговых грыж отправлялся на гистологическое исследование.
При выполнении гистологического исследования препарата мозговой грыжи наружная оболочка грыжевого мешка представлена переходным и респираторным эпителием, внутренняя оболочка — фиброзной тканью с обилием мелких сосудов, очаговыми кровоизлияниями, мононуклеарной воспалительной инфильтрацией. Данная картина гистологического материала характерна для врожденной аномалии с признаками хронического воспалительного процесса.
В послеоперационном периоде больным назначался строгий постельный режим с ограничением действий, приводящих к нагрузкам по типу пробы Вальсальвы: натуживание, чихание, форсированный кашель; ограничивали прием жидкости и соли, назначали мочегонные препараты (диакарб или лазикс), антибиотики широкого спектра действия в обычных дозах, что предотвращало развитие синусита и внутричерепных осложнений, введение которых прекращали после удаления тампонов. Ни у одной из пациенток не устанавливался постоянный люмбальный дренаж. Проводился ежедневный эндоскопический осмотр оперированной полости носа. Каких-либо осложнений в послеоперационном периоде мы не наблюдали. Первые дни после операции и удаления тампонов у больных с интенсивной ликвореей отмечались умеренные головные боли. Хотя на стороне операции блокируется значительная часть обонятельной зоны, никто из пациентов не предъявлял жалобы на снижение обоняния.
Больные были осмотрены через 1, 3 и 6 мес после операции. Нами была замечена следующая особенность: после проведения эндоскопической эндоназальной пластики ликворной фистулы с использованием аутотканей в некоторых случаях происходили изменения перемещенных лоскутов слизистой оболочки и прилежащих эндоназальных структур, проявляющиеся медленно развивающейся атрофией, истончением слизистой оболочки, уменьшением их размеров.
Приведенные наблюдения свидетельствуют о том, что в послеоперационном периоде медленно происходит уменьшение объема перемещенных листков слизистой оболочки, толщины ее собственного слоя. Одновременно происходит резорбция костных структур в зоне ликворной фистулы. По нашему мнению, этот процесс происходит вследствие изменения кровоснабжения перемещенных лоскутов, а также прогрессирующего остеопороза костной ткани в области выполнения хирургического вмешательства. Приведенные наблюдения дают основание рекомендовать при пластике ликворных фистул выкраивать как можно больший лоскут слизистой оболочки, одновременно стараясь сохранить связь перемещенного лоскута со слизистой оболочкой носовой полости.
У 6 (10,7%) больных после пластики ликворных свищей наблюдался рецидив НЛ, и возникла необходимость повторить им хирургическое вмешательство. Причиной рецидива в первую очередь явилась недостаточно полная мобилизация костного скелета средней носовой раковины, в связи с чем она в послеоперационном периоде стремилась вернуться в исходное положение. Эти случаи имели место среди первых оперированных нами больных, когда еще не была отработана методика перемещения и фиксации средней носовой раковины.
Результаты эндоскопического лечения ликворных фистул вполне обнадеживающие. Принимая во внимание минимальную инвазивность эндоскопических манипуляций по сравнению с нейрохирургическими вмешательствами, успешный исход первых достаточно высок.
Выводы
1. Наибольшее число пациентов с НЛ приходится на возрастные группы от 40 до 60 лет — 45 человек, что составляет 80,3% от общего числа наблюдаемых больных, из них 89,2% составляют женщины. СНЛ — у 71,4% от общего числа пациентов.
2. Решающая роль в определении места расположения ликворной фистулы принадлежит рентгеновской КТ в аксиальной и коронарной проекциях, а также эндоскопическому исследованию полости носа в положении лежа.
3. У женщин с СНЛ в периоде постменопаузы прослеживается снижение уровня ионизированного кальция в сыворотке крови на 10% и увеличение секреции паратиреоидного гормона в 3—4 раза, что способствует развитию остеопороза.
4. Выбор способа пластики ликворной фистулы зависит от места ее локализации и особенностей эндоназальных структур. Предпочтение следует отдавать пластике ликворных фистул двойным лоскутом аутотканей после закрытия ее аутохрящом.
5. Различные предложенные способы пластики позволяют обеспечить закрытие ликворных фистул в 89,3% случаев.
Алгоритм диагностики и лечения ликворной фистулы (ликвореи) - Европейские рекомендации
Ликворея вызывается разрывом базальной твердой мозговой и паутинной оболочек в сочетании с перелом основания черепа в области передней или средней черепной ямки. Она возникает примерно при 2-3% всех травм головы и около 10% всех базальных переломов черепа. 80% обусловлено травмами, большая часть оставшихся 20% — следствие вмешательств (например, эндоназальных процедур). Тяжесть первичной травмы головы не связана с образованием ликворных фистул, которые могут возникнуть даже у пациентов без потери сознания или без очаговой неврологической симптоматики.
Хотя большинство фистул закрывается при проведении консервативной терапии, некоторые из них сохраняются, что требует хирургического лечения.
а) Симптомы и клиника ликворной фистулы. Около 98% всех свищей возникают в течение первых трех месяцев после травмы, большинство из них в течение первых 24-48 часов. Однако сообщено о развитии ринорреи даже спустя десятилетия после травмы. Отсроченная оторрея является редкостью.
Менингит развивается в 10-85% всех ликворных фистул. Основные возбудители — штаммы бактерий из полости носа (пневмококк, гемофильная палочка). В некоторых случаях единственными клиническими признаками являются повторные эпизоды менингита.
Пневмоцефалия наблюдается примерно в трети всех случаев. Обычно количество внутричерепного воздуха мало и не вызывает никаких проблем. Напряженная пневмоцефалия, однако, является опасной для жизни и требует немедленного хирургического вмешательства. Это обусловлено «клапанным» механизмом, приводящим к увеличению объема внутричерепного воздуха и быстрому прогрессированию сдавления головного мозга.
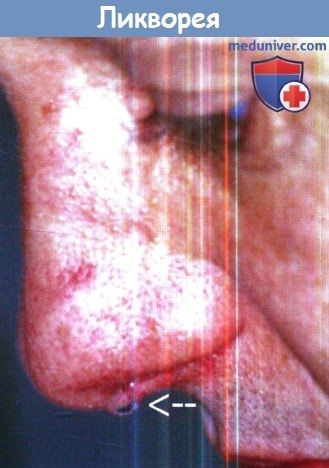
Клиническое проявление ликвореи: выделение прозрачной жидкости из носа (стрелка).
б) Физикальное исследование. Ликворная фистула должна быть заподозрена, если пациент жалуется на выделения из носа прозрачной жидкости после черепно-мозговой травмы. Обследование должно начинаться с тщательного сбора анамнеза. Особое внимание должно быть уделено любым травмам, эндоназальным ЛОР-процедурам и эпизодам лихорадки в сочетании с нарушением сознания или ригидностью затылочных мышц.
В острых случаях двусторонние параорбитальные гематомы указывают на возможный перелом переднего отдела основания черепа («глаза енота»). При переломе височной кости может формироваться ретроаурикулярная гематома (симптом Баттла).
Дефицит черепно-мозговых нервов также наводит на мысль о переломе основания черепа. Особое внимание следует уделить обонятельной и вестибуло-кохлеарной системе. Одно- или двусторонняя аносмия указывает на повреждение обонятельного нерва, как правило, при лобно-базальных переломах и часто сопровождается ликвореей, но не является обязательным симптомом. С другой стороны, нормальное обоняние не исключает ликворные фистулы. Нарушение вестибулярной или кохлеарной функции может быть вызвано переломом височной кости, который в свою очередь может вызвать ипсилатеральный паралич лицевого нерва.
Доказательство наличия фистулы, однако, может быть трудной задачей. Если отделяемое обильное и прозрачное, диагноз прост. Но незначительная и непостоянная ликворея может привести к серьезным диагностическим трудностям. Если ликвор смешивается с кровью, может быть проверен симптом двойного пятна. Отличить ликворею от «простого» ринита можно с помощью теста на содержание глюкозы. При отрицательном результате ликворею исключают, так как ликвор, как правило, содержит 30% от концентрации глюкозы в крови. Более специфичным (и более дорогим) является тест на В2-трансферрин — вещества, отсутствующего в нормальных выделениях из слухового прохода и полости носа.
в) Обнаружение фистулы. Клиническая локализация передней фистулы неоднозначна в 10% случаев, когда ринорея наблюдается на противоположной стороне. При обычной рентгенографии черепа могут быть выявлены дефект кости, перелом, внутричерепной воздух и инородные тела, что должно послужить основой для дальнейших исследований, но данные о наличии и локализации фистулы, как правило, недостаточны. КТ с тонкими срезами (1,5 мм) в аксиальной и/или фронтальной плоскости превосходит МРТ и является методом выбора для выявления базальных переломов черепа.
Помимо травмы в качестве основной причины ликвореи дифференциальный диагноз включает опухоли, которые разрушают основания черепа и скрытые энцефалоцеле.
Интратекальное введение контрастных средств (КТ-цистернография) может лишь локализовать активные свищи. Другие методы включают радионуклидную цистернографию и люмбальную инъекцию красителей (флуоресцеин, метиленовый синий). В нашем учреждении мы используем интратекальное введение флуоресцеина в сочетании с назальной эндоскопией в ЛОР-отделении.
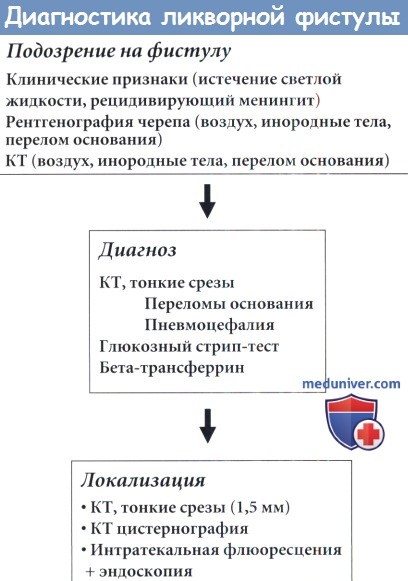
Алгоритм диагностики при подозрении на ликворную фистулу.
г) Лечение ликворной фистулы. Нет проспективных рандомизированных исследований, сравнивающих хирургическое и не-хирургическое лечение травматической ликвореи. В различных исследованиях в 10-85% подобных случаев описывается восходящий менингит, в основном в зависимости от продолжительности наблюдения. Учитывая это, в каждом конкретном случае должен быть выполнен тщательный анализ эффективности консервативного и оперативного лечения. На основании личного опыта наблюдения более чем 200 случаев нами определены диагностические мероприятия и показания к операции.
1. Консервативное лечение. Консервативное лечение включает в себя постельный режим в полусидячем положении, повторные люмбальные пункции или длительный люмбальный дренаж. В нашей клинике проводится только длительный люмбальный дренаж (100-200 мл/сут.) в течение семи дней при ринорее, сохраняющейся более 24 часов. Если фистула после этого не исчезнет, обычно показана операция. При оторее проводиться наблюдение в течение семи дней без специального лечения, так как такие фистулы обычно исчезают в течение нескольких дней.
2. Операция при ликворной фистуле. Основной целью операции является закрытие фистулы, герметизация и предотвращение восходящего менингита. Необходимо предупредить и другие осложнения, такие как муко-или пиоцеле, хронический синусит, субдуральную эмпиему и абсцесс мозга. Косметические аспекты также играют определенную роль, если травма вызвала внешнюю деформацию черепа.
По-прежнему ведутся дискуссии о сроках проведения операции, лучшем хирургическом доступе, а также материалах для закрытия ликвореи и возможных дефектов кости.

Сроки и доступы. Все хирургические цели, упомянутые выше, могут быть достигнуты лишь при четкой диагностике и точном хирургическом планировании, что обычно требуют времени. Кроме того, отложенное вмешательство при внутричерепных процедурах показало преимущества по сравнению с немедленной операцией в отношении исхода.
Ликворные фистулы, вызванные травматическими поражениями переднего отдела основания черепа, с самого начала желательно вести с привлечением специалистов. Нейрохирурги, челюстно-лицевые хирурги, ЛОР-врачи и иногда офтальмологи участвуют в диагностике, установлении сроков необходимого вмешательства, а также в принятии решения о хирургическом доступе.
Преимущества экстракраниального доступа заключаются в меньшей смертности и уровне осложнений. Основным недостатком является невозможность решения смежных повреждений головного мозга. Мы используем экстракраниальные подходы только при небольших поражениях (обычно менее 1 см в диаметре) в медиальной части переднего отдела основания черепа (эндоскопический подход) и фистулах, расположенных в области турецкого седла (параназальный доступ). Операции, как правило, выполняются ЛОР-хирургом с нейрохирургической ассистенцией.
При транскраниальном подходе необходимость в ретракции мозга для полной визуализации всей области переднего основания черепа несет в себе значительный риск повреждения обонятельных нервов и лобных долей. Однако сложные или большие переломы переднего отдела основания черепа с соответствующей ликвореей до сих пор лучше всего лечить с помощью традиционных транскраниальных интрадуральных доступов, которые обеспечивают полную визуализацию области травмы.
Мы решительно выступаем за задержку операции, пока пациент не восстановился до некоторой степени (ШКГ, по крайней мере, менее 5 баллов, отсутствие инфекции и гемодинамическая стабильность) и нет никаких признаков отека мозга на предоперационном КТ (состояние желудочков, базальных цистерн).
Для минимизации ретракции мозга можно провести предоперационное дренирование ликвора или интраоперационную пункцию бокового желудочка. При отсроченной по указанным соображениям операции челюстно-лицевой хирург сможет одновременно безопасно репонировать сопутствующие переломы лицевых костей.
Мы обычно в первую очередь используем интрадуральный подход. Разрывы твердой мозговой оболочки по мере возможности должны быть ушиты. Если это невозможно применяются различные методы закрытия дефекта твердой мозговой оболочки (надкостничным лоскутом, ротированным лоскутом на основе височной мышцы, свободным лоскутом из височной мышцы, широкой фасцией бедра и т. д.). Основываясь на нашем опыте 34 повторных операций, мы не считаем, что лоскуты на питающих ножках превосходят свободные лоскуты. На наш взгляд, для предотвращения повторных свищей более важно, чтобы лоскут был достаточно велик, чтобы покрыть дефект более 2 см от его края.
Большие дефекты костей (>2 см) должны быть покрыты твердыми материалами, чтобы избежать рецидива ликвореи. Для этой цели могут быть использованы различные материалы (инвертированная височная мышца + кость, свободный расщепленный костный лоскут свода черепа, титановые сетки). В нашем отделении в основном используются титановые микросетки.
Антибиотикопрофилактика. До сих пор не было никаких четких доказательств эффективности профилактического применения антибиотиков у пациентов с ликворными фистулами. Мы обычно используем второе поколение цефалоспоринов, начиная с поступления до третьего дня после прекращения ликвореи.
Двусторонние параорбитальные гематомы указывают на лобно-базальный перелом черепа. Симптом Баттла у пациента с переломом пирамиды височной кости. A-В Рентгенограмма черепа и аксиальная КТ пациента с выраженной пневмоцефалией после легкой травмы головы,
обратите внимание на практически полностью заполненные воздухом желудочки (стрелка). А-Г. Экстракраниальное эндоскопическое закрытие ликворной фистулы (51 год после травмы) у 59-летней женщины.
А. Сагиттальная МРТ показывает выпячивание мозга (стрелка) через основание черепа в полость носа и перелом клиновидной кости.
Б. Эндоскопический вид грыжи мозга (стрелка).
В. Закрытие ликвореи осуществляется свободным мышечным лоскутом и фибриновым клеем (стрелка).
Г. Резецированный фрагмент грыжи мозга. Транскраниальный доступ к большому дефекту (стрелка) и фистуле, расположенной в правой части передней черепной ямки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Назальная ликворея представляет собой истечение цереброспинальной жидкости из полости носа вследствие повреждения костей основания черепа и твердой мозговой оболочки при нарушении герметичности подпаутинного пространства.
В 80-90% случаев назальная ликворея возникает в результате автодорожных или других черепно-мозговых травм, приблизительно в 15% случаев это заболевание носит ятрогенный характер. Необходимо отметить, что ятрогенная назальная ликворея в большей части зависит от опыта хирурга и знания анатомии. Спонтанная ликворея встречается редко — в 3-4% случаев Спонтанную назальную ликворею можно разделить на первичную (идиопатическую), явную причину которой установить невозможно и вторичную, когда к образованию ликворной фистулы приводит экстра и интракраниальная патология. Это хроническая внутричерепнная гипертензия, которая иногда приводит к резорбции кости, внутричерепные новообразования и дефект мозговых оболочек. К экстракраниальным относят хронические заболевания ОНП, опухоли ОНП и респираторные инфекции.
Основным симптомом заболевания принято считать выделение прозрачной светлой жидкости, как правило, из одной половины носа при наклоне головы вниз. Если цереброспинальная жидкость (ЦСЖ) выделяется вместе с кровью, то для распознавания ликвореи применяется классический «Halo»-тест. При этом на марле или постельном белье вокруг центрального кровянистого пятна образуется характерный светло-желтый ободок. Определенное значение имеет симптом «носового платка». Этот признак объясняется наличием в цереброспинальной жидкости (ЦСЖ) большого количества белка, которого нет в катаральном отделяемом при рините. Платок, в который сморкается больной с ликвореей, становится более плотным и твердым. При явной назальной ликворее может также возникнуть такой симптом как ночной кашель за счет попадания цереброспинальной жидкости в трахею и бронхи в длительном положении больного на спине. Существуют разнообразные формы течения заболевания. При этом выделения из носа могут носить явный или скудный характер, быть постоянными или периодическими, ликвор может выделять из одной половины носа или обеих.
Само по себе выделение ликвора из носа доставляет явные неудобства для пациента, поскольку ограничивает как физическую так и социальную сферу деятельности. Тем не менее, основная опасность заключается в осложнениях, которые может вызвать заболевание. В первую очередь это касается менингита, который развивается за счет распространения воспалительного процесса из полости носа в полость черепа. Считается, что чем дольше длиться ликворея, тем более вероятно распространение процесса на внутричерепные образования. Менингит представляет собой воспаление оболочек мозга, которое нередко инвалидизирует больного и даже может привести к летальному исходу. Среди других серьезных осложнений назальной ликвореи можно назвать пневмоцефалию, когда внутрь черепа попадает воздух, бронхит и пневмонию при попадании ликвора в дыхательные пути и гастрит – если ликвор в большом количестве скапливается в желудке.
Диагностика явной назальной ликвореи достаточно проста. После наклона головы вниз из одной половины носа начинает капать прозрачная светлая жидкость. Если удается собрать около 1 мл. этих выделений, то необходимо определить в них уровень глюкозы. Это можно провести в любой клинической лаборатории. Повышенное содержание глюкозы указывает на ликворею, в противном случает диагноз может склоняться к вазомоторному или аллергическому риниту. Для определения места повреждения применяется достаточно большой набор специальных диагностических методик. Сюда входит компьютерная томография околоносовых пазух и полости черепа, компьютерная и магнитно-резонансная цистернография, радионуклидная цистернография.
Диагностика назальной ликвореи включает:
— тест на бета2-трансферрин в отделяемом из полости носа,
— КТ ОНП и передней черепной ямки с реконструкцией
— МРТ головного мозга для верификации менингоэнцефалоцеле и фистулы
— эндоскопическая ревизия полости носа
В сложных случаях рекомендуется проводить также радионуклидную сцинтиграфию. Чувствительность метода КТ для ликворной фистулы достаточно высока и составляет 87-88%, но точную локализацию разрыва твердой мозговой оболочки и назальную ликворею возможно установить только при эндоскопическом осмотре полости носа и околоносовых пазух.
Лечение
Основной задачей при лечении ликворного свища или энцефалоцеле является восстановление барьера между полостью носа и ОНП и интракраниальным пространством с наименьшим риском развития внутричерепной инфекции.
Эндоскопический эндоназальный доступ для пластики интраоперационных осложнений твердой мозговой оболочки впервые применил Виганд в 1981 году. Предшественником эндоскопической эндоназальной хирургии ликворных фистул был значительно более травматичный транскраниальный доступ, связанный с известными осложнениями и нежелательными явлениями – травма лобных долей, гипосмия, аносмия, длительная нетрудоспособность. По данным литературы при использовании интракраниального доступа рецидив ликвореи возникает в 27% случаев при первой операции и 10% после повторной.
Явным преимуществом эндоназального доступа является высокая эффективность, визуальный контроль выполняемых манипуляций, минимальная травматичность для пациентов и отсутствие кожных разрезов.
Для пластики ликворных свищей используются различные биологические и синтетические материалы: свободные и перемешенные на ножке лоскуты слизистой оболочки полости носа, фрагменты жира, фасции, мышцы, тахокомб, гидроксиапатит и др. Эффективность операции при малых размерах дефекта основания черепа (размером до 1 см) не зависит от применяемого пластического материала. При больших размерах дефекта рекомендуют 2-3 слойную пластику с применением биологических клеев (Bioglue, Tissucol и др.)
Нами разработаны:
- послойная пластика области дефекта тахокомбом, герметиком (Duraseal Bioglue, Tissucol), тахокомб и гемостатическая губка и/или салфетка суржецел;
- культя средней носовой раковины (свободный косно-слизистый лоскут нижней носовой раковины), слизисто-надкостничный лоскут перегородки носа, герметик (Duraseal Bioglue, Tissucol), тахокомб и гемостатическая губка и/или салфетка суржецел.
С целью контроля закрытия ликворного свища больным после операций пластики основания черепа возможно проведение инструментальных (радионуклидную, КТ- или МР-цистернографию), либо лабораторных исследований (тесты на β2-transferrin или β-trace protein) на предмет скрытой ликвореи. Инструментальная диагностика ликвореи у больных в ближайшие сроки после операции связана с объективными трудностями. Так, проведение сцинтиграфии, КТ- и МР-цистернографии требует эндолюмбального введения контрастного вещества и затем – положение больного на животе, лучше с небольшим наклоном головного конца каталки вниз для заполнения цистерн основания головного мозга в течение 30-40 минут. Уже сама подготовка к проведению исследования может спровоцировать рецидив ликвореи и потенциально, в раннем послеоперационном периоде, несет в себе больше вреда, чем пользы. Тесты на β2-трансферрин или β-trace protein являются высокочувствительными (чувствительность – 96 — 97 %) и нетравматичными.
ФИЛИАЛ №1 (СУРДОЛОГИЧЕСКИЙ ЦЕНТР)
ФИЛИАЛ №1 (СУРДОЛОГИЧЕСКИЙ ЦЕНТР)
Время работы:
ПН-ПТ: 08:00 - 20:00,
СБ: 09:00 - 16:00
КЛИНИЧЕСКИЙ КОРПУС
Клинический корпус
Время работы регистратуры ОМС: понедельник - пятница с 08:00 до 19:45, суббота с 08:00 до 14:00
Время работы регистратуры платных услуг и услуг ДМС: понедельник – пятница с 08:00 до 19:45, 2я и 4я суббота месяца с 09:00 до 14:00
ДЕТСКИЙ СУРДОЛОГИЧЕСКИЙ ЦЕНТР
Лучевая диагностика синдрома утечки ликвора
а) Определения:
• Симптоматика, вызванная утечкой ликвора и снижением ликворного давления
• Послеоперационная, ятрогенная или посттравматическая утечка ликвора, ± псевдоменингоцеле
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Внутричерепные изменения:
- Равномерное утолщение твердой мозговой оболочки
- «Провисание» среднего мозга
- Субдуральные гидромы
- Субдуральные гематомы
- Каудальная дислокация миндалин мозжечка
о Позвоночные изменения:
- Спинальные гидромы
о Экстраарахноидальные (субдуральные или эпидуральные) скопления СМЖ:
В вентральной или дорзальной части спинномозгового канала
В непосредственной близости или вдали от точки утечки ликвора
- Дилятация вентрального эпидурального венозного сплетения, утолщение/контрастное усиление твердой мозговой оболочки
- Жидкостное скопление в паравертебральных тканях
2. КТ при синдроме утечки ликвора:
• Бесконтрастная КТ:
о Симметричные объемные образования в передне-наружных отделах эпидурального пространства (расширенные эпидуральные вены)
о Спинальные гидромы
о Кисты/дивертикулы дуральных воронок корешков
• КТ с КУ:
о Симптом «задернутой занавески», связанный с интенсивным контрастированием и расширением эпидуральных вен
3. МРТ при синдроме утечки ликвора:
• Т2-ВИ:
о Спинальные гидромы
о Кисты/дивертикулы дуральных воронок корешков
о Расширение вен эпидурального венозного сплетения, увеличение числа сосудистых полостей
• Т1-ВИ с КУ:
о Расширение и контрастирование вен эпидурального венозного сплетения
4. Другие методы исследования:
• Радиоизотопная цистернография (РИЦ):
о Уменьшение или отсутствие накопления радиоизотопа в области больших полушарий мозга в течение 24-48 часов
о Быстрое «вымывание» изотопа
о Часто раннее появление изотопа в почках и мочевом пузыре
о Примерно в 60% случаев позволяет установить точку утечки ликвора
• Миелография/КТ-миелография:
о Анатомические аномалии (дивертикулы паутинной оболочки)
о Локализация точки утечки ликвора
о По сравнению с РИЦ позволяет более точно охарактеризовать состояние
• МР-миелография:
о Интратекальное введение небольшого количества хелата гадолиния (0,5 мл на физиологическом растворе):
- Использование «off-label»
о Дает возможность динамической визуализации утечки ликвора в различных плоскостях
5. Рекомендации по визуализации:
• Исследование сначала головного мозга (ищите признаки спонтанной внутричерепной гипотензии [СВГ]):
о Утолщение, контрастное усиление твердой мозговой оболочки о «Провисание» среднего мозга
о Каудальная дислокация/грыжа миндалин мозжечка
о Субдуральная гидрома
• Исследование позвоночника, поиск точного места утечки ликвора оправдана только в следующих случаях:
о Безуспешность двух корректно выполненных попыток эпидуральной тампонады аутокровью
о Подозрение на посттравматический дефект твердой мозговой оболочки
о РИЦ или KJ-миелография показаны в случаях, когда необходимо локализовать точку скрытой утечки ликвора:
- Или для дифференциальной диагностики утечки СМЖ с другими послеоперационными жидкостными образованиями
(Слева) Аксиальный срез, Т1-ВИ с КУ головного мозга: диффузное равномерное утолщение и контрастное усиление твердой мозговой оболочки у пациента с внутричерепной гипотензией.
(Справа) Сагиттальный срез, Т1-ВИ: «проседание» среднего мозга, уплощение моста, исчезновение базилярных цистерн и дислокация миндалин мозжечка в большое затылочное отверстие. Также можно отметить удлинение четвертого желудочка мозга. (Слева) Аксиальный срез, Т1-ВИ с КУ головного мозга: на уровне задней черепной ямки можно отметить диффузное утолщение и контрастное усиление твердой мозговой оболочки, распространяющее вплоть до внутреннего отверстия слухового канала. Каудальная дислокация ствола мозга привела к деформации препонтинной и мостомозжечковой ликворных цистерн.
(Справа) Аксиальная КТ-миелография: случай переднего спондилодеза шейного отдела позвоночника с использованием опорного импланта и стабилизацией пластиной. Видны признаки обширной экстравазации контраста через дефект твердой мозговой оболочки в мягкие ткани правой боковой поверхности шеи. (Слева) Т1-ВИ с КУ шейного отдела позвоночника: признаки полнокровия и контрастирования вентрального эпидурального венозного сплетения и небольшое ретроспинальное жидкостное скопление на уровне C1-C2.
(Справа) На боковой миелограмме этого же пациента отмечается экстравазация контраста на уровне С1-С2 с формированием здесь жидкостного скопления (функционирующий ликворный свищ).
в) Дифференциальная диагностика синдрома утечки ликвора:
1. Дифференциальный диагноз при послеоперационных жидкостных образованиях:
• Гематома
• Эмпиема, абсцесс, флегмона
• Псевдоменингоцеле
2. Дифференциальный диагноз при расширении вен спинальных венозных сплетений:
• АВМ
• Тромбоз яремной вены (коллатеральный кровоток)
• Тромбоз НПВ (коллатеральный кровоток)
• Полнокровие вен выше уровня стеноза спинномозгового канала
3. Дифференциальный диагноз при утолщении и контрастировании твердой мозговой оболочки:
• Инфекция:
о Эпидуральный абсцесс:
- Изредка формируется и при отсутствии сопутствующего поражения смежных отделов позвонков и межпозвонковых дисков
• Опухоль (нередко можно видеть деструкцию/инфильтрацию задней покровной пластинки и корней дуги позвонка)
• Прочие состояние (например, саркоид)
(Слева) На аксиальной КТ-миелограмме на уровне каудального отдела крестцового канала визуализируются многочисленные заполненные контрастом кисты дуральных воронок корешков. Также можно отметить экстравазацию контраста по ходу крестцовых корешков в полость таза.
(Справа) На аксиальном FS Т2-ВИ у этого же пациента определяются кисты твердой мозговой оболочки крестцового канала а также жидкостные скопления по ходу крестцовых корешков в полости таза. (Слева) Сагиттальный срез, Т1-ВИ с КУ, пациент с ликворным свищем в дистальном отделе спинномозгового канала: диффузное утолщение и контрастное усиление твердой мозговой оболочки на уровне шейного отдела позвоночника, намета мозжечка и вдоль ската основания черепа.
(Справа) Аксиальный срез, Т1-ВИ с КУ, этот же пациент: двусторонние накапливающие контраст «опухоли» в передне-наружных отделах эпидурального пространства, представляющие собой расширенные вены эпидурального венозного сплетения у пациента с синдромом утечки СМЖ. (Слева) Сагиттальный срез, Т1-ВИ шейного отдела позвоночника: выраженная дилятация эпидурального венозного сплетения на фоне внутричерепной гипотензии.
(Справа) Сагиттальный КТ-срез с КУ верхнешейного отдела позвоночника: контрастированы расширенные вены эпидурального венозного сплетения у пациента с внутричерепной гипотензией вследствие утечки СМЖ.
г) Патология:
1. Общие характеристики:
• Этиология:
о Низкий объем СМЖ вследствие ее утечки или избыточного дренирования:
- Операция или травма (в т. ч. обычное падение)
- Интенсивная физическая нагрузка, изнуряющий кашель
- Люмбальная пункция (постпункционная головная боль [ППГБ])
- Аномалии твердой мозговой оболочки (например, при синдроме Марфана)
- Разрыв дивертикула паутинной оболочки
- Тяжелая дегидратация
• Генетика:
о У 20% пациентов со спонтанной симптоматикой утечки ликвора обнаруживаются малые скелетные признаки синдрома Марфана
• Сочетанные изменения:
о Внутричерепная субдуральная гематома
о Синдром Марфана:
- Дефект твердой мозговой оболочки
- Разрыв дуральной воронки корешка или ее дивертикула
2. Макроскопические и хирургические особенности:
• Жидкостное скопление, сообщающееся с дефектом твердой мозговой оболочки
3. Микроскопия:
• Утолщенная твердая мозговая оболочка с признаками фиброза, многочисленные расширенные тонкостенные сосуды:
о Иногда видны признаки неспецифического воспаления
(Слева) Аксиальный срез, T2*GRE МР-И грудного отдела позвоночника: в дорзальном отделе спинномозгового канала определяется жидкостное скопление, локализующееся по всей видимости в субдуральном пространстве. Пациент предъявлял жалобы на выраженную головную боль, сохранявшуюся около недели после люмбальной пункции.
(Справа) На сагиттальном Т2-ВИ у этого же пациента визуализируется ликворная гидрома, распространяющаяся от шейно-грудного перехода до верхних поясничных позвонков. Некоторая гиперинтенсивность сигнала по сравнению с нормальным ликвором может быть связана с несколько увеличенной в этой жидкости концентрацией белка. (Слева) Сцинтиграмма пациента с СВР после интратекального введения 111 In-ДТПА. Через четыре часа после введения изотопа его активность обнаруживается в мочевом пузыре, что служит косвенным признаком функционирующего ликворного свища.
(Справа) Сцинтиграмма этого же пациента через 24 часа после введения РФП. На уровне Т1-Т2 справа, в области ликворного свища, сформировавшего из дивертикула твердой мозговой оболочки, определяется аморфная зона накопления изотопа. Небольшой дивертикул также виден слева. Недостаточное восходящее распространение изотопа и отсутствие контрастирования больших полушарий мозга является косвенным признаком утечки СМЖ. (Слева) Сцинтиграфия, пациент, которому выполнена радиоизотопная цистернография: экстравазация значительного объема РФП на уровне грудного отдела позвоночника. Пациент предъявлял жалобы на выраженную постуральную головную боль и в конечном итоге у него был обнаружен дефект твердой мозговой оболочки, полученный им в ходе недавно перенесенной торакотомии.
(Справа) На отсроченной КТ-миелограмме у этого же пациента отмечается экстравазация контраста в правую плевральную полость на уровне, соответствующем уровню экстравазации РФП при предыдущем исследовании. В последующем пациенту выполнена ревизия и хирургическое закрытие дефекта твердой мозговой оболочки.
д) Клинические особенности:
1. Клиническая картина синдрома утечки ликвора:
• Наиболее распространенные симптомы/признаки:
о Постуральная головная боль, не купируемая анальгетиками
о Низкое давление ликвора по данным люмбальной пункции ± плеоцитоз, увеличение концентрации белка в ликворе
о Другие симптомы/признаки:
- Односторонний или двусторонний парез VI ЧМН, другие расстройства зрения
- Боль по задней поверхности шеи и в межлопаточной области, корешковая боль
- Тошнота, рвота
- Редко: оглушение, смерть
• Особенности клинической картины:
о Постуральная головная боль после люмбальной пункции или вмешательства на позвоночнике
2. Демография:
• Эпидемиология:
о М :Ж= 1 : 2 (спонтанная гипотензия)
о Пик заболеваемости = 30-40 лет
3. Течение заболевания и прогноз:
• В 70% случаев симптоматика разрешается спонтанно в течение трех месяцев (исчезают утолщение твердой мозговой оболочки, полнокровие вен; реабсорбция ликвора в очагах его скопления)
• У 20-25% пациентов ликворный свищ продолжает функционировать, сохраняется головная боль
• Прогноз в отношении выздоровления обычно благоприятный
• Редкие осложнения: кома и смерть вследствие вклинения ствола мозга
4. Лечение синдрома утечки ликвора:
• Консервативное лечение, направленное на восстановление нормального объема ликвора (покой, гидратация, препараты кофеина/теофиллина)
• Другие методы лечения:
о Основным методом лечения является тампонада дефекта твердой мозговой оболочки аутокровью:
- 15-30 мл, люмбальная пункция:
При неэффективности первой процедуры ее повторение с использованием большего объема крови
- Прицельная тампонада на уровне дефекта обладает большей эффективностью
- При неэффективности тампонады аутокровью возможна прицельная тампонада с использованием фибринового клея
о Эпидуральное введение физиологического раствора (применяется редко)
о Хирургическое лечение при крупных дефектах, разрывах дивертикулов или кистТарлова
• Послеоперационный свищ:
о Тактика лечения может включать повторные люмбальные пункции или диверсификацию тока ликвора (люмбальный дренаж) для уменьшения и последующего спонтанного закрытия дефекта твердой мозговой оболочки
е) Диагностическая памятка:
1. Следует учесть:
• Внутричерепная цистернография применяется для диагностики врожденных дефектов средней черепной ямки или височной кости
• Описаны редкие случаи трансформации внутричерепной гипотензии после эпидуральной тампонады во внутричерепную гипертензию
2. Советы по интерпретации изображений:
• Признаками ликворной гипотензии при исследовании пациента с жалобами на головную боль являются «провисание» среднего мозга и утолщение твердой мозговой оболочки задней черепной ямки
Диагностика ликвореи или утечки спинномозговой жидкости (СМЖ)
Послеоперационные, спонтанные и посттравматические ликвореи могут быть диагностированы путем тщательного сбора анамнеза и физикального исследования. Дефект в твердой мозговой оболочке вблизи височной кости будет способствовать току цереброспинальной жидкости в воздушные клетки сосцевидного отростка.
Цереброспинальная жидкость может вытекать через дефект в наружном слуховом проходе, барабанную перепонку или через евстахиеву трубу в носоглотку. Пациенты могут жаловаться на одностороннюю ринорею, которая ухудшается после пробуждения или при наклоне. Кашель или другие нагрузки, которые повышают внутричерепное давление, могут также увеличивать истечение спинальной жидкости.
В некоторых случаях спонтанная ликворея может быть пропущена, в то время как при других ситуациях, когда прозрачная жидкость просачивается через хирургическую рану, диагностика достаточно проста.
Утечка спинномозговой жидкости бывает не только следствием хирургической травмы, но может также возникать спонтанно. Причиной спонтанного экссудативного среднего отита могут быть врожденная тонкость и дегисценции в верхней стенке барабанной полости. Дегисценции крыши могут возникать в результате увеличения внутричерепного давления или грануляций паутинной оболочки. Спинномозговая жидкость может также распространяться в фаллопиев канал и сочиться рядом со стволом лицевого нерва.
Таким образом, необходима определенная настороженность при наличии стойкого экссудативного отита или при хроническом истечении прозрачной жидкости из евстахиевой трубы. Причиной состояния может быть не хронический средний отит, а персистирующая утечка цереброспинальной жидкости (ЦСЖ).
Диагноз утечки ЦСЖ может быть установлен только по клинической картине, данным лучевой диагностики и/или лабораторным исследованиям. Иногда утечка ЦСЖ очевидна, и лечение может начинаться исключительно на основании клинической картины.

В других случаях ликворея может быть более коварной, требующей проведения множества диагностических исследований, прежде чем будет установлен окончательный диагноз. Для определения источника ликвореи полезна Т2-взвешенная магнитно-резонансная цисцернография. Для обнаружения источника ликвореи также может использоваться компьютерная томография с интратекальным введением контраста.
Другие лабораторные исследования включают определение уровня белка и глюкозы в ЦСЖ. Содержание глюкозы не должно превышать 0,4 г/л, а уровень белка должен быть меньше 1 г/л, максимально 2 г/л.
Однако пока анализируемая жидкость лишь отчасти является чистой, редкий образец достигает заданных диагностических параметров. Большой объем собранной чистой ЦСЖ достаточен для постановки диагноза на основании клинической картины, и необходимость в лабораторных тестах отпадает.
Вероятно, наиболее значимым лабораторным тестом для оценки наличия ликвореи является определение простогландин-О-синтазы, протеина который продуцируется в эпителиальных клетках сосудистых сплетений и мягкой оболочке. Упомянутый β-trace протеин является одним из наиболее распространенных белков ЦСЖ.
Соотношение этого показателя между ЦСЖ и сывороткой крови составляет около 35, что является наивысшим показателем среди специфических белков ЦСЖ. Был разработан автоматический анализ, обеспечивающий надежный результат в течение 20 минут.
Risch оценивал 107 пациентов с ликвореей и обнаружил 98% чувствительность и 100% специфичность при оценке β-trace протеина. Исследуемая жидкость должна иметь уровень β-trace протеина больше чем 0,68 мг/л, а концентрация в сыворотке крови должна превышать 4,9. Чувствительность β2-трансферина составила 84% по сравнению с пациентами, у которых ликворея была зафиксирована достоверно.
Если диагноз ликвореи установлен, необходимо определить наиболее эффективный способ ее остановки.
Учебное видео анализа ликвора в норме и при менингите
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

