Ребенок атопический дерматит не пьет воду
Обновлено: 24.04.2024
В пособии рассматриваются особенности течения атопического дерматита у детей с дефицитом цинка. Кратко освещаются вопросы обмена цинка в организме, его биологическая роль, лабораторная диагностика цинк-дефицитных состояний. Пособие рассчитано на врачей - педиатров, аллергологов, дерматологов и других специалистов.
Дефицит цинка и атопический дерматит
Одной из актуальных проблем в педиатрии и дерматологии является лечение атопического дерматита. По данным эпидемиологических исследований, в разных странах атопическим дерматитом страдают от 10 до 28% детей. В общей структуре аллергических заболеваний он занимает одно из ведущих мест. Острота проблемы атопического дерматита обусловлена не только его высокой распространенностью н популяции, но и ранним дебютом, быстротой развитая хронических форм, которые приводят к снижению социальной адаптации, качества жизни и инвалидизации детей. Трудности в лечении больных атопическим дерматитом связаны с недостаточным раскрытием механизмов развития заболевания, необходимых для разработки патогенетических методов лечения. Наиболее изучены в настоящее время механизмы иммунных реакций, лежащие в основе аллергического воспаления. Значение же других механизмов, участвующих в развитии аллергических заболеваний изучено недостаточно. По данным экспериментальных и клинических исследований, изменения баланса микроэлементов в организме могут в значительной мере влиять на течение иммунологических процессов, в том числе и на развитие аллергических реакций. Вследствие этого, в течение последних лет активно обсуждается значение цинка для здоровья детей.
Обмен цинка в организме
Как известно, цинк относится к эссенциальным микроэлементам. Его запасы в организме не велики. Так у взрослого человека содержится всего 1,5-2 г цинка, что, к примеру, в 2 раза ниже содержания железа. Цинк обнаруживается во всех органах и тканях организма, однако его наибольшие концентрации определяются в скелетной мускулатуре, которая содержит 62% его количества. Также богата цинком костная система, предстательная железа, роговица. У новорожденных 25% цинка может быть представлено в печени. Основное количество поступившего цинка (40-45%) всасывается в двенадцатиперстной кишке по механизму регулируемой диффузии. Установлено, что всасывание цинка обратно пропорционально его концентрации в просвете кишки. Поступив в энтероцит, цинк соединяется с металлотионеином, который по некоторым данным регулирует не только всасывание, но и выделение цинка. В кровяном русле основным лигандом цинка является альбумин, переносящий до 2/3 метаболически активного микроэлемента. Небольшие количества цинка переносятся в мозг гистидином и цистидином
Выделяется цинк в основном через кишечник (10 мг в сутки), с мочой (0,3-0,6 мг), с потом (в жару до 2-3 мг). Также цинк выводится с женским молоком (1,63мг/кг),
Биологическая роль цинка
Биологическая роль цинка многообразна. Он необходим для роста и деления клеток, развития костной ткани, процессов регенерации, репродуктивной функции, развития мозга и поведения. Являясь компонентом более 300 энзимов, цинк принимает участие во всех видах обмена, входит в состав генетического аппарата клетки, представляя около 100 цинксодержащих нуклеопротеидов. Цинк играет значительную роль в функционировании системы иммунитета. Тимулин-гормон тимуса, необходимый Т-лимфоцитам является цинкзависимым, вследствие чего, при дефиците цинка снижается общее количество Т-лимфоцитов и Т-супрессоров, а также фагоцитарная активность нейтрофилов. Цинк принимает активное участие в процессах регенерации, поскольку необходим для синтеза и стабилизации ДНК. Супероксиддисмутаза, участвующая в регуляции перекисного окисления липидов также является цинксодержащим ферментом, в связи с чем многие авторы относят этот микроэлемент к антиоксидантам.
Цинк-дефицитные состояния
Незаменимость цинка для течения кардинальных процессов жизнедеятельности явно проявляется при возникновении его дефицита. Классическим примером дефицита цинка является энтеропатический акродерматит. Он относится к редким, наследуемым по аутосомно-рецессивному типу заболеваниям. Манифестирует в грудном возрасте и без лечения приводит к смертельному исходу. Полагают, что в результате генетического дефекта в клетках Панета нарушается всасывание цинка в кишечнике. Клинически акродерматит проявляется типичными признаками дефицита цинка. На первый план выступают поражения кожи в виде хронического эритематозно-буллезного дерматита на конечностях и вокруг естественных отверстий тела, частое присоединением вторичного инфицирования, патологией роста ногтей и волос, аллопецией. Характерны тяжелые желудочно-кишечные расстройства с синдромом нарушенного всасывания, глазные симптомы (блефарит, конъюнктивит, фотофобия, помутнение роговицы), нервно-психические нарушения, замедление роста, гипогонадизм, анемия, гепатоспленомегалия, снижение остроты вкуса и обоняния. Дефицит цинка, испытываемый женщиной во время беременности, приводит к широкому спектру врожденных уродств у плода - расщеплению верхней челюсти, верхнего неба, микроцефалии.
Методы диагностики цинк-дефицитных состояний
Диагностика дефицита цинка основывается на определении уровня цинка в сыворотке крови, эритроцитах, моче, волосах. Наиболее информативным по мнению многих авторов является исследование цинка в сыворотке крови. По данным Карлинского М. В. концентрацию цинка в крови менее 13 мкмоль/л можно расценивать как цинк-дефицитное состояние, а содержание цинка менее 8,2 мкмоль/л является неблагоприятным прогностическим признаком. Однако необходимо учитывать, что не всегда уровень цинка в крови коррелирует с клиническими проявлениями. Так, концентрация цинка в крови может изменяться в течение дня в зависимости от приема пищи, стресса, перенесенной инфекции, при нарушениях забора и хранения крови. Поэтому при диагностике дефицита цинка необходимо учитывать не только концентрацию цинка в сыворотке крови, но и положительную динамику клинических симптомов, а также повышение концентрации цинка в ответ на терапию цинксодержащими препаратами.
Цинк-дефицитные состояния и атопический дерматит
Учитывая большую роль цинка для иммуногенеза и реальную возможность развития аллергических болезней кожи на фоне цинк-дефицитных состояний, нами было проведено специальное исследование по выявлению дефицита цинка у детей, больных атопическим дерматитом и целесообразности включения цинксодержащих препаратов в терапию атопического дерматита.
Пациенты и методы: Под наблюдением находилось 54 ребенка в возрасте от 11 месяцев до 13 лет. Клиническое обследование больных включало изучение анамнеза жизни и заболевания, клинический осмотр, аллергологическое обследование, иммунологическое обследование: определение содержания иммуноглобулинов А, М, G в сыворотке крови, определение общего иммуноглобулина Е в сыворотке крови; определение количества Т- и В-лимфоцитов, определение иммунорегуляторного индекса. Содержание цинка измерялось в сыворотке крови методом атомно-абсорбционной спектрометрии. Степень тяжести атопического дерматита оценивалась с использованием шкалы SCORAD, рекомендованной Европейской рабочей группой по проблеме атопического дерматита. Шкала SCORAD позволила не только наиболее полно отразить основные симптомы атопического дерматита, но и оценить динамику клинической симптоматики в процессе лечения. Показатели оценивались по шести основным симптомам: эритема, отек/папула, корки/мокнутие, экскориации, лихенизация, сухость. Степень выраженности каждого признака оценивалась по четырехуровневой шкале: 0 - отсутствие, 1 - слабая, 2 - умеренная, 3 - сильная. Так же оценивалась площадь поражения по схеме и субъективные симптомы - зуд, нарушение сна по визуальной аналоговой шкале. Степень тяжести отражал индекс SCORAD, рассчитанный по формуле:
SCORAD = площадь поражения * 0,2 + (7*сумма объективных признаков)*0,5 + сумма субъективных признаков.
На основании индекса SCORAD в выбранной нами группе 20 детей (37%) имели атопический дерматит тяжелой степени тяжести и 34- ребенка (63%) имели среднетяжелое течение атопического дерматита
Более половины детей, поданным анкетирования (54%), имели отягощенную наследственность по аллергическим заболеваниям, ранний срок начала заболевания от рождения и до 12 месяцев с преобладанием выраженного экссудативного компонента в дебюте заболевания (64%) у детей всех возрастных групп.
В зависимости от концентрации цинка в сыворотке крови дети были распределены на 3 группы. Первую группу составили дети, концентрация цинка у которых составляла менее 10ммоль/л (20 детей). Во вторую группу вошли дети с концентрацией цинка от 10 до 15 ммоль/л (17 детей). В третьей группе концентрация цинка была свыше 15 ммоль/л.
| № группы | Концентрация цинка, ммоль | Количество пациентов |
| 1 | Менее 10 | 20 |
| 2 | 10-5 | 17 |
| 3 | Более 15 | 17 |
Результаты исследования и их обсуждение: Между 1-й и 3-й группами был проведен статистический анализ данных, который позволил выявить некоторые отличия и клинические особенности течения атопического дерматита у детей с пониженным содержанием цинка в организме.
При анализе акушерского анамнеза было выявлено, что у матерей детей раннего возраста из 1 -й группы достоверно чаще встречалась анемия и острые респираторные заболевания во время настоящей беременности. Отмечалась тенденция к более высокой частоте угрозы прерывания беременности, патологических родов, слабости родовой деятельности, а также токсикозов 1-й и 2-й половины беременности, что косвенно свидетельствует о недостатке цинка в организме матери.
В раннем возрасте у детей 1 -й группы в отличие от детей 3-й группы более часто отмечалась перинатальная энцефалопатия, как результат патологических родов и беременности. На первом году жизни дети из 1-й группы более часто испытывали задержку психомоторного развития.
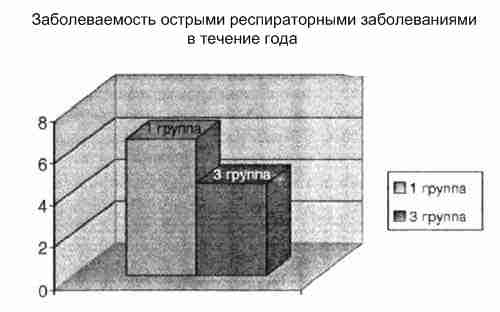
Дети с пониженным содержанием цинка в организме достоверно чаще болели острыми респираторными заболеваниями в течение года в отличие от детей 3-й группы с нормальными показателями цинка (6,5±1,29 и 4,4±1,8 соответственно).
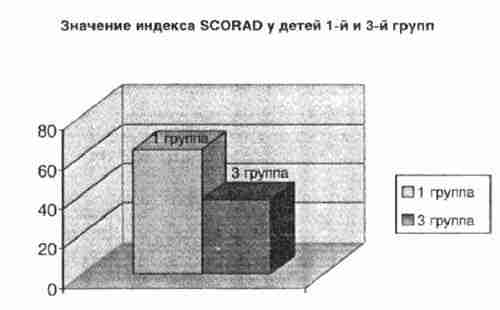
Анализируя клиническую симптоматику атопического дерматита в обеих группах можно сделать следующие выводы: в группе с пониженным содержанием цинка в сыворотке крови преобладают более тяжелые, непрерывнорецидивирующие формы атопического дерматита, резистентные к традиционным методам терапии. При оценке состояния кожных покровов, по оценке SCORAD, индекс SCORAD у детей 1 -й группы был выше и составлял 63,4±1,2, при значении того же показателя в 3 группе - 37,6±1,09.
Одновременно у детей с дефицитом цинка имелась тенденция к более выраженной сухости кожи (2,25±0,5 балла), в отличие от детей 3 группы (1,8±0,4 балла). У детей из 1 -и группы достоверно чаще отмечалось поражение дериватов кожи - дистрофические изменения ногтей, замедленный рост и ломкость волос.
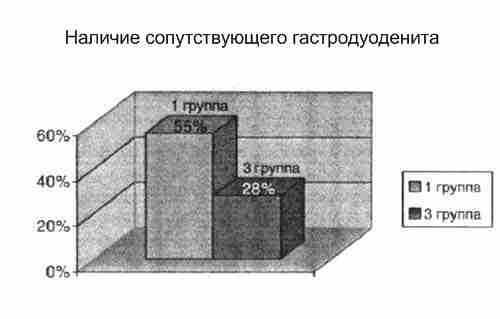
При дальнейшем обследовании детей была выявлена гепатомегалия (по данным ультразвукового обследования) у 75% детей 1 группы и 40% детей 3 группы. Характерно, что в группе с низкими показателями цинка более часто встречалась сопутствующая патология желудочно-кишечного тракта - хронические гастродуодениты - 55% и 23% соответственно.
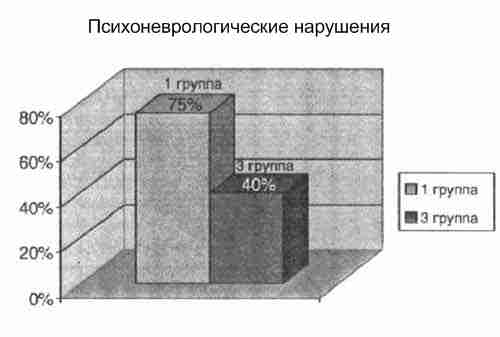
Изменения в психоневрологическом статусе (дефицит внимания, гиперактивность) имело 75% детей 1 группы, в отличие от 40% детей 3 группы
При анализе гематологических показателей не было выявлено достоверных различий между 1 -й и 3-й группами, однако имелась тенденция к более низким показателям гемоглобина (125,5± 12,6 и 143,2±19 соответственно).
Различий в иммунологических показателях крови при анализе двух групп не отмечалось. Все дети имели иммунологические нарушения, характерные для атопического дерматита.
Было сформировано две группы детей. Дети 1-й группы (15 человек) получали Цинктерал в составе комплексной терапии. Дети 2-й группы (15 человек) получали только традиционное лечение. С целью оценки эффективности проводимого лечения клинико-лабораторное обследование проводилось до и после окончания курса терапии. Оценка клинических проявлений атопического дерматита показала более выраженную положительную динамику у детей 1-й группы по сравнению с контролем. Так, в 1-й группе продолжительность яркой гиперемии и зуда (в днях) составляла 3,5±1, а во 2-й группе 6,6±9: сухость кожи 10,1 и 12,3 соответственно; нарушение сна 3,7 и 6,7 дней.

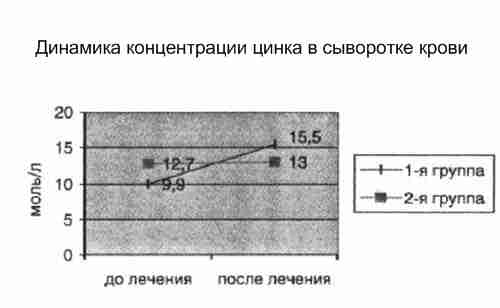
При анализе лабораторных данных было выявлено, что в 1-й группе достоверно увеличивалась концентрация цинка в сыворотке крови с 9,9 до 15,5 ммоль/л, тогда как в группе, не получавшей Цинктерал, концентрация цинка оставалась на прежнем уровне (12,7 до 13 ммоль/л).
В 1-й группе отмечалось более выраженное понижение общего иммуноглобулина Е и повышение иммуноглобулина А, чем во 2-й группе (соответственно р
При использовании Цинктерала у 4 детей отмечались побочные эффекты в виде тошноты, болей в животе при приеме препарата до еды, после перехода на прием Цинктерала после еды эти явления купировались. У одного ребенка мы были вынуждены прекратить терапию Цинктералом в связи с появлением рвоты после каждого приема препарата. Аллергических реакций на препарат в нашем исследовании не отмечалось.
Выводы: Таким образом, можно заключить, что содержание цинка в организме коррелирует с тяжестью течения атопического дерматита, с особенностями клинических проявлений заболевания. Включение в комплексную терапию атопического дерматита препарата цинка "Цинктерал" повышало эффективность проводимого лечения, сокращало сроки наступления ремиссии заболевания.
Атопия — этот термин характеризует предрасположенность к развитию атопического дерматита, бронхиальной астмы и / или аллергического ринита.
Атопическая экзема — это воспаление кожи, которое вызывает сухость и зуд кожи. Поражает любые участки кожи, включая лицо, но самыми распространенными местами являются локти, колени, запястья и шея. Встречается с одинаковой частотой как у женщин, так и у мужчин, и обычно начинается в первые недели или месяцы жизни. Наиболее часто встречается у детей, поражая, по меньше й мере, 10% детей грудного возраста. Может сохраняться и у взрослых или после асимптомного периода может вернуться в подростковом и во взрослом возрасте. Многие факторы окружающей среды ухудшают состояние кожи при экземе. К ним относятся повышенная температура, пыль, контакт с раздражающими средствами (например , мыло или моющие средства), стресс и инфекции. Также ухудшается состояние кожи при экземе во время беременности (см. ниже).
Атопический дерматит беременных возникает у женщин, которые уже страдают экземой, и вызывает обострение болезни (примерно у 20% больных атопическим дерматитом беременных). Помимо этого, существует группа женщин, у которых первое проявление этого заболевания началось в период беременности (к ним относится оставшиеся 80% случаев). Зачастую они имеют более чувствительную кожу с тенденцией к сухости и раздражению (так называемый атопический диатез), а также возможно, что кто-то из их родственников страдает атопическими заболеваниями (астма, аллергический ринит, атопический дерматит).
Атопический дерматит беременных развивается обычно в течение первой половины периода беременности (у 75% — до третьего триместра). АДБ ранее был известен как «почесуха беременных», но в это определение не входят все виды изменений кожи, которые могут наблюдаться при этом виде заболевания. Поэтому это название уже не употребляется.
Какова причина атопического дерматита беременных? Причина полностью не ясна. Атопия — заболевание, которое носит наследственный характер (см. ниже) и проявляется на генетическом уровне. Люди-атопики имеют сверхактивную иммунную систему и склонность к воспалению кожного покрова (покраснение и эрозии). Защитный барьер кожи у таких людей не работает как надо, и поэтому кожа склонна к сухости и развитию инфекций . Во время беременности иммунная система значительно изменяется, что может привести к ухудшению существующего дерматита или проявлению первых признаков развития атопического дерматита. Эти изменения обычно проходят после родов; хотя рецидив заболевания может проявиться у некоторых женщин во время повторной беременности.
Носит ли атопический дерматит семейный характер? Да. Атопическая экзема (также как и астма или сенная лихорадка), как правило, встречается в семьях людей, страдающих этими заболеваниями. Если один или оба родителя поражены экземой, астмой или поллинозом, вероятнее всего, что их дети будут склонны к этим видам заболеваний. Также, из-за наследственности, у вашей сестры или матери тоже мог возникнуть атопический дерматит во время беременности. Существует высокая вероятность появления атопического дерматита во время последующих беременностей.
Каковы симптомы атопического дерматита беременных и как он выглядит? Главным симптомом является сильный зуд, который может доставлять дискомфорт во время сна. Важность кожной сыпи зависит от типа АДБ. Если вы страдаете ухудшением уже существующей экземы, вероятно, что ваша кожа будет красной и сухой. Если экзема активная (во время обострения), у вас могут образоваться небольшие пузырьки с прозрачным содержимым на кистях и стопах или на коже может возникнуть мокнутие. На участках кожи, которые подвергаются постоянным расчесам, кожа может огрубеть, возникает так называемая лихенификация. Если у вас впервые появился атопический дерматит во время беременности, то сыпь проявляется в более легкой форме. Две трети пациентов страдают от красных, зудящих, шелушащихся пятен (так называемый экзематозный тип АДБ ). Очагом поражения, также как и при атопической экземе, является шея, грудь, локтевые сгибы и подколенные ямки. Еще треть пациентов имеет мелкие узелки (1 - 2 мм), или несколько большие бляшки (5 - 10 мм), иногда с наличием небольших открытых ран (экскориаций, которые появляются в результате расчесов кожи) на животе, спине и конечностях (так называемая «почесуха»).
Как поставить диагноз атопического дерматита беременных? Обычно легко установить диагноз при обострении уже существующей экземы на основании характерной клинической картины, и учитывая историю болезни. Однако при первом проявлении атопического дерматита диагноз установить труднее. Его можно спутать с таким заболеванием кожи, как чесотка или с кожной сыпью, вызванной аллергией на медицинские препараты, и другими специфическими кожными заболеваниями, возникающими во время беременности. Лучше всего рассказать вашему семейному врачу об атопическом дерматите у вас или у членов вашей семьи, а также о предрасположенности к другим атопическим заболеваниям (так называемый атопический диатез, см. выше).
Может ли повлиять атопический дерматит беременной женщины на будущего ребенка? Нет, проявление сыпи у матери не причиняет никакого вреда ребенку. Однако на фоне атопического дерматита у ребенка может развиться генетическая предрасположенность к атопическим заболеваниям (экзема, астма или сенная лихорадка).
Можно ли вылечить атопический дерматит беременных? Не полностью; из - за генетической предрасположенности к этому заболеванию. Но есть много способов контролировать его. В особенности первые проявления атопического дерматита хорошо поддаются лечению и легко контролируются.
Как лечить атопический дерматит при беременности? Основной целью лечения является облегчить зуд и уменьшить воспаление и покраснение кожи. Важно, чтобы во время беременности использовались лечебные препараты, которые являются полностью безопасными для здоровья матери и ребенка. Чаще всего используют увлажняющие средства, стероидные кремы или мази.
Увлажняющие (смягчающие кремы и мази) могут применяться несколько раз в день для предотвращения сухости кожи. Их много, поэтому важно выбрать именно то средство, которое вам подходит. Увлажняющие средства для ванн и использование заменителей мыла во многих случаях приносят облегчение. Не рекомендуется слишком часто принимать ванну или душ, это пересушивает кожу.
Стероидные кремы или жирные мази, содержащие стероиды часто необходимы для уменьшения симптомов. Их следует наносить только на пораженные участки кожи. Следует использовать самые слабые (например, гидрокортизон) или средней силы стероидные кремы. Количество крема должно быть минимальным. В идеальном случае 1 - 2 маленьких тюбика (15 - 30 гр.) будет достаточно. Тем не менее, в более тяжелых случаях, использование более сильного стероидного крема или мази в больших количества всегда предпочтительнее приема стероидов в виде таблеток.
Назначение стероидных таблеток является последним шагом для контролирования состояния, они должны приниматься только в небольших дозах и в течение короткого периода времени. Преднизолон является препаратом, который назначают во время беременности в случае серьезных обострений экземы.
Некоторые пациентки могут также воспользоваться дополнительными методами лечения, например, ультрафиолетовыми лучами (УФ типа B), которые считаются безопасными во время беременности.
Антибиотики могут оказаться необходимыми при мокнутии. Это может означать, что экзема инфицирована бактериями.
Следует избегать использования крема или мази, которые подавляют иммунную систему, такие как такролимус (Protopic ®) и пимекролимус (Elidel ®), поскольку они не получили лицензию на применение во время беременности. Хотя считается, что неофициальное использование этих препаратов на ограниченных областях кожи не причиняет вреда будущему ребенку, но серьезные исследования в этой области не проводились.
Кроме этого, зуд кожи могут облегчить антигистаминные препараты. Безопасными лекарствами в период беременности считаются:
- Седативные (успокоительные): клемастин, диметинден, хлорфенирамин.
- Неседативные: лоратадин, цетиризин.
Насколько это лечение является безопасным для здоровья матери и ребенка? Необходимо ли специальное наблюдение? Применение самых слабых или средней активности стероидных кремов или мазей в умеренных количествах является безопасным во время беременности. Сильные стероидные кремы или мази могут повлиять на развитие плода. Дети в этих случаях могут родиться с недостаточным весом, особенно при применении стероидных кремов или мазей в больших дозах (более, чем 50 г - 1/2 большого тюбика в месяц, или больше 200 - 300 г - 2 - 3 - больших тюбика в течение всего периода беременности). Короткие курсы (около 2 - х недель) преднизолона (стероиднoй таблетки), который является препаратом выбора среди таблетированных стероидных гормонов во время беременности, обычно не причиняeт вред ребенку. Однако оральное применение больших доз (более 10 мг в день) преднизолона в течение более длительного периода (более 2 - х недель) в течение первых 12 недель беременности может привести к развитию «заячьей губы» или «волчьей пасти» у ребенка. Продолжительное лечение стероидными таблетками (в котором обычно нет необходимости при АДБ) может также повлиять на развитие ребенка в целом, в частности на рост плода.
При применении стероидных таблеток у матери существует риск развития диабета (высокий уровень сахара) и гипертонии (высокое артериальное давление). Поэтому в дородовых клиниках должны проводиться постоянные измерения кровяного давления и анализы мочи, в то время как УЗИ может определить отклонения в развитии ребенка.
Возможны ли нормальные роды? Да.
Могут ли женщины с атопическим дерматитом беременности кормить грудью? Да. Даже при лечении стероидными таблетками женщина может кормить ребенка грудью, так как только незначительное количество стероидов попадает в грудное молоко. Однако эти женщины подвергаются риску развития экземы сосков из-за повышенной чувствительности кожи. Поэтому рекомендуется применение увлажняющих кремов для этой части тела. Если это стероидные кремы, то перед кормлением грудью ее нужно тщательно вымыть, чтобы предотвратить попадание в рот ребенка.
Несмотря на все усилия, которые были предприняты для того, чтобы информация, приведенная в данной информационной брошюре, являлась точной, не каждый из описанных способов лечения подходит или является достаточно эффективным для всех пациентов. Ваш лечащий врач сможет предоставить вам более подробную информацию.
Общая информация данной брошюры была заимствована из информационной брошюры для пациента (BAD). Эта брошюра была подготовлена рабочей группой "Kожные заболевания во время беременности", Европейской академии дерматологии и венерологии (ЕАДВ) и может не отражать официальной точки зрения Академии.

Атопический дерматит — это хроническое воспалительное заболевание кожи, которое проявляется зудящими красными пятнами, сыпью, шелушением и сухостью. Это заболевание диагностируется у 30% детей и у 10% взрослых. Однако, зачастую атопическому дерматиту не уделяется должного внимания, и некорректное лечение этой болезни может замедлять наступление ремиссии и ухудшать общий уровень здоровья. О 5 самых распространенных ошибках в тактике лечения рассказывает дерматолог Анна Трушина.
Ошибка №1. Излишняя диагностика, направленная на выявление «некожных» причин.
Причины развития атопического дерматита кроются в генетически обусловленных особенностях:
1. Со стороны кожи — связаны с нарушением барьерной функции.
2. Со стороны иммунной системы. В ответ на проникновение раздражителей и аллергенов через нарушенный кожный барьер формируется воспаление.
Ошибка №2. Поиск причинного аллергена.
Атопический дерматит не является аллергическим заболеванием по своей природе. Однако, аллергические реакции могут сочетаться с атопическим дерматитом, как сопутствующее заболевание. Так происходит примерно у 20-30% пациентов.
Поэтому сам по себе атопический дерматит не является поводом для сдачи дорогостоящих панелей на специфические аллергены, а анализ должен сдаваться только при подозрении на конкретную аллергическую реакцию у части пациентов.
Ошибка №3. Соблюдение необоснованной диеты.
Часто атопический дерматит становится поводом для назначения строгой “гипоаллергенной” диеты. Детский рацион становится однообразным и скучным. Однако, такие пищевые ограничения не обоснованы с научной точки зрения и не приносят желаемого результата, даже если параллельно есть аллергия.
Помимо отсутствия эффекта, строгая диета способна нанести вред организму. Она приводит к дефициту важных нутриентов, минералов и витаминов, что может негативно сказаться на общем состоянии здоровья ребенка. Поэтому детям с атопическим дерматитом нужно питаться разнообразно и сбалансированно. Из рациона исключаются только те продукты, роль которых четко доказана с обострением патологического процесса. Аналогичные правила применимы и к питанию мамы, если малыш находится на грудном вскармливании.
Ошибка №4. Нерациональный уход за кожей.
Основа лечения атопического дерматита это восстановление барьерной функции кожи и устранение воспаления. Поэтому назначаются такие средства, которые помогают УВЛАЖНИТЬ и смягчить кожный покров и удержать влагу внутри него, и тем самым улучшить защитные свойства кожи. В комплексе используются также мероприятия, которые уменьшают вероятность развития воспалительного процесса, т.е. ограничивается контакт кожи с потенциальными агрессорами из внешней среды.
Чтобы реализовать перечисленные выше цели, требуется тщательный и бережный уход за кожей ребенка-атопика с использованием ЭМОЛЕНТОВ. Это специальные средства, лосьоны, кремы, бальзамы, которые при нанесении на кожу смягчают и увлажняют ее, способствуют заполнению межклеточных пространств в коже, восстанавливая ее барьерные свойства.
Важно понимать, что использования простых детских кремов 1-2 раза в день может быть недостаточно. Для правильного ухода требуется нанесение специальных эмолентов в достаточном объеме. Они распределяются толстым (!) слоем как на проблемные, так и на визуально неизмененные участки кожи. При этом, кратность нанесения напрямую зависит от состояния кожи. Требуется использовать эмоленты столько раз в течение дня, чтобы весь день наощупь кожа оставалось гладкой, мягкой и без шелушения.
Ошибка №5. Отказ от «гормонов».
При атопическом дерматите внутри кожи происходит воспалительный процесс (само слово “дерматит” в дословном переводе на русский означает воспаление кожи). Именно поэтому в период обострения используются противовоспалительные наружные средства, которые позволяют остановить воспаление. К таким средствам относят наружные глюкокортикостероиды. Однако многие родители отказываются от этих «гормонов» из-за стероидофобии (боязни использования стероидов).
Топические (т.е. используемые наружно: лосьоны, эмульсии, мази, кремы) кортикостероиды на протяжении не одного десятилетия используются в лечении атопического дерматита. За это время они продемонстрировали высокую эффективность и высокий профиль безопасности.
Если же родители не используют кортикостероиды в тех случаях, когда к этому есть показания, или делают это нерационально (назначают самостоятельно без учета степени и формы кожного воспаления, самостоятельно отменяют гормон раньше необходимого срока без контроля врача), то это может привести к ухудшению состояния кожи, формированию очагов хронического воспаления и другим местным осложнениям.
Заключение
Атопический дерматит (АД, экзема) — это хроническая болезнь кожи, которая сопровождается сухостью, покраснением и зудом.
В каком возрасте проявляется атопический дерматит?
Атопический дерматит — это наиболее распространенная кожная болезнь, с которой сталкиваются детские дерматологи. У 65 % маленьких пациентов с таким диагнозом симптомы развиваются в возрасте до 1 года, у 90 % — в возрасте до 5 лет. Большинство детей к 4 годам перерастают атопический дерматит, у некоторых он проходит только в подростковом возрасте, но кожа и после остается сухой и чувствительной. В редких случаях атопический дерматит остается на всю жизнь. Родителям следует знать, как можно помочь при экземе и при необходимости облегчить состояние ребенка.
Атопический дерматит обычно встречается у детей, в семьях которых уже есть экзема или другие аллергические заболевания, например сенная лихорадка или астма. Атопический дерматит при этом не заразен.
Симптомы атопического дерматита
Поскольку атопический дерматит — это хроническая болезнь кожи, его симптомы могут исчезать и снова появляться. Периоды обострения (когда симптомы усиливаются) чередуются с периодами ремиссии (когда состояние кожи улучшается или симптомы полностью проходят).
Симптомы атопического дерматита индивидуальны и могут отличаться у каждого ребенка, но к общим относятся сухость, покраснение кожи, зуд и сыпь. Кожа настолько сухая, что иногда на ней могут образовываться даже трещины.
Экзема может появиться на любом участке тела и даже сразу в нескольких местах.
- У грудничков сыпь обычно бывает на лице и волосистой части головы.
- У дошкольников и детей младшего школьного возраста — на локтевых и коленных сгибах.
- У детей среднего и старшего школьного возраста сыпь чаще всего появляется на руках и ногах.
Как избежать обострения болезни?
Чтобы предотвратить обострение атопического дерматита, придерживайтесь приведенных ниже рекомендаций.
- Используйте эмоленты (увлажняющие кремы или мази). Кожа ребенка должна быть увлажненной, поэтому применение эмолентов должно стать частью ежедневного ухода за ребенком.
- Выбирайте эмоленты без запаха. При покупке средства учтите, что крем или мазь эффективнее увлажняют кожу, чем лосьон.
- После ванны аккуратно промокните кожу полотенцем, а затем нанесите эмолент на влажную кожу.
- Наносите увлажняющий крем хотя бы один раз в день, а при необходимости и чаще.
- Избегайте раздражающих веществ и тканей. Если вы или ваш ребенок чувствительны к «раздражающим» тканям или химическим веществам в средствах по уходу за кожей, то:
- выбирайте одежду из мягких натуральных тканей, например 100 %-ного хлопка;
- используйте только средства по уходу за чувствительной кожей, желательно без запаха;
- ограничьте время пребывания в душе или в ванной до 5–10 минут, используйте воду комнатной температуры, но ни в коем случае не горячую;
- выбирайте гипоаллергенные средства для стирки (без красителей и отдушек);
- избегайте частого применения кондиционеров для белья.
- Следите за тем, чтобы ребенок не расчёсывал поврежденные места, старайтесь отвлекать его от этого. Царапины могут ухудшить состояние кожи, к тому же велик риск инфицирования ранок. Следите за ногтями вашего ребенка — они должны быть короткими и без острых краев.
- Аллергия может быть причиной атопического дерматита, так что обсудите с педиатром этот вопрос. Некоторые виды аллергии, например, пищевая, аллергия на шерсть домашних животных, на пыль или на пылевых клещей (тех, которые обитают в подушках, матрацах и одежде), проявляются сыпью и ухудшают состояние кожи. Если причиной атопического дерматита у вашего ребенка признана аллергия, по возможности избегайте контакта с аллергеном.
- Узнайте у педиатра о других причинах, которые могут спровоцировать обострение экземы (перегрев, стресс и т. п.).
Лечение
Педиатр может назначить лекарства, чтобы помочь вашему ребенку и улучшить состояние его кожи. Выбор лекарства будет зависеть от формы атопического дерматита и от локализации его очагов на теле. При атопическом дерматите есть два способа применения лекарств. Их можно:
- нанести на кожу (местное применение) в виде крема или мази;
- принять внутрь (перорально) в таблетках или в виде жидкости.
Перед тем как дать ребенку какие-либо лекарства, убедитесь, что вы знаете, как именно их необходимо применять. Поговорите с педиатром, если у вас возникли вопросы или сомнения по поводу способа применения лекарства.
Безрецептурные лекарства
- Топические стероиды (к примеру, гидрокортизоновая мазь или крем) могут снять зуд кожи и уменьшить воспаление. Лучше всего они помогают при лёгкой форме атопического дерматита.
- Местные антигистаминные препараты могут быстро облегчить состояние сухой зудящей кожи с минимальными побочными эффектами. Некоторые из этих препаратов содержат спирт, который может вызвать ощущение жжения.
- Антигистаминные препараты для приема внутрь могут облегчить зуд (особенно те, которые вызывают сонливость).
Лекарства по рецепту
- Топические стероиды назначают для уменьшения воспаления (покраснения и отека) и зуда. Эти эффективные и безопасные препараты широко используются для лечения атопического дерматита. Если использовать препарат не по инструкции, иногда могут возникнуть такие побочные эффекты, как истончение кожи, растяжки или акне.
- Местные иммуномодуляторы (нестероидные препараты) используются для уменьшения воспаления и зуда. Это новый класс препаратов, эффективность применения которых у детей старше 2 лет превышает 80 %.
- Пероральные антигистаминные средства в некоторых случаях могут быть достаточно эффективными.
- Пероральные антибиотики назначают при наличии вторичной инфекции.
- Пероральные стероиды редко назначают детям, т. к. они небезопасны. После отмены подобных препаратов часто возникают обострения.
Помните:
Атопический дерматит — это хроническая болезнь кожи, симптомы которой могут исчезать и снова появляться. Решение этой проблемы зависит от вас, вашего ребенка и вашего педиатра. Если вы соблюдаете данные рекомендации, но состояние кожи вашего ребенка не улучшается, обратитесь за консультацией к врачу.
Комментарии 15
Для того чтобы оставить комментарий, пожалуйста, войдите или зарегистрируйтесь.
Виктория Украина, Мелитополь
Хочу тоже поделиться опытом лечения атопического дерматита у ребенка. Началось у нас все в 2 месяца. Ребенок на ИВ, смесей перепробовали и переменяли целую кучу ситуация только усугублялась. Разнообразные схемы лечения которые нам назначали врачи только временно снимали симптомы. Мы начали замечать, что еда не всегда влияет на появление сыпи. Бывало просто не с того не с сего краснеет как "синьор-помидор" в течении 10 минут, а потом в течении дня сыпь сходит но зуд все равно беспокоил постоянно. В возрасте 8 месяцев попали к аллергологу-иммунологу который перевернул наши познания об атопическом дерматите с ног на голову. Он объяснил, что проблема атопического дерматита в первую очередь это проблема сухой кожи, а только потом аллергии. И пока кожа не востановит свой липидный слой ни какое лечение аллергии не поможет, потому как поврежденная кожа (сухая, без защитного жирового слоя) может давать аллегрическую реакцию даже на механическое трение хлобчато-бумажной ткани. Назначил схему лечения Эмолент (ТОПИКРЕМ) первую неделю 4-5 раз в сутки ополаскивания в душе и после этого хороший слой эмолента. Когда кожа достаточно насытится влагой эмолент можно использовать реже 1-2 раза в сутки. И пользоваться им до 14 лет пока не произойдет половое созревание и кожа не станет более жирной. Кортикостероид Локоид липокрем (на основе гидрокартизона) 15дней два раза в день на поврежденные места. После 1раз через день, потом через два и так в течении трех месяцев сойти на нет. Кетотифен по 1/2 таблетке раз в сутки в течении 6месяцев (нам 8мес). Т.к. лечение на пол года я расчитывала что результаты я увижу не раньше чем спустя 2-3месяца. Но на третьи сутки после интенсивного увлажнения у нас полностью пропал зуд и практически исчезли все "сыпучки". Осталась еденичная сыпь под коленками и в области контакта с памперсам. Лечением очень довольна , малышу купаться и мазаться нравиться. Может кому нибудь наш опыт поможет. Желаю всем скорейшего выздоровления.
Света
Вот прям на прошлой неделе столкнулись с этой проблемой. У дочери, 12 лет, на локтях появилась сыпь, и под коленками чуть-чуть. Ходила чесала, сковыривала маленькие корочки. Пошли к врачу, говорит что это дерматит, но вот только на что именно нам только предстоит узнать. Анализы еще не сдавали. А пока нам прописали крем Неотанин, чтобы увлажнять проблемные места и от зуда избавиться.
Гость
Всем кто имеет дело с атопическим дерматитом, хочу посоветовать одну мазь украинского производства, называется "асквама". У моего малыша АТ проявился на певом месяце от роду, а уже в полгода красноватые шелушения покрыли практическу всю волосяную часть головы, а также участки возле ушей. С переменным упехом высыпания то исчезали, то появлялись, но дерматит прогрессировал, и в 2,5 года нас обсыпало практически полностью. Не буду перечислять к каким специалистам мы обращались, но их было много.Мы хорошо ознакомились с медикаментозными способами лечения, которые имели кратковременный эффект, соблюдали диету и т. п. но все старания были безполезными. В конце-концов нашли толкового гастроэнтеролога, который нам прописал противогелминтную терапию и нашли никому неизвестную мазь- бальзам "асквама". На счет этого бальзама у меня сложилось очень хорошее мнение. Во-первых он состоит из натуральных компонентов, в нем нет гормонов; во-вторых реально увлажняет кожу; в-третьих отлично заживляеи трещинки и образует защитный слой. Минус лиш в том, что он не убирает зуд, но для этого он и не предназначен. После назначений гасто в комплексе с этим бальзамом у нас была хорошая ремисия 3 мес. Сейчас начало опять подсыпать опять мажемся - для кожи очень хорошо! P.S. психологи утверждают, что АТ - это классика жанра психосоматических заболеваний, и причину нужно искать не тольно в аллергенах или в неправильной работе органов, но и в психоэмоциональной среде с которой контактирует ребенок.
Танюшечка
Katry_n Россия, Новосибирск
Здравствуйте, у меня большая надежда на вашу помощь. Ребенку 1год и 4мес, на данный момент мы прошли вторичное лечение на фоне золотистого стафилококка, Кандиды и клепсиеллы, это у нас с 3 месяцев. Причину откуда все этому ребенка таким не выяснили, но факт второе лечение и атопический дерматит. Дерматит не проходит. Подскажите как быть? Ребенка он беспокоит когда совсем кожа сухая, вода очень хлористая, мажем каждый день. Кушаем домашний йогурт виво, заметно улучшился кал, хотя после лечения не особо радовал глаз, как будто пища плохо переваренная. Дак еще и диагноз фимоз, хорошо что есть вы, а то мы уже вторую неделю ребенку там все задираем и промываем. Помогите разобраться с выше описанным состояние и что делать дальше?
Ysagi Россия, Москва
Добавлю про Элидел. Причем что радует его нужно не так-то уж и много. В том смысле, что 2 раза в день мажешь поврежденные места и в течении нескольких недель видишь недурственные результаты.
Sunshine Россия, Зеленоград
Наталья Россия, Нальчик
спасибо за статью! информация очень актуальна для многих(( в самой статье опечатки или как их по другому назвать- лишние буквы "о" в первой половине текста в начале предложений.
Marie_Moineau Украина, Никополь
Очень жаль, что у нас часто ищут проблему у таких детей. в кишечнике. Годами пичкают дорогими и ненужными бактериями, фагами, а когда ребенок перерастает - это "ура, наконец то помогло" - а дешевле было бы соблюдать рекомендации из этой статьи.
НинаНина Германия, Bielefeld
Сергей Бойко Украина, Киев
Евгения
Кстати, а у моей дочери атопический дерматит еще и сильно зависит от окружающей среды: малейший перегрев - сухие руки-ноги аж до струпьев, что только стероидная мазь помагает. Из-за этого трудно в зимний период, уже наловчились быстро-быстро раздеватся в подьезде, пока дойдет до дома с улицы, где -12, то уже и перегреется(((
mamaEmila Беларусь, Могилев
Айкануш, у моих сыновей атопический дерматит, и у старшего бронхиальная астма. Диета нужна обязательно, и пробы реально помогают убрать из рациона только то, что нельзя именно вашему ребенку. Если Вы не уверены в списке запрещенных для Вас продуктов, то проба очень помогает. Но делать ее нужно только вне периода обострения и за две недели до анализа убрать капли от аллергии (или таблетки). Мази и крема можно оставить.
Екатерина Россия, Санкт-Петербург
Айкануш Украина, Одесса
спасибо за статью!
а как на счет диеты? нам 4,3 года, атопический дерматит начался с 2,5 лет. и у нас очаги - не на локтевых и коленных сгибах, а на попе. иногда сильно проявляется, иногда не очень. вот недавно пошли к аллергологу взять отвод от манту, так она надавала сдать анализы (аллергопробы) на 840 грн:((( во многих источниках читала, что до 5 лет они не очень информативны. стоит ли сдавать эти анализы?
На приеме часто встречаются пациенты с данным диагнозом, давайте разберёмся, что из себя представляет это заболевание и какие имеет особенности.
Атопическим дерматитом (АД) называют заболевание кожи, которое связано с нарушением барьерной функции, из-за чего происходит выраженная реакция на простые раздражители. Кожа при АД проницаема и легко воспаляется в ответ на внешние раздражители.
При АД характерен дефицит липидной субстанции на поверхности кожи, в результате эпидермальный барьер кожи нарушается. Подобный дефицит носит наследственный характер. Если у одного из родителей подтвержден диагноз атопический дерматит, то у ребенка с вероятностью 30-50% он также проявится. Если оба родителя -атопики, то вероятность достигает 50-80%.
Отмечено, что АД чаще встречается в развитых странах - существует «гигиеническая теория» его возникновения.
- Лечение атопического дерматита.
Основу терапии АД составляет базовый уход за кожей, а именно - регулярное использование эмолентов. С помощью крема мы восполняем дефицит липидов на поверхности кожи и повышаем ее барьерную функцию.
Регулярность применения позволяет снижать частоту рецидивов, так как увлажненная кожа менее чувствительна к внешнему воздействию.
В периоды обострения АД помимо эмолентов проводят противовоспалительную терапию топическими кортикостероидами и ингибиторами кальционеврина.
- Нужна ли специальная диета?
В прошлом считали, что АД проявляется на фоне пищевой аллергии. Но позднее стало известно, что только у 30% пациентов (в основном с тяжёлым течением АД) этот фактор имеет место быть.
Остальные 70% спровоцированы внешними факторами:
1. Жесткость воды
2. Сухость воздуха
3. Контакт с шерстью и синтетикой
5. Нерациональность использования моющих средств.
Исходя из этого тактика ведения пациентов следующая:
- в большинстве случаев диета не нужна
- не применяются универсальные диеты, которые значительно ограничивали рацион
- рекомендуется разнообразие в рационе - это, как оказалось, способ снижения рисков аллергии.
- в большинстве случаев легкое течение АД связано с выраженной реакцией кожи в ответ на бытовые раздражители, по этой причине корректировка ухода довольно результативна.
-Когда диету следует назначить?
При упорном, тяжелом течении АД, которое устойчиво к терапии, в таком случае предполагается, что имеется пищевая аллергия, усугубляющая течение АД.
В таких ситуациях временные ограничения в рационе определенного продукта или группы продуктов с целью диагностики оправданы. Пробную диету назначают на 2-4 недели. Если результат отсутствует, то продукты следует вернуть в рацион.
Читайте также:

