Реаферон при меланоме кожи
Обновлено: 28.04.2024
Термин меланома подразумевает злокачественную опухоль; термин злокачественная меланома не употребляется. Меланома, наиболее злокачественная из всех опухолей кожи, обычно развивается из уже существующего невуса или родимого пятна, однако может образоваться de novo.
2. Назовите типы родимых пятен. Какие из них наиболее склонны к злокачественному перерождению?
Внутридермальное родимое пятно: наиболее доброкачественная форма. Пограничное: переходный компонент может быть местом образования меланомы. Сложное: сочетание внутридермального и пограничного; промежуточная активность. Шпиц: ранее называвшееся ювенильной меланомой, оно представляет собой эпителиоидный невус из веретенообразных клеток, относительно доброкачественное. Диспластическое: чаще всего озлокачествляется (особенно при синдроме диспластического невуса).
3. Назовите факторы риска образования меланомы.
• Большое количество родимых пятен (более 50 родимых пятен диаметром более 2 см)
• Изменение невуса
• Наследственная предрасположенность к меланоме
• Светлая, слабоиигментированиая кожа
• Белые или рыжевато-коричневые волосы
• Периодические острые тяжелые солнечные ожоги в анамнезе
• Синдром диспластического невуса
• Меланома в анамнезе
Риск также повышен при иммуносупрессии. Малигпизация более вероятна для врожденных невусов, чем для обычных доброкачественных.
4. Что такое синдром семейной меланомы?
Наследственный синдром семейных родимых пятен и меланомы (FAM-M - FAmilial Mole and Melanoma syndrome) характеризуется развитием меланомы у одного или более родственников первой или второй степени родства и наличием более 50 родимых пятен различного размера, некоторые из которых гистологически атипичны. Риск развития меланомы на протяжении жизни у человека с данным синдромом доходит до 100%.
5. Существует ли специфический ген, отвечающий за развитие меланомы при синдроме семейных родимых пятен и меланомы?
При генетических исследованиях у многих людей с синдромом семейных родимых пятен и меланомы обнаружен специфический ген (р16).
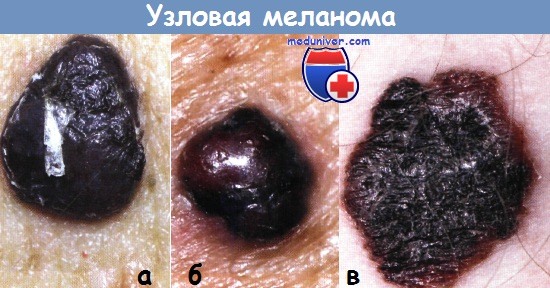
а - Узловая меланома у пациентки 61 года.
Год назад заметила на спине узелок, который медленно увеличивался.
Иссечение, гистология — узловая пигментная меланома с умеренно выраженным полиморфизмом клеточных структур.
Элементами опухоли являются невусоподобные клетки, эпителиоидные, многоядерные гигантские с наличием внутри- и внеклеточно глыбок меланина.
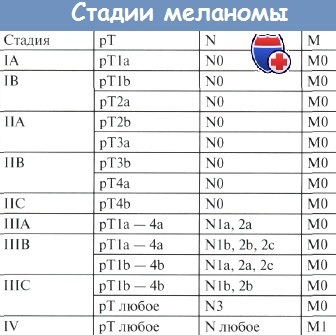
Толщина опухоли — 5 мм, инвазия по Кларку — III, установлена стадия IIB.
б - Узловая меланома у пациента 65 лет, стадия IB, рТ2а, N0, М0.
Очаг поражения появился 7 месяцев назад на неизмененной коже в области спины.
Иссечение, гистология — пигментная меланома, толщина опухоли — 2 мм, инвазия по Кларку — III.
в - Меланома кожи бедра у пациента 62 лет, стадия IB, pT1b, N0, М0.
Год назад был установлен диагноз— первичномножественные метахронные злокачественные опухоли: меланома кожи подключичной области справа, стадия IIА, рТЗа, N0, М0 и базальноклеточный рак спинки носа.
Меланома удалена с помощью широкого иссечения, а базалиома — лазерного выпаривания. Проводилась иммунотерапия.
В течение последующего года возник данный новый очаг меланомы (не метастаз) в области бедра.
6. У кого риск развития меланомы низкий?
У детей младше 10 лет, чернокожих и смуглокожих белых людей, представителей азиатских народов, индейцев и, конечно, у людей, без факторов риска.
7. Где обычно возникает меланома?
На задней части туловища у мужчин и на нижних конечностях у женщин. Она может образоваться в любом участке тела, подвергающемся воздействию солнца. Меланому редко наблюдают на подошвах стоп, ладонях и гениталиях; однако эти участки типичные места развития меланомы у чернокожих больных. Иногда меланома может возникнуть в местах, не покрытых кожей, например, на глазном яблоке, в области ануса и на слизистой рта.
8. Где чаще встречается меланома?
Заболеваемость меланомой выше всего в Австралии, особенно в северной части континента, где светлокожие потомки первых поселенцев подвергаются воздействию тропического солнца.
9. Опишите внешний вид меланомы?
• Асимметрична
• Неровный край
• Цвет: неоднородный; пятнистая окраска; часто очень черный с неровными, коричневатыми участками; красные или розовые пятна; изъязвление при дальнейшем росте (легко кровоточит)
• Диаметр (> 5-6 мм)
10. Назовите типы меланомы и их частоту.
- Поверхностно-распространяющаяся: 75% от всех случаев.
- Узловая: 15% случаев; наиболее злокачественная; четко отграниченная; с глубокой инвазией.
- Лентиго-меланома: 5% случаев; относительно хороший прогноз.
- Лентиго конечностей: 5% случаев; часто у людей с цветной кожей; подошвы, ладони. кожа под ногтями.

11. Какие родимые пятна следует удалять?
Удалять следует растущие и темнеющие невусы, особенно у больных, чувствительных к воздействию солнца. Зуд является ранним признаком злокачественного перерождения. Изъязвление происходит па поздней стадии. Поскольку меланома может быть семейной, то детей, родители которых болели меланомой, следует тщательно обследовать для выявления очень темных невусов.
12. Следует ли выполнять биопсию подозрительных невусов?
Ранее полагали, что инцизионная биопсия любых образований, в которых подозревают меланому, противопоказана. В настоящее время считается, что если трудно удалить крупный подозрительный невус целиком, то достаточно безопасна клиновидная биопсия. Однако наилучший метод — тотальное удаление образования с узкой (1 мм) полоской нормальной кожи с первичной пластикой дефекта. Важно выполнить тщательное гистологическое исследование.
13. Возможны ли спонтанный регресс или даже исчезновение меланомы?
Редко наблюдают регресс или даже исчезновение меланомы. Примечательно, что прогноз для таких больных плохой, несмотря на факт регресса или исчезновения первичного очага, поскольку при этом часто наблюдают метастазы в лимфатические узлы и внутренние органы.
14. В чем заключаются классификации инвазии меланомы по Breslow и Clark?
Clark выделяет пять уровней проникновения меланомы в кожу:
- I уровень: интрадермальная меланома, не метастазируег; пожалуй, ее лучше называть атипичной меланиновой гиперплазией, доброкачественным очагом.
- II уровень: меланома, проникающая сквозь базальную мембрану в папиллярный слой кожи.
- III уровень: меланома, проходящая папиллярный и отодвигающая ретикулярный слой кожи.
- IV уровень: инвазия меланомой ретикулярного слоя кожи.
- V уровень: проникновение меланомы в подкожную жировую клетчатку.
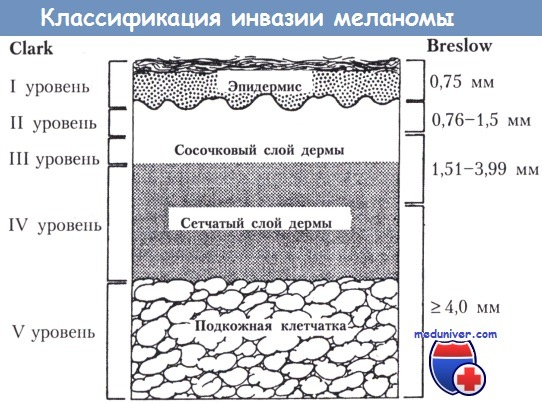
Классификация инвазии меланомы по Clark и Breslow
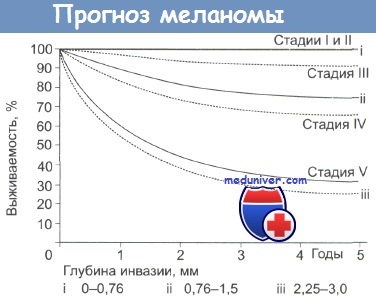
Для метода Breslow требуется специальная насадка па окуляр стандартного микроскопа — оптический микрометр. Этот метод позволяет более точно определить степень инвазии опухоли. Новообразования делятся на следующие группы: 0,75 мм; 0,76-1,5 мм; 1,51-3,99 мм и 4 мм. Новообразования менее 1 мм представлены меланомой in situ и топкими инвазивными опухолями.
Удаление последних приводит к излечению более чем в 95%. Опухоли от 1,0 до 4,0 мм считаются промежуточными; они могут метастазировать. Новообразования более 4,0 мм представлены опухолями высокого риска, прогноз плохой.
Все меланомы необходимо исследовать обоими методами, поскольку при некоторых опухолях может быть низкая степень инвазии по Breslow в сочетании с более глубокой инвазией но Clark, что говорит о большем риске рецидива и метастазирования. Измерение толщины очень важно; опухоль следует измерять в месте наибольшей толщины. Кроме того, если есть изъязвление, то измерение производят от основания кратера язвы вниз до самой глубокой границы очага.
15. Как часто наблюдают метастазы в лимфатические узлы и отдаленные органы при различных степенях инвазии меланомы?
При меланоме с глубиной инвазии менее 0,76 мм метастазы в регионарные лимфатические узлы наблюдают в 2% случаев, а отдаленные метастазы практически не встречаются. При опухолях толщиной 0,76-1,5 мм метастазы в лимфатические узлы развиваются в 25% случаев, а отдаленные метастазы — в 8% случаев.
При опухолях толщиной 1,5-4,0 мм метастазы в лимфатические узлы наблюдают в 57% случаев; отдаленные метастазы — в 15%. При опухолях более 4 мм частота выявления метастазов в лимфатических узлах составляет 62%, а отдаленных метастазов — около 72%.
16. Каковы особенности подногтевой меланомы?
Подногтевую меланому зачастую принимают за хронический воспалительный процесс, поэтому диагноз обычно устанавливают достаточно поздно. Для нее характерен более старший возраст больных, чем для других форм кожной меланомы. Наиболее часто поражается большой палец ноги. Большинство авторов рекомендуют выполнять ампутацию по плюсно-фаланговому сочленению или проксимальнее и биопсию регионарного сторожевого лимфоузла.
Первичный очаг обычно характеризуется глубокой инвазией, и в подавляющем большинстве случаев при постановке диагноза или при последующем наблюдении выявляют метастазы в лимфатические узлы.
17. Какие заболевания кожи часто имитируют первичную меланому?
• Шпиц-невус (эпителиоидный невус из веретенообразных клеток)
• Атипичный доброкачественный невус
• Галоневус
• Рецидив доброкачественного невуса после неадекватного удаления
• Метастазы меланомы в кожу
• Грибовидный микоз
• Болезнь Педжета (Paget) с локализацией вне молочной железы
• Болезнь Боуэна (Bowen)
• Темный жировой кератоз
• Саркома Капоши (Kaposi)
• Пигментированный базальноклеточный рак
18. Увеличивает ли элективная лимфодиссекция при меланоме вероятность излечения?
Выполнив обзор американских и австралийских исследований, Balch пришел к выводу, что выборочное удаление лимфатических узлов значительно увеличивает актуариальную выживаемость больных с первичной меланомой глубиной от 1,5 до 3,99 мм (промежуточные опухоли III уровня). Однако, согласно отчету Sydney Australia Unit, увеличения выживаемости вследствие выборочного удаления лимфатических узлов при меланомах туловища и конечностей глубиной более 1,5 мм отмечено не было.
Биопсия сторожевого лимфоузла (СЛУ) стала авангардом элективного оперативного лечения после работы Morton, использовавшего лимфосцинтиграфию для выявления путей лимфооттока и СЛУ. Если в СЛУ нет опухолевых клеток, то другие лимфатические узлы не удаляют (если в СЛУ обнаруживают метастаз, то производят полную лимфодиссекцию).
19. Как биопсия СЛУ влияет на лечение меланомы?
Биопсия СЛУ точнее, чем выборочная лимфодиссекция, позволяет хирургу обнаружить поражение лимфатических узлов и проводить соответствующую терапию.
20. Опишите технику биопсии СЛУ.
Исследование СЛУ требует совместных усилий хирурга, рентгенолога и патологоанатома. Лимфосцинтиграфию начинают с инъекции коллоидной серы, меченной радиоактивным технецием (99mTeSC), рядом с очагом первичной меланомы. Примерно через 15 минут выполняют сцинтиграфию, обнаруживают СЛУ и выполняют интрадермальную татуировку кожи над ним. Приблизительно через 4 часа в операционной больному рядом с первичной опухолью вводят синий краситель (1% лимфазурин).
Еще через 10 минут с помощью ручного гамма-счетчика обнаруживают радиоактивное пятно, над этим местом делают небольшой разрез и удаляют СЛУ для дальнейшего гистологического исследования.
21. Можно ли при обычном гистологическом исследовании пропустить микрометастазы? Какие новейшие методы помогают их обнаружить?
Подсчитано, что при обычном гистологическом исследовании срезов лимфатического узла оценивают только 1% от общего объема его ткани. Для выявления микрометастазов вначале использовали клеточные культуры. Сейчас для этих целей проводят анализ обратной транскриптазы (ОТ) и полимеразной цепной реакции (ПЦР). Согласно одному из исследований, рецидив среди больных с положительными гистологическим исследованием и ОТ-ПЦР наблюдали в 60% случаев.
Если результаты обоих исследований были отрицательными, то частота рецидива составляла 2%; у 47% больных результат гистологического исследования был отрицательным, а ОТ/ПЦР — положительным. Частота рецидива составила 10%.
22. Каковы результаты исследований лимфатических узлов, полученных при биопсии СЛУ и лимфодиссекции?
В СЛУ в 13,9% случаев Brobeil с соавт. обнаружили микрометастазы. При очагах более 4,0 мм метастазы поражали 30% лимфатических узлов. При очагах размером 1,5-4 мм метастазы обнаружены в 18% лимфатических узлов, а при очагах размером 1,0-1,5 мм — 7% лимфатических узлов содержали клетки меланомы. При очагах менее 0,76 мм метастазов в лимфатических узлах не выявлено.
Среди больных, которым в связи с положительным результатом биопсии СЛУ выполнена лимфодиссекция, у 8% обнаружены метастазы и в других лимфатических узлах. Во всех случаях, когда при лимфодиссекции обнаружены метастазы в лимфатических узлах, размер опухоли был более 3,0 мм.
23. Влияет ли локализация меланомы на прогноз?
Прогноз при меланоме туловища хуже, чем при меланоме конечностей.
24. Лучше ли прогноз при меланоме у женщин?
По неустановленным причинам у женщин выживаемость определенно выше, что подтверждено в исследованиях больных с одинаковыми возрастом, локализацией, уровнем инвазии по Clark, данными гистологического исследования и толщиной по Breslow.
25. Влияет ли изъязвление меланомы на течение болезни?
Согласно исследованиям, выполненным в Алабаме и Сиднее, 10-летняя выживаемость больных с изъязвленной меланомой I и II стадий составила 50%, а больных с неизъязвленными очагами тех же стадий — 75%. Толщина опухоли и ее изъязвление — два ведущих признака агрессивности первичной меланомы.
26. Если показана лимфодиссекция, то какой ее тип следует выполнить?
Если нет макроскопических признаков поражения лимфатических узлов, за исключением СЛУ, то большинство авторов предпочитают функциональную лимфодиссекцию, поскольку при ней сохраняются важные нервы и сосуды.
27. Показано ли в каких-либо случаях удаление первичного очага и лимфатических узлов единым блоком?
Единое удаление первичного очага и лимфатических узлов выполняют, если первичные опухоли находятся рядом с регионарными лимфатическими узлами, а в СЛУ обнаружены метастазы.
28. Сколько нормальной кожи следует удалить вместе с меланомой?
Меланому in situ удаляют, отступя от ее края на 0,5 мм, тогда как топкую меланому (менее 0,75 мм) удаляют вместе с полоской нормальных тканей (кожи и подкожной клетчатки — до фасции) толщиной 1,0 см. При удалении более толстых опухолей сейчас рекомендуют отступать от их края па 2 см.
29. Ухудшает ли беременность прогноз при меланоме?
Ранее считалось, что беременность уменьшает продолжительность жизни больных меланомой, однако последние исследования не показали достоверных отличий в выживаемости.

30. Отвечает ли меланома на химиотерапию или иммунотерапию?
Применяются различные режимы химиотерапии, иногда в комбинацию включают цитокины, такие как интерферон и интерлейкин. В данной области продолжаются успешные исследования. Интервал стойкой ремиссии достоверно увеличивается при адъювантном назначении интерферона альфа 2В больным с риском рецидива. Такое лечение особенно показано при обнаружении микроскопических метастазов в лимфатических узлах (включая СЛУ).
31. Может ли лучевая терапия помочь в лечении меланомы?
Лучевая терапия ранее считалась неэффективной при меланоме, однако в последнее время показано, что ее можно достаточно успешно применять для паллиативного лечения метастазов.
32. Выполняют ли ампутацию при местнораспространенной меланоме?
В некоторых случаях с паллиативной целью можно выполнить ампутацию. Ее применяют при больших опухолях с грибовидными разрастаниями или при наличии крупных кожных метастазов.
33. Что такое изолированная перфузия? Как ее используют при меланоме?
Эту методику часто применяют для лечения меланомы конечности с местным распространением (транзитное распространение). С помощью насосного оксигенатора обеспечивают циркуляцию в сосудах изолированной конечности химиотерапевтических или биологически активные препаратов (например, интерферона или фактора некроза опухоли). В некоторых случаях этот метод высокоэффективен, хотя возможен и рецидив болезни.
34. Как лечить больного при наличии метастатических узлов, ограниченных одной зоной, если первичный очаг не обнаружен?
35. Как лечить отек конечности (особенно на ноге), развившийся после лимфаденэктомии?
Отек нижней конечности можно свести к минимуму, одев сразу после операции специально сшитые компрессионные чулки.
36. Какие исследования используют для дальнейшего наблюдения за больными, перенесшими радикальную операцию?
Помимо объективных осмотров, важно выполнять рентгенологические исследования грудной клетки и функциональные исследования печени.
37. Может ли быть излечен больной с одиночным изолированным отдаленным метастазом меланомы?
В исследованиях, о которых сообщали Overett и Shiu, для большого числа больных, которым выполняли резекцию одиночного изолированного отдаленного метастаза меланомы, выживаемость составила 33%. Конечно, таких больных необходимо тщательно обследовать для исключения других проявлений болезни.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Меланома — одна из самых агрессивных и опасных опухолей. Она рано распространяется на близлежащие лимфатические узлы и дает метастазы в различные органы.
Распространенность меланомы постоянно растет во всем мире, в том числе и в России. Еще совсем недавно наличие метастазов и невозможность удалить опухоль хирургическим путем означали для больного неминуемую смерть.
В последние годы появились новые эффективные препараты, которые помогают увеличить выживаемость пациентов с меланомой на поздней стадии. Одно из наиболее перспективных современных направлений — иммунотерапия.
Клетки с поврежденными генами, способные давать рост злокачественной опухоли, постоянно образуются в организме любого человека. Но иммунная система вовремя находит и уничтожает их. Когда количество переродившихся клеток достигает определенной критической величины, защитные механизмы перестают адекватно работать. Иммунные клетки не реагируют на опухоль, не атакуют её.
Задача иммунотерапии — активировать иммунную систему, снять имеющиеся блоки, запустить процесс распознавания и уничтожения опухолевых клеток. Сегодня для этого используются моноклональные антитела — вещества, которые воспринимают определенные молекулы в качестве антигенов, связываются с ними, тем самым активируя иммунные клетки. Названия всех таких препаратов имеют окончание «-маб» (от англ. monoclonal antibody — «моноклональное антитело»):
Также эффективными средствами для борьбы с меланомой на поздних стадиях являются ингибиторы BRAF — белка, который образуется в результате мутации в одноименном гене и запускает процесс бесконтрольного размножения клеток. Поговорим о каждом из этих препаратов подробнее.
Кейтруда
Кейтруда (другие названия: Пембролизумаб, MK-3475) — инновационный препарат, который был одобрен FDA (Американским управлением по надзору за качеством пищевых продуктов и медикаментов) в сентябре 2014 года, и в настоящее время уже достаточно широко применяется для лечения меланомы на поздних стадиях.
В 2014 году Кейтруда получила статус «приоритетное рассмотрение» и «прорыв в медицине». Это означает, что Пембролизумаб был включен в группу лекарственных средств, способных повысить эффективность и безопасность лечения редких и серьезных заболеваний. Именно поэтому препарат был так быстро одобрен и внедрен в клиническую практику. Обычно это происходит намного дольше.
Как действует Кейтруда?
Задача иммунотерапии — активировать иммунную систему больного, заставить её атаковать и уничтожать раковые клетки. Долгое время препятствием для достижения этой цели становился белок PD-1. Это иммуноглобулин, молекулы которого встроены в клеточные мембраны. Он играет роль в дифференцировке иммунных клеток.
Белок PD-1 блокирует работу иммунной системы. Он не дает Т-лимфоцитам распознавать и уничтожать раковые клетки.
Кейтруда содержит моноклональные антитела, которые блокируют PD-1. Препарат помогает убрать «тормоз», благодаря чему лимфоциты приобретают способность атаковать опухолевую ткань.
Когда применяется этот препарат?
Показания к применению Кейтруды:
- метастазирующая меланома на поздних стадиях;
- неоперабельная меланома;
- отсутствие эффекта от лечения другими препаратами.
Насколько эффективна Кейтруда?
В Калифорнийском Университете в Лос-Анджелесе было проведено исследование, в котором приняли участие 173 человека с диагностированной прогрессирующей меланомой. Их разделили на две группы. В одной из них пациенты получали стандартную дозу препарата 2 мг на килограмм массы тела через каждые 3 недели. Во второй группе доза была увеличена в 5 раз (10 мг/кг).
У 24% пациентов, получавших препарат в дозе 2 мг/кг, опухоль уменьшилась более чем на треть. Повторный рост меланомы не отмечался, а эффект препарата сохранялся от 1,4 до 8,5 месяцев (в отдельных случаях — дольше).
Безопасна ли Кейтруда?
Опдиво
Опдиво (другое название — Ниволумаб) — препарат из группы моноклональных антител, одобренный FDA в конце декабря 2014 года.
В 2014 году этот препарат получил статусы: «принципиально новое лекарственное средство», «орфанный препарат», «ускоренное рассмотрение». Ниволумаб, так же, как и Кейтруда, был одобрен по ускоренной процедуре.
Как работает Опдиво?
По механизму действия препарат представляет собой аналог Кейтруды. Он блокирует рецептор PD-1, который снижает активность Т-лимфоцитов, не дает им распознавать и атаковать иммунные клетки.

В каких случаях планируется применять Ниволумаб?
Показания к применению препарата:
- прогрессирующая неоперабельная меланома;
- отсутствие эффекта от лечения Ипилимумабом;
- меланома, при которой имеется мутация гена BRAF, но применение ингибиторов BRAF не приносит эффекта.
Насколько эффективен Ниволумаб?
Эффективность Опдиво была изучена во время исследования, в котором приняли участие 120 больных с неоперабельной метастатической меланомой. В ходе применения препарата у 32% пациентов отмечалось существенное уменьшение размеров опухоли. Эффект сохранялся в течение 6 месяцев.
Ервой
Ервой (другие названия — Ипилимумаб, MDX-010, MDX-101) — препарат для лечения меланомы на поздних стадиях, одобренный FDA в марте 2011 года.
Ипилимумаб в настоящее время широко применяется для лечения метастазирующих и неоперабельных меланом на поздней стадии.
Как действует Ервой?
Как и другие препараты из группы моноклональных антител, Ипилимумаб действует не на саму опухоль, а на иммунную систему. Организм начинает самостоятельно уничтожать переродившиеся раковые клетки.

На поверхности иммунных клеток, — Т-лимфоцитов, — находится особый рецептор CTLA-4. Ипилимумаб, являясь антителом, воспринимает этот рецептор как антиген и присоединяется к нему, тем самым активируя лимфоцит.
При применении Ервоя пятилетняя выживаемость больных достигает 16%. Препарат обладает эффективностью 80% и более: это проявляется в уменьшении размеров метастазов, снижении раковой интоксикации, повышении качества жизни. Ервой дает более медленный эффект, чем Зелбораф и другие ингибиторы BRAF (см. ниже). Но он действует более продолжительно.
В большинстве случаев препарат переносится пациентами хорошо. Возможны побочные эффекты, такие как: общее недомогание, высыпания на коже, жидкий стул.
Редко встречаются более тяжелые поражения кожи, слизистых оболочек, печени, периферических нервов, эндокринных желез
Зелбораф
Зелбораф (Вемурафениб) — препарат из группы ингибиторов BRAF, применяемый для иммунотерапии метастазирующей меланомы на поздних стадиях. Он был одобрен FDA в августе 2011 года, а Европейским агентством лекарственных средств — в 2012 году.
Механизм действия. Что такое ингибиторы BRAF?
Зелбораф стал первым препаратом для лечения меланомы из группы ингибиторов BRAF.
BRAF — ген, который кодирует одноименный белок-фермент. Он обеспечивает размножение клеток под контролем гормонов и факторов роста.
В результате мутации гена BRAF происходят нарушения:
- избыточное деление клеток;
- ошибочная устойчивость клеток к апоптозу — запрограммированной естественной гибели.
Это приводит к возникновению раковой опухоли. Вемурафениб блокирует белок BRAF. Препарат действует очень быстро: после начала приема таблеток размеры опухоли обычно существенно уменьшаются в течение месяца. Одновременно нормализуется состояние больного, уменьшается раковая интоксикация.

Показания к применению
Зелбораф применяется для лечения меланомы на поздних стадиях. Препарат эффективен только в том случае, если у больного имеется мутация гена BRAF. Если же в клетках меланомы этот ген нормален, то препарат может, напротив, ускорить рост опухоли.
Поэтому перед назначением Вемурафениба всегда проводится молекулярно-генетическое исследование. Сегодня FDA одобрен инновационный тест THxID BRAF Kit, разработанный компанией bioMérieux.
Дабрафениб
Дабрафениб (Тафинлар) — новый препарат для иммунотерапии меланомы на поздней стадии, относящийся к группе ингибиторов белка BRAF. Он был одобрен FDA в 2014 году.
Как действует Тафинлар?
Дабрафениб, как и Зелбораф, блокирует белок, который образуется в результате мутации гена BRAF.
Согласно статистике, около 50% всех больных меланомой на поздних стадиях имеют мутацию этого гена. Её распространенность зависит от расположения опухоли:
- больные с меланомой на коже имеют мутацию более чем в 50% случаев;
- меланома слизистых оболочек содержит мутировавшие клетки в 5% случаев;
- меланома глаза никогда не сопровождается такой мутацией.
Когда применяется Дабрафениб?
Показания к применению препарата:
- метастазирующая меланома на поздних стадиях;
- неоперабельная меланома.
При применении Дабрафениба не назначаются другие виды лечения меланомы, такие как иммунотерапия, лучевая терапия, химиотерапия.
В 2012 году в журнале «Ланцет», — одном из самых авторитетных медицинских изданий, — были опубликованы результаты сравнения эффективности Дабрафениба и Дакарбазина — препарата, который наиболее часто используется для лечения меланомы. Выживаемость пациентов, принимавших Дабрафениб, оказалась существенно выше.
В 2014 году ученые опубликовали обновленные результаты исследования. В течение 2-х лет выживаемость пациентов, принимавших Дабрафениб, составила 45%, а тех, кто получал Дакарбазин — 32%.
Чаще всего при приеме Дабрафениба отмечаются такие побочные эффекты, как утолщение кожи (гиперкератоз), лихорадка, головная боль, боли в суставах, потеря слуха, папилломы кожи. Наиболее тяжелые возможные побочные эффекты, которые встречаются редко: падение артериального давления, тяжелые ознобы, обезвоживание, тяжелые нарушения функции почек, повышение уровня сахара крови. Перед назначением препарата всегда проводят исследование, которое помогает убедиться, что у больного имеется мутация гена BRAF. Широко применяется тест THxID BRAF Kit.
«Евроонко» сотрудничает с израильскими, европейскими и американскими врачами, которые накопили значительный опыт в лечении иммунопрепаратами последнего поколения.

Иммунотерапия интерфероном при меланоме
Интерферон-альфа и интерлейкин-2 (ИЛ-2) — препараты, которые относятся к классу цитокинов, веществ, которые стимулируют иммунную систему. Их вводят внутривенно или под кожу. Цитокины могут быть назначены в двух случаях:
- При меланоме IV стадии. Интерферон и интерлейкин могут уменьшать размеры опухоли примерно на 10–20%. Их можно сочетать с химиопрепаратами.
- В качестве адъювантной терапии после операции. Цитокины применяют при меланомах, которые прорастают достаточно глубоко в кожу, в результате чего после хирургического лечения повышен риск рецидива. Интерферон-альфа и ИЛ-2 помогают предотвращать рецидивирование, но пока нет доказательств того, что они повышают выживаемость.
Во время лечения могут возникать такие побочные эффекты, как лихорадка, боли, озноб, депрессия, повышенная утомляемость. Иногда нарушаются функции печени и сердца.
Преимущества иммунотерапии при меланоме перед классической химиотерапией
Пожалуй, главное преимущество иммунотерапии перед «классической тройкой» лечения рака — химиотерапией, хирургией и лучевой терапией — в том, что она действует более физиологично. В то время как классические методы лечения нарушают и подавляют естественную иммунную защиту, иммунотерапия, напротив, активирует её.
Еще одно преимущество иммунотерапии в том, что она обладает так называемым «эффектом памяти». За счет этого лечебные эффекты в организме сохраняются в течение длительного времени после того, как завершен курс лечения. Это способствует повышению выживаемости.
Наконец, иммунотерапия, открывает большие перспективы в лечении онкозаболеваний на будущее. Иммунитет человека, его взаимодействия с раковыми клетками — область науки, в которой остается большой простор для исследований, еще предстоит узнать много нового. Ученые и врачи не теряют надежду, что, возможно, в один прекрасный день это поможет кардинально изменить подходы к лечению рака, создать более эффективные методы и спасать больше жизней.
| Подробнее о дерматологических исследованиях в «Евроонко» | |
| Консультация дерматолога-онколога | от 5 100 руб |
| Исследование кожи на немецком аппарате FotoFinder | 17 500 руб |
| Диагностика меланомы | от 5 100 руб |
Отзывы об иммунотерапии при меланоме в «Евроонко»
Мне удаляли родинку в салоне. Это не первая родинка которую я удаляла, так что волноваться было вроде не о чем. А оказалось, что это меланома. Точнее не известно, была ли меланомой сама родинка, но эта процедура (криодеструкция) её как бы разбудила. В клинике, конечно, мне рассказали, какое «умное» решение я тогда приняла, но ничего не поделаешь. Хуже всего то, что самой отделённой родинки не осталось — она же была разрушена. Это на заметку хозяйкам, которые доверяют такие процедуры косметологам. Никогда так не делайте.
Иммунотерапия меланомы и ее эффективность
При рецидивирующих поражениях кожи и лимфатических узлов местная обработка опухоли противотуберкулезной вакциной Кальметта-Герена (БЦЖ) приводит к развитию локального иммунного ответа. Для этой цели используется также б-интерферон.
К сожалению, в большинстве случаев достигается лишь кратковременный ответ, и процедура оказывается неэффективной для больных с метастазами во внутренние органы и в кости.
Обнаружение пептидов, специфических для клеток меланомы, позволило разработать новый подход к созданию вакцины, эффективной в лечении первичных и вторичных опухолей. Наиболее широко известный пептид (из семейства антигенов (генов) меланомы, MAGE) представляет собой рекомбинантный эпитоп, обладающий иммуногенными свойствами. Есть основания предполагать, что он окажется эффективным.
Модификаторы биологического ответа и гипертермия в лечении меланомы
После разработки методов иммунотерапии меланомы в 1970-х годах, внимание клиницистов привлек модификатор биологического ответа, интерферон, который оказался эффективным в лечении других раков (а именно В-клеточных лимфом).
Оказалось, что у 10-20% больных все интерфероны (а, b, у) проявляют терапевтическое действие, хотя в большинстве случаев оно проявляется в отношении небольших опухолей и носит кратковременный характер. При местном применении а-интерферона иногда наблюдается полное исчезновение опухоли на коже.
В одном из последних исследований а-интерферон применяли или изолированно в высоких дозах, или совместно с химиотерапией. Иногда лечебный эффект проявлялся, иногда отсутствовал.
В течение последних пяти лет для лечения меланомы применяется интерлейкин-2. Препарат назначается изолированно или совместно с культурой аутологичных лимфоцитов, которые при этом начинают проявлять цитотоксическое действие по отношению к опухолевым клеткам. Эти киллерные клетки, активированные лимфокинами (LAK), дают лишь кратковременные воспалительные осложнения и оказываются эффективными примерно у 25% больных.
К сожалению, при применении интерлейкин/LAK возникают многочисленные побочные эффекты, связанные с дозировкой, что затрудняет их применение.
Как при других раках, в лечении меланомы совместно с перфузией раствором мелфалана использовалась тепловая энергия (метод гипертермии). Хотя при температуре 41-45 °С погибает большее количество клеток опухоли, при этом проявляется сильная токсическая реакция. Поэтому, чаще используют более мягкие условия (39-40 °С).
В настоящее время исследование возможностей гипертермии в лечении меланомы проводятся в рамках программ Европейской организации исследования и лечения рака и ВОЗ.

Реаферон - препарат интерферона-а
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Меланома — самый агрессивный вид рака кожи. Безусловно, ультрафиолетовое излучение активно способствует её появлению, но она может возникнуть и на тех участках, куда солнечные лучи не попадали. Несмотря на то, что она прогрессирует активнее остальных видов рака кожи, существуют специфичные препараты, которые помогают лечить меланому и справляться с ней. А на ранних стадиях число окончательно выздоровевших людей приближается к 100 процентам.
Как лечат меланому на разных стадиях?
Стадия 0 (in situ): меланома находится только в верхних слоях кожи. Полное выздоровление наступает практически в 100 процентах случаев. После иссечения меланомы и небольшого количества здоровой кожи вокруг, возможно, врач рекомендует ежегодно посещать дерматолога и ежемесячно проводить самообследование на наличие подозрительных родинок и увеличенных лимфоузлов.
Зачем нужны дальнейшие проверки? Чтобы поймать меланому, вернувшуюся вокруг шрама, распространившуюся в лимфоузлы или другие части тела, а также новую меланому совсем в другом месте.
Как проводить ежемесячное самообследование?
- Разденьтесь и встаньте перед большим зеркалом в хорошо освещённой комнате. Возьмите в руке зеркало поменьше и исследуйте лицо, а также рот и уши.
- С помощью маленького и большого зеркал осмотрите затылок, уши и шею. Осмотрите руки со всех сторон, кожу между пальцами и под ногтями, а также подмышки.
- С помощью обоих зеркал исследуйте плечи, верхнюю часть спины и рук, поясницу, ягодицы, кожу между ними и задние части обеих ног.
- Сядьте и исследуйте свои ноги, лодыжки, стопы, кожу между пальцами ног и под ногтями. С помощью зеркала исследуйте гениталии.
Стадия меланомы 1 или 2A: толщина опухоли меньше 4 мм, без изъязвления, или толщина меньше 2 мм, но с изъязвлением. Одна только операция приводит к излечению в 70–90 процентах случаев. На стадии IA человек должен в течение первого года 2–4 раза посетить врача, затем доктор может рекомендовать ежегодный осмотр. Также каждый месяц пациент должен проводить самообследование. Если меланому обнаружили на стадии IB, то дерматолога нужно посещать каждые 3 месяца в течение 3 лет. Затем каждые полгода в течение 2 лет. Самообследование также необходимо. Если врач посчитает нужным, он изменит эти рекомендации.
Стадия 2B или 2C: толщина опухоли 2,1–4 мм, есть изъязвление, или толщина больше 4 мм, но нет изъязвления. После удаления опухоли рецидив случается у 40–70 процентов пациентов. Тем, у кого риск таких последствий высок, обычно рекомендуется лечение меланомы 2 стадии интерфероном альфа-2b, однако рекомендация не строгая, так как действенность этого препарата вызывает некоторые сомнения, а побочные эффекты возникают нередко.
После операции или окончания лечения меланомы 2 стадии к врачу нужно приходить каждые 3–6 месяцев в течение 2 лет, затем каждые 3–12 месяцев в течение 2 лет, потом ежегодно. Самообследование также необходимо. Врач, кроме прочего, может назначить регулярное прохождение компьютерной томографии.
Стадия 3: раковые клетки есть в лимфатических протоках, окружающих опухоль, или прилежащих лимфоузлах. Дополнительная терапия крайне рекомендуется, так как больше чем в половине случаев меланома возвращается. Иммунотерапия интерфероном альфа-2b снижает риск рецидива. Она может усилить иммунный ответ так, чтобы организм лучше боролся с клетками опухоли. Лечение меланомы 3 стадии длится до 12 месяцев (делаются подкожные инъекции). Однако не во всех руководствах можно встретить такую рекомендацию из-за того, что интерферон нередко провоцирует гриппоподобные симптомы (жар, боль в мышцах и суставах, усталость, потерю аппетита), подавленное состояние и др.
После удаления раковых клеток меланомы 3 стадии осмотр у врача нужно приходить каждые три месяца в течение трёх лет, затем — каждые полгода в течение 2 лет. Если у доктора возникнут какие-то подозрения, он попросит сделать анализ крови, пройти компьютерную томографию или ультразвуковое исследование.
Стадия 4: метастазы есть в более отдалённых частях тела (обычно это удалённые лимфоузлы, лёгкие, печень, мозг, также нередко встречаются метастазы меланомы в костях). Существуют разные способы лечения меланомы на 4 стадии, но все они преследуют одну цель — продлить жизнь человека, насколько это возможно, и сохранить её качество, справляясь с симптомами. Благодаря лечению раковые клетки погибают или их рост на время останавливается. Для этого могут использоваться иммунотерапия, таргетные препараты, операции, лучевая или химиотерапия.
На 4 стадии нет чётких рекомендаций по лечению злокачественной меланомы, так как у всех методов есть свои достоинства и недостатки, к тому же проявления болезни и пожелания у каждого пациента свои и при выборе терапии отталкиваться необходимо от этого.

Химиотерапия меланомы
Химиотерапия убивает раковые клетки или подавляет их рост. Однако она менее эффективна, чем иммунотерапия и таргетная терапия, поэтому используется реже (обычно при маленьких опухолях).
В основном применяются препараты дакарбазин, темозоломид, цисплатин, винбластин и кармустин. Например, одна из схем лечения меланомы химиотерапией включает цисплатин, винбластин и дакарбазин. Другая — цисплатин, дакарбазин, кармустин и тамоксифен (по некоторым данным, последний препарат можно не включать в эту схему). Есть также основания полагать, что препараты карбоплатин и паклитаксел в комбинации с сорафенибом имеют хороший эффект, к тому же они менее токсичны, чем дакарбазин.
Из-за химиотерапии обычно ухудшаются анализы крови, появляется диарея, боль во рту, усталость, выпадают волосы. Если первичная опухоль находится на руке или ноге, то врач может предложить регионарную (местную) химиотерапию — когда препарат не циркулирует по организму, а попадает только в конечность. Такая процедура проводится под общей анестезией. Хирург помещает трубку в сосуд, который проводит кровь в руку/ногу и из неё. Трубки подсоединяются к машине, которая вводит необходимые препараты вместе с подогретой кровью, через короткое время кровоток восстанавливается. Также к этой смеси можно добавить кислород и тогда процедура займёт около часа. Очевидный плюс такого подхода в том, что химиопрепараты не воздействуют на весь организм человека, поэтому побочных эффектов не так много: боль в области введения трубок, потеря волос на руке или ноге, покраснение и отёк конечности примерно через 48 часов после лечения, затем кожа может стать коричневой, иногда отёк сохраняется достаточно долго, также может возникнуть атрофия мышц. Если в необычном месте в конечности появилась боль, необходимо сразу сказать врачу: это может оказаться тромб.
Операция при меланоме
Операция иногда нужна, если меланома распространилась на каком-то ограниченном участке, и опухоль или метастазы можно вырезать. Это нередко позволяет не только продлить жизнь на месяцы и годы, но и уменьшить боль из-за опухоли, например, если она в лёгком или мозге.
Варианты хирургического лечения меланомы:
- Простое и широкое иссечение опухоли. Обычно применяются при небольших меланомах. Хирург удаляет злокачественное новообразование и небольшое количество тканей вокруг него.
- Операция Мооса в настоящее время применяется редко, как правило, если меланома находится на лице. Опухоль удаляют послойно, каждый удаленный слой изучают под микроскопом. Когда опухолевые клетки перестают обнаруживаться в образце, считается, что меланома удалена полностью.
- Ампутация. К ней прибегают, если меланома находится на пальце и успела прорасти глубоко в ткани.
- Лимфодиссекция — удаление ближайших лимфатических узлов, в которые распространились опухолевые клетки.
- При метастазах меланомы во внутренних органах хирургия малоэффективна.
Лучевая терапия
Если при меланоме метастазы образовались в мозге, их не очень много, и их не убрать хирургическим путём, можно прибегнуть к лечению лучевой терапией. Лучше всего использовать радиохирургию (например, «Гамма-нож»), то есть сфокусированный пучок излучения. Из побочных эффектов обычно — покраснение кожи и боль на том её участке, где проходили лучи, там же начинают выпадать волосы, но затем они отрастают.
Современные методы лечения меланомы
Иммунотерапия меланомы
Препараты, использующиеся для иммунотерапии помогают иммунной системе бороться с раковыми клетками, стимулируя или усиливая её. Эти препараты входят в группу ингибиторов иммунных контрольных точек (ниволумаб, пембролизумаб, ипилимумаб). Они очень эффективны при мутации гена BRAF, в некоторых случаях их используют вместе с лечением меланомы химиотерапией. К сожалению, у этих препаратов могут быть серьёзные побочные эффекты. Из-за ниволумаба и пембролизумаба иммунная система может атаковать свои же ткани. Это вызывает сыпь, гепатит и колит (как следствие — диарею или кровотечение), воспаление лёгких, кожи, почек, органов эндокринной системы. Меньше чем в 5 процентах случаев симптомы могут быть жизнеугрожающими. Поэтому даже о небольших побочных эффектах стоит говорить врачу.
Ипилимумаб менее эффективен, чем ниволумаб и пембролизумаб. Обычно его используют в паре с ниволумабом. Среди побочных эффектов — колит, сыпь, гепатит, воспаление органов эндокринной системы. Это случается у 5–30 процентов пациентов.
Интерлейкин–2 также может применяться для иммунотерапии. На такое лечение меланомы ответ лучше всего у людей с метастазами в мягких тканях и лёгких. Этот препарат вводят подкожно или внутривенно, в том числе с помощью капельницы. Необходимо сказать, что интерлейкин–2 ещё менее безопасен, чем другие препараты. Почти у половины пациентов снижается давление, примерно у трети возникает рвота, диарея, олигурия (уменьшенное выделение мочи), также человек становится подверженным различным инфекциям, появляются гриппоподобные симптомы и диарея. Такая терапия может довести до реанимации. Поэтому чтобы лечиться интерлейкином–2, исследование функции лёгких должно дать хороший результат, как и магнитно-резонансная томография головного мозга, электрокардиография с нагрузкой; почки и печень также должны работать хорошо.
В качестве иммунотерапии иногда используется и интерферон.
Таргетная терапия
Примерно в половине случаев при меланоме с метастазами в гене BRAF обнаруживается мутация. В этом случае эффективны препараты вемурафениб, дабрафениб и траметиниб. Они относятся к группе ингибиторов протеинкиназы. Благодаря им опухоль может уменьшиться, но, к сожалению, в дальнейшем она продолжит расти. Чаще всего дабрафениб назначают вместе с траметинибом. Среди побочных эффектов этой комбинации — жар, сыпь, усталость, отклонения в анализах печени. При приёме вемурафениба может развиться другой рак кожи (он хорошо лечится простым удалением меланомы), также в некоторых случаях возникает светочувствительность кожи, боль в суставах, усталость, зуд, выпадение волос.
Наблюдение за пациентом после лечения меланомы и других видов рака кожи
Если лечение злокачественной меланомы закончилось успешно, и наступила стойкая ремиссия, у пациента остается повышенный риск меланомы или других злокачественных опухолей в будущем. Поэтому после выписки из больницы нужно обязательно наблюдаться у врача.
Частота визитов к онкологу зависит от стадии меланомы. Вам могут назначить осмотры через каждые 3–12 месяцев. Если рак не возвращается, и всё в порядке, перерывы между осмотрами можно увеличить. Во время приема врач осматривает кожу, ощупывает лимфатические узлы.
В клинике «Евроонко» для своевременной диагностики злокачественных опухолей кожи применяется современная диагностическая система из Германии «ФотоФайндер».
Обследование может включать рентгенографию, компьютерную томографию.
Стоимость лечения меланомы
Стоимость лечения меланомы и консультации зависит от площади, расположения и стадии опухоли, выбранной клиники. В «Евроонко» лечение проводится по современным протоколам, на уровне лучших зарубежных онкологических центров. Мы можем предложить технологии и препараты, которые не доступны в государственных клиниках. Цены на лечение:
-
— 5 100 руб.
- Осмотр кожи под увеличением (дерматоскопия) — 6 000 р. — 17 500 р.
- Проведение системной химиотерапии у пациентов с диссеминированной меланомой — 543 400 руб.
- Широкое иссечение новообразований кожи — 112 000 руб.
В «Евроонко» вы можете получить квалифицированную помощь. Наши врачи не только имеют большой опыт, но и постоянно обновляют свои знанию, следят за последними рекомендациями в дерматоонкологии. Вы можете быть уверены, что получите самую совершенную на сегодняшний день помощь.
Иммунотерапия меланомы и ее эффективность
В качестве данного вида терапии применяют цитокины. Ими называются биологически активные вещества пептидной природы, вырабатываемые клетками иммунной системы и являющиеся одновременно продуктами жизнедеятельности этой системы и ее основными регуляторами. В настоящее время цитокины получают методами генной инженерии. Чаще всего используемыми цитокинами являются интерфероны (ИФ) и интерлейкины (ИЛ).
Интерфероном (ИФ) называется семейство секреторных гликопротеинов, обладающих противовирусными, противомикробными, антипролиферативными и иммуномодулирующими свойствами. В настоящее время выделяют два типа ИФ. Первый тип представлен тремя видами ИФ: ИФ-а, ИФ-b и ИФ-у, которые различаются по своим иммуногенным свойствам и последовательности составляющих их аминокислот.
Основными биологическими свойствами этих интерферонов (ИФ) являются подавление репликации вирусов, клеточной пролиферации и повышение литического потенциала естественных киллеров. Ко второму типу относится ИФ-g, продуцирующийся активированными Т-лимфоцитами и Т-киллерами. В зависимости от способа производства выделяют ИФ натуральный (нИФ) и рекомбинантный (рИФ). В дерматоонкологии преимущественно используется рИФ-а.
В настоящее время в нашей стране применяются ИФ-а различного происхождения: отечественный рИФ-а (реаферон), рИФ-а-2в фирмы «Шеринг-Плау» (интрон А), рИФ-а-2а фирмы «Рош» (роферон) и рИФ-а-2с фирмы «Берингер-Ингельхейм» (берофор). Для лечения диссеминированной меланомы используются рИФ-а. Их эффективность составляет от 15 до 25%, однако при сочетании с цитостатиками, особенно дакарбазином и цисплатином, отмечается увеличение эффективности до 50% и выше.
Данные препараты также назначают с целью профилактики развития метастазов при меланомах, как правило, начиная со II стадии. Чаще вводят рИФ-а (интрон А, роферон, реаферон и др.) в больших дозах: вначале по 20 млн МЕ/м2 в/в 5 дней в неделю в течение 4 недель, затем по 10 млн МЕ/м2 п/к 3 раза в неделю в течение 48 недель. Общая продолжительность терапии — один год. Данное лечение удлиняет продолжительность безрецидивного периода и улучшает показатель общей выживаемости.
Переносимость рИФ-а относительно удовлетворительная. Из побочных эффектов чаще всего наблюдаются гриппоподобный синдром (повышение температуры, озноб, слабость, разбитость, сонливость, анорексия), редко тромбо- и гранулоцитопения, рвота, головокружение, изменения со стороны нервной системы.
Интерлейкины (ИЛ) значительно реже используются, чем интерфероны (ИФ). Применяют чаще ИЛ-2 (пролейкин). Он обладает способностью влиять на клетки иммунной системы и на возможности организма носителя опухоли сопротивляться опухолевому процессу. Пролейкин применяют для лечения меланом в/в в дозах от 6 до 72 млн МЕ/м2 в зависимости от терапевтического режима (ежедневно в течение 5 дней, 3 раза в неделю, в виде постоянной инфузии).
Из побочных эффектов могут отмечаться синдром повышенной проницаемости капилляров, гипотензия, отек легких, инфаркт миокарда, аритмия, азотемия, тошнота и рвота, тромбоцитопения, мукозиты, кожный зуд, анорексия, нарушение функции печени, лихорадка, психические нарушения.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

